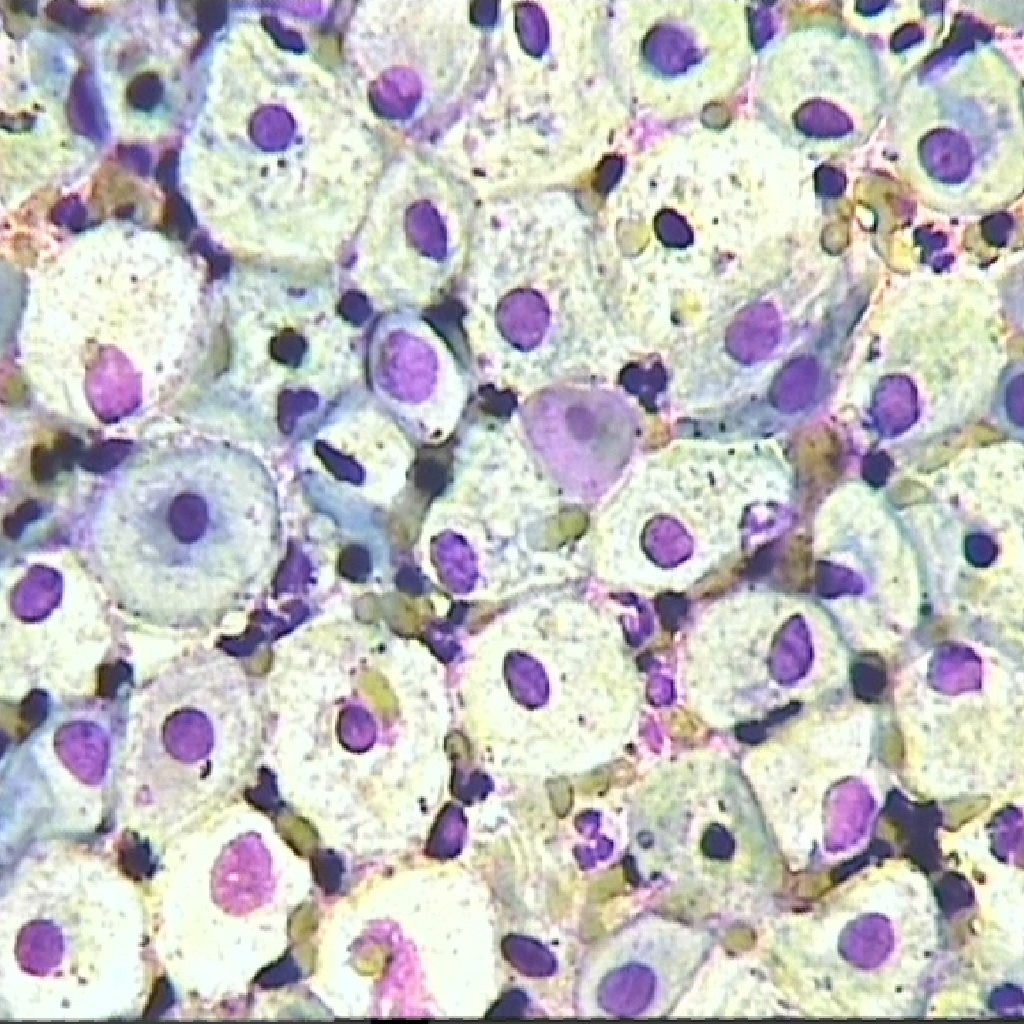
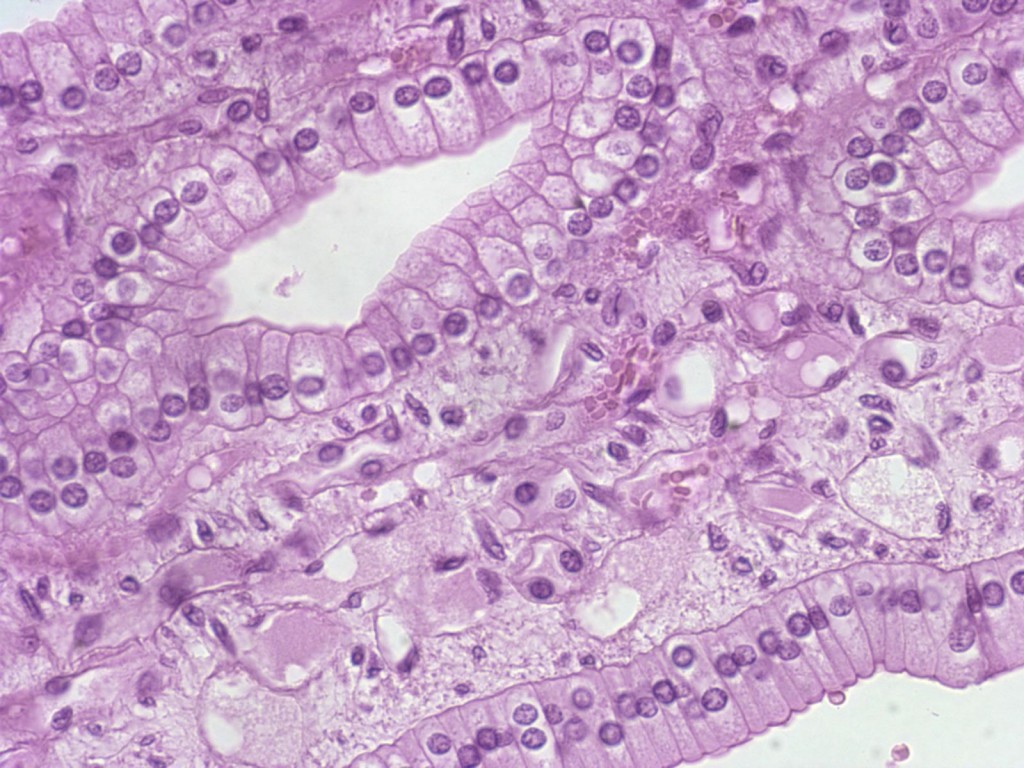
Промежуточный тип мазка на цитологию что значит в менопаузе
Цитологическая диагностика заболеваний шейки матки
Цитологическое исследование мазков из шейки матки позволяет оценить состояние слизистой оболочки, наличие или отсутствие признаков патологических процессов (реактивных, предопухолевых, опухолей). При выявлении другими лабораторными методами инфекционного агента (вирус папилломы человека, бактериальные и паразитарные инфекции), цитологический метод позволяет оценить реакцию организма на инфекционный агент, наличие или отсутствие признаков повреждения, пролиферации, метаплазии или трансформации эпителия. Возможно также при исследовании мазка определить причину изменений эпителия (наличие воспаления с ориентировочным или уверенным определением патогенной микробиоты (микрофлоры), патологических процессов, связанных с гормональным, лекарственным, механическим, лучевым воздействием на организм женщины и шейку матки, состояний, чреватых опасностью возникновения дисплазии и рака шейки матки, а при их развитии установить правильный диагноз. В связи с этим цитологическое исследование применяют как при скрининге (мазки с визуально нормальной шейки матки), так и при наличии видимых при гинекологическом осмотре изменений слизистой оболочки.
Получение материала
Рак шейки матки чаще всего развивается в зоне трансформации, ему предшествуют фоновые процессы и внутриэпителиальные поражения (дисплазия эпителия), которые могут располагаться на небольших участках, поэтому важно, чтобы материал был получен со всей поверхности шейки матки, особенно из зоны стыка плоского и цилиндрического эпителия. Число измененных клеток в мазке бывает различным, и если их мало, то увеличивается вероятность, что патологические изменения могут быть пропущены при просмотре препарата. Для эффективного цитологического исследования необходимо учитывать:
Материал из шейки матки должен брать врач-гинеколог или (при скрининге, профилактическом осмотре) хорошо обученная медицинская сестра (акушерка).
Важно, чтобы в мазок попадал материал из зоны трансформации, так как около 90% опухолей исходит из зоны стыка плоского и цилиндрического эпителия и зоны трансформации и только 10% из цилиндрического эпителия цервикального канала.
С диагностической целью материал получают раздельно из эктоцервикса (влагалищной порции шейки матки) и эндоцервикса (цервикального канала) с помощью шпателя и специальной щетки (типа Cytobrush). При проведении профилактического осмотра используют Cervex-Brush, различные модификации шпателя Эйра и другие приспособления для получения материала одновременно из влагалищной части шейки матки, зоны стыка (трансформации) и цервикального канала.
Перед получением материала шейку матки обнажают в “зеркалах”, дополнительных манипуляций не проводят (шейку не смазывают, слизь не удаляют; если слизи много – ее аккуратно снимают ватным тампоном, не надавливая на шейку матки.). Щетку (шпатель Эйра) вводят в наружный зев шейки матки, осторожно направляя центральную часть приспособления по оси цервикального канала. Далее ее наконечник поворачивают на 360° (по часовой стрелке), достигая тем самым получения достаточного числа клеток из эктоцервикса и из зоны трансформации. Введение инструмента выполняют очень бережно, стараясь не повредить шейку матки. Затем щетку (шпатель) выводят из канала.
Приготовление препаратов
Перенос образца на предметное стекло (традиционный мазок) должен происходить быстро, без подсушивания и потери прилипших к инструменту слизи и клеток. Обязательно перенести на стекло материал с обеих сторон шпателя или щетки.
Если предполагается приготовление тонкослойного препарата с помощью метода жидкостной цитологии, головку щетки отсоединяют от ручки и помещают в контейнер со стабилизирующим раствором.
Фиксация мазков выполняется в зависимости от предполагаемого метода окрашивания.
Окрашивание по Папаниколау и гематоксилин-эозином наиболее информативны в оценке изменений эпителия шейки матки; любая модификация метода Романовского несколько уступает этим методам, однако при наличии опыта позволяет правильно оценить и характер патологических процессов в эпителии и микрофлору.
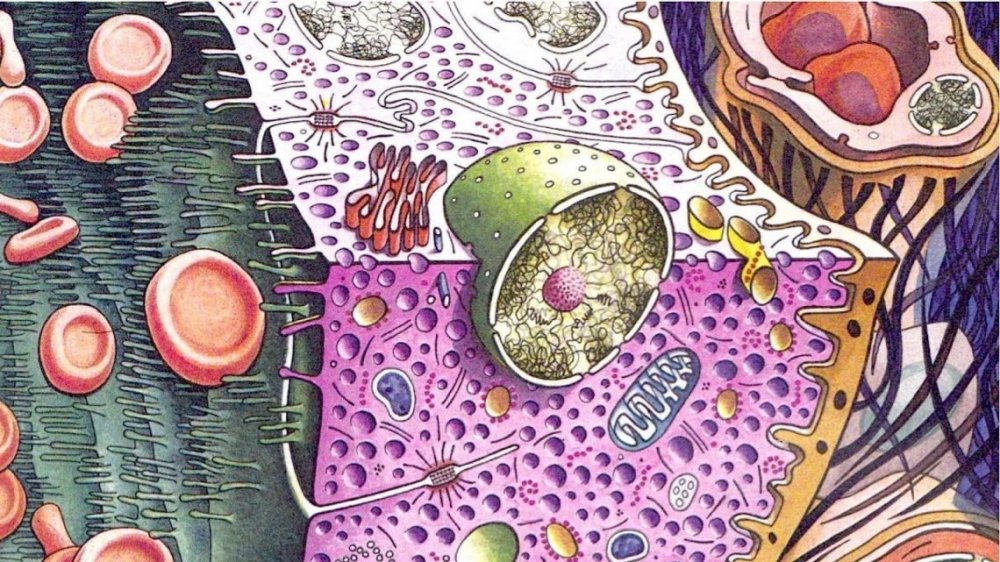
Клеточный состав мазков представлен слущенными клетками, находящимися на поверхности эпителиального пласта. При адекватном получении материала с поверхности слизистой оболочки шейки матки и из цервикального канала в мазок попадают клетки влагалищной порции шейки матки (многослойный плоский неороговевающий эпителий), зоны стыка или трансформации (цилиндрический и, при наличии плоскоклеточной метаплазии, метаплазированный эпителий) и клетки цервикального канала (цилиндрический эпителий). Условно клетки многослойного плоского неороговевающего эпителия принято делить на четыре типа: поверхностные, промежуточные, парабазальные, базальные. Чем лучше выражена способность эпителия к созреванию, тем более зрелые клетки попадают в мазок. При атрофических изменениях на поверхности эпителиального пласта расположены менее зрелые клетки.
Интерпретация результатов цитологического исследования
Наиболее распространенная в настоящее время – классификация Bethesda (The Bethesda System), разработанная в США в 1988 г, в которую вносили несколько изменений. Классификация создана для более эффективной передачи информации из лаборатории врачам клинических специальностей и обеспечения стандартизации лечения диагностированных нарушений, а также последующего наблюдения за больными.
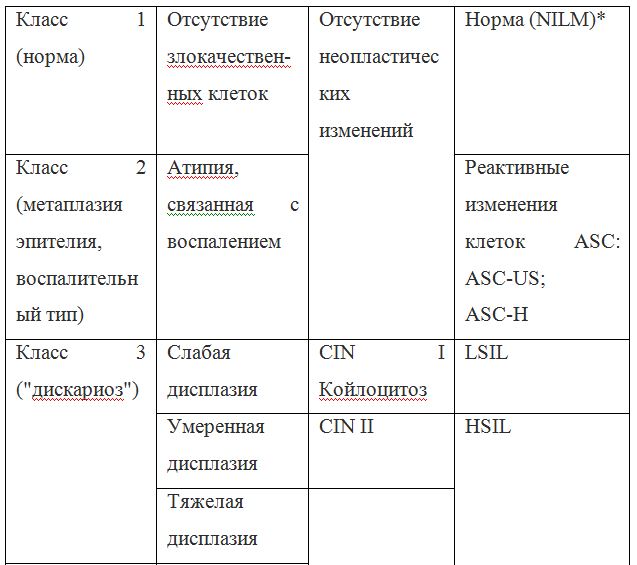
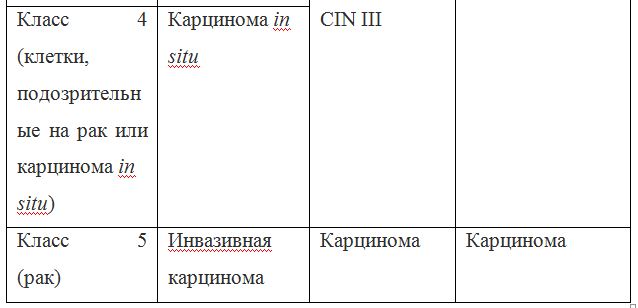
В классификации Bethesda выделяют плоскоклеточные интраэпителиальные поражения низкой и высокой степени (squamous intraepithelial lesions of low grade and high grade – LSIL и HSIL) и инвазивный рак. Плоскоклеточные интраэпителиальные поражения низкой степени включают изменения, связанные с папилломавирусной инфекцией и слабой дисплазией (CIN I), высокой степени – умеренную дисплазию (CIN II), тяжелую дисплазию (CIN III) и внутриэпителиальный рак (cr in situ). В этой классификации имеются также указания на специфические инфекционные агенты, вызывающие заболевания, передавае мые половым путем.
Для обозначения клеточных изменений, которые трудно дифференцировать между реактивными состояниями и дисплазией предложен термин ASCUS – atypical squamous cells of undetermined significance (клетки плоского эпителия с атипией неясного значения). Для клинициста этот термин мало информативен, однако он нацеливает врача на то, что данная пациентка нуждается в обследовании и/или в динамическом наблюдении. В классификацию Bethesda в настоящее время введен также термин NILM – no intraepithelial lesion or malignancy, объединяющий норму, доброкачественные изменения, реактивные изменения.
Так как данные классификации используются в практике врача-цитолога, ниже приведены параллели между классификацией Bethesda и классификацией, распространенной в России (Табл. 22). Цитологическое стандартизованное заключениепо материалу из шейки матки (форма № 446/у), утверждено приказом Минздрава России от 24.04.2003 № 174.
Причины получения неполноценного материала различны, поэтому цитолог перечисляет типы клеток, обнаруженные в мазках и по возможности указывает причину, по которой материал признан неполноценным.
Цитология шейки матки
Хоперская Ольга Викторовна
Акушер-гинеколог кандидат медицинских наук
Подписаться на email-рассылку
Спасибо за подписку!
Запись на онлайн-консультацию
Ваша заявка будет обработана в течение часа. С Вами свяжется специалист колцентра клиники и согласует время онлайн консультации
Что такое цитология шейки матки? Как осуществляется взятие мазка на цитологическое исследование? Как правильно расшифровать результаты анализа? Что такое nilm,ASC-US, LSIL, HSIL, CIS, AGC, AIS в результатах цитологии? На эти и другие вопросы отвечает кандидат медицинских наук акушер-гинеколог Хоперская Ольга Викторовна.
Цитологическое исследование (цитология) является основным методом скрининговой оценки состояния эпителия шейки матки. Основная задача цитологического скрининга заключается в поиске измененных эпителиальных клеток (атипичных, имеющих отличное от нормальных эпителиальных клеток строение).
Термин «атипичные клетки» подразумевает как клетки с признаками дисплазии – легкой, умеренной или тяжелой (предраковые клетки), так и собственно раковые клетки. Разница между ними – в степени выраженности изменений в строении клеток.
Цитологический скрининг необходимо выполнять всем женщинам (исключая девственниц и пациенток, перенесших экстирпацию (удаление) матки), начиная с 21 года, заканчивая в 69 лет (при отсутствии в исследованиях изменений), регулярность сдачи анализа – 1 раз в год, согласно приказу 572н (1 ноября 2012), однако допустимо сдавать анализ 1 раз в три года (приказ МЗРФ №36 ан, от 3 февраля 2015).
В настоящее время существует две альтернативных методики фиксации и исследования биологического материала, ключевым отличием которых для пациентов является их эффективность.
ПАП-тест и жидкостная цитология
Забор материала осуществляется однотипно (стандартизированный забор): комбинированной щеткой или двумя цитологическими щеточками (рисунок 1), так как эпителий должен быть взят как с наружной вагинальной поверхности шейки матки (эктоцервикса), так и с внутренней – из цервикального канала (эндоцервикса). Необходимость забора клеточного материала из цервикального канала обусловлена тем, что зона стыка эпителиев (цилиндрического и многослойного плоского неороговевающего –места, где чаще всего начинаются «нехорошие» процессы (90-96%случаев)) с возрастом смещается ближе к центру и внутрь цервикального канала.
Рисунок 1 – Цитологические щетки (слева – комбинированная, справа – 2 цитологические щетки)
Рекомендуют осуществлять забор цитологического материала до бимануального (двуручного) вагинального обследования, кольпоскопии и ультразвукового исследования. Не следует сдавать мазки при наличии вагинита (воспалительного процесса во влагалище), в период его лечения, во время менструации. Также за двое суток необходимо половое воздержание.
Техника забора биоматериала:
Отличия ПАП-теста и жидкостной цитологии
В 99% случаев результат, полученный при использовании жидкостной цитологии, совпадает с результатами гистологического исследования.
Единственный недостаток метода – он не включен в систему обязательного медицинского страхования, т. е. анализ платный.
Результаты цитологии шейки матки
Согласно действующим клиническим рекомендациям от 2017 года, расшифровка результатов анализа должна проводиться по системе Бетесда, хотя можно встретить цитологическое заключение по системам Папаниколау, ВОЗ и CIN (гистологическая классификация). Сравнение систем приведено в таблице 1.
Клиническое значение будут иметь состояния определенные по терминологической системе Бетесда, поэтому, к примеру, умеренная дисплазия, тяжелая дисплазия и карцинома in situ = CIN II и CIN III = HSIL, и тактика ведения всех перечисленных состояний многослойного плоского эпителия будет одинакова (категория HSIL).
Расшифровка результатов
Итак, Вы держите в руках онкоцитологическое заключение. Расшифровка результата, а также выбор тактики ведения на его основании (с учетом возраста и особенностей образа жизни), должны проводиться не Вами, а Вашим лечащим врачом! Именно он направляет Вас на необходимые дополнительные исследования и выбирает тактику лечения, в случае необходимости. Но, кто из нас не заглянет в интернет, чтобы посмотреть, что же все-таки обозначают вынесенные в цитологическом заключении аббревиатуры и к чему готовиться? Думаю, любой переживающий о своем здоровье человек.
Ниже рассмотрим расшифровку аббревиатур терминологической системы Бетесда с ориентировочной (согласно действующим клиническим рекомендациям (2017) тактикой ведения.
Если изменены клетки плоского эпителия:
ASC-US
ASC-Н (atypical squamous cells, cannot exclude HSIL, клетки плоского эпителия с атипией неясного значения не исключающие HSIL) – здесь также обнаружены измененные клетки, но вероятная причина их появления – дисплазия. Врач назначит Вам и кольпоскопию с биопсией и ВПЧ – тестирование, дальнейшая тактика будет определена в зависимости от полученных результатов.
HSIL (high grade squamous intraepitelial lesion, плоскоклеточное интраэпителиальное поражение высокой степени) – в мазке обнаружены атипичные клетки, соответствующие диспластическим изменениям тяжелой степени. Врач направит Вас на кольпоскопическое исследование и эксцизию (иссечение участка измененной ткани петлей) / конизацию (удаление конусовидного участка шейки матки включая влагалищную поверхность и нижнюю часть цервикального канала) с последующим гистологическим исследованием полученного биоматериала. К категории HSIL по классификации Бетесда относится и карцинома in situ (см. таблицу 1, описательная система ВОЗ).
Однако цитологическое исследование не дает представления о пространственном расположении клеток с признаками атипии, установить глубину проникновения патологического процесса в ткани позволяет только гистологическое исследование.
Если изменены клетки цилиндрического эпителия:
Вышеприведенные тактики ведения в зависимости от результатов цитологических исследований ориентировочны. Тактику ведения в каждом конкретном случае определяет лечащий врач, учитывая индивидуальные характеристики пациента (возраст, наличие или отсутствие детей, сопутствующие заболевания, факт инфицирования ВПЧ, личные качества).
Дорогие девушки, женщины, призываю Вас регулярно проводить цитологическое исследование и желаю получать исключительно «NILM» в заключении.
Атрофический тип мазка
Многие женщины время от времени сдают ПАП-мазок или тест Папаниколау.
Это исследование, при котором из влагалища и шейки матки берут мазок на онкоцитологию.
Метод диагностики используется для скринингового выявления онкологических заболеваний, а также предраковых состояний.
В процессе микроскопического исследования полученного клинического материала специалист изучает клеточный состав мазка.
Из него он делает выводы о том, присутствуют ли атипичные клетки, имеются ли признаки воспаления или атрофии эпителия половых органов.
Иногда женщины, особенно в пожилом возрасте, получают заключение атрофический тип мазка.
Что это значит, и насколько опасно данное состояние?
Поговорим о том, что такое атрофический тип мазка в гинекологии.
Что такое атрофия?
Чтобы разобраться в том, что значит атрофический тип мазка, нужно понять, что значит само слово «атрофия».
В основе его лежит слово «трофика», что означает «питание».
Ткани, которые получают достаточное количество питательных веществ с кровью, нормально развиваются.
Если же питания недостаточно, они деградируют.
Приставка «а» в любом медицинском термине означает отсутствие чего-либо.
В нашем случае атрофия – это отсутствие трофики, то есть, питания.
Кровоснабжение тканей в области половых органов нарушается.
Это приводит к их деградации.
Фактически, организм сам это делает.
Он экономит свои ресурсы и уменьшает кровенаполнение тех органов, которым в данный момент «не пользуется».
Чаще всего атрофические процессы во влагалище происходят в пожилом возрасте, когда половые органы становятся «ненужными».
Ведь их основное назначение – это зачатие, вынашивание и рождение ребенка.
Большинство женщин в период постменопаузы не ведут половую жизнь.
Уровень эстрогенов у них низкий.
Поэтому слизистая оболочка половых органов постепенно атрофируется – она истончается и больше не способна в полной мере выполнять свои функции.
Это состояние считается нормальным, если наступает в пожилом возрасте, и не требует лечения.
За исключением ситуаций, когда женщина испытывает дискомфорт вследствие атрофических процессов, или они становятся причиной повторяющихся воспалительных заболеваний влагалища и шейки матки.
Атрофический тип мазка – что это значит?
Если вы сдали мазок на онкоцитологию, атрофический тип мазка может быть указан в заключении.
Поговорим о том, что это означает.
Слизистая оболочка половых путей состоит из различных клеток.
Все они имеют разную степень зрелости.
То есть, один вид клеток постепенно переходит в другой.
Все клетки делят на четыре типа:
Поверхностные расположены на самом верху, в то время как базальные – в глубине слизистой оболочки.
Поверхностные имеют наибольшую степень зрелости, а базальные – наименьшую.
Таким образом, если в мазок попадает большое количество зрелых клеток, это означает, что они развиваются нормально, и трофика тканей сохранена.
Если же в мазке присутствует множество незрелых клеток, это говорит об атрофических процессах.
Атрофия – понятие относительное, а не абсолютное.
То есть, она не относятся к тем процессам, которые либо есть, либо нет.
Нет четкой границы между нормальным и промежуточным типом мазка, промежуточным и атрофическим.
Эти изменения происходят постепенно.
Незрелых клеток становится все больше, а зрелых – все меньше.
Чем сильнее выражена атрофия, тем больше в эпителии шейки матки содержится парабазальных клеток.
По мере развития атрофии также увеличивается размер ядер в них.
Причины атрофического типа мазка шейки матки
Если у вас обнаружен атрофический тип мазка на цитологию, причины том могут быть разные.
Основные из них:
У женщин репродуктивного возраста тоже может наблюдаться атрофический тип мазка.
Это происходит при:
Возможен атрофический тип мазка после удаления матки с придатками, например, в случае злокачественных новообразований.
Яичники могут также повреждаться при лучевой терапии.
У молодых женщин иногда развивается синдром истощенных яичников, характеризующийся ановуляцией и гипоэстрогенемией.
Возможен синдром резистентных яичников, обусловленный нарушением работы их рецепторного аппарата.
В этом случае невозможна их полноценная работа из-за того, что яичники не воспринимают «сигналы», поступающие от других желез внутренней секреции.
То есть, они не реагируют на изменение уровня других гормонов, которые должны стимулировать образование эстрогенов.
Цитограмма соответствует возрасту, атрофический тип мазка
С возрастом становится нормой атрофический тип мазка на цитологию.
В климаксе снижается уровень эстрогенов.
Это неизбежно приводит к ухудшению трофики половых органов.
Постепенно происходят атрофические процессы, если женщина не получает заместительную терапию.
Они прогрессируют с годами.
При этом важен не столько возраст, сколько количество лет, которое прошло с момента менопаузы.
Менопаузой считается дата последних менструаций.
Она определяется ретроспективно (то есть, в прошлом).
Потому что во время менструальных кровотечений женщина не может знать, что они последние.
Но если с момента последних месячных прошло 12 месяцев, это говорит о том, что их больше не будет.
Тогда женщина вспоминает, когда у неё были последние менструации, и эта дата считается датой менопаузы.
Через 5 лет после прекращения месячных уже обнаруживается атрофический тип мазка.
Возрастные изменения ещё слабо выражены.
В мазке обычно наблюдается около 50% промежуточных клеток.
Это уже атрофический тип мазка матки, но атрофия ещё слабо выражена.
О глубокой атрофии говорит появления парабазальных клеток.
До климактерического периода в норме их вообще не должно быть в мазке.
Даже через 5 лет после наступления менопаузы только у 17% женщин они присутствуют.
Их наличие указывает на ярко выраженные атрофические процессы при резком дефиците эстрогенов.
Влагалище и шейка матки в постменопаузе. Возможности терапии.
Проф. д.м.н. В.Н. Прилепская, руководитель научно-поликлинического отдела.
Научный центр акушерства, гинекологии и перинатологии РАМН
Проблема постменопаузы приобрела в последние годы особое значение в связи со значительным увеличением продолжительности жизни женщин, что особенно четко прослеживается в развитых странах. Однако тот период жизни, за счет которого увеличивается эта продолжительность, характеризуется возрастными инволютивными изменениями, нередко выходящими за рамки физиологических процессов старения, развитием ряда патологических симптомов, синдромов и заболеваний.
На фоне дефицита половых гормонов, преимущественно эстрогенов, у каждой второй женщины возникают климактерические нарушения, которые по времени их возникновения и клиническим особенностям условно принято разделять на 3 группы.
Симптомы урогенитальных нарушений возникают приблизительно через 5 лет и более после прекращения менструаций и в дальнейшем прогрессируют, приводя к функциональным и анатомическим изменениям не только влагалища, уретры, мочевого пузыря, мочеточников, но и патологическим процессам шейки матки.
Дефицит эстрогенов закономерно вызывает нарушение пролиферативных процессов влагалищного эпителия, подавление митотической активности клеток, в первую очередь базального и парабазального слоев, изменение чувствительности рецепторного аппарата. Как известно, специфическая регуляция влагалища определяется рецепторами к эстрогенам, протеинами, альтернативными гормонами, клеточными элементами иммунокомпетентных клеток. По мере прогрессирования эстрогенного дефицита на фоне общих инволютивных изменений в организме происходит значительное изменение микроциноза влагалища.
Известно, что у женщин репродуктивного возраста в микроцинозе влагалища преобладают пероксин-продуцирующие лактобациллы, которые обеспечивают защитные свойства влагалища, конкурируя с патогенными микроорганизмами.
Путем расщепления гликогена, образующегося в эпителии влагалища благодаря наличию достаточного количества эстрогенов, образуется молочная кислота, обеспечивающая кислую среду в пределах колебания рН от 3, 8 до 4, 4.
Это в свою очередь приводит к подавлению роста патогенных и условно-патогенных бактерий. Наряду с присущими ей защитными свойствами влагалищная флора у женщин репродуктивного возраста обладает достаточно выраженной ферментативной, витаминообразующей, иммуностимулирующей и другими функциями, необходимыми для нормального функционирования экосистемы и ее защитного действия.
В период постменопаузы эти защитные свойства утрачиваются, слизистая оболочка влагалища истончается, легко изъязвляется с последующим инфицированием не только патогенными, но и условно-патогенными микроорганизмами. По мере прогрессирования дефицита эстрогенов, нарастают и атрофические изменения во влагалище, которые характеризуются:
— снижением кровотока и кровоснабжения;
— фрагментацией элластических и гиалинозом коллагеновых волокон;
— уменьшением содержания гликогена в клетках эпителия влагалища;
— снижением колонизации лактобацилл;
— значительным снижением количества молочной кислоты;
С увеличением продолжительности постменопаузы происходит резкое ощелачивание влагалищной среды, развитие дисбиотических и атрофических процессов.
Атрофические процессы, особенно выраженные в слизитой влагалища, захватывают и соединительнотканные и мышечные структуры влагалища, мышцы тазового дна, уретры, мочевого пузыря, что закономерно приводит как к анатомическим, так и функциональным нарушениям мочеполовой системы.
Многослойный плоский эпителий, покрывающий наружную поверхность влагалищной части шейки матки (экзоцервикс), претерпевает аналогичные изменения с прогрессирующими явлениями атрофии.
В виду этого наиболее частыми клиническими формами возрастной патологии влагалища и шейки матки в постменопаузе являются атрофические вагиниты (кольпиты) и цервициты.
Наиболее тяжелые формы атрофических изменений нижних отделов половых путей связаны с нарушением контроля мочеиспускания, требуют обследования не только гинеколога, но и уролога и подробно изложены в диссертации В. Е. Балан (1998) [1].
Клиническими проявлениями атрофических вагинитов и цервицитов являются весьма характерные жалобы на сухость, зуд, выделения из влагалища, носящие длительный, рецидивирующий и упорный характер, кровянистые выделения при физической нагрузке и половых контактах, при попытке произвести исследование в зеркалах; различные сексуальные нарушения, вплоть до невозможности половой близости.
Схематично динамику сексуальных нарушений можно представить следующим образом: вначале появляется сухость влагалища, снижение коитальной, а затем и сексуальной активности, снижение оргазма и возбуждения, диспареуния и впоследствии невозможность половых контактов.
Диагностика и дифференцированная диагностика возрастных изменений нижних отделов половых путей в первую очередь должна быть направлена на исключение онкологической, инфекционной и других патологий, которые могут как бы маскироваться возрастными изменениями.
Основными методами исследования, которые безусловно не исчерпывают весь арсенал методов и могут быть необходимы для обследования конкретной больной, являются:
— кольпоцитология (с определением КПИ или ИС мазков) ;
— Pap-smear-test (мазки-отпечатки с шейки матки);
— определение рН влагалищного содержимого.
Клиническому методу исследования должно отводится первостепенное значение, несмотря на наличие комплекса перечисленных дополнительных методик.
Важное значение имеют связь с возрастом больных, характерные клинические признаки в виде вульвитов, вагинитов, экзо- и эндоцервицитов, дистрофических процессов вульвы и влагалища. При этом необходимо помнить, что характерными особенностями клинического течения возрастных изменений нижнего отдела половых путей у женщин в постменопаузе является их длительное, рецидивирующее течение, сочетание с урологическими симптомами, отсутствие эффекта от антибактериальной и других видов терапии, не включающих применение эстрогенов в том или ином виде.
Особенностью клинического течения возрастной патологии является нередкое инфицирование истонченных и атрофических тканей.
В таком случае на первый план выступают симптомы того или иного инфекционного процесса (кандидоз, хламидиоз и т. д. ).
Однако, учитывая то, что беспорядочные половые связи у женщин в постменопаузе очень редки, редка и частота специфических процессов в половых органах.
Следует отметить, что основная ошибка в ведении этого контингента больных состоит в назначении длительной, немотивированной, бесконтрольной антибиотикотерапии, противовирусного и других видов лечения, приводящих к усугублению выраженности и извращенному характеру инволютивных изменений.
Клинические ошибки связаны также с необходимостью больных обращаться к врачам различных специальностей: акушеру-гинекологу, урологу, терапевту, дерматологу и, наконец, к психиатру.
В своей клинической практике мы встречали больных, которые в течение нескольких лет получали массивные дозы антибактериальной терапии по поводу атрофических вагинитов и цервицитов с неоднократной биопсией шейки матки, так как очаговые атрофические экзоцервициты трактовались как подозрение на предраковые процессы.
Трудно переоценить значимость кольпоскопии при оценке состояния шейки матки в постменопаузе.
Как правило, кольпоскопическая картина шейки матки в постменопаузе является достаточно характерной: многослойный плоский эпителий истончен, субэпителиальные сосуды стромы легко кровоточат при контакте и могут не сокращаться на пробу с раствором уксусной кислоты; стык многослойного плоского и цилиндрического эпителия находится на уровне наружного зева, определяется картина синильного диффузного или очагового экзоцервицита, проба Шиллера слабоположительная.
При кольпоцитологии в постменопаузальном периоде выявляются 5 основных типов влагалищных мазков:
Пролиферативный и промежуточные типы мазков могут редко встречаться в менопаузе или в начале постменопаузы, смешанный, атрофический или цитолитический тип наиболее часто встречающиеся типы мазков.
Чрезвычайно важным в отношении онкологической настороженности применительно к патологии шейки матки является Pap-smear-test, позволяющий с точностью до 95% выявить предраковые процессы шейки матки, не выявляемые с помощью других неинвазивных методик. Мазки-отпечатки с шейки матки по Папаникалау подразделяются на 5 основных классов.
При получении ответа цитолога о выявлении IV или V класса мазков следует тщательно обследовать больную для исключения признаков цервикальной неоплазии. Нередко это подозрение при повторной кольпоскопии исчезает после проведения противовоспалительного лечения. Если нет-показана прицельная биопсия шейки матки с последующим цитологическим исследованием биоптата.
Бактериоскопический и бактериологический методы позволяют выявить состояние микрофлоры влагалища, специфических и неспецифических возбудителей сопутствующей инфекции, дисбиотические процессы влагалища.
По данным А.С. Анкирской (1995) [2], у женщин в постменопаузе атрофические процессы нередко осложняются бактериальным вагинозом, одним из признаков которого является наличие «ключевых» клеток во влагалищном мазке.
Дополнительным методом диагностики состояния микробиоценоза является определение рН влагалищного содержимого с помощью бумажных индикаторов или биохимических методов.
Установлено, что не только уровень КПИ, но и уровень рН могут быть использованы для косвенного суждения о степени эстрогенной недостаточности. Если у здоровых женщин рН колеблется от 3,5 до 5,5, то в период постменопаузы от 5,5 до 7, при этом рН > 6 соответствует значительной выраженности атрофических процессов (Муравеева В.В., 1997) [3].
Безусловно, одним из первых методов обследования пациенток является УЗИ гениталий, позволяющее исключить органическую патологию половых органов.
Таким образом, только комплексное исследование позволяет оценить состояние нижнего отдела половых путей и принять решение об использовании заместительной гормонотерапии (ЗГТ).
Начатая в этот период своевременная терапия ранневременных климактерических расстройств позволяет значительно уменьшить выраженность и отсрочить появление средневременных атрофических нарушений.
Основными задачами ЗГТ у данного контингента женщин являются :
1) ликвидация атрофических изменений, восстановление нормальной микрофлоры влагалища, кровообращения, тонуса влагалища и мочевыводящих путей;
2) предотвращение инфицирования влагалища и шейки матки, что осуществляется с помощью эстрогенов, входящих в состав различных препаратов как системного, так и местного действия.
Принципы выбора того или иного метода ЗГТ у женщин с атрофическими процессами в постменопаузе, особенно при нарушении контроля мочеиспускания детально сформулированы В.Е. Балан, В.П. Сметник в ряде статей [4].
При изолированных, не сочетающихся с другими симптомами менопаузы, урогенитальных расстройствах и наличии противопоказаний к системной ЗГТ у женщин старше 65 лет предпочтение следует отдавать местной терапии препаратами, содержащими эстриол, не вызывающими каких-либо осложнений в отличие от системной ЗГТ (климен, прогинова, циклопрогинова, ливиал, дивина, дивитрен и многие другие), практически безопасными и не имеющими абсолютных противопоказаний.
Применительно к инволютивной патологии вульвы, влагалища и шейки матки местную терапию мы считаем методом выбора.
В нашей стране, так же как и за рубежом, предпочтение отдается препаратам эстриола, входящего в состав таблеток, кремов, мазей, свечей под названием «Овестин».
Менструальноподобная реакция при его применении в отличие от других препаратов возникает чрезвычайно редко.
Вместе с тем под влиянием уже небольших доз препарата активизируются пролиферативные процессы влагалищного и шеечного эпителия, нормализуется микрофлора влагалища, повышается тонус сосудов, мышц, улучшается кровообращение нижних отделов половых путей, в связи с чем повышается резистентность влагалища и шейки матки к инфекционным воздействиям.
Мы имеем опыт применения овестина у 283 больных в различных лекарственных формах на протяжении от 1 года до 5 лет [5]. Ретроспективный анализ показал его высокую клиническую эффективность также и в качестве реабилитирующего средства после лечения специфических инфекционных процессов у женщин в постменопаузе. Существуют различные схемы применения препарата, мы использовали одну из следующих:
После контрольного микробиологического исследования, исключающего наличие патогенной микрофлоры, показано использование овестина по той же схеме с клиническим и лабораторным контролем с применением перечисленных ранее дополнительных методов исследования, позволяющих судить о степени восполнения эстрогенного дефицита.
В настоящем сообщении мы хотели коротко остановиться на клинике, диагностике некоторых форм возрастных изменений в репродуктивной системе женщины и возможностях их коррекции с помощью методов щадящей терапии, чрезвычайно удобной для применения.
Однако изложенный кратко материал безусловно не охватывает все аспекты этой сложной и многогранной проблемы.
Другие публикации по материалам семинара дополнят и расширят настоящее сообщение.
Опубликовано с разрешения администрации Русского Медицинского Журнала.