Признаки мезентериального панникулита что это
Мезентериальный панникулит: как проявляется и лечится патология?
Последнее обновление: 10 декабря 2020
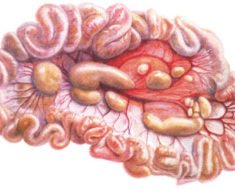
Мезентериальный панникулит – редко встречающееся заболевание, которое характеризуется воспалением подкожной клетчатки сальника, брыжейки кишечника, забрюшинного пространства. Диагностика сложная. Опасности для жизни не представляет.
Причины
Причины до конца не известны. Установлены только многочисленные факторы, которые могут способствовать началу патологического процесса. Среди возможных причин развития мезентериального панникулита рассматривают такие воздействия и ситуации:
Сложно, практически невозможно спрогнозировать вероятность развития мезентериального панникулита, так как вышеназванные провоцирующие факторы могут привести и к другим результатам. С несколько большей частотой это заболевание регистрируется у мужчин среднего возраста.
Симптомы
Клинические проявления мезентериального панникулита скудные и неспецифические. Нередко пациент не ощущает какого-либо существенного дискомфорта. Во многих случаях отмечаются только системные проявления, которые заставляют пациента обратиться к врачу и пройти обследования. Среди возможных признаков наиболее вероятны:
В некоторых случаях на первый план выходит постоянная длительная немотивированная температура, которая ненадолго купируется традиционными жаропонижающими и снова поднимается. Именно это становится главной проблемой для пациента – не связанная с чем-то конкретным температура, которая изменяет привычный ритм жизни и снижает ее качество.
Методы диагностики
Многообразны и вариабельны, так как направлены больше не на диагностику именно мезентериального панникулита, а исключение другой инфекционной и неинфекционной патологии. В комплексной диагностике используются:
Последние 2 метода исследования выявляют образование утолщений в характерных для мезентериального панникулита местах (сальник, жировая клетчатка забрюшинного пространства) и увеличение определенных групп лимфатических узлов (мезентериальных, брыжеечных). Только в исключительных случаях (подозрение на злокачественное новообразование) проводится диагностическая лапаротомия с последующей биопсией подозрительных очагов.
Лечение
Подразделяется на консервативное и оперативное. В большинстве случаев практикуется первый вариант лечения.
Консервативная терапия

Режим физической активности ограничивается только состоянием пациента. Если температура выше 39 °С и более, сопровождается ознобом и выраженной слабостью, о какой-либо продуктивной физической или умственной деятельности речь не идет.
Медикаментозная терапия направлена на устранение предполагаемого микробного агента и устранение его патологического влияния на человеческий организм. Наиболее часто используются:
Длительность терапии подбирается индивидуально. Главным критерием отмены лекарственных средств является нормализация температуры и уменьшение размеров очага воспаления по результатам УЗИ и МРТ.
Хирургическая терапия
Применяется только в исключительных случаях, когда невозможно дифференцировать злокачественное новообразование от мезентериального панникулита. В такой ситуации проводится оперативное вмешательство по удалению патологических образований.
Прогноз и возможные осложнения
Мезентериальный панникулит не представляет опасности для жизни пациента. Воспалительные изменения (отек, гиперемия) жировой ткани сальника, брыжейки и других органов редко существенно нарушают функцию прилегающих органов. Возможно только механическое сдавление при массивном процессе.
Осложнения – тромбоз, нагноение – развиваются крайне редко. Только в этом случае возникает угроза жизни пациента при отсутствии адекватного лечения.
Профилактика
Не разработана и нецелесообразна, так как точно не установлены причины развития мезентериального панникулита.
Парапроктит: как проявляется и лечится патология?
Мезаденит у взрослых: как проявляется и лечится патология?
Псевдомембранозный колит: как проявляется и лечится патология?
Гастропарез: как проявляется и лечится патология?
Мезаденит у детей: как проявляется и лечится патология?
Выпадение прямой кишки: как проявляется и лечится патология?
Лечение панникулита
Панникулиты – заболевания, при которых развивается воспаление в жировой ткани. В некоторых случаях патологический процесс распространяется на костно-мышечную систему, внутренние органы.
В Юсуповской больнице проводятся все виды диагностики, которые помогают установить точный диагноз и отличить панникулит от других заболеваний. Мы проводим необходимые лабораторные анализы, рентгенографию, УЗИ, КТ, МРТ, ЭКГ, эхокардиографию. Комплексное обследование помогает всесторонне оценить состояние больного, выявить все имеющиеся нарушения, правильно определить разновидность панникулита и назначить эффективную терапию.
Пациенты с панникулитом проходят лечение в нашем амбулаторно-поликлиническом отделении. Если симптомы сохраняются длительное время, показана госпитализация в стационар. В Юсуповской больнице пациенты находятся в комфортабельных палатах, постоянно окружены вниманием и заботой. Опытный врач-ревматолог назначает комплексное лечение, с учетом формы и тяжести течения заболевания.
Для лечения пациентов, страдающих панникулитами, в Юсуповской больницы созданы необходимые условия:
Ревматологи коллегиально устанавливают диагноз, составляют схему ведения пациентов. Сложные случаи панникулитов обсуждаются на заседании Экспертного Совета с участием профессоров и врачей высшей категории.
Виды панникулитов
В соответствии с преимущественным преобладанием воспалительных изменений в соединительнотканных перегородках или жировых дольках ревматологи выделяют септальный и лобулярный панникулит. Оба типа заболевания могут протекать с признаками васкулита и без такового. Это что находит отражение в клинической картине заболевания.
Узловатая эритема – это септальный панникулит, который протекает преимущественно без васкулита. Заболевание обусловлено неспецифическим иммуновоспалительным процессом. Он развивается под влиянием разнообразных факторов:
Идиопатический панникулит Вебера–Крисчена является редким и малоизученным заболеванием. Оно характеризуется рецидивирующими некротическими изменениями подкожной жировой клетчатки и поражением внутренних органов.
Узловатая эритема
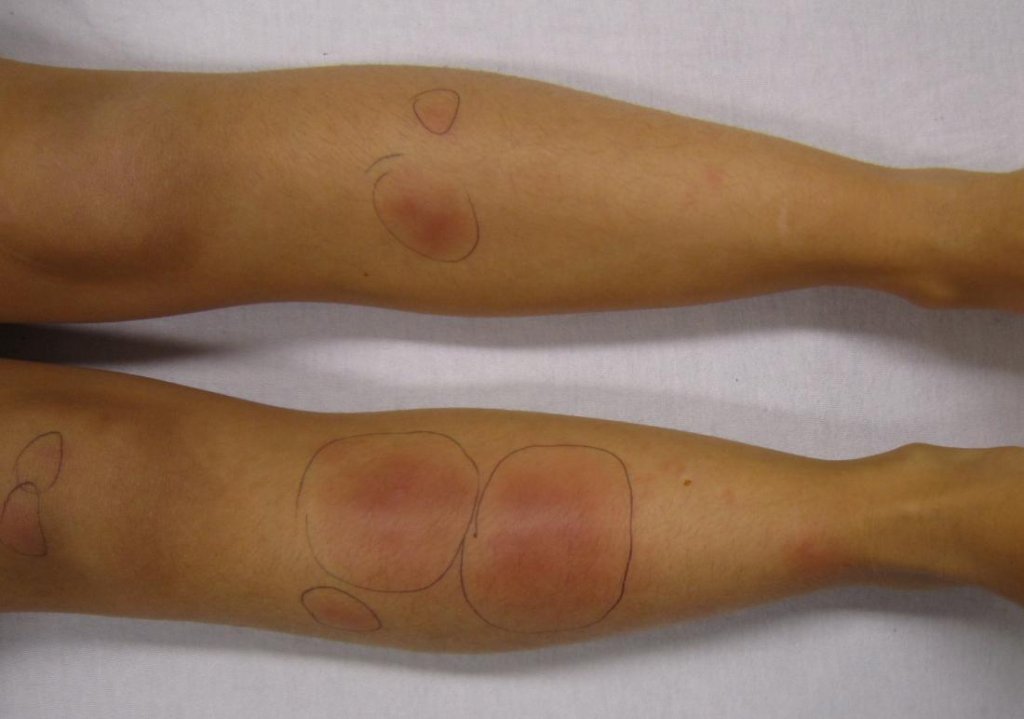
Различают первичную и вторичную узловатую эритему. Диагноз первичной узловатой эритемы устанавливают в том случае, когда не выявлено основное заболевание. Болезнь характеризуется острым воспалительным процессом. Заболевание начинается внезапно. Быстро развиваются ярко красные болезненные имеющие сливной характер узлы на голенях с отеком окружающих тканей. Температура тела повышается до 38-39°С. Пациентов беспокоит слабость, головная боль. Из-за развития артрита пациентов беспокоит боль в суставах.
Вторичная узловатая эритема возникает после перенесенной вирусной инфекции, стрептококкового тонзиллита, фарингита. Характеризуется подострым мигрирующим или хроническим течением. При подостром течении воспалительного процесса узлы исчезают без изъязвлений через 3-4 недели после дебюта заболевания.
В случае хронического течения воспалительного процесса симптомы заболевания не отличаются от клинических проявлений острого воспалительного процесса, но имеют менее выраженный асимметричный воспалительный компонент. Дополнительно могут появляться единичные мелкие узелки, в том числе и на противоположной голени. Узлы растут по периферии и разрешаются в центре. Заболевание может длиться несколько месяцев.
Упорное рецидивирующее течение вторичной узловатой эритемы отмечается у женщин среднего и пожилого возраста на фоне аллергических, сосудистых, опухолевых или воспалительных заболеваний. Обострение наступает осенью и весной. Узлы локализуются на переднее-боковых поверхностях голеней. Они величиной с грецкий орех, умеренно болезненны. Отмечается отёчность голеней и стоп. Рецидивы могут длиться месяцами. Одни узлы рассасываются, другие появляются.
Панникулит Вебера-Крисчена
Различают следующие формы панникулита Вебера-Крисчена:
Проявлениями бляшечного панникулита являются множественные узлы, которые достаточно быстро срастаются и образуют большие конгломераты. В тяжёлых случаях заболевания конгломерат распространяется на всю площадь подкожной клетчатки поражённой области – голени, бедра, плеча, бедра. В этом случае уплотнение сдавливает сосудистые и нервные пучков, что вызывает отёки и образование лимфостаза.
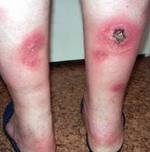
Инфильтративная форма заболевания характеризуется расплавлением образовавшихся конгломератов с образованием флюктуации. Место поражения выглядит внешне как абсцесс или флегмона, но при вскрытии узлов гной не выделяется. Отделяемое из узла представляет собой жидкость маслянистой консистенции жёлтого цвета. После вскрытия узла на его месте образуется долге не заживающее изъязвление.
Мезентериальный панникулит – довольно редкая патология. Она характеризуется хроническим неспецифическим воспалением сальника, жировой предбрюшинной и забрюшинной областей. Заболевание ревматологи расценивают как системный вариант идиопатического панникулита Вебера-Крисчена.
Диагностика панникулита
Ревматологи Юсуповской больницы проводят лабораторную диагностику панникулитов с помощью следующих лабораторных исследований:
В клиническом анализе крови выявляют нормохромную анемию, тромбоцитоз и нейтрофильный лейкоцитоз, увеличение скорости оседания эритроцитов. При биохимическом исследовании крови имеет место увеличение показателей С-реактивного белка, альфа-2- иммуноглобулинов, липазы, амилазы. В моче повышается концентрация протеинов, появляются эритроциты. При серологическом исследовании врачи констатируют повышение АСЛ «О», антител к иерсинии и вирусам простого герпеса.
Обзорную рентгенографию лёгких делают для выявления инфильтратов, гранулематозных изменений, полостей, увеличения лимфатических узлов средостения. Ультразвуковое исследование органов брюшной полости позволяет выявить органическое поражение органов желудочно-кишечного тракта, увеличение печени и селезёнки при мезентериальной форме заборе.
С помощью аппаратов экспертного класса выполняют следующие инструментальные исследования:
С помощью компьютерной или магнитно-резонансной томографии брюшной полости выявляют признаки увеличения лимфоаденапатиимезентериальных лимфоузлов и мезентериального панникулита. Биопсия узла выполняется при наличии лобулярного панникулита без признаков васкулита. Пациентов по показаниям консультирует фтизиатр, инфекционист, онколог, хирург.
Лечение панникулитов
Ревматологи Юсуповской больницы проводят комплексную терапию панникулитов. Тактику применения лекарственных препаратов врачи определяют в зависимости от формы болезни и характера её течения. Основным методом терапии узловой эритемы является устранение провоцирующего фактора. Врачи отменяют лекарственные средства, которые способны индуцировать заболевание, с учётом оценки соотношения риск-польза. Проводится инфекций и новообразований, которые могут лежать в основе развития узловой эритемы.
Лекарственная терапия обычно симптоматическая, поскольку в большинстве случаев патологический процесс разрешается спонтанно.
Основными медикаментозными средствами в лечении узловатой эритемы являются:
Препараты, обладающие антиоксидантным действием.
Медикаментозная терапия панникулита Вебера-Крисчена зависит от формы заболевания. При узловой форме пациентам назначают нестероидные противовоспалительные средства, глюкокортикоиды, аминохинолиновые препараты, проводят аппликационную терапию кремами с клобетазолом, гепарином, гидрокортизоном. При бляшечной форме применяют глюкокортикоиды в средних терапевтических дозах и цитостатические препараты.
Для тог чтобы пройти обследование и лечение панникулита, звоните в нашу клинику. Ревматологи Юсуповской больницы являются экспертами в лечении гетерогенных воспалительных заболеваний, характеризующихся поражением подкожной жировой клетчатки: узелковатой эритемы и панникулита Вебера-Крисчена.
Мезентериальный панникулит — причина боли в животе
Что такое мезентериальный панникулит?
Иногда причиной длительной невыясненной боли в животе, причиняющей значительные страдания пациентам, оказывается хроническое воспаление брыжейки (преимущественно тонкой кишки). Это заболевание называется мезентериальным панникулитом и развивается очень медленно. Порой от момента проявления симптомов до постановки правильного диагноза проходят десятилетия. Лечение таких пациентов требует мультидисциплинарного подхода и вмешательства специалистов разных профилей: ревматолога, гастроэнтеролога, терапевта и порой даже хирурга. Возможность диагностики панникулита появилась относительно недавно — одновременно с распространением и доступностью компьютерной томографии.
В целом о значимости и многофункциональности брыжейки кишечника медицинское сообщество также узнало не так давно — в 2016 году. Ранее считалось, что мезентериум (брыжейка) всего лишь дупликатура (удвоенный листок) брюшины, выстилающей внутренние органы брюшной полости. 
Из этого следует, что поражение брыжейки воспалительным процессом крайне негативно сказывается не только на взаиморасположении органов брюшной полости, но и на состоянии здоровья в целом.
Какой клинической симптоматикой может проявляться мезентериальный панникулит?
При нарушении нормальной жизнедеятельности организма: после травм, операций на брюшной полости, при аутоиммунных или онкологических процессах, сахарном диабете — брыжеечная жировая клетчатка кишечника воспаляется и развивается мезентериальный панникулит. Не последнюю роль в развитии этого заболевания играет и наличие невидимого глазу висцерального жира. Проявления мезентериального панникулита неспецифические:
Часто при наличии основного заболевания пациенты просто не придают значения этим симптомам, встречающимся при любом воспалительном процессе в брюшной полости. Выяснить истинную причину боли в животе для подбора правильного лечения в этом случае поможет компьютерная томография.
При каком исследовании можно выявить мезентериальный панникулит?
Для того, чтобы полноценно визуализировать воспалительный процесс брыжейки кишечника, необходимо проведение одновременного сканирования двух зон — органов брюшной полости и малого таза. Это исследование позволит целиком изучить структуру брыжеечной жировой ткани и патологические процессы, поразившие ее — воспаление и фиброз.
Важно помнить, что любые длительно беспокоящие боли в животе игнорировать нельзя и они всегда требуют тщательного исследования и консультации специалиста.
Панникулит: причины, симптомы и лечение в Москве
Панникулит – это хроническое прогрессирующее заболевание, воспалительного характера, поражающее подкожно жировую клетчатку. В результате жировые клетки разрушаются и замещаются соединительной тканью с образованием узелков, бляшек или инфильтратов. Если патологический процесс затрагивает внутренние органы, то происходит поражение печение, поджелудочной железы, почек, жировой клетчатки сальника или забрюшинной области. Диагностика данной патологии основывается на клиническом течении заболевания и данных гистологического исследования, а лечение панникулита зависит от его формы.
Юсуповская больница – это многопрофильный центр, предоставляющий услуги в различных направлениях медицины, в том числе и лечение панникулита Бебера-Крисчена. Благодаря современной аппаратуре в центре проводят диагностику различных патологий соединительной ткани. Обладая огромным опытом, ведущие специалисты в области ревматологии смогут с легкостью поставить диагноз, даже в самых тяжелых случаях.
Панникулит: причины развития
В основе развития панникулита лежит нарушение метаболических процессов в организме человека, а именно перекисного окисления жиров. Несмотря на многолетние исследования, направленные на определение факторов, вызывающих панникулит, четкого представления об механизме его развития нет.
Панникулит: классификация
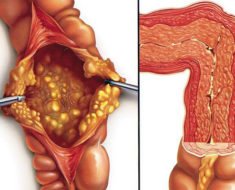
Панникулит Вебера-Крисчена (см. фото) классифицируется на первичный (идиопатическая форма) и вторичный.
К вторичному панникулиту относят следующие разновидности:
Первичный, или лобулярный панникулит, относится к редким заболеваниям из группы системных заболеваний соединительной ткани. Верификация лобулярный панникулит ставится на результатах только гистологии, так как еще не найден специфический маркер либо исследование подтверждающее наличие данной болезни. По форме образующихся при панникулите узлов различают:
Панникулит: симптомы
Клиническая картина при панникулит Бебера-Крисчена характеризуется появлением узловых образований, расположенных в подкожно-жировой клетчатке. Чаще всего эти узелки локализуются на ногах и руках, реже – в области живота и груди. После регрессии воспалительного процесса остаются очаги атрофии жировой клетчатки, которые выглядят как округлые участки западения кожи.
По своему течению панникулит может быть:
Идиопатический панникулит может сопровождаться нарушением общего состояния, а именно появлением симптоматики острых респираторных вирусных инфекций, головной болью, повышением температуры, артралгии, болей в мышцах, тошнотой и рвотой. Висцеральная форма панникулита характеризуется системным поражением жировых клеток АО всему организму с развитием панкреатита, гепатита, нефрита. Именно острая форма этого заболевания характеризуется выраженным изменением гомеостаза организма человека. Несмотря на проводимое лечение, состояние пациента прогрессивно ухудшается. В течение года заболевание заканчивается летальным исходом.
Панникулит: диагностика
В Юсуповской больнице диагностику панникулита проводят целый ряд специалистов: ревматолог, нефролог, дерматолог и гастроэнтеролог. После первичного осмотра пациенту назначают ряд дополнительных методов исследования:
С помощью УЗИ диагностики органов брюшной полости, почек и т.д. можно выявить узлы при висцеральном панникулите. Обязательно рекомендовано взятие бактериологического посева крови, для исключения септического характера заболевания.
Точный диагноз устанавливается при проведении биопсии узла с дальнейшей гистологией тканевого образца. Для диагностики волчаночного панникулита берется кровь на выявление антинуклеарного фактора, комплемента С3 и С4, антител к SS-A и др.
Панникулит: лечение в Москве
Подход в терапии панникулита, как первичного, так и вторичного, комплексный. Для лечения узлового панникулита назначают нестероидные противовоспалительные препараты и антиоксиданты (витамин Е, аскорбиновую кислоту). Иногда выполняют обкалывание единичных узловых образований глюкокортикоидными препаратами. Свою эффективность, также, доказало назначение физиопроцедур:
При бляшечной и инфильтративной форме, подостром течение панникулита применяют глюкокортикостероиды (гидрокортизон, преднизолон) и цитостатики (метотрексат, циклофосфан). Лечение вторичных форм панникулита обязательно должно включать терапию фонового заболевания, например, панкреатита, СКВ, васкулита, подагры.
Юсуповская больница обеспечить каждого пациента полным циклом медицинских услуг: качественной диагностикой, своевременным лечением, отзывчивым медицинским персоналом. Специалисты клиники стремятся к тому, чтобы создать максимально комфортные условия пребывания пациента в стационаре. Удобное расположение, вдали от городской суеты, наличие целевых программ по профилактике и реабилитации и наличие дневного стационара обеспечат как можно быстрое выздоровление пациенту. Для записи на прием звоните по телефону.
О диагностике мезентериального панникулита

Эпидемиология. Распространенность мезентериального панникулита составляет от 0,6 до 2,4% [4]. Причем данные о распространенности варьируются от меньших значений 0,16-0,18% [1] до более высоких – 2,4-7,8% [5]. Заболевание чаще встречается у мужчин, чем у женщин (2-3:1), в возрастной группе старше 50 лет [1].
Этиология заболевания неизвестна.
Патоморфология. Согласно гистологическим изменениям при мезентериальном панникулите, выделяют 3 стадии заболевания [6]. І – мезентериальная липодистрофия, при которой слой пенистых макрофагов заменяет жировую ткань брыжейки. Признаки острого воспаления минимальны или отсутствуют, клинических симптомов нет и прогноз благоприятный. ІІ стадия – мезентериальный панникулит. На этом этапе выявляется инфильтрат, который состоит из плазматических клеток и полиморфно-ядерных лейкоцитов, а также большого количества нагруженных липидами макрофагов, находящихся среди жировых клеток. Наиболее распространенные симптомы: повышение температуры, абдоминальная боль и общая слабость. Последняя стадия – склерозирующий мезентерит. Для нее характерны отложение коллагена, фиброз и воспаление. Из-за отложения коллагена образуются рубцы, происходит ретракция брыжейки, что, в свою очередь, приводит к появлению симптомов обструкции. Диагноз выставляется при выявлении одной из трех основных патологических особенностей: фиброза, хронического воспаления или жировой инфильтрации брыжейки. В большинстве случаев в разной степени присутствуют все три компонента [1].
Общепринятая классификация панникулита не разработана.
Клинические проявления. В большинстве случаев мезентериальный панникулит протекает бессимптомно. Иногда присутствуют неспецифические симптомы патологии желудочно-кишечного тракта: абдоминальная боль, снижение аппетита, тошнота, метеоризм, потеря массы тела, запор или диарея, пальпируемое образование в брюшной полости, реже – кровотечения из прямой кишки, кишечная непроходимость, повышение температуры тела, общая слабость [1]. Кроме того, эти симптомы могут быть такими же, как симптомы сопутствующего заболевания. В клинических исследованиях зарегистрированы артериальная гипертензия, сахарный диабет, ревматические заболевания и злокачественные новообразования (грудной железы, лимфома, опухоли брюшной полости, таза и др.) с соответствующей симптоматикой [2, 4].
Анамнез заболевания. Симптоматика может манифестировать после травмы, операции, инфекции и т.п. Отмечено, что прогрессирование клинической симптоматики составляет от 2 недель до 16 лет [1].
Рассмотрим клинический случай пациента с мезентериальным панникулитом.
Клинический случай
Больной С., 60 лет, обратился к ревматологу амбулаторно с жалобами на повышение температуры тела до 37,1‑37,3°С, боль ноющего характера в эпигастральной области, усиливающуюся в ночное время суток, снижение массы тела на 15 кг за 4 месяца, отсутствие аппетита, быструю утомляемость, общую слабость.
Из анамнеза известно, что в течение 4 месяцев впервые появилась боль в эпигастральной области, пропал аппетит. Амбулаторно проходил лечение у гастроэнтеролога. Выполнена эзофагогастродуоденоскопия: выявлены признаки эритематозной гастропатии, Helicobacter pylori (–). Проведено ультразвуковое исследование (УЗИ) органов брюшной полости (ОБП), колоноскопия. Патологических изменений не выявлено. Лечение эффекта не дало: боль в эпигастральной области сохранялась, аппетит отсутствовал, появилась субфебрильная температура, отмечалась потеря массы тела. Больной самостоятельно начал принимать нимесулид, который купировал боль в эпигастральной области. При компьютерной томографии (КТ) ОБП и малого таза выявлены признаки мезентериального панникулита, после чего пациент обратился к ревматологу.
Анамнез жизни. Из перенесенных ранее заболеваний – простудные, детские инфекционные. С 2006 г. отмечается повышение артериального давления, по поводу чего пациент наблюдается у кардиолога по месту жительства. Длительное время принимает рамиприл, небиволол. В 2018 г. выявлен сахарный диабет 2 типа, в связи с чем наблюдается у эндокринолога (максимальный уровень сахара в крови 6,5 ммоль/л). Соблюдает диету, гипогликемические препараты не принимает.
Туберкулез, болезнь Боткина, аллергические реакции отрицает.
Данные дополнительных методов исследования. В крови: эритроциты 5,8×10 12 /л, гемоглобин 168 г/л, гематокрит 47,7, тромбоциты 246×10 9 /л, лейкоциты 7,19×10 9 /г, эозинофилы 3,5%, палочкоядерные 3%, сегментоядерные 55%, базофилы 0,5%, лимфоциты 26%, моноциты 12%, СОЭ 7 мм/ч, глюкоза 6,45 ммоль/л, С-реактивный белок 1,55 мг/мл, мочевина 7,6 ммоль/л, креатинин 0,083 мкмоль/л, мочевая кислота 206 мкмоль/л, амилаза 48 ЕД/л, общий билирубин 12,7 мкмоль/л, билирубин прямой 4,2 мкмоль/л, общий белок 68 г/л, аспартатаминотрансфераза 40 ЕД/л, аланинаминотрансфераза 31 ЕД/л, общий холестерин 5,2 ммоль/л. Антинуклеарные антитела: отрицательный результат (менее 1:100).
Моча: цвет светло-желтый, удельный вес 1010, мутность слабая, белок, глюкоза, ацетон не выявлены, лейкоциты 2-4 в поле зрения, эритроциты и соли не обнаружены, умеренное количество слизи.
ЭКГ: ритм синусовый, правильный, ЧСС 78 уд./мин, признаки гипертрофии левого желудочка.
ЭхоКГ: признаки атеросклероза аорты, гипертрофия миокарда левого желудочка. Фракция выброса 56%.
С учетом перечисленных данных был поставлен клинический диагноз: мезентериальный панникулит, активность I степени, подострое течение.
Назначено: метилпреднизолон 8 мг/сут, пантопразол 40 мг/сут, продолжить прием антигипертензивных препаратов. Рекомендовано наблюдение у ревматолога, эндокринолога и кардиолога по месту жительства.
На фоне проводимой терапии через 2 месяца нормализовалась температура, улучшился аппетит, слабость стала менее выраженной. Боли в эпигастральной области нет.
Диагностика мезентериального панникулита. Лабораторные показатели обычно находятся в пределах нормы. В клинических исследованиях сообщается об анемии, незначительном увеличении количества лейкоцитов, скорости оседания эритроцитов, уровня С-реактивного белка [1, 4].
Методы визуализации играют важную роль в диагностике мезентериального панникулита. В то же время рентгенография органов брюшной полости не имеет диагностической ценности. Правильно диагностировать мезентериальный панникулит помогают УЗИ и КТ ОБП [8].
УЗИ ОБП позволяет отличить неизмененный брыжеечный жир от воспаленного; последний характеризуется гомогенной эхогенностью [9]. Возможно выявление дополнительных образований (без четких границ) различных размеров со структурой, напоминающей уплотненную жировую ткань. Брыжейка тонкой кишки гипертрофирована, в ее толще наблюдаются увеличенные лимфатические узлы и расширенные сосуды [9].
Часто мезентериальный панникулит выявляется во время компьютерной или магнитно-резонансной томографии при обследовании ОБП по другим причинам. Более того, для диагностики мезентериального панникулита достаточно наличие результатов КТ брюшной полости благодаря высокой специфичности этого метода [2].
КТ-картина отражает главные патологические компоненты: воспаление, жировой некроз или фиброз. Воспалительный компонент проявляется повышением плотности брыжейки, жировой пролиферацией и маленькими узлами [8]. Среди наиболее часто выявляемых КТ-признаков мезентериального панникулита следует отметить следующие [8]:
В заключение необходимо подчеркнуть, что мезентериальный панникулит представляет собой мультидисциплинарную проблему и может встречаться в практике клиницистов разных специальностей (терапевтов, гастроэнтерологов, ревматологов, хирургов, гинекологов, инфекционистов и др.). Многообразие клинических проявлений означает, что для дифференциальной диагностики необходимо учитывать большое количество заболеваний. Это, в свою очередь, требует тщательного опроса и всестороннего клинико-лабораторного и инструментального обследования пациента для верификации диагноза и своевременного назначения адекватной терапии.
Список литературы находится в редакции.
Тематичний номер «Гастроентерологія. Гепатологія. Колопроктологія» № 2 (52), травень 2019 р.
СТАТТІ ЗА ТЕМОЮ Гастроентерологія
Щорічно у світі реєструється близько 1,5 млрд випадків гострої діареї, яка є причиною загибелі понад 2 млн людей, причому в структурі летальності від діареї переважають діти перших 5 років життя та особи віком понад 65 років. Пандемія коронавірусної хвороби (COVID‑19) накладає свій відбиток на перелік патологій, що включаються фахівцями загальної практики в диференційний діагноз за наявності діареї.
Застосування нестероїдних протизапальних препаратів (НПЗП) й індуковані ними гастропатії залишаються актуальною проблемою сьогодення. Як свідчать дані Американської колегії ревматологів, понад 5% населення планети щодня використовують НПЗП як знеболювальні, протизапальні, жарознижувальні й антиагрегантні засоби. На НПЗП припадає більш як 70 млн призначень і понад 30 млрд безрецептурних таблеток, які щороку продаються в США (Ткач С. М. і співавт., 2015).
Функціональні розлади шлунково-кишкового тракту (ШКТ) є однією з найактуальніших проблем сучасної гастроентерології. Глобальна поширеність функціональної диспепсії (ФД) у дорослих становить 20,8%, а в Україні цей показник зростає до 30-40%. Серед усіх гастроентерологічних скарг майже 40% припадає на симптоми диспепсії, що часто зумовлює велику кількість дискусійних питань щодо її діагностики та лікування. Пропонуємо до уваги читачів доповідь завідувачки кафедри сімейної медицини факультету післядипломної освіти ДЗ «Дніпровський державний медичний університет», доктора медичних наук, професора Ірини Леонідівни Височиної, яка була представлена під час нещодавньої науково-практичної конференції «ІХ наукова сесія Інституту гастроентерології НАМН України. Новітні технології в теоретичній та клінічній гастроентерології».
15-16 вересня відбувся регіональний конгрес з міжнародною участю «Людина та ліки» (м. Дніпро, Україна – Білорусь), під час якого було висвітлено основні питання та проблеми в лікуванні захворювань, зокрема, наведено паралелі щодо значення мікрофлори кишечнику, а також супутніх патологій. З унікальною доповіддю «Мікробіом та ожиріння» виступила проректор з науково-педагогічної роботи та післядипломної освіти ПЗВО «Міжнародний європейський університет» (м. Київ), доктор медичних наук, професор Світлана Іванівна Доан.