Пристеночное затемнение обеих вчп что это
Верхнечелюстной синусит
Верхнечелюстной синусит (от лат. «пазуха» и «воспаление») — это воспаление слизистой оболочки соответствующих пазух носа. Причины этого заболевания различны: аллергия, ринит, больные зубы, воспаление тканей вокруг зубов, травмы. Лечение включает в себя консервативные процедуры, домашние средства и хирургическое вмешательство.
Что такое верхнечелюстной синусит?
У человека есть несколько видов пазух: лобные, клиновидные, верхнечелюстные и ячейки решетчатого лабиринта. В каждом из этих видов может произойти воспаление слизистой оболочки. Тогда начнется синусит. Верхнечелюстной синусит иначе называется гайморит и представляет собой воспаление придаточных пазух носа.
Впервые верхнечелюстные пазухи проиллюстрировал Леонардо да Винчи, а уже саму болезнь открыл Натаниэль Гаймор — британский хирург и анатом (он же подробно описал верхнечелюстные пазухи в своем трактате 1651 года). В то время гайморит лечили домашними методами и прогреванием.
Симптомы
Симптомов заболевания довольно много: головная, височная боли, течение из носа, боль в области носа, повышенная температура (до 38 °C), утомление, слабость, отсутствие аппетита, бессонницы, озноб, кашель, потеря обоняния, заложенность носа, обильное потоотделение, слезящиеся глаза.
Осложнения
Внутричерепные осложнения: закупорка сосудов, нагноения в оболочке мозга, орбитальные осложнения (до остеомиелита).
Типы и виды верхнечелюстного синусита
В зависимости от этиологии (причины возникновения) болезни различают риногенные, одонтогенные, травматические и аллергические верхнечелюстные синуситы.
Риногенный гайморит возникает на фоне течения ринита (когда воспаляется слизистая оболочка носа). Слизистая оболочка — главное препятствие на пути инфекций. При попадании на нее бактерий развивается насморк или ринит. Основания возникновения ринита различны: вирусы, гипертермия, аллергии, снижение защитных свойств организма, проникновение синтетических средств, влияние сухого воздуха, слишком продолжительное применение лекарств с сосудорасширяющим или сосудосуживающим действием.
Характеризуется ринит заложенностью, течением из носа, нарушением кровообращения в полости носа, развитием застойных кровяных явлений. Всего существует 4 вида ринита: аллергический, хронический, острый, вазомоторный.
Одонтогенный синусит возникает вследствие воспаления слизистой верхнечелюстной пазухи из-за инфекции от нездорового зуба, тканей вокруг него, образовавшегося сообщения между пазухой и полостью рта после удаления зуба. Симптомами этого заболевания могут быть апатия, потеря аппетита, головная боль, ломота в висках, выделения из носа или уха, кашель, насморк и другие. В зависимости от протекания болезни выбирают разные способы лечения: антибактериальную терапию и промывание гайморовых пазух, откачивание гноя или операцию.
Травма гайморовой пазухи или челюсти также может привести к возникновению синусита.
Причиной аллергического гайморита служит гиперчувствительность организма к одному из раздражителей. Начинается заболевание в полости носа, а затем распространяется на гайморовые пазухи. Что же обычно служит аллергеном? Это пыльца в период цветения, шерсть и экскременты домашних любимцев, пылевые клещи, лекарства, бытовая химия, духи, косметика, химикаты, грязный городской воздух.
По длительности недуга синуситы делят на:
По степени тяжести симптомов синуситы бывают:
Как проводится диагностика верхнечелюстного синусита
Во время диагностики заболевания необходимо собрать ряд показаний: узнать о жалобах, записать симптомы, проанализировать анамнез пациента и провести обследование (компьютерная томография, рентген).
Возможные симптомы: головная, височная боль, носовые и ушные выделения, накопление слизи на задней стороне глотки, интоксикация (в тяжелых случаях).
Анамнез должен содержать сведения о перенесенных заболеваниях, травмах, переохлаждениях и т.д.
Осмотр, как правило, заключается в пальпации и перкуссии в области околоносовых пазух, а также включает фарингоскопию и риноскопию.
Лечение
1. Этиотропная терапия
Быстрых результатов в терапии помогает добиться назначение средств против бактерий (главных возбудителей острого синусита):
2. Пункция
Данный способ применяют, если не удалось вылечить болезнь медикаментозно. Является самым известным способом для удаления гноя из верхнечелюстных пазух. Довольно болезненный, в отличие от других процедур.
3. «ЯМиК»-катетеризация
Довольно результативное средство в борьбе с верхнечелюстным синуситом, не вызывает осложнений. Достаточно болезненная процедура, как и пункция, больные не всегда хорошо могут ее переносить.
Важно: выполнение операции нецелесообразно при изолированном поражении одной околоносовой пазухи, так как можно занести инфекцию в здоровые околоносовые пазухи.
Лечение симптомов верхнечелюстного синусита
Симптоматическое лечение гайморита включает в себя топические деконгестанты (такие как ксилометазолин и оксиметазолин), которые улучшают вентиляцию околоносовых пазух, муколитики (например, карбоцистеин), улучшающие секрецию слизи, местные антисептические препараты (мирамистин и другие) и ирригационную терапию (к примеру, носовой душ, перед применением которого нужно применить сосудосуживающие препараты), вымывающие слизь и убивающие микробов в полости пазух, топические глюкокортикостероиды, комбинированные средства (нестероидные и противовоспалительные препараты — парацетамол, ибупрофен).
Среди наиболее действенных препаратов для лечения симптомов синусита можно выделить Сиалор на основе ионов серебра. Он оказывает противовоспалительное действие, препятствует размножению бактерий. Благодаря мягкому действию препарата сохраняется баланс микрофлоры и создаются благоприятные условия для регенерации слизистой носа.
Хирургическое вмешательство
Лекарственные методы лечения не всегда эффективны, иногда необходимо прибегнуть к помощи операции. При этом различаются как подходы к больным пазухам (экстраназальный, эндоназальный, комбинированный), технологии хирургии (увеличительные приборы и освещающие устройства), так и методы хирургии.
Важно: после перенесенного синусита пациенты должны периодически (не реже раза в 3 месяца) наблюдаться у оториноларинголога.
Лечение дома
Вариантом лечения верхнечелюстного синусита дома являются паровые ингаляции, благодаря которым улучшается кровообращение, разжижаются скопления слизи, а также улучшается приток лекарств из крови. Но при остром течении верхнечелюстного синусита такой способ опасен, он может спровоцировать генерализацию инфекционного процесса.
Можно делать ингаляции с отваром трав (календула, чистотел, лавровый лист, череда шалфей, ромашка). В закипевшую воду добавляют спиртовую настойку прополиса (1 чайная ложка на 0,5 л отвара) и пару капель йода.
Кроме подобных ингаляций можно дышать и над вареным картофелем. Важно: дышать нужно по 10 минут ежедневно, курс — неделя.
Прогревают нос и поваренной солью в мешке, варены яйцом, синей лампой. Промывают нос следующим раствором: 1 чайная ложка на стакан, фурацилин (2 таблетки, отвары трав (шалфей, чистотел, ромашка). Повтор процедуры может быть до 10 раз в день.
Профилактика
Среди профилактических мероприятий, которые помогут значительно снизить риск развития заболевания, можно выделить следующие:
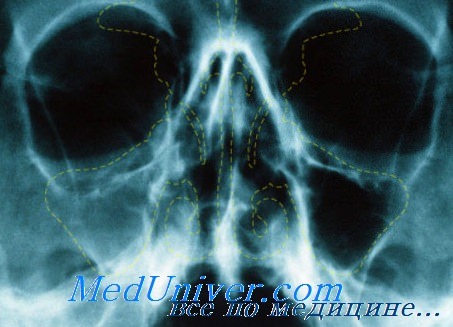
Пристеночное затемнение обеих вчп что это
Гайморова полость обычно имеет форму усеченной трехгранной пирамиды, вершина которой обращена книзу, а основание кверху и кнутри. Стенки гайморовой полости бывают различной толщины, наиболее тонкая верхняя стенка образует дно глазницы. Эта стенка состоит иногда из одного фиброзного слоя, периоста, который находится в непосредственном контакте со слизистой полости.
Очень тонка также внутренняя стенка гайморовой полости, в верхне-заднем отделе она даже лишена костной основы; слизистые гайморовой и носовой полости прилегают здесь друг к другу. С носом гайморова полость сообщается через отверстие, которое находится выше дна пазухи, вследствие чего создаются неблагоприятные условия для оттока секрета из полости при воспалительном в ней процессе.
Дно гайморовой полости располагается иногда очень низко, вследствие чего корни первого и второго премоляра вдаются в полость и отграничены от нее очень тонкой стенкой. Это создает благоприятные условия для развития, гайморита зубного происхождения.
Тонкая стенка, отделяющая гайморову полость от глазницы, не оказывает почти никакого препятствия к переходу воспалительного процесса на содержимое глазницы. Этому благоприятствует еще и то, что нижняя глазничная вена образуется из сосудистой сети, в которую впадают и вены гайморовой полости. Клинически при переходе воспаления с гайморовой полости на глазницу отмечается отек нижнего века, хемоз конъюнктивы глазного яблока, выпячивание глазного яблока и смещение его кверху.
Нередко можно отметить ограничение подвижности глаза книзу. Все описанные симптомы указывают на наличие орбитального абсцесса, обусловленного гайморитом, иногда при этом образуется свищ у нижнего орбитального края.
При остром прорыве гноя из гайморовой полости в глазницу может развиться флегмона глазницы, хотя флегмона может быть и зубного происхождения, когда процесс переходит на глазницу, минуя гайморову полость. Рентгенологическое исследование в этих случаях облегчает решение вопроса о происхождении флегмоны глазницы.
Опухоли, прорастающие из гайморовой полости, вызывают экзофталм и смещение глазного яблока кверху. Однако при этом следует иметь в виду, что как экзофталм, так и смещение глазного яблока наблюдаются только тогда, когда опухоль проникает в глазницу через задний отдел нижней стенки. Если же опухоль разрушает переднюю стенку гайморовой полости и нижний орбитальный край, то отмечается только выпячивание щеки и иногда сильный отек нижнего века. При оттягивании нижнего века можно увидеть глазное яблоко, полностью сохранившее свое положение и функции или отдавленное кзади в полость глазницы.
Изменения со стороны зрительного нерва при заболеваниях гайморовой полости наблюдаются редко.
Эта полость отчетливее других выделяется на рентгенограмме. Наиболее целесообразно применять третью и четвертую проекцию по схеме В. Г. Гинзбурга. В этих проекциях она почти полностью освобождается от плотной тени пирамиды височной кости. Рекомендуют производить рентгенологическое исследование гайморовой полости в сидячем положении больного, особенно при остром воспалении, так как при этом лучше всего удается определить уровень жидкости в полости.
При воспалении гайморовой полости на рентгенограмме отмечается более или менее выраженное диффузное затемнение полости. При остром воспалении тень более нежная, контуры пазухи четко очерчены. Если при остром воспалении имеется только набухлость слизистой, то на рентгенограмме наблюдается пристеночное затемнение. По мнению В. Г. Гинзбурга, этот симптом сопровождающей тени чаще встречается при острой эмпиеме в стадии выздоровления, когда гнойная секреция прекращается. С. А. Спектор считает, что такое пристеночное затемнение гайморовой полости часто наблюдается при глаукоме.
При хроническом воспалении контуры пазухи стушевываются, затемнение бывает более интенсивным. Такую же интенсивную тень может дать и полипозное разращение слизистой, если заполнена вся полость. В гайморовой полости нередко наблюдается тень округлой формы, которая может быть обусловлена одиночным полипом или кистой. Кисты обычно располагаются на дне полости, они большей частью зубного происхождения. Увеличиваясь в размере, киста может заполнить значительную часть гайморовой полости, а иногда и всю полость целиком.
При вовлечении в процесс костной стенки и нарушении ее целости может образоваться свищ. Не всегда, однако, удается выявить на рентгенограмме костный дефект.
При наличии доброкачественной опухоли с экспансивным ростом на снимках отмечается затемнение, истончение и выпячивание стенок полости. Остеома в гайморовой полости встречается весьма редко. При злокачественной опухоли с инфильтрирующим ростом видны разрушения костных стенок и проникновение опухоли в смежную область.
Травматическое повреждение верхней челюсти, даже при отсутствии нарушения целости стенок гайморовой полости, вызывает часто ее диффузное затемнение, обусловленное кровоизлиянием (гемосинус). Заключение всегда необходимо делать осторожно, так так отек или кровоизлияние в мягкие ткани вокруг гайморовой полости могут симулировать затемнение самой полости. Такое затемнение может быть также обусловлено перенесенным уже раньше гайморитом.
Пансинусит. Заболевание придаточных полостей с обеих сторон называют пансинуситом, а заболевание придаточных полостей с одной стороны — гемипансипуситом. При этом находят более или менее интенсивное затемнение пораженных полосте. Если опухоль захватывает несколько придаточных полостей, то, наряду с интенсивным затемнением соответствующих полостей, на рентгенограмме иногда обнаруживаются довольно значительные деструктивные изменения в пограничных костных стенках глазницы. Нередко при этом глазные симптомы выступают на передний план, что заставляет больных обращаться сначала к глазному врачу.
Своевременное рентгенологическое исследование позволяет в таких случаях определить характер и протяженность процесса, что имеет большое значение для решения вопроса о возможности и целесообразности оперативного вмешательства.
Субтотальное затемнение верхнечелюстных пазух
Содержание статьи
Рентгенографическое исследование придаточных пазух носа (ППН) позволяет оценить уровень пневматизации (наличия воздуха) в упомянутых анатомических структурах. По снимку оценивается степень воспаления верхнечелюстных синусов, т.е. гайморовых пазух, и назначить адекватное лечение. В статье рассмотрена расшифровка рентгенограмм, а также патологии, которые выявляются при субтотальном и пристеночном затмении костных полостей.
Если после инструментального обследования на снимке обнаруживаются области затемнения, пациента направляют на компьютерную томографию. После точной постановки диагноза он составляет подходящее медикаментозное лечение, направленное на устранение воспалительных реакций в верхнечелюстных синусах.
Зачем назначают рентген ППН?
В костях черепа находится несколько пар воздухоносных полостей, которые называются околоносовыми или придаточными пазухами (синусами). Их внутренняя поверхность устлана мягкими тканями, в частности реснитчатым эпителием. Его воспаление часто приводит к развитию синусита.
Рентгенографическая визуализация гайморовой пазухи позволяет определить несколько форм гайморита:
Отоларинголог не может поставить диагноз «гайморит» только на основании анамнеза и жалоб пациента.
При получении нечеткого снимка с уверенностью утверждать, что пациент страдает тем или иным видом патологии нельзя. В таком случае диагностическое обследование дополняется компьютерной томографией.
Что видно на рентгене?
Рентгенологическим термином «затемнение» на самом деле обозначаются светлые пятна в полости синусов. При отсутствии патологических процессов в дыхательных путях верхнечелюстные синусы достаточно темные. Понять, что в околоносовых полостях скопилась жидкость или гной можно только при сравнении оттенка пятен внутри костных структур с пятнами в глазных орбитах. Если в правой или левой гайморовой пазухе оттенок более светлый, чем в орбите, предполагается развитие бактериального синусита или кисты.
Как правило, лечение назначается после того, как специалист сделает прокол в верхнечелюстном синусе при наличии в нем патологического содержимого. После этого биоматериал отправляют на микробиологическое обследование, по результатам которого определяют возбудителя инфекции. И только после этого отоларинголог разрабатывает подходящую стратегию лечения, назначает антибиотики, кортикостероиды и другие препараты.
Расшифровка рентгенограммы
Даже при рентгенографическом обследовании верхнечелюстных пазух утверждать, что причиной возникновения патологической симптоматики стал гайморит можно не всегда. Расшифровка снимка требует анализа целого ряда анатомических структур:
Расшифровка одного рентгена отнимает у опытного специалиста не более 10 минут времени. При наличии явных затемнений в костной полости врач может случайно диагностировать онкологическое заболевание. О чем же свидетельствует медицинское заключение специалиста и как расшифровывается снимок?
Вышеперечисленные расшифровки приведены только в ознакомительных целях и поэтому не могут использоваться для самостоятельной постановки диагноза и составления схемы лечения.
Оценить степень нарушения пневматизации верхнечелюстной пазухи по рентгеновскому снимку может только врач. При постановке диагноза им учитываются структурные изменения в решетчатом лабиринте, а также четкость контуров отдельно взятой ячейки.
Какие патологии выявляют с помощью рентгена ППН?
Рентгенография ППН позволяет выявить характерные изменения во внутриносовых структурах. У здорового человека околоносовые синусы имеют вид полуовальных темных образований. Чтобы выявить патологию, нужно сравнить степень их окрашивания с оттенком глазных орбит. Пристеночное затемнение костных полостей указывает на развитие целого спектра респираторных заболеваний.
Гипертрофический максиллит
Если в диагнозе встречается словосочетание «тотальное затемнение», это указывает на полное нарушение пневматизации костной полости. Иными словами, у пациента обнаруживают полную непроходимость (безвоздушность) гайморовой пазухи. Лечение болезни предполагает использование антибиотиков и назальных кортикостероидов. Если патология развилась на фоне аллергического ринита, в схему терапии включают антигистаминные препараты.
Онкологические заболевания
Просвечивание верхнечелюстных синусов позволяет определить наличие доброкачественных или злокачественных опухолей во внутриносовых структурах. Анализируя рентгенограмму, специалист может выявить:
Доброкачественные и злокачественные опухоли подлежат хирургическому удалению и последующему медикаментозному лечению.
Киста в придаточных пазухах
Как правило, киста на рентгене является для специалиста неожиданностью. Процесс формирования опухоли не вызывает у пациента никакого дискомфорта, поэтому в большинстве случаев она диагностируется случайно при проведении эндоскопического или рентгенографического обследования.
Самопроизвольное вскрытие и эвакуация гнойного секрета из кисты в окружающие ткани может привести к осложнениям. Киста представляет собой полое новообразование, внутри которого содержится жидкость. На снимке киста имеет вид округлой небольшой тени, располагающейся в средней или нижней части верхнечелюстного синуса. Лечение кистовидных опухолей требует хирургического вмешательства.

Экссудативный гайморит
При проведении дифференциальной диагностики берут пункцию из пораженного синуса, чтобы точно определить тип патологии. В отоларингологии выделяют следующие формы гайморита:
Геморрагический синусит опасен повышением проницаемости сосудов, при котором инфекция может легко проникнуть в системный кровоток.
Для лечения катаральной формы заболевания используют сосудосуживающие капли (деконгестанты), муколитики, противоаллергические и антивирусные средства. Гнойное воспаление удается устранить только посредством приема системных антибиотиков и местных противомикробных средств.
Заключение
Субтотальное затемнение на рентгене выглядит как большое светлое пятно, заполняющее собой практически всю полость верхнечелюстной пазухи. Подобная картина чаще свидетельствует о наличии жидкости или опухоли в гайморовых синусах. В свою очередь пристеночное затемнение может говорить о воспалении слизистой оболочки или образовании на ее поверхности назального полипа.
Рентгенологические методы исследования носа и околоносовых пазух
Такое ЛОР-заболевание, как синусит является в настоящее время самой распространённой ЛОР патологией. Пациенты с воспалительными процессами околоносовых пазух (ОНП) составляют в настоящее время около 40% всех госпитализированных в ЛОР-стационары больных. Основным методом диагностики заболеваний ОНП является рентгенологический.
Принято различать следующие парные ОНП, расположенные в одноименных костях (рис. 1):
В ряде случаев к околоносовым пазухам относят также воздушные полости, встречающиеся редко у отдельных пациентов и расположенные в толще носовой перегородки носовых раковин (буллы раковин). Эти полости, выстланные эпителием, почти никогда не имеют сообщения с полостью носа и поэтому не могут считаться истинными пазухами носа.
У новорожденного ребенка развиты только верхнечелюстная и решетчатая пазухи (рис. 3), представляющие собой полости, объёмом менее миллилитра. К 2 – 3 годам становится пневматизированной клиновидная пазуха, к 5 – 6 годам – лобная. Окончательное развитие пазух носа достигается к 20 годам.
Недоразвитие лобных пазух или их гипоплазия встречается у каждого 10-го человека. Недоразвитие других пазух отмечается достаточно редко. Может быть односторонняя гипо- и аплазия верхнечелюстных, клиновидных и лобных пазух, что обязательно надо отметить в описании рентгенограммы. Это создаёт трудности при диагностике синусита и пункции такой пазухи (рис.4). Возможна избыточная пневматизация ОНП, чаще лобной и клиновидной.
Рентгенограмма черепа не позволяет оценить состояние всех ОНП. Для получения качественного изображения ОНП необходимо проводить исследование в специальной проекции.
Различают следующие виды проекций:
Носоподбородочная проекция выполняется при вертикальном положении пациента (сидя, стоя). Пациента просят открыть рот и прижаться им к экрану (рис. 5). Центральный луч направлен перпендикулярно к кассете и проходит в сагиттальном направлении на уровне наружных углов глазниц. Видны хорошо все передние пазухи (лобные, решетчатые, верхнечелюстные). В проекции открытого рта можно увидеть клиновидную пазуху (рис. 1).
Иногда в таком положении пирамиды височных костей всё равно наслаиваются на нижние отделы верхнечелюстных пазух и рекомендуют выполнять подбородочную (переднюю полуаксиальную) проекцию, когда сидящий больной касается кассеты подбородком.
Линия, соединяющая наружный слуховой проход и подбородок (ментальная) перпендикулярна к плоскости кассеты. Центральный луч идет через крылья носа параллельно ментальной линии. Решетчатая пазуха в этом случае видна плохо из-за наслоения передних клеток на задние и на скаты носа. Лобные пазухи смотрятся увеличенными.
Носолобная проекция используется для изучения лобной и решетчатой пазух. Пациент прижимается к кассете лбом и кончиком носа. Центральный луч проходит перпендикулярно кассете через затылок.
В настоящее время наиболее часто применяется носоподбородочная проекция.
Обзорная рентгенография черепа в боковой проекции позволяет оценить глубину и состояние стенок лобных, клиновидных пазух, верхнечелюстных и носоглотки (рис. 6).
Иногда применяются специальные укладки для прицельного обследования конкретной пазухи: рентгенограмма по Г.М. Земцову для выявления клиновидной пазухи в проекции открытого рта (носоподбородочная укладка с максимальным запрокидыванием головы), по Я.А. Фастовскому прицельное обследование решетчатого лабиринта и другие.
Существуют сложности выполнения рентгенологических исследований подвижным и возбудимым пациентам, маленьким детям. Требуется их удерживать в нужном положении или проводить исследование под наркозом. В этом случае лечащий врач должен определить, насколько рентгенологическое исследование необходимо в постановке диагноза.
Иногда выполнению необходимой проекции препятствует тугоподвижность суставов (позвоночника, височно-нижнечелюстных) или ригидность мышц (например, ригидность мышц затылка при менингите).
Различают (рис.- схема 8):
Если в норме толщина слизистой оболочки в ОНП составляет 120 – 1000 мкм и не видна на рентгенограмме, то при воспалении и аллергическом отёке она может увеличиваться в десятки и сотни раз, давая пристеночное затемнение.
Вторая обязательная характеристика затемнения – интенсивность, означает степень задержки рентгеновского луча при прохождении через пазуху. Различают три её степени: малую, среднюю и высокую.
Высокая интенсивность означает полное поглощение рентгеновского излучения в ткани и соответствует костным структурам и рентгеноконтрастным инородным телам. В пазухе затемнение высокой интенсивности сравнивают с интенсивностью рядом расположенных костных образований: зубов, носовых костей. Высокую интенсивность затемнения в пазухах могут давать добавочные (суперкомплект) зубы, остеомы, отломки костей и инородные материалы (дробь, пули, пломбировочный материал, попавший в верхнечелюстную пазуху при лечении пульпита моляров или премоляров верхней челюсти, и т.п.).
Затемнение малой интенсивности соответствует серозному экссудату, отёку слизистой оболочки и выглядит на рентгенограмме лишь немного темнее орбит.
Средней интенсивности затемнение меньше задерживает рентгеновский луч, чем окружающие костные структуры, и соответствует мягкотканным образованиям (ими могут быть опухоли, кисты, полипы) или густому экссудату (гнойному или мукозному).
В разных пазухах могут быть разные патологические процессы и разная степень их выраженности. Например, левосторонний гнойный верхнечелюстной синусит и киста правой лобной пазухи.
Синусит характеризуется утолщением слизистой оболочки пазухи, наличием в ней экссудата, определяющего форму заболевания (гнойный, катаральный, серозный). При катаральном процессе в пазухе отмечается пристеночное затемнение, увеличение отёка может привести к равномерному тотальному затемнению. При экссудативной форме синусита выявляется затемнение в нижних отделах с верхним горизонтальным уровнем (рис. 9). Этот уровень не доходит до костных стенок пазухи при выраженном отёке ее слизистой оболочки.
Для правильной интерпретации рентгенологической картины важно знать данные клинического обследования: наличие гнойного секрета в полости носа, гипертермии тела, выраженности болевого синдрома. Болевой синдром может быть более выраженным при отёке в пазухе, нежели при её эмпиеме, когда происходит сдавление и гибель нервных окончаний. В подобных трудных случаях прибегают к компьютерной томографии или диагностической пункции пазух.
Дренирование экссудата рентгенологически проявляется восстановлением прозрачности, начиная с верхнемедиального угла верхнечелюстной пазухи и верхнего отдела лобной и клиновидной пазух. После рассасывания или удаления экссудата определяется утолщение слизистой оболочки в виде остаточных пристеночных наслоений, сохраняющихся несколько недель. Особенно это касается верхнечелюстных пазух, в которых уровень жидкости может быть за счет вводимого лекарства при предшествовавшем их дренировании.
В повседневной клинической практике целесообразно производить контрольные рентгенологические исследования непосредственно после окончания лечения только для определения состояния лобных пазух.
Хронический синусит не имеет характерных проявлений, но чаще встречаются продуктивные формы в виде затемнений округлой формы, исходящих из разных стенок пазух, соответствующих полипам, кистам (рис.10 а), гранулёмам. Последние могут быть одонтогенной (зубной) природы.
Большие кисты могут дать тотальное затемнение пазухи, симулирующее её эмпиему. От кисты следует отличать мукоцеле пазухи, не имеющее собственной оболочки и приводящее к растяжению стенок пазухи из-за облитерации её естественного соустья (рис.10 б). При растяжении пазухи воздухом в результате клапанного механизма также отмечается растяжение и истончение стенок, но пневматизация пазухи при этом повышена. При попадании в пазуху инородных тел (пломбировочного материала) возможно формирование вокруг них грибкового тела – мицетомы, имеющей округлые очертания на рентгенограмме (рис. 11).