Постменструальный синдром что это
ПРЕДМЕНСТРУАЛЬНЫЙ СИНДРОМ
Предменструальный синдром (ПМС) — это симптомокомплекс, возникающий в предменструальном периоде и характеризующийся соматическими, психовегетативными и обменно-эндокринными расстройствами. Симптомы, особенно выраженные за 2—10 дней до менструации, исчеза
Предменструальный синдром (ПМС) — это симптомокомплекс, возникающий в предменструальном периоде и характеризующийся соматическими, психовегетативными и обменно-эндокринными расстройствами. Симптомы, особенно выраженные за 2—10 дней до менструации, исчезают или уменьшаются с началом менструации. Кроме термина «предменструальный синдром» существуют также и другие — «синдром предменструального напряжения», «предменструальная болезнь», «циклический синдром».
Частота ПМС колеблется от 5 до 40%.
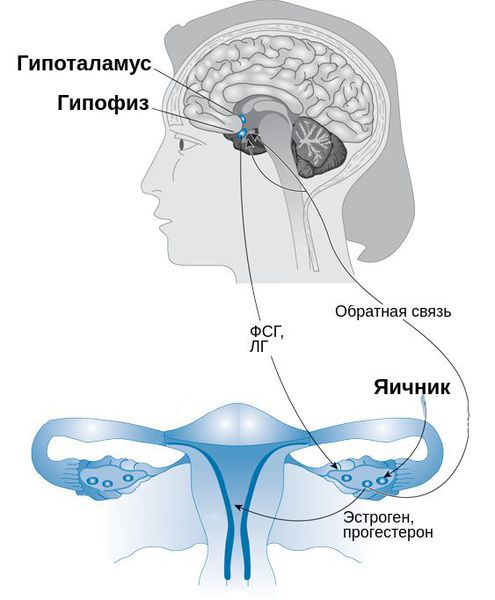
В 1931 г. R.T. Frank предложил концепцию, согласно которой ПМС развивается в результате изменения секреции половых стероидов яичниками. За истекшие 70 лет появилось множество гипотез о патогенезе ПМС, однако причина его до конца так и не установлена.
Существуют и другие теории: аллергическая, «водной интоксикации», о роли гиперпролактинемии и гиперпростагландинемии и др.
На роль половых гормонов указывали следующие факты: до менархе, в постменопаузе, после овариэктомии этот симптомокомплекс не наблюдается, но в ряде случаев отмечается после удаления матки без придатков. Однако многочисленные исследования показали, что нарушений уровня эстрадиола, прогестерона, ЛГ и ФСГ в течение цикла у женщин, страдающих ПМС, не выявлено. Более того, доказано, что ПМС характерен только при овуляторных циклах.
В последние годы активно изучается влияние метаболитов прогестерона на развитие ПМС. Способность метаболитов прогестерона влиять на передачу нервных импульсов определяется его взаимодействием с рецепторами ГАМК, т. е. оказывает агонистический эффект и является ответственным за эмоциональные, поведенческие и психические нарушения в предменструальном периоде.
Есть также мнение, что в развитие ПМС играет роль выраженность колебаний половых гормонов в течение цикла, а не абсолютных их уровней. Полагают, что реакции на флюктуации уровней половых гормонов в структурах коры и подкорки, ответственных за психические, эмоциональные, вегетативно-сосудистые реакции, могут быть разными. Это подтверждается эффективностью препаратов, тормозящих циклические колебания уровней половых гормонов, — однофазных гормональных контрацептивов, агонистов Гн-РГ и др.
Важную роль играют и психосоциальные аспекты в развитии ПМС. У жительниц городов, особенно мегаполисов, ПМС встречается чаще, чем у женщин, живущих в селе. Следовательно, необходимо принимать во внимание и стрессы, которыми сопровождается жизнь в городе. В семьях, где часто происходят конфликты, распространенность ПМС выше. Женщины определенного психического склада (возбудимые, раздражительные, астенизированные, чрезмерно следящие за своим здоровьем) воспринимают менструации как явление негативное и заранее ждут ухудшения самочувствия.
Клинические проявления ПМС характеризуются большим разнообразием.
В зависимости от преобладания в клинической картине тех или иных симптомов, выделены четыре основные клинические формы ПМС: психоэмоциональная, отечная, цефалгическая, «кризовая» (см. таблицу). Хотя данная классификация в определенной степени условна, все же в клинической практике она имеет значение как для краткой характеристики особенностей проявления ПМС, так и для терапевтической коррекции выявленных нарушений. Возможны комбинации этих форм.
Выделяют три стадии ПМС: компенсированную, субкомпенсированную и декомпенсированную.
Компенсированная стадия характеризуется исчезновением симптомов ПМС с началом менструации; субкомпенсированная — симптомы ПМС исчезают с прекращением менструации; декомпенсированная — симптомы ПМС отмечаются в течение нескольких дней после прекращения менструации, причем «светлые» промежутки между прекращением и появлением симптомов постепенно сокращаются.
Наряду с изложенными вариантами клинической картины ПМС, существуют и другие описания этого синдрома. Это обусловлено отсутствием специфических симптомов ПМС. Главное в клинической картине ПМС — это ее цикличность. Так, W. R. Keye выделяет три основные группы симптомов:
При ПМС проявляются межличностные проблемы: учащаются конфликтные ситуации в семье, в том числе приводящие к разводам, разногласия на работе, при общении с друзьями и детьми. Нередко снижаются самооценка, самоуважение, повышается обидчивость, нередки случаи потери работы, аварии при вождении транспорта.
Атипичные формы ПМС
Мы приведем формы, которые встречались в нашей практике:
Существуют два основных критерия диагностики ПМС. Первый представлен Американской ассоциацией психиатров и основывается на признаках, опираясь на которые данный синдром определяют как LPDD (luteal phase disphoric disorder — дисфорическое расстройство лютеиновой фазы).
I. Симптомы зависят от менструального цикла, проявляются во время последней недели лютеиновой фазы и исчезают после начала месячных. Выраженность симптомов мешает работе, обычной деятельности или взаимоотношениям.
Диагноз требует наличия по крайней мере пяти из следующих симптомов, при обязательном включении одного из первых четырех.
II. Согласно установкам Американского национального института психического здоровья, для диагностики ПМС требуется подтверждение усугубления тяжести симптомов в течение пяти дней перед месячными примерно на 30%, по сравнению с пятью днями последующих месячных.
В целом диагностика включает регистрацию симптомов обязательно циклического характера, которые предпочтительнее всего отмечать в календаре менструального цикла. Также важны тщательный сбор анамнеза, особенно связанный с характером изменений настроения и жизненными стрессами, данные соматического и психиатрического обследования, соответствующие лабораторные показатели и дифференциальный диагноз.
Показано ведение «дневника», где ежедневно отмечают симптомы заболевания в течение двух-трех циклов. При психовегетативной форме ПМС необходима консультация невропатолога и/или психиатра. Из дополнительных методов исследования назначают краниографию и ЭЭГ. При отечной форме ПМС следует измерять диурез и количество выпитой жидкости в течение трех-четырех дней в обе фазы цикла. В норме выделяется на 300—400 мл жидкости больше, чем выпивается. При болях и нагрубании молочных желез показано проведение маммографии в первую фазу менструального цикла (до восьмого дня). Исследуют также выделительную функцию почек, определяют показатели остаточного азота, креатинина и др.
При цефалгической форме ПМС показаны ЭЭГ, РЭГ, оценка состояния глазного дна и периферических полей зрения; рентгенография черепа турецкого седла и шейного отдела позвоночника; МРТ, ЯМР по показаниям; рекомендуются консультации невропатолога, окулиста, определение уровня пролактина в крови в обе фазы цикла.
При «кризовой» форме ПМС показано измерение диуреза и количества выпитой жидкости, АД, определение уровня пролактина в крови в обе фазы цикла. В целях дифференциальной диагностики с феохромоцитомой необходимо провести анализы на содержание катехоламинов в крови или моче, УЗИ или МРТ надпочечников. Проводят также ЭЭГ, РЭГ, исследование полей зрения, глазного дна, МРТ мозга. Эти больные нуждаются в обследовании у терапевтов и невропатологов.
Следует учитывать, что в предменструальные дни ухудшается течение большинства имеющихся хронических заболеваний, что нередко ошибочно расценивается как ПМС. В таких случаях показана диагностика ex juvantibus путем назначения лечения, как при ПМС.
Лечение больных ПМС следует начинать с психотерапии. Необходимо соблюдение режима труда и отдыха, диеты, особенно во вторую фазу цикла, с ограничением кофе, чая, поваренной соли, жидкости, животных жиров, молока. Усиленный самоконтроль рассматривается как составная часть терапевтического процесса.
Пациенткам показаны физкультура, общий массаж или массаж воротниковой зоны, а также бальнеотерапия.
Лекарственная терапия включает психотропные средства, препараты половых гормонов, блокаторов овуляции, антиэстрогенов.
1. Психотропные средства:
Ципрамил — селективный ингибитор обратного захвата серотонина. Доза его зависит от фазы менструального цикла: в I фазу — 10 мг/сут, во II фазу — 20 мг/сут или только во II фазу цикла. Назначается в течение двух-трех циклов. При приеме препарата отмечен положительный эффект у 80% пациенток с ПМС.
Коаксил — стимулятор обратного захвата серотонина. Доза — одна таблетка (12,5 мг) два-три раза в день в течение двух-трех месяцев.
Гелариум — препараты из цветов зверобоя продырявленного по одной таблетке три раза в день.
Дисменорм — гомеопатическое средство, нормализует психоэмоциональный фон и общий тонус организма.
2. Препараты половых гормонов:
3. Блокаторы овуляции:
Цель лечения — блокада овуляции и исключение циклических колебаний уровней половых гормонов.
Даназол назначается по 200 мг в течение трех месяцев при ПМС, особенно при тяжелой масталгии.
Агонисты Гн-РГ (золадекс, диферелин, бусерелин ацетат) вызывают временную обратимую менопаузу.
С 1990 г. проводится также лечение тяжелых форм ПМС агонистами Гн-РГ. Первый курс лечения обычно назначается в течение трех месяцев. Лечение агонистами Гн-РГ способствует торможению овуляции и функции яичников, способствуя возникновению гипогонадотропной аменореи и исчезновению симптомов ПМС.
Имеются сообщения о применении тамоксифена в дозе 10 мг/сут с 5-го по 24-й дни цикла, особенно при циклической масталгии. Лечение даназолом и тамоксифеном назначается в течение трех – шести месяцев.
5. Другие методы лечения.
В литературе описаны случаи назначения овариэктомии при тяжелых ПМС, не поддающихся консервативной терапии. Не имея опыта проведения подобных вмешательств, мы все же полагаем, что в исключительных случаях возможна овариэктомия у женщин старше 35 лет, реализовавших репродуктивную функцию, с последующим назначением монотерапии эстрогенами, в качестве заместительной гормонотерапии.
Прогноз чаще благополучный. В крайне редких и тяжелых случаях — сложный, и таким пациенткам может быть показано оперативное лечение.
В. П. Сметник, доктор медицинских наук, профессор
НЦАГиП, Москва
Синдром предменструального напряжения
Общая информация
Краткое описание
Синдром предменструального напряжения (предменструальный синдром, ПМС) – это симптомокомплекс, возникающий в предменструальные дни (во второй фазе менструального цикла) и проявляющийся нейропсихическими, вегетативно-сосудистыми и обменно – эндокринными нарушениями.
Название протокола: Синдром предменструального напряжения
Код протокола:
Код(ы) МКБ-10:
N94.3 Синдром предменструального напряжения
Сокращения, используемые в протоколе:
АлАТ – аланинаминотрансфераза
АсАТ – аспартатаминотрансфераза
АЧТВ – Активированное частичное тромбопластиновое время
ВИЧ – вирус иммунодефицита человека
ИМТ – индекс массы тела
ИФА – иммуннофлюресцентный метод
ЛГ – лютеинизирующий гормон
ЛС – лекарственные средства
МНО – международное нормализованное отношение
МЦ – менструальный цикл
МРТ – магнитно-резонансная томография
ПВ – протромбиновое время
ПМДР – предменструальные дистрофические расстройства
ПМС – предменструальный синдром
ПЦР – полимеразная цепная реакция
RW – реакция Вассермана
УД – уровень доказательности
УЗИ – ультразвуковое исследование
ФСГ – фолликулостимулирующий гормон
ЭКГ – электрокардиграмма
ЭЭГ – электроэнцефалография
Дата разработки протокола: 2014 год.
Категория пациентов: девочки – подростки и женщины с предменструальным синдромом.
Пользователи протокола: врач акушер-гинеколог, врач общей практики, терапевт, врач скорой медицинской помощи, фельдшер.
Критерии, разработанные Канадской Целевой группой Профилактического Здравоохранения (Canadian Task Force on Preventive Health Care) для оценки доказательности рекомендаций*
A. Доказательные данные позволяют рекомендовать клиническое профилактическое воздействиеB. Достоверные свидетельства позволяют рекомендовать клиническое профилактическое воздействие
C. Существующие свидетельства является противоречивыми и не позволяет давать рекомендации за или против использования клинического профилактического воздействия; однако, другие факторы могут влиять на принятие решения
D. Существуют достоверные свидетельства, чтобы давать рекомендацию в пользу отсутствия клинического профилактического действия
E. Существуют доказательные данные, чтобы рекомендовать против клинического профилактического действия
L. Существует недостаточно доказательных данных (в количественном или качественном отношении), чтобы давать рекомендацию; однако, другие факторы могут влиять на принятие решения
Автоматизация клиники: быстро и недорого!
— Подключено 300 клиник из 4 стран
Автоматизация клиники: быстро и недорого!
Мне интересно! Свяжитесь со мной
Классификация
Клиническая классификация [1, 2]
ПМС – сложный симптомокомплекс, характеризующийся различными психопатологическими, вегето-сосудистыми и обменно-эндокринными нарушениями, которые проявляются в лютеиновую фазу МЦ и связаны:
• предменструальные дистрофические расстройства;
• циклический иридоциклит (воспаление радужки и цилиарного тела).
Диагностика
II. МЕТОДЫ, ПОДХОДЫ И ПРОЦЕДУРЫ ДИАГНОСТИКИ И ЛЕЧЕНИЯ
Перечень основных и дополнительных диагностических мероприятий
Перечень основных диагностических мероприятий, проводимых на амбулаторном уровне:
• офтальмоскопия (при цефалгической форме ПМС).
• ЭКГ (при ПМС с цефалгической и кризовой формами).
Диагностические критерии [2,3,4,5,9]
Жалобы: эмоциональная лабильность, раздражительность, возбуждение, депрессия, плаксивость, апатия, ухудшение памяти, утомляемость, слабость, нарушение сна (бессонница/летаргия), чувство страха/тоски, нарушение либидо, гиперчувствительность к звукам, запахам, головная боль (мигрень), головокружение, дискоординация движений, гиперестезии, кардиалгия/аритмия, увеличение частоты/появление приступов астмы; явления вазомоторного ринита, чувства сдавления за грудиной, появлением страха смерти, сопровождающееся похолоданием и онемением конечностей, сердцебиением.
Анамнез: при ПМС все выше указанные симптомы имеют связь с лютеиновой фазой МЦ (появляются за 2-14 дней до менструации и исчезают после менструации).
Необходимо использовать метод самонаблюдения – ведение пациенткой дневника с пометками наличия и интенсивности патологических проявлений в течение 2-3 месяцев (УД IA)[1].
Повышение АД (при кризовой форме ПМС).
Пальпация молочных желез (увеличение молочных желез при ПМС во второй фазе) (УД –IA)[2]. 12.3
Лабораторные исследования
Определение гормонов крови:
• изменения удельного веса мочи
Инструментальные исследования
УЗИ малого таза: наличие признаков недостаточности лютеиновой фазы (позднее созревание фолликула, несоответствие эндометрия второй фазе цикла) на 21-23 день цикла;
ЭЭГ: усиление активирующих влияний на кору больших полушарий неспецифических структур ствола мозга во вторую фазу менструального цикла;
Офтальмоскопия: признаки усиления сосудистого рисунка; МРТ головного мозга: признаки усиления сосудистого рисунка.
Показания для консультации специалистов:
Предменструальный и постменструальный синдром
Что такое ПМС (предменструальный синдром)
Предменструальным синдромом (сокращенно ПМС, или как его ошибочно порой называют «постменструальный синдром») называется сложный комплекс негативных симптомов, возникающий у женщин в дни, предшествующие менструации. Предменструальный синдром (ПМС) может проявляться в ряде нервно-психических, обменно-эндокринных или вегетативно-сосудистых нарушений, причем у каждой пациентки симптомы ПМС индивидуальны.
Согласно статистике, предменструальному синдрому (ПМС) подвержены, по разным данным, от 50 до 80 % всех женщин планеты. Многие из них — в достаточно легкой форме, при которой не возникает необходимости обращения к врачу. Однако нужно знать, что со временем и при соответствующих обстоятельствах ПМС может прогрессировать, поэтому если Вы испытываете какие-либо боли или нервные расстройства перед менструацией, постарайтесь не допустить усугубления ситуации.
Случается, что изменения в самочувствии или поведении женщины возникают после наступления менструации. Так как происходит это через 2-3 недели, многие ошибочно называют его постменструальным синдромом.
В целом же, по информации врачей нашего медицинского центра, от ПМС чаще всего страдают женщины в возрасте от 20 до 40 лет, реже встречаются случаи возникновения предменструального синдрома вместе с наступлением менархе и еще реже — в предклимактерическом периоде.
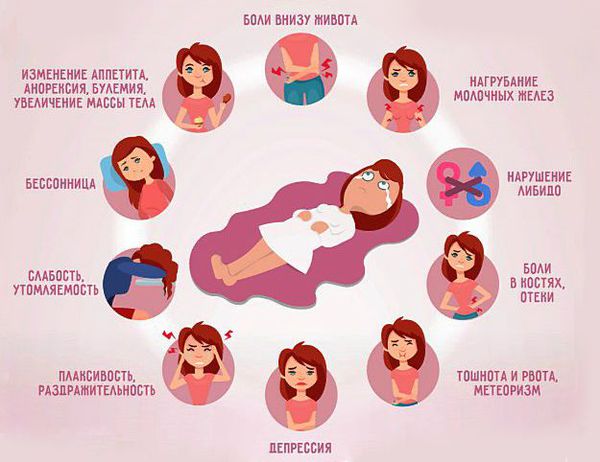
Симптомы ПМС (предменструального синдрома)
Врачи-гинекологи, специалисты в данной области говорят, что существует около 150 симптомов предменструального синдрома (ПМС), которые, к тому же, встречаются в разных сочетаниях. Однако наиболее распространены из них следующие: небольшое увеличение массы тела, боли в области поясницы и в тазовых органах, вздутие живота, тошнота, огрубение и болезненность молочных желез, повышенная утомляемость, раздражительность, бессонница или, в некоторых случаях, напротив, чрезмерная сонливость.
Большинство молодых женщин говорит о том, что в дни, предшествующие менструации, они часто испытывают не только физический, но и эмоционально-психологический дискомфорт. Многие испытывают приступы необоснованной агрессии, могут наблюдаться неадекватные поведенческие реакции, плаксивость, быстрая смена настроений. При этом замечено, что некоторые женщины неосознанно испытывают страх наступления ПМС и менструации, и поэтому становятся еще более раздражительными и замкнутыми, даже до наступления этого периода.
В свое время проводились исследования, направленные на выяснение влияния ПМС на активность и трудоспособность женщины. Результаты их оказались весьма неутешительными. Так, на последние несколько дней менструального цикла приходится около 33 % случаев острого аппендицита, 31 % острых вирусных инфекций и респираторных заболеваний, около 25 % женщин госпитализируют именно в этот период. 27 % женщин во время постменструального синдрома начинают принимать транквилизаторы или некоторые другие препараты, влияющие на нервно-психическое состояние, что тоже негативно сказывается как на дальнейшем состоянии здоровья, так и на трудоспособности.
Как отмечает врач-гинеколог нашего медицинского центра «Евромедпрестиж» Усатенко Федор Николаевич, в клинической практике различают четыре наиболее распространенных формы предменструального синдрома. Первая из форм постменструального синдрома — нервно-психическая, характеризующаяся слабостью, плаксивостью, депрессией или, наоборот, чрезмерной и необоснованной раздражительностью, агрессией. Причем последнее, как правило, преобладает у молодых девушек, тогда как женщины чуть более старшего возраста чаще подвержены депрессии и меланхолии.
Отечная форма ПМС представляет собой огрубение, набухание и болезненность молочных желез, отечность лица, ног и кистей рук, потливость. При этой форме ПМС резко выражена чувствительность к запахам, возможно изменение вкусовых ощущений. Многие женщины, страдающие этим видом предменструального синдрома, считают, что причина подобных состояний в респираторных или вирусных инфекциях и обращаются за помощью к терапевту. Между тем, врачи-гинекологи нашего медицинского центра рекомендуют вам внимательно за собой понаблюдать и в том случае, если симптомы возникают исключительно перед началом менструации, посетить гинеколога. В данном случае только он сможет назначить вам подходящее лечение.
Третья форма ПМС называется цефалгической. При этой форме ПМС женщина испытывает головные боли, тошноту, иногда рвоту, головокружения. Примерно у трети наблюдаются боли в сердце и подавленное психологическое состояние. Если в этой ситуации провести черепно-мозговую рентгенографию, можно увидеть усиление сосудистого рисунка в сочетании с гиперостозом (разрастание слоя кости). Кроме того, изменяется количество кальция в организме женщины, что может привести к хрупкости и ломкости костей.
И, наконец, последняя, так называемая кризовая форма постменструального синдрома (ПМС), проявляется в появлении адреналиновых кризов, которые начинаются с чувства сдавливания под грудью и сопровождаются значительно учащенным сердцебиением, онемением и похолоданием рук и ног. Возможно частое и обильное мочеиспускание. Кроме того, половина женщин говорит о том, что во время подобных кризов они испытывают сильно обостренный страх смерти, что негативно отражается на их психическом и эмоциональном состоянии.
Как отмечают специалисты нашего медицинского центра, кризовая форма ПМС является самой тяжелой и требует обязательного медицинского вмешательства. При этом она не возникает сама по себе, а является следствием не вылеченных предыдущих трех форм. Поэтому при любых негативных симптомах и ухудшении общего состояния здоровья в дни, предшествующие менструации, лучше всего обратиться к гинекологу, так как только он сможет определить, насколько серьезна ситуация и назначить необходимое лечение.
Причины ПМС (предменструального синдрома)
Уже несколько десятилетий ученые-медики пытаются выяснить те причины и факторы, которые приводят к возникновению предменструального синдрома. На сегодняшний день существует несколько теорий, однако ни одна из них не способна объяснить все симптомы, сопровождающие ПМС.
Наиболее полной пока считается гормональная теория, в согласно которой предменструальный синдром является следствием нарушения баланса эстрогена читать далее свернуть
Что такое предменструальный синдром (ПМС)? Причины возникновения, диагностику и методы лечения разберем в статье доктора Богдановой Ю. С., гинеколога со стажем в 21 год.
Определение болезни. Причины заболевания
По историческим справкам, первым учёным, который занимался изучением ПМС, считается древнеримский медик Гален (II в. н. э.). Он связал болезненные ощущения у женщин перед началом менструации с фазами Луны. Научное обоснование ПМС впервые дал английский гинеколог Р. Франк в 1931 году. Он сформулировал, систематизировал и объяснил ряд причин периодически возникающих психических и физических нарушений у женщин.
Основные факторы риска развития ПМС :
Симптомы предменструального синдрома
Психическая симптоматика включает в себя:
Признаки ПМС настолько разнообразны, что диагностика заключается не в оценке симптомов, а в цикличности их появления перед менструациями и прекращения после них. Поэтому только физические и психические проявления, которые циклически появляются исключительно в течение лютеиновой фазы (между овуляцией и началом менструации), исчезают с появлением менструальных кровотечений и отсутствуют как минимум неделю после них, можно трактовать как ПМС.
Длительность ПМС достигает примерно 16 дней. Она напрямую связана с длительностью лютеиновой фазы. Наиболее выраженные симптомы ПМС развиваются непосредственно перед менструациями. С появлением менструальных выделений они быстро и полностью прекращаются.
Те или иные проявления ПМС испытывают практически все женщины, однако истинная картина наблюдается только в 30-40 % случаев. Это следует учитывать при постановке диагноза «ПМС»: изменения в женском организме должны быть ярко выражены и сопровождаться нарушением физической активности и социальных взаимоотношений.
Патогенез предменструального синдрома
Некоторые признаки ПМС (например, набор массы тела) объясняют повышенной чувствительностью к стероидным гормонам (прогестерону, эстрогену) за счёт выработки антител к белкам собственного организма.
При появлении ПМС в репродуктивном возрасте снижается функция жёлтого тела, из-за чего уменьшается выработка прогестерона в лютеиновую фазу менструального цикла, при этом одновременно повышается уровень серотонина, гистамина и адренокортикотропного гормона (АКТГ).
Классификация и стадии развития предменструального синдрома
В зависимости от симптоматики и тяжести течения ПМС различают четыре клинические формы :
В зависимости от выраженности предменструальных расстройств и особенностей клинической симптоматики выделяют четыре разновидности синдрома :
По степени тяжести течение ПМС бывает:
Стадии развития ПМС :
Осложнения предменструального синдрома
В качестве осложнений ПМС можно рассматривать предменструальную магнификацию — ухудшение или обострение физиологических заболеваний, которые есть у пациентки, перед началом менструации. Такое течение синдрома называют атипичной формой ПМС.
Предменструальная магнификация включает в себя следующие патологии:
Появление этих осложнений, особенно «аллергических», связано с нарушением работы вегетативной нервной системы.
Диагностика предменструального синдрома
Важным моментом в диагностике является исследование гормонов : лютеинизирующего (ЛГ) и фолликулостимулирующего гормона (ФСГ), прогестерона, свободного и общего тестостерона, дегидроэпиандростерона-сульфата (ДГЭА-с). Дополнительно проводятся функциональные тексты для оценки второй фазы менструального цикла. Они включают исследование шеечной слизи, кольпоцитологическое исследование клеточного состава влагалищных мазков, измерение базальной температуры влагалища.
Лечение предменструального синдрома
К разработке комплексов лечения пациенток с ПМС следует подходить с учётом особенностей каждого случая. Но обязательными пунктами в лечении всех форм предменструальных расстройств являются:
Учитывая высокую распространённость воспалительных заболеваний женских половых органов у пациенток с ПМС, основное лечение назначают после выявления очагов инфекции и их лечения.
Пациенткам с повышенной концентрацией пролактина в сыворотке крови назначают дофаминергические препараты ( достинекс ). У пациенток с таким показателем на фоне стресса обычно нарушается овуляция, поэтому в лечении им не следует использовать контрацептивные средства, а для коррекции гормональных нарушений во второй фазе менструального цикла им назначают дюфастон в течение шести месяцев.
Лечение ПМС должно продолжаться три менструальных цикла. Это примерный срок, бывает и более продолжительное лечение. Всё зависит от индивидуальных особенностей организма.
Прогноз. Профилактика
Прогноз и продолжительность лечения зависят от длительности заболевания, тяжести клинических проявлений, времени начала лечения и клинической формы ПМС. Поддерживающая терапия при улучшении состояния на фоне проводимого лечения рекомендуется пациенткам с тяжёлыми заболеваниями во время беременности (сахарном диабете, ревматоидном артрите), стрессовых ситуациях, воспалительных заболеваниях женских половых органов (например, эндометрите ), изменениях климата.
Обследоваться у гинеколога нужно один раз в три месяца, у других врачей — раз в полгода. При соблюдении рекомендаций врачей прогноз для жизни, выздоровления и трудоспособности благоприятный.