Подозрение на зно что это такое
Стадии рака: классификация онкологических заболеваний
Стадия онкологического заболевания дает информацию о том, насколько велика опухоль и распространилась ли она по организму. Это помогает врачам определять прогноз пациента и план лечения.
С помощью врача-онколога, резидента Высшей школы онкологии Сергея Югая разбираемся, как врачи устанавливают стадии рака и что каждая из них означает.
На что влияет стадия онкологического заболевания?
Стадирование нужно, чтобы спрогнозировать, какие у пациента шансы на выздоровление, а также чтобы определить, какой метод лечения будет наиболее эффективен в конкретном случае, — поясняет Сергей Югай.
Все начинается с медицинского осмотра и обследований — УЗИ, КТ, МРТ, ПЭТ-КТ и других методов в зависимости от вида рака. Затем врач берет кусочек опухоли — биопсию или удаляет опухоль целиком во время операции, а после отправляет материал на гистологический анализ, чтобы поставить диагноз.
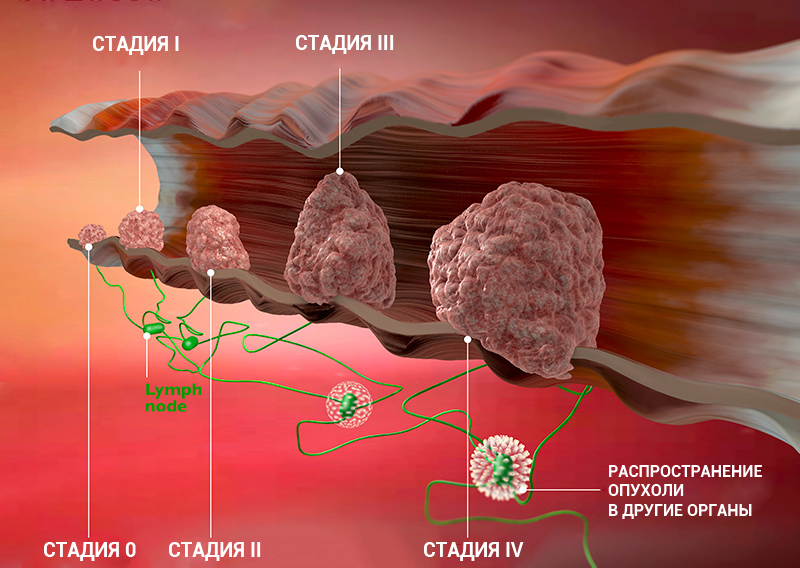
Стадии рака по TNM-классификации
Стадии онкологического процесса описывают разными способами — это зависит от вида опухоли. Один из самых распространенных способов — стадирование с помощью TNM-классификации.
Т характеризует первичную опухоль, ее размеры и вовлечение окружающих структур в опухолевый рост, например, прорастание в стенку кишки или желудка. N говорит о наличии в лимфоузлах метастазов и количестве пораженных лимфоузлов, а М — о наличии отдаленных метастазов (во внутренних органах, костях, ЦНС или лимфоузлах, которые расположены далеко от первичной опухоли), — объясняет Сергей Югай.
Индекс Т принимает значения от 0 до 4. 0 означает, что первичная опухоль не обнаружена, 1 — опухоль маленькая, а 4 — опухоль проросла в прилегающие ткани. Таким образом, чем больше цифра рядом с Т, тем ситуация сложнее. При некоторых видах рака N принимает значение 0 или 1, при других — 0, 1 или 2, а иногда — 0, 1, 2 и 3. 0 означает, что опухоль не проникла в ближайшие лимфоузлы, а 3 — что поражено множество лимфоузлов. M0 показывает, что метастазов нет, а 1 — что метастазы есть.
Онкологи выставляют стадию по TNM клинически — до операции или когда операция не планируется и патоморфологически — при изучении удаленной во время операции опухоли, — объясняет Сергей.
Клиническая стадия обозначается буквой «c», например, cT2. Патоморфологическая — буквой «p», например, pN1.
От правильной стадии зависит тактика лечения. Например, пациент — мужчина с раком желудка и стадией cT1N0M0. Это значит, что опухоль прорастает в слизистую и подслизистый слой стенки желудка. В этом случае пациенту показана операция. Если же стадия выше (cT2N1M0, например), то есть опухоль пациента прорастает в мышечный слой, и есть метастазы в лимфоузлах, то может понадобиться химиотерапия перед операцией, которая позволит улучшить результаты лечения, — добавляет Сергей.
Стадию рака могут обозначать с помощью цифр — 0, I, II, III, IV. Что это значит?
Клинические стадии (0, I, II, III, IV) тесно связаны с системой TNM. Как правило, одна клиническая стадия включает в себя несколько вариантов стадирования по TNM. Эти варианты характеризуются схожими прогнозом и подходом к лечению. Например, стадии T1N3M0, T2N3M0, T3N2M0 рака легкого объединяются в IIIВ стадию, так как при любой из этих ситуаций пациент будет иметь примерно одинаковый прогноз и тактику лечения. В этом конкретном примере необходима химиолучевая терапия, а не операция, — комментирует Сергей Югай.
Меняется ли стадия после лечения, при прогрессировании заболевания?
Нет, стадия выставляется один раз. Но есть нюансы:
Например, мы хотим посмотреть, как опухоль ответила на лечение, чтобы понять, можно ли делать операцию. После лечения опухоль уменьшилась, и мы добавляем к стадии новые данные. При прогрессировании опухолевого процесса первоначальная стадия также остается прежней, но, к сожалению, прогноз будет менее благоприятный. Например, у человека II стадия рака желудка. Он прооперирован, и прогноз у него хороший. Через 2 года врачи обнаруживают у пациента метастазы в легких. Стадия остается II, но рак у пациента уже метастатический, что очень усложняет положение, — говорит Сергей.
Бывает, что люди сравнивают свою ситуацию с историями других пациентов. Если речь идет о разных онкологических заболеваниях, то такие сравнения некорректны — это заболевания с разными прогнозами и схемами лечения:
Например, с нейроэндокринным раком поджелудочной железы люди могут жить десятилетиями, а при метастатической стадии рака поджелудочной железы — полгода или год, — объясняет врач-онколог.
Что может повлиять на прогноз людей с одинаковой стадией и одним видом рака?
Сергей Югай выделяет три фактора:
Подозрение на зно что это такое
Рак молочной железы (рак груди)
Причина возникновения рака по-прежнему остается в значительной степени неясной. Однако совершенно ясно, что решающим этапом в развитии любой злокачественной опухоли является изменение генома одной единственной клетки. Это изменение приводит тому, что клетка теряет свою способность естественным образом замедлять процесс деления: в результате этого она может беспрепятственно делиться до тех пор, пока, наконец, много миллионов клеток не образуют опухоль. Изменение генома клетки может возникать по-разному. В ходе научных исследований уже был выявлен ряд факторов, повышающих риск развития рака молочной железы. Например, в центре внимания находится женский половой гормон эстроген, который отвечает за возникновение рака молочной железы.
Факторы риска:
• избыточный вес и слишком низкая физическая активность; прежде всего, жировая ткань в области живота повышает уровень инсулина, что, в свою очередь, приводит к повышению уровня эстрогена;
• алкоголь сам по себе является фактором риска, но он также влияет на баланс эстрогенов;
• бездетность или позднее рождение первого ребенка;
• раннее начало менструации;
• позднее наступление менопаузы;
• отягощенный семейный анамнез;
• завершенная или продолжающаяся заместительная гормональная терапия.
На начальной стадии рака молочной железы симптомы настолько общие и нехарактерные, что у них может быть совсем другая причина. Поэтому при наличии определенной симптоматики важно своевременно обратиться к врачу. Он может выяснить причину жалоб и подсказать, что какие шаги следует предпринять в дальнейшем.
Кстати: рак молочной железы может возникать и у мужчин. Особенно подвержены риску мужчины с отягощенным семейным анамнезом. По сравнению с количеством женщин, страдающих данным заболеванием, количество случаев рака молочной железы у мужчин очень низкое, однако по оценкам Института имени Роберта Коха, это заболевание ежегодно впервые диагностируется примерно у 700 мужчин.
Диагностика:
Любое подозрение на рак молочной железы должно быть рассмотрено врачом, поскольку ранняя диагностика значительно увеличивает шансы на успешный исход терапии. Во время консультации врач сначала проведет сбор анамнеза, а затем проведет физикальный осмотр. При этом он тщательно прощупает молочные железы, а также область подмышек и надключичные ямки. В случае возникновения подозрения на наличие рака молочной железы женщинам старше 40 лет, в первую очередь, проводится маммография, то есть рентгенологическое исследование молочных желез, а в некоторых случаях при получении неясных результатов обследования дополнительно проводится ультразвуковое исследование молочных желез. У женщин в возрасте до 40 лет УЗИ молочных желез является методом обследования, которое проводится в первую очередь.
Маммография позволяет дифференцировать доброкачественные изменения от злокачественных, а также определить размер и количество изменений. Кроме того, этот метод диагностики позволяет обнаружить так называемые микрокальцификаты:
• микрокальцификаты скапливаются в протоках ткани молочных желез;
• микрокальцификаты встречаются как при доброкачественных, так и при злокачественных изменениях в груди и могут указывать на наличие еще очень маленькой опухоли;
• форма, размер и расположение микрокальцификата подскажут врачу, имеет ли в данном случае место скорее доброкачественное или злокачественное новообразование.
Ультразвуковое исследование в сочетании с маммографией повышает точность диагностики рака молочной железы. Для того чтобы окончательно выяснить, являются ли изменения доброкачественными или злокачественными, лечащий врач берет образец ткани (биопсия). Возможные способы взятия биопсии:
• Пункционная биопсия: взятие образца ткани при помощи полой иглы под контролем ультразвука.
• Тонкоигольная пункционная биопсия: взятие отдельных клеток при помощи очень тонких игл; больше не рекомендуется к использованию в качестве стандартного метода диагностики.
• Эксцизионная биопсия: в исключительных случаях патологическое изменение полностью вырезается вместе с участком кожи (эксцизия = иссечение).
После этого эксперт исследует ткань под микроскопом и проверяет ее на наличие доброкачественных или злокачественных изменений. Если имеет место рак молочной железы, он также получает информацию о типе опухоли и степени ее агрессивности (так называемая классификация). В отдельных случаях врач также проводить магнитно-резонансную томографию (МРТ) для диагностики рака молочной железы.
Терапия:
При раке молочной железы врач индивидуально подбирает терапию с учетом потребностей пациентки и вида ее рака. То, какая терапия или комбинация методов терапии является наиболее подходящей, зависит от различных факторов, таких как:
• распространенность заболевания, то есть имеются ли уже метастазы;
• свойства тканей опухоли;
• гормон-рецепторный статус, то есть, имеет ли опухоль рецепторы женских половых гормонов и
• то, начался ли у женщины уже период менопаузы.
Важнейшим терапевтическим мероприятием в большинстве случаев является оперативное удаление опухолевой ткани. После этого часто проводится лучевая терапия. Кроме того, успешными методами лечения рака молочной железы также является химиотерапия и антигормональная терапия. При этом, лечение рака молочной железы у мужчин существенно не отличается от лечения данного заболевания у женщин.
Операция
Сегодня, благодаря проведению лучевой терапии и/или химиотерапии, хирургам на ранней стадии заболевания часто удается провести органосохраняющую операцию. Это часто возможно при так называемом неинвазивном раке молочной железы, например, при протоковой карциноме in situ (DCIS). Тем не менее, риск рецидива опухоли после органосохраняющей операции по сравнению с операцией с полным удалением молочной железы (радикальная операция) повышен. Однако его можно значительно снизить путем последующего облучения оставшихся тканей молочной железы. Таким образом, за операцией с сохранением молочных желез обычно следует облучение.
Радикальная операция, то есть удаление всей груди (мастэктомия), когда-то была самым распространенным методом лечения рака молочной железы. Сегодня известно, что риск того, что опухоль снова вернется, при радикальной операции такой же, как и при органосохраняющей операции с последующим проведение лучевой терапии. По этой причине радикальная операция теперь используется гораздо реже. В маммологическом центре при клинике Золингена под руководством доктора мед. Зейферта более 90% пациенток проводится органосохраняющая операция.
Для лечения рака молочной железы решающее значение также имеет то, распространился ли рак уже на лимфатические узлы подмышечной впадины (подмышечные лимфатические узлы). Чтобы это определить, проводится так называемая биопсия сторожевого лимфатического узла.
При биопсии сторожевого лимфатического узла врач перед операцией вводит пациентке в область, расположенную вблизи опухолевой ткани, вещество для радиоактивной маркировки (радионуклид). После этого с помощью измерительного устройства он проверяет, произошло ли накопление радиоактивного вещества в лимфатическом узле. Первый лимфатический узел, в котором произошло накопление радионуклида, называется сторожевым лимфатическим узлом (или по-английски Sentinel-Node). Врач удаляет этот лимфатический узел и немедленно исследует его. Только если он поражен раковыми клетками, врач удаляет и другие лимфатические узлы.
Послеоперационная терапия
Послеоперационная терапия (так называемая адъювантная терапия) проводится после фактического лечения рака, обычно после операции. Его цель заключается в том, чтобы по возможности уничтожить любые раковые клетки, оставшиеся в организме, чтобы предотвратить рецидив рака молочной железы. Послеоперационная терапия может состоять из антигормональной терапии или химиотерапии или включать в себя комбинацию обоих этих методов лечения.
Какая форма последующей терапии является наиболее подходящей при раке молочной железы, зависит, прежде всего, от размера и типа опухоли, а также от того, распространился ли рак на лимфатические узлы. Другими критериями являются гормональная чувствительность опухоли, а также так называемый менопаузальный статус пациентки, то есть была ли у нее уже последняя менструация (менопауза) или нет.
Лучевая терапия
Лучевая терапия часто является важной составляющей терапии рака молочной железы. Она хорошо подходит для использования в качестве последующей терапии после органосохраняющей операции, а также в том случае, если невозможно исключить наличие остаточных элементов опухоли в молочной железе. Лучевая терапия предназначена для уничтожения любых раковых клеток, оставшихся после операции, и способна таким образом снизить риск рецидива рака молочной железы. Без лучевой терапии после органосохраняющей операции риск рецидива заболевания составляет около 30 процентов. Проведение лучевой терапии снижает риск примерно на 5-10%.
После полного удаления молочной железы, которое сегодня обычно проводится в виде так называемой «модифицированной радикальной мастэктомии», лечащий врач в индивидуальном порядке проверит, необходимо ли пациентке проведение лучевой терапии. Она целесообразна, среди прочего, в том случае, если опухоль была очень большого размера или если рак распространился на грудную мышцу или кожу.
Подозрение на зно что это такое
Без паники: ЗНО – не приговор!
В обществе широко распространён миф, суть которого сводится к утверждению: «У злокачественных новообразований (ЗНО) нет никаких симптомов и проявлений, поэтому я ничего не могу сделать, чтобы противостоять этой болезни». О ранних симптомах ЗНО мы поговорили с врачом-онкологом Бокситогорской межрайонной больницы Дмитрием Мищенко.
Заметив их, не стоит впадать в панику, а следует обратиться к специалистам первичного звена (врачам-терапевтам, врачам-хирургам, фельдшерам), которые назначат необходимые исследования и проведут первичное обследование пациента.
— Дмитрий Андреевич, чего нельзя делать, если появились тревожные симптомы?
— В первую очередь, нельзя впадать в панику. Истерика – не лучший помощник в борьбе с любыми заболеваниями. В настоящее время при достаточно высоком уровне развития медицины и диагностики, ранние формы ЗНО поддаются успешному радикальному лечению. Это позволяет пациенту прожить долгую и счастливую жизнь после излечения.
— Какие симптомы могут заставить обратиться к врачу с подозрением на ЗНО?
— Стойкая слабость и снижение работоспособности, стойкий болевой синдром в брюшной полости и в области малого таза без тенденции к улучшению в течение двух недель должны подвигнуть пациента не на самолечение, а на неотложный визит к доктору: участковому терапевту, хирургу, гинекологу (для женщин), урологу (для мужчин). Также тревожным симптомом является стойкий субфибрилитет (температура тела в значении от 37 до 37,5 градусов).
Любые нарушения стула длительностью более 1 месяца (диарея, запор, неустойчивость испражнений); безболезненное появление вкраплений крови в моче; наличие в кале крови, гноя, слизи. Если при самообследовании молочной железы обнаруживаются кровянистые или гнойные выделения, необходимо срочно пройти обследование.
Стойкое снижение веса без видимых причин (диета; изменение предпочтений в еде; смена режима питания; поездка в отпуск в другую климатическую зону; перенесённое инфекционное заболевание, сопровождавшееся обильным потоотделением, рвотой, диареей) также служит тревожным симптомом.
Стойкий упорный кашель, устойчивый к лечению, длительностью более 1 месяца должен послужить стимулом к визиту в поликлинику.
Стойкое снижение гемоглобина, лейкоцитоз длительностью более месяца без установленной причины, подтверждённой гематологической диагностикой, анемии разных видов – ещё один симптом, требующий безотлагательного исследования. Для женщин поводом для визита к гинекологу могут стать кровянистые выделения из половых путей в постменопаузе. Должно насторожить и появление уплотнений, узлов, изъязвлений любой локализации. Если у пациента ранее уже был установлен диагноз ЗНО другой локализации, необходимо тщательно следить за здоровьем. В медицинской практике часто встречаются случаи сочетаний ЗНО: толстый кишечник – щитовидная железа, молочная железа – щитовидная железа и другие.
Нельзя исключать и генетический фактор. Если среди ближайших родственников (мамы, папы, братья, сёстры) были случаи заболевания ЗНО – это повод к особому отношению к своему здоровью.
— Существует ли профилактика ЗНО?
— Исторически сложилось, что со времён СССР медицина в нашей стране имеет чёткую профилактическую направленность. Существует график проведения профилактических осмотров. Во-первых, диспансеризация, которую необходимо обязательно проходить один раз в три года. Во-вторых, ряд обследований необходимо проходить в более ранние сроки. Например, флюорография обязательна один раз в год. Посещать кабинет стоматолога надо не реже одного раза в 12 месяцев, а при наличии показаний – чаще. Женщины должны посещать женскую консультацию не реже одного раза в 6 месяцев. Также один раз в год необходимо проходить профилактические осмотры у врача-терапевта, врача-хирурга и т.д. Людям старше 50 лет каждые три года необходимо проходить такие исследования как ФГДС, ФКС.
— Почему же всё-таки ЗНО не так часто выявляются на ранних стадиях?
— Главная причина – несоблюдение пациентами врачебных рекомендаций. Конечно, немаловажный фактор – это уровень оснащённости районных больниц и концентрация всех видов высокотехнологичной помощи в крупных медицинских центрах. Однако и в условиях недостаточного обеспечения небольших больниц заподозрить ЗНО можно на ранних стадиях.
— Каков алгоритм действий человека при обнаружении тревожных симптомов?
— С помощью колл-центра или сервиса электронной регистратуры (в Бокситогорске) или в регистратуре (в Пикалёво) необходимо записаться на приём к участковому терапевту, гинекологу или хирургу. Доктор, осмотрев пациента и выслушав его жалобы, назначит комплекс диагностических мероприятий. При подозрении на ЗНО выдаст направление к врачу-онкологу.
Онколог, при необходимости, проведёт дообследование. В случае подтверждения диагноза ЗНО, пациента направляют в Ленинградскую областную клиническую больницу или в Ленинградский областной онкологический диспансер с целью подтверждения диагноза, его стадирования и всестороннего обследования пациента. Именно там больной будет проходить необходимое лечение.
Рак легких
Рак легкого – это злокачественная опухоль, источником которой являются клетки бронхиального и альвеолярного эпителия. Это опасное заболевание характеризуется неконтролируемым ростом клеток в тканях лёгкого, склонностью к метастазированию. При отсутствии лечения опухолевый процесс может распространиться за пределы легкого в близлежащие или отдаленные органы. В зависимости от характеристик опухолеобразующих клеток, основными типами рака легких являются мелкоклеточный рак легкого (МРЛ) и немелкоклеточный рак лёгкого (НМРЛ).
По данным ВОЗ эта болезнь занимает одну из лидирующих позиций неинфекционных заболеваний, ставших причиной смерти до 70 лет.
Классификация
По месту первичного очага классифицируют виды опухоли легкого.
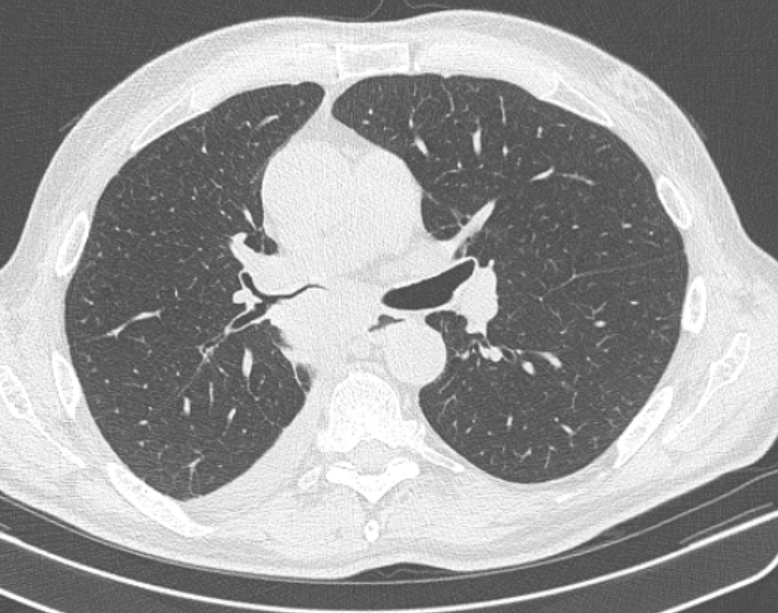
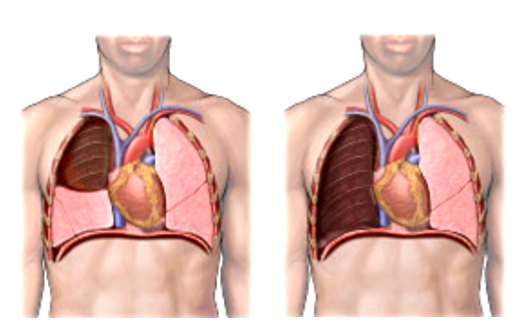
Центральный рак локализирован в проксимальных (центральных) отделах бронхиального дерева. Первые признаки рака легких (симптомы), которые должны насторожить, в этом случае выражены ярко:
Фото 1 — Центральный рак правого нижнедолевого бронха (1) с обтурацией и метастазами (2) в бифуркационные лимфатические узлы
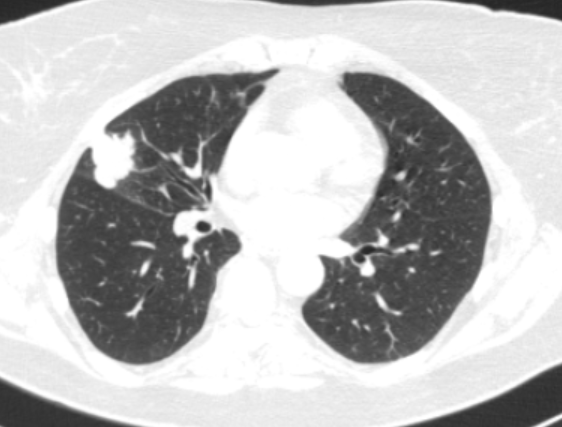
Периферический рак постепенно сформировывается в боковых отделах легких, медленно прорастая и ничем себя не обнаруживая. Данная опухоль легкого симптомы долгое время может не давать, они появляются при значительном местном распространении, вовлечении соседних органов и структур, прорастания бронхов. Диагностика рака легких этого типа локализации чаще всего возможна при профилактическом обследовании (рентгенографии или компьютерной томографии).
Фото 2 — Периферический рак (1) верхней доли правого легкого
Причины
Причиной рака легких, в подавляющем большинстве случаев (до 85%), становится долгосрочное табакокурение. В 10-15-процентной вероятностью заболевание проявляется у людей, которые не имеют этой вредной привычки. В этом случае можно отметить сочетание генетических факторов и воздействие радона, асбеста, вторичного табачного дыма или других форм загрязнения воздуха.
Диагностика
Онкология легких обычно выявляется при рентгенографическом исследовании грудной клетки и компьютерно-томографическом сканировании (КТ). Диагноз подтверждается биопсией, которая обычно выполняется при трахеобронхоскопии или под КТ контролем.
Профилактика
Профилактикой рака легкого является снижение влияния факторов риска:
Лечение
Лечение онкологии легких и отдаленные результаты зависят от типа рака, степени распространения (стадии), а также общего состояния здоровья человека. При немелкоклеточном раке легкого применяют:
Для мелкоклеточного рака легкого характерна лучшая чувствительность к медикаментозной и лучевой терапии.
Хирургический метод лечения рака легкого
— основной радикальный способ при 1-3 стадии болезни. Операции, выполняемые при данном заболевании классифицируются:
Фото 3 — Лобэктомия
Фото 4 — Пневмонэктомия
При лечении местнораспространенного злокачественного образования с переходом на главный бронх и лёгочную артерию, в тех случаях, где раньше единственным вариантом оперативного лечения являлась пневмонэктомия, сейчас возможно выполнение органосохранных операций. В этом случае иссекается пораженный участок главного бронха с последующим восстановлением непрерывности (бронхопластические и ангиопластические лобэктомии)
Фото 5 — Схема верхней бронхопластической лобэктомии
Лучевая терапия рака лёгкого
На сегодняшний день активное внедрение получают такие современные методы радиотерапии, как IMRT (радиационная терапия с возможностью изменения дозы излучения), 3Д конформная лучевая терапия (трехмерное компьютерное планирование избирательного облучения) стереотаксическая (точно сфокусированная) лучевая терапия. В проведении этих манипуляций, помимо онкологов, участвуют медицинские физики, врачи-радиологи, физики-дозиметристы и др. специалисты.
Химиотерапия
Планирование курса лечения немелкоклеточного рака лёгкого включает в себя использование фармакологических средств. Применяется в целях профилактики: адъювантная (вспомогательная), послеоперационная химиотерапия при 2-3 стадии заболевания и в терапевтическом курсе.
В зависимости от гистологического типа опухоли, стадии заболевания и предполагаемой чувствительности к воздействию, разработаны различные схемы применения химиопрепаратов.
Таргетная терапия (англ. target – мишень, цель)
Отдельный вид фармакологического лечения, заключающийся в назначении препаратов-ингибиторов, действующих только на опухолевые клетки, в которых выделены различные нарушения, задерживающих или даже блокирующих дальнейший рост.
Существуют таргетные препараты, для назначения которых не требуется выявление каких-либо нарушений в опухолевых клетках. К ним относятся бевацизумаб (ингибитор VEGF), ниволюмаб и пембролизумаб (анти PDL1 антитела).
Прогноз жизни
Прогноз онкологии легких при НМРЛ включает симптоматику, размер опухоли (> 3 см), неплоскоклеточный гистологический вариант, степень распространения (стадию), метастазирование в лимфаузлы и сосудистую инвазию. Неоперабельность заболевания, выраженная клиника и потеря веса более, чем на 10% — дают более низкие результаты. Прогностические факторы при мелкоклеточном раке легкого включают в себя статус состояния, пол, стадию заболевания и вовлеченность центральной нервной системы или печени во время диагностики.
Для немелкоклеточного рака легкого прогноз жизни, при полной хирургической резекции стадии IA (ранняя стадия заболевания) — 70% пятилетняя выживаемость.