состояние после удаление нейробластомы код мкб 10
Удаление опухолей спинного мозга с применением интраоперационной нейрофизиологической системы
Общая информация
Краткое описание
Удаление опухолей спинного мозга с применением интраоперационной нейрофизиологической системы – это микрохирургические вмешательства на спинном мозге и его корешках на протяжении всего позвоночного столба, включая краниовертебральную область с обязательным применением микроскопической и/или эндоскопической техники, микрохирургической инструментария и системы нейрофизиологического мониторинга. Применение интраоперационного нейромониторинга позволяет обеспечить безопасность пациента, защитить структуры спинного мозга от повреждения в ходе операции и предотвратить риск развития/усугубления неврологического дефицита [1, 2, 3, 4, 5, 6, 7].
Система интраоперационного нейромониторинга состоит из: стимулятора, усилителя входящего сигнала и модуля управления (рисунок 1).

Рисунок 1 Стимулятор, усилитель входящего сигнала и модуль управления системы нейромониторинга.
Третьей составляющей являются периферические пред-усилители, разветвители, коммутационные блоки, а также электроды и зонды. Особое место занимают стимуляционные электроды-зонды (рисунок 2). 
Рисунок 2 Стимуляционный электрод зонд
Задача нейромониторинга – обеспечить защиту спинного мозга и его корешков от повреждения в ходе операции. Перед операцией устанавливаются парные игольчатые электроды в соответствии со схемой для выполнения сомато-сенсорных и моторных вызванных потенциалов.
Опухоли головного мозга и других отделов центральной нервной системы
Общая информация
Краткое описание
Протокол «Опухоли головного мозга и других частей нервной системы»
Автоматизация клиники: быстро и недорого!
— Подключено 300 клиник из 4 стран
Автоматизация клиники: быстро и недорого!
Мне интересно! Свяжитесь со мной
Классификация
Нейроэпителиальные опухоли
О пухоли черепно-мозговых и параспинальных нервов
| Опухоли оболочек |
| 3.1. Опухоли из менинготелиальных клеток |
| Нейрофиброматоз первого типа |
| Нейрофиброматоз второго типа |
| Синдром Гиппель-Линдау |
| Туберозный склероз |
| Синдром Ли-Фраумени |
| Синдром Ковдена |
| Синдром Тюрко |
| Синдром Горлина |
WHO Classiffication of Tumors of the Central Nervous System (2007) / Eds. D.N. Louis, H. Ohgaki, O.D. Wistler, W.Cavenee. – Geneva: WHO Press, 2007.
Вторая градация степени злокачественности для новообразований ЦНС была предложена американским нейропатогистологом J.W.Kernogen и включает 4 степени злокачественности, обозначаемых римскими цифрами (I степень наиболее доброкачественная, a II, III и IV свидетельствуют о возрастании степени злокачественности).
Степень злокачественности по данной шкале определяется ретроспективным анализом прогностически значимых факторов множества опухолей аналогичного строения, а не морфологической оценки отдельно взятой опухоли. Таким образом, она является важной с прогностической точки зрения.
Диагностика
Головокружение. По характеру субъективного восприятия головокружение может быть зрительным и осязательным. В первом случае оно воспринимается больным, как зрительное вращение или перемещение окружающей обстановки. Во втором случае головокружение воспринимается как тактильное, или проприоцептивное ощущение вращения или движения предметов, с которыми больной соприкасается, и может сохраниться при закрытых глазах.
Внешний осмотр больного, определение наличия очаговой неврологической симптоматики, определение ориентации во времени и в пространстве.
Определение общего состояния больного согласно шкале Карновского
Артериовенозные мальформации головного мозга
Общая информация
Краткое описание
Утвержден
протоколом заседания Экспертной комиссии
по вопросам развития здравоохранения МЗ РК
№23 от 12.12.2013
– являются врожденной аномалией развития сосудистой системы головного мозга и представляют собой различной формы и величины клубки, образованные вследствие беспорядочного переплетения патологических сосудов. В артериовенозных мальформациях чаще всего отсутствует капиллярная сеть, вследствие чего осуществляется прямое шунтирование крови из артериального бассейна в систему поверхностных и глубоких вен.
Название протокола: Артериовенозные мальформации головного мозга
Код(ы) МКБ-10:
Q28.2 – Артериовенозный порок развития церебральных сосудов
Дата разработки протокола: 2013 год.
Сокращения, используемые в протоколе:
АВМ – артериовенозная мальформация
АД – артериальное давление
АлТ – аланинаминотрансфераза
АсТ – аспартатаминотрансфераза
ВИЧ – вирус иммунодефицита человека
КТ – компьютерная томография
МРА – магнитно-резонансная ангиография
МРТ – магнитно-резонансная томография
СОЭ – скорость оседания эритроцитов
ФГДС –фиброгастродуоденоскопия
Категория пациентов: Пациенты нейрохирургического отделения с диагнозом артериовенозной мальформации.
Пользователи протокола: нейрохирурги.
Автоматизация клиники: быстро и недорого!
— Подключено 300 клиник из 4 стран
Автоматизация клиники: быстро и недорого!
Мне интересно! Свяжитесь со мной
Классификация
Диагностика
МЕТОДЫ, ПОДХОДЫ И ПРОЦЕДУРЫ ДИАГНОСТИКИ
Перечень основных и дополнительных диагностических мероприятий
Минимум обследований при плановой госпитализации:
1. Магниторезонансная томография головного мозга,
3. Флюорография органов грудной клетки
4. Анализ крови на маркеры гепатитов В и С (HBsAg, AntiHCV)
5. Исследование крови на ВИЧ
7. Исследование кала на яйца глист
8. Общий анализ мочи
9. Общий анализ крови:
10. Определение времени свертываемости капиллярной крови
11. Группа крови и резус фактор
12. Консультация нейрохирурга
13. Консультация терапевта
14. Консультация невропатолога по показаниям
Основные диагностические мероприятия в стационаре:
1. Селективная церебральная ангиография
Дополнительные диагностические мероприятия в стационаре:
1. КТ ангиография и КТ по показаниям
2. МРТ головного мозга по каказаниям
3. ЭХО кардиография по показаниям
4. Окулист по показаниям
5. Невропатолог по показаниям
6. ЭЭГ по показаниям
7. Коагулограмма по показаниям
8. ЛОР по показаниям
Артериовенозные мальформации в 5-10% являются причиной нетравматического внутричерепного кровоизлияния. Разрыв артериовенозной мальформации обычно происходит в возрасте 20-40 лет. В 50% случаев кровоизлияние является первым симптомом проявления артериовенозной мальформации, что обусловливает летальный исход у 10-15% и инвалидизацию 20-30 % больных. Ежегодный риск кровоизлияния из артериовенозной мальформации составляет 1,5-3% (R.Braun et al.,1988). В течение жизни повторное кровоизлияние случается у 34% больных (Braun et al., 1988). Кровотечение из артериовенозной мальформации является причиной 5-12% всей материнской смертности, 23% всех внутричерепных кровоизлияний у беременных. (B.Karlsson et al.,1997).
Очаговая неврологическая симптоматика
Каких-либо внешних изменений при отсутствии сопутствующей патологии не наблюдается.
Нет специфичных изменений лабораторных показателей при артериовенозной мальформации головного мозга.
Артериовенозные мальформации сосудов головного мозга проявляются характерными признаками по данным МРТ. МРТ характеризуется высокой чувствительностью в выявлении артериовенозной мальформации, при этом может иметь место пустотный сигнал в Т1 и Т2 режимах, часто со следами гемосидерина (Brown RD et al. 1996). КТ обладает низкой чувствительностью в выявлении артериовенозной мальформации, однако КТА высоко информативна. Ангиография является золотым стандартом в выявлении артериальной и венозной анатомии артериовенозной мальформации.
Показания для консультации специалистов:
Показания для консультации специалистов:
Невропатолога при неврологических симптомах, судорожных проявлениях или подозрении на сопутствующую неврологическую патологию.
Терапевта и кардиолога при подготовке к операции и патологии сердца.
Окулиста при зрительных нарушениях.
Показания к консультации других специалистов возникают при выявлении другой профильной патологии.
Дифференциальный диагноз
Дифференциальный диагноз
| Артериовенозная мальформация | Опухоль головного мозга | Кавернозная ангиома | |
| Жалобы | Приступы судорог Головные боли Очаговая неврологическая симптоматика ОНМК в анамнезе | Приступы судорог Головные боли Очаговая неврологическая симптоматика | Приступы судорог Головные боли Очаговая неврологическая симптоматика ОНМК в анамнезе |
| МРТ | МРТ характеризуется высокой чувствительностью в выявлении артериовенозной мальформации, при этом может иметь место пустотный сигнал в Т1 и Т2 режимах, часто со следами гемосидерина | Высоко информативная в выявлении опухоли мозга. Чувствительность зависит отвиды опухоли | МРТявляется золотым стандартом в выявлении |
| КТ | КТ обладает низкой чувствительностью в выявлении артериовенозной мальформации, однако КТА высоко информативна. | КТ информативна при выявлении объемноговоздействия на головной мозг. | КТ обладает низкой чувствительностью в выявлении кавернозной ангиомы |
| Ангиография | Ангиография является золотым стандартом в выявлении артериальной и венозной анатомии артериовенозной мальформации.Позволяет почти в 100% случаев установить диагноз.Выявляются характерные питающие и дренирующие сосуды. | При богато васкуляризирован-ных опухолях может быть специфическая сосудистая тень. | Ангиография не является методом выбора в диагностике каверном. Нет характерной сосудистой стромы |
Лечение
Цели лечения: выключение артериовенозной мальформации из кровотока для снижения риска кровоизлияния. Выключение АВМ из кровотока может выполняться в один этап (иссечение или эмболизация) или разбиваться на несколько этапов при эндоваскулярной эмболизации.
Тактика лечения:
Методы лечения артериовенозных мальформаций.
1. Хирургические: открытые операции, эндоваскулярные вмешательства.
2. Радиохирургическое.
3. Комбинированное лечение (эмболизация+ иссечение, эмболизация + радиохирургия).
4. Динамическое наблюдение (при артериовенозной мальформации 5 градации с минимальной симптоматикой).
Немедикаментозное лечение:
Диета при отсутствии сопутствующей патологии – соответственно возрасту и потребностям организма.
Медикаментозное лечение:
Медикаментозная терапия при эндоваскулярном лечении:
Основные лекарственные средства:
1. Анальгетики в послеоперационном периоде с первых суток (трамадол, кетопрофен) по показаниям в возрастной дозировке.
2. Дексаметазон интраоперационно до 16 мг, после операции 4-12 мг по схеме до 3 суток.
Дополнительные лекарственные средства:
3. Антиконвульсантная терапия (карбамазепин, препараты вальпроевой кислоты) в индивидуальных терапевтических дозировках. Купирование приступа судорог: диазепам 2 мл внутримышечно или внутривенно.
4. Нимодипин: при признаках церебрального вазоспазма (3-14 сутки разрыва, послеоперационный период микрохирургических операций): нимодипин 3-5 мл/час круглосуточно в первые 7-10 дней церебрального вазоспазма; нимодипин 30 мг по 1 таб до 3-6 раз/сут до купирования церебрального вазоспазма.
5. Гастропротекторы в послеоперационном периоде в терапевтических дозировках по показаниям (омепразол, пантопразол, фамотидин).
Медикаментозная терапия при микрохирургическом лечении:
Основные лекарственные средства:
1. Антибактериальная профилактика – за 1 час до операции внутривенное введение Цефазолин 2 г за 1 час до разреза или Цефуроксим 1,5 или 2,5 г за 1 час до разреза. Если операция длится более 3 часов – повторно через 6 и 12 часов от первой дозы в аналогичной дозе.
2. Анальгетики в послеоперационном периоде с первых суток (трамадол, кетопрофен) по показаниям в возрастной дозировке.
Дополнительные лекарственные средства:
3. Антиконвульсантная терапия (карбамазепин, препараты вальпроевой кислоты) в индивидуальных терапевтических дозировках по показаниям. Купирование приступа судорог: реланиум 2 мл внутримышечно или внутривенно.
4. Нимодипин: при признаках церебрального вазоспазма (3-14 сутки разрыва, послеоперационный период микрохирургических операций): нимодипин 3-5 мл/час круглосуточно в первые 7-10 дней церебрального вазоспазма; нимодипин 30 мг по 1 таб до 3-6 раз/сут до купирования церебрального вазоспазма.
5. Гастропротекторы в послеоперационном периоде в терапевтических дозировках по показаниям (омепразол, пантопразол, фамотидин).
Другие виды лечения:
Показания к радиохирургии:
1. Мальформации диаметром менее 3 см, недоступные для прямого хирургического удаления или эмболизации.
2. Остатки артериовенозной мальформации того же размера после прямых или эдоваскулярных операций.
Возможно также проведение комбинированного лечения артериовенозноймальформации: эмболизация + иссечение, эмболизация + радиохирургия.
Немедикаментозное лечение: при иссечении артериовенозной мальформации из кровотока ограничений в режиме и диете не предусматривается при отсутствии сопутствующей патологии. При имевшем место внутричерепном кровоизлиянии предусматривается нейрореабилитационное лечение по показаниям. Между этапами эмболизации и после радиохирургии предусматривается охранительный режим до полного тромбирования артериовенозной мальформации.
Хирургическое вмешательство:
Возможно проведение хирургического иссечения АВМ, эндоваскулярной эмболизации, радиохирургического лечения или комбинация этих методов.
Микрохирургическое лечение
Целью операции является полное иссечение артериовенозной мальформации.
Эндоваскулярное лечение.
Суперселективная эмболизация и тромбирование артериовенозной мальформации. В качестве эмболизатов используют этиленвинилалкоголь (оникс) или N-бутилцианоакрилат (гистоакрил). Эмболизация может состоять из нескольких этапов. Интервал между этапами эмболизации определяется нейрохирургом в зависимости от степени эмболизации, скорости остаточного кровотока и артериовенозного шунтирования, характера венозного оттока, наличия интранидальных аневризм.
Артериовенознаямальформация сосудов головного мозга
Рентгенэндоваскулярная
Профилактические мероприятия:
Профилактика нейрохирургических осложнений:
1. Ишемический инсульт. При выполнении эндоваскулярных операций применение промывной системы высокого давления, соблюдение технических правил выполнения операции для контроля миграций эмболизирующих агентов. Для профилактики тромбоза дренажных вен при закрытии артериовенозных фистул с варикознорасширенными венами – гепаринотерапия (гепарин натрий 5000 Ед. подкожно 4 раза в сут. или надропарин кальций 0,3 подкожно до 2 раз в сут, в течение 2-5 дней). При возникновении тромбоза использование тромболитиков (тканевой активатор плазминогена) в течение первых 3 часов и механической тромбэкстракции в течение первых 6 часов. При микрохирургических вмешательствах – контроль при установке сосудистых клипс, тщательный контроль на гемостаз для профилактики вторичного церебрального вазоспазма, избегать избыточной и продолженной тракции головного мозга.
2. Геморрагический инсульт. Мониторинг АД во время операции. Эндоваскулярные операции: при выполнении эмболизаций клеевыми композициями и эмболизациях АВМ проведение контрольной КТ головного мозга сразу после операции, соблюдение технических правил выполнения операций – навигации микрокатетеров и микропроводников строго под контролем флюороскопии, контролируемое введение эмболизирующих агентов. Использование микрокатетеров с отделяемым концом при эмболизации АВМ из длинных и извитых афферентов.
3. При микрохирургических вмешательствах – тщательный контроль на гемостаз, избегать избыточной и продолженной тракции головного мозга, избегать травмы вен и паренхимы мозга. Профилактика феномена прорыва нормального церебрального перфузионного давления – контролируемая гипотензия, по показаниям продолженная медикаментозная седация.
4. Профилактика наружных кровотечений и пульсирующих гематом. Для профилактики кровотечений из области пункции бедренной артерии – компрессия бедренной артерии в области пункции не менее 10 минут, давящая повязка на место пункции артерии на срок не менее 7 часов, груз 1 кг на область пункции артерии на 2 часа, постельный режим на срок 12 часов.
5. Профилактика раневых инфекций. Соблюдение правил асептики и антисептики. Рациональная индивидуальная антибиотикопрофилактика и антибактериальная терапия.
6. Профилактика судорог: рациональная индивидуальная антиконвульсантная терапия.
Дальнейшее ведение:
После операции иссечения или эмболизации артериовенозной мальформации, как правило, проводится КТ головного мозга для исключения возможных геморрагических или ишемических осложнений.
По показаниям проводится МРТ и МРА головного мозга после операции.
При полном иссечении артериовенозной мальформации контрольные МРТ + МР или КТ ангиографии проводятся в срок до 6 месяцев. При иссечении артериовенозной мальформации на фоне кровоизлияний контрольные МРТ или КТ проводятся в сроки через 3 месяца. При полностью эмболизированной артериовенозной мальформации контрольные ангиографии или МРТ+МР или КТ ангиографии проводятся через 3-6 месяцев.
Индикаторы эффективности лечения и безопасности методов диагностики и лечения, описанных в протоколе:
1. Полное иссечение артериовенозной мальформации.
2. Выключение артериовенозной мальформации из кровотока путем эмболизации.
3. Снижение скорости кровотока в артериовенозной мальформации, снижение скорости артериовенозного шунтирования, выключение интранидальных аневризм при частичной эмболизации артериовенозной мальформации.
4. Уменьшение болевого синдрома.
5. Урежение частоты судорог.
6. Уменьшение выраженности неврологических проявлений, обусловленных синдромом обкрадывания кровотока.
Нейробластома у детей. Клинические рекомендации.
Нейробластома у детей
Оглавление
Ключевые слова
Список сокращений
д.м.н. – доктор медицинских наук
ДНК – дезоксирибонуклеиновая кислота
ЗНО – злокачественное новообразование
к.м.н. – кандидат медицинских наук
МЗ РФ – Министерство здравоохранения Российской Федерации
НИИ ДОГ – Научно-исследовательский институт детской онкологии и гематологии Федерального государственного бюджетного учреждения «Российский онкологический научный центр имени Н.Н.Блохина» Минздрава России
НСЕ – нейроспецифическая нейролаза
РКИ – рандомизированное контролируемое исследование
РФ – Российская Федерация
УЗВТ – ультразвуковая томография
INSS – International Neuroblastoma Staging System — международная система стадирования нейробластомы
1. Краткая информация
1.1 Определение
Нейробластома — эмбриональная опухоль симпатической нервной системы, возникающая в процессе внутриутробного или раннего постнатального периода жизни из нейробластов нервного гребня.
1.2 Этиология и патогенез
Нарушение дифференцировки нейробластов нервного гребня во внутриутробном периоде в следствии возникновения мутаций определенных локусов генов супрессоров опухолевого роста приводит к неконтролируемой пролиферации этих клеток — развитию злокачественной опухоли.
1.3 Эпидемиология
Нейрогенные опухоли являются одними из наиболее распространенных в детском возрасте и составляют 8 – 10% от всех опухолевых заболеваний, в возрастной группе до 5 лет — 80% [1]. Средний возраст на момент постановки диагноза составляет 22 месяца. Мальчики заболевают несколько чаще девочек, соотношение 1,2:1.
Как правило, нейрогенные опухоли поражают надпочечники (35%), симпатические ганглии забрюшинного пространства (30-35%), заднего средостения (20%), шеи (1-5%), малого таза (2-3%), реже опухоль может развиться в вилочковой железе, легких, почке и др.
Метастазирование протекает как лимфогенным, так и гематогенным путем: наиболее часто поражаются печень, легкие, кости и костный мозг.
Возраст пациента и стадия заболевания являются основными факторами, влияющими на прогноз заболевания. Клинические проявления весьма разнообразны и неспецифичны: астения, потливость, лихорадка, боли в области первичной опухоли или метастазов. Для пациентов в возрасте до 2-х лет характерно увеличение размеров живота, лихорадка и потеря веса. У детей старшего возраста заболевание может манифестировать болевым синдромом, обусловленным метастатическим поражением костей, респираторными нарушениями, увеличением размеров живота, абдоминальных болей, запоров.
Гистологически группа нейрогенных опухолей представлена широким спектром новообразований: ганглионевромой, недифференцированной нейробластомой и– ганглионейробластома (промежуточный вариант) [1, 4].
Ганглионевромы —доброкачественные, медленно растущие опухоли, которые как правило, локализуются в средостении, реже — в забрюшинном пространстве и малом тазу [3].
Ганглионейробластомы — опухоли с низкой дифференцировкой, состоящие из ганглиозной стромы и нейробластов различной степени дифференцировки, вплоть до зрелых ганглиозных клеток [2].
1.4. Кодирование по МКБ 10
C47.3 – ЗНО Периферических нервов грудной клетки
C47.4 – ЗНО Периферических нервов живота
C47.5 – ЗНО Периферических нервов таза
C47.6 – ЗНО Периферических нервов туловища неуточненное
C47.8 – ЗНО Поражение периферических нервов и вегетативной нервной системы, выходящее за пределы одной и более вышеуказанных локализаций
C47.9 – ЗНО Периферических нервов и вегетативной нервной системы неуточненной локализации
С48.0 – ЗНО Забрюшинного пространства
С74.0 – ЗНО Коры надпочечника
С74.1 – ЗНО Мозгового слоя надпочечника
С74.9 – ЗНО Надпочечника неуточненной части
С76.0 – ЗНО Головы, лица и шеи
С76.1 – ЗНО Грудной клетки
С76.7 – ЗНО Других неуточненных локализаций
С76.8 – ЗНО Других неточно обозначенных локализаций, выходящее за пределы одной и более вышеуказанных локализаций
1.5. Классификация нейробластомы
Классификация TNM (International Society of Paediatric Oncology, (SIOP), 1987)
Стадирование нейробластомы по системе International Neuroblastoma Staging System (Международной системы стадирования нейробластомы, INSS):
Классификация групп риска:
Наиболее распространено стадирование заболевания по критериям INSS, которые основаны на клинических, рентгенологических, хирургических и патоморфологических признаках в сочетании с возрастом, что определяет прогностические группы для определения программы специального лечения.
В последние несколько лет появились маркеры, определяющие биологическую характеристику и поведение нейробластомы, а также прогноз заболевания. Среди них: плоидность опухолевой клетки (ДНК индекс), число копий протоонкогена N-myc в геноме опухолевой клетки, и гистологические признаки Shimada [9].
Стадия по системе INSS
Возраст, лет
Амплификация N-myc
Гистология по Shimada
плоидность
Группа риска
2. Диагностика
2.1. Жалобы и анамнез
Комментарии: Нередко за несколько месяцев до обращения к врачу возникает общий опухолевый симптомокомплекс. В ходе сбора анамнеза рекомендовано обратить внимание на длительность того или иного клинического проявления, его динамику, изменение внешнего вида и поведения пациента. Локализация опухоли в шейно-грудном отделе симпатического ствола вызывает синдром Горнера на ранних стадиях заболевания, затруднения при дыхании и глотании. Поражение заднего средостения может стать причиной сухого кашля, дыхательных расстройств, деформации грудной клетки, частого срыгивания. При абдоминальной локализации характерны частые периодические боли в животе, понос и рвота без видимых причин, запоры, боль в конечностях. При локализации опухоли в полости таза отмечают нарушение функции тазовых органов, отёки нижних конечностей. Особое внимание следует уделить онкологическому семейному анамнезу, а также обратить внимание на возможность воздействия на родителей неблагоприятных факторов: профессиональных вредностей, облучения матери во время беременности и др. Необходимо помнить, что опухолевое поражение нередко сочетается с пороками развития.
2.2. Физикальное обследование
У пациентов с большими забрюшинными опухолями можно обнаружить развитую сеть подкожных вен, развернутые края грудной клетки. Признаки отдалённых метастазов можно обнаружить в виде экзофтальма, кровоизлияний в орбиты, опухолевых узлов на голове.
2.3 Лабораторные исследования
Комментарии: в анализах периферической крови у больных нейробластомой часто удается обнаружить ускоренную СОЭ, анемический синдром различной степени выраженности. Возможна как лейкопения, так и лейкоцитоз. Нередко отмечается сдвиг формулы влево, в основном за счет метамиелоцитов, в ряде случаев до миелоцитов. Довольно часто наблюдается тромбоцитоз. Анализы мочи в подавляющем большинстве случаев – без отклонений от нормы, изредка имеет место непостоянная микрогематурия и альбуминемия. В крови или моче больного определяются и другие опухолевые маркеры: НСЕ, ферритин и ганглиосайды.
2.3 Инструментальные исследования
Комментарии: УЗВТ является наиболее распространенным методом в диагностике объемных образований в проекции живота. КТ или МРТ применяются для определения распространенности опухолевого процесса. При этом МРТ позволяет точнее определить взаимосвязь опухоли и магистральных сосудов, а также позволяет выявить наличие интраспинального распространения. Преимущество КТ заключается в возможности определения кальцификатов, характерных для большинства больных с нейробластомой. Для установления метастатического поражения костей используется радиоактивный технеций. В последние годы для диагностики нейробластомы предложено проведение радиоизотопного исследования с применением метайодобензилгванидина (131- J – mJBG), аналога гуанетидина, меченного йодом-123. Сканирование, проведенное после введения этого препарата, позволяет выявить первичную остаточную и рецидивную опухоль, наличие метастатического поражения костного мозга, костей, лимфатических узлов и мягких тканей. Диагностическая ценность метода составляет более, чем 90%. Костно-мозговую пункцию или трепанобиопсию грудины, крыла подвздошной кости, пяточной кости или большеберцовой кости (не менее чем из 3 зон) относят к обязательным диагностическим процедурам. Полученные аспираты или биоптаты изучают цитологически, иммунологически или с помощью проточной цитометрии. Заключительный этап клинической диагностики заболевания — аспирационная или открытая биопсия опухоли с цитологическим, гистологическим, иммунологическим и молекулярно-генетическим исследованием полученного материала. Проведенный алгоритм обследования позволит установить группу риска пациентов и начать соответствующее лечение.
3. Лечение
3.1 Консервативное лечение
Препараты, мг/м 2 (мг/кг)
Схема 1, дни цикла
Схема 2, дни цикла
Карбоплатин 560** (18)
0, 1, 2, 42, 43, 44, 63,64, 65
Циклофосфамид** 1000 (33)
Курс
Препараты
Дни введения
Дозировка, мг/м? (мг/кг)
Способ введения
Комментарии: Для пациентов с нейробластомой IV стадии группы высокого риска показано проведение 5 курсов ПХТ, для пациентов с нейробластомой III стадии группы высокого риска показано проведение 4 курсов ПХТ.
3.2 Хирургическое лечение
Комментарии: Целью оперативного вмешательства при подозрении на нейробластому является гистологическая верификация диагноза, радикальное удаление первичной опухоли или максимального объема опухолевой ткани. Во время операции устанавливается вовлечение в опухолевый процесс лимфатических узлов, что необходимо для стадирования болезни. Кроме этого, опухолевая ткань направляется на биологическое исследование с целью установления группы риска.
Пациентам с интрадуральным поражением и парезами конечностей рекомендовано выполнение биопсии (следует избегать ламинэктомии) с целью морфологической верификации диагноза с последующим назначением ПХТ.
У пациентов с 4/4S стадиями болезни младше 2 месяцев при выполнении хирургического вмешательства велик риск развития осложнений, что обусловлено гепатомегалией, которая может сочетаться с коагулопатией. С целью предотвращения развития осложнений рекомендовано исследовать экстраабдоминальные участки поражения (подкожные узлы или лимфатические узлы), если они диагностированы. Для пациентов в возрасте до 1 года, у которых велик риск развития послеоперационных осложнений в виде расхождения краев раны, инфекции, геморрагического синдрома, целесообразно на первом этапе выполнить биопсию костного мозга с последующим гистологическим и биологическим исследованием.
3.3 Лучевая терапия
Коментарии: Остаточная активная опухоль определяется либо гистологическим исследованием, либо при радиоизотопном исследовании (РИД) с MIBG.
Пациентам группы среднего риска, имеющим симптомы, связанные с органной недостаточностью из-за остаточного объема опухоли и не реагирующие на ПХТ, а также пациентам с остаточной опухолью после хирургического лечения, проведенного по поводу местного рецидива, возникшего через 3 месяца после завершения программного лечения, может быть проведена ЛТ.
3.4 Лечение больных с нейробластомой группы высокого риска
Уровень убедительности С (уровень доказательности – 3)
Уровень убедительности С (уровень доказательности – 3)
3.5 Высокодозная химиотерапия с трансплантацией аутологичных стволовых клеток
Треосульфан 10000 мг/м 2 /сут. 4, 3, 2 дни (курсовая доза 30000 мг/м 2 )
Мелфалан** 80 мг/м 2 /сут. 3, 2 дни (курсовая доза 160 мг/м 2 )
Трансплантация ауто-ГСК – 0 день.
Коментарии: в день 0 ауто-ГСК размораживаются в водяной бане при температуре 38-40 0 и переливаются внутривенно. Гранулоцитарные колониестимулирующие факторы (Г-КСФ) назначаются после инфузии ауто-ГСК в день 0.
4. Реабилитация
5. Профилактика и диспансерное наблюдение
6. Дополнительная информация, влияющая на течение и исход заболевания
6.1 Оценка факторов риска при нейробластоме
Неблагоприятные факторы прогноза:
6.2 Критерии ответа на проводимое лечение
Выполнен осмотр врачом-детским онкологом перед началом каждого курса полихимиотерапии
Выполнен осмотр врачом – детским онкологом и врачом-радиологом перед каждым курсом лучевой терапии
Выполнено повторное ультразвуковое исследование зоны первичного опухолевого очага и органов брюшной полости и забрюшинного пространства (перед хирургическим вмешательством)
Выполнена повторная магнитно-резонансная томография с внутривенным контрастированием зоны первичного опухолевого очага и/или компьютерная томография зоны первичного опухолевого очага (перед хирургическим вмешательством)
Выполнен осмотр врачом – детским онкологом и врачом-радиологом перед каждым курсом лучевой терапии
Выполнена повторная компьютерная томография органов грудной клетки не реже 1 раза в 2 месяца
Выполнен общий (клинический) анализ крови развернутый с подсчетом лейкоцитарной формулы перед началом каждого курса полихимиотерапии и не реже 1 раза в неделю при проведении полихимиотерапии
Выполнен анализ крови биохимический общетерапевтический (мочевина, креатинин, общий белок, альбумин, общий билирубин, аланинаминотрансфераза, аспартатаминотрансфераза, лактатдегидрогеназа, натрий, калий, хлор) перед началом каждого курса полихимиотерапии и не реже 1 раза в неделю при проведении полихимиотерапии
Выполнен анализ мочи общий перед началом каждого курса полихимиотерапии и не реже 1 раза в неделю при проведении полихимиотерапии
Выполнено назначение антибактериальных лекарственных препаратов (при фебрильной нейтропении)
Отсутствие гнойно-септических осложнений
Список литературы
Приложение А1. Состав рабочей группы
Конфликт интересов отсутствует.
Приложение А2. Методология разработки клинических рекомендаций
Целевая аудитория данных клинических рекомендаций:
В данных клинических рекомендациях все сведения ранжированы по уровню достоверности (доказательности) в зависимости от количества и качества исследований по данной проблеме.
Таблица П1 – Уровни доказательств в соответствии с международными критериями
Категория
Доказательства
Мета-анализ рандомизированных контролируемых исследований
По крайней мере, 1 рандомизированное контролируемое исследование
По меньшей мере, 1 контролируемое исследование без рандомизации
По крайней мере, 1 квази-экспериментальное исследование
Описательные исследования, такие как сравнительные исследования, корреляционные исследования или «случай-контроль» исследования
Отчет экспертного комитета или мнение и/или клинический опыт уважаемых авторитетов
Таблица П2 –Уровни убедительности рекомендаций
Уровень
Основания
Уровень доказательства 1
Уровень доказательства 2 или экстраполированные рекомендации уровня доказательства 1
Уровень доказательства 3 или экстраполированные рекомендации уровней доказательства 1 или 2
Уровень доказательства 4 или экстраполированные рекомендации уровней доказательства 2 или 3
Порядок обновления клинических рекомендаций - Каждые 3 года.
Приложение А3. Связанные документы
Приложение Б. Алгоритмы ведения пациента
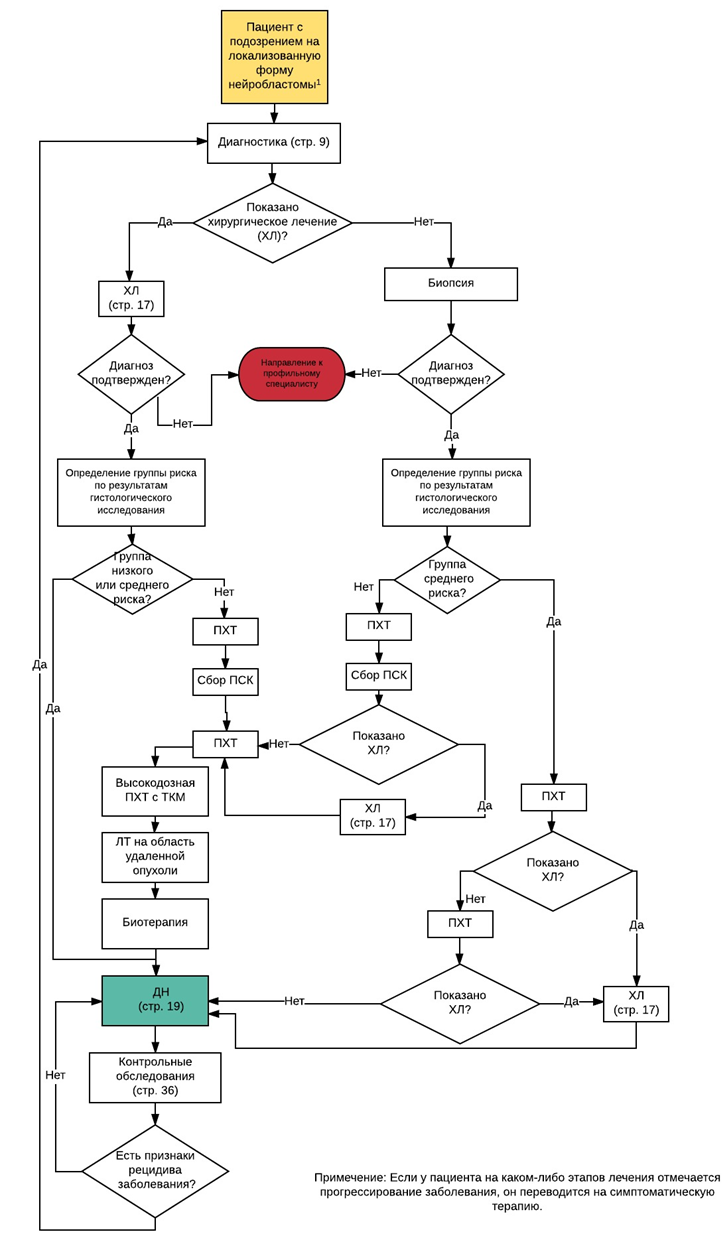
2. Алгоритм обследования и лечения пациента с генерализованной формой нейробластомы
Приложение В. Информация для пациентов
Мукозит (стоматит) – поражение слизистой оболочки полости рта, приводящее к воспалению, а при тяжелых формах к болезненным язвам и инфекции. Эта тяжелая токсическая реакция, в которую могут быть вовлечены язык и десны. Наиболее часто стоматиты возникают, если в состав химиотерапии входят такие лекарства, как метотрексат, фторурацил, доксорубицин, блеомицин. Важно выявить стоматит на начальной стадии. Для этого во время курса ПХТ, потенциально вызывающей стоматит, необходимо каждое утро съедать дольку апельсина и, если во рту начинает «пощипывать», сообщить лечащему врачу.
Меры профилактики возникновения стоматита:
Признаки стоматита: «пощипывание», покраснение слизистой оболочки полости рта, обильное выделение слюны, болезненность при пережевывании пищи. Могут появиться пузырьки, отечность языка, жжение, дискомфорт.
Ниже приводим несколько советов, как справиться со стоматитом:
Диетические рекомендации при стоматитах:
Готовые смеси для детей (мясные, овощные и фруктовые), различные виды творога, йогурты, некислые желе, мягкие неострые сыры, взбитые сливки.
Включайте в рацион следующие блюда и напитки: овсяная каша, процеженный молочный суп, яйца всмятку, картофельное пюре, суп-пюре, творожный пудинг (можно размять с молоком), крем из яиц и молока и другую не раздражающую пищу. Не рекомендуется употреблять кислые фрукты и цитрусовые, так как они могут усилить раздражение слизистой оболочки полости рта. Используйте мягкую пищу, когда утихнут острых явлений стоматита. Готовьте тушеные, вареные, мятые блюда (мясо на пару, салаты с провернутым мясом и птицей, запеканки, суфле, пудинги, супы и бульоны с минимальным количеством соли и, естественно, без перца). Помидоры употребляйте с осторожностью, т.к. они обладают способностью усиливать раздражение слизистой оболочки полости рта. Многим помогает варенье из лепестков роз. Настоятельно рекомендуется при стоматитах сливочное и молочное мороженое без каких-либо добавок.
В тех случаях, когда у Вас появляется сухость или дискомфорт в полости рта или горле, когда пережевывание и глотание пищи затрудненно, попробуйте пить больше жидкости (до 2-х литров в день). Арбуз и дыня должны регулярно появляться на Вашем столе. Держите недолго во рту кусочки льда или не содержащие сахара леденцы и жевательные резинки.
Диетические мероприятия при диарее направлены на восстановление водно-минерального, витаминного и белкового равновесия. При этом пища должна максимально щадить слизистую оболочку кишечника. На первом этапе лечения кишечник нуждается в отдыхе, поэтому диета должна включать только мягкую и жидкую пищу (приготовленную на пару или вареную). Кроме того, в течение 3-5 дней желательно ограничивать калорийность пищи за счет уменьшения углеводов и жиров. Из диеты исключают жирные сорта мяса и рыбы, копчености, маринады, консервы, острые специи и раздражающие кишечный тракт овощи (редька, лук, редис, чеснок). Запрещаются бобовые, щавель, шпинат, кислые сорта ягод и фруктов, крепкие бульоны, жаренные и тушеные вторые блюда, свежее цельное молоко, а также мягкий хлеб, кондитерские изделия, блины, пирожки.
Дополнительно используйте следующие практические советы:
Диетологи рекомендуют пудинг из моркови, чернослива, яблок с добавлением лимона, свекольное пюре, винегрет с растительным маслом. По утрам натощак рекомендуется выпить стакан минеральной воды, фруктовый сок (сливовый, персиковый, абрикосовый) или горячий лимонный напиток. Послабляющее действие оказывают съеденные натощак тертая морковь, сырое яблоко, простокваша, 5-7 штук чернослива, вымытого и залитого с вечера кипятком. Кроме того, при общем удовлетворительном состоянии показаны прогулки и незначительная физическая нагрузка. Полезны утренняя гимнастика, физические упражнения с акцентом на мышцы живота, рекомендуются быстрая ходьба.
Лекарственная терапия запоров должна проводиться с большой осторожностью, кратковременными курсами, под строгим контролем врача.
Токсическое действие химиотерапии на кроветворение
Большинство противоопухолевых препаратов поражает костный мозг, снижая его способность производить кровяные клетки. К ним относятся форменные элементы крови – эритроциты, лейкоциты, тромбоциты. Действие на кроветворение является самым главным побочным явлением химиотерапии. Наиболее часто страдают лейкоциты, в меньшей степени тромбоциты, и еще реже повреждается красный кровяной росток – эритроциты. Противоопухолевые препараты наиболее активно действуют на быстро делящиеся опухолевые клетки. Так как лейкоциты имеют наиболее короткую продолжительность жизни, то поражаются они значительно чаще и в большей степени, чем другие элементы крови. Благодаря более медленному делению и длительному (по сравнению с лейкоцитами) сроку жизни эритроцитов, анемия из-за подавления эритроцитов встречается редко и не имеет серьезного клинического значения.
Как правило, лейкопения, нередко сопровождаемая тромбоцитопенией, возникает на 7-14 день от начала лечения с последующим восстановлением числа лейкоцитов к 21-28 дню. Контроль за показателями крови целесообразно продолжать и после окончания введения препаратов. Планируемый очередной курс химиотерапии может быть отложен до тех пор, пока число лейкоцитов не восстановится.
Главная опасность лейкопении – возможность развития инфекций. В этот период источником инфекционных заболеваний являются микробы, которые находятся как внутри организма, так и в окружающей среде.
Низкое число лейкоцитов может привести к маскировке классических симптомов воспаления, в частности, к отсутствию высокой температуры, что затрудняет диагностику инфекции. Признаки инфекции, которые должны насторожить родителей ребенка, получающего химиотерапию:
• Температура выше 38.
• Явления простуды (кашель, насморк, боли в горле).
• Повышенная потливость, особенно по ночам.
• Чувство жжения при мочеиспускании.
В случае появления описанных выше симптомов, сообщите об этом лечащему врачу.
Роль психологической поддержки при химиотерапии
Наибольшее значение имеют следующие факторы: общее влияние химиотерапии на организм, вызывающее многочисленные побочные явления и психические изменения: тревога, напряжение, страх, возбуждение, депрессия являются наиболее частыми реакциями для многих больных.
Не стесняйтесь задавать интересующие Вас вопросы лечащему врачу. Помните, что Ваше эмоциональное благополучие так же важно, как и физическое здоровье.