сердечная недостаточность 2 степени прогноз жизни
Сердечная недостаточность и СД 2 типа
По результатам недавно проведенных исследований сердечная недостаточность (СН) является наиболее значимым независимым фактором преждевременной смерти пациентов с сахарным диабетом (СД) 2 типа. Между СД и СН существует двусторонняя патогенетическая взаимос
According to the results of recent studies, cardiac insufficiency (CI) is the most significant independent factor of premature death of the patients with 2nd type diabetes mellitus (DM). There is a collateral pathogenic correlation between cardiac insufficiency and diabetes mellitus. CI and MD-2-type comorbidity define the pharmacotherapy.
Сердечная недостаточность (СН) — клинический синдром, характеризующийся систолической, диастолической или комбинированной дисфункцией миокарда, классифицируется по стадиям и функциональным классам (табл. 1).
СН — это клинический синдром, характеризующийся типичными симптомами (например, одышка, отеки лодыжек, усталость), что может сопровождаться признаками (например, повышенного давления в яремной вене, хрипы в легких, периферические отеки), вызванными структурной и/или функциональной патологией сердца, что приводит к уменьшению сердечного выброса и/или повышению внутрисердечного давления в состоянии покоя или при стрессе [5]. Рекомендуется выявлять СН со сниженной и сохраненной фракцией выброса (ФВ) левого желудочка (ЛЖ), а также СН со слегка сниженной ФВ ЛЖ (табл. 2).
Распространенность СН в общей популяции равна 1–4%, а у 0,3–0,5% есть и СН, и СД 2 типа. Исследования популяций с СН показывают распространенность СД 2 типа 12–30%, растущую с возрастом [3]. СД является независимым предиктором смертности, вне зависимости от этиологии. СД является независимым фактором риска развития СН: риск развития СН у пациентов с СД по крайней мере в 2,5 раза выше, чем в общей популяции [3]. Согласно отечественным эпидемиологическим данным в структуре причин СН в РФ СД занимает 4-е место [2] (рис. 1). Риск СН у больных СД удваивается в течение каждого десятилетия после 45 лет [18]. СН наравне с поражением периферических артерий является наиболее частым вариантом дебюта сердечно-сосудистой патологии у пациентов с СД 2 типа [19].
Риск СН возрастает линейно с увеличением HbA1c. На каждый 1% увеличения HbA1c риск СН увеличивается на 8–12%. Риск развития СН у больных СД может быть более тесно связан с долгосрочным гликемическим контролем и длительностью СД, чем с HbA1c в случайный момент времени [18]. Четверть всех пациентов с СН имеют сопутствующий СД, и это число резко возрастает до 40% у пациентов, госпитализированных с острой декомпенсацией СН [18]. Общая распространенность СД при СН значительно выше, чем среди населения в целом (25% по сравнению с 9%). При этом СН с сохраненной фракцией выброса имеет несколько еще более высокую распространенность и составляет почти 40%. СД у пациентов с СН приводит к увеличению сердечно-сосудистой смертности (45% против 24% соответственно с и без СД в течение 5 лет), частоты повторных госпитализаций и времени пребывания в стационаре [18]. Госпитализация по поводу СН — один из самых значимых факторов риска сердечно-сосудистой смерти у пациентов с СД 2 типа: риск смерти в течение ближайших 18 месяцев повышается в 5 раз (ОР 4,96, 95% ДИ 3,29–7,47). При этом ОР смерти после перенесенного инфаркта миокарда (ИМ) — 3,12; после инсульта — 3,08 [6, 14]. Наиболее плохой прогноз имеют пациенты с СД и СН двух групп: с бессимптомной ишемической кардиомиопатией и пациенты с сохраненной ФВ ЛЖ [18].
Длительно сохраняющаяся гипергликемия может, даже в отсутствие других факторов риска (ИБС, АГ или пороки клапанов), поражать миокард, повышая риск его дисфункции. Снижение эластичности ЛЖ — ранний признак диабетической кардиомиопатии (ДКМП) — может быть обнаружено уже в начале развития СД [3, 10]. У пациентов с СД при клинических признаках СН и отсутствии ИБС, пороков сердца, АГ, врожденных, инфильтративных заболеваний сердца правомочно говорить о наличии ДКМП [9] (табл. 3).
Диастолическая дисфункция (ДД) регистрируется у пациентов с СД 2 типа без сопутствующей сердечно-сосудистой патологии в 50–75% случаев [8] и рассматривается исследователями как проявление диабетической кардиомиопатии [7]. Высокая частота коморбидности СН и СД объясняется общностью многих патогенетических факторов (рис. 2). Ввиду частого сочетания СД, АГ и ИБС остается спорным, в каких случаях ДД напрямую обусловлена гликометаболическим расстройством, а в каких — совместным действием всех этих факторов.
Диагностика СН у пациентов с СД основывается на общих принципах — оценке симптомов и признаков при физикальном и лабораторно-инструментальном обследовании (рис. 3).
Задачи при лечении ХСН: предотвращение развития симптомной ХСН (для I стадии ХСН); устранение симптомов ХСН (для стадий IIA–III); замедление прогрессирования болезни путем защиты сердца и других органов-мишеней (мозг, почки, сосуды) (для стадий I–III); улучшение качества жизни (для стадий IIA–III); уменьшение количества госпитализаций (и расходов) (для стадий I–III); улучшение прогноза (для стадий I–III) [2]. Три нейрогуморальных антагониста (иАПФ/БРА, бета-блокатор и антагонист минералокортикоидных рецепторов) представляют важные фармакологические средства лечения всех пациентов с систолической СН, включая больных СД [3]. Обычно они комбинируются с диуретиками для борьбы с застоем крови; к ним можно добавлять ивабрадин [3]. При СД рекомендуемые дозы препаратов, модифицирующих течение СН со сниженной ФВ или после инфаркта миокарда, — как в общей популяции (табл. 4).
У пациентов с СД следует учитывать возможные метаболические эффекты препаратов (табл. 5). Среди основных средств лечения ХСН преимущество имеют иАПФ/БРА, которые уменьшают риск развития СД, с одной стороны, и уменьшают шансы на развитие ХСН у больных СД [2]. При СД рекомендуемые дозы диуретиков — как в общей популяции (табл. 6).
Лечение СН со сниженной ФВ у пациентов с СД проводится по общим принципам (рис. 4). Ресинхронизирующая терапия — метод, рекомендуемый для лечения СН, показавший снижение смертности у пациентов с III–IV функционального класса по NYHA и ФВ ЛЖ ≤ 35% на фоне фармакологической терапии при синусовом ритме с увеличением длительности QRS (≥ 130 мс). Несмотря на нехватку данных анализа подгрупп, нет оснований считать, что эффект ресинхронизации должен отличаться при наличии СД у пациентов [3]. Трансплантация сердца является принятым методом лечения СН конечной стадии. Наличие СД — это не противопоказание, но должны быть соблюдены строгие критерии отбора. Более высокая вероятность цереброваскулярной болезни, сниженной функции почек и повышенный риск инфекции должны быть учтены и могут сделать трансплантацию противопоказанной, что случается чаще у пациентов с СД, чем без него [3].
Следует предполагать, что именно этот вариант СН является наиболее частым у пациентов с СД, что, безусловно, актуализирует исследования в этой когорте пациентов. Изучение возможностей профилактического и/или лечебного воздействия в контексте ДД, как одного из наиболее ранних маркеров формирования хронической сердечной недостаточности, остается актуальным.
Особенности гипогликемической терапии пациентов с СД 2-го типа и СН
Несмотря на сложность патогенетических взаимодействий между СД и СН, успешное лечение СД и его осложнений позволяет существенно уменьшить риск развития СН [2]. Как в профилактике наступления СН, так и в предупреждении развития неблагоприятных исходов нет данных о преимуществах жесткого контроля гликемии [16]. Обязательное условие — избегание гипогликемии: интенсивная гипогликемическая терапия при СН может быть опасна. У пациентов с СД и СН эффект HbA1c на уровень смертности характеризуется U-образной формой кривой. Самая высокая смертность наблюдается у больных с HbA1c > 7,8% и HbA1c
ГБОУ ВПО ОмГМУ МЗ РФ, Омск
Сердечная недостаточность и СД 2 типа/И. В. Друк, Г. И. Нечаева
Для цитирования: Лечащий врач №12/2017; Номера страниц в выпуске: 41-47
Теги: диабетические осложнения, сердце, коморбидность, гипогликемическая терапия
Что такое сердечная недостаточность? Причины возникновения, диагностику и методы лечения разберем в статье доктора Гринберг М. В., кардиолога со стажем в 32 года.
Определение болезни. Причины заболевания
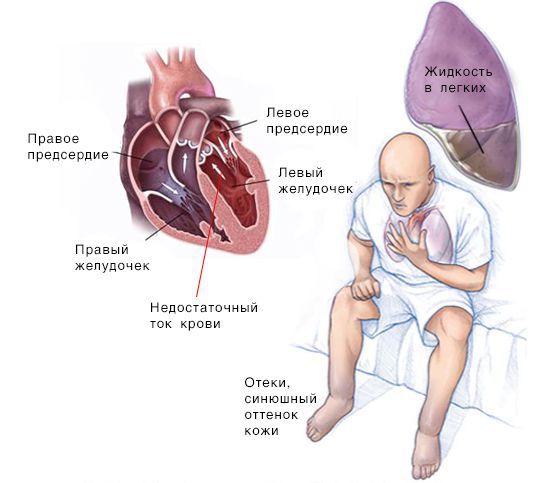
Сердечная недостаточность — синдром, при котором нарушена способность сердца перекачивать кровь. Заболевание проявляется одышкой, повышенной утомляемостю, хрипами в лёгких, отёками голеней и стоп.
Выделяют острую и хроническую формы:
Распространённость
В России хроническая сердечная недостаточность чаще регистрируется у женщин. Возможно, это связано с более пристальным их вниманием к своему здоровью.
Причины хронической сердечной недостаточности
Сердечная недостаточность не является самостоятельным заболеванием, это результат развития многих сердечно-сосудистых болезней. Она возникает в основном из-за атеросклероза, ишемической болезни сердца и гипертонии.
Другие факторы риска:
Причины острой сердечной недостаточности
Острая сердечная недостаточность может возникнуть как обострение хронической формы заболевания, а также на фоне инфаркта миокарда, разрыва хорд митрального клапана и других тяжёлых состояний.
Симптомы сердечной недостаточности
В начале заболевания симптомы сердечной недостаточности отмечаются исключительно при физических нагрузках.
Реакция со стороны сердца. Из-за нарушения кровообращения появляется одышка — частое и глубокое дыхание, не соответствующее уровню нагрузки. При повышении давления в лёгочных сосудах возникает кашель, иногда с кровью. При физической активности и употреблении большого количества пищи может усилиться сердцебиение. Пациент жалуется на чрезмерную утомляемость и слабость. С течением времени симптомы нарастают и теперь беспокоят не только при физической активности, но и в состоянии покоя.
Реакции со стороны печени. Сердечную недостаточность сопровождает застой крови в сосудах печени, из-за чего возникает чувство тяжести и боли под правым ребром.
Патогенез сердечной недостаточности
Сердце, подобно насосу, нагнетает кровь в сосуды и перекачивает её из одной части тела в другую:
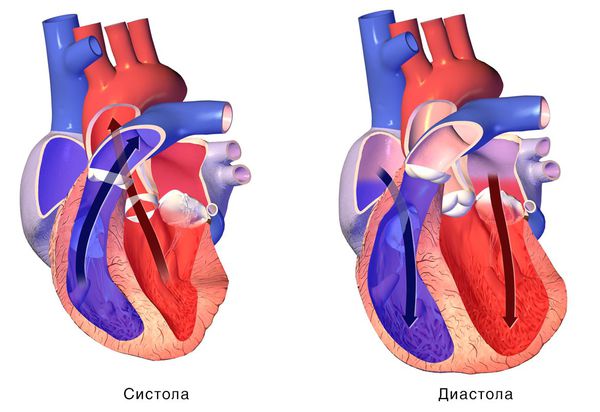
При сокращении сердечной мышцы, называемой систолой, кровь выталкивается из сердца. При расслаблении сердечной мышцы, или диастоле, она возвращается в сердце.
Если расслабляющая или сократительная способность сердца уменьшается, то развивается сердечная недостаточность. Это происходит, как правило, из-за слабости сердечной мышцы и/или потери её эластичности. В результате сердце качает недостаточно крови. Она может также накапливаться в тканях и вызывать застой.
Скопление крови, поступающей в левую часть сердца, приводит к застою в лёгких и затруднению дыхания. Скопление крови, приходящей в правую половину сердца, вызывает застой жидкости в других частях тела, например в печени и ногах.
При сердечной недостаточности, как правило, поражены обе половины сердца. Но одна из них может страдать от заболевания сильнее, чем другая. В таких случаях выделяют правостороннюю и левостороннюю сердечную недостаточность.
Классификация и стадии развития сердечной недостаточности
Выделяют следующие формы сердечной недостаточности:
Недостаточность левого желудочка сердца
Левосторонняя сердечная недостаточность бывает левожелудочковой и левопредсердной. Для неё свойственно снижение выброса левого желудочка и/или застой крови на пути к левым отделам сердца, то есть в венах малого круга кровообращения.
Симптомы при левосторонней сердечной недостаточности (СН): слабость, головокружения, бледность кожи, одышка и быстрая утомляемость.
Недостаточность правого желудочка сердца
Симптомы при правосторонней СН: периферические отёки, цианоз и скопление жидкости в брюшной полости.
Изолированная сердечная недостаточность встречается редко и кратковременно. В последующем нарушение затрагивает все камеры сердца и развиваются типичные симптомы болезни.
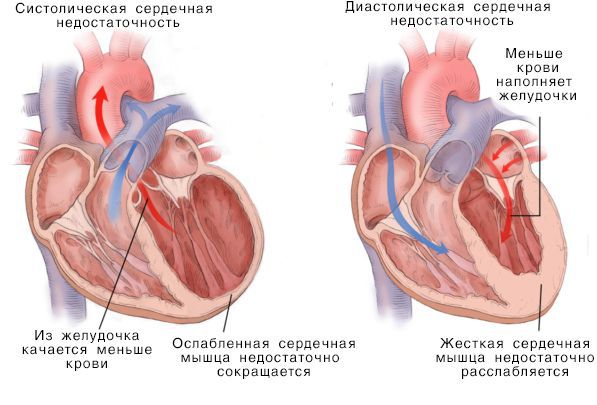
Систолическая и дистолическая сердечная недостаточность
Нарушение насосной функции левого желудочка может быть вызвано систолической и диастолической дисфункцией. Систолическая дисфункция более распространена и связана со снижением сократимости миокарда — мышечной ткани сердца. В большинстве случаев причиной систолической хронической сердечной недостаточности становится ИБС, сочетаясь с артериальной гипертензией и сахарным диабетом.
Помимо привычных терминов “диастолическая сердечная недостаточность” и «систолическая сердечная недостаточность», используются названия “сердечная недостаточность с сохраненной фракцией выброса ЛЖ (СНСФВ)” и «сердечная недостаточность со сниженной фракцией выброса (СН СФВ)».
Острая и хроническая сердечная недостаточность
Симптомы при хронической и острой СН различаются лишь интенсивностью и сроками развития.
Стадии развития сердечной недостаточности
Современная классификация хронической сердечной недостаточности объединяет модифицированную классификацию Российской кардиологический школы по стадиям, которые могут только ухудшаться (В. Х. Василенко, М. Д. Стражеско, 1935 г.), и международную классификацию по функциональным классам, которые определяются способностью больного переносить физическую нагрузку (тест с 6-ти минутной ходьбой) и могут ухудшаться или улучшаться (Нью-Йоркская классификация кардиологов). [2]
Классификация ХСН Российского общества специалистов по сердечной недостаточности
| ФК | ФК ХСН (могут изменяться на фоне лечения) | НК | Стадии ХСН (не меняются на фоне лечения) |
|---|---|---|---|
| 1ФК | Ограничений физической активности нет; повышенная нагрузка сопровождается одышкой и/или медленным восстановлением | 1 ст | Скрытая сердечная недостаточность |
| 11ФК | Незначительное ограничение физической активности: утомляемость, одышка, сердцебиение | 11а ст | Умеренно выраженные нарушения гемодинамики в одном из кругов кровообращения |
| 111ФК | Заметное ограничение физической активности: по сравнению с привычными нагрузками сопровождается симптомами | 11б ст | Выраженные нарушения гемодинамики в обоих кругах кровообращения |
| 1У ФК | Симптомы СН присутствуют в покое и усиливаются при минимальной физической активности | 111 ст | Выраженные нарушения гемодинамики и необратимые структурные изменения в органах-мишенях. Финальная стадия поражения сердца и других органов |
Классификация сердечной недостаточности Нью-Йоркской кардиологической ассоциации
Класс I. Заболевание сердца не ограничивает физическую активность. Обычная нагрузка не вызывает усталость, сердцебиение и одышку.
Класс II. Болезнь незначительно ограничивает физическую активность. В покое симптомов нет. Обычная физическая нагрузка вызывает усталость, сердцебиение или одышку.
Класс III. Физическая активность значительно ограничена. В покое симптомов нет. Небольшая физическая активность вызывает усталость, сердцебиение или одышку.
Осложнения сердечной недостаточности
Осложнения хронической сердечной недостаточности:
Диагностика сердечной недостаточности
Лечение сердечной недостаточности
Этапы оказания помощи пациенту с острой сердечной недостаточностью
При сердечной недостаточности не стоит заниматься самолечением. Своевременное обращение к врачу поможет избежать негативных последствий.
Цели терапии
Правильно подобранная медикаментозная терапия способна улучшить качество жизни и значительно продлить её продолжительность у больных даже с тяжелыми формами хронической сердечной недостаточности (по данным литературы — до 10 лет). [4]
Стандарты диагностики и лечения сердечной недостаточности, которые утверждены Минздравом, предписывают определенные исследования и манипуляции для пациентов, обратившихся с симптомами, напоминающими сердечную недостаточность; там же есть список лекарственных средств, но без указания, кто и как должен это лечить. Терапевты в поликлиниках не имеют соответствующей подготовки и не могут грамотно оказывать помощь этим больным.
Нужна ли госпитализация при сердечной недостаточности
Причиной госпитализации является декомпенсация — выраженное нарастание отёков и одышки, тахикардия и нарушение сердечного ритма.
В России сегодня почти нет специализированных отделений, где принимали бы больных с этим заболеванием, проводили бы дифференциальную диагностику и подбирали лечение (в Западной Европе введена врачебная специальность «специалист по сердечной недостаточности»). Кто реально занимается индивидуальным подбором лекарственных препаратов для больного? Терапевт, который назначает преимущественно фуросемид (мочегонный препарат), выводящий калий, снижающий давление и ускоряющий наступление летального исхода?
Кардиологические отделения районных больниц, куда с огромным трудом можно госпитализировать тяжелого больного на очень короткий срок, где опять же назначат фуросемид и лишь выведут избыточно накопленную жидкость, а через 1-2 месяца опять наступит ухудшение (правило 4-х госпитализаций: время между каждой последующей госпитализацией сокращается, состояние ухудшается, после 4-й госпитализации больных не остается!) В то время как современные препараты в постепенно повышающихся дозах могут обеспечить гемодинамическую разгрузку сердца, улучшить состояние пациента, уменьшить потребность в госпитализациях, продлить жизнь больного.
При хронической сердечной недостаточности показано сохранять режим питания и нагрузок и непрерывно принимать лекарственные препараты. Одно-двухдневный пропуск может ухудшить состояние, симптомы могут вернуться, и станет неизбежной госпитализация. Хроническая сердечная недостаточность часто встречается у людей пожилого возраста и сочетается с энцефалопатией, и помощь близких может значительно повысить их приверженность к лечению. Нужно обучение правильному питанию, режиму дня, контролю за задержкой жидкости (за рубежом эти функции выполняет специально обученная медсестра, которая осуществляет патронаж больного).
Острая или тяжелая форма хронической сердечной недостаточности подразумевает постельный режим, полный психический и физический покой. В остальных случаях показаны умеренные нагрузки, которые не сказываются на самочувствии. Следует потреблять не более 500-600 мл жидкости в сутки, соли – 1-2 г. Назначается витаминизированное, легкоусвояемое диетическое питание, олигомерные питательные смеси.
Медикаментозное лечение
Если развивается приступ острой сердечной недостаточности левого желудочка (отёк легких), больной подлежит госпитализации, где ему оказывают неотложную помощь. Лечение заключается в введении диуретиков, нитроглицерина, препаратов, которые повышают сердечный выброс (добутамин, дофамин), проводятся ингаляции O2.
Если развивается асцит, показано проведение пункционного удаления жидкости из брюшной полости, при возникновении гидроторакса — плевральная пункция.
Поскольку сердечная недостаточность сопровождается выраженной гипоксией тканей, пациентам показана кислородная терапия. [10]
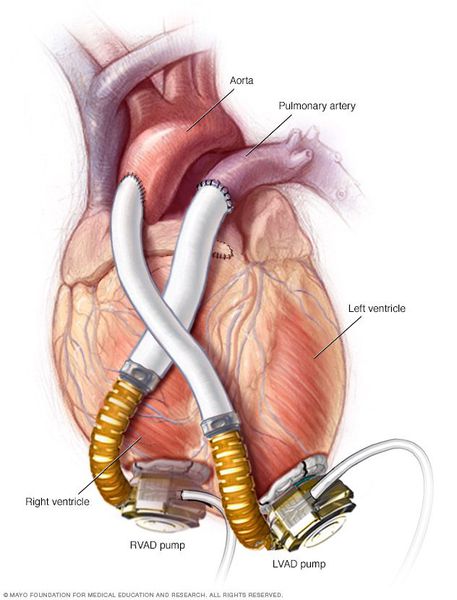
Хирургические и механические методы лечения
Питание и режим дня при сердечной недостаточности
Пациенту с сердечной недостаточностью следует уменьшить употребление жидкости до одного литра в сутки. Также следует исключить солёности, пряности и копчёности.
При заболевании нужно больше двигаться и выполнять посильные нагрузки: чаще ходить пешком и заниматься лёгкой гимнастикой.
Прогноз. Профилактика
До 1990-х годов 60 − 70 % пациентов с хронической сердечной недостаточностью умирали в течение пяти лет. Современная терапия позволила уменьшить смертность: сейчас в России при этой болезни она составляет 6 % в год, а среди пациентов с клинически выраженными формами — 12 % [16]
Отдалённый прогноз зависит от степени тяжести заболевания, образа жизни, эффективности подобранного лечения и приверженности ему, сопутствующих заболеваний и т. д.
Успешное лечение на ранних стадиях может полностью компенсировать состояние пациентов; при третьей стадии сердечной недостаточности прогноз самый печальный.
Чтобы сердечная недостаточность не прогрессировала, нужно соблюдать рекомендованный режим физической активности, регулярно и без пропусков принимать назначенные лекарства и регулярно наблюдаться у кардиолога.
Стадии и степени сердечной недостаточности
После того, как сердечная недостаточность перерастает в хронический недуг, развитие болезни проходит несколько стадий. Каждый этап характеризуется определенным набором функциональных расстройств во всех системах организма. В зависимости от степени болезненности ощущений, пациенту назначается терапия, включающая в себя медикаментозное и профилактическое лечение. Обязательным на всех стадиях заболевания, является ограничение употребления соли и воды. Для поддержания нормального функционирования организма важно, чтобы пациент соблюдал все рекомендации врача. Также необходимо знать особенности каждой стадии развития сердечной недостаточности.
Степени развития
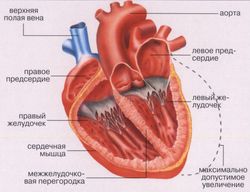
Характеристики каждой стадии
Первичная форма
Легкая первичная форма проявляется утомляемостью, повышенной раздражительностью и нарушением спокойного сна. После продолжительного разговора и физической нагрузки, и даже после обильного приема пищи, человек испытывает одышку. При обследовании кардиолог обнаруживает не ярко выраженные симптомы, которые свидетельствуют о начале заболевания сердца. Если на данном этапе провести грамотную терапию, то все симптомы недуга исчезнут и человеку вернется отличное самочувствие.
Хроническая сердечная недостаточность 1 степени
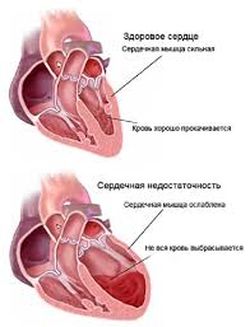
Сердечная недостаточность 2 степени
Если сердечная недостаточность 1 степени, не была вылечена, также был пропущен второй этап, недуг продолжает свое развитие и переходит в завершающую стадию второй степени. В этот период состояние пациента усугубляется, одышка беспокоит в положении лежа, сидя, при ходьбе. Появляются другие симптомы – увеличивается живот, появляется болезненность печени, отечность рук и ног. В грудной клетке больной ощущает сильную боль, начинается кашель с признаками кровохарканья. Сердечная недостаточность 2 степени, даже при наличии таких признаков болезни, еще поддается лечению. При грамотном подходе, облегчение может наступить на долгие месяцы.
Сердечная недостаточность 3 степени
Сердечная недостаточность 3 степени характеризуется постоянным присутствием одышки, повышенной отечностью по всему телу. Кожные покровы и слизистые оболочки приобретают синий цвет. Навязчивый кашель, появившийся на второй стадии развития болезни, усугубляется. К нему присоединяется выделение кровянистых мокрот. При прослушивании легких отчетливо слышаться хрипы. Пациент испытывает слабость и аритмию.
Пропустив лечение при первой и второй степени сердечной недостаточности, нельзя надеяться на полное выздоровление на последней стадии болезни. При грамотном подходе и безусловном соблюдении врачебных рекомендаций, пациент может испытать кратковременное облегчение. Но абсолютное выздоровление уже невозможно. Завершающая стадия сердечной недостаточности ведет к необратимым серьезным изменениям в сердечной, легочной, нервной системе человека. Третья степень недуга характеризуется чередованием бессонницы и сонливости, депрессивными проявлениями и психологическим возбуждением. У больного отмечается спутанность сознания. Из-за общего ослабления защитных функций организма, к общему состоянию присоединяется инфекционное поражение какого-либо органа, которое приводит к летальному исходу.
Таким образом, чтобы не допустить тяжелой формы развития сердечной недостаточности, важно при первых симптомах обращаться к врачу-кардиологу. Своевременно начатое лечение поможет не только преодолеть начало болезни, но и приведет к полному выздоровлению. В процессе лечения пациенты должны придерживаться строгой диеты питания, заниматься посильными физическими нагрузками и принимать соответствующие лекарственные препараты. Помните, что 1 и 2 степени недуга, это еще не приговор. Первые симптомы можно преодолеть, возвратив себе нормальное самочувствие.
Пройдите диагностику сеодечной недостаточности в клинике «ПрофМедПомощь» и получите лечение, которое избавит вас от недуга.
_575.gif)
.gif)
.gif)
.gif)
.gif)
.gif)
_575.gif)
.gif)
_575.gif)