себорея код по мкб 10 у взрослых
Себорейный дерматит
Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.

Код по МКБ-10
Причины и патогенез себорейного дерматита
До настоящего времени не существует единой точки зрения на этиологию себорейного дерматита. Считалось, что это заболевание сальных желез, возникающее на фоне эндокринных и нейротрофических нарушений. В последние годы доказано, что при определенных условиях, в частности гиперсекреции сальных желез и иммунодефицитных состояниях, питироспоральная инфекция (P. ovale) может быть причиной себореи. Высыпания, имитирующие себорейный дерматит, появляются при нарушениях питания, например, при дефиците цинка и никотиновой кислоты, а также при болезни Паркинсона.

Гистопатология
Отмечаются очаговый пара-кератоз, умеренно выраженный акантоз, спонгиоз (межклеточный отек), неспецифическое воспаление дермы. Характерно наличие нейтрофилов в расширенных устьях волосяных фолликулов, в составе корочек и чешуек.
Симптомы себорейного дерматита
Заболевание характеризуется выраженным шелушением, воспалением кожи, сопровождаемым зудом. Шелушение может быть муковидным или крупнопластинчатым; наряду с чешуйками нередко можно видеть желтоватьи чешуйко-корки и геморрагические корки, образовавшиеся в результате расчесов. Патологический процесс может протекать без заметного воспаления кожи и проявляться только шелушением (сухая себорея). В других случаях отмечается выраженное воспаление кожи, на которой располагаются толстые экссудативные чешуйки и корки (жирная себорея, стеатоидный питириаз). Иногда воспаление распространяется на красную кайму губ с появлением на них чешуек, глубоких болезненных трещин, геморрагических корок (эксфолиативный хейлит). На коже щек лба и других участках могут появляться папулы в результате инфильтрации эритематозных пятен, на которых возникают мощные чешуйко-корки желтоватого цвета. Выраженный гиперкератоз делает их похожими на псориатические папулы (псориазиформная себорея). В тяжелых случаях себорейный дерматит может принять распространенный эксфолиативный характер, вплоть до десквамативной эритродермии.
Себорейный дерматит
14-16 октября, Алматы, «Атакент»
150 участников из 10 стран. Новинки рынка стоматологии. Цены от производителей
Общая информация
Краткое описание
РОССИЙСКОЕ ОБЩЕСТВО ДЕРМАТОВЕНЕРОЛОГОВ И КОСМЕТОЛОГОВ
ФЕДЕРАЛЬНЫЕ КЛИНИЧЕСКИЕ РЕКОМЕНДАЦИИ ПО ВЕДЕНИЮ БОЛЬНЫХ СЕБОРЕЙНЫМ ДЕРМАТИТОМ
Шифр по Международной классификации болезней МКБ-10
L21
ОПРЕДЕЛЕНИЕ
Себорейный дерматит (СД) – хроническое рецидивирующее заболевание кожи, связанное с повышенной секрецией кожного сала, изменением его качественного состава и характеризующееся локализацией в областях скопления сальных желез – на волосистой части головы, лице, верхней части туловища, складках.
Автоматизация клиники: быстро и недорого!
— Подключено 300 клиник из 4 стран
Автоматизация клиники: быстро и недорого!
Мне интересно! Свяжитесь со мной
Классификация
L21.0 Себорея головы
«Чепчик младенца»
L21.1 Себорейный детский дерматит
L21.8 Другой себорейный дерматит
Этиология и патогенез
Причина возникновения СД неясна. Развитию СД способствуют активизация липофильного дрожжевого гриба Malassezia spp., повышенная секреция кожного сала и изменение его качественного состава на фоне психоэмоционального перенапряжения, стрессовых ситуаций, гормональных, иммунных и нейроэндокринных нарушений, приема некоторых лекарственных препаратов. Заболевание часто наблюдается у ВИЧ-инфицированных лиц, при поражениях центральной и вегетативной нервной системы. Имеются данные, указывающие на появление высыпаний, имитирующих себорейный дерматит, при дефиците цинка и никотиновой кислоты.
Распространенность себорейного дерматита в мире составляет 1–3% среди взрослых и 70% среди детей первых 3 месяцев жизни. Отмечаются два возрастных пика заболеваемости СД – в детском возрасте (первые месяцы жизни) и в 40–70 лет.
Клиническая картина
Cимптомы, течение
К клиническим формам СД относят:
1. Себорейный дерматит взрослых:
— СД волосистой части головы;
— СД лица;
— СД туловища;
— генерализованная форма СД.
2. Себорейный дерматит детей:
— СД волосистой части головы («чепчик новорожденного»);
— СД туловища;
— болезнь Лейнера.
Высыпания при себорейном дерматите располагаются на коже волосистой части головы, лица, ушных раковин, верхней части туловища, преимущественно в области грудины и лопаток, и в крупных складках.
У взрослых лиц на коже волосистой части головы одним из самых ранних признаков заболевания может быть перхоть, позднее появляется покраснение, усиливается шелушение. В дальнейшем формируются четко отграниченные бляшки, часто сливающиеся и занимающие большую площадь с распространением на кожу лба. Иногда могут отмечаться серозно-гнойные корки, после снятия которых обнаруживается мокнущая поверхность.
На лице высыпания локализуются в области скул, крыльев носа, лба, носогубных складок, надпереносья, бровей и обычно сочетаются с поражением волосистой части головы. Высыпания представлены очагами эритемы округлой или кольцевидной формы; возможна инфильтрация, шелушение и образование корок. Кожа в области поражения приобретает серовато-белый или желтовато-красный оттенок, резко выражены фолликулярные отверстия. Возможно развитие блефарита с появлением корок вдоль края века и скоплением масс роговых клеток вокруг ресниц.
На туловище и конечностях высыпания представлены овальной, округлой или неправильной формы желтовато-розовыми пятнами, бляшками с шелушением и четкими границами, в центре могут быть мелкоузелковые элементы. В складках кожи часто возникают эритема, отек, мокнутие, болезненные трещины, чешуйко-корки. Возможно вторичное инфицирование и распространение вторичной пиодермии за пределы первоначальных очагов поражения кожи.
Себорейный дерматит грудных детей появляется на 1-2 неделе жизни, иногда в конце 1 месяца, и под влиянием рациональной терапии разрешается не позднее 3 месяца жизни.
У детей кожный процесс локализуется в области волосистой части головы, лба, заушных областях, в кожных складках и представлен эритемой, бляшками, жирными чешуйками и корками, выпадения волос не отмечается. Краснота и шелушение распространяются на туловище и конечности, а на видимо здоровой коже появляются отсевы пятнисто-папулезных шелушащихся элементов по периферии основных очагов. На волосистой части головы наблюдается гиперемия, инфильтрация, скопление плотных жирных корко-чешуек.
Слияние очагов, приводящее к эритродермии, описано как болезнь Лейнера-Муссу, и характеризуется тремя основными симптомами: генерализованная сыпь в виде универсальной эритродермии с шелушением; диарея; гипохромная анемия. Заболевание, как правило, развивается в период новорожденности, реже — в возрасте старше 1 месяца жизни. Возможно присоединение вторичной инфекции. Заболевание сопровождается изменением общего состояния больного.
Больных себорейным дерматитом беспокоит зуд разной интенсивности.
Диагностика
Диагноз себорейного дерматита обычно не вызывает затруднений и основывается на данных характерной клинической картины, однако в ряде случаев необходимо проведение гистологического исследования биоптата кожи. При гистологическом исследовании отмечают периваскулярный инфильтрат из лимфоцитов и гистиоцитов, умеренный спонгиоз. Обнаруживаются фолликулярные пробки вследствие ортокератоза и паракератоза, а также скопления нейтрофилов в устья фолликулов. При использовании красителей возможна визуализация клеток дрожжей.
Дифференциальный диагноз
Себорейный дерматит необходимо дифференцировать с псориазом, дерматофитиями волосистой части головы, лица, туловища, аллергическим дерматитом, атопическим дерматитом, бляшечным парапсориазом, розацеа; также необходимо исключить демодекоз.
Псориатические высыпания обычно ярко-розового или насыщенно красного цвета, значительно утолщены, с выраженным шелушением серо-белого цвета, имеются положительные признаки феномена стеаринового пятна, терминальной пленки и точечного кровотечения. Возможны высыпания на других участках кожного покрова, поражение ногтевых пластинок.
При дифференциальной диагностике СД и атопического дерматита у детей следует учитывать локализацию очагов поражения кожи: при атопическом дерматите высыпания располагаются в области предплечий и голеней. Результаты аллергических проб, а также высокий уровень иммуноглобулина Е свидетельствуют в пользу атопического дерматита.
При проведении дифференциальной диагностики с грибковыми заболеваниями необходимо провести микроскопическое исследование для обнаружения элементов гриба.
При подозрении на аллергический дерматит требуется проведение накожных тестов.
Лечение
— регресс высыпаний;
— элиминация грибковой инфекции;
— профилактика вторичной инфекции;
— устранение зуда.
Общие замечания по терапии
Выбор тактики лечения при СД зависит от степени выраженности клинических проявлений, длительности заболевания, сведений об эффективности ранее проводимой терапии.
Заболевание требует регулярного лечения с использованием системной и топической терапии на протяжения длительного времени.
Для наружного лечения применяются средства, обладающие противовоспалительным, противозудным, противогрибковым, а в случае вторичного инфицирования – антибактериальным и антисептическим действием.
В острой стадии процесса при выраженном зуде, нарушениях сна целесообразно применение антигистаминных препаратов и седативных средств.
Показания к госпитализации
болезнь Лейнера
Схемы лечения
Медикаментозная терапия
Наружное лечение
1. Топические глюкокортикостероидные препараты
При выраженном воспалении с гиперемией, мокнутием целесообразно применение глюкокортикостероидных препаратов со средней или высокой степенью противовоспалительной активности. По мере уменьшения выраженности воспаления используют глюкокортикостероидные препараты со слабой или средней степенью противовоспалительной активности.
— бетаметазона валерат 0,1%, крем, мазь, 1 раз в сутки наружно в течение 7–14 дней (С) [1]
или
— бетаметазона дипропионат 0,025%, крем, мазь, 1 раз в сутки наружно в течение 7–14 дней (С) [2]
или
— гидрокортизона бутират 0,1%, крем, мазь, 2 раза в сутки наружно в течение 7–14 дней (С) [22]
или
— метилпреднизолона ацепонат 0,1%, крем, мазь, наружно 1 раз в сутки в течение 7–14 дней (С) [23]
или
— мометазона фуроат 0,1%, крем, мазь, 1 раз в сутки наружно в течение 7–14 дней (С) [3]
3. Противовоспалительные средства для местного применения (в виде примочек):
— резорцинол, 1% раствор 1–2 раза в сутки наружно в течение 4–7 дней (D) [7]
или
— борная кислота, 2% раствор 1–2 раза в сутки наружно в течение 4–7 дней (D) [7]
или
— калия перманганат, 0,01–0,1% раствор 1–2 раза в сутки наружно в течение 4–7 дней (D) [7].
4. В качестве антисептических средств наружно используют 1–2% спиртовые растворы анилиновых красителей (бриллиантовый зеленый, фукорцин) (D) [7].
5. Топические противогрибковые препараты
Для лечения больных СД могут применяться кетоконазол, бифоназол и циклопироксоламин в форме крема и шампуня. Применение кетоконазола в профилактических целях способствует поддержанию ремиссии. Бифоназол и циклопироксоламин могут назначаться в форме шампуня 3 раза в неделю. Шампунь следует наносить на кожу головы и на область бороды. Время экспозиции 5–10 минут перед полосканием. После снятия обострения и достижения ремиссии частота использования шампуня может быть уменьшена до двух раза в неделю или по мере необходимости (В) [8–10].
6. При присоединении вторичной инфекции используют мази или, по показаниям, аэрозоли, содержащие антибактериальные препараты:
— окситетрациклина гидрохлорид/гидрокортизона ацетат, аэрозоль, 2 раза в сутки наружно в течение 7–14 дней
или
— окситетрациклина гидрохлорид/гидрокортизона ацетат, мазь, 2 раза в сутки наружно в течение 7–14 дней
или
— гидрокортизон+неомицин+натамицин, крем/мазь, 2–4 раза в сутки наружно в течение 7–14 дней
или
— триамцинолона ацетонид/тетрациклина гидрохлорид, аэрозоль, 2 раза в сутки наружно в течение 7–14 дней
или
— гидрокортизон + фузидиевая кислота, крем, 2 раза в сутки наружно в течение 7–14 дней.
В дальнейшем используют глюкокортикостероидные препараты со слабой и средней степенью противовоспалительной активности и пасты, содержащие 2–3% березового дегтя, нефти нафталанской, 0,5–1% серы.
2. При наличии экссудации рекомендовано применение:
— кальция глюконата, раствор для инъекций 10% 10 мл внутримышечно 1 раз в сутки в течение 10 дней
или
— кальция пантотената 100 мг перорально 3 раза в сутки в течение 10–20 дней.
Немедикаментозная терапия
Селективная фототерапия 20–25 процедур 4–5 раз в неделю (В) [11].
Требования к результатам лечения
— улучшение общего состояния больного;
— уменьшение выраженности воспаления;
— прекращение экссудации и зуда.
Тактика при отсутствии эффекта от лечения
При тяжелой форме течения СД или резистентности к наружной терапии возможно назначение пероральных антимикотических препаратов.
— итраконазол 200 мг перорально 1 раз в сутки в течение первой недели лечения, затем 200 мг перорально 1 раз в сутки в течение первых 2 дней последующих 2–11 месяцев лечения (В) [12, 13]
или
— тербинафин 250 мг перорально 1 раз в сутки непрерывно в течение 4–6 недель или 12 дней в месяц непрерывно в течение 3 месяцев (С) [14–16]
или
— флуконазол 50 мг перорально 1 раз в сутки в течение 2 недель или 200–300 мг 1 раз в неделю в течение 2–4 недель (В) [17–19].
или
— кетоконазол 200 мг перорально 1 раз в сутки в течение 4 недель (D) 21.
ПРОФИЛАКТИКА
Методов профилактики не существует.
Информация
Источники и литература
Информация
Персональный состав рабочей группы по подготовке федеральных клинических рекомендаций по профилю «Дерматовенерология», раздел «Себорейный дерматит»:
1. Чикин Вадим Викторович – старший научный сотрудник отдела дерматологии ФГБУ «Государственный научный центр дерматовенерологии и косметологии» Минздрава России, кандидат медицинских наук, г. Москва.
2. Минеева Алина Аркадьевна – младший научный сотрудник отдела дерматологии ФГБУ «Государственный научный центр дерматовенерологии и косметологии» Минздрава России, г. Москва.
3. Заславский Денис Владимирович – профессор кафедры дерматовенерологии ГБОУ ВПО «Санкт-Петербургский государственный педиатрический медицинский университет» Минздрава России, доктор медицинских наук, г. Санкт-Петербург.
Методы, использованные для сбора/селекции доказательств:
поиск в электронных базах данных.
Описание методов, использованных для сбора/селекции доказательств:
доказательной базой для рекомендаций являются публикации, вошедшие в Кокрановскую библиотеку, базы данных EMBASE и MEDLINE.
Методы, использованные для оценки качества и силы доказательств:
· Консенсус экспертов;
· Оценка значимости в соответствии с рейтинговой схемой (схема прилагается).
Рейтинговая схема для оценки силы рекомендаций:
| Уровни доказательств | Описание |
| 1++ | Мета-анализы высокого качества, систематические обзоры рандомизированных контролируемых исследований (РКИ) или РКИ с очень низким риском систематических ошибок |
| 1+ | Качественно проведенные мета-анализы, систематические, или РКИ с низким риском систематических ошибок |
| 1- | Мета-анализы, систематические, или РКИ с высоким риском систематических ошибок |
| 2++ | Высококачественные систематические обзоры исследований случай-контроль или когортных исследований. Высококачественные обзоры исследований случай-контроль или когортных исследований с очень низким риском эффектов смешивания или систематических ошибок и средней вероятностью причинной взаимосвязи |
| 2+ | Хорошо проведенные исследования случай-контроль или когортные исследования со средним риском эффектов смешивания или систематических ошибок и средней вероятностью причинной взаимосвязи |
| 2- | Исследования случай-контроль или когортные исследования с высоким риском эффектов смешивания или систематических ошибок и средней вероятностью причинной взаимосвязи |
| 3 | Неаналитические исследования (например: описания случаев, серий случаев) |
| 4 | Мнение экспертов |
Методы, использованные для анализа доказательств:
· Обзоры опубликованных мета-анализов;
· Систематические обзоры с таблицами доказательств.
Методы, использованные для формулирования рекомендаций:
Консенсус экспертов.
Рейтинговая схема для оценки силы рекомендаций:
Индикаторы доброкачественной практики (Good Practice Points – GPPs):
Рекомендуемая доброкачественная практика базируется на клиническом опыте членов рабочей группы по разработке рекомендаций.
Экономический анализ:
Анализ стоимости не проводился и публикации по фармакоэкономике не анализировались.
Метод валидизации рекомендаций:
· Внешняя экспертная оценка;
· Внутренняя экспертная оценка.
Описание метода валидизации рекомендаций:
Настоящие рекомендации в предварительной версии рецензированы независимыми экспертами.
Комментарии, полученные от экспертов, систематизированы и обсуждены членами рабочей группы. Вносимые в результате этого изменения в рекомендации регистрировались. Если же изменения не были внесены, то зарегистрированы причины отказа от внесения изменений.
Консультация и экспертная оценка:
Предварительная версия была выставлена для обсуждения на сайте ФГБУ «Государственный научный центр дерматовенерологии и косметологии» Минздрава России для того, чтобы лица, не участвующие в разработке рекомендаций, имели возможность принять участие в обсуждении и совершенствовании рекомендаций.
Рабочая группа:
Для окончательной редакции и контроля качества рекомендации повторно проанализированы членами рабочей группы.
Основные рекомендации:
Сила рекомендаций (A–D) приводится при изложении текста рекомендаций.
Себорея код по мкб 10 у взрослых
Распространенность себорейного дерматита в мире составляет 1–3% среди взрослых и 50-70% среди детей первых 3 месяцев жизни. Мужчины страдают чаще, чем женщины (3, 0% против 2, 6%) во всех возрастных группах, что позволяет предположить, что заболевание может быть связано с половыми гормонами, такими как андрогены.Отмечаются два возрастных пика заболеваемости себорейным дерматитом – в детском возрасте (первые месяцы жизни) и в 40–70 лет.
Этиология и патогенез неясны. Развитию заболевания способствуют активизация липофильного дрожжевого гриба Malassezia spp., повышенная секреция кожного сала и изменение его качественного состава на фоне психоэмоционального перенапряжения, стрессовых ситуаций, гормональных, иммунных и нейроэндокринных нарушений, приема некоторых лекарственных препаратов.
К клиническим формам относят:
Себорейный дерматит волосистой части головы
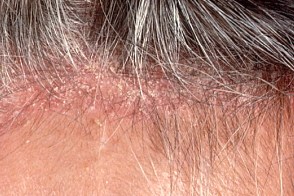 У взрослых лиц на коже волосистой части головы одним из самых ранних признаков заболевания может быть перхоть (Dandruff, Pityriasis sicca), позднее появляется покраснение, усиливается шелушение. В дальнейшем формируются четко отграниченные бляшки, часто сливающиеся и занимающие большую площадь с распространением на кожу лба. Иногда могут отмечаться серозно-гнойные корки, после снятия которых обнаруживается мокнущая поверхность. У взрослых лиц на коже волосистой части головы одним из самых ранних признаков заболевания может быть перхоть (Dandruff, Pityriasis sicca), позднее появляется покраснение, усиливается шелушение. В дальнейшем формируются четко отграниченные бляшки, часто сливающиеся и занимающие большую площадь с распространением на кожу лба. Иногда могут отмечаться серозно-гнойные корки, после снятия которых обнаруживается мокнущая поверхность. |
Другими клиническим формами себорейного дерматита на волосистой части головы являются округлые, полициклические или имеющие неправильную форму пятна, а также псориазиформные и экссудативные очаги.
В тяжелых случаях вся поверхность волосистой части головы покрыта жирными сероватыми корками, издающими неприятный запах.
Себорейный дерматит лица
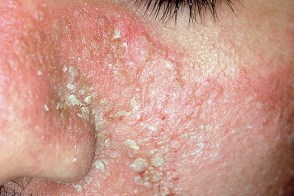 На лице высыпания локализуются в области скул, крыльев носа, лба, надпереносья, внутренней части бровей и обычно сочетаются с поражением волосистой части головы. Высыпания представлены очагами эритемы округлой или кольцевидной формы, возможна инфильтрация, шелушение и образование корок. Кожа в области поражения приобретает серовато-белый или желтовато-красный оттенок, резко выражены фолликулярные отверстия. Часто наблюдается зуд.Поражение лица, как правило, сочетается с себорейным дерматитом волосистой части головы. На лице высыпания локализуются в области скул, крыльев носа, лба, надпереносья, внутренней части бровей и обычно сочетаются с поражением волосистой части головы. Высыпания представлены очагами эритемы округлой или кольцевидной формы, возможна инфильтрация, шелушение и образование корок. Кожа в области поражения приобретает серовато-белый или желтовато-красный оттенок, резко выражены фолликулярные отверстия. Часто наблюдается зуд.Поражение лица, как правило, сочетается с себорейным дерматитом волосистой части головы. |
Односторонняя локализация пятен себорейного дерматита на лице может возникать при одностороннем нарушении иннервации или при инсульте.
Периназальный себорейный дерматит
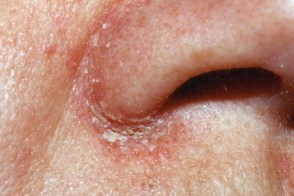 Является разновидностью себорейного дерматита лица, часто наблюдается у молодых женщин, реже у мужчин. В носощечных складках и на крыльях носа появляются желтоватые или красновато-желтоватые шелушащиеся пятна.Может быть единственным проявлением заболевания. Является разновидностью себорейного дерматита лица, часто наблюдается у молодых женщин, реже у мужчин. В носощечных складках и на крыльях носа появляются желтоватые или красновато-желтоватые шелушащиеся пятна.Может быть единственным проявлением заболевания. |
Себорейный блефарит
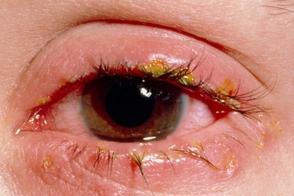 Поражение глаз при себорейном дерматите характеризуется блефаритом, проявляющимся в виде легкой эритемы и скоплений медово-желтых корок по краям век и роговых чешуек вокруг глаз, конъюнктива глаз иногда инъецирована. При поражении глабеллы складки в углу глаз могут покрываться легкими чешуйками. Поражение глаз при себорейном дерматите характеризуется блефаритом, проявляющимся в виде легкой эритемы и скоплений медово-желтых корок по краям век и роговых чешуек вокруг глаз, конъюнктива глаз иногда инъецирована. При поражении глабеллы складки в углу глаз могут покрываться легкими чешуйками. |
Себорейный дерматит наружного слухового прохода
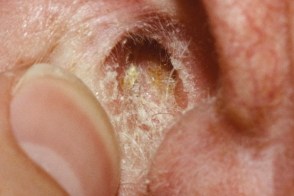 В этой области себорейный дерматит имеет сходство с наружным отитом. Клинически он проявляется в виде эритемы, шелушения и зуда наружного слухового прохода. Может быть изолированным поражением или сочетаться с проявлениями заболевания на других участках тела. В этой области себорейный дерматит имеет сходство с наружным отитом. Клинически он проявляется в виде эритемы, шелушения и зуда наружного слухового прохода. Может быть изолированным поражением или сочетаться с проявлениями заболевания на других участках тела. |
Себорейный дерматит туловища
Интертригинозный себорейный дерматит
Поражаются интертригинозные области, такие как заушные области, шея, подмышечные и паховые складки, складки под молочными железами, область пупка.
В складках кожи часто возникают эритема, отек, мокнутие, болезненные трещины, чешуйко-корки.
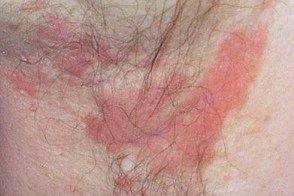 | 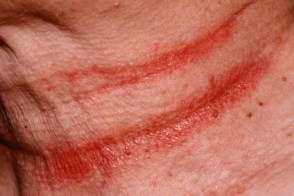 | 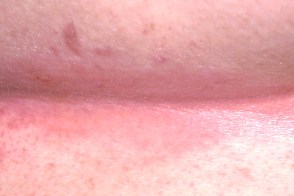 |
| Подмышки | Складки шеи | Субмаммарная область |
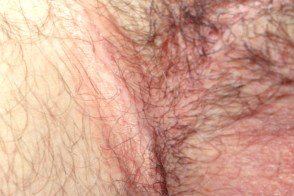 |  |  |
| Паховые складки | Заушные складки | Пупок |
Аногенитальный себорейный дерматит
Генерализованный себорейный дерматит
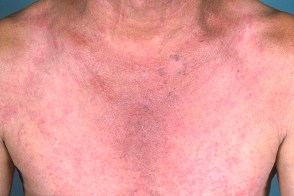 Характеризуется распространенным процессом с поражением нескольких областей тела.У взрослых пациентов генерализованный себорейный дерматит нередко сочетается с лимфаденопатиями и может напоминать грибовидный микоз. Характеризуется распространенным процессом с поражением нескольких областей тела.У взрослых пациентов генерализованный себорейный дерматит нередко сочетается с лимфаденопатиями и может напоминать грибовидный микоз. |
Чепчик новорожденного (гнейс)
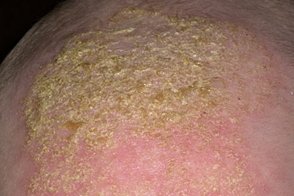 Известен также как себорейный дерматит волосистой части новорожденных, молочный струп, cradle cap, crusta lactea.Возникает более чем у 50% новорожденных и грудных детей (до 1-1, 5 лет) и характеризуется появлением многослойных жирных, липких чешуек или чешуйкокорок на волосистой части головы (особенно теменной области) с минимальной краснотой кожи. Известен также как себорейный дерматит волосистой части новорожденных, молочный струп, cradle cap, crusta lactea.Возникает более чем у 50% новорожденных и грудных детей (до 1-1, 5 лет) и характеризуется появлением многослойных жирных, липких чешуек или чешуйкокорок на волосистой части головы (особенно теменной области) с минимальной краснотой кожи. |
В некоторых случаях при плохом уходе чешуйки располагаются на гиперемированной отечной коже, что связано с присоединением условно-патогенной флоры.Чешуйки могут скапливаться, утолщаться и занимать почти всю волосистую часть головы.
Себорейный дерматит грудных детей
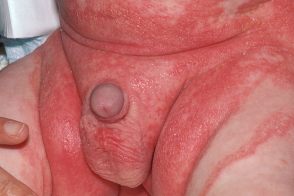 Развивается на 1-м месяце жизни, нередко в конце 1-й недели–начале 2-й. Протекает в течение 3-4 мес, затем регрессирует. Выделяют три степени выраженности процесса: легкую, среднюю и тяжелую. Заболевание начинается с гиперемии и небольшой инфильтрации кожи складок (заушных, шейных, подмышечных, пахово-бедренных) с диссеминацией шелушащихся пятнисто-папулезных элементов нумулярного характера по периферии очагов (легкая степень), что вызывает необходимость дифференцировать дерматит от псориаза. Развивается на 1-м месяце жизни, нередко в конце 1-й недели–начале 2-й. Протекает в течение 3-4 мес, затем регрессирует. Выделяют три степени выраженности процесса: легкую, среднюю и тяжелую. Заболевание начинается с гиперемии и небольшой инфильтрации кожи складок (заушных, шейных, подмышечных, пахово-бедренных) с диссеминацией шелушащихся пятнисто-папулезных элементов нумулярного характера по периферии очагов (легкая степень), что вызывает необходимость дифференцировать дерматит от псориаза. |
Процесс средней тяжести выходит за границы кожных складок, захватывая значительные участки гладкой кожи на волосистой части головы. Зона подгузников и подмышечная область также могут поражаться, причем в этих участках больше присутствует краснота, чем шелушение. Возможны вторичные бактериальная и кандидозная инфекции.Характеризуется эритемой, инфильтрацией, шелушением. Характерны небольшие диспепсические расстройства: срыгивания 3-4 раза в сутки, жидкий стул.
При тяжелой форме поражено не менее 2/3 кожного покрова, на волосистой части головы – «кора» из жирных чешуек на фоне эритемы и инфильтрации кожи. Характерны также диспепсия, медленное увеличение массы тела
Десквамативная эритродермия Лейнера-Муссу
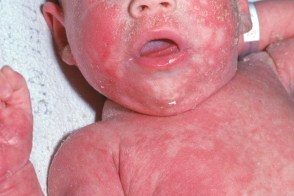 Слияние очагов, приводящее к эритродермии, описано как болезнь Лейнера-Муссу, и характеризуется тремя основными симптомами: генерализованной сыпью в виде универсальной эритродермии с шелушением, диареей и гипохромной анемией. Отмечается задержка развития и отсутствие фактора хемотаксиса нейтрофилов С5а. Слияние очагов, приводящее к эритродермии, описано как болезнь Лейнера-Муссу, и характеризуется тремя основными симптомами: генерализованной сыпью в виде универсальной эритродермии с шелушением, диареей и гипохромной анемией. Отмечается задержка развития и отсутствие фактора хемотаксиса нейтрофилов С5а. |
Заболевание, как правило, развивается сразу после рождения, реже в возрасте старше 1 месяца жизни, c эритематозных инфильтрированных очагов ярко-красного цвета с обильным шелушением, располагающихся преимущественно в складках (паховые, подмышечные). В области промежности, на ягодицах и в складках кожа мацерирована, покрыта трещинами, возникает мокнутие.
Жирные чешуйки желтого цвета на волосистой части головы (гнейс) распространяются на область бровей, ушные раковины.
Общее состояние больных тяжелое. Поражение кожи сочетается с диспепсическими расстройствами (частый жидкий стул, рвота), потерей массы тела, гипотрофией, распространенной кандидозной инфекцией и разнообразными инфекционными заболеваниями. Без лечения у детей развивается тяжелое токсико-септическое состояние.
Диагноз себорейного дерматита обычно не вызывает затруднений и основывается на данных характерной клинической картины, однако в ряде случаев необходимо проведение гистологического исследования биоптата кожи.
Гистологическое исследование
При гистологическом исследовании отмечают периваскулярный инфильтрат из лимфоцитов и гистиоцитов, умеренный спонгиоз. Обнаруживаются фолликулярные пробки вследствие ортокератоза и паракератоза, а также скопления нейтрофилов в устья фолликулов. При использовании красителей возможна визуализация клеток дрожжей.
Дерматоскопия
 Дермоскопия показывает желтые чешуйки, линейные и ветвящиеся сосуды, при отсутствии точечных, что отличает себорейный дерматит от псориаза. Дермоскопия показывает желтые чешуйки, линейные и ветвящиеся сосуды, при отсутствии точечных, что отличает себорейный дерматит от псориаза. |
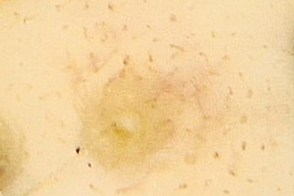 | 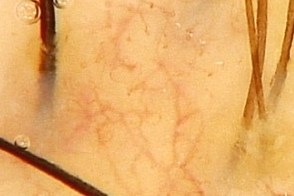 | 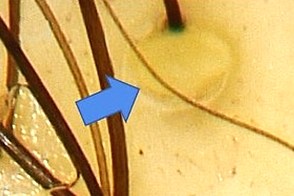 |
| сосуды в виде отцветшего одуванчика | сосуды в виде цветущей вишни | внутрифолликулярный желтые включения |
Взрослые
Грудные дети
Общие замечания по терапии
Показания к госпитализации. болезнь Лейнера
Требования к результатам лечения
Методов профилактики не существует.
Наружное лечение
1.Топические глюкокортикостероидные препараты
При выраженном воспалении с гиперемией, мокнутием целесообразно применение глюкокортикостероидных препаратов со средней или высокой степенью противовоспалительной активности. По мере уменьшения выраженности воспаления используют глюкокортикостероидные препараты со слабой или средней степенью противовоспалительной активности.
2.Чтобы избежать риска развития нежелательных явлений, свойственных длительному использованию кортикостероидных препаратов, возможно применение пиритиона цинка или топических ингибиторов кальциневрина
3.Противовоспалительные средства для местного применения (в виде примочек):
5.Топические противогрибковые препараты
6.При присоединении вторичной инфекции используют мази или, по показаниям, аэрозоли, содержащие антибактериальные препараты:
В дальнейшем используют глюкокортикостероидные препараты со слабой и средней степенью противовоспалительной активности и пасты, содержащие 2–3% березового дегтя, нефти нафталанской, 0, 5–1% серы.
Системное лечение
2.При наличии экссудации рекомендовано применение:
Немедикаментозная терапия
Особые ситуации
Тактика терапии у детей включает удаление корок, устранение мокнутия, профилактику грибковой инфекции и надлежащий уход.
При тяжелой и среднетяжелой формах применяется комплексное лечение с использованием коротких курсов антибактериальных препаратов (ампициллин, оксациллин), вливания солевых растворов и глюкозы с 5% аскорбиновой кислоты, введений иммуноглобулина. Назначаются внутримышечные инъекции витаминов B1, B6. Внутрь применяют витамины С, В1, B2. Для устранения диспептического синдрома назначают ферменты желудочно-кишечного тракта (абомин, панкреатин, мезим-форте и др.). При контроле за питанием ребенка, больного себорейным дерматитом, учитывается вид вскармливания. Необходим подбор адаптированной молочной смеси при искусственном вскармливании и назначение полноценной, сбалансированной по белкам, жирам и микроэлементам диеты матерям детей, находящихся на грудном вскармливании.
Тактика при отсутствии эффекта от лечения
При тяжелой форме течения или резистентности к наружной терапии возможно назначение пероральных антимикотических препаратов.
Имеются противопоказания.Проконсультируйтесь с врачом



