Процедура спирометрия что это взрослых как проводится
Что такое спирометрия и как она проводится: показания и противопоказания
Для изучения объема легких, выявления бронхиальной астмы и других заболеваний органов дыхания проводят спирометрию. Это простая и безболезненная процедура, при которой пациент должен сделать несколько вдохов и выдохов в специальную трубку – спирограф. После подтверждения диагноза врач выбирает наиболее эффективный способ лечения.
Спирометрия: что это
Под этим понятием имеют в виду процедуру, которая позволяет определить объем воздуха, который забирается на вдохе и испускается при выдохе. Замеры проводятся в 2 состояниях – сначала в покое, а затем с усилием (форсированное). Благодаря этому исследованию удается диагностировать бронхиальную астму и обструктивную болезнь легких в хроническом виде. Также процедура применяется для изучения кислородного обмена и выявления других патологий дыхательной системы.
Пробы отбираются с помощью специального прибора – спирометра. Он представляет собой трубку, соединенную с измерительным прибором. Есть несколько видов проб для отбора:
в спокойном состоянии;
для определения максимального объема легких;
при форсированном выдохе;
функциональные с применением специального препарата, который устраняет спазм бронхов.
Что такое спирометрия: показания
На проведение процедуры, как правило, направляет врач-пульмонолог. Спирометрия необходима для оценки и уточнения разных диагнозов:
болезни органов дыхания;
патологии сердца и сосудов;
оценка влияния болезни того или иного органа на дыхательные функции;
уточнение диагноза при респираторной инфекции;
оценка эффективности лечения с помощью тех или иных препаратов;
выявление очага нарушения газообмена;
оценка уровня обструкции бронхов;
оценка трудоспособности во время работы в тяжелых, вредных условиях;
выбор метода наркоза для предстоящего наркоза.
Если говорить о конкретных симптомах, спирографию назначают в тех случаях, когда наблюдается:
продолжительный кашель в течение 3-4 недель подряд;
давящая боль в грудной клетке;
ощущение не до конца глубокого вдоха;
обострения бронхита (участившиеся);
для наблюдения за терапией бронхиальной астмы;
генетическая предрасположенность к болезням дыхательной системы, разным видам аллергии;
многолетний стаж курильщика;
длительная работа во вредных условиях.
В некоторых случаях спирометрия проводится регулярно, например, 1-2 раза в год. Особое внимание этой процедуре должны уделять астматики, спортсмены и заядлые курильщики. Наряду с этим процедура будет полезна и всем остальным пациентам. Если выявить заболевание на ранней стадии, его лечение будет протекать в более легкой форме, поэтому и шансы на выздоровление заметно увеличиваются.
Подготовка к спирометрии
Специальной подготовки к процедуре нет. За 20-30 минут до начала пациент должен расслабиться, успокоиться. Желательно отдохнуть в спокойном положении, подумать о приятном, чтобы полностью восстановить дыхание. Чтобы получить достоверные результаты, как минимум за сутки необходимо прекратить прием лекарственных препаратов, относящихся к группе бронхолитиков.
Одежда должна быть комфортной и не стеснять дыхание и движения. Накануне проведения врач уточняет физиологические показатели (вес, рост), наличие/отсутствие вредных привычек, бронхиальной астмы и других заболеваний в анамнезе. Также необходимо достоверно ответить на вопрос о то, принимает ли человек лекарства для лечения органов дыхания или нет.
Как составляется спирограмма
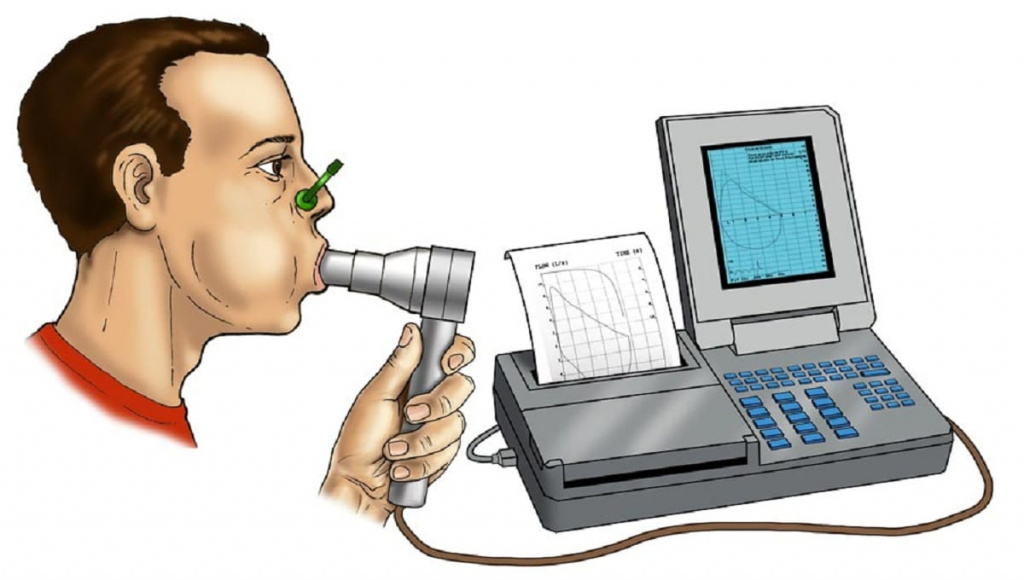
Спирограммой называют результат проведения исследования в виде схемы с расшифровкой. Для ее получения пациент садится рядом с прибором, к которому присоединяют дыхательную трубку (мундштук). В целях соблюдения гигиены применяется только сменная одноразовая трубка.
Пациент должен плотно обхватить ее губами и немного прижать зубами для надежности. Затем он несколько раз вдыхает и выдыхает воздух. При этом носовые ходы фиксируются зажимами, чтобы дыхание шло исключительно через рот.
Маневры выполняются по указанию врача – глубокое или короткое дыхание. Между ними берется небольшой перерыв по 1-2 минуты. В качестве побочного эффекта может наблюдаться легкое головокружение. Это нормальное явление, которое проходит самостоятельно за несколько минут.
Противопоказания к проведению спирометрии
В некоторых случаях процедуру проводить нельзя:
недавно перенесенные тяжелые патологии (инфаркт, инсульт);
острые нарушения кровообращения в головном мозге;
недавно перенесенный пневмоторакс;
туберкулез в активной форме;
слишком обильная мокрота;
бронхиальная астма в тяжелой форме;
общее тяжелое состояние пациента;
выраженные нарушения психики, неадекватное состояние.
Спирометрия проводится всего за несколько минут, результаты выдают в тот же день. Процедура несложная и полностью безопасна для здоровья. При этом врач может назначить и дополнительные обследования, например, рентген легких, ЭКГ или эхокардиографию. При необходимости пациент может быть направлен на дополнительное обследование к другим специалистам, например, к кардиологу.
Все представленные на сайте материалы предназначены исключительно для образовательных целей и не предназначены для медицинских консультаций, диагностики или лечения. Администрация сайта, редакторы и авторы статей не несут ответственности за любые последствия и убытки, которые могут возникнуть при использовании материалов сайта.
Авторизуйтесьчтобы оставлять комментарии
Возрастные ограничения 18+
Лицензия на осуществление фармацевтической деятельности ЛО-77-02-011246 от 17.11.2020 Скачать.
Спирометрия: расшифровка результатов, показания
Патологии дыхательной системы относятся к самым распространенным заболеваниям. Пагубное влияние вредных привычек, загрязненного городского воздуха и малоподвижного образа жизни являются серьезными факторами риска для дыхания современных людей. Наличие пульмонологической симптоматики – длительного кашля, отхождения мокроты по утрам, одышки, зачастую воспринимаемое нормой, нередко является признаком опасных болезней. Для выявления и оценки тяжести нарушений дыхательной системы проводятся специальные исследования, к которым относится и спирометрия. Что это за анализ – интересует многих пациентов, которым назначен данный тест. Спирометрия позволяет оценить емкость легких, скорость вдоха/выдоха, степень вентиляционной недостаточности и обструкции.
Спирометрия: что это за анализ?
Спирометрия является наиболее информативным и абсолютно безболезненным методом исследования, с помощью которого можно диагностировать бронхолегочные заболевания. Применение данной диагностической процедуры назначается для определения типа функциональной дыхательной недостаточности, характера и объема поражения. Спирометрия может проводиться как взрослым, так и пациентам детского возраста.
Спирометрия: показания к проведению
Спирометрия применяется преимущественно в пульмонологии, реже – в таких областях медицины, как аллергология и кардиология.
Проведение данного исследования показано пациентам в следующих случаях:
Ключевая роль принадлежит спирометрии также при диагностике и дифференциальной диагностике ХОЗЛ (хроническая обструктивная болезнь легких) и бронхиальной астмы. Исследование применяется для того, чтобы оценить эффективность их терапии.
Пациенты, страдающие этими патологиями, должны регулярно (не реже одного раза в год) проводить спирометрию в медицинском учреждении, а в домашних условиях контролировать показатели внешнего дыхания специальным прибором – пикфлоуметром.
Кроме того, спирометрия рекомендована людям, трудовая деятельность которых связана с вредными условиями, заядлым курильщикам и аллергикам.
Спирометрия: противопоказания к проведению
Спирометрия противопоказана пациентам при следующих состояниях:
Решение о необходимости и целесообразности проведения исследования принимает исключительно лечащий врач. Он оценивает безопасность спирометрии в каждом конкретном случае, выявляет противопоказания к проведению теста, определяет, являются ли они абсолютными или относительными.
Спирометрия: подготовка к проведению
Для получения максимально полной и точной информации, в ходе подготовки к спирометрии пациент должен следовать следующим рекомендациям:
Кроме того, за 24 часа до проведения спирометрии обследуемый должен исключить из рациона употребление кофе и других напитков, содержащих кофеин. Непосредственно перед исследованием пациент ослабляет ремень, снимает галстук и другие предметы одежды, стесняющие дыхание, женщинам рекомендуется очистить губы от помады.
Спирометрия: как проводится исследование?
Для проведения спирометрии используется одноименный прибор – спирометр, который обеспечивает регистрацию объема и скорости воздуха на вдохе и выдохе. Он оснащен датчиком для восприятия воздушного потока, определения вышеуказанных его характеристик, а также устройством для преобразования их значений в цифровой формат и расчета необходимых показателей.
В ходе спирометрии пациента садят на стул, в его ротовую полость вводится загубник, на нос надевается специальный зажим, предназначенный для исключения искажения данных исследования, которое может возникнуть вследствие носового дыхания. В течение спирометрии пациент может дышать только носом. Загубник оснащен трубкой, которая необходима для попадания воздуха в спирометр.
Врач консультирует обследуемого о сути исследования, после чего включает аппарат. Пациент должен полностью подчиниться указаниям врача-диагноста: дышать, как говорит специалист, что обеспечит правильное выполнение ряда тестов. Для исключения погрешностей и повышения информативности спирометрии, тест проводится несколько раз, в заключении учитывается его средний показатель.
Чаще всего спирометрию сочетают с пробой, при которой используется препарат для расширения бронхов. Данное исследование проводится для определения обратимости обструктивного процесса, если таковой имеется. Спирометрия применятся в процессе дифференциальной диагностики бронхиальной астмы с ХОБЛ (хронической обструктивной болезнью легких). После проведения классической спирометрии пациент вдыхает бронхорасширяющие препарат, после чего исследование проводят еще раз. Полученные результаты врач-диагност использует для определения реакции бронхов на бронходилататор – выявляет уменьшение обструкции или отсутствие этого результата.
Результаты спирометрии готовы практически сразу после процедуры – их выдают пациенту на руки через пять-десять минут после завершения исследования.
Спирометрия: ощущения пациента
Чаще всего пациенты переносят спирометрию хорошо. У них отсутствуют те или иные дискомфортные, болезненные ощущения. В редких случаях проба с применением бронходилататора сопровождается ощущением сердцебиения и легким дрожанием в верхних и нижних конечностях. Это не должно быть поводом для беспокойства, так как данное состояние является временным и неопасным для здоровья пациента.
В крайне редких ситуациях могут появляться такие реакции, как приступ кашля либо бронхоспазм, вследствие чего дальнейшее проведение спирометрии необходимо прекратить и оказать пациенту медицинскую помощь.
Спирометрия: где сделать исследование?
На сегодняшний день существует огромное количество клиник, где проводится спирометрия. Цена в Москве может быть немного выше, чем в других регионах России и, в среднем, составляет около 1300 рублей.
Наиболее качественная диагностика заболеваний дыхательной системы проводится в больнице Юсупова. Клиника оборудована всей необходимой современной диагностической аппаратурой, благодаря чему погрешности исследования сведены к минимуму. Расшифровку результатов спирометрии с максимальной точностью и в кратчайшие сроки выполняют высококвалифицированные врачи-диагносты. Благодаря достоверной диагностике опытные пульмонологи клиники терапии Юсуповской больницы – врачи высшей категории подбирают эффективную индивидуальную терапевтическую тактику для каждого пациента.
Спирометрия. Кому показана спирометрия, цели исследования, методика проведения и расшифровка
1. Заболевания дыхательной системы
Заболевания дыхательной системы достаточно распространены. Вредные привычки, вирусы и инфекции, загрязнённый городской воздух, малоподвижный образ жизни – серьёзные факторы риска для дыхания современного человека. Нарушения функции дыхания в остром течении приводят человека к врачу-пульмонологу, однако всё более распространёнными становятся латентные формы данной патологии.
Длительный кашель, отхождение мокроты по утрам, одышка могут проявляться годами и восприниматься человеком как норма. При этом пульмонологическая симптоматика может быть признаком опасных заболеваний. Порой выявить и оценить тяжесть дыхательных нарушений можно только путём специальных исследований. Лишь данные тщательной диагностики позволяют понять причины проблем с дыханием, поставить точный диагноз и назначить эффективное лечение. Наиболее общее представление о характере отклонений от нормы функции внешнего дыхания позволяет получить спирометрия – исследование, направленное на оценку ёмкости лёгких, скорости вдоха и выдоха, степени вентиляционной недостаточности и обструкции.
2. Кому показана спирометрия, цели исследования
Явка больного к пульмонологу, как правило, является следствием определённых жалоб на проблемы с дыханием. Врач фиксирует их в ходе беседы с больным. Однако субъективное восприятие имеющейся патологии не позволяет понять причину заболевания и оценить степени истинных нарушений. Данные спирометрии отражают объективную клиническую картину, на которую будет опираться последующее лечение.
Целями данного исследования могут быть:
Спирометрия – безболезненная процедура. Она может проводиться детям от шести лет, способным понимать и выполнять инструкции врача.
3. Каковы противопоказания и как готовиться к спирометрии
Поскольку спирометрия исключает инвазивность, данный вид исследования почти не имеет противопоказаний. Лишь некоторые хронические заболевания могут стать ограничением к данному исследованию. В этих случаях врач оценивает риск обострения имеющейся патологии и соотносит его с пользой от данных, которые могут быть получены в результате диагностики.
Спирометрия может быть исключена при:
Также исследование должно быть отложено:
Подготовка к спирометрии не является затруднительной. За сутки перед диагностикой необходимо отказаться от приёма лекарств, влияющих на функцию дыхания, а также антигистаминных препаратов. Исследование проводится натощак или через некоторое время после лёгкого завтрака. Не рекомендуется приём крепкого чая и кофе в день посещения больницы. За час до диагностики нельзя курить. Одежда не должна содержать элементы, препятствующие свободному дыханию. Нужно снять галстук, ремни, корсеты, удалить губную помаду. Следует оставить только зубные протезы при их наличии. Если пациент пришёл с холода, он должен согреться. Перед началом теста нужно какое-то время посидеть и расслабиться, чтоб дыхание было спокойным.
4. Методика проведения спирометрии и расшифровка
В ходе спирометрии проводится исследование функции внешнего дыхания при выполнении различных дыхательных манёвров – при спокойном или максимальном вдохе/выдохе, а также форсированном дыхании. Данные, получаемые в ходе пневмотахометрии, затем подвергаются автоматической обработке.
Измерение объёма вдыхаемого/выдыхаемого воздуха осуществляется специальным ежедневно калибруемым шприцем объёмом 1-3 л. Допустимая погрешность – не больше 0,5%. Больной пользуется индивидуальным стерильным или одноразовым мундштуком. Может также применяться носовой зажим. Врач перед проведением исследования проводит инструктаж по тем действиям, которые потребуется осуществлять. В процессе диагностики он руководит чередованием различных дыхательных манёвров и записывает спирограмму. Некоторые манёвры требуют трёхкратной записи. Пациент заранее отрабатывает дыхательные техники и чётко следует указаниям врача.
Основные показатели, которые могут быть получены в ходе спирометрии:
В норме дыхательный объём составляет 500-800 мл, а объём форсированного выдоха за первую секунду должен составлять 75%. Индекс тиффно у здоровых людей 70%. Остальные параметры рассчитываются по формулам, заложенным в программу спирометра.
Спирометрия позволяет выявить два основных вида пульмонологических нарушений: обструкцию и рестрикцию (уменьшение объёма лёгочной ткани и снижение её растяжимости). Эти данные затем лежатся в основу проводимой терапии. В ходе лечения могут быть назначены промежуточные спирометрические исследования, отражающие её эффективность.
Использование метода спирометрии
Общая информация
Краткое описание
Российское респираторное общество
ФЕДЕРАЛЬНЫЕ КЛИНИЧЕСКИЕ РЕКОМЕНДАЦИИ ПО ИСПОЛЬЗОВАНИЮ МЕТОДА СПИРОМЕТРИИ
ОПРЕДЕЛЕНИЕ
Спирометрия
представляет собой неинвазивный метод измерения воздушных потоков и объемов как функции времени с использованием форсированных маневров [1].
ПОКАЗАНИЯ [2]:
Диагностика:
1) установление причины респираторных жалоб больного, клинических симптомов либо отклонений в лабораторных показателях;
2) оценка влияния болезни на легочную функцию;
3) скрининг популяций людей с высоким риском легочных заболеваний;
4) предоперационная оценка риска;
5) оценка прогноза заболевания;
6) оценка функционального состояния перед участием пациента в программах с физическими нагрузками высокого уровня.
Наблюдение
1) оценка эффективности лечебных мероприятий;
2) мониторирование течения заболевания с нарушением легочной функции;
3) наблюдение за популяциями лиц, подвергающихся воздействию неблагоприятных факторов;
4) мониторирование побочных эффектов лекарств с известной способностью вызывать повреждения легких.
Экспертная оценка нетрудоспособности
1) обследование больного перед началом реабилитации;
2) оценка рисков как части экспертной оценки нетрудоспособности;
3) экспертная оценка состояния здоровья по другим юридическим поводам.
ПРОТИВОПОКАЗАНИЯ
Спирометрия не имеет абсолютных противопоказаний, но маневр форсированного выдоха следует выполнять с осторожностью:
1) у больных с развившимся пневмотораксом и в течение 2 нед после его разрешения [3];
2) в первые 2 недели после развития инфаркта миокарда, после офтальмологических и полостных операций [3];
3) выраженном продолжающемся кровохарканье [3];
4) тяжелой бронхиальной астме [3].
Лечение
ТЕХНИЧЕСКИЕ УСЛОВИЯ
Все спирометры должны удовлетворять минимальным техническим требованиям, которые достаточны для повседневной клинической практики. Соблюдение этих требований необходимо для точности измерений и минимизации вариабельности результатов. В отдельных ситуациях, например, в некоторых клинических исследованиях, объем технических требований может быть увеличен.
Спирометр должен позволить оценивать объем воздуха в течение ≥15 сек и измерять объемы не менее 8 л с точностью как минимум ± 3%, или ± 0,05 л, а воздушные потоки – от нуля до 14 л/с [2]. Для оптимального контроля за качеством измерений спирометр должен оснащаться дисплеем, на котором отражается кривая поток-объем или объем-время, для визуальной оценки каждого выполненного маневра перед началом следующего. Для оценки воспроизводимости повторных маневров в течение одного исследования желательно, чтобы все кривые в данном исследовании накладывались на дисплее друг на друга.
Калибровка спирометра
Все спирометрические параметры измеряют при условиях окружающей среды ATPS-условиях измерения (ambient temperature pressure saturated = лабораторные условия): температура (Татм.) и давление (Ратм.) окружающей среды, при полном насыщении водяным паром (РН2О = давление насыщенного пара при Tатм.). Далее необходимо преобразовать полученные данные в условия измерения BTPS (body temperature pressure saturated = условия организма): температура тела (37 °С = 310 K), окружающее давление (Pатм.) и полное насыщение водяным паром (РН2О = 6,3 кПа) [2]. При калибровке спирометра должны вноситься соответствующие поправки.
Как правило, все спирометры рассчитаны на работу при температуре окружающего воздуха не менее 17 °С и при снижении температуры ниже этого значения могут искажать результаты измерений. Если спирометр рассчитан на работу при более низких температурах, это должно быть указано в инструкции от производителя [2].
Перед началом работы необходимо калибровать спирометр (табл. 1); это неотъемлемая часть международных требований качественной лабораторной практики.
Калибровка – процедура, во время которой устанавливается взаимосвязь между параметрами потоков и объемов, рассчитанными сенсором, и реальными величинами. Помимо этого, существует процедура проверки калибровки, во время которой исследователь удостоверяется, что спирометр по-прежнему находится в пределах калибровки (±3% от параметров калибровки) [2]. Если спирометр не соответствует параметрам калибровки, выполняют новую калибровку.
Проверка калибровки проводится ежедневно или чаще, если это оговорено в инструкции от производителя.
Объем шприца, используемого для калибровки объема, должен составлять 3 литра и иметь точность ±15 мл, или ±0,5% от всего диапазона измерений [2]. Калибровка самого шприца проводится с периодичностью, указанной в инструкции от производителя. Кроме того, время от времени (например, ежемесячно) шприцы следует проверять на утечку воздуха; для этого надо попытаться опорожнить шприц при закрытом выходном отверстии. Внеплановые калибровки шприца должны проводиться при его повреждении.
Калибровочный шприц должен храниться в помещении с той же температурой и влажностью воздуха, что и в помещении, где проводится спирометрия. Лучше всего хранить калибровочный шприц рядом со спирометром, но вне доступа прямых солнечных лучей и вдали от источников тепла.
Калибровка объема должна выполняться не реже чем 1 раз в день однократным введением в спирометр 3 л воздуха из калибровочного шприца [2]. Благодаря ежедневной калибровке можно выявить нарушение точности измерений в пределах одного дня. В особых ситуациях (при скрининге больших популяций, быстром изменении температуры воздуха и т.д.) требуются более частые калибровки.
Спирометры, измеряющие поток и объем, должны ежедневно проверяться на предмет утечки воздуха. Обнаружить утечку можно, создавая постоянное положительное давление ≥3 см вод.ст. (0,3 кПа) на выходе спирометра (желательно с учетом загубника). При наличии утечки объем через 1 мин снизится более чем на 30 мл через 1 мин [2].
Спирометры, измеряющие объем, не реже 1 раза в 3 мес следует калибровать пошагово на протяжении всего измеряемого диапазона с помощью калибровочного шприца или другого эквивалентного стандартного объема. Измеренный объем должен отличаться от должного не более чем на ±3,5%, или на 65 мл [2].
Спирометры, измеряющие поток, должны калиброваться ежедневно с помощью 3-литрового шприца, который опорожняют как минимум трижды с тем, чтобы получить несколько потоков между 0,5 и 12 л/с. Объем воздуха при каждом потоке должен соответствовать требованиям точности на ±3,5% [2].
Таблица 1. Варианты и периодичность калибровки спирометра [2].
| Параметр | Минимальная периодичность | Действие |
| Объем | Ежедневно | Калибровка 3-литровым калибровочным шприцем |
| Утечка воздуха | Ежедневно | Постоянное давление 3 см вод.ст (0,3 кПа) в течение 1 мин |
| Линейность | Еженедельно | Тестирование как минимум при трех разных диапазонах потока |
| Время | 1 раз в 3 мес | Проверка механического счетчика времени с помощью секундомера |
| Программное обеспечение | Обновление версии | Регистрация данных инсталляции и выполнение теста у «известного» пациента |
С помощью маневра форсированного выдоха измеряют форсированную жизненную емкость легких (ФЖЕЛ) и показатели объемной скорости воздушного потока.
Измерение ФЖЕЛ может быть проведено различными способами (максимальный вдох делается после спокойного или после полного выдоха, перед форсированным выдохом делается или нет пауза). Но предшествующий маневру ФЖЕЛ вдох оказывает существенное влияние на экспираторные скоростные показатели, поэтому для получения максимальных результатов исследования мы рекомендуем после спокойного выдоха делать максимально глубокий вдох и сразу же после этого без паузы выдохнуть весь воздух с максимальным усилием. Пауза на высоте вдоха может вызвать «стрессовое расслабление» со снижением эластической тяги и увеличением растяжимости дыхательных путей, что ведет к уменьшению скорости выдоха [4].
Маневр ФЖЕЛ можно разделить на 3 этапа: максимальный вдох, форсированный выдох и продолжение выдоха до конца исследования [2]. Рекомендуется, чтобы исследователь сначала продемонстрировал пациенту правильное выполнение маневра.
Все исследования легочной функции выполняются с носовым зажимом либо зажатием ноздрей пальцами, загубник спирометра следует плотно обхватить губами и зубами. После максимально глубокого вдоха (от уровня функциональной остаточной емкости) пациент должен сделать мощный выдох с максимальным усилием, продолжая его до полного опорожнения легких. Во время маневра рекомендуется словами и жестами поощрять пациента делать максимально мощный выдох и продолжать его максимально долго. В то же время следует внимательно наблюдать за пациентом во избежание нежелательных явлений, связанных с резким и глубоким выдохом (например, синкопальных состояний). Одновременно необходимо следить за графическим отражением результатов теста на дисплее спирометра, что позволяет визуально оценить качественность маневра. Если пациент жалуется на головокружение или другое ухудшение самочувствия, следует сделать паузу до исчезновения нежелательных явлений или прекратить исследование. Уменьшение усилия при форсированном выдохе приводит к завышению спирометрических показателей и неправильной интерпретации результатов исследования [2].
Подготовка к спирометрии
Перед началом исследования рекомендуется:
1) проверить калибровку спирометра;
2) задать пациенту вопросы о недавнем курении перед исследованием, имеющихся заболеваниях, использовании лекарственных препаратов, которые могут повлиять на результаты;
3) измерить рост и вес пациента;
4) внести данные о пациенте в спирометр;
5) правильно усадить пациента перед спирометром: пациент должен сидеть с прямой спиной и слегка приподнятой головой. Спирометрию рекомендуется выполнять в положении пациента сидя в кресле с подлокотниками, но без колесиков. Если особые обстоятельства требуют проведения исследования в положении пациента стоя или каком-либо другом, это должно отражаться в протоколе исследования.
6) объяснить и показать пациенту, как правильно выполнить дыхательный маневр;
7) при наличии у пациента съемных зубных протезов не рекомендуется снимать их перед исследованием, чтобы не нарушать геометрию ротовой полости. Однако иногда плохо установленные протезы не позволяют пациенту герметично обхватывать загубник и становятся причиной утечки воздуха; в этой ситуации рекомендуется повторить дыхательный маневр после снятия протезов [2].
Курение пациента должно быть исключено как минимум за 1 час, употребление алкоголя – за 4 ч до исследования, значительные физические нагрузки – за 30 мин до исследования. Одежда пациента не должна стягивать грудную клетку и живот. В течение 2 ч перед исследованием не рекомендуется обильный прием пищи [3].
Критерии качества спирометрии
Начало исследования. Начало теста (нулевая точка, от которой начинается измерение всех временнЫх параметров спирометрии) определяется методом обратной экстраполяции. Согласно этому методу, нулевая точка – это точка пересечения касательной линии к кривой объем-время до горизонтальной оси (рис. 2). Объем экстраполяции не должен превышать 5% от ФЖЕЛ, или 0,150 л [2]. Увеличение объема экстраполяции происходит при медленном начале маневра форсированного выдоха.
Завершение исследования. Для оценки достаточного экспираторного усилия пациента и определения момента завершения теста рекомендуется использовать 2 критерия:
1) пациент не может продолжать выдох. Несмотря на активную словесную стимуляцию продолжать выдох как можно дольше пациент может прекратить дыхательный маневр в любой момент, особенно при появлении дискомфортных ощущений.
2) объем на кривой объем-время перестает меняться (
Форсированная жизненная емкость легких (ФЖЕЛ)
Объем форсированного выдоха за 1 секунду (ОФВ1)
Соотношение ОФВ1/ФЖЕЛ
Важным спирометрическим показателем является отношение ОФВ1/ФЖЕЛ, которое обычно выражается в процентах и является модификацией индекса Тиффно (ОФВ1/ЖЕЛвд, где ЖЕЛвд – максимальный объем воздуха, который можно вдохнуть после полного спокойного выдоха). Объем воздуха, выдыхаемый за первую секунду, представляет собой достаточно постоянную долю ФЖЕЛ независимо от размера легких. У здорового человека это соотношение составляет 75–85%, но с возрастом скорость выдоха снижается в большей степени, чем объем легких, и отношение несколько уменьшается. У детей, наоборот, скорости воздушных потоков высокие, поэтому соотношение ОФВ1/ФЖЕЛ у них, как правило, выше – около 90%. При обструктивных нарушениях отношение ОФВ1/ФЖЕЛ снижается, поскольку ОФВ1 снижается соответственно тяжести обструкции. ФЖЕЛ при этом также уменьшается, но, как правило, в меньшей степени. При легочной рестрикции без обструктивных изменений ОФВ1 и ФЖЕЛ снижаются пропорционально, следовательно, их соотношение будет в пределах нормальных величин или даже немного выше. Таким образом, при необходимости дифференцировать обструктивные и рестриктивные нарушения оценивают соотношение ОФВ1/ФЖЕЛ.
Другие показатели максимального экспираторного потока
Максимальные инспираторные потоки
Особенности спирометрии у детей
Спирометрия может выполнять у детей не моложе 5 лет [2]. Большинство детей начиная с возраста 9 лет способны выполнить маневр форсированного выдоха, удовлетворяющий тем же критериям, которые применимы у взрослых пациентов [5], однако для детей до 9 дет необходимо соблюдать некоторые правила. Желательно, чтобы специалист, обследующий ребенка, имел опыт выполнения функциональных исследований у детей. В лаборатории, занимающейся обследованием маленьких детей, должна быть очень доброжелательная атмосфера, можно использовать игрушки, соответствующие возрасту маленьких пациентов. Перед началом исследования ребенку следует объяснить в доступной манере, что он должен делать. Хорошие результаты дает применение визуальной «обратной связи» (изображение свечей или других картинок на дисплее спирометра, меняющихся при выполнении ребенком форсированного выдоха). Даже если первые попытки были неудачными, продолжение исследования в большинстве случаев позволяет ребенку привыкнуть к обстановке и лучше выполнить дыхательный маневр. Не рекомендуется обследовать детей в лабораториях для взрослых пациентов, в которых обстановка не адаптирована к особенностям детей [2].
Во время тестирования исследователь должен внимательно наблюдать за ребенком для своевременного устранения утечки воздуха и контроля за правильностью выполнения дыхательного маневра. [5]. Для оценки качества выполненного маневра, как и у взрослых, используют метод обратной экстраполяции. Если объем обратной экстраполяции превышает 80 мл, или 12,5 % ФЖЕЛ, этот маневр может быть сохранен для дальнейшего анализа при отсутствии других дефектов [5]. Для детей младшего возраста преждевременным завершением маневра форсированного выдоха считается прекращение маневра на уровне более 10% от пиковой скорости выдоха. ФЖЕЛ и форсированные экспираторные потоки, полученные в таком маневре, не должны использоваться для анализа [5].
В идеале, при проведении спирометрии ребенку достаточно получить 2 приемлемых кривых поток-объем, в которых ФЖЕЛ и ОФВ1 отличаются не более чем на 0,1 л, или 10% от максимальных значений. Но даже при получении единственной кривой, удовлетворяющей техническим требованиям, она может использоваться для анализа, однако в протоколе исследования должно быть отражено число технически удовлетворительных маневров и степень воспроизводимости результатов. Как и у взрослых, у детей для анализа выбирают кривую с максимальными значениями ФЖЕЛ и ОФВ1 [5].
У детей моложе 6 лет не должны использоваться должные величины, применяемые у взрослых пациентов. В литературе предложены несколько различных уравнений для расчета должных величин у детей этого возраста [5].
ИНТЕРПРЕТАЦИЯ РЕЗУЛЬТАТОВ
Выбор результата для анализа
ФЖЕЛ и ОФВ1 выбирают не менее чем из трех воспроизводимых технически приемлемых маневров. Результаты исследования анализируют по маневру с максимальными ФЖЕЛ и ОФВ1 [2].
Должные величины
Существуют различные таблицы и формулы для расчета должных величин показателей спирометрии. В большинстве случаев исследования по разработке должных величин ограничиваются уравнениями расчета средних значений, которые получают при обследовании здоровых некурящих людей. Практика использования 80% от должных значений в качестве фиксированного значения для нижней границы нормальных значений (НГН) ФЖЕЛ и ОФВ1 приемлема у детей, но может приводить к существенным ошибкам при интерпретации функции легких у взрослых. Использование 70% в качестве нижней границы нормы для отношения ОФВ1/ФЖЕЛ приводит к значительному числу ложно-положительных результатов (гиподиагностике ХОБЛ) у мужчин в возрасте старше 40 лет и у женщин старше 50 лет и к гипердиагностике ХОБЛ у пожилых лиц, никогда не куривших и не имеющих характерных клинических симптомов. Как известно, с возрастом соотношение ОФВ1/ФЖЕЛ снижается, поэтому некоторые авторы для диагностики ХОБЛ у людей старше 70 лет рекомендуют использовать для ОФВ1/ФЖЕЛ 65% порог нормы.
Для скоростных показателей НГН составляет 60% от должных значений.
При выборе должных значений необходимо сравнить данные, получаемые с помощью выбранных уравнений должных значений, с собственными измерениями, проведенными на репрезентативной выборке здоровых лиц. Следует выбрать те уравнения должных значений, при которых у взрослых разница между измеренными и рассчитанными значениями является минимальной. У детей ориентируются на минимальную разницу логарифмов измеренных и рассчитанных значений. Чтобы быть уверенным, что выбранные должные значения приемлемы, необходимо обследовать достаточно большое число добровольцев (около 100). К сожалению, это трудновыполнимо для большинства лабораторий.
При использовании должных величин следует избегать экстраполяции за указанный диапазон роста и возраста. Если все же возраст или рост пациента выходят за границы популяции, для которой были разработаны должные значения, то в интерпретации необходимо указать, что была проведена экстраполяция.
Должные величины зависят от антропометрических параметров (в основном от роста), пола, возраста, расы. Чем выше человек, тем больше его легкие и протяженность дыхательных путей и, следовательно, максимальная экспираторная скорость. При вычислении нормальных значений для людей с кифосколиозом вместо роста в формулу следует поставить размах рук. У женщин объем легких меньше, чем у мужчин такого же роста. С возрастом эластичность легочной ткани снижается, в результате происходит снижение объема и скорости выдоха. Вместе с тем следует принимать во внимание и индивидуальные вариации нормы. Например, легочные заболевания могут возникать у людей с исходными показателями легочных объемов и потоков выше среднего уровня и, несмотря на снижение их на фоне заболевания относительно исходных значений, они по-прежнему могут оставаться в пределах, нормальных для популяции в целом.
Анализ результатов спирометрии
Интерпретация результатов спирометрии строится на анализе основных спирометрических параметров (ОФВ1, ЖЕЛ, ОФВ1/ЖЕЛ).
Интерпретация результатов функционального исследования должна быть четкой, краткой и информативной. Простая констатация фактов, что какие-то показатели в норме, а какие-то снижены, не годится. В идеале, к интерпретации результатов функционального исследования должны применяться принципы клинического принятия решения, где вероятность болезни после проведения исследования оценивается с учетом вероятности болезни до проведения исследования, качества исследования, вероятности ложно-положительной и ложно-отрицательной интерпретации, и, наконец, непосредственно результатов исследования и должных значений. Это часто невозможно, потому что интерпретация многих, если не большинства, исследований проводится при отсутствии какой-либо клинической информации. Чтобы улучшить ситуацию, по возможности следует спрашивать врачей, направляющих пациента на исследование, на какой клинический вопрос необходимо ответить, а также до исследования поинтересоваться у пациента, почему его направили в лабораторию. В этом отношении также желательно записать респираторные симптомы (например, кашель, мокрота, хрипы и одышка), недавнее использование бронхорасширяющих препаратов, анамнез курения.
Интерпретация будет более точной при учете клинического диагноза, данных рентгенограммы грудной клетки, концентрации гемоглобина и любых подозрений на нейромышечные заболевания или обструкцию верхних дыхательных путей.
Обструктивные вентиляционные нарушения
Наиболее частое показание к проведению спирометрического исследования – выявление обструкции дыхательных путей и оценка ее выраженности. Обструктивный тип вентиляционных нарушений характеризуется снижением соотношения ОФВ1/ФЖЕЛ при нормальной ФЖЕЛ. Патофизиологической основной снижения максимального экспираторного потока при бронхиальной обструкции является повышение сопротивления дыхательных путей, однако при недостаточном усилии, приложенном пациентом во время выполнения маневра ФЖЕЛ, максимальный экспираторный поток также будет снижен. Дифференцировать эти ситуации можно при количественной оценке усилия пациента, измерив плевральное давление (с помощью внутрипищеводного баллона) или компрессионный объем при проведении бодиплетизмографии.
Ранними признаками обструктивных нарушений вентиляции у пациентов без клинических проявлений, возможно, могут служить изменение формы экспираторной кривой поток-объем и снижение скоростных показателей, измеренных при низких легочных объемах во время теста ФЖЕЛ (СОС25-75, МОС50, МОС75) (рис.4), однако в настоящее время не существует убедительных доказательств существования таких корреляционных связей. Более того, значительная вариабельность показателей затрудняет интерпретацию индивидуальных отклонений от должных значений.
Обструкция верхних дыхательных путей. Форма максимальной кривой поток-объем существенно отличается от должной при обструкции верхних дыхательных путей. Своеобразная форма кривой поток-объем при поражениях верхних дыхательных путей обусловлена различным воздействием динамических факторов на экстра- и интраторакальные дыхательные пути. На экстраторакальные дыхательные пути влияет атмосферное давление, на интраторакальные – внутриплевральное. Разница между внешним давлением (атмосферным или плевральным) и давлением внутри дыхательных путей называется трансмуральным давлением. Положительное трансмуральное давление создает компрессию и уменьшает просвет дыхательных путей. Наоборот, отрицательное трансмуральное давление поддерживает дыхательные пути открытыми, увеличивая их просвет. Если обструкция возникает только во время вдоха либо выдоха, она считается переменной. Если воздушные потоки снижены во время обеих фаз дыхания, обструкция называется фиксированной.
Переменная экстраторакальная обструкция (например, при параличе голосовых связок, увеличении щитовидной железы) вызывает избирательное ограничение воздушного потока при вдохе. Во время выдоха давление внутри дыхательных путей увеличивается и превышает атмосферное, воздействующее на зону поражения снаружи, поэтому экспираторный поток меняется мало. Во время вдоха наблюдается обратная картина: атмосферное давление значительно превышает давление в дыхательных путях, что приводит к снижению инспираторных потоков. Изменения инспираторных потоков хорошо видны на кривой поток–объем (рис. 5, А).
При переменной интраторакальной обструкции (например, при опухоли нижнего отдела трахеи (ниже яремной ямки грудины), трахеомаляции, гранулематозе Вегенера или редицивирующем полихондрите) высокое внутриплевральное давление во время форсированного выдоха превышает давление в дыхательных путях, что приводит к выраженному сужению их просвета с критическим снижением экспираторных потоков. Инспираторные потоки могут мало меняться, если плевральное давление более отрицательное, чем давление в дыхательных путях. Характерная кривая поток–объем представлена на рисунке 5, Б.
При фиксированной обструкции (например, при опухолях на любом уровне верхних дыхательных путей или параличе голосовых связок с фиксированным стенозом, рубцовых стриктурах) инспираторные и экспираторные потоки нарушаются почти в одинаковой степени. Локализация поражения не имеет значения, поскольку размеры трахеи при этом не зависят от давления внутри и снаружи дыхательных путей (рис.5, В).
Для характеристики вышеуказанных поражений верхних дыхательных путей используются различные показатели, например, соотношение инспираторных и экспираторных потоков на уровне 50% жизненной емкости (МОС50вд/МОС50выд, в норме это соотношение приблизительно равно 1,5). Это соотношение наиболее значительно меняется при переменной экстраторакальной обструкции и неспецифично для другой патологии (рис.5). При подозрении на изолированную обструкцию верхних дыхательных путей следует подтвердить диагноз эндоскопически или рентгенологически.
Таблица 2. Классификация тяжести обструктивных нарушений легочной вентиляции
| ОФВ1, %должн. | |
| Легкие | >70% |
| Умеренные | 60 – 69% |
| Среднетяжелые | 50 – 59% |
| Тяжелые | 35 – 49% |
| Крайне тяжелые | |
Рестриктивные вентиляционные нарушения
Рестриктивные нарушения вентиляции обусловлены процессами, снижающими растяжимость легких и, следовательно, ограничивающими наполнение легких воздухом. В начале развития патологических нарушений, когда объем легких еще не снижен, скоростные показатели и отношение ОФВ1/ФЖЕЛ могут увеличиваться вследствие того, что паренхима легких оказывает большее растягивающее действие на дыхательные пути: просвет бронхов увеличивается относительно объема легких. При прогрессировании заболевания происходит уменьшение воздушности легочной ткани. Это проявляется снижением ЖЕЛ, кривая поток-объем становится высокой и узкой (рис. 6, А). Пиковая объемная скорость обычно остается нормальной, после пика наблюдается быстрое линейное снижение потока. Форма кривой может и не меняться, а представлять собой пропорционально уменьшенную копию должной кривой, как, например, при пневмонэктомии (рис. 6, Б).
Рестриктивные нарушения могут встречаться при интерстициальных заболеваниях легких, обширной воспалительной инфильтрации легочной ткани, гипоплазии и ателектазах легкого, после резекции легочной ткани. При подозрении на интерстициальные заболевания легких следует измерить диффузионную способность легких и общую емкость легких. К рестрикции также может приводить и внелегочная патология, например, поражение грудного отдела позвоночника, ребер, дыхательной мускулатуры; высокое стояние диафрагмы, что делает невозможным выполнение глубокого полноценного вдоха; нарушение регуляции дыхания при угнетении дыхательного центра наркотическими препаратами или его повреждении опухолью, кровоизлиянием. При подозрении на мышечную слабость как причину рестрикции следует измерить силу дыхательных мышц. Кроме того, у больных с выраженной мышечной слабостью ФЖЕЛ, измеренная в вертикальном положении и в положении лежа, будет существенно различаться из-за воздействия гравитации на органы брюшной полости. В норме ФЖЕЛ в положении лежа на 5-10% меньше, чем в положении сидя. При выраженной диафрагмальной дисфункции эта разница превышает 30%.
Для диагностики рестриктивных нарушений недостаточно спирометрического исследования, а следует выполнить бодиплетизмографию и измерить легочные объемы.
Смешанные вентиляционные нарушения
Смешанные нарушения легочной вентиляции развиваются при сужении просвета дыхательных путей на фоне уменьшения легочных объемов. При этом спирометрия будет регистрировать одновременное снижение ФЖЕЛ, ОФВ1 и ОФВ1/ФЖЕЛ.
Для уточнения характера функциональных нарушений необходимо выполнять бодиплетизмографию с измерением легочных объемов.
БРОНХОДИЛАТАЦИОННЫЙ ТЕСТ
При первичном исследовании функции дыхания почти всегда желательно выполнить бронходилатационный тест (или бронходилатационную пробу), то есть повторить спирометрию после ингаляции бронходилататора.
Показания для проведения бронходилатационного теста:
1. установление обратимости бронхиальной обструкции, включая пациентов с нормальными показателями исходной спирометрии;
2. определение потенциального эффекта бронхолитической терапии;
3. мониторирование динамики легочной функции у больных с хроническими респираторными заболеваниями при длительном (многолетнем) наблюдении.
Противопоказаний к проведению бронходилатационного теста не существует за исключением тех ситуаций, в которых противопоказано выполнение спирометрии, и случаев непереносимости бронхорасширяющих препаратов. Если пациент не переносит β2-агонисты, то в качестве бронходилататора можно использовать М-холинолитик короткого действия.
Методика проведения бронходилатационного теста
Реакция на бронходилататор является интегральной физиологической реакцией, в которую вовлечены эпителий дыхательных путей, нервы, медиаторы и гладкие мышцы.
Если бронходилатационный тест проводится с целью выявить возможность дополнительного улучшения легочной функции на фоне базисной терапии заболевания, то вся плановая терапия сохраняется перед исследованием в обычном для пациента режиме [2].
Курение не допускается в течение 1 ч до и на протяжении всего тестирования.
Интерпретация результатов бронходилатационного теста
Обратимость бронхиальной обструкции определяется по изменению ОФВ1 или ФЖЕЛ. Другие показатели спирометрии, в том числе потоки, измеренные на разных уровнях ФЖЕЛ (МОС25, МОС50, МОС75, СОС25-75), не используются для оценки обратимости обструкции дыхательных путей в связи с их крайне высокой вариабельностью [7].
Интерпретация результатов бронходилатационного ответа состоит из нескольких этапов. На первом этапе необходимо определить, превышают ли полученные данные вариабельность измерения, которая составляет