Простудный кашель у ребенка чем лечить
Лечение кашля у детей с острыми респираторными заболеваниями
Кашель является самым частым симптомом острых респираторных заболеваний (ОРЗ) у детей. Безусловно, кашель — это защитный рефлекс, направленный на восстановление проходимости дыхательных путей, однако эффективность кашля в значительной степени зависи
Кашель является самым частым симптомом острых респираторных заболеваний (ОРЗ) у детей. Безусловно, кашель — это защитный рефлекс, направленный на восстановление проходимости дыхательных путей, однако эффективность кашля в значительной степени зависит от реологических свойств мокроты. В то же время для воспалительных заболеваний респираторного тракта характерно увеличение вязкости мокроты и снижение мукоцилиарного клиренса. Кроме того, гиперсекреция вязкой слизи, отек и бронхоспазм приводят к развитию бронхообструктивного синдрома, который ухудшает течение и прогноз болезни. Поэтому основной целью терапии острых респираторных заболеваний, сопровождающихся кашлем, является разжижение мокроты, снижение ее адгезивных свойств и облегчение эвакуации [2, 3, 4].
Несколько лет назад на российском рынке появился препарат «Проспан ® » (сироп), хорошо известный в Европе. Проспан ® — растительный препарат, содержащий активное вещество: сухой экстракт листьев лекарственного плюща Hedera helix.
С целью оценки клинической эффективности, переносимости и безопасности препарата растительного происхождения «Проспан ® » у детей с острыми респираторными заболеваниями нами было проведено открытое сравнительное исследование. Наблюдали 263 ребенка (109 девочек и 158 мальчиков) в возрасте от 2 месяцев до 15 лет с клиническими проявлениями острой респираторной вирусной инфекции. Дети дошкольного возраста составили 84%, из них 39 (15%) — дети первого года жизни. У трети пациентов имелись в анамнезе аллергические заболевания (бронхиальная астма, атопический дерматит, аллергический ринит). 24,7% детей, включенных в исследование, были отнесены к диспансерной группе «часто болеющих детей». Хроническая ЛОР-патология имела место у 17% наблюдаемых нами детей и была представлена аденоидитом, синуситом, хроническим тонзиллитом.
Все пациенты имели схожую клиническую картину респираторной инфекции, протекающую с катаральными явлениями, признаками интоксикации, лихорадкой, приступообразным малопродуктивным кашлем. У 65 детей (24,7%) отмечались клинические признаки острого обструктивного бронхита, у 74 пациентов (28%) — острого стенозирующего ларинготрахеита (синдром крупа). Длительность заболевания на момент начала исследования у 2/3 детей составила 1–2 дня, у остальных — не более 6 суток.
Таким образом, критериями включения в исследование явилось наличие малопродуктивного кашля у детей с острыми респираторными вирусными инфекциями (ОРВИ), а критериями исключения — применение других мукоактивных препаратов менее чем за 14 дней до начала исследования, тяжелое течение бронхообструктивного синдрома с выраженными проявлениями дыхательной недостаточности и анамнестические данные о непереносимости препаратов из листьев плюща.
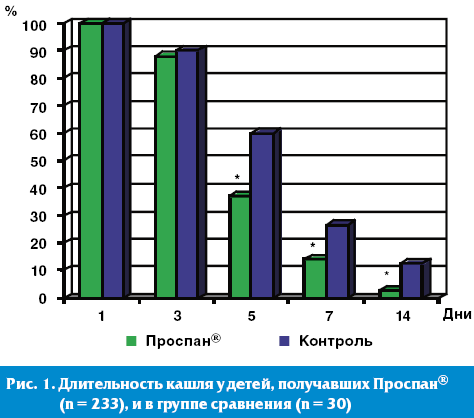
Все дети получали системную фармакотерапию, соответствующую тяжести основного и сопутствующих заболеваний (антибиотики, антигистамины, антипиретики и пр.). Основную группу составили 233 ребенка, которым кроме системной фармакотерапии был назначен препарат «Проспан ® » в виде сиропа в рекомендуемой возрастной дозировке (детям грудного возраста — 2,5 мл × 2 раза в день, от 1 до 6 лет — 2,5 мл × 3 раза в день, с 6 до 15 лет — 5 мл × 3 раза в день). Длительность терапии составила от 7 до 15 дней. 30 больных (группа сравнения) получали системную фармакотерапию и другой фитопрепарат отхаркивающего действия (Мукалтин, микстуры с алтеем, подорожником). Распределение пациентов по группам осуществлялось методом случайной выборки. Все группы наблюдаемых детей были сравнимы по клиническому статусу.
Аускультативные данные также подтвердили эффективность Проспана ® как муколитика и экспекторанта, поскольку к 7 дню лечения хрипы в легких не прослушивались у большинства больных. Влажные среднепузырчатые хрипы сохранялись дольше (до двух-трех недель) только у 3 грудных детей с бронхообструкцией, причем у одного из них, кроме гипоксического поражения центральной нервной системы, был обнаружен порок развития бронхиального дерева.
Сравнительная характеристика применения Проспана ® у детей с ОРВИ показала достоверно более высокую терапевтическую эффективность Проспана ® по сравнению с фитомикстурами и Мукалтином.
Эффективность Проспана ® в комплексной терапии острого обструктивного бронхита. Клинические признаки острого обструктивного бронхита в нашем исследовании отмечались у 65 детей (у 55 пациентов основной группы и у 10 детей группы сравнения), возраст которых составил от 5 месяцев до 13 лет, причем преобладали дети дошкольного возраста.
Представляется важным, что дети с проявлениями обструктивного бронхита на фоне ОРВИ в 28% случаев относились к диспансерной группе «часто болеющих». У 38 детей синдром бронхиальной обструкции наблюдался впервые, в остальных случаях отмечалось рецидивирующее течение бронхообструкции на фоне ОРВИ.
У 21 ребенка (30%) отмечался отягощенный семейный и личный аллергологический анамнез (атопический дерматит, пищевая и медикаментозная аллергия), однако диагноз «бронхиальная астма» у этих детей не установлен. Имели респираторные заболевания в раннем неонатальном периоде (синдром дыхательных расстройств, аспирационную пневмонию и пр.) 11 детей.
Детям с легким течением обструктивного бронхита Проспан ® назначался без бронхолитической и противовоспалительной терапии. По поводу бронхообструктивного синдрома среднетяжелого и тяжелого течения дети получали бронхолитики и глюкокортикостероиды ингаляционно (Беродуал и Пульмикорт через небулайзер).
На фоне комплексной терапии к 3 суткам наблюдения за счет уменьшения бронхиальной обструкции улучшилось состояние у детей основной группы: экспираторная одышка в покое исчезла, при физической нагрузке — уменьшилась (38% больных). При нагрузке до начала терапии одышка наблюдалась почти в 60% случаев в обеих группах, на третьи сутки — у 40% пациентов, частота в группах была одинакова, однако к 5 дню терапии одышка в группе сравнения была отмечена у 30% детей, в то время как в группе получавших Проспан ® лишь у 4,6% детей. Через неделю одышка в покое отмечалась только у детей из группы сравнения.
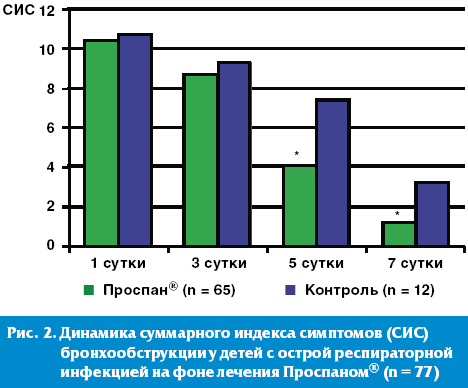
Динамика суммарного индекса симптомов бронхообструкции в нашем исследовании достоверно продемонстрировала высокую эффективность раннего назначения (в первые 1–2 суток) препарата «Проспан ® » у пациентов с острым обструктивным бронхитом легкого течения. К 5 дню терапии Проспаном ® нами отмечено более быстрое (достоверно значимое) исчезновение симптомов бронхообструкции на фоне уменьшения клинических признаков ОРЗ по сравнению с детьми, получавшими другие отхаркивающие фитомикстуры (рис. 2).
Эффективность Проспана ® в комплексной терапии ОРВИ у детей с бронхиальной астмой (БА). Хорошо известно, что респираторная вирусная инфекция является триггером бронхоспазма у детей с БА. Профилактика развития приступа на фоне ОРВИ является актуальной задачей и может существенно улучшить качество жизни ребенка.
Мы наблюдали 23 детей с ОРВИ на фоне БА в периоде ремиссии основного заболевания. Все дети получали базисную терапию, соответствующую тяжести заболевания, которая при первых симптомах ОРВИ на 7 дней была увеличена в 2 раза, а в комплексную терапию были добавлены антигистамины последнего поколения.
Бронхиальная обструкция развилась у трех (22%) детей основной группы на третьи сутки течения ОРВИ. Дыхательные расстройства имели легкую степень тяжести у двух детей (в легких с обеих сторон выслушивались рассеянные сухие хрипы, объем форсированного выдоха за 1-ю с (ОФВ1) 75–79% от нормы). Им продолжено лечение препаратом «Проспан ® », на фоне чего утяжеления бронхиальной обструкции не наблюдалось. Сухой кашель через сутки стал влажным, продуктивным, к 7 дню болезни уменьшился. Хрипы в легких выслушивались 2 дня. Назначение бронхолитиков не потребовалось. У одного ребенка шести лет, страдающего бронхиальной астмой среднетяжелого течения и получающего базисную терапию ингаляционными кромонами, обструкция на фоне ОРВИ нарастала (ОФВ1 снизилась до 48% от нормы), ввиду чего усилена противовоспалительная и бронхолитическая терапия (Пульмикорт и Беродуал через небулайзер).
В группе сравнения бронхиальная обструкция клинически дебютировала у 4 детей (в 40%), по поводу чего им были назначены ингаляционные бронхолитики, а 3 пациентам — и ингаляционные глюкокортикостероиды.
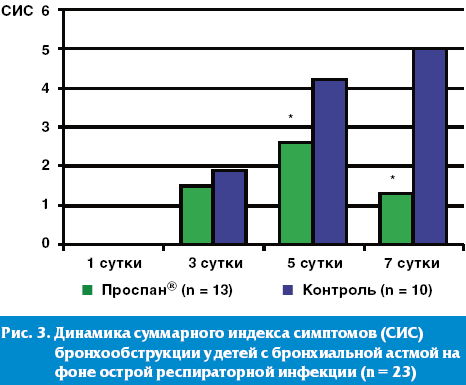
Динамика суммарного индекса симптомов бронхообструкции достоверно продемонстрировала высокую эффективность раннего (в первые 1–2 суток) назначения препарата «Проспан ® » у детей с ОРВИ, страдающих бронхиальной астмой (рис. 3). У этой группы пациентов назначение в комплексной терапии Проспана ® в качестве отхаркивающего и секретолитического средства в первые сутки острой респираторной инфекции достоверно уменьшало и вероятность развития приступа БА.
Однако, анализируя течение обструкции у детей с БА, необходимо подчеркнуть, что протективный эффект развития приступа на фоне ОРВИ у детей с БА оказывает только комплексная терапия, включающая назначение противовоспалительных препаратов (ингаляционных глюкокортикостероидов (ИГКС), фенспирида, антигистаминовых препаратов последнего поколения) и секретолитических препаратов с опосредованным бронхолитическим действием (Проспан ® ).
Таким образом, среди разнонаправленных эффектов экстракта из листьев плюща, а именно отхаркивающего, секретолитического и бронхоспазмолитического, наиболее уникальным и отличающим его от других препаратов от кашля (растительных или синтетических), является бронхоспазмолитическое действие. В связи с этим Проспан ® можно рекомендовать и при респираторных инфекциях, сопровождающихся обструкцией. Это могут быть как острые, так и хронические состояния, протекающие с обратимым сужением дыхательных путей. Необходимо только учитывать, что бронхолитический эффект, в отличие от действия бета2-адреномиметиков, отсроченный и развивается через 24–48 часов от начала терапии, предупреждая дальнейшее прогрессирование бронхообструкции. Кроме того, в лечении обструктивных и необструктивных форм поражения бронхов всегда нужно помнить об этиологии болезни (коклюш, микоплазмоз, хламидиоз, в том числе персистирующий). Длительность респираторных симптомов и неэффективность отхаркивающей терапии часто связана с неадекватностью комплексного лечения болезни. Устранение аллергического и/или инфекционного воспаления применением антиаллергических и антибактериальных препаратов надежно купирует обострение хронического заболевания или приводит к излечению.
Эффективность Проспана ® у детей первого года жизни. Известно, что в Германии Проспан ® является препаратом, часто назначаемым при наличии кашля у детей раннего возраста. Это побудило нас провести анализ эффективности и безопасности препарата в этой возрастной группе.
Всего мы наблюдали 39 детей в возрасте до года с клиническими симптомами ОРВИ, из них острый ларинготрахеит отмечался у 8 пациентов, острый стенозирующий ларинготрахеит 1 степени — у 2, острый простой бронхит — у 10, острый обструктивный бронхит — у 20 детей. Треть детей находились на естественном или смешанном вскармливании. У 35% детей отмечались клинические признаки гипоксически-травматического поражения центральной нервной системы, один ребенок был с грубой задержкой психомоторного развития. Отягощенный семейный аллергологический анамнез отмечался в 5 случаях. Семь детей страдали атопическим дерматитом.
Общая оценка эффективности Проспана ® детям с ОРВИ, в т. ч. и при наличии бронхообструктивного синдрома, в нашем исследовании была расценена как «отличная» и «хорошая» почти у 80% больных, «удовлетворительная» у 19 пациентов (8%). Отсутствие эффекта от терапии отмечено всего у 2 из 233 детей (1%). В группе сравнения «отличный» и «хороший» эффект от проводимой терапии был отмечен у 60% пациентов, «удовлетворительный» — у 23% детей и отсутствие эффекта — у 17% больных.
Заключение
Таким образом, проведенное нами открытое сравнительное мультицентровое исследование показало, что Проспан ® является эффективным натуральным лекарственным препаратом в терапии кашля у детей с острыми заболеваниями дыхательных путей, в том числе и у детей с обструктивным бронхитом.
Проспан ® (сироп) имеет удобную расфасовку, хорошие органолептические свойства и может применяться не только в стационаре, но и в домашних условиях. Проспан ® может быть рекомендован для лечения ОРВИ, протекающих с кашлем, у детей любого возраста.
По вопросам литературы обращайтесь в редакцию.
Дифференциальная диагностика кашля у детей и его лечение
Кашель — защитный механизм очищения бронхов и трахеи. Он возникает при воздействии на «быстрые» или ирритативные рецепторы механических и химических раздражителей и на «медленные» С-рецепторы — медиаторы воспаления. Редкие кашлевые толчки физиологичны, он

При дифференциальной диагностике кашля очень важно различать его временные характеристики: остро возникший кашель; затяжной кашель, длящийся три и более недель после острого эпизода; рецидивирующий, возникающий периодически; длительный постоянный кашель.
Виды кашля
Остро возникший кашель. Характерен для острого вирусного катара верхних дыхательных путей, а также для воспаления в гортани (ларингит, круп), трахее (трахеит), бронхах (бронхит) и легких (пневмонии). При поражении дыхательной трубки кашель вначале сухой, непродуктивный — не ведет к отхождению мокроты и субъективно ощущается как навязчивый. При ларингите и трахеите он нередко приобретает лающий характер и металлический обертон. Сухой кашель сопровождает першение в горле при ларингите. При пневмонии кашель обычно бывает влажным с первых часов болезни, его нередко описывают как глубокий.
Влажный кашель характерен для развернутой картины бронхита, его толчки заканчиваются отхождением мокроты (у маленьких детей это воспринимается на слух), возникая вновь при ее накоплении. Отхождение мокроты субъективно воспринимается как облегчение.
В дифференциальной диагностике остро возникшего кашля важно убедиться в его связи с инфекцией (повышение температуры, наличие катарального синдрома). У ребенка с признаками острой респираторно-вирусной инфекции (ОРВИ) осиплость голоса, затруднение вдоха указывают на поражение гортани с возможной угрозой асфиксии (круп). Влажные хрипы в обоих легких указывают на бронхит: у старших детей они обычно крупно- и среднепузырчатые, у маленьких нередко мелкопузырчатые, что позволяет поставить диагноз бронхиолита.
Ключевой задачей при наличии признаков ОРЗ является исключение пневмонии — чаще всего при этом в легких хрипы отсутствуют или выслушиваются над ограниченным участком легкого, где также определяется укорочение перкуторного звука и/или изменение характера дыхания. Характер и сила кашля не указывают на этиологию пневмонии. Исключение составляет кашель стокато при хламидийной пневмонии у детей первых месяцев жизни: «сухой», отрывистый, звонкий, следует приступами, но без реприз, сопровождается тахипноэ, но не лихорадочной реакцией.
Спастический кашель характерен для бронхиальной астмы, а у детей первых лет жизни — при остром обструктивном бронхите или бронхиолите. При этих формах хрипы сопровождаются удлинением выдоха, что свидетельствует о наличии бронхиальной обструкции. Спастический кашель обычно малопродуктивен, навязчив, часто имеет в конце свистящий обертон.
В случае внезапного появления кашля, в том числе спастического, без признаков ОРВИ, следует подумать и об инородном теле в дыхательных путях, особенно у ребенка, ранее не имевшего спастического кашля. Для него характерен приступ коклюшеподобного кашля — навязчивого, но не сопровождающегося репризами. Такой кашель может длиться непродолжительное время, при продвижении инородного тела в более мелкие бронхи кашель может прекратиться. Инородное тело сопровождается часто вздутием одного легкого, над которым выслушивается ослабление дыхания и, нередко, свистящий выдох; при таких симптомах показана бронхоскопия.
Затяжной кашель (более 2 недель). Наблюдается достаточно часто, обычно после острого бронхита. Чаще всего он связан не столько с воспалительным процессом как таковым, сколько с постинфекционной гиперпродукцией мокроты и, нередко, с гиперчувствительностью кашлевых рецепторов. В расшифровке такого кашля важен учет возраста ребенка.
У грудных детей после обструктивного бронхита сохранение гиперсекреции слизи при повышении кашлевого порога обуславливает редкий влажный кашель в течение 4 недель и более; его отличительная особенность — наличие «хрипотцы» — клокочущих звуков в грудной клетке, слышимых на расстоянии, которые исчезают после кашля и возникают вновь по мере накопления мокроты. Мокрота из трахеи и гортани у грудных детей эвакуируется более редкими кашлевыми толчками, когда просвет бронхов будет почти полностью перекрыт. У таких детей кашель при давлении на трахею (или шпателем на корень языка) вызывается с трудом. Кашель, связанный с гиперсекрецией, постепенно стихает — как по частоте, так и по интенсивности.
При этом, однако, следует исключить кашель, связанный с привычной аспирацией пищи вследствие дисфагии — наиболее частой причиной затяжного кашля у грудных детей, как вскармливаемых грудью, так и искусственно. Установление факта дисфагии требует обычно наблюдения за процессом кормления, поскольку не всякая мать фиксирует внимание на связи кашля с приемом пищи. Помимо «поперхивания», «закашливания» во время еды для аспирации пищи характерно появление хрипов, которые быстро исчезают или меняют свою локализацию и интенсивность после кашлевого толчка. При рентгенографии грудной клетки у таких детей обычно выявляется затемнение или усиление легочного рисунка в области верхних долей.
Кашель при приеме пищи наблюдается и при наличии бронхопищеводного свища, отличительная его особенность — отделение обильной пенистой мокроты; наличие этого симптома требует проведения контрастного исследования пищевода и эзофагоскопии.
Для детей, имеющих, помимо дисфагии, желудочно-пищеводный рефлюкс, характерны приступы кашля во время сна. Обнаружение мокрой подушки подтверждает этот диагноз.
Затяжной кашель у детей раннего и дошкольного возраста нередко вызывается затеканием слизи в гортань из носоглотки при длительно текущем назофарингите, аденоидите, гипертрофии аденоидов; в отличие от кашля при бронхите, он не сопровождается хрипами в легких, часто имеет характер поверхностного и исчезает при лечении процесса в носоглотке. Затяжной эпизод бронхита с кашлем в течение 2–4 недель обычен для дошкольников с рецидивирующим бронхитом.
Затяжной сухой кашель у детей школьного возраста и подростков, который может длиться до 6 недель, нередок при трахеите или трахеобронхите, развивающихся при некоторых респираторно-вирусных инфекциях (РС-, рино-, парагриппозные вирусы). Он часто болезненный, приступообразный, приступ заканчивается отхождением комочка плотной слизи (фибринозные наложения). Специальными исследованиями, однако, было показано, что среди кашляющих более 2 недель детей этого возраста 25% и более переносят коклюш в характерной для них атипичной форме — без выраженной приступообразности и реприз.
Такое течение коклюша характерно как для не полностью привитых детей, так и детей, получивших 3 прививки и ревакцинацию в 18 месяцев. Дело в том, что противококлюшный иммунитет постепенно угасает и через 5–6 лет — к школьному возрасту — большинство привитых становятся восприимчивыми к этой инфекции. Атипичное ее течение у них способствует поздней диагностике (если вообще она проводилась) и распространению инфекции и заражению грудных детей, еще полностью не получивших всех прививок.
Затяжной кашель у подростков с коклюшем отличается отсутствием хрипов в легких, он обычно не усиливается и не приобретает специфического характера, как у не привитых. Иногда, однако, удается при давлении пальцами на трахею или шпателем на корень языка вызвать подобие коклюшного кашлевого толчка с высовыванием языка, покраснением лица, реже с типичной репризой. Бактериологический диагноз коклюша у этих детей редко удается, более надежно определение в крови антитоксических антител, которые у заболевших, в отличие от привитых, присутствуют в высоких титрах.
Рецидивирующий кашель. Характерен, прежде всего, для больных бронхиальной астмой — это одна из частых жалоб родителей детей, у которых диагноз астмы еще не установлен. Кашель, сопровождающий почти каждый эпизод ОРВИ, характерен и для рецидивирующего бронхита — он обычно влажный, затяжной, его длительность превышает 2 недели, он не сопровождается явными признаками бронхоспазма, который, однако, нередко выявляется при исследовании функции внешнего дыхания (ФВД) (проба с бронходилататорами).
При рецидивирующем обструктивном бронхите (РОБ) у детей до 3–4 лет кашель — влажный или «спастический» — возникает на фоне ОРВИ, обычно при наличии температуры и катарального синдрома. В отличие от кашля при бронхиальной астме он не носит характера приступа. Однако по виду кашля эти две формы вряд ли можно отличить, поскольку кашель и обструкция на фоне ОРВИ — наиболее распространенный тип обострения и бронхиальной астмы, особенно у маленьких детей. У многих из них диагноз РОБ со временем «перетекает» в диагноз астмы, если такие эпизоды повторяются более 3–4 раз или если периоды кашля связаны с воздействием не ОРВИ, а аллергена, физической нагрузки, холодного воздуха или возникают как бы вовсе без видимой причины — как следствие усиления воспалительных изменений в слизистой бронхов.
Длительный, постоянный кашель. Наблюдается при хронических болезнях органов дыхания, что сразу же отличает его от описанных выше видов кашля. Конечно, он может усиливаться или ослабевать в отдельные периоды времени, но принципиально важно, что ребенок практически постоянно кашляет.
Влажный постоянный кашель наблюдается при большинстве нагноительных заболеваний легких, сопровождающихся скоплением мокроты. Часто кашель особенно силен по утрам, после отделения мокроты он становится реже. Более «глубокий» на слух кашель типичен для бронхоэктазов, при пороках хрящей бронхов (синдром Вильямса–Кэмпбелла) он может иметь спастические обертона.
При муковисцидозе кашель часто бывает навязчивым и мучительным из-за вязкости мокроты, нередко сопровождается признаками обструкции. Диагноз нетруден при наличии других проявлений муковисцидоза — похудания, полифекалии, барабанных пальцев и др., однако существуют более легкие формы этой болезни, так что исследование электролитов пота показано у всех детей с постоянным кашлем.
Постоянный сухой кашель с изменением голоса может указывать на папилломатоз гортани. Сухой кашель, сопровождающийся одышкой, деформацией грудной клетки, признаками легочного сердца, барабанными пальцами характерен для фиброзирующего альвеолита.
Особого внимания заслуживает психогенный кашель, для которого также типичен постоянный кашель. Это обычно сухой с металлическим оттенком кашель, который наблюдается только в дневное время и исчезает во сне, его отличительная особенность — регулярность и высокая частота (до 4–8 раз в минуту), прекращение во время еды и разговора. Психогенный кашель возникает обычно как реакция на стрессовые ситуации в семье и школе, становясь затем привычным, он часто начинается во время ОРЗ, приобретая довольно быстро описанный выше характер. У части детей такой кашель имеет характер тика или проявления обсцессивно-компульсивного расстройства (синдром Жиля де ля Туретта).
Маленькие дети нередко кашляют при стрессе — обычно чтобы добиться своих целей; кашель усиливается до и во время осмотра врача, прекращаясь по его окончании (снятие «стресса ожидания»). Новый приступ кашля можно спровоцировать, коснувшись неприятной ребенку темы (капризы, соблюдение режима дня) или даже просто начав отвлеченный разговор, не обращая на ребенка внимания. Причиной закрепления кашлевого рефлекса у ребенка могут быть повышенная тревожность родителей, концентрация их внимания на респираторных симптомах. Такие дети требуют углубленного обследования для исключения органической патологии, иногда пробного лечения спазмолитиками и аэрозолями стероидов.
Некоторые виды кашля отличаются по своему характеру.
Битональный кашель (низкий, затем высокий тоны). Возникает при туберкулезных грануляциях из лимфобронхиального свища, иногда при инородных телах крупных бронхов. Является показанием для бронхоскопии.
Кашель при глубоком вдохе. Сопровождается болью, указывает на раздражение плевры; он проходит после обезболивания (кодеин, Промедол). Такой же кашель при рестриктивных процессах связан с повышением ригидности легких (аллергический альвеолит). Глубокий вдох вызывает кашель и у детей с астмой — он возникает как следствие бронхиальной гиперреактивности; поверхностное дыхание является составной частью ряда систем лечебной физкультуры (ЛФК), используемых для лечения астмы.
Ночной кашель. Характерен для бронхиальной астмы, он возникает обычно ближе к утру вследствие усиления бронхоспазма; нередко он указывает на аллергию к перу в подушке. У ряда детей ночной кашель представляет собой эквивалент астмы, поэтому таких детей надо обследовать соответственно. Ночной кашель наблюдается также при желудочно-пищеводном рефлюксе, старшие дети при этом жалуются на изжогу. Довольно часто ночной кашель возникает у детей с синуситом или аденоидитом вследствие попадания слизи в гортань и подсыхания слизистой при дыхании ртом.
Кашель при физической нагрузке — признак гиперреактивности бронхов, наблюдается у значительной части больных бронхиальной астмой.
Кашель с синкопами — кратковременной потерей сознания — возникает из-за снижения венозного притока при повышении внутригрудного давления и, вследствие этого, уменьшения сердечного выброса; состояние доброкачественное, кроме противокашлевых средств лечения не требует.
Лечение кашля
Борьба с кашлем ведется человечеством с незапамятных времен — даже сейчас, когда мы знаем о кашле так много, и родители, и многие педиатры рассматривают кашель как нежелательный симптом и стремятся его прекратить. Жалобы на кашель и настойчивые просьбы родителей лечить кашель связаны, по-видимому, не только с тем, что кашель — наглядный признак нездоровья ребенка. Субъективно кашель находящегося рядом или в близком окружении человека воспринимается как раздражающий, нервирующий феномен. Отсюда и стремление прекратить кашель во что бы ни стало.
Что нового дает нам современное понимание природы кашля? Во-первых, что причин кашля несколько и что подавлять имеет смысл лишь кашель, вызываемый «сухим» воспалением слизистой дыхательных путей — например, при ларингите, а также кашель, связанный с раздражением плевры. В тех же случаях, когда кашель ведет к удалению мокроты, подавлять его нецелесообразно и даже опасно. Важно разъяснять родителям, что кашель — это защитная реакция, направленная на очищение дыхательных путей в условиях гиперсекреции слизи и снижения эффективности мукоцилиарного клиренса. Практически, лечение кашля как такового требуется лишь в редких случаях, когда он существенно нарушает жизнедеятельность больного.
Антибиотики. Прежде всего, важно уяснить, что наличие кашля само по себе не является поводом для антибактериальной терапии. Она проводится только при доказанной бактериальной инфекции верхних дыхательных путей (отит, синусит, стрептококковая ангина) и поражении легких (пневмония, в т. ч. хроническая, муковисцидоз, пороки развития легких). В отношении острых бронхитов доказано, что антибактериальная терапия оправдана лишь при микоплазменной и хламидийной этиологии (10–15% от общего числа бронхитов, чаще в школьном возрасте), тогда как основная масса бронхитов, в т. ч. обструктивных, — вирусные заболевания.
Антибактериальное лечение коклюша, в т. ч. протекающего в виде длительного кашля при раннем начале (в первые 7–10 дней) может оборвать клинические проявления. В более поздние сроки ожидать большого эффекта от антибиотиков трудно, однако такое лечение в течение 2–3 дней прекращает бацилловыделение, так что оно вполне оправдано с эпидемиологической точки зрения. Доказанной эффективностью обладают эритромицин (50 мг/кг/сут) и кларитромицин (15 мг/кг/сут) в течение 10–14 дней или азитромицин (10 мг/кг/сут) 5 дней.
В литературе опубликованы, прежде всего отоларингологами, данные о применении местного антибиотика фузафунгина (Биопарокса) после операций тонзилло- и аденотомии, а также при аденоидитах, ОРВИ. Препарат обладает также местным противовоспалительным действием. С учетом того, что при ОРВИ происходит размножение пневмококков и гемофильной палочки, у детей группы риска его применение может быть оправдано. Однако при доказанных бактериальных инфекциях (стрептококковая ангина, отит и др.) Биопарокс не заменяет системных антибиотиков.
Лечение ларингита. При сопровождающем ларингит лающем кашле принято проводить ингаляции горячим паром — например, в ванной комнате с открытым краном горячей воды. Однако доказано, что этот вид лечения неэффективен как при крупе, так и при бронхитах. Метаанализ многочисленных исследований по лечению крупа показал, что наиболее эффективно предотвращает развитие (или прогрессирование) стеноза гортани в/м введение дексаметазона (0,6 мг/кг) или, в более легких случаях, ингаляции будесонида (Пульмикорта). Эти средства способствуют и быстрому прекращению кашля.
Противокашлевые и отхаркиваюшие средства. Сухой кашель теоретически является показанием для назначения противокашлевых средств, однако в большинстве случаев ОРВИ он через несколько часов сменяется влажным, при котором эти средства противопоказаны. В качестве противокашлевых средств у детей применяют, в основном, ненаркотические препараты — бутамират, декстрометорфан, глауцин, окселадин, пентоксиверин (табл. 1). В недавно проведенном исследовании было показано, однако, что ложка гречишного меда на ночь успокаивает ночной кашель у детей 2–18 лет с ОРВИ, по крайней мере, не хуже, чем доза декстрометорфана. А молоко со щелочью, чай с вареньем и т. п. «домашние» средства успокаивают лающий кашель при фарингите (першение в горле) не хуже, чем «антисептические» пастилки или спреи. Это дало основание ВОЗ рекомендовать при кашле только домашние средства.
В тех случаях, когда приходится назначать лекарственные средства от фарингита, с учетом того, что большинство средств содержит антисептики, нарушающие биоценоз полости рта, предпочтительно использовать ингаляции Биопарокса — бактериостатика, обладающего также противовоспалительными эффектами.
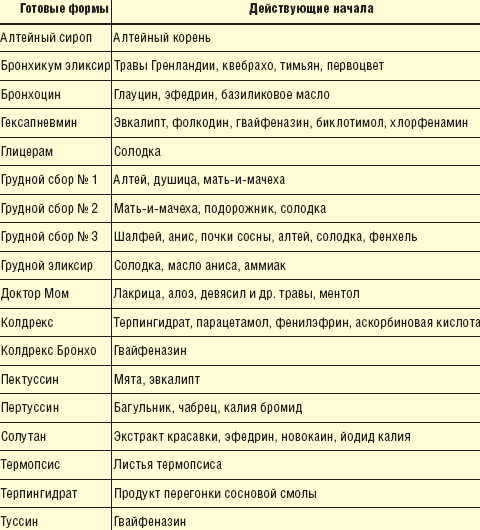
При влажном кашле подавление кашля недопустимо, так что вмешательство оправдано только при затрудненной эвакуации мокроты. Эффективность отхаркивающих средств (в основном, растительного происхождения) ставится под большое сомнение; к тому же их применение у маленьких детей может сопровождаться аллергической реакцией и рвотой. Тем не менее, эти средства (препараты мяты, алтея, солодки, душицы, мать-и-мачехи, аниса, багульника, чабреца и др.) применяют широко, что может быть оправдано их дешевизной и безопасностью (табл. 2). А вот использование дорогостоящих форм таких средств, хотя бы и содержащих экстракты экзотических растений (травы Гренландии, квебрахо, листья плюща), оправдано быть не может. Растирания грудной клетки препаратами, содержащими эфирные масла (эвкалипт, хвоя и др.) и бальзамы, которые всасываются кожей, не более эффективны, чем отхаркивающие.
В продаже имеются комбинированные средства, содержащие как отхаркивающие, так и противокашлевые средства (Бронхолитин, Туссин и др.) (табл. 1). Идея их создания — сделать кашель более редким, но более продуктивным, что должно успокаивать родителей. Эти комбинации также не имеют доказанной эффективности у детей, а вот их проверка у взрослых больных показала, что такие комбинации не улучшают отхождение мокроты, но существенно снижают показатели ФВД. Вряд ли после этого можно серьезно рекомендовать эти средства в практику.
Муколитики. Более оправдано применение муколитиков, особенно при хронических заболеваниях, сопровождающихся обилием вязкой мокроты (муковисцидоз, хроническая пневмония, пороки развития бронхов). Наиболее выражено муколитическое действие у N-ацетилцистеина, который в детской практике применяется, в основном, при муковисцидозе и хронических легочных нагноениях. Однако и его трудно отнести к незаменимым препаратам: например, в США у больных муковисцидозом ацетилцистеин применяют относительно редко, отдавая предпочтение вибромассажу. При наличии гнойной мокроты у больных муковисцидозом показан Пульмозим (дорназа-альфа), расщепляющий ДНК, накапливающуюся в мокроте при распаде клеточных элементов (табл. 3). Применение этих средств допустимо лишь в условиях, где можно провести постуральный дренаж после их введения.
Применять ацетилцистеин при острых заболеваниях, в т. ч. бронхитах, не следует, поскольку при них вязкая мокрота — редкость, а возможности провести постуральный дренаж в случае «заболачивания» легкого жидкой мокротой отсутствуют, да и разрешен этот препарат с 12 лет.
При острых и рецидивирующих бронхитах улучшение мукоцилиарного транспорта лучше достигается с помощью карбоцистеина и амброксола, последний может использоваться как внутрь, так и в виде аэрозоля — у детей, получающих ингаляции симпатомиметика по поводу обструктивного бронхита.
Подавление кашля, сопровождающего обструктивный синдром, также не является самоцелью — применение симпатомиметиков, ликвидируя бронхоспазм, способствуют и прекращению кашля (табл. 4). При астматическом статусе, сопровождающемся формированием слепков бронхов, попытки применения N-ацетилцистеина могут привести к усилению бронхоспазма.
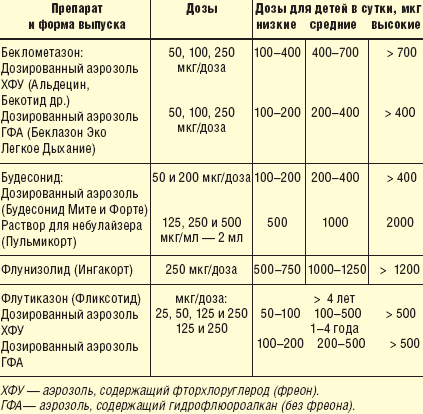
Противовоспалительные средства. Использование местно действующих ингаляционных кортикостероидов (ИКС) составляет основу терапии среднетяжелой и тяжелой бронхиальной астмы. Используют как дозированные ингаляторы (беклометазон, будесонид, флутиказон), так и растворы для небулайзера с будесонидом (Пульмикорт), особенно у детей до 3–5 лет (табл. 5). Подавляя воспаление в слизистой бронхов, ИКС способствуют прекращению вызываемого им кашля.
ИКС могут применяться и при респираторных инфекциях более тяжелого течения, при которых кашель связан, в первую очередь, с воспалительным процессом в слизистой оболочке бронхов. В частности, применение этих средств в судорожном периоде коклюша снижает частоту приступов кашля и его интенсивность. ИКС (вместе с симпатомиметиками) могут применяться при лечении обструктивного бронхита (особенно рецидива РОБ) у маленьких детей. И хотя ИКС не сокращает длительность заболевания, они оказывают положительное влияние на тяжесть острого периода; есть также данные о снижении частоты рецидивов обструкции при продолжении лечения ИКС в течение 2–4 недель после окончания острого периода. При длительном кашле на почве трахеита ИКС также часто приносят стойкое облегчение.
Использование ИКС, по понятным причинам, не может быть «средством борьбы с кашлем» при большинстве респираторных инфекций. Альтернативой им является нестероидный противовоспалительный препарат фенспирид (Эреспал — сироп 2 мг/мл), не обладающий, как правило, серьезным побочным действием. Этот препарат улучшает мукоцилиарный клиренс, обладает активностью как спазмолитик и блокатор Н1-гистаминовых рецепторов. У многих больных, особенно с рецидивирующими бронхитами, в т. ч. обструктивными, хронической патологией Эреспал (в дозе 4 мг/кг/сут, у детей старше 1 года — 2–4 ст. ложки в день) приносит отчетливое облегчение кашля и состояния в целом.
Лечение психогенного кашля. Детям с психогенным кашлем обычно не помогают противокашлевые средства, отхаркивающие, муко- и спазмолитики. Их лечение (после исключения возможной органической причины кашля) обычно требует назначения нейролептиков, гипнотерапии и проводится совместно с психоневрологами. При наличии расстройств компульсивно-обсцессивного типа есть опыт использования медленно нарастающих доз Клофелина. Лечение требует обычно значительного времени (многие месяцы), хотя в отдельных случаях кашель может внезапно исчезать и начинаться снова (в отдельных случаях в виде навязчивого чихания).
В. К. Таточенко, доктор медицинских наук, профессор
НЦЗД РАМН, Москва