Пролонгировать беременность что это значит
Пролонгировать беременность что это значит
Срок беременности определяют по дате последней менструации, по данным предполагаемой овуляции, по данным первой явки в женскую консультацию, первому шевелению плода, результатам объективных методов исследования (формулам Скульского, Жорданиа, Фигурнова и др.). Наименьшее расхождение в установлении срока беременности и даты родов наблюдается при определении но дате последней менструации (при правильном цикле).
При установлении срока беременности и даты предполагаемых родов, следует обратить внимание на общее состояние беременной, течение данной беременности (гестоз), срок менархе и особенности менструального цикла, наличие инфантилизма, эндокринных заболеваний, перенесенные воспалительные заболевания половых органов, аборты, перенашивание беременности в анамнезе.
При диагностике перенашивания учитывают данные объективных методов исследования, приведенные выше в разделе «Клиническая картина».
При пролонгированной беременности из указанных признаков отмечаются только значительные размеры плода и высокое стояние дна матки.
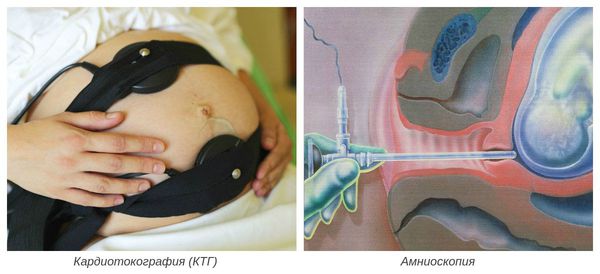
В диагностике истинного перенашивания беременности большую роль играют результаты амниоскопии, ультразвукового исследования, фоно- и электрокардиографии плода, КТГ, исследования амниотической жидкости, допплерометрической оценки кровотока, цитологического исследования влагалищного мазка и др.
Если на основанных данных указанных методов исследования нельзя поставить диагноз переношенной беременности, их следует повторить.
Динамическое наблюдение с помощью амниоскопии (через каждые 2 дня, начиная с 6-гo дня после предполагаемого срока родов) позволяет своевременно обнаружить изменения, типичные для перекашивания: уменьшение количества околоплодных вод, зеленое их окрашивание, небольшое количество (или отсутствие) хлопьев казеозной смазки, их слабая подвижность. На ранних стадиях перенашивания воды «мутные» опалецирующие, что объясняется наличием в них эпидермиса плода. Отслаиваемость плодного пузыря при переношенной беременности наименьшая. Описанная амниоскопическая картина не характерна для пролонгированной беременности (Лампе Л., 1979; Перснанинов Л.С. и соавт., 1973; Чернуха Е.А., 1982; Савельева Т.М., 2000).
Что такое перенашивание беременности? Причины возникновения, диагностику и методы лечения разберем в статье доктора Коротковой Оксаны Владимировны, гинеколога со стажем в 8 лет.
Определение болезни. Причины заболевания
Процесс беременности, задуманный природой, рассчитан на 287 дней. Отклонения от этих сроков возможны, но для них всегда существует веская причина. Если дата родов, рассчитанная доктором, уже прошла, а роды так и не наступили, следует предполагать перенашивание беременности.
Все изменения в плаценте, которые происходят при перенашивании, приводят к длительным затяжным родам и могут стать причиной родовых травм плода (переломов ключиц, различных гематом) и других осложнений. Все они опасны для новорождённого и нарушают процесс его адаптации к внеутробной жизни.
Причины перенашивания многообразны. В большинстве случаев оно развивается при сочетании причин, факторов риска, особенностей организма беременной и самого плода. К ним относятся:
Причинами перенашивания беременности могут стать нарушения женской репродуктивной системы:
Причинами перенашивания со стороны плода могут быть его хромосомные аномалии (синдром Дауна, поликистоз почек) или тяжёлые пороки развития:
Симптомы перенашивания беременности
К симптомам перенашивания беременности относят уплотнение матки за счёт маловодия, уменьшение размера живота, снижение веса беременной относительно последних измерений, выделения из молочных желёз. При этом шейка матки не указывает на биологическую готовность родовых путей к родоразрешению. Также выявляются признаки ухудшения состояния плода:
При перенашивании ребёнок, как правило, крупный, его рост и головка увеличены. Но возможен и другой вариант, когда рождается небольшой по весу малыш с уменьшенным количеством подкожно-жировой клетчатки (в связи с задержкой роста плода), но с вышеописанными признаками перезрелости. Плотность костей черепа новорождённого повышена, роднички маленькие, а швы узкие, что затрудняет процесс приспособления головки плода к родовым путям матери — как следствие, это становится причиной травм матери во время родов.
Патогенез перенашивания беременности
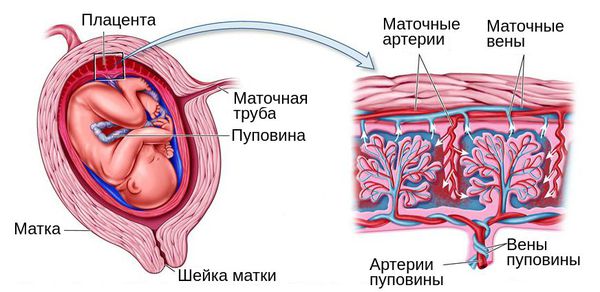
Основное звено патогенеза переношенной беременности — это изменения со стороны плаценты (плацентарная недостаточность). Они вызывают внутриутробный дефицит кислорода у плода. Такое отклонение приводит к выраженным изменениям и нарушению состояния ребёнка. При этом плацентарная дисфункция, дисбаланс эндокринной системы плода, наличие факторов риска перенашивания не позволяют родам начаться в срок, усугубляя уже имеющиеся нарушения.
Для выживания плода при дефиците поступающего к нему кислорода организм запускает процесс централизации кровообращения. При этом в жизненно важных органах малыша, таких как мозг, сердце и печень, кровоток сохраняется, а в мышцах, кишечнике, почках и остальных органах уменьшается.
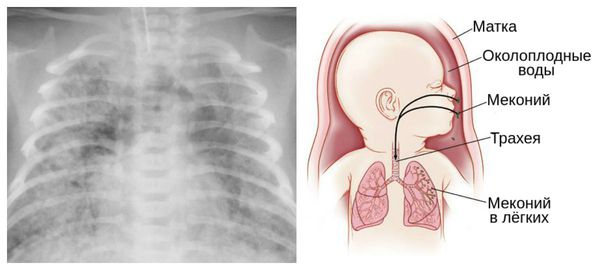
Из-за снижения кровотока в почках плода выделение мочи значительно уменьшается, развивается маловодие. Также изменяется характер околоплодных вод: они теряют прозрачность, становятся мутными, приобретают желтоватый или зеленоватый оттенок из-за примеси мекония — первых фекалий ребёнка.
На фоне плацентарной недостаточности пуповина становится тонкой. Из-за этого повышается риск сдавления пуповины, возникновения гипоксии или асфиксии в ходе родов. Сниженное поступление кислорода в организм малыша приводит к накоплению продуктов обмена веществ — развивается закисление внутренней среды плода (метаболический ацидоз), на фоне которого возникает кислородная недостаточность в тканях.
Тканевая гипоксия повышает проницаемость сосудистых стенок у плода, что приводит к задержке жидкости в тканях. В случае скопления жидкости в головном мозге может развиться отёк мозга. Такое состояние является неблагоприятным фактором во время родов: оно повышает чувствительность мозга к воздействию кислородной недостаточности и увеличивает риск развития осложнений при возможной родовой травме.
Следствием внутриутробной гипоксии также является нарушение сокращения миокарда у плода. Оно влияет на обмен веществ, что в итоге затрудняет адаптацию новорождённого к новым внеутробным условиям жизни.
Классификация и стадии развития перенашивания беременности
В зависимости от состояния ребёнка выделяют два типа переношенной беременности:
Чем больше срок истинного перенашивания, тем выше риск осложнений и неблагоприятного исхода данной беременности. Возможны:
Осложнения перенашивания беременности
Для плода большую опасность представляет асфиксия (острая гипоксия) и отслойка плаценты. Нехватка кислорода внутри утробы стимулирует плод выполнить несвоевременные дыхательных движения. Они приводят к заглатыванию вод и возможному воспалению лёгочной ткани — пневмониту. Если в водах есть примесь мекония (первородного кала), то велика вероятность мекониальной аспирации — проникновения содержимого кишечника новорождённого в его лёгкие.
В результате гипоксии и централизации кровообращения во время внутриутробного развития возможны ишемические поражения миокарда, почек и кишечника плода — развивается кислородное голодание клеток этих органов и нарушаются процессы тканевого дыхания. При длительной ишемии возможно стойкое нарушение работы органов, вплоть до их отмирания (некроз кишечника, почечная недостаточность и др.).
У матери часто наблюдается клиническая картина узкого таза, возникают травмы половых органов (разрывы шейки матки, влагалища или промежности), послеродовые кровотечения (как результат перерастянутой матки), септические и эмболические осложнения.
При клинически узком тазе возникает диспропорция размеров плода и таза матери. Роды через естественные родовые пути в этом случае невозможны. Как правило, проводится оперативное родоразрешение.
Диагностика перенашивания беременности
Диагноз переношенной беременности устанавливают на основании данных анамнеза (истории болезни) и совокупности результатов обследования:
Окончательный диагноз устанавливается после рождения и осмотра ребёнка и плаценты. При патогистологическом исследовании плаценты наблюдается жировая инволюция (замещение биологически активной ткани на нефункционирующую жировую ткань), кальцинаты и жёлто-зелёное окрашивание оболочек.
Лечение перенашивания беременности
Ведение беременности при перенашивании имеет свои особенности. Пристальное внимание должно уделяться беременным с факторами риска. Своевременная госпитализация в роддом необходима для обследования беременной и решения вопроса о способе ведения родов. Выбор метода зависит от многих факторов: данных анамнеза, готовности к родам, состояния и предполагаемого веса плода, сопутствующих заболеваний женщины.
Проведение оперативного родоразрешения показано при сочетании факта перенашивания с такими осложняющими факторами, как:
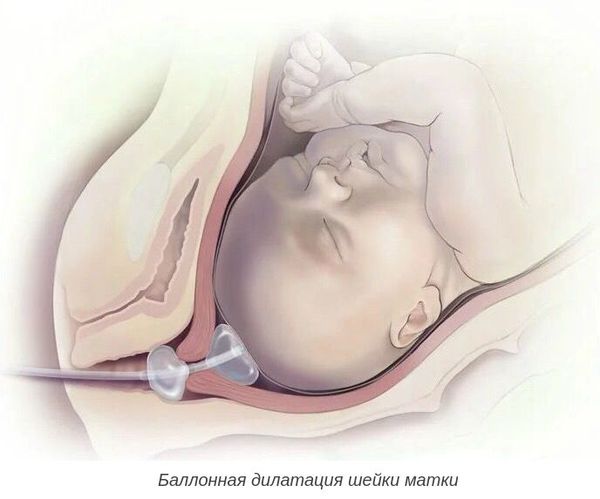
При более благоприятной ситуации, но неготовности родовых путей, необходимо дополнительно подготовить шейку матки к родам. Для этого применяют различные методы:
Роды при пролонгированной беременности без признаков перезрелости плода чаще всего протекают без выраженных осложнений, но требуют пристального наблюдения за их ходом.
Для родовозбуждения можно использовать амниотомию — искусственный разрыв оболочек плодного пузыря. Она проводится исключительно при зрелой шейке матки и хорошем состоянии плода.
В послеродовом периоде очень важно принимать профилактические меры для предупреждения кровотечения, которое может возникнуть в связи с особенностью строения матки, задержкой частей плаценты, разрывом мягких тканей и нарушением гемостаза (свёртывающей системы крови). Для этого проводится тщательный осмотр родовых путей на выявление разрывов, учёт кровопотери, клинический и лабораторный контроль анализов крови и применение утеротоников, которые стимулируют сокращение матки.
Прогноз. Профилактика
Профилактика перенашивания беременности включает:
Стоит ли паниковать, если беременность затянулась, покажет УЗИ
» data-image-caption=»» data-medium-file=»https://i2.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2018/01/perenoshennaya-beremennost.jpg?fit=450%2C298&ssl=1″ data-large-file=»https://i2.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2018/01/perenoshennaya-beremennost.jpg?fit=829%2C550&ssl=1″ />
В норме беременность длиться 40 недель, но на самом деле дети редко рождаются день в день. Часто ожидание родов затягивается. Что же делать женщине, которая перехаживает, и чем опасны запоздалые роды?
» data-image-caption=»» data-medium-file=»https://i2.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2018/01/perenoshennaya-beremennost.jpg?fit=450%2C298&ssl=1″ data-large-file=»https://i2.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2018/01/perenoshennaya-beremennost.jpg?fit=829%2C550&ssl=1″ loading=»lazy» src=»https://i0.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2018/01/perenoshennaya-beremennost-829×550.jpg?resize=790%2C524″ alt=»переношенная беременность» width=»790″ height=»524″ srcset=»https://i2.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2018/01/perenoshennaya-beremennost.jpg?resize=829%2C550&ssl=1 829w, https://i2.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2018/01/perenoshennaya-beremennost.jpg?resize=450%2C298&ssl=1 450w, https://i2.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2018/01/perenoshennaya-beremennost.jpg?resize=768%2C509&ssl=1 768w, https://i2.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2018/01/perenoshennaya-beremennost.jpg?w=897&ssl=1 897w» sizes=»(max-width: 790px) 100vw, 790px» data-recalc-dims=»1″ />
Виды и причины переношенной беременности: истинная и пролонгированная, в чем разница?
Истинно переношенной беременностью считается осложнение, при котором доношенный зрелый плод не рождается из-за отсутствия родовой деятельности или по другим причинам. Его развитие останавливается и ребенок перезревает. Это очень опасно и для мамы и для ребенка — его ждут множественные осложнения и родовые травмы, последствия которых придется лечить всю жизнь.
При пролонгированной беременности плод может быть крупным, но его здоровье находится практически в норме. Это связано с противоположностью причин, вызвавших перенашивание.
Причины истинного перенашивания беременности различны, поэтому застраховать себя от этого состояния сложно. Например, задержку родового процесса могут вызвать:
В отличие от истинно переношенной, ложно переношенная (пролонгированная) беременность не так опасна для малыша и мамы.
При пролонгированной беременности роды начнутся сами, но чуть позже и проводить стимуляцию, а тем более, оперативное родоразрешение, если малыш чувствует себя хорошо, не стоит.
Истинно переношенная беременность — беда для мамы и малыша
При переношенной беременности возникает много проблем.
Из-за старения плаценты, которая не может полноценно снабжать детский организм кислородом, возникает гипоксия. Природа до последнего сохраняет жизнь малыша, перенаправляя снизившийся поток кислорода и питательных веществ к жизненно важным органам (сердцу, печени, почкам, мозгу), а кожа и подкожная клетчатка при этом страдают.
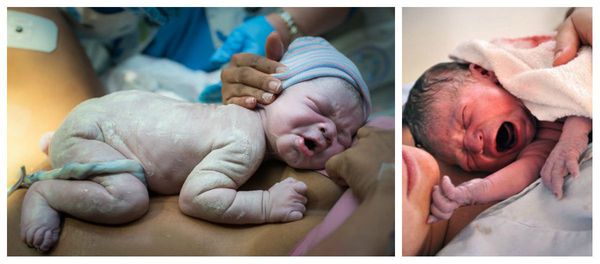
Замедляется работа сальных желез, смывается и исчезает сыровидная смазка, покрывающая тельце малыша. Из-за этого кожа, оставшаяся без защиты в жидкой среде, намокает. Получается, что ребенок находится 24 часа в своеобразной «ванной». Из-за этого появляется дряблость и морщинистость кожи ножек и ручек («банные» стопы и ладони). Кожа становится раздраженной и шелушащейся.
Из-за гипоксии возникает внутриутробное отхождение мекония. Воздействие желто-зеленого первородного кала усугубляет кожные проявления. Кожа и ушные раковины в период рождения имеют необычный зеленовато- желтый оттенок.
Постепенно кислорода перестает хватать всем органам. Возникают серьезные осложнения:
Переношенная беременность – повод для госпитализации и срочного родоразрешения. Проводится стимуляция, а если она не дает результата – оперативное родоразрешение. Роженицам с узким тазом и неправильным предлежанием плода сразу проводят кесарево сечение.
Чем отличаются роды при переношенной и пролонгированной беременности
Рождение перезрелых детей часто сопровождается преждевременным излитием околоплодных вод, слабой или дискоординированной родовой деятельностью.
У таких новорожденных более плотные кости и немаленький вес, что затрудняет их прохождение через родовые пути. Если у обычного плода кости черепа при рождении «наезжают» друг на друга, уменьшая размеры головки, то при запоздалых родах такого не происходит. Это приводит к родовым травмам головы и переломам ключиц ребенка. Новорожденных приходится извлекать щипцами или вакуумом. Все это усугубляет и без того тяжелое состояние детей.
Переношенные малыши часто рождаются в состоянии белой или синей гипоксии, плохо кричат и тяжело дышат. У них наблюдается нарушение работы нервной системы. Дети постоянно плачут, не спят, отмечаются постоянное дрожание конечностей, губ и нижней челюсти. Глотательный и сосальный рефлекс понижены. Могут быть судороги и постоянная рвота. Такие новорожденные часто впоследствии отстают в развитии, страдают аутизмом, эпилепсией и ДЦП.
Даже при современном развитии медицины число мертворождений или появлении на свет детей с тяжелыми патологиями при истинном перенашивании достигает 30%.
У женщин часто наблюдаются разрывы шейки матки, промежности, иногда — прямой кишки. В тяжелом случае может возникнуть кровотечение, вызванное плохим сокращением маточной мускулатуры. Чтобы сохранить жизнь роженице, в исключительных случаях приходится удалять матку, лишая ее возможности в дальнейшем иметь потомство.
При пролонгированной беременности, в отличие от переношенной, роды проходят без особых осложнений. Проблемы возникают только при большом размере плода, когда врачам приходится прибегать к оперативному родоразрешению. Дети рождаются крупными, но здоровыми.
По каким признакам можно заподозрить переношенную беременность
Многие женщины не помнят сроки беременности или путают их, поэтому важно учитывать и другие факторы, указывающие на запоздалые роды:
При пролонгированной беременности объем живота и интенсивность шевеления плода не меняются. Однако поставить точные диагноз может только врач, поэтому при наступлении 40 недель женщине обязательно нужно пройти УЗИ плода.
Чтобы узнать, не страдает ли сердечная деятельность ребенка, делается кардиотокография. Снижение количества сокращений менее 120 уд/мин. и увеличение свыше 160 уд/мин.указывает на недостаточное снабжение плода кислородом.
Изменения на УЗИ при переношенной беременности
Заподозрить, что плод перезрел, можно, определив индекс амниотической жидкости (ИАЖ). При истинном перенашивании отмечается маловодие. Размер наибольшего вертикального размера кармана, свободного от плода и пуповины, снижается до 1-2 см, а амниотический индекс составляет менее 5 см.
При УЗ — обследовании врач обнаруживает старение плаценты, выражающееся уменьшением ее толщины и появлением участков некроза. Околоплодные воды становятся мутными с примесью мекония, пушковых волос, сыровидной смазки и частичек отшелушившейся кожи малыша. Передние воды, находящиеся перед головкой плода, отсутствуют.
При допплерографии отмечается снижение плацентарного кровотока, вызванное старением плаценты. Перезрелый плод обычно более крупный, но иногда может быть наоборот, гипотрофичным (недоразвитым). На его ручках и ножках видны удлиненные ногти.
При пролонгированной беременности ребёнок тоже бывает крупным. Все остальные признаки — в норме. Околоплодная жидкость прозрачная и не содержит мекония. ИАЖ соответствует норме, признаков старения плаценты и ухудшения плацентарного кровотока не наблюдается.
Пролонгированная беременность в любой момент может перейти в переношенную, ведь неизвестно когда на самом деле должен родиться «запоздалый» малыш, Поэтому такая женщина нуждается в постоянном наблюдении, чтобы при первых признаках угрозы жизни малыша провести родоразрешение к путём стимуляции или кесарева сечения.
Если УЗИ выявило, что ребенок действительно переношен, нужно как можно скорее обратиться в родильное учреждение по поводу родоразрешения. В этом случае время играет против мамы и малыша.
Пролонгировать беременность что это значит
Кафедра акушерства и гинекологии Московского факультета Российского государственного медицинского университета
филиал ГБУЗ ГКБ №24 Департамента здравоохранения Москвы «Перинатальный центр», Москва, Россия
Кафедра акушерства и гинекологии лечебного факультета Российского национального исследовательского медицинского университета им. Н.И. Пирогова
Кафедра акушерства и гинекологии лечебного факультета Российского государственного медицинского университета
Кафедра акушерства и гинекологии лечебного факультета Российского национального исследовательского медицинского университета им. Н.И. Пирогова Минздрава России, Москва, Россия
Наблюдение амбулаторного пролонгирования беременности при преждевременном разрыве плодных оболочек до достижения срока жизнеспособности плода
Журнал: Российский вестник акушера-гинеколога. 2017;17(4): 59-61
Доброхотова Ю. Э., Оленев А. С., Кузнецов П. А., Джохадзе Л. С., Константинова К. И. Наблюдение амбулаторного пролонгирования беременности при преждевременном разрыве плодных оболочек до достижения срока жизнеспособности плода. Российский вестник акушера-гинеколога. 2017;17(4):59-61.
Dobrokhotova Iu É, Olenev A S, Kuznetsov P A, Dzhokhadze L S, Konstantinova K I. A case of outpatient prolongation of pregnancy in premature rupture of membranes before fetal viability. Russian Bulletin of Obstetrician-Gynecologist. 2017;17(4):59-61.
https://doi.org/10.17116/rosakush201717459-61
Кафедра акушерства и гинекологии Московского факультета Российского государственного медицинского университета
Ведение беременных с преждевременным разрывом плодных оболочек не теряет своей актуальности, так как 1/3 всех преждевременных родов начинается именно с излития вод. Несмотря на то что тактика ведения изложена в нормативных документах, в мировой литературе описаны случаи амбулаторного ведения пациенток. Описывается случай благополучного завершения беременности при амбулаторном ведении, который является допустимым вариантом при тщательном наблюдении и обследовании в случае стабильного состояния беременной и плода, позволяющим избежать тяжелых инфекционных осложнений, связанных с контаминацией больничной флорой.
Кафедра акушерства и гинекологии Московского факультета Российского государственного медицинского университета
филиал ГБУЗ ГКБ №24 Департамента здравоохранения Москвы «Перинатальный центр», Москва, Россия
Кафедра акушерства и гинекологии лечебного факультета Российского национального исследовательского медицинского университета им. Н.И. Пирогова
Кафедра акушерства и гинекологии лечебного факультета Российского государственного медицинского университета
Кафедра акушерства и гинекологии лечебного факультета Российского национального исследовательского медицинского университета им. Н.И. Пирогова Минздрава России, Москва, Россия
Преждевременный разрыв плодных оболочек (ПРПО) — спонтанное вскрытие плодного пузыря до начала родовой деятельности. Данное осложнение регистрируется приблизительно в 3% всех беременностей. При этом каждые третьи преждевременные роды начинаются с ПРПО [1].
Определены несколько факторов риска ПРПО. Одним из них является инфекционный процесс внутри матки. Предрасполагают к ПРПО низкий социально-экономический статус и вредные привычки (курение, употребление наркотиков) беременной, низкий индекс массы тела (менее 19,8 кг/м 2 ), неполноценное питание. Существенно повышен риск ПРПО у женщин, у которых он происходил в ходе предыдущей беременности [1, 2]. Однако в большинстве случаев ПРПО происходит без всяких предрасполагающих факторов [2].
Продолжительность латентного периода между ПРПО и началом родов зависит от срока беременности: при увеличении срока длительность отсрочки наступления родовой деятельности уменьшается. Если суммировать всех женщин с ПРПО при недоношенной беременности, то у каждой второй родовая деятельность разовьется в течение недели, а у 75% — в течение 2 нед [3]. При беременности в сроке 28—37 нед, осложнившейся преждевременным излитием околоплодных вод, родовая деятельность спонтанно развивается в течение ближайших 24—48 ч у 50% женщин, у 70—90% — в пределах 7 дней [4, 5]. При излитии вод до 28-й недели беременности родовая деятельность начинается существенно позднее [4, 5]. В ряде случаев удается пролонгировать беременность на несколько дней, недель и даже месяцев. В настоящее время тактика ведения недоношенной беременности, осложненной ПРПО, профилактика синдрома дыхательных расстройств и инфекционных осложнений относительно определены. Разногласия остаются лишь по сроку родоразрешения [6, 7]. В нормативных документах предполагается стационарное ведение пациенток с ПРПО при недоношенной беременности, однако в мировой литературе описаны отдельные случаи амбулаторного ведения таких беременных. Более того, есть два рандомизированных исследования, в ходе которых проведено сравнение амбулаторного и стационарного ведения пациенток с ПРПО при недоношенном сроке [8, 9]. Однако небольшая выборка не позволяет сделать уверенных выводов о преимуществах того или иного пути.
Считается, что пролонгирование беременности при ПРПО в сроке до 22 нед нецелесообразно из-за неблагоприятного прогноза для плода (ниже срока жизнеспособности) и высокой частоты гнойно-септических осложнений у матери, в связи с чем рекомендуется прерывание беременности [10, 11]. S. Dotters-Katz и соавт. [12] провели исследование случай—контроль, проанализировав все наблюдения спонтанного ПРПО до 22 нед в отсутствие показаний к срочному прерыванию беременности (хориоамнионит). Из 174 пациенток, соответствовавших критериям отбора, 65 (37%) выбрали прерывание беременности, 109 (63%) настаивали на выжидательной тактике. По полученным результатам, у каждой седьмой пациентки, независимо от того, какая тактика была выбрана, произошло тяжелое осложнение (септическое или тромбоэмболическое) [12]. В данной статье приводится описание наблюдения благополучного завершения беременности при ПРПО в 18 нед беременности при амбулаторном ведении.
Пациентка Б., 29 лет. Соматический анамнез: миопия слабой степени. Гинекологические заболевания отрицает. Данная беременность третья, наступившая спонтанно. Первая беременность в 2010 г. закончилась преждевременными родами в 32 нед, родился мальчик массой 1300 г, рост 40 см, родильница выписана на 7-е сутки. Ребенок выписан через 2 нед. В настоящее время развивается без особенностей. Вторая беременность — срочные роды. Родилась девочка массой 3000 г, рост 50 см, выписана на 3-и сутки без особенностей. При настоящей беременности в сроке 18 нед у пациентки появились жидкие выделения из половых путей. К врачу не обращалась. В 20 нед выделения усилились, беременная самостоятельно обратилась для проведения УЗИ в коммерческий центр. В ходе ультразвукового сканирования выявлено выраженное маловодие — индекс амниотической жидкости (ИАЖ) — 3 см. Беременная была госпитализирована в стационар. По результатам осмотра и амниотеста подтверждено подтекание околоплодных вод. Учитывая ПРПО в сроке 20 нед, предложено прерывание беременности, от которого пациентка категорически отказалась и была выписана под расписку.
В сроке 24 нед пациентка Б. обратилась на консультацию в консультативно-диагностическое отделение Перинатального центра. При осмотре подтверждено подтекание околоплодных вод. По данным УЗИ: умеренное маловодие (ИАЖ — 6 см), развитие плода соответствовало сроку беременности. Допплерометрия кровотока — в пределах нормы. Госпитализирована в отделение патологии беременных Перинатального центра, где проводилось лечение, направленное на пролонгирование беременности, профилактика респираторного дистресс-синдрома плода под контролем допплерометрии кровотока, количества околоплодных вод. На фоне терапии интенсивность подтекания вод постепенно снизилась, количество околоплодных вод увеличилось. В сроке 28 нед пациентка выписана для наблюдения в консультативно-диагностическом отделении (КДО). При выписке плод по своим размерам соответствовал данному сроку беременности (предполагаемая масса плода — 980 г), отмечено умеренное маловодие (ИАЖ — 7,2 см). Признаков инфекционного процесса нет (температура тела — в пределах нормы, лейкоциты крови — 9,7·10 9 /л, С-реактивный белок — отрицательный).
Пациентка посещала КДО регулярно 2 раза в неделю. При каждом посещении проводили клинический анализ крови, оценивали ИАЖ, проводили допплерометрию кровотока (а после 32 нед — кардиотокографию). В связи с тем, что отрицательной динамики по указанным показателям зафиксировано не было, пациентку продолжали наблюдать амбулаторно.
В родильный дом пациентка Б. поступила в сроке 35 нед с явлениями угрозы преждевременных родов (тянущие боли в нижних отделах живота, слизисто-сукровичные выделения из половых путей). Диагноз при поступлении: беременность 35 нед. Тазовое предлежание. Угроза преждевременных родов. ПРПО. Длительный безводный промежуток. Миопия слабой степени.
Пациентка госпитализирована в отделение патологии беременных, начата терапия, направленная на пролонгирование беременности (токолиз гексапреналином). Спустя сутки на фоне токолиза развилась регулярная родовая деятельность. Учитывая тазовое предлежание, предполагаемую массу плода менее 2000 г, пациентке было показано родоразрешение путем кесарева сечения. Пациентка категорически отказалась. Принято решение вести роды выжидательно, с КТГ-мониторингом и эпидуральной аналгезией. Течение первого периода родов без особенностей. Родилась живая недоношенная девочка массой 1990 г, рост 43 см, с оценкой по шкале Апгар — 7 и 7 баллов.
Плацента отделилась самостоятельно. В связи с дефектом последа произведено ручное обследование стенок полости матки.
Первый период родов составил 5 ч 50 мин, второй период — 10 мин, третий период — 10 мин. Безводный промежуток — 96 дней.
Послеродовой период протекал без осложнений. Учитывая длительный безводный промежуток и ручное обследование стенок полости матки, проведен курс антибактериальной терапии цефалоспоринами широкого спектра действия. Ребенок сразу после родов переведен в отделение реанимации и интенсивной терапии с основным диагнозом «врожденная инфекция». Дыхательная поддержка не потребовалась. Проводилась антибактериальная терапия, ингаляция кислорода через маску. На 3-и сутки ребенок переведен в неонатальное отделение второго этапа. Пациентка выписана домой на 6-е сутки после родов в удовлетворительном состоянии. Ребенок выписан домой на 10-е сутки жизни в удовлетворительном состоянии.
При амбулаторном ведении пациентки с тщательным наблюдением и обследованием удалось избежать тяжелых инфекционных осложнений, связанных с контаминацией больничной флоры.
Таким образом, амбулаторное ведение пациенток с преждевременным разрывом плодных оболочек при недоношенной беременности является иногда допустимым вариантом в случае стабильного состояния беременной и плода при тщательном наблюдении и обследовании.
Авторы заявляют об отсутствии конфликта интересов.