Пролабирование плодного пузыря что это
Пролабирование плодного пузыря — что это, как исправить
Плодный пузырь напоминает своеобразный мешок, заполненный амниотической жидкостью, именно здесь происходит развитие ребенка, и именно пузырь обеспечивает ему защиту от инфекционных патологий и микробов, способных проникнуть в маточную полость через влагалищное отверстие. Дополнительная функция пузыря — помощь, оказываемая шейке матки в процессе родов, когда из-за сокращений увеличивается внутреннее давление. В итоге околоплодная жидкость в нижнем отделе пузыря давит на маточную шейку, ускоряя ее раскрытие.
Потому пролабирование плодного пузыря — диагноз очень тяжелый, поскольку существует высокий риск прерывания беременности, особенно если адекватное лечение отсутствует.
Особенности патологии
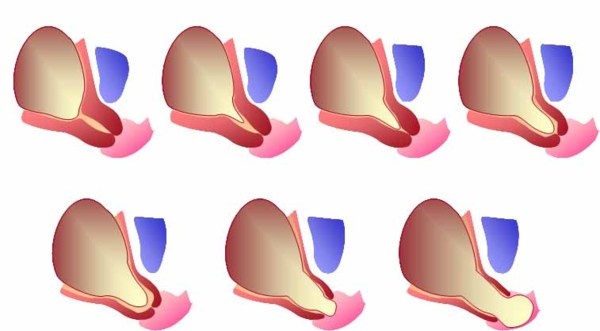
Прежде чем дать определение рассматриваемому явлению, поговорим о роли маточной шейки в процессе вынашивания ребенка. Именно этот орган удерживает плод в полости матки. Однако в ряде случаев шейка перестает правильно функционировать, укорачиваясь и начиная раскрываться. Результатом становится диагноз ИЦН с пролабированием плодного пузыря, при котором происходит выпирание оболочки и ее содержимого в маточную шейку. В случае влагалищной инфекции может произойти воспаление плодной оболочки, при этом прогноз при пролабировании плодного пузыря мало утешителен: велика вероятность разрыва его поверхности с прерыванием беременности.
В результате истмико-цервикальной недостаточности может развиться:
При расширении цервикального канала либо открытии маточного зева с последующим пролабированием пузыря в область влагалища необходима немедленная госпитализация. Длиться она может неограниченно, поскольку основная задача — предупреждение преждевременной родовой деятельности.
Как показывает практика, женщина ощущает не сам патологический процесс, а только его последствия. Впрочем, имеется ряд симптомов, указывающих на пролабирование плодного пузыря. Основной же вопрос, волнующий будущих мам, — это лечение, и можно ли снять пролабирование плодного пузыря.
Причины и симптомы патологии
Существует ряд причин, под воздействием которых происходит пролабирование плодного пузыря в шейку или влагалище:
Проблему удается обнаружить только во 2-м триместре — с 14 по 26 неделю ребенок усиленно растет, соответственно и давление на маточную шейку заметно увеличивается, так что она отнюдь не всегда способна надежно удержать ребенка в теле матери. Чаще всего пролабирование плодного пузыря диагностируют на 20 неделе, при этом основная опасность — в отсутствии предвестников, потому и выпирание обычно становится полной неожиданностью.
На пролабирование плодного пузыря в шейку матки указывают следующие симптомы:
При диагностировании ИЦН осмотр проводят при помощи зеркал, при пальпации влагалища. На начальной стадии развития патологии отмечается размягчение шейки и ее укорочение, в более поздние периоды происходит ее незначительное раскрытие, составляющее порядка 2 см, пролабирование пузыря.
Лечение патологии
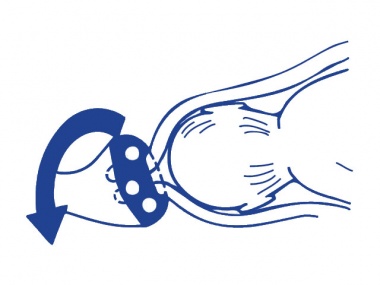
При раннем обнаружении ИЦН с угрозой пролабирования плодного пузыря во влагалище, спровоцированной сбоем в гормональном уровне, назначают применение лекарственных средств, которые позволяют скорректировать эндокринные нарушения. В случае успешной стабилизации шейки нет необходимости в проведении дальнейшей терапии. В противном случае используют акушерский пессарий при пролабировании плодного пузыря. Он выглядит как прочное кольцо, которое специалист фиксирует на маточной шейке, предупреждая тем самым ее раскрытие и последующий выкидыш. Современные производители изготавливают пластиковые и силиконовые пессарии, особой популярностью пользуются устройства «Симург».
Также благодаря приспособлению происходит перераспределение нагрузки, организовывается поддержание мышц промежности и препятствование опущению пузыря. Однако в случаях, когда пролабирование произошло, кольцо не устанавливают.
При невозможности применения пессариев и неэффективности лекарственного лечения может назначаться наложение швов, которой проводят в срок 13-26 недель. Снимают швы после 38 недели, что способствует самостоятельному раскрытию матки и открытию родовых путей. Ушивание маточной шейки — вариант оптимальный, позволяющий снизить риск самопроизвольного аборта при пролабировании. Метод отличается простотой и безопасностью, однако вмешательство производится только в стационарных условиях. После наложения швов пациентке потребуется еженедельное посещение специалиста. При пролабировании плодного пузыря в цервикальный канал необходима дополнительная коррекция.

Особенности использования пессария при беременности двойней, предотвращение преждевременных родов.
Роды и профилактика
Роды после пролабирования плодного пузыря не доставят женщине проблем при своевременно принятых мерах и выполнении всех врачебных распоряжений. Чаще всего постельный режим требуется до начала родов, необходим скрупулезный прием прописанных препаратов. К сожалению, полное предупреждение пролабирования невозможно, но уменьшить риск формирования ИЦН можно, если вовремя проводить терапию гормональных дисфункций и при вынашивании отказаться от изнурительной физической работы, не заниматься подъемом тяжестей.
Своевременное диагностирование ИЦН обеспечит предотвращение выпадения плодного пузыря и его разрывов, современные терапевтические методики позволяют увеличить шансы на хороший исход вдвое или втрое.
Обратный звонок:
Если у вас остались вопросы, наши менеджеры оперативно ответят на них
К сожалению произошла ошибка отправки формы. Попробуйте, пожалуйста, позже.
Коррекция истмико-цервикальной недостаточности при пролабировании плодного пузыря: возможности терапии
ФГБУ Научный центр акушерства, гинекологии и перинатологии им. академика В.И. Кулакова Минздрава России, Москва
В статье приведены результаты клинического использования алгоритма ведения женщин с истмико-цервикальной недостаточностью (ИЦН), осложненной пролабированием плодного пузыря в цервикальный канал или верхнюю треть влагалища в сроках 24–26 недель гестации. В 17 наблюдениях после учета всех противопоказаний начато проведение токолиза препаратом атозибан, антибактериальная терапия, после чего проведена хирургическая коррекция ИЦН с заправлением плодного пузыря за область внутреннего зева. Токолиз атозибаном продолжен в течение 48 часов, проведена профилактика респираторного дистресс-синдрома плода. В 14 из 17 случаев (82,4%) беременность завершилась своевременными родами в сроках 37–39 недель. В 3 случаях произошли преждевременные роды (в 29, 32, 34 недели), дети прошли курс лечения и реабилитации. Использование атозибана в комплексном лечении осложненной ИЦН в сроках 24–26 недель может стать одной из возможностей предотвращения очень ранних преждевременных родов.
Этиология очень ранних самопроизвольных преждевременных родов разнообразна, однако наиболее распространенными факторами являются проявления инфекционно-воспалительного процесса и истмико-цервикальная недостаточность (ИЦН), часто сопровождающие друг друга [1–5]. Cостояние шейки матки играет одну из ключевых ролей для нормального течения беременности и родов. Процессы укорочения и размягчения шейки матки во втором триместре, клинически проявляющиеся ее несостоятельностью, являются важной диагностической и терапевтической проблемой и предметом оживленных споров среди клиницистов. По данным различных исследователей, на долю ИЦН приходится до 40,0% очень ранних преждевременных родов [2, 5].
В настоящее время методы лечения ИЦН широко дискутируются. Предлагается использование микронизированного прогестерона, введение пессариев, хирургическая коррекция [3, 5, 6]. Метод хирургической коррекции ИЦН обладает более чем полувековой историей с неоднозначными результатами, имеет своих сторонников и противников. В феврале 2014 года, согласно рекомендациям Американского общества акушеров – гинекологов, именно хирургическая коррекция ИЦН была признана терапией выбора у женщин с наличием в анамнезе преждевременных родов и динамическим изменением длины шейки матки и внутреннего зева по данным трансвагинального ультразвукового исследования [7]. Немецкие авторы на основании анализа ретроспективного материала признали, что при пролабировании плодного пузыря хирургическая коррекция позволяет продлить беременность в среднем на 10 недель, по сравнению с 1 неделей при консервативном ведении пациентки [8]. Аналогичные данные получены японскими и канадскими клиницистами, на основании чего активная тактика была признана предпочтительной [9, 10].
Хирургическая коррекция ИЦН при пролабировании плодного пузыря отличается от аналогичного вмешательства при наличии закрытой порции шейки матки большей травматичностью и худшими исходами при пролонгировании беременности. Прогноз в пролонгировании беременности зависит от нескольких факторов, среди которых: хирургическая техника, наличие или отсутствие субклинического хориоамнионита, сократительная активность матки. В этой связи важными являются принципы дооперационного обследования и послеоперационного введения [11].
Преждевременный разрыв околоплодной оболочки. Можно ли сохранить ребёнка?
» data-image-caption=»» data-medium-file=»https://i2.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2018/05/prezhdevremennyiy-razryiv-plodnoy-obolochki.jpg?fit=450%2C300&ssl=1″ data-large-file=»https://i2.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2018/05/prezhdevremennyiy-razryiv-plodnoy-obolochki.jpg?fit=825%2C550&ssl=1″ />
Преждевременный разрыв околоплодной оболочки диагностируется у каждой 10-й беременной. Это серьёзная патология, приводящая в 20% случаев к потере малыша. Однако своевременная госпитализация и регулярное посещение гинеколога позволят избежать плачевного результата, даже если разрыв произошёл в середине беременности, когда до родов ждать ещё очень долго.
преждевременный разрыв плодной оболочки
» data-image-caption=»» data-medium-file=»https://i2.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2018/05/prezhdevremennyiy-razryiv-plodnoy-obolochki.jpg?fit=450%2C300&ssl=1″ data-large-file=»https://i2.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2018/05/prezhdevremennyiy-razryiv-plodnoy-obolochki.jpg?fit=825%2C550&ssl=1″ loading=»lazy» src=»https://i2.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2018/05/prezhdevremennyiy-razryiv-plodnoy-obolochki-825×550.jpg?resize=790%2C527″ alt=»преждевременный разрыв плодной оболочки» width=»790″ height=»527″ srcset=»https://i2.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2018/05/prezhdevremennyiy-razryiv-plodnoy-obolochki.jpg?resize=825%2C550&ssl=1 825w, https://i2.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2018/05/prezhdevremennyiy-razryiv-plodnoy-obolochki.jpg?resize=450%2C300&ssl=1 450w, https://i2.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2018/05/prezhdevremennyiy-razryiv-plodnoy-obolochki.jpg?resize=768%2C512&ssl=1 768w, https://i2.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2018/05/prezhdevremennyiy-razryiv-plodnoy-obolochki.jpg?w=895&ssl=1 895w» sizes=»(max-width: 790px) 100vw, 790px» data-recalc-dims=»1″ />
В 44% случаев разрыв околоплодных оболочек не сопровождается излитием околоплодных вод, и в этом случае шансы сохранить жизнь ребёнку велики.
Кому грозит разрыв плодной оболочки
От преждевременного разрыва плодной оболочки не застрахована ни одна беременная женщина. Точная причина этого явления пока неизвестна, однако существуют предпосылки для возникновения патологии. В группу риска входят женщины с истмико-цервикальной недостаточностью, различными патологиями шейки матки (гиперплазия, эрозия), имеющие скрытые ТОРЧ-инфекции.
Оболочка плода служит для защиты от механических повреждений и от различных бактерий и вирусов. Она состоит из трёх слоёв:
Все три слоя обеспечивают абсолютную стерильность, поэтому даже микроскопическая трещинка будет способствовать проникновению болезнетворных инфекций из влагалища и шейки матки.
Можно ли вылечить патологию?
Если разрыв околоплодной оболочки произошел в тот период, когда аборт уже запрещён, а роды ещё не возможны, женщина проходит курс лечения, состоящий из трёх составляющих:
Диагностика излития околоплодных вод и прогноз жизнеспособности плода
Один из методов диагностики излития околоплодных вод — цитологическое исследование влагалищного секрета. В свежий мазок добавляют каплю 1% р-ра эозина. Далее препарат рассматривают под микроскопом: эпителиальные клетки влагалища, эритроциты и лейкоциты будут ярко окрашены, а клетки плода, содержащиеся в отошедших водах — бесцветны.
Задача гинекологов при сохранении беременности, осложнённой разрывом околоплодной оболочки — предотвратить преждевременные роды до достижения плодом жизнеспособности вне условий матки. Показатель к родоразрешению — определенный порог сурфактанта у плода. Это поверхностно активные тела, выстилающие лёгкие изнутри и препятствующие слипанию лёгочных стенок друг с другом.
У недоношенных детей сурфактант недоразвит, поэтому они не могут дышать сами и находятся под аппаратом вентиляции лёгких. Сурфактант состоит из липида сфингомиелина и жироподобного вещества лецитина. Соотношение лицетина к сфингомиелину 2:1 говорит о способности малыша дышать самостоятельно. Диспропорция между компонентами указывает на возможность респираторного дистресс-синдрома, при котором ребёнок не может самостоятельно дышать.
Прогноз жизнеспособности можно составить по следующим цифрам:
Выводы
Если наблюдающий беременность гинеколог говорит, что при разрыве околоплодной оболочки малыша можно спасти, то он имеет на это веские основания. Своевременные диагностика и медицинская помощь помогут доносить плод до его жизнеспособного состояния.
Истмико-цервикальная недостаточность
ГЛАВНЫЙ ВРАЧ ЦЕНТРА МЕДИЦИНЫ ПЛОДА В МОСКВЕ, СПЕЦИАЛИСТ ПО ПРЕНАТАЛЬНОЙ ДИАГНОСТИКЕ (МЕДИЦИНЕ ПЛОДА), ВРАЧ УЛЬТРАЗВУКОВОЙ ДИАГНОСТИКИ, КАНДИДАТ МЕДИЦИНСКИХ НАУК.
Содержание
Невынашивание беременности является серьезной проблемой в современном акушерстве. Около 10-20 % беременностей заканчиваются самопроизвольными выкидышами или преждевременными родами. Возможных причин невынашивания беременности множество. Это и гормональные расстройства, и заболевания матери, и генетические нарушения, и воздействие факторов внешней среды. Одной из серьезных проблем, приводящих к невынашиванию беременности, является так называемая истмико-цервикальная недостаточность.
Матка по форме напоминает грушу. В ее строении выделяют тело и шейку. Во время беременности плод находится внутри тела матки, а благодаря наличию мышечных клеток, тело матки значительно увеличивается в течение беременности. Шейка матки имеет форму цилиндра. Со стороны тела матки она ограничена внутренним зевом, в области которого кроме мышечных клеток находится большое количество соединительной ткани, и формируется кольцо, способствующее удержанию плода в матке (сфинктер). Участок перехода тела матки в шейку называется перешейком (истмус). Во влагалище шейка матки открывается наружным зевом. Во время родов происходит сглаживание шейки матки, расслабление мышечных клеток и открытие шейки матки, которая формирует родовой канал.
При нарушении целостности или функции сфинктера и внутреннего зева шейки матки, недостаточной замыкательной функции истмуса, развивается так называемая истмико-цервикальная недостаточность.
При истмико-цервикальной недостаточности во время беременности происходит самопроизвольное сглаживание и раскрытие шейки матки, не связанное с сократительной активностью матки. Плодное яйцо при этом лишается необходимой опоры в нижнем маточном сегменте. При увеличении давления внутри матки плодные оболочки начинают выпячиваться в расширенный канал шейки матки, что приводит к преждевременным родам. Обычно роды начинаются с преждевременного излития околоплодных вод. Это происходит потому, что выбухающие в канал шейки матки плодные оболочки могут инфицироваться бактериями, находящимися в составе микрофлоры влагалища. Вследствие этого оболочки теряют эластичность, происходит их самопроизвольный разрыв, излитие околоплодных вод и инфицирование малыша внутриутробно бактериями, находящимися во влагалище беременной женщины.
Причины истмико-цервикальной недостаточности
Предшествующие травмы
Прежде всего, это предшествующие травмы. Они приводят к так называемой травматической или органической ИЦН. Чаще всего это травматичные роды, при которых происходит разрыв шейки матки, предшествующие аборты или диагностические выскабливания полости матки, во время которых производится инструментальное расширение шейки матки. При этом возможно нарушение целостности истмического кольца шейки и формирование в месте травмы грубой рубцовой ткани.
Гормональные нарушения
Функциональная истмико-цервикальная недостаточность формируется в результате гормональных нарушений в организме беременной женщины. Это могут быть выраженное недоразвитие внутренних половых органов, дефицит половых гормонов, снижение нормальной функции яичников, иногда ИЦН формируется при повышенном уровне мужских половых гормонов в крови. Все перечисленные причины приводят к нарушению соотношения мышечной и соединительной ткани в перешейке и шейке матки, изменяется реакция мышечных клеток шейки матки на нервные импульсы.
Врожденная истмико-цервикальная недостаточность
В редких случаях, при пороках развития матки может встречаться врожденная истмико-цервикальная недостаточность.
Симптомы и диагностика ИЦН
Специфических симптомов истмико-цервикальной недостаточности нет. Беременную женщину могут беспокоить тяжесть внизу живота или в поясничной области, могут участиться позывы к мочеиспусканию за счет давления плода на мочевой пузырь. Однако чаще всего будущую маму ничего не беспокоит.
Постановка диагноза истмико-цервикальной недостаточности производится преимущественно во время беременности, поскольку только во время беременности имеются объективные условия оценки функции шейки матки и ее истмического отдела. Вне беременности врачи предпринимают ряд специальных проб для выявления ИЦН. Проводится рентгенологическое исследование матки на 18-20 день цикла, производится оценка степени расширения канала шейки матки во вторую фазу менструального цикла с помощью специальных инструментов.
Во время беременности в качестве мониторинга состояния шейки матки используется трансвагинальное ультразвуковое исследование. При этом измеряется длина шейки матки. Длина шейки матки менее 3 см при сроке беременности менее 20 недель требует отнесения женщины в группу высокого риска по ИЦН и тщательного наблюдения за такой пациенткой.
У женщин, вынашивающих двойню или тройню до 28 недель беременности нормальной считается длина шейки матки более 37 мм у первобеременных и более 45 мм у повторнобеременных пацеинток. У многорожавших женщин длина шейки матки в сроке 17-20 недель беременности должна быть более 29 мм.
Абсолютным признаком наличия истмико-цервикальной недостаточности является укорочение шейки матки до 2 см и менее. На измерение длины шейки матки влияют различные факторы – к примеру, тонус матки и высота расположения плаценты. Кроме того, важно каким способом врач ультразвуковой диагностики оценивает длину шейки матки. Наиболее правильные результаты получаются при трансвагинальном (то есть осмотре датчиком, введенным во влагалище пациентки) доступе. Этот способ осмотра шейки матки абсолютно безопасен для дальнейшего течения беременности и не может вызывать угрозу прерывания или другие осложнения.
При осмотре шейки матки через брюшную стенку, то есть трансабдоминально, измерения длины шейки примерно на полсантиметра превышают таковые при трансвагинальном осмотре, кроме того, на изменение ее длины влияет степень наполнения мочевого пузыря. Кроме длины шейки матки, при проведении ультразвукового исследования оценивается состояние внутреннего зева, имеется ли открытие зева и выбухание в канал шейки матки плодного пузыря.
Однако ставить диагноз истмико-цервикальной недостаточности только по результатам ультразвукового исследования не правильно. Более точную информацию дает осмотр шейки матки врачом-гинекологом. Осмотр производится в гинекологическом кресле. При этом врач оценивает длину влагалищной части шейки матки, ее плотность, степень открытия канала шейки матки.
Способы лечения ИЦН
С целью профилактики преждевременных родов при истмико-цервикальной недостаточности с 20 по 34 недели беременности назначаются препараты прогестерона (ДЮФАСТОН, УТРОЖЕСТАН) – гормона, вырабатывающегося в плаценте и поддерживающего беременность.
Существуют два способа лечения истмико-цервикальной недостаточности. Это нехирургические методы и хирургические.
Нехирургические методы
К нехирургическим методам относят введение во влагалище специальных акушерских пессариев – колец, которые надеваются на шейку матки и препятствуют ее дальнейшему раскрытию, поддерживая предлежащую часть плода. Нехирургические методы имеют ряд преимуществ – они не требую госпитализации в стационар, введения наркоза и просты в использовании. Применяют пессарии обычно после 28 недель беременности. Перед введением кольца обязательно берут мазок на флору для выявления и лечения возможного воспалительного процесса. После введения акушерского пессария необходимо каждые 2-3 недели проводить обработку влагалища и кольца антисептическими растворами для профилактики развития инфекции. Однако не всегда этот метод может быть применим.
Хирургические методы
При выраженной истмико-цервикальной недостаточности применение колец неэффективно. Не используют их также при выбухании плодного пузыря в канал шейки матки. В этих случаях лечение осуществляется путем зашивания шейки матки.
Показания к хирургической коррекции ИЦН:
Противопоказания к хирургическому лечению:
Наложение швов на шейку матки обычно проводится с 13 до 27 недели беременности. Сроки проведения операции определяются индивидуально лечащим врачом. Наиболее благоприятны для оперативного лечения срок с 15 по 19 неделю беременности, когда открытие шейки матки не очень выражено и плодный пузырь не выбухает в канал.
Наложение швов на шейку матки производят под общим наркозом. В ряде случаев, например при выбухании нижнего полюса плодного яйца в канал шейки матки, после операции, в целях профилактики возможного инфицирования плодных оболочек, назначаются курс антибиотиков. При неосложненном течении послеоперационного периода беременная выписывается домой через 5-7 дней после операции. Однако каждые 2 недели врач женской консультации должен осматривать шейку матки и брать мазки на флору.
Самым частым осложнением после хирургической коррекции истмико-цервикальной недостаточности является прорезывание тканей шейки матки нитью. Это может наступить, если шейка поражена воспалительным процессом или если начинаются сокращения матки, то есть родовая деятельность. Чтобы избежать сокращений матки после наложения швов многим пациенткам назначаются токолитики – препараты снимающие тонус матки.
Швы с шейки матки снимают в 37 – 38 недель беременности. Это производят при осмотре шейки матки в гинекологическом кресле. Процедура снятия швов обычно совершенно безболезненна.
Прогноз лечения ИЦН
Своевременная диагностика истмико-цервикальной недостаточности и своевременная хирургическая или нехирургическая коррекция данного состояния способствуют пролонгированию беременности и прогноз для вынашивания плода благоприятный.
Профилактика истмико-цервикальной недостаточности
Профилактика ИЦН включает ведение здорового образа жизни, отказ от абортов, профилактику воспалительных заболеваний влагалища и шейки матки.
Сравнительный анализ эффективности хирургической и консервативной тактики у беременных с истмико-цервикальной недостаточностью при пролабировании плодного пузыря
1) Кафедра перинаталогии, акушерства и гинекологии лечебного факультета, ФГБОУ ВО «Красноярский государственный медицинский университет им. проф. В.Ф. Войно-Ясенецкого”;
2) ГБУЗ «Красноярский краевой клинический центр охраны материнства и детства”, Красноярск, Россия
Цель исследования. Провести анализ акушерских и перинатальных исходов у беременных при ИЦН с ППП в зависимости от применения активной или выжидательной тактики. Материалы и методы. В исследование вошли 97 пациенток с ИЦН и ППП в сроке гестации 19—26 недель. 1-я группа — 65 беременных, у которых была выбрана активная тактика. 2-я группа — 32 беременные, которым была выбрана консервативная тактика ведения (постельный режим). Пациентки обеих групп получали традиционные курсы антибактериальной терапии и профилактики респираторного дисстрес синдрома плода. Результаты. Выполнение серкляжа по методике Mac-Donald при активной тактике ведения пациенток с ИЦН и ППП проводилось с выполнением дополнительных манипуляций, включающих в себя, проведение транабдоминальной амниоредукции под контролем эхографии, тугое наполнение мочевого пузыря, интрацервикальное введение катетера Фолея. Применение активной тактики позволило пролонгировать беременность в среднем на 8 недель, в то время как проведение консервативной тактики – только на 1,5 недели. У пациенток первой группе срок родоразрешения в среднем составлял 30,75±5,5 недель, во второй группе – 25,7±1,7 недель (p
Преждевременные роды остаются одной из основных причин заболеваемости и смертности новорожденных. Особенно высокие перинатальные потери отмечаются при преждевременных родах на очень ранних сроках беременности [1–3]. По данным К. Costeloeetal. [4], в 2006 г. уровень выживаемости недоношенных детей, родившихся в 22 нед беременности, составил всего 2%, в 23 нед — 19%, в 24 нед — 40%, в 25 нед — 66%, а в 26 нед — уже 77%. Несмотря на современные достижения и успехи в оказании неонатальной помощи новорожденным, смертность, заболеваемость и инвалидность детей, родившихся от 24 до 26 нед беременности, продолжают оставаться очень высокими [5—7].
Результаты исследований последних лет показывают, что короткая шейка матки, отмеченная при трансвагинальном ультразвуковом исследовании (УЗИ), является достаточно надежным диагностическим предиктором преждевременных родов [8]. Наличие короткой шейки матки очень часто сочетается с истмико-цервикальной недостаточностью (ИЦН), что является одной из самых частых причин, приводящих к ранним и сверхранним преждевременным родам [9, 10].
Ситуация, когда происходит выраженная дилятация внутреннего зева цервикального канала с пролабированием плодного пузыря, является очень сложной, а иногда, и неразрешимой проблемой в плане дальнейшего сохранения беременности и перинатального исхода для плода [11, 12].
Воздействие влагалищной микрофлоры на нижний полюс пролабирующего плодного пузыря может предрасполагать к развитию инфекционных осложнений или разрыву плодных оболочек, что предвещает неизбежные преждевременные роды, особенно при отсутствии своевременного и адекватного вмешательства [13, 14]. Именно поэтому многие специалисты считают очень важным, чтобы для профилактики преждевременных родов, особенно сверхранних, были предприняты максимальные усилия для выполнения цервикального серкляжа до 26 нед беременности у беременных с ИЦН даже с выраженным пролабированием плодного пузыря [14, 15].
Существуют два основных способа коррекции ИЦН — консервативный и хирургический. Эффективность этих методов, исходы беременностей в результате их применения широко обсуждаются в зарубежной и отечественной литературе. До настоящего времени среди исследователей, занимающихся несостоятельностью шейки матки, нет единого мнения по поводу выбора метода коррекции шейки матки [16].
В последнее время в зарубежной литературе были опубликованы результаты исследований, посвященных сравнительному анализу эффективности активной (хирургическая коррекция — серкляж) и выжидательной (постельный режим) тактике ведения беременных с ИЦН и пролабированием плодного пузыря [17, 18]. Многие специалисты придерживаются мнения о преимуществе активной тактики ведения беременных с ИЦН и пролабированием плодного пузыря, по сравнению с выжидательной тактикой, в отношении длительности пролонгирования беременности, а также снижения перинатальной заболеваемости и смертности [19, 20].
В то же время, необходимо дальнейшее изучение этой проблемы в связи с серьезным прогнозом, связанным с ИЦН и пролабированием амниотических оболочек на относительно ранних сроках беременности (во II триместре), высокими показателями перинатальной заболеваемости и смертности.
Цель работы. Провести сравнительный анализ акушерских и перинатальных исходов у беременных при ИЦН с пролабированием плодного пузыря в зависимости от хирургической или консервативной тактики ведения.
Материалы и методы
Исследование было проведено на базе Красноярского краевого клинического центра охраны материнства и детства (КККЦОМД). В исследование вошли 97 пациенток с ИЦН и пролабированием плодного пузыря в сроке гестации 19–26 недель. 1-ю группу составили 65 пациенток, которым проводилась хирургическая коррекция ИЦН по методике Mac-Donald с предварительной амниоредукцией и тугим наполнением мочевого пузыря с использованием катетера Фолея, с целью мобилизации вверх истмического отдела матки и, соответственно, нижнего полюса плодного пузыря. 2-ю группу (сравнения) составили 32 беременные в сроке гестации 22—26 недель с ИЦН и пролабированием плодного пузыря, которым была выбрана консервативная тактика ведения (постельный режим, медикаментозная сохраняющая терапия). Пациентки обеих групп получали идентичную антибактериальную терапию, курс антенатальной пр.