Прокладка в зуб для чего
Лечебные прокладки
Такая прокладка представляет собой лечебный препарат на основе гидроксида кальция, который за счет выраженной щелочной реакции нормализует кровообращение пульпы и обеспечивает интенсивное отложение заместительного дентина.
Виды лечебных прокладок
Современная стоматология предлагает следующие материалы для лечебных прокладок:
Опытный стоматолог подбирает прокладку в индивидуальном порядке для каждого пациента. Изучив размеры и формы полости, специалист выбирает между базовой или тонкослойной прокладкой. Базовые прокладки располагают толстым слоем. За счет такого слоя удается снизить объем реставрационных материалов и сформировать подушку, чтобы облегчить процесс жевания у пациента.
Если полость не требует изменения своей геометрии, то стоматологи используют тонкослойные лечебные прокладки. С их помощью также создается необходимую герметичность между реставрационным материалом и кариозной полостью.
Показания и противопоказания
Лечебные прокладки необходимы в следующих случаях:
В отношении переносимости лечебных прокладок проведено достаточно много исследований. Доказано, что лечебные прокладки не вызывают аллергических реакций и раздражения пульпы.
Преимущества лечебных прокладок
Лечебные прокладки обладают как противовоспалительным, так и регенерирующим, некротизирующим и обезболивающим эффектом. Материал прокладки обладает хорошей пластичностью и быстро затвердевает. Такая прокладка значительно снижает риск развития вторичного кариеса и образования микрощелей.
Как проходит наложение лечебной прокладки
Первым этапом наложения лечебной прокладки является подготовка ротовой полости пациента. Проводится обезболивание, затем дефект препарируется, удаляются некротизированные ткани. После этого врач наносит прокладку, уплотняет ее. Прокладку смачивают дистиллированной водой.
Лечебная прокладка должна полностью покрыть кариозную плоскость и доходить до основания соединения эмали и дентина. Чтобы жевательная нагрузка не повредила прокладку, то ее слой должен быть не меньше 2 мм. При этом процесс наложение лечебной прокладки имеет два варианта:
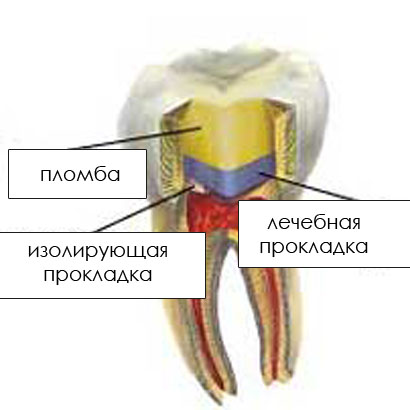
Через десять недель с помощью данных электроодонтодиагностики проверяется жизнеспособность пульпы, тестируются реакции на температурные раздражители, делается рентгеновский снимок (при необходимости). Временная пломба удаляется, прокладку заменяют и накладывают постоянную пломбу.
Основные принципы лечебной прокладки
Лечебная прокладка может быть:
Состав основы материала – полимерный, водный, масляный или мономерный. Стоматологи используют либо готовые лечебные прокладки, либо готовят их самостоятельно.
Лечебные прокладки
Прокладки в стоматологической практике используются для создания разделительного защитного слоя между пульпой зуба и накладываемым поверх них пломбировочным материалом.
Лечебные прокладки для кариозных зубов: назначение, применение
Их назначение состоит в том, чтобы до наложения пломбы защитить вычищенную от пораженных тканей полость зуба от проникновения микробов в пульпу, поскольку между ними (пульпой и полостью) остается, как правило, очень тонкий слой здорового дентина.
Лечебные прокладки используют для лечения глубокого кариеса, негнойных пульпитов и ряде других случаев. Они предотвращают развитие воспалительных процессов, а также стимулируют восстановление дентина за счет нормализации кровоснабжения в пульпе.
Прокладки лечебного действия могут накладываться как на все основание кариозной полости в случае их непродолжительного применения сроком от полумесяца до полутора месяцев (поверх них устанавливают временную пломбу), так и точечно (когда ставится постоянная пломба) в районе бугорков пульпы. В последнем случае дополнительно применяют изолирующую прокладку.
Лечебные прокладки при наложении могут иметь прямой контакт с пульпой (например, в случаях фиброзного пульпита либо если зуб был травмирован с обнажением пульпы) – прямое наложение, а также прокладки могут действовать, не имея контакта с пульпой,посредством дентинных трубочек –непрямое наложение (используют в случаях поражения зуба глубоким кариесом, при лечении острой формы пульпита).
Материалами для прокладок, оказывающих лечебное действие на ткани зуба
Прокладки, основой которых является гидроокись кальция, при наложении их на дно пораженной кариесом полости оказывают ярко выраженное бактерицидное действие, т.е. препятствуют попаданию бактерий и заражению пульпы зуба. Помимо защитных функций гидроокись кальция также является стимулятором для образования нового слоя дентина в той части, которая остается между пульпой и здоровой полостью зуба.
Прокладки в виде лаков обладают хорошими изоляционными свойствами, но в виду того, что они оказывают слабое лечебное действие, применяются не часто. Они состоят из смеси гидроокиси кальция с оксидом цинка с примесью смолы и растворителя. Также как и водные суспензии, тонким слоем лака покрывают вычищенную кариозную полость, затем сушат с помощью воздуха и ставят временную пломбу.
Прокладки в виде светоотверждаемых полимеров в лечебных целях используются крайне редко, так как они могут вызывать ожоги пульпы и требуют весьма аккуратного и точного нанесения. Зато обладают высокими прочностными характеристиками.
Из сказанного выше следует, что в лечебных целях из приведенного списка лечебных прокладок наиболее широко применяют водные смеси и химически отверждаемые цементы, на основе гидроокиси кальция.
Прокладки в виде цинк-эвгенольных паст используют в качестве антисептического средства под временную пломбу (за исключением композитных материалов). Затвердевают после нанесения около 10 часов.
Прокладки в виде комбинированных паст
В зависимости от входящих в них компонентов оказывают разное лечебное действие. Их основу составляют три действующих вещества:
Зачем применяют лечебные прокладки в стоматологии?
Кариес — это распространенное стоматологическое заболевание, которое разрушает твердые ткани зубов. По статистике, им страдает около 95-98% населения экономически развитых стран. В терапии кариеса могут применяться лечебные прокладки. В каких случаях и для чего они используются, расскажем в этой статье.
В этой статье
Что такое лечебная прокладка в стоматологии?
Лечебной прокладкой в стоматологии принято называть медикаментозный препарат, который снимает воспаление, восстанавливает кровоток в тканях зубного нерва, способствует восстановлению зубных тканей. Наложение лечебной прокладки на дно кариозной полости помогает защитить нерв от негативного действия на пульпу пломбировочного материала.
В каких случаях при кариесе применяется прокладка?
Кариес представляет собой медленно прогрессирующий патологический процесс, который проходит несколько стадий. На раннем этапе кариозное поражение выглядит как светлое пятно на эмали, при этом в зубе еще нет дырки и болевых ощущений. По мере развития заболевания пятно превращается в кариозную полость. На стадии поверхностного кариеса эта полость располагается в пределах зубной эмали, при среднем и глубоком кариесе — затрагивает ткани дентина.
При кариесе в стадии пятна и поверхностной форме заболевания прокладки с лечебным действием не нужны, при среднем кариесе они могут применяться по показаниям. Чаще всего лечебные стоматологические прокладки используются при глубоком кариесе.
Особенность глубокого кариеса в том, что кариозная полость расположена максимально близко к пульпе — сосудисто-нервному пучку, или зубному нерву. На этой стадии лечение является довольно болезненным и существует высокий риск осложнений в виде пульпита и периодонтита.
Повысить эффективность лечения глубокого кариеса помогают стоматологические лечебные прокладки.
Зачем в терапии глубокого кариеса применяют лечебные прокладки?
Назначение лечебной прокладки в том, чтобы защитить пульпу. После того как стоматолог удалил пораженные кариесом ткани, очистил и подготовил к пломбированию кариозную полость, между ней и зубной пульпой остается очень тонкий слой дентина — костной ткани зуба. Это создает большой риск проникновения микробов в зубной нерв и развития пульпита. Чтобы предотвратить распространение инфекции в пульпу, остановить воспалительный процесс и стимулировать выработку нового слоя дентина, накладывается специальная прокладка.
При временном наложении прокладки, ею покрывают всю кариозную полость и устанавливают временную пломбу на срок от двух недель до нескольких месяцев. Постоянные прокладки при глубоком кариесе накладываются точечно в области бугорков сосудисто-нервного пучка. Во втором случае, наряду с лечебной, устанавливают изолирующую прокладку.
Как устанавливается лечебная прокладка при глубоком кариесе?
В зависимости от формы и сложности заболевания, а также выбранного метода лечения кариеса, стоматолог может устанавливать прокладку прямым или непрямым наложением.
Первый вариант предполагает, что ее накладывают непосредственно на область пульпы, обеспечивая прямой контакт прокладки и зубного нерва. Метод применяется при травмах зуба с обнажением нерва, при фиброзном пульпите. Второй способ — наложение прокладки с помощью дентинных трубочек без прямого контакта с пульпой. Его часто выбирают при лечении кариеса в глубокой стадии, острого пульпита.
Материалы лечебных прокладок
В лечении глубокого кариеса применяют несколько видов стоматологических прокладок:
Препараты на основе гидроокиси кальция обладают мощным бактерицидным действием. Наложение этих составов на дно кариозной полости препятствует проникновению микробов в пульпу зуба и развитию воспалительного процесса. Также гидроокись кальция способствует выработке новой костной ткани в области между полостью и нервом зуба.
Водные суспензии на основе гидроокиси кальция обычно тонким слоем наносят на дно кариозной полости, высушивают и поверх ставят временную пломбу. Их заменяют через 30-45 дней. Также при лечении кариозного поражения зубов часто применяют цементы с химическим отверждением. Они представляют собой пасты, в состав которых входит эфир и гидроксид в соотношении 1:1. Эти пасты затвердевают непосредственно во рту пациента, обладают отличными изолирующими свойствами по отношению к пломбам.
Светоотверждаемые полимеры надо использовать очень осторожно, потому что есть риск получить ожог зубного нерва. При этом они обладают очень высокой прочностью и в руках профессионального стоматолога могут быть эффективным средством лечения кариеса. Цинк-эвгенольные пасты широко применяются как антисептик под временную пломбу.
Как действуют комбинированные пасты?
В состав комбинированных паст входят масла, наполнители (оксид цинка или белая глина), а также лекарственные препараты. От последних напрямую зависит терапевтическое действие конкретной прокладки:
Большинство комбинированных паст плохо затвердевают, имеют низкую прочность, поэтому используются как временный терапевтический материал. После их удаления обычно применяют лечебные прокладки другого типа.
Плюсы и минусы применения лечебных прокладок в стоматологии
Использование лечебных прокладок в стоматологической практике обладает рядом преимуществ:
Кроме плюсов, у лечебных прокладок есть ряд минусов:
Несмотря на минусы, лечебные прокладки по-прежнему широко используются в стоматологии, поскольку обладают широким спектром действия и помогают решать многие терапевтические задачи.
Изолирующие прокладки
Так как при установке пломбы на дно кариозной полости входящие в ее состав пломбировочные материалы зачастую оказывают как токсическое, так и раздражающее действие на пульпу, стоматологи вынуждены применять изолирующие прокладки, для предотвращения негативного воздействия пломбы.
Помимо защиты пульпы от действия пломбировочных материалов в функции изолирующей прокладки входит также создание барьера от попадания в пульпу бактерий и повышение адгезивности пломбы при ее усадке. Кроме того, изолирующую прокладку часто ставят поверх лечебной прокладки и при герметизации каналов корневыми наполнителями с целью предотвращения вторичного заражения тканей пародонта.
Изолирующие прокладки должны выполнять следующие функции
Изолирующие прокладки также применяют в качестве разделяющих плоскостей при несовместимости применяемых при пломбировании компонентов, к примеру, композитных пломб и паст на основе эвгенола.
Виды изолирующих прокладок.
В функции базовых изолирующих прокладок входят: защита пульпы от перегрева и химического действия пломбировочных материалов. Линейные прокладки способны обеспечивать защиту пульпы только от химических раздражителей, кроме того они обеспечивают лучшее сцепление постоянной пломбы с кариозной полостью.
Материалы для изолирующих прокладок
Изолирующие прокладки на основе цинк-фосфатных цементов.
В состав смеси входит оксид цинка и ортофосфорная кислота. В силу того что цинк-фосфатные цементы дешево стоят, их применяют довольно часто в антисептических целях (для этого в состав смеси дополнительно вводят серебро, медь и другие противомикробные вещества), однако в виду негативного раздражающего действия ортофосфорной кислоты на пульпу для лечения глубокого кариеса прокладки с таким составом не подходят.
Изолирующие прокладки на основе поликарбоксилатных цементов.
В составе порошки из оксидов магния и цинка с добавлением полиакриловой кислоты. Иногда в составе таких прокладок вместо кислоты используют воду. Поликарбоксилатные цементы не вызывают раздражение пульпы, очень быстро затвердевают (буквально в течение трех минут после приготовления смеси), хорошо сцепляются с тканями зуба. Недостатком данных смесей является то, что они способны полностью растворяться под действием слюны через определенное время, к тому же с ними сложно работать стоматологу в виду их быстрого отвердевания.
Изолирующие прокладки на основе стеклоиономерных цементов (СИЦ).
Данный вид изолирующих прокладок широко применяется стоматологами в клинической практике. Они бывают следующих видов: классические и современные.
Классические СИЦ состоят из поликарбонатной кислоты с добавлением порошка из алюминия, кальцийсодержащего и силикатного стекла. К достоинствам данного вида цементов относят:
Среди недостатков отмечают:
Современные стеклоиономерные цементы более прочные, обладают лучшей адгезией к тканям зуба и гораздо лучше ведут себя при высокой влажности и сухости. В их состав дополнительно ввели светоотверждаемую смолу, поэтому их отверждение происходит под действием специальной лампы в результате полимеризации на протяжении суток. Поэтому их называют цементами двойного отверждения.
Прокладки на основе изолирующих лаков (жидкие лайнеры или лайнерные прокладки).
Данные прокладки накладывают тонким слоем менее 0,5 мм. В виду их слабых прочностных характеристик для лечения глубоких кариозных поражений зуба дополнительно к ним накладывают базовую изолирующую прокладку. В зависимости от состава лайнерные прокладки могут оказывать антимикробное, реминерализующее и адгезивное действие по отношению к тканям зуба. В качестве материалов для лайнерных прокладок используют смеси состоящие из стеклоиономерных цементов, оксида цинка, лечебных препаратов с гидроксидом кальция и различные растворители.
Для избежания образования трещин лак наносят дважды на зуб при помощи кисточки. Чаще всего лайнерные прокладки применяют для лечения пародонтоза после кюретажа, также перед накладыванием прокладок из цинк-фосфатных цементов, и при использовании амальгамы в качестве пломбировочного материала. В виду их слабой адгезии по отношению к дентину в последнее время их все чаще заменяют более эффективными полимерными адгезивными системами.
Наиболее известны следующие торговые марки лайнерных прокладок: Contrasil, Pulpidor, Evicrol Varnish, Copalite.
Новые варианты при лечении глубокого кариеса
В лечении кариозных процессов важно не только владеть мануальными навыками и быть в курсе новинок пломбировочных материалов, но и также знать биологические особенности кариеса и пульпы зуба. Больше не существует необходимости препарировать зуб, далеко выходя за границы здоровых тканей, напротив, с развитием адгезивной стоматологии, мы стараемся производить иссечение тканей максимально консервативно. Даже удаление тканей, которые потенциально могут быть инфицированы, остается под вопросом.
Данная статья обсуждает лечение глубокого кариозного процесса, а также пытается ответить на некоторые вопросы, поставленные в стоматологической литературе. Необходимо ли удалять все кариозные ткани в каждом клиническом случае (даже когда экскавация близко к пульповой камере)? Может ли кариозный процесс быть остановлен? Какой вид пломбировочного материала обеспечит самый лучший результат для пациента?
Традиционные концепции
В классическом тексте (1908) G.V.Black писал: «Лучше обнажить пульпу зуба, чем оставить ее закрытой лишь слоем размягченного дентина». В тоже самое время Black утверждал, что дантисты должны понимать патанатомию и патофизиологию кариозного процесса, иначе они могут считать себя лишь механиками. Конечно же, стоматологическая наука продвинула наше понимание о кариозном процессе и возможности герметичного пломбирования с воссозданием борозд и фиссур. Сам G.V. Black возможно опроверг бы свое высказывание 100 лет спустя.
Традиционная концепция полного удаления кариозных тканей при глубокой полости была поставлена под сомнение. Абсолютное удаление всех измененных тканей может не являться обязательным для остановки кариозного процесса. Хорошо известно, что бактерии в дентине вызывают воспаление в пульпе. Однако этот слабый воспалительный процесс может быть стимулятором регенерации. Оставление небольшого количества кариозных тканей под пломбой необязательно пагубно повлияет на успех лечения. Короткие исследования от 36 до 45 месяцев показали, что надежно запломбированные полости с кариозным дентином, показали малый процент рецидива и абсолютное снижение числа микроорганизмов. Реминерализация оставшегося кариозного дентина доказана и биохимически, и рентгенологически. В данных исследованиях применялись прокладки с гидроокисью кальция.
Оставление кариозных тканей под пломбой весьма противоречивая концепция. Традиционный подход непрямого покрытия пульпы обычно требует временного пломбирования. Спустя несколько недель или месяцев, зуб повторно раскрывают, удаляют оставшиеся кариозные ткани и пломбируют повторно уже постоянно.
При непрямом методе деминерализованные ткани оставляются в самых глубоких местах полости для предотвращения вскрытия пульпы. Применение такого метода ограничивается пациентами без симптомов воспаления и патологии пульпы. Полное удаление всех кариозных тканей со стенок пульповой камеры необходимо для контроля микроподтека. Поражение может медленно или быстро прогрессировать. Клинически, рентгенологически и бактериологически доказано, что кариозный процесс останавливается. В таких случаях герметичная, хорошо прилегающая по краям реставрация является необходимым условием успешного исхода.
Смена ориентиров
Всеми давно принято, что использование силантов защищает подлежащие структуры зуба, предотвращая аккумуляцию зубного налета и потерю минералов. Совсем недавно, полученные доказательства показали, что купирование неполостных кариозных изменений возможно с применением силантов. Но пока данный неинвазивный способ лечения начального кариеса широко не внедрен в стоматологическую практику.
Конечный результат консервативного иссечения и полной экскавации был тщательно сравнен. В данном исследовании в случаях, когда постановка временной пломбы была возможна, глубокая экскавация не проводилась. На дне пульповой камеры оставлялся мягкий, влажный и дисколорированный дентин. Поверх кариозного дентина накладывалась прокладка из гидроокиси кальция, которая затем закрывалась временной пломбой из стекло-иономерного цемента. Спустя 8-12 недель полость заново раскрывалась с целью проведение окончательной экскавации. Прокладка гидроокиси кальция накладывалась еще раз, и зуб восстанавливался композитным материалом. Авторы наблюдали гораздо меньшее число вскрытых пульповых камер при проведении пошагового удаления кариозных тканей, нежели при полной радикальной экскавации.
Кроме того, при оценке отдаленных результатов спустя 1 год, приведенная методика также оказалась более успешной. Такие результаты в очередной раз поставили акцент на важности сохранения дентинного барьера между пульпой и полостью, даже если в нем остаются кариозные очаги.
Лечебные прокладки: эффект на пульпу зуба
Прокладки достаточно часто устанавливаются под реставрацию для снижения потенциальной полеоперационной чувствительности. Для идеальной прокладки важны следующие характеристики:
1. Способность материала уничтожать микроорганизмы
2. Индукция минерализации
3. Осуществлять плотное прилегание и изоляцию
Послеоперационная чувствительность частично связана с остаточной толщиной дентина (RDT) после препарирования и присутствия некоторого числа микроорганизмов на стенках полости. Никакой материал не сможет защитить пульпу лучше, чем собственный дентин. Остаточная толщина дентина по дну полости является одним самых важных факторов для защиты пульпы от токсинов. Толщина в 0,5 мм сокращает эффект токсинов на 75%, 1мм – 90%, сохранение 2 мм и более – приводит к невероятно малой реакции пульпы или вообще ее полном отсутствии. В ситуациях, когда остается около 0,5 мм применение прокладок особенно важно. Со снижением толщины дентинного слоя снижается выживаемость одонтобластов и сохранность репаративных механизмов.
Реактивное восстановление дентина наблюдалась под полостями как с RTD выше 0,5 мм, так и с RTD меньше 0,25 мм. Однако максимальная активность наблюдалась под полостями с RTD от 0,5 до 0,25. Также восстановление дентина находилось под влиянием выбранного материала (от большего к меньшему: гидроксид кальция, композит, модифицированный СИЦ и цинк-оксид эвгенол). Одонтобласты сохранялись при RTD больше 0,25 мм.
Гидроксид кальция используется в качестве материала для прокладок с 1920-х годов. Благодаря своему pH равному 11, гидроксид кальция сам по себе является бактерицидным, а также нейтрализует кислые продукты бактерий. Высокий pH создает хорошие условия для репарации дентина. Вдобавок, гидроксид кальция обладает способностью мобилизовать факторы роста дентинного матрикса, вызывающего образование нового дентина. Гидроксид кальция является идеальным прокладочным материалом для очень глубоких полостей как при прямом, так и непрямом покрытии пульпы.
Адгезивные смолы могут быть слишком кислыми и вызывать раздражение пульпы. А многие дентинные бондинговые агенты и модифицированные СИЦ вообще токсичны для ткани пульпы. Также прокладки из гидроокиси кальция показывают высокий потенциал для восстановления мягкой ткани зуба, по сравнению с цементами и смолами.
К сожалению, самоотверждаемые прокладки из гидроокиси кальция высоко растворимы и могут рассасываться с течением времени. Традиционные гидроокисные прокладки легко растворяются во время кислотного травления. Компоненты бонда: вода, ацетон, спирт также могут разрушительно действовать на свойства прокладок из кальция. Герметичное закрытие полости поможет стабилизировать поражение и остановить кариозный процесс. Таким образом, если планируется постановка композитной пломбы, поверх гидрооксидной прокладки следует устанавливать защитную прокладку из СИЦ.
Реставрационные материалы, которые обладают антимикробными свойствами, особенно полезны при малоинвазивных и других видах стоматологического вмешательства. Некоторые исследования показывают, что модифицированные СИЦ практически одинаковы с обычными гидроокись кальциевыми прокладками. Оставленный мягким, деминерализованным дентин становится вновь минерализованным после покрытия СИЦ. Это происходит в основном благодаря высвобождению фтора и наличия фосфата кальция в цементе. Этот феномен также называют «лечение пораженного дентина». Однако в некоторых других исследованиях модифицированный СИЦ пагубно влиял на однотобласты, сокращая их количество. Поэтому перед внесением модифицированного СИЦ в глубокую полость рекомендуется проложить хотя бы тонкий слой гидроокиси кальция. Это позволяет осуществить пульпу от повреждения и бактериального микроподтека.
В последние несколько лет проведена презентация MTA (ProRoot MTA Dentsply Tilsa Dental Specialties). Эти силикантные цементы являются антибактериальными, биосовместимыми, имеют высокий pH и позволяют высвобождать биоактивные протеины дентинного матрикса. MTA представляет собой порошок, состоящий из гидрофобного трикальций силиката, трикальций алюмината, трикальций оксида и силиката оксида. Также эта смесь содержит небольшое количество других оксидов, что модифицирует ее химические и физические свойства. Добавление жидкости к порошку приводит к образованию коллоидного геля с pH 12,5 (что схоже с гидроксилом кальция), который отверждается до плотной субстанции в течение 3-4 часов. Существует гипотеза, что под воздействием тканевой жидкости трикальций оксид превращается в гидроксид кальция.
Материал обладает слабой растворимостью и слегка более рентгеноконтрастен, чем дентин. Так как MTA весьма слабо устойчив к компрессиям, его не стоит использовать в высокофункциональных зонах. Другой значительный недостаток – это долгое отверждение: несколько часов.
Клинические случаи
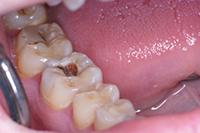
Клинический случай 1
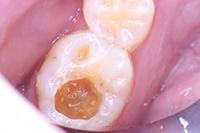
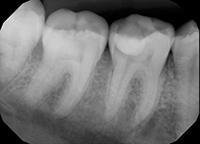
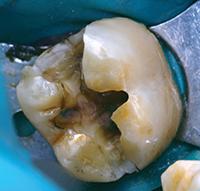
В клиническом случае представлен 30-летний пациент с большой кариозной полостью на первом нижнем моляре (Фото 1). Пациент отмечал чувствительность зуба к холодному, в остальном кариес протекал бессимптомно. Тест на холодное подтвердил слова пациента, болевой приступ длился около 30 секунд. Прицельный рентгеновский снимок показал близкое прилегание полости к пульпе зуба. Экскавация кариозного дентина продолжалась, пока дентинная стенка приблизилась к толщине в 1 мм (Фото 2).
Фото 1. Крупная кариозная полость с минимальными симптомами.
Фото 2: Проведено частичное удаление кариозного дентина. Мягкий, влажный, измененный в цвете дентин на дне полости оставлен.
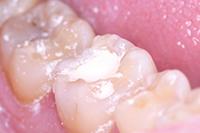
Биодентин (Septodont) использован для постановки временной пломбы (Фото 3). Зуб оставлен для восстановления на 4 месяца. В течение этого периода зуб не беспокоил. Для подтверждения витальности пульпы вновь проведен тест на холод и выполнен прицельный рентгеновский снимок (Фото 4). Было принято решение восстановить зуб композитом как окончательная реставрация (Фото 5).
Фото 4: Рентгенография временно запломбированного зуба. Оставшийся кариес хорошо заметен на снимке. На усмотрение стоматолога некоторое количество Биодентина может быть оставлено под постоянную реставрацию.
Фото 5: Окончательная реставрация зуба.
Обсуждение материала
Исходя из опыта автора, применение Биодентина является гораздо более удобным и эффективным по сравнению с MTA. Биодентин является биоактивным материалом для прямого и непрямого покрытия пульпы, а также в эндодонтической практике. Процесс изготовления биосиликатных материалов исключает металлическое загрязнение. Процесс отверждения наступает при увлажнении трикальций силиката, который затем образует кальций-силикатный гель и гидроксид кальция. При соединении этих веществ с фосфат ионами происходит образование преципитата, напоминающего гидроксиапатит. «В месте соединения дентина и материала Биодентин происходит увеличение карбонатных соединений, что свидетельствует о диффузии минералов из материала с созданием гибридной зоны». Биодентин препятствует микроподтеку схоже с модифицированным СИЦ и также имеет антибактериальный эффект.
Биодентин окончательно отверждается через 10-12 минут. Это намного быстрее, чем время отверждения MTA, однако биодентин к тому же проявляет более высокую компрессионную устойчивость. Таким образом, он может с легкостью применять как подходящая временная пломба. Производитель рекомендует использовать материал 2-шагово. На последующем приеме стоматолог формирует нужную ему полость и оставляет на дне слой Биодентина в качестве прокладки, сверху которой устанавливает постоянная реставрация.
Клинический случай 2
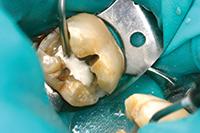
Нижний моляр на фото 6 имел дефект амальгамной пломбы с рецидивом кариеса. Пломба удалена, измененный дентин удален. На дно полости при помощи шприца тонким слоем наложена прокладка TheraCal LC (BISCO Dental Products) (Фото 7) и затем отверждена светом в течение 20 секунд. Полость протравлена (Фото 8), промыта, покрыта адгезивом, подсушена и отверждена (Фото 9), теперь зуб готов к постановке постоянной пломбы.
Фото 6: Глубокая экскавация дентина.
Фото 7: В качестве прокладки использован светоотверждаемый модифицированный кальций-силикатный материал TheraCal (BISCO Dental Products).
Фото 8 и 9: Кислотное протравливание и установка пломбы производится поверх прокладки.
Обсуждение материала
Материал обладает сильными механическими характеристиками, низкой растворимостью и может быть отвержден слоем в 1 мм. TheraCal LC является одобренным стимулятором образования гидроксиапатита со способностью индуцировать синтез кристаллов, схоже с продуктами МТА.
Дентинная жидкость, поглощаемая TheraCal, производит высвобождение кальция и гидроксид ионов. Кальций необходим для быстрой стимуляции синтеза апатита, а щелочная среда обеспечивает необходимые условия для восстановления и заживления. TheraCal LC предназначен для использования в качестве изолирующей прокладки, надежно защищающей пульпу. При прямом покрытии пульпы важными аспектами успешного лечения является использование коффердама и контроля пульпарного кровотечения. Материал подходит специалистам, которые хотят облегчить использование обычных прокладок из гидроксида кальция, но, тем не менее, хотят применить плюсы более новых кальций силикатов. TheraCal LC позволяет производить непрямое покрытие пульпы одноэтапно.
Заключение
Сегодня стоматологу необходимо анализировать предыдущий опыт и клинические случаи для осуществления оптимального лечения пациента. На данный момент имеется значительное количество литературы, описывающей успешное непрямое покрытие пульпы. В то же самое время анализ информации позволяет сделать вывод, что прямое покрытие, особенно в зрелых зубах, не может обеспечить такой же успех без эндодонтической терапии. Также существуют ситуации, когда стоматологи предпочитают провести непрямое покрытие и затем осуществить повторный вход в полость для удаления остатков кариозных тканей.
Данная статья показывает, что пошаговая техника удаления дентина не всегда необходима. Новые кальций-силикатные цементы могут быть особенно полезными в таких случаях. Для общего принятия такой концепции, конечно же, необходимо продолжение клинических исследований. Также стоматологам следует знать, что в некоторых случаях материал, покрывающий пульпу, следует удалять не полностью и оставлять под постоянную реставрацию.