Прободение прямой кишки что такое
Прободение прямой кишки что такое
Колоректальная травма является основной причиной заболеваемости в колоректальной хирургии и часто возникает у больных в молодом возрасте.
Несмотря на различный характер травматических повреждений, выделено четыре основных механизма возникновения травмы:
1. Проникающая травма, т.е. локальное воздействие, проникающее вглубь тела.
а. Прямое внутреннее повреждение, ограниченное раневым каналом, например, колотая рана, падение на кол.
б. Комбинированное повреждение, обусловленное раневым каналом как таковым и более серьезным эффектом кавитации: огнестрельные ранения, нанесенные, в частности, пулями с высокой скоростью.
2. Тупая травма живота и/или таза, т.е. обширное воздействие, которое приводит к непрямым внутренним повреждениям.
3. Внутренняя травма, т.е. непосредственное воздействие через прямую кишку или другие отделы кишечника:
а. Изнутри наружу: например, перфорация при эндоскопии, постановке клизмы, введении/проглатывании инородных тел, половых актах, повышении внутрипросветного давления (например, струей воздуха или воды), падении с разведенными ногами, ударе.
б. Снаружи внутрь: например, интраоперационные разрывы, акушерская травма.
4. Деваскуляризация: разрывы брыжейки, расслоение аневризмы аорты, забрю-шинное кровотечение, компартмент-синдром.
Лечение зависит от степени тяжести и локализации травмы толстой и прямой кишок и сопутствующих повреждений. Условия возникновения травмы (военные или гражданские) являются ведущим фактором, влияющим на исход повреждений сопоставимой степени тяжести: задержка оказания медицинской помощи, диагностика и лечение сопутствующих повреждений, общее состояние (шок, кровопотеря, контаминация).
Хирургическое лечение заключается в отключении кишки, санации повреждений и/или первичной реконструкции путем ушивания или резекции/анастомоза. Экстериоризация сегментов толстой кишки в настоящее время не практикуется (риск обструкции).
Классические противопоказания к первичной реконструкции толстой кишки (в отличие от выключения из пассажа кала):
• Наличие в брюшной полости > 1000 мл крови (или переливание > 6 доз крови).
• Избыточная контаминация калом.
• Отсрочка хирургического вмешательства > 6-8 часов.
• Нестабильность гемодинамических показателей (или артериальное давление перед операцией 25).
• Перитонит.
Современные противопоказания к первичной реконструкции: позднее поступление (>24 часов), выраженная каловая контаминация, необходимость в реанимационных мероприятиях.
б) Симптомы повреждения толстой и прямой кишки:
• Все травмы: возможно наличие более выраженных симптомов со стороны других систем органов (например, сердечнососудистой, легочной, ЦНС и т.д.).
• Травма аноректальной области: видимые раны или признаки, ректальное кровотечение (=> по меньшей мере, повреждение слизистой оболочки), боль в прямой кишке, боль в животе (грозный признак => перитонит), признаки сопутствующих повреждений.
• Травма живота: видимые раны и признаки, кровотечение (наружное/внутреннее), нестабильность гемодинамических показателей, боль в брюшной стенке/в брюшной полости, тошнота, рвота, лихорадка, вздутие живота, компартмент-синдром.
в) Дифференциальный диагноз. Диагноз, основанный на травме в анамнезе, обычно не вызывает вопросов, в отличие от объема повреждений.
г) Патоморфология. Зависит от механизма травмы, локализации, вторичного снижения перфузии (шок, кровотечение и т.д.).
д) Обследование при травме толстой и прямой кишки
Необходимый минимальный стандарт:
1. Все травмы:
• Анамнез: механизм травмы? Последовательность событий (участие других лиц, возможность преступления?), текущие симптомы (гематурия, кровотечение из прямой кишки, боль и т.д.)? Находится ли предмет, вызвавший травму, по-прежнему в теле пациента? Беременность?
• Осмотр всей поверхности тела: локализация первичных и вторичных ран/признаков (соответствие с рассказом о механизме травмы?), предполагаемая протяженность раны и раневого канала (входное и выходное отверстие => возможно фотографирование с целью документации)
• Полное клиническое обследование.
2. Аноректальная травма:
• Клиническое обследование: осторожная пальпация промежности (повреждение уретры? разрыв или надрыв сфинктера?), пальцевое исследование прямой кишки (целостность кишечной стенки, наличие дефекта? Тонус сфинктера? Положение предстательной железы? Крестец и копчик недоступны для пальпации => пресакральная гематома?). Вагинальное исследование (повреждение влагалища/матки, протяженность аиоректального повреждения). Сопутствующий неврологический дефицит вследствие травмы спины/таза?
• Осторожная, во избежание усугубления травмы, аноскопия/ректороманоскопия.
• Анализы мочи: микро-/макрогематурия.
• Рентгенография органов брюшной полости/таза: признаки свободного газа в брюшной полости? Задержавшееся инородное тело? Сопутствующие повреждения скелета?
• КТ (если возможно, с тройным контрастированием водорастворимым препаратом, т.е. перорально, внутривенно и перректально): протяженность повреждения, перфорация и т.д.
3. Абдоминальная травма:
• Клиническое обследование: оценка гемодинамических, респираторных и неврологических показателей; осторожное исследование живота (раны, эвентрация внутренних органов, перитонеальные симптомы, напряжение). Пальцевое исследование прямой кишки (целостность кишечной стенки, наличие дефекта? Тонус сфинктера? Крестец и копчик недоступны для пальпации => пресакральная гематома?).
• Рентгенография: признаки свободного газа в брюшной полости? Вовлечение других органов и систем (например, травматическая диафрагмальная грыжа, повреждения грудной клетки, средостения, забрюшинного пространства), задержавшиеся инородные тела? Сопутствующие повреждения скелета?
• Анализы мочи: микро-/макрогематурия.
• КТ (если возможно с тройным контрастированием водорастворимым препаратом, т.е. перорально, внутривенно и перректально): протяженность повреждения, признаки перфорации толстой кишки, сопутствующие повреждения (органов брюшной полости, таза, забрюшинного пространства, сосудов, костей и т.д.).
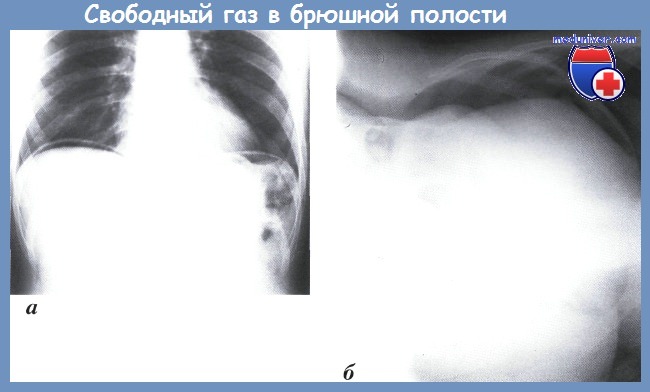
а — газ под обеими куполами диафрагмы (прямая рентгенограмма);
б — газ под брюшной стенкой (латерограмма)
Дополнительные исследования (необязательные):
• Рентгеноконтрастные исследования с водорастворимым препаратом:
— Уретрография/цистография или экскреторная урография.
— Ирригоскопия.
• Диагностический перитонеальный лаваж или ультразвуковое исследование брюшной полости: наличие жидкости в брюшной полости?
• КТ/МРТ с 3D реконструкцией повреждений скелета или мягких тканей.
• Цистоскопия.
• Ангиография, возможно, с эмболизацией: диагностическая и лечебная.
• Измерение давления внутри мочевого пузыря: абдоминальный компартмент-синдром?
е) Классификация:
• Недеструктивная или деструктивная травма кишечника: шкала повреждений ободочной/прямой кишки AAST (Американская Ассоциация хирургии травмы): таблица ниже.
• Травма аноректальной области и сфинктера.
з) Операция при повреждении прямой и толстой кишки
Показания:
• Любая травма с подтвержденным, подозреваемым или ожидаемым разрывом/ перфорацией, исключая отдельные благоприятные случаи, допускающие консервативное лечение.
• Больные с (по данным первичного или последующих обследований):
— Нестабильными гемодинамическими показателями.
— Разлитой болезненностью живота после проникающей абдоминальной травмы.
— Ненадежными данными клинического обследования (при тяжелом повреждении головы, позвоночника, тяжелой интоксикации или при необходимости седации/интубации).
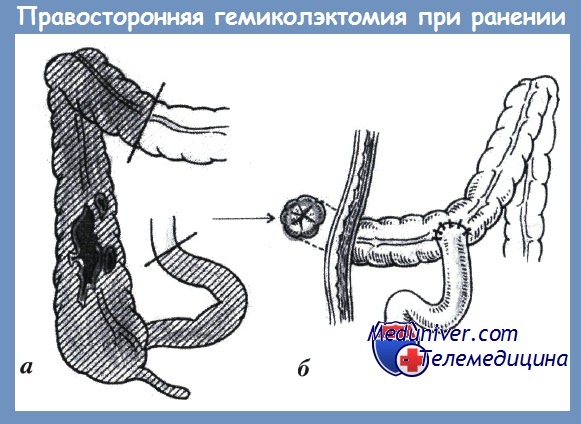
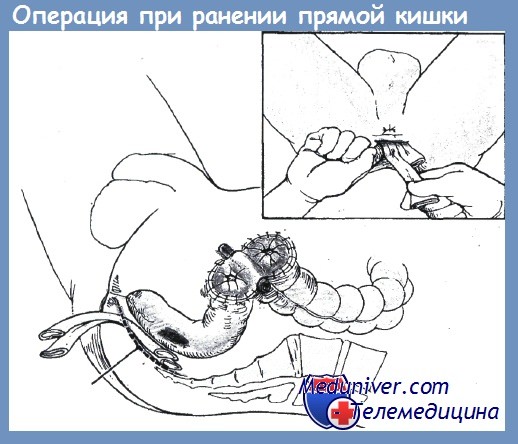
а — мобилизация правой половины толстой кишки; б — илеотрансверзоанастомоз конец-в-бок
1. Внутрибрюшное повреждение ободочной/прямой кишки:
• Недеструктивное повреждение ободочной/прямой кишки: ушивание дефекта.
• Деструктивное повреждение ободочной/прямой кишки:
— Резекция с первичным анастомозом, если возможно.
— Резекция со стомой при наличии: шока, кровотечения, сопутствующих заболеваний, рваных ран, размозжения, облученных тканей, дистальной обструкции, повреждения брыжейки или нарушения кровоснабжения, массивной инфекции.
2. Внебрюшинные повреждения прямой кишки:
• Недеструктивное повреждение: промывание кишки, антибиотики, возможно, наложение стомы.
• Деструктивное повреждение:
— Ушивание дефекта с/без формирования проксимальной стомы.
— Дренирование пресакрального пространства, колостома для отключения, промывания прямой кишки.
— Низкая передняя резекция с первичным анастомозом (при отсутстви массивной травмы таза) с/без превентивной илеостомы.
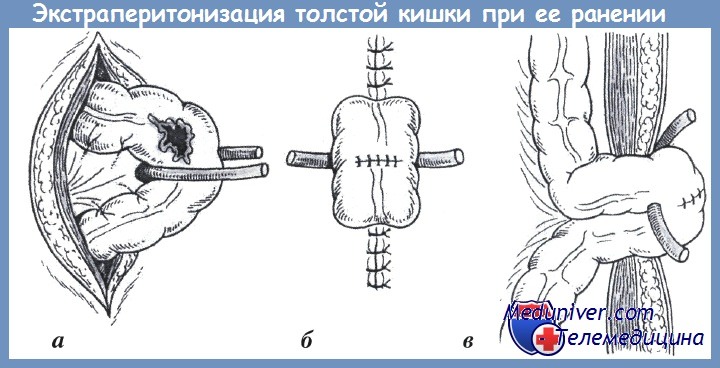
а — выведение кишки через отдельный разрез на переднюю брюшную стенку;
б — ушивание разрыва кишки и фиксация ее к передней брюшной стенке;
в — окончательный вид
3. Инфралеваторные повреждения (легкие и умеренные):
• Осмотр под анестезией, хирургическая обработка, реконструкция важных структур (сфинктер), дренирование, возможно отключение.
• Промежностная рана оставляется открытой => наложение вторичных швов или заживление вторичным натяжением.
и) Результаты лечения повреждения прямой и толстой кишки:
• Выживаемость определяется сопутствующими внекишечными повреждениями, летальность при изолированных колоректальных повреждениях и своевременном лечении низкая.
• Осложнения: несостоятельность анастомоза, осложнения, связанные с колостомой, пресакральный, тазовый или внутрибрюшной абсцесс, формирование свища (наружного, энтеровезикального, энтеровагинального, перианального), повреждение тазового сплетения, недержание мочи/кала.
к) Наблюдение и дальнейшее лечение:
• Повторные функциональные исследования (запоры, недержание) после выздоровления.
• Планирование дальнейших операций (закрытие стомы и т.д.).
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
ДИВЕРТИКУЛЕЗ: главная роль в его лечении принадлежит клетчатке
Дивертикулез толстой кишки — это приобретенное заболевание.
Как проявляется дивертикулярная болезнь?
Какие осложнения могут развиться?
Каких больных необходимо госпитализировать?
Дивертикулез толстой кишки — это приобретенное заболевание. Считается, что в его основе лежит нарушение перистальтики, которое ведет к появлению участков с высоким внутрипросветным давлением, проталкивающим слизистую оболочку через подслизистый и мышечный слои. Это происходит в относительно слабых местах, где в циркулярную мышцу выходят кровеносные сосуды.
Нарушение перистальтики может иметь место из-за частого прохождения малых объемов каловых масс с низким содержанием непереваренных остатков пищи. Как циркулярные, так и продольные мышечные пучки обычно при этом гипертрофируются, что ведет к утолщению и укорочению толстой кишки. Дивертикулы и мышечная гипертрофия наиболее часто наблюдаются в сигмовидной кишке, но толстая кишка также может поражаться в любом отделе или тотально.
Термин «дивертикулез» просто отражает наличие дивертикулов, при этом не обязательно клиническое проявление болезни. Дивертикулит — это клинико-морфологическое понятие, обозначающее воспаление дивертикулов. Дивертикулярная болезнь — это более широкое понятие, применимое к дивертикулезу и к его осложнениям.
У людей до 30 лет дивертикулез наблюдается очень редко, но его частота увеличивается с возрастом, и к 50 годам до 30% населения имеет дивертикулы толстой кишки. Частота этой патологии у мужчин и у женщин одинакова.
Только у 20% лиц с дивертикулезом в конце концов развиваются симптомы заболевания.
Эта болезнь характерна для стран Запада, его патогенез в значительной степени связывается с недостаточным потреблением клетчатки. У вегетарианцев и у сельских жителей Африки оно наблюдается реже.
Таким образом, считается, что в развитии этой патологии важную роль играют факторы окружающей среды. Тем не менее определенное значение, видимо, имеют генетические факторы: в тех случаях, когда дивертикулы появляются в молодом возрасте либо когда они поражают преимущественно правые отделы толстой кишки.
Клиническая картина. Большинство пациентов с дивертикулезом не предъявляют никаких жалоб. При неосложненной дивертикулярной болезни может наблюдаться нарушение стула, часто сопровождающееся болями типа колик, метеоризмом и чувством распирания в животе. Эти симптомы иногда сложно отличить от синдрома раздраженной кишки.
Острый дивертикулит характеризуется болями в левой подвздошной ямке. Обычно при этом присутствуют признаки острого воспаления, а именно: тахикардия, лихорадка, местные перитонеальные явления и лейкоцитоз.
Перфорация воспаленного дивертикула может приводить к абсцедированию. У таких больных нередко наблюдается скачущая лихорадка и болезненная масса в пораженной области.
Часто дивертикулярные абсцессы самопроизвольно рассасываются. Однако крупные или нерассасывающиеся абсцессы могут потребовать чрескожного дренирования под контролем ультразвука или КТ. Перфорация дивертикулярного абсцесса в брюшную полость вызывает гнойный перитонит, при этом локальная болезненность становится разлитой.
Местный воспалительный процесс, связанный с дивертикулом, может приводить к перфорации стенки другого органа, выстланного эпителием, при этом формируется свищ. Наиболее часто при дивертикулярной болезни наблюдаются коловезикальные свищи, возникающие при перфорации дивертикула в мочевой пузырь. При первом обращении к врачу у больных с коловезикальными свищами иногда не бывает жалоб на нарушение функции кишечника, вместо этого отмечаются частые инфекции мочевыводящих путей и/или пневматурия.
Свищи могут открываться и в другие органы — влагалище или петли тонкого кишечника, изредка возникают кишечно-кожные фистулы.
Разлитой перитонит, связанный с дивертикулярной болезнью, обусловлен наличием свободного гноя и/или кала в брюшной полости. Каловый перитонит развивается в результате некроза кишечной стенки, приводящего к вытеканию каловых масс. Состояние больного при этом может быть очень тяжелым, с выраженными явлениями перитонита и септическим шоком.
Иногда из сосудов, проходящих в шейке дивертикула, возникает кровотечение, причем чаще — профузное. Обычно такое кровотечение развивается из одиночного дивертикула, расположенного, как правило, в правых отделах толстой кишки.
Дивертикулярная болезнь не может рассматриваться как причина скрытого кровотечения из нижних отделов желудочно-кишечного тракта, ведущего к железодефицитной анемии, при которой следует искать другие причины — такие, как новообразования или ангиодисплазию.
Воспалительные изменения в сочетании с гладкомышечной гипертрофией и рубцами от предыдущих приступов острого дивертикулита могут быть достаточной причиной для полного закрытия просвета толстой кишки и острой ее обструкции. Неполная обструкция из-за рубцов проявляется неустойчивым характером стула и болями в животе типа колик. С помощью методов лучевой диагностики может быть очень трудно отличить возникшие в результате дивертикулярной болезни стриктуры от злокачественной опухоли.
Методы диагностики. Дивертикулез легко выявляется при иригоскопии и при компьютерной томографии (КТ) с контрастированием.
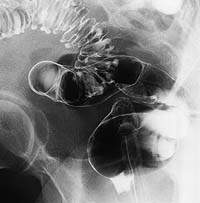 | 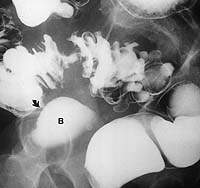 |
| Рисунок 1. Иригоскопия: неосложненный дивертикулез сигмовидной кишки | Рисунок 2. Иригоскопия: дивертикулярная болезнь сигмовидной кишки. Свищ (стрелка) соединяет кишку с мочевым пузырем (В) |
Иригоскопия с двойным контрастированием выявляет дивертикулы (см. рис. 1), любые стриктуры, и может также помочь в обнаружении свищей (см. рис. 2).
Если на участках с выраженным дивертикулезом иногда не представляется возможным достоверно исключить мелкие полипы или карциномы, то необходимо провести колоноскопию или гибкую ректороманоскопию.
Иригоскопию с двойным контрастированием можно выполнять лишь через четыре-шесть недель после купирования острого дивертикулита.
При остром же патологическом процессе главную роль играют другие диагностические методики — такие, как КТ и/или сонография.
Колоноскопия. Колоноскопию обычно проводят амбулаторно. Она позволяет хорошо визуализировать дивертикулы и любую патологию слизистой. Это диагностический метод выбора в тех случаях, когда больной поступает с ректальным кровотечением или при иригоскопии не удалось хорошо осмотреть толстую кишку.
Однако колоноскопию иногда трудно провести из-за спазма, наблюдающегося при обширной дивертикулярной болезни, а также из-за ригидноcти либо из-за cамих дивертикулов.
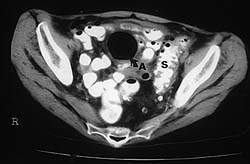 |
| Рисунок 3. Компьютерная томография с контрастированием: дивертикулярная болезнь сигмовидной кишки (S), осложнившаяся с образованием абсцесса (А), содержащего большое количество газа (стрелка) |
Компьютерная томография и сонография. КТ с контрастным усилением — это исследование выбора у больных с острым дивертикулитом. Часто при ее проведении обнаруживается характерное утолщение стенок толстой кишки с воспалением окружающей ее жировой клетчатки. В осложненных случаях при КТ выявляются абсцессы (см. рис. 3), газ и/или контрастное вещество вне петель кишки. Во многих отделениях практикуется дренирование абсцессов в брюшной полости под контролем КТ, что помогает обойтись без оперативных вмешательств в острую фазу заболевания.
Чувствительность сонографии несколько меньше, однако с ее помощью можно выявлять утолщение стенок и крупные абсцессы.
Другие методы исследования. Иногда для обнаружения коловезикального свища может потребоваться цистоскопия. Ангиография и сканирование с эритроцитами, меченными технецием, позволяют найти источник кровопотери из толстой кишки.
Направление в стационар. Больным с нарушениями стула, с кровью при ректальном исследовании или с повторяющимися болями в животе необходимо проводить обследование в амбулаторных условиях для выяснения причин перечисленных симптомов. Ригидная ректороманоскопия и иригоскопия или полная колоноскопия — используемые в этом случае основные методы. Бессимптомные дивертикулы выявляются по крайней мере у каждого третьего человека старше 65 лет. Поэтому дивертикулит можно достоверно диагностировать только тогда, когда имеется соответствующая клиническая картина и когда не обнаружено других заболеваний, особенно злокачественных опухолей.
Больного с острым дивертикулитом без нарушения функции других систем организма не обязательно лечить в стационаре. В таких случаях часто бывает достаточным лечение на дому, заключающееся в оральном приеме антибиотиков (амоксициллин с клавулановой кислотой и метронидазол курсом пять дней) и потреблении большого количества жидкости. Назначаются также анальгетики и постельный режим. Если за несколько дней боль не прекращается или усиливается или же становится более распространенной, а также если у больного появляются системные симптомы (например, тахикардия или температура), то необходимо немедленно направить его в стационар.
 |
| Рисунок 4. Осложненная дивертикулярная болезнь. Зонд вставлен в перфорированный дивертикул. Слизистая выглядит вполне нормальной |
Больных с разлитой болью в животе и /или признаками перитонита следует экстренно госпитализировать.
Лекарственное и хирургическое лечение. В неосложненных случаях для лечения может быть достаточным специальное питание. Больному рекомендуют диету с высоким содержанием клетчатки и/или прием лекарственных препаратов, увеличивающих объем стула, например шелуху испагулы (ispaghula). Пациенты должны пить много жидкости.
Боли, обусловленные спазмами гладкой мускулатуры, следует снимать спазмолитиками — такими, как мебеверин (mebeverine). Роль хирургической резекции в неосложненных случаях остается спорной и она должна применяться в исключительных случаях.
Лапоротомия и миотомия (рассечение) гипертрофированной гладкой мускулатуры сигмовидной кишки справедливо подверглись критике и представляют в настоящее время только исторический интерес.
Элективная хирургия. При осложнениях — таких, как свищи или стриктуры, требуется хирургическое вмешательство с резекцией пораженного дивертикулами сегмента толстой кишки и с наложением первичного анастомоза. Больным с рецидивами дивертикулита резекция предлагается в случаях, когда их физическое состояние позволяет провести такое вмешательство — если исключена другая патология.
Одну треть больных, которые госпитализируются по поводу приступа дивертикулита, в последующие пять лет приходится госпитализировать повторно с той же патологией.
Элективная хирургия связана с гораздо меньшей частотой осложнений и смертностью; обычно удается провести резекцию и наложение первичного анастомоза, хотя иногда может потребоваться формирование стомы.
Экстренная хирургия. Для больных с генерализованным перитонитом перед операцией требуется проведение эффективных реанимационных мероприятий с внутривенным введением жидкости и антибиотиков.
Перфорация толстой кишки — тяжелая ситуация, почти половина больных с каловым перитонитом умирают. При гнойном перитоните, который развивается в результате разрыва дивертикулярного абсцесса, наблюдается более низкая, но все же значительная смертность.
Больным с острым дивертикулитом, не поддающимся консервативному лечению, также может потребоваться операция. В таких случаях резецируются воспаленный сегмент с дивертикулами или флегмона, причем обычно удается наложить первичный анастомоз.
При обширном каловом или гнойном загрязнении брюшной полости необходима резекция пораженного сегмента, но первичный анастомоз при этом не всегда уместно накладывать. В таких случаях культя прямой кишки ушивается, и проксимальные отделы толстой кишки выводятся на кожу в виде конечной колостомы. Это вмешательство называется операцией Хартмана (Hartmann).
После операции Хартмана в большинстве случаев удается без всякого риска закрыть колостому, и, по многочисленным данным, в 80% случаев восcтанавливается нормальное прохождение кишечного содержимого.
Если развиваются осложнения, то выключение пораженного сегмента из работы кишечника проводится с помощью наложения обходного анастомоза и налаживания дренажа брюшной полости. Но в таких ситуациях этот сегмент не резецируется, что приводит к значительному повышению смертности по сравнению с первичной резекцией. Поэтому от подобной операции подавляющее большинство хирургов отказалось.
При осложнениях дивертикулярной болезни тяжелые сопутствующие заболевания и пожилой возраст отрицательно влияют на исход экстренной операции.
Гастроеюнальная язва. Острая с прободением (K28.1)
Версия: Справочник заболеваний MedElement
Общая информация
Краткое описание
Понятие «гастроеюнальная язва» включает в себя все послеоперационные язвы в непосредственной близости от гастроеюнального анастомоза. Если язва находится в нескольких сантиметрах от анастомоза допустимо применение к ней определения «язва тощей/тонкой кишки».
Автоматизация клиники: быстро и недорого!
— Подключено 300 клиник из 4 стран
Автоматизация клиники: быстро и недорого!
Мне интересно! Свяжитесь со мной
Классификация
По клиническому течению:
Этиология и патогенез
Этиология прободения гастроеюнальной язвы связана с влиянием желудочного сока на зону анастомоза и истощением защитных (протекторных) факторов, действующих в просвете кишечника, к которым в том числе относятся секреты поджелудочной железы и желчь.
Определенную роль играют такие факторы, как хеликобактерная инфекция, белково-энергетическая недостаточность, прием некоторых медикаментов, сопутствующие заболевания и травмы, курение, алкоголь, несоблюдение рекомендаций врача и прочие.
В связи с крайней редкостью расположения язв анастомоза в культе желудка, речь, как правило, идет о прободении язв тощей кишки или собственно зоны анастомоза. Более характерна перфорация язвы в свободную брюшную полость, реже наблюдаются прикрытые перфорации в изолированную спайками полость, в малый сальник или забрюшинное пространство.
Область распространения желудочно-кишечного содержимого при перфорации язвы зависит от расположения желудка и перфоративного отверстия, от анатомического строения боковых каналов живота, а также от формы и расположения поперечно-ободочной кишки.
Атипичные перфорации язв могут отмечаться при перфорации язв задней стенки анастомоза, при выраженном спаечном процессе в верхнем отделе брюшной полости. Такой спаечный процесс может наблюдаться в случае повторных перфораций ранее неоперированных язв желудка и двенадцатиперстной кишки или после других операций на органах брюшной полости (например, после холецистэктомии).
При атипичных перфорациях гастродуоденальное содержимое попадает в ограниченное сращиванием пространство, вследствие чего отмечается маловыраженная клиника заболевания.
Атипичные перфорации язв возможны у пожилых больных при снижении реактивности организма.
Эпидемиология
Возраст: преимущественно зрелый и пожилой
Признак распространенности: Редко
Соотношение полов(м/ж): 5
Факторы и группы риска
Клиническая картина
Клинические критерии диагностики
Cимптомы, течение
Типичная клиника гастроеюнальной язвы с прободением
Стадия абдоминального шока (4-6 часов после прободения):
1. В некоторых случаях прободению предшествует однократная рвота. В дальнейшем рвота носит рефлекторный характер (если бывает).
При перкуссии:
— исчезновение печеночной тупости (до 86% случаев);
— наличие жидкости и газа в брюшной полости (в ряде случаев).
Атипичная форма
Атипичная форма гастроеюнальной язвы с прободением регистрируется так же часто, что и типичная. Это связано с тем, что язвы анастомоза, как правило, наблюдаются у пациентов пожилого возраста, страдающих истощением и имеющих спаечный процесс в брюшной полости, который отграничивает распространение процесса. В этом случае перфорационное отверстие прикрывается соседними органами (поджелудочной железой, печенью, желчным пузырем), фибрином, частицей пищевых масс.
При перфорации язвы в соседние органы наблюдается их реактивное воспаление (панкреатит, холецистит, холангит) с развитием соответствующей клиники и «маскировкой» основных симптомов прободения.
Диагностика
Лабораторная диагностика
Дифференциальный диагноз
Перфорацию гастроеюнальной язвы в ранний период дифференцируют от заболеваний, при которых возникает острая боль в верхней половине живота.
1. Перфорация опухоли желудка имеет аналогичные перфорации язвы клинические проявления. Характерные особенности перфорации опухоли:
— как правило, наблюдается у больных старше 50 лет;
— снижение аппетита, слабость, похудание, предшествующий ахилический гастрит ;
— у больного иногда прощупывается опухоль в верхней части живота;
— выявление опухоли при эндоскопии или рентгенологическом исследовании.
2. Перфорация язв кишечника, развившихся вследствие других заболеваний (инфекционных и неинфекционных), например, туберкулезная язва тонкой кишки, дизентерия, брюшной тиф и т.д.
3. Острый холецистит:
— чаще отмечается у женщин с избыточной массой тела;
— постоянная боль, сопровождающаяся многократной рвотой, не приносящей облегчения;
— возникновение боли связано с приемом жирной и жареной пищи;
— боль локализуется в правом подреберье, смещается под правую лопатку и область правого плеча;
— повторные приступы печеночной колики или острого холецистита с повышением температуры тела, иногда с желтухой.
Приступ острого холецистита с самого начала сопровождается высокой температурой тела, лейкоцитозом.
При пальпации определяется напряжение мышц в правом верхнем квадранте живота (менее выраженное, чем при перфорации язвы); в некоторых случаях выявляются увеличенный болезненный желчный пузырь, положительный симптом Ортнера (болезненность при легком поколачивании ребром ладони правой реберной дуги), положительный симптом Георгиевского-Мюсси (френикус-симптом: болезненность при надавливании в правой надключичной области между ножками грудино-ключично-сосцевидной мышцы).
При УЗИ выявляют камни в желчном пузыре, утолщение его стенок.
4. Острый панкреатит:
— начало заболевания характеризуется резкой постоянной болью опоясывающего характера в верхней половине живота;
— возникновению боли предшествует употребление обильной жирной пищи, алкоголя;
— отсутствует доскообразное напряжение мышц брюшной стенки;
— отмечается вздутие живота вследствие пареза кишечника;
— болезненное прощупывание в зоне проекции поджелудочной железы на брюшную стенку.
5. Острый аппендицит. Дифференциальная диагностика затруднена, если во время перфорации язвы боль в верхней половине живота была выражена нерезко, а гастродуоденальное содержимое, затекая по правому боковому каналу в правую подвздошную область, вызывает боль и напряжение мышц брюшной стенки в правом нижнем квадранте живота.
Необходимо иметь в виду, что при перфорации язвы наиболее сильные боли и напряжение мышц брюшной стенки отмечаются в верхней половине живота, где воспалительный процесс начинается раньше, чем в правой подвздошной области.
Сходство клинических проявлений перфоративной язвы и острого аппендицита может приводить к постановке ошибочного диагноза острого аппендицита, по поводу которого иногда предпринимается операция. Во время операции подозрение на язву должно возникнуть при неизмененном или слегка гиперемированном червеобразном отростке, а также при наличии в брюшной полости мутного выпота, поступающего из ее верхнего этажа. В экссудате при этом могут присутствовать примесь желчи, слизь, остатки пищи.
6. Кишечная колика:
— острая боль схваткообразного характера по всему животу;
— боль быстро купируется спазмолитическими препаратами;
— нормальная температура тела;
— отсутствие признаков острого воспаления при обследовании живота.
7. Почечная колика:
— внезапная острая боль в правой или левой поясничной области со смещением в паховую область, половые органы;
— боль сопровождается дизурическими явлениями (расстройствами мочеиспускания);
— больной беспокоен, может кричать от боли;
— живот напряжен и несколько вздут, сохранена печеночная тупость;
— анализ мочи выявляет неизмененные эритроциты;
— УЗИ почек выявляет камни, изменения в чашечно-лоханочном отделе.
9. Расслаивающая аневризма аорты. Заболевание проявляется внезапной жестокой болью в верхней половине живота. Обследование позволяет выявить в животе неподвижное болезненное пульсирующее образование, над которым выслушивается грубый систолический шум. У больных отмечаются выраженное напряжение мышц брюшной стенки, частый пульс, сниженное артериальное давление, ослабленная пульсация подвздошных и бедренных артерий.
10. Инфаркт миокарда. Клинические проявления гастралгической формы инфаркта миокарда схожи с перфорацией язвы. Характерно возникновение острой боли в верхней части живота, смещающейся в область сердца, между лопатками. При инфаркте на ЭКГ выявляют свежие очаговые изменения миокарда.


