Проба розенталя для чего
Текст книги «Курс лекций по спортивной медицине для самостоятельной подготовки студентов заочной формы обучения»
Автор книги: В. Бакулин
Жанр: Учебная литература, Детские книги
Текущая страница: 10 (всего у книги 14 страниц) [доступный отрывок для чтения: 5 страниц]
IV.6 Функциональные пробы для оценки аппарата внешнего дыхания
Проба Розенталя – пятикратное измерение ЖЕЛ, проводимое с интервалом в 15 сек., представляет собой определенную физическую нагрузку на костно-мышечный аппарат системы внешнего дыхания. Оценка результатов пробы:
1) увеличение ЖЕЛ при повторных измерениях, превышающее в количественном выражении 200 мл, свидетельствует о хорошем функциональном состоянии;
2) колебания ЖЕЛ в пределах ±200 мл свидетельствуют об удовлетворительном состоянии;
3) уменьшение ЖЕЛ при повторных измерениях более чем на 200 мл расценивается как неудовлетворительное, функциональное состояние, свидетельствующее о нарастающем утомлении дыхательных мышц.
Проба Шафрановского – динамическая спирометрия: определение изменений ЖЕЛ под влиянием физической нагрузки (2-минутный бег на месте в темпе 180 шагов в минуту). Методика проведения пробы: измерение ЖЕЛ в покое, сразу после выполнения нагрузки и с интервалами в 1 мин в восстановительном периоде на протяжении 4-х минут. Результаты динамической спирометрии оцениваются по тому же принципу, что в пробе Розенталя.
Максимальная вентиляция легких (МВЛ) – один из основных и ценных показателей, отражающий функциональные способности системы внешнего дыхания и показывающий реальное использование в процессе вентиляции ЖЕЛ, бронхиальной проходимости, силы мышц выдоха и т.д. МВЛ – это максимальное количество воздуха (в литрах), которое может быть пропущено через легкие за 1 минуту. Методика проведения пробы: после записи исходных показаний газового счетчика испытуемый максимально форсированно дышит (зажав нос зажимом или пальцами) через загубник в газовые часы или в мешок Дугласа, с последующим определением его объема, в течение 15 сек. Полученную разницу в показаниях счетчика умножают на 4 (приводя данные измерения к одной минуте). Величины МВЛ могут достигать 200-250 л/мин. Полученные фактические значения МВЛ необходимо выразить в % к должной величине МВЛ, рассчитываемой по формуле:
Нормальной принято считать такую МВЛ, которая укладывается в диапазон 100±15 % от должной.
Функциональные пробы на задержку дыхания – функциональная нагрузка с задержкой дыхания после вдоха (проба Штанге) или после выдоха (проба Генчи), измеряется время задержки в секундах. Проба Штанге позволяет оценить устойчивость организма человека к смешанной гиперкапнии и гипоксии, отражающую общее состояние кислородообеспечивающих систем организма при выполнении задержки дыхания на фоне глубокого вдоха, а проба Генчи – на фоне глубоко выдоха. Используются для суждения о кислородном обеспечении организма и оценки общего уровня тренированности человека.
Проба Штанге. После 2-3 глубоких вдохов-выдохов человека просят задержать дыхание на глубоком вдохе на максимально возможное для него время.
Проба Штанге. После 2-3 глубоких вдохов-выдохов человека просят задержать дыхание на глубоком вдохе на максимально возможное для него время.
IV.7 Функциональные пробы, не использующие в качестве входного воздействия физическую нагрузку
Ортостатическая проба – функциональное диагностическое исследование сердечно-сосудистой системы и ее регуляции, основанное на оценке динамики артериального давления, частоты пульса или других параметров кровообращения при изменении положения тела обследуемого от горизонтального к вертикальному и в процессе пребывания в вертикальном положении (ортостаза).
Используются, в основном, для выявления и уточнения патогенеза ортостатических расстройств кровообращения, которые могут возникать при вертикальном положении тела вследствие снижения венозного возврата крови к сердцу из-за частичной ее задержки (под действием силы тяжести) в венах нижних конечностей и брюшной полости, что ведет к снижению сердечного выброса и уменьшению кровоснабжения тканей и органов, включая головной мозг.
Ортостатические расстройства кровообращения проявляются возникновением головокружения и слабости при быстром переходе больного из положения лежа в положение стоя или сидя, в тяжелых случаях – обмороками, коллапсом или даже развитием ишемических инфарктов мозга, сердца. Причинами ортостатических расстройств кровообращения могут быть некоторые болезни ЦНС, передозировка ряда лекарственных препаратов, недостаточность надпочечников, гипотония периферических вен вследствие органического поражения их стенок (распространенный варикоз), уменьшение объема циркулирующей крови (обезвоживание, кровопотеря), болезни сердца (напр., поперечная блокада, стенозы атриовентрикулярных отверстий), расстройства регуляции гемодинамики вследствие длительного постельного режима.
Для проведения ортостатической пробы применяют как активную ортостатическую нагрузку – обследуемый самостоятельно изменяет положение лежа на положение стоя, так и пассивную – поворот тела обследуемого на специальном вращающемся столе от горизонтальной позиции до полувертикальной (угол поворота от 30° до 70°).
Наиболее широкое практическое применение имеет ортостатическая проба Шеллонга.
Обследуемый, находится в положении лежа 10-15 мин (при этом показатели АД и пульса достигают устойчивых величин). Далее ему предлагают встать и продолжают измерять АД и пульс каждые 1– 2 мин стояния в течение 10 мин. В норме за время пробы пульс учащается не более чем на 20 ударов в 1 мин, систолическое АД в первые 1-2 мин может снизиться, а диастолическое АД за все время пробы повыситься не более чем на 10 мм рт ст.
Проба может быть прервана раньше из-за появления признаков ортостатического расстройства кровообращения (головокружения, бледности, выраженной тахикардии, резкого снижения АД или пульсового давления (разницы между систолическим и диастолическим АД до 20 мм рт ст. и менее).
У больных с гипотонией вен в связи с поражением их стенок наблюдается симпатико-тонический вариант реакции: в ортостазе нарастает тахикардия и повышается диастолическое АД при снижении систолического, что ведет к значительному уменьшению пульсового давления. У больных со снижением симпатико-тонических влияний на кровообращение отмечается так называемый асимпатикотонический вариант реакции на ортостаз: пульс практически не изменяется при выраженном снижении как систолического, так и диастолического АД, что сопровождается быстрым появлением признаков ортостатического расстройства кровообращения.
Пробы с натуживанием. Натуживание, как способ диагностики, известно очень давно. Достаточно указать на пробу с натуживанием, которую предложил итальянский врач Вальсальва еще в 1704 г.
Проба Вальсальвы проводится сидя. Обследуемый после полного выдоха и глубокого вдоха делает выдох через U-образную трубку в ртутный манометр. К концу выдоха производится натуживание таким образом, чтобы уровень ртути держался на делениях 40 – 50 мм рт. ст. предельно долго. Во время нагрузки и в восстановительном периоде регистрируется ЧСС и АД. При пробе с натуживанием ЧСС возрастает до 100 уд в 1 мин., систолическое давление снижается на 20-30 мм рт. ст., а диастолическое повышается на 5-10 мм рт. ст.
В 1921 г. Флэк изучал влияние натуживания на организм путем измерения ЧСС. Для дозирования силы натуживания применяются любые манометрические системы, соединенные с мундштуком, в который выполняет выдох испытуемый. В качестве манометра можно использовать, например, прибор для измерения АД, к манометру которого резиновым шлангом присоединен мундштук.
Проба Флэка состоит в следующем: спортсмену предлагают сделать глубокий вдох, а затем имитируется выдох для поддержания давления в манометре равного 40 мм рт. ст. Испытуемый должен продолжать дозированное натуживание «до отказа».
Во время этой процедуры по 5-секундным интервалам фиксируется пульс. Регистрируется также время, в течение которого испытуемый был в состоянии выполнять работу.
В нормальных условиях учащение пульса по сравнению с исходными данными продолжается примерно 15 с, затем ЧСС стабилизируется. При недостаточном качестве регулирования сердечной деятельности у спортсменов с повышенной реактивностью ЧСС может повышаться на протяжении всего теста. У хорошо тренированных спортсменов, адаптированных к натуживанию, реакция на повышение внутригрудного давления выражена незначительно.
IV.8 Вопросы для самоконтроля
1. Современные представления о тренированности. Роль врача и тренера в диагностике тренированности.
2. Понятие о функциональной диагностике. Функциональные пробы как метод врачебного исследования.
3. Классификация функциональных проб.
4. Требования, предъявляемые к функциональным пробам.
5. Специфические и неспецифические функциональные пробы.
6. Простейшие лабораторные функциональные пробы.
7. Пульсометрия в оценке функционального состояния ССС.
8. Пробы с физической нагрузкой, применяемые для оценки функционального состояния сердечнососудистой системы.
9. Проба Руфье, критерии оценки
10. Комбинированная трехмоментная функциональная проба проф. С. П. Летунова.
11. Типы реакций ССС на физическую нагрузку (по ЧСС и АД).
12. Степ-тесты в оценке работоспособности организма физкультурников и спортсменов.
13. Функциональные пробы для оценки аппарата внешнего дыхания
14. Гипоксемические пробы. Методика проведения, оценка результатов.
15. Пробы с натуживанием, методики проведения, оценка результатов.
16. Ортостатическая проба, методики проведения, оценка результатов.
17. Определение физической работоспособности по тесту PWC-170.
18. Тест Купера в оценке физической работоспособности.
19. МПК как важнейший показатель аэробной возможности организма, процедура его определения.
V. ПАТОЛОГИЯ ОРГАНОВ И СИСТЕМ ПРИ НЕРАЦИОНАЛЬНЫХ ЗАНЯТИЯХ ФИЗИЧЕСКОЙ КУЛЬТУРОЙ И СПОРТОМ
V.1 Этиологические факторы возникновения заболеваний у физкультурников и спортсменов. Понятия о факторах риска
Классификация этиологических факторов возникновения заболеваний у спортсменов и физкультурников:
– Причинные факторы, не связанные с занятиями спортом (1 группа)
– Причинные факторы, связанные с занятиями спортом (II группа):
А. действующие при правильной организации и методике спортивной тренировки
Б. действующие при неправильной организации и методике спортивной тренировки
В связи с общей тенденцией к увеличению объемов и интенсивности тренировочных нагрузок в современном спорте, не зависимо от того правильно или неправильно организована тренировка, одной из самых распространенных причин патологии являются чрезмерные физические нагрузки
Под чрезмерной физической нагрузкой понимают физическую нагрузку, которая не отвечает возможностям спортсмена в данный момент, превышает его возможности. Это понятие не совпадает с понятием – «максимальная нагрузка».
Причинные факторы, действующие при неправильной организации и методике спортивной тренировки:
– Отсутствие индивидуализации тренировочного процесса (групповая тренировка).
– Неправильное чередование тренировочной работы и отдыха.
– Неправильный режим втягивания, вхождения в работу после перерывов в тренировочном процессе.
– Недостаточное материально-техническое обеспечение, нарушение санитарно-гигиенических нормативов.
– Сочетание интенсивных тренировочных нагрузок с нервным напряжением (сессия, интенсивный график соревнований).
– Несоблюдение рекомендаций врача.
Причинные факторы, действующие при правильной организации и методике спортивной тренировки:
I. Причинные факторы, зависящие от спортсмена:
– Несоблюдение спортивного режима.
– Несоблюдение рекомендаций тренера.
– Сокрытие плохого самочувствия или каких-либо проявлений болезни.
II. Допуск врачом к тренировкам и соревнованиям спортсмена с дефектами в состоянии здоровья:
– едостаточная оснащенность врача современными средствами диагностики для выявления предпатологических и патологических состояний,
– недостаточная квалификация врача,
– недооценка выявленных изменений (например, очагов хронической инфекции) в организме спортсмена,
– переоценка врачом, так называемых, «особенностей» организма спортсмена.
Отрицательное влияние чрезмерных нагрузок усугубляется в тех случаях, когда они сочетаются:
– неблагоприятными условиями внешней среды (холод, жара),
– нарушениями режима (алкогольная и никотиновая интоксикации),
– очагами хронической инфекции (кариозные зубы, хронический тонзиллит и др.).
V.2 Современные представления о переутомлении и перенапряжении
При выполнении тренировочной работы определенной интенсивности в организме возникает утомление.
Это нормальное, физиологическое состояние, которое необходимо, без которого не может быть роста функциональных возможностей.
– в субъективном ощущении усталости, снижении работоспособности,
– в ряде объективных показателей (покраснение кожи, – усиление потоотделения; снижение точности выполнения движения и т.д.)
Под влиянием чрезмерной и нерациональной тренировочной работы у спортсменов могут возникать два состояния: переутомление и перенапряжение
Переутомление возникает при накоплении утомления. Переутомление – это предпатологическое состояние, тот фон, то изменение состояния системы в целом, на котором легко возникают и развиваются различные патологические изменения.
В основе переутомления лежит расстройство деятельности высших отделов системы регуляции подкорковых образований. Признаками переутомления являются:
– чувство непреходящей усталости,
Явления переутомления устраняет тренер и педагог. Организм в данном случае включает систему саморегуляции, ему просто надо помочь. Рекомендуется:
– увеличение интервала отдыха между тренировочными занятиями,
– смена характера деятельности,
– создание оптимального режима сна, отдыха, питания,
– мероприятия, направленные на повышение иммунитета.
Перенапряжение – патологические изменения в ведущих органах и системах, возникающие вследствие чрезмерных, неадекватных (т.е. не отвечающих функциональным возможностям организма) физических и эмоциональных нагрузок.
По характеру развития различают острое, хроническое перенапряжение и хронически возникающие острые проявления перенапряжения.
– Острое – возникает в результате однократного действия чрезмерной физической – нагрузки,
– Хроническое – возникает постепенно, в результате систематического применения нерациональных тренировочных режимов.
– Хронически возникающие острые проявления перенапряжения возможны во время или сразу после выполнения тренировочных или соревновательных нагрузок и имеют черты первых двух форм перенапряжения.
Частным случаем перенапряжения ЦНС является перетренированность проявляющаяся:
– нарушением достигнутого в процессе тренировки уровня функциональной готовности,
– изменением регуляции деятельности систем организма,
– нарушением оптимального взаимодействия между корой головного мозга и нижележащими отделами НС, двигательным аппаратом и внутренними органами.
В основе перетренированности лежит перенапряжение корковых процессов, в связи с чем, ведущими признаками этого состояния являются изменения ЦНС, протекающие по типу неврозов. Выделяют I и II типы перетренированности.
Причины перетренированности Iтипа – психическое и физическое переутомление на фоне:
– Отрицательных эмоций и переживаний.
– Грубых нарушений режима.
– Конституциональных особенностей личности.
– Перенесенных черепно-мозговых травм, соматических и инфекционных заболеваний.
При I типе перетренированности организм постоянно находится в состоянии напряжения, неэкономного потребления энергии (преобладания катаболизма над анаболизмом) при недостаточной скорости восстановительных процессов.
Клинические синдромы при перетренированности I типа:
– Общая слабость, вялость, утомляемость.
– Повышенная раздражительность, неустойчивость настроения.
– Навязчивые состояния (фобии, повышенная тревожность, навязчивые ритуальные действия и т.д.).
– Нарушение циркадных ритмов (смещение пика работоспособности, нарушение процесса засыпания и структуры сна).
– Нарушения аппетита, снижение массы тела.
Кардиалгический синдром характеризуется болевыми ощущениями с локализацией в левой половине грудной клетки ноющего или колющего характера.
Характеристика болей при кардиалгическом синдроме :
– Появляется при физической или эмоциональной нагрузке и не меняется после ее прекращения.
– Появляется при длительном покое и исчезает на фоне нагрузки.
– Сочетание боли с чувством нехватки воздуха.
Вегетативно—дистонический синдром – результат разобщения функций различных отделов вегетативной нервной системы.
Проявления вегетативно-дистонического синдрома:
– Неадекватные типы реакций сердечно-сосудистой системы на физическую нагрузку.
– Бледность, синева под глазами, усиление блеска глаз.
– Потливость, холодные и влажные конечности.
– Патологические формы дермографизма, резкие вазомоторные реакции кожи лица.
– Нарушения ЧСС в покое.
– Адекватная состоянию тренировочная и соревновательная нагрузка.
– Устранение сопутствующих факторов риска:
а) нарушений режима,
б) острых и хронических заболеваний,
в) очагов хронической инфекции,
г) психоэмоциональных воздействий,
д) вредных привычек,
ж) применения допинга.
Перетренированность II типа возникает при избыточных объемах развивающей работы на фоне высокого уровня выносливости, что ведет к переэкономизации обеспечения мышечной деятельности.
Признак перетренированности II типа: неспособность показать высокие результаты (развить необходимую скорость, изменить ее на отдельных отрезках дистанции, финишировать) при больших физиологических возможностях и отсутствии патологических симптомов.
Единственный способ коррекции перетренированности IIтипа: длительное (до 6-12 месяцев) переключение на другой (противоположный по характеру нагрузок) вид мышечной деятельности.
V.3 Роль очагов хронической инфекции в развитии патологических состояний у физкультурников и спортсменов
Существенную роль в возникновении перенапряжения различных органов и систем у спортсменов играют очаги хронической инфекции: очаги гнойной инфекции в области миндалин – хронические тонзиллиты, кариесных зубы, хроническое воспаление придаточных пазух носа (синуситы, гаймориты, фронтиты), хронический холецистит (воспаление желчного пузыря) и т.д. Самое опасное, что эти очаги могут годами себя не проявлять. Эти очаги инфекции коренным образом изменяют реактивность организма, его иммунно– биологические качества, ибо продукты жизнедеятельности патогенных микроорганизмов – (токсины) систематически микродозами поступая в кровь, вызывают сенсибилизацию организма, что подвергает организм спортсмена опасности различных заболеваний. Осложнениями очагов хронической инфекции могут быть: воспаление сердечной мышцы и эндокарда (миокардиты, эндокардиты), воспаление почек (нефриты), воспаления мозговых оболочек (менингиты, арахноидиты) и т.д., По мнению спортивных медиков лиц с очагами хронической инфекции можно допускать к спортивным тренировкам только после санации (оздоровления) этих очагов, ибо их наличие – противопоказание к занятиям спортом, т.к. они могут быть причиной значительной патологии.
Наличие очагов хронической инфекции ведет к формированию тонзиллокардиального синдрома. Тонзиллокардиальный синдром – это симптомокомплекс, возникающий у лиц с наличием очага хронической инфекции в результате воспалительных или дистрофических изменений в миокарде.
Клинические проявления тонзиллокардиального синдрома:
– Неприятные ощущения в области сердца.
Пути патологического воздействия хронического инфекционного очага на организм:
– Рефлекторный: поток импульсов с экстеро– и интерорецепторов больного органа создает в соответствующей области ЦНС очаг застойного возбуждения. Вследствие этого нарушается эфферентная импульсация и возникают патологические функциональные сдвиги в различных системах и органах.
– Токсемический: из очага хронической инфекции происходит всасывание токсичных веществ (бактериальных токсинов, продуктов белкового, распада ткани, лейкоцитов), которые вызывают в органах воспаление или развитие дистрофических изменений.
– Бактериальный: прорыв инфекции в кровь, что ведет к поражению сердца, суставов и др.органов, по отношению к которым бактерии и их токсины обладают определенным тропизмом.
– Контактный: воспалительный процесс переходит с очага инфекции на ближайшие органы.
Данное произведение размещено по согласованию с ООО «ЛитРес» (20% исходного текста). Если размещение книги нарушает чьи-либо права, то сообщите об этом.
ГБОУ «НИКИО им. Л.И. Свержевского» Департамента здравоохранения города Москвы
ГБУЗ НИКИО им. Л.И. Свержевского ДЗМ
Диагностика вестибулярных нарушений на фоне изменений в вертебрально-базилярной системе
Учреждение-разработчик:
Государственное бюджетное учреждение здравоохранения «Научно-практический Центр оториноларингологии» Департамента здравоохранения города Москвы и кафедра оториноларингологии лечебного факультета Государственного образовательного учреждения высшего профессионального образования «Российский государственный медицинский университет».
Составители:
д.м.н. проф. А.И.Крюков; д.м.н., проф. В.Т.Пальчун; д.м.н. проф. Н.Л.Кунельская; д.м.н. М.В.Тардов; к.м.н. Е.Е. Загорская; к.м.н. Е.С.Янюшкина, к.м.н. Е.В.Байбакова; к.м.н. М.А.Чугунова; к.м.н. Ю.В.Левина; к.м.н. А.Л.Гусева; З.О.Заоева.
Рецензенты:
доктор медицинских наук, профессор И.Д.Стулин
доктор медицинских наук, профессор С.В.Морозова
Предназначение:
В методических рекомендациях описан диагностический алгоритм при центральных нарушениях функции вестибулярного анализатора, патологии, проявляющейся головокружением – одной из наиболее частых жалоб на амбулаторном приеме. Методические рекомендации рассчитаны на врачей оториноларингологов, неврологов, отоневрологов и врачей общего профиля.
Данный документ является собственностью Департамента здравоохранения города Москвы и не подлежит тиражированию без соответствующего разрешения.
Вступление
При обследовании пациента с жалобами на головокружение прежде всего необходимо дифференцировать периферический и центральный вестибулярный синдромы.
Роль нистагма в топической диагностике ограничена, однако некоторые его виды могут соответствовать определенным локальным повреждениям головного мозга. Следует также отметить отсутствие нозологической специфичности различных видов нистагма.
Принято считать, что горизонтальный нистагм чаще соответствует повреждению периферической части вестибулярного анализатора. Выраженный ротаторный компонент нистагма указывает на вовлечение в процесс центральных структур.
Вертикальный нистагм с направлением быстрой фазы вниз может соответствовать повреждению цервико-медуллярной области и нижних ножек мозжечка, а с направлением быстрой фазы вверх может регистрироваться при поражении передних отделов червя или верхних ножек мозжечка (мальформация Арнольда-Киари I типа). Также с патологическими процессами в области краниовертебрального перехода связан периодический альтернирующий нистагм – циклическое расстройство, при котором горизонтальный толчкообразный нистагм самопроизвольно приобретает обратное направление с периодичностью от 1 до 3 минут.
С поражениями покрышки среднего мозга или четверохолмия связывают ретракционный нистагм, характеризующийся нерегулярными подергиваниями глаз внутрь орбиты. Данный вид нистагма может сочетаться с пульсирующим, а также с конвергентным нистагмом, который характеризуется медленными дивергентными движениями глазных яблок, прерываемыми быстрыми конвергентными толчками.
Поражения каудальных отделов моста иногда вызывают поплавковые движения глазных яблок – быстрые движения глазных яблок вниз с последующим возвращением в первоначальное положение. Нистагмоидные подергивания одного глаза возникают при грубом повреждении среднего мозга и нижних отделов моста.
Пилообразный нистагм развивается при поражениях каудальных отделов ствола мозга и заключается в быстрых несодружественных движениях глаз, при которых одно глазное яблоко поворачивается кверху и внутрь, а другое – вниз и кнаружи.
Редкое, необычное нарушение движения глазных яблок, называемое опсоклонусом, заключается в приступе последовательных саккад, которые связаны с поражением мозжечка, реже – ствола мозга или таламуса. В тех случаях, когда такие саккады возникают в горизонтальной плоскости, используют термины «глазной миоклонус» или «синдром пляшущих глаз«.
В случае диагностирования периферического синдрома может возникнуть необходимость помимо аудиологического и вестибулологического исследований провести: мультиспиральную компьютерную томографию (МСКТ) височной кости для оценки патологии лабиринта; магнитно-резонансную томографию (МРТ) для верификации образования мосто-мозжечкового угла, вазо-неврального конфликта.
Если диагностируется нарушение функций равновесия и координации центрального типа, то далее неврологическое исследование должно определить области повреждения: вестибулярные ядра ствола, верхнестволовые структуры, мозжечок и его проводящие пути, лобная или теменная кора. Подтверждение топического диагноза обеспечивается МРТ головного мозга, а для уточнения этиологических факторов используются рентгенография шейного отдела позвоночника и кранио-вертебрального перехода, а также ультразвуковое исследование кровотока в магистральных артериях шеи и головы.
Анатомия и физиология вертебрально-базилярной системы
Позвоночная артерия (ПА) парная, отходящая с обеих сторон от подключичной артерии, является первой и самой крупной ее ветвью (Рис.1). Согласно А.В.Покровскому, выделяют следующие сегменты ПА:
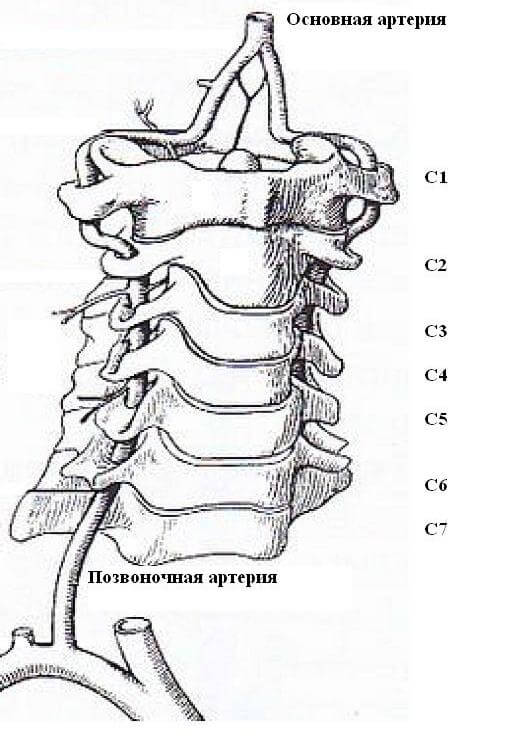
1) Первый сегмент (V1) от устья до вхождения в канал поперечных отростков шейных позвонков. Как правило, артерия входит в поперечный отросток шестого или пятого шейного позвонка.
2) Второй сегмент (V2) – до выхода из отверстия поперечного отростка второго шейного позвонка. При отсутствии патологии позвонков ход сосуда на этом отрезке относительно прямолинеен: каждая позвоночная артерия удерживается почти точно в центре отверстия поперечного отростка при помощи тонких соединительнотканных трабекул и при любом движении в шейных суставах в пределах физиологической подвижности остается интактной.
3) Третий сегмент (V3) – до вхождения в полость черепа. После выхода из отверстия поперечного отростка аксиса позвоночная артерия отклоняется кнаружи и входит в отверстие поперечного отростка атланта. Далее в горизонтальной плоскости, направляясь дорзально, огибает боковую массу атланта, поворачивает вверх и вперед и, прободая атланто-окципитальную мембрану, через большое затылочное отверстие проникает в полость черепа. В этом сегменте артерия делает четыре изгиба в разных плоскостях, в том числе два под прямым углом, что в соответствии с законами гидродинамики и аналогично сифону внутренней сонной артерии обеспечивает сглаживание пульсовой волны и равномерность кровотока.
4) Четвертый сегмент (V4) – до слияния правой и левой позвоночных артерий на нижней поверхности продолговатого мозга или моста в основную артерию (ОА).
На уровне первого шейного позвонка ПА окружена атланто-затылочным синусом, в котором она «подвешена» на фиброзных тяжах. Стенки синуса неподатливы; в результате чего пульсация артерии в полости синуса стимулирует отток венозной крови, являясь важным регуляторным механизмом церебральной гемоциркуляции.
Экстракраниально от ПА отходят корешковые артерии, снабжающие нижние шейные (С4-С8) и верхнегрудные (Th1-Th3) сегменты. Четыре верхних шейных сегмента (С1-С4) питаются из передней спинальной артерии, которая образуется при слиянии передних спинномозговых артерий, ветвей позвоночных артерий. ПА и передние спинномозговые артерии на передней поверхности продолговатого мозга образуют анастомотический ромб.
Интракраниально позвоночная и основная артерии дают мелкие веточки, кровоснабжающие соответственно продолговатый мозг и мост.
Наиболее крупной ветвью ПА служит задняя нижняя мозжечковая артерия, обеспечивающая васкуляризацию нижней поверхности мозжечка. Также она дает веточки к ворсинчатому сплетению четвертого желудочка, вентролатеральной поверхности продолговатого мозга, к корешкам X, IX, VIII и VII черепных нервов. Та же артерия является источником задней спинномозговой артерии.
От каудального сегмента основной артерии отходит передняя нижняя мозжечковая артерия, снабжающая внутреннее ухо (Рис.2), частично нижние ножки и вентральную часть мозжечка.
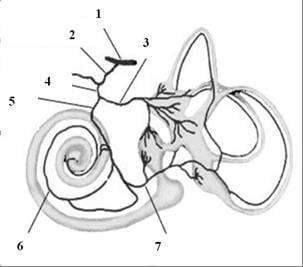 | 1 – основная артерия; 2 – передняя нижняя мозжечковая артерия; 3 – передняя вестибулярная артерий; 4 – артерия лабиринта; 5 – общая кохлеарная артерия; 6 – главная кохлеарная артерия; 7 – задняя вестибулярная артерия |
Рисунок 2. Кровоснабжение внутреннего уха.
Оральная порция основной артерии дает начало верхней мозжечковой артерии, несущей кровь к конвекситальной поверхности полушарий мозжечка.
Основная артерия в обычном варианте развития разделяется на правую и левую задние мозговые артерии, область ветвления которых распространяется на нижнюю поверхность височной и затылочной долей до теменно-затылочной борозды. К области кровоснабжения артерии относятся гипоталамус, ножки мозга, задние отделы мозолистого тела, гиппокамп, эпендима боковых желудочков, сосудистые сплетения и, что особенно важно – зрительная кора.
Интравазальные факторы, влияющие
на вертебрально-базилярный кровоток
Помимо регуляторных факторов огромное влияние на кровоток в вертебрально-базилярной системе оказывают особенности церебральной сосудистой архитектоники. Анализ строения артериальной системы головного мозга показал, что типичное ее устройство (Рис.3) встречается не более, чем в 50% случаев. Важно подчеркнуть, что вариабельность развития артерий заднего бассейна существенно превышает разнообразие строения ветвей каротидной системы: так задняя трифуркация регистрируется с частотой до 25% случаев, также встречаются варианты строения без слияния позвоночных артерий. Диаметры позвоночных артерий часто различны – в 25-30% случаев преобладает правая позвоночная артерия, с той же частотой может преобладать левая.
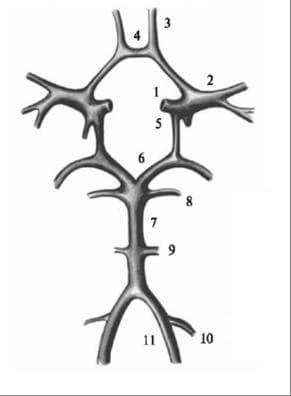 | 1 – интракраниальная часть внутренней сонной артерии; 2 – средняя мозговая артерия; 3 – передняя мозговая артерия; 4 – передняя соединительная артерия; 5 – задняя соединительная артерия; 6 – задняя мозговая артерия; 7 – основная артерия; 8 – верхняя мозжечковая артерия; 9 – передняя нижняя мозжечковая артерия; 10 – задняя нижняя мозжечковая артерия; 11 – позвоночная артерия. |
Рисунок 3. Строение большого артериального круга головного мозга.
Важное значение имеет вариант отхождения позвоночной артерии от подключичной. Нередки случаи расположения устья позвоночной артерии не на верхней, а на задней и даже нижней стенке подключичной артерии, что приводит к деформации начального сегмента ПА с высокой вероятностью формирования локального гемодинамического перепада, лимитирующего поток крови в сосуде.
Отдельно следует упомянуть о таких важнейших интракраниальных анастомозах, как задние соединительные артерии: отсутствие одной задней соединительной артерии регистрируется в 6-10% случаев, не редкость и отсутствие обеих задних соединительных артерий – полное разобщение задних отделов Виллизиева круга.
К внутрисосудистым факторам, влияющим на васкуляризацию головного мозга, относятся различного рода стенозирующие процессы в позвоночных и в основной артериях: атеросклеротический, воспалительный, фибро-мускулярная гиперплазия.
Экстравазальные влияния на вертебрально-базилярный кровоток
Стойкая или транзиторная компрессия позвоночной артерии в канале поперечных отростков или реже в межмышечных промежутках может вызывать снижение кровенаполнения вертебрально-базилярного бассейна также как и сужение просвета артерии за счет бляшки или тромба. Клиническая картина страдания развивается в зависимости от особенностей развития коллатералей и строения артериального круга основания головного мозга. В последней версии Международной классификации болезней 10-ого пересмотра такой симптомокомплекс определяется как «синдром вертебробазилярной артериальной системы» в рамках «преходящих транзиторных церебральных ишемических приступов (атак) и родственных синдромов» (G 45.0).
Соответственно областям васкуляризации бассейна позвоночных и основной артерии симптомы, связанные с нарушением кровотока в ВБС многообразны и включают кохлеовестибулярные нарушения, зрительные и глазодвигательные расстройства; нарушения статики и координации движений. Именно этот симптомокомплекс встречается более чем у 80% пациентов с недостаточностью кровообращения в заднем циркуляторном бассейне.
Зрительные и глазодвигательные расстройства относятся к весьма частым явлениям и проявляются затуманиванием полей зрения, неясностью видения предметов, фотопсиями или мерцательными скотомами и выпадениями полей зрения. Глазодвигательные нарушения выражены преходящей диплопией (при различных направлениях взора) с негрубыми парезами мышц глаза и недостаточностью конвергенции.
Статическая и динамическая атаксия – один из самых распространенных симптомов, проявляющихся жалобами на неустойчивость и пошатывание при ходьбе. Также может страдать координация движений.
Кохлеовестибулярные нарушения проявляются в виде остро развивающихся системных или несистемных головокружений иногда со спонтанным нистагмом, часто головокружение сопровождается тошнотой и рвотой. Отмечается шум в ушах различного тембра: от высоких (писк и свист) до низких тонов (шум прибоя, жужжание). При этом головокружение как моносимптом, может расцениваться в качестве достоверного признака дисциркуляции в ВБС только в сочетании с другими признаками нарушения кровообращения в ней у больных с относительно стойким отоневрологическим симптомокомплексом.
Менее известны, хотя встречаются нередко, оптико-вестибулярные расстройства. К ним относятся симптомы «колеблющейся тени» и «конвергентного головокружения», когда больные испытывают головокружения или неустойчивость при мелькании света и тени или при взгляде вниз. Могут быть выявлены различные виды зрительных агнозий с нарушением оптико-пространственного восприятия, а также элементы сенсорной и амнестической афазии в результате ишемии в дистальных корковых ветвях задней мозговой артерии.
Характерными симптомами являются приступы внезапного падения и обездвиженности без потери сознания (drop attacks) и с потерей сознания (с-м Унтерхарнштейдта), возникающие обычно при резких поворотах или запрокидывании головы. К проявлениям диэнцефальных расстройств относятся резкая общая слабость, непреодолимая сонливость, нарушения ритма сна и бодрствования, а также различные вегетативно-висцеральные расстройства, внезапные повышения АД, нарушения сердечного ритма и др.
В основе расширенной диагностики синдрома преходящих нарушений кровообращения в ВБС может лежать неоправданное включение в него симптомов, относящихся к начальным стадиям хорошо изученного “вертеброгенного синдрома позвоночной артерии”. Начальная или ангиодистоническая стадия его определяется как синдром вертеброгенно обусловленного раздражения периваскулярного симпатического сплетения позвоночной артерии с типичными болевыми (вегеталгическим) симптомами. Эти своеобразные шейно-затылочные боли с распространением в теменную, височную области и глазницу часто описываются как «снимание шлема». Преобладает болевой компонент, ощущаемый как жжение, парестезии, чувство сдавления или распирания в глазах, ушах, глотке. Описанные явления усиливаются при резком изменении наклона головы илиприее неудобномположении, особенно после сна. Зрительные и кохлеовестибулярные симптомы также своеобразны и обычно возникают или обостряются не как изолированные симптомы, а во время приступов характерной головной боли.
Особенности хода позвоночной артерии в межмышечных пространствах и в канале поперечных отростков определяют варианты возможных экстравазальных влияний на нее. Влияние мышц на ПА связано с их сегментарным тоническим напряжением, как правило, в рамках миофасциальных синдромов, связанных с остеохондрозом шейного отдела позвоночника.
До вхождения в канал поперечных отростков позвоночная артерия может сдавливаться краем передней лестничной мышцы или длинной мышцей шеи. Более частый вариант – сдавление ПА перед вхождением в полость черепа нижней косой мышцей головы, которая при резком повороте и наклоне головы растягивается и может ущемлять большой затылочный нерв, ветви второго шейного нерва и собственно ПА.
Более сложные и неоднозначные влияния на ПА могут оказывать структуры, составляющие канал поперечных отростков. Артроз унковертебральных суставов может проводить к прямой компрессии с изменением хода всего внутрикостного сегмента позвоночной артерии. При ультразвуковом ангиосканировании или рентгеноконтрастных методах визуализации артерия приобретает «извилистый» вид с огибанием деформированных суставов.
Избыточная подвижность (нестабильность) двигательных сегментов шейного отдела позвоночника создает условия для механического воздействия на ПА: компрессия артерии или раздражение периартериального симпатического сплетения.
Комплексное воздействие на вестибулярный анализатор
Как правило, отдельные проявления аномалий шейного отдела позвоночника или сосудистой системы головного мозга не столь значимы, чтобы вызывать появление головокружения или нарушать координацию. Клиническая ситуация может меняться при сочетании нескольких аномальных и патологических факторов.
Например, сочетание гипоплазии одной из позвоночных артерий и несостоятельность контрлатеральной задней соединительной артерии (Рис.4) могут не приводить к координаторным нарушениям. Однако в случае развития нестабильности или мышечно-тонических феноменов на фоне нарушения статики шейного отдела позвоночника – явлений, способных вызвать механическое воздействие на гемодинамически преобладающую ПА, – церебральный синдром может дебютировать головокружением.
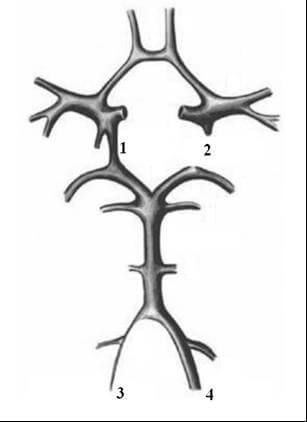 | 1 – правая задняя соединительная артерия; 2 – отсутствие левой задней соединительной артерии; 3 – гипоплазированная правая позвоночная артерия; 4 – гемодинамически преобладающая позвоночная артерия |
Рисунок 4. Сочетание гипоплазии позвоночной артерии и несостоятельности контрлатеральной задней соединительной артерии.
Аналогичная ситуация может сложиться при наличии у пациента аномалии Арнольда-Киари. Данная патология может не проявляться клинически до тех пор, пока не сформируется нарушение двигательного стереотипа шейного отдела позвоночника или не разовьется артериальная гипертензия, сопровождающаяся микроциркуляторными нарушениями – в особенностями на уровне венозного сегмента. Указанные процессы в итоге могут приводить к компрессии ПА или самих миндаликов мозжечка, к ликвородинамическим расстройствам.
Таким образом, выявление позиционного (вертеброгенного) нистагма требует расширения обследования: ультразвуковое исследование кровотока в ВБС и лучевое исследование шейного отдела позвоночника.
Лучевая диагностика патологии позвоночника.
Обзорные рентгенограммы позвоночника в соответствии с рекомендациями обязательно выполняются в двух проекциях, что дает возможность изучить структуру тела позвонка, высоту межпозвонковых промежутков, состояние межпозвонковых и крючковидных суставов. Прицельные снимки атланто-аксиального сочленения демонстрируют особенности сустава Крювелье. При подозрении на аномалию краниовертебрального сочленения применяется особая методика съемки с вычислением углов между компонентами основания черепа и осью зубовидного отростка.
Большая группа рентгенологических симптомов остеохондроза связана с нарушением статической функции позвоночника. На рентгенограммах это проявляется изменением оси позвоночника – выпрямление шейного и поясничного лордоза или усиление грудного кифоза. При поражении дисков С5-С7 определяется обычно полное выпрямление шейного лордоза, изменения дисков С3-С5 вызывает лишь частичное выпрямление лордоза. Возможно образование кифоза. При этом расстояние между отростками на уровне кифоза увеличивается.
 |
| Рисунок 5. Спондилолистез. |
Объективные данные о подвижности шейного отдела позвоночника дают функциональные рентгенологические исследования со сгибанием и разгибанием, сопровождающихся эффектом усиления или ослабления скрытых смещений позвонков. На рентгенограммах с функциональными пробами могут выявляться смещение позвонков (Рис.5) вперед, назад. Одновременное смещение двух или более позвонков в одном направлении обозначают как лестничное смещение. Эти изменения свидетельствуют о потере фиксационной способности диска, о начальных проявлениях остеохондроза.
Нестабильность двигательных сегментов в шейном отделе позвоночника встречается часто, что нередко сопряжено с задним разгибательным подвывихом по Ковачу. Характерным для подвывиха по Ковачу является наличие смещения нижнего края суставного отростка при разгибании, которое нормализуется в нейтральном положении или при сгибании. Такой подвывих появляется при разгибании и свидетельствует о патологической подвижности позвоночного двигательного сегмента (ПДС) и о возможности прямого вертеброгенного воздействия на ПА. Ещё один симптом патологической подвижности – скошенность передне-верхнего угла позвонка в боковой проекции.
Определяется показатель нестабильности ПДС для всех сегментов шейного отдела позвоночника. Особенно клинически значима маятникообразная полисегментарная нестабильность на средне-шейном уровне (уровень прохождения ПА в каналах поперечных отростков) с высокой степенью нестабильности – показатель нестабильности выше 3 мм.
Наиболее важными с точки зрения клиники и детально изученными в отношении рентгенодиагностики представляются следующие формы дегенеративно-дистрофических поражений позвоночника: остеохондроз, деформирующий спондилез, фиксирующий лигаментоз (болезнь Форестье), грыжа диска (задний хрящевый узел), грыжи Шморля, спондилоартроз.
Важное значение имеет выявление при помощи рентгенографии аномалий краниовертебрального перехода – врожденных или приобретенных нарушений строения основания черепа или верхне-шейного отдела позвоночника. Аномальное строение костных структур приводит к сужению костных пространств, содержащих нижние отделы ствола головного и шейный отдел спинного мозга, что может приводить к гемо- и ликвородинамическим нарушениям, а также компрессии собственно мозговых элементов, проявляющихся мозжечковыми, вестибулярными и спинальными расстройствами. Также может наблюдаться клиническая картина поражениякаудальной группы черепных нервов. Наиболее часто встречаются:
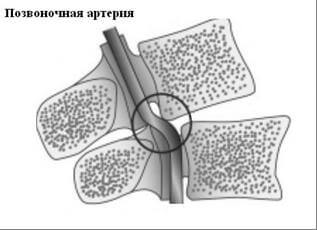
 |
| Рисунок 6. Аномалия Кимерли. 1 – позвоночная артерия, 2 – костный мостик |
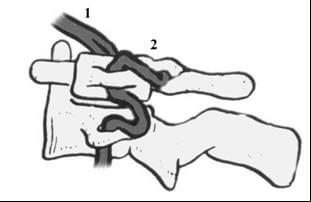
— мальформация Арнольда-Киари I типа – опущение миндалин мозжечка в большое затылочное отверстие (Рис.7).
 |
| Рисунок 7. Аномалия Арнольда-Киари. 1 – мозжечок; 2 – миндалина мозжечка; 3 – атлант; 4 – спинной мозг. |
При наличии клинических признаков патологии шейных корешков (стреляющие боли, выпадение сухожильных рефлексов, зон чувствительности) необходимо проведение МСКТ или МРТ шейного отдела позвоночника. Именно эти методики позволяют достоверно диагностировать аномалию Арнольда-Киари.
По данным томографии судят о наличии протрузий и грыж межпозвонковых дисков, об их влиянии на заднюю продольную связку и корешки спинальных нервов. Компрессия спинного мозга или передней спинальной артерии вызывает не только сегментарные расстройства чувствительности и движений, но и проводниковые расстройства чувствительности, а в тяжелых случаях – пирамидную недостаточность и нарушение функций тазовых органов, что соответствует понятию миелопатии шейного уровня.
Ультразвуковое исследование церебрального кровотока.
Первичная оценка состояния артерий шеи осуществляется при помощи линейного датчика ультразвукового сканера: после исключения аномалий развития брахиоцефальных артерий регистрируются параметры скорости и резистивности потоков. Затем проводится допплерометрическое исследование кровотока в церебральных артериях транстемпоральным и субокципитальным доступом по стандартной методике. Лоцируют средние (СМА), передние (ПМА), задние (ЗМА), позвоночные (ПА) артерии с обеих сторон и основную артерию (ОА). С помощью компрессионных проб оцениваются функции соединительных артерий. Далее оценивают скорости кровотока в церебральных венозных стволах: вены Розенталя, Галена, средние мозговые; прямой и кавернозный синусы.
При оценке ЛСК в лоцируемых артериях принимаются во внимание симметричность (равенство) ЛСК в парных сосудах, а также соответствие ЛСК возрастным нормативам и соблюдение пропорций между ЛСК в экстра- и интракраниальных артериях.
Следующим этапом проводят исследование ПА в третьем сегменте после троекратного повторения поворотов головы на максимальный угол из стороны в сторону (маятниковая проба – МП). При этом регистрируют допплерограмму, соответствующую третьему сердечному циклу в стандартной позиции после завершения движений. Повороты головы в положении сгибания дают возможность оценить влияние на ПА на верхнешейном уровне, в нейтральном положении – в межлестничном промежутке, а наклоны головы вперед-назад – на среднешейном уровне. Перед допплерографическими тестами проводят измерение артериального давления электронным тонометром.
Важную роль в исследовании траектории и внутрипросветного содержимого ПА играет ультразвуковое ангиосканирование, которое позволяет обнаружить стенозирование просвета (атеросклеротическая бляшка, тромб, фибромускулярная дисплазия), патологические извитости, расслоение стенки артерии. Принципиальное значение имеет выявление локального гемодинамического перепада скорости потока в артерии.
К предрасполагающим факторам диссекции относят травмы шеи и инфекции, однако, по-видимому, в развитии данной патологии имеет значение и локальное нарушение свойств стенки сосуда. При уточнении обстоятельств возникновения головокружения важной может оказаться информация не только о воздействиях на шейно-затылочную область (пульсационные приемы мануальной терапии), но и о длительном пребывании пациента в положении с фиксированной шеей, как при стоматологических или офтальмологических пособиях.
Допплерографически расслоение стенки шейной артерии проявляется паттерном стенотического кровотока в зоне интереса, что обусловлено сужением просвета артерии на уровне патологии: повышение ЛСК, расширение спектра за счет высоких частот, перепад параметров периферического сопротивления между пре- и постстенотическим сегментами. Иногда может инсонироваться «двойной» спектр за счет наложения звука потока в основном русле и в канале гематомы. При ангиосканировании в зоне диссекции удается визуализировать утолщение артериальной стенки с широким анэхогенным слоем и сужение просвета артерии при отсутствии внутрипросветных образований. При неблагоприятном течении процесса в зоне сужения может развиваться тромбоз.
Ангиосканирование позволяет также оценить диаметр и форму просвета внутренних яремных вен, скорости кровотока в яремных и позвоночных венах. Превышение нормативных показателей может свидетельствовать о затруднении венозного оттока из полости черепа, что часто коррелирует с наличием гидропса лабиринта.
Нейровизуализационные методики
МРТ или МСКТ головного показана пациенту при выявлении центрального типа поражения вестибулярного анализатора. МРТ в стандартных магнитных последовательностях (Т1, Т2, FLAER) позволяет выявить инфарктные и постгеморрагические очаги в веществе головного мозга, признаки лейкоареоза и гидроцефалии, объемные образования, в т.ч. новообразования мостомозжечкового угла.
Магнитнорезонансная ангиография (МРА) в первую (артериальную) фазу позволяет выявить аномалии строения артерий (аневризмы, артерио-венозные мальформации), а также значимые стенозы интракраниальных артерий. Во вторую (венозную) фазу доступны оценке аномалии строения вен и синусов твердой мозговой оболочки.
МСКТ сосудов головного мозга – исследование, обладающее большей чувствительностью чем МРА, осуществляется при болюсном введении внутривенного контраста. Данная методика также позволяет оценивать отдельно артерии и вены головного мозга.
В некоторых случаях большую диагностическую пользу приносит трехмерная реконструкция артериального и венозного русла, которую позволяют произвести современные томографические аппараты.
Для идентификации нейроваскулярного конфликта VIII черепного нерва и артерий ВБС применяются специальные МР-программы (как правило, на высокотесловых установках – 3Т) 3D-SPGR и 3D-FIESTA.
Список сокращений


