Признаки диастолической дисфункции левого желудочка 1 типа что это такое
Что такое сердечная недостаточность? Причины возникновения, диагностику и методы лечения разберем в статье доктора Гринберг М. В., кардиолога со стажем в 32 года.
Определение болезни. Причины заболевания
Сердечная недостаточность — синдром, при котором нарушена способность сердца перекачивать кровь. Заболевание проявляется одышкой, повышенной утомляемостю, хрипами в лёгких, отёками голеней и стоп.
Выделяют острую и хроническую формы:
Распространённость
В России хроническая сердечная недостаточность чаще регистрируется у женщин. Возможно, это связано с более пристальным их вниманием к своему здоровью.
Причины хронической сердечной недостаточности
Сердечная недостаточность не является самостоятельным заболеванием, это результат развития многих сердечно-сосудистых болезней. Она возникает в основном из-за атеросклероза, ишемической болезни сердца и гипертонии.
Другие факторы риска:
Причины острой сердечной недостаточности
Острая сердечная недостаточность может возникнуть как обострение хронической формы заболевания, а также на фоне инфаркта миокарда, разрыва хорд митрального клапана и других тяжёлых состояний.
Симптомы сердечной недостаточности
В начале заболевания симптомы сердечной недостаточности отмечаются исключительно при физических нагрузках.
Реакция со стороны сердца. Из-за нарушения кровообращения появляется одышка — частое и глубокое дыхание, не соответствующее уровню нагрузки. При повышении давления в лёгочных сосудах возникает кашель, иногда с кровью. При физической активности и употреблении большого количества пищи может усилиться сердцебиение. Пациент жалуется на чрезмерную утомляемость и слабость. С течением времени симптомы нарастают и теперь беспокоят не только при физической активности, но и в состоянии покоя.
Реакции со стороны печени. Сердечную недостаточность сопровождает застой крови в сосудах печени, из-за чего возникает чувство тяжести и боли под правым ребром.
Патогенез сердечной недостаточности
Сердце, подобно насосу, нагнетает кровь в сосуды и перекачивает её из одной части тела в другую:
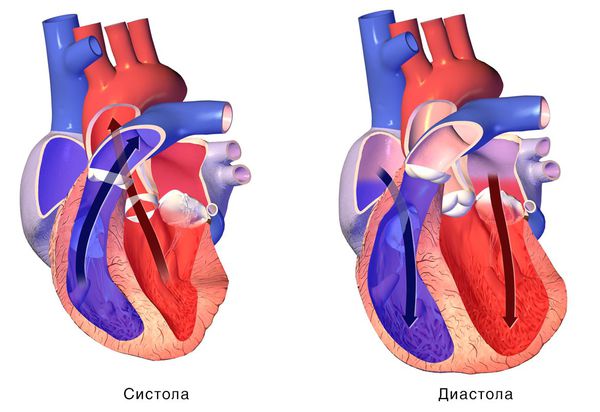
При сокращении сердечной мышцы, называемой систолой, кровь выталкивается из сердца. При расслаблении сердечной мышцы, или диастоле, она возвращается в сердце.
Если расслабляющая или сократительная способность сердца уменьшается, то развивается сердечная недостаточность. Это происходит, как правило, из-за слабости сердечной мышцы и/или потери её эластичности. В результате сердце качает недостаточно крови. Она может также накапливаться в тканях и вызывать застой.
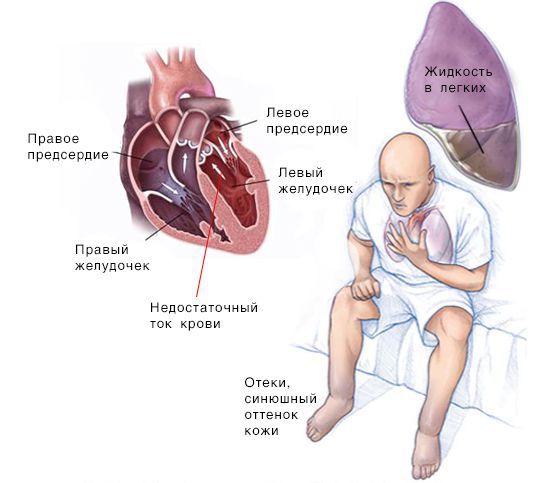
Скопление крови, поступающей в левую часть сердца, приводит к застою в лёгких и затруднению дыхания. Скопление крови, приходящей в правую половину сердца, вызывает застой жидкости в других частях тела, например в печени и ногах.
При сердечной недостаточности, как правило, поражены обе половины сердца. Но одна из них может страдать от заболевания сильнее, чем другая. В таких случаях выделяют правостороннюю и левостороннюю сердечную недостаточность.
Классификация и стадии развития сердечной недостаточности
Выделяют следующие формы сердечной недостаточности:
Недостаточность левого желудочка сердца
Левосторонняя сердечная недостаточность бывает левожелудочковой и левопредсердной. Для неё свойственно снижение выброса левого желудочка и/или застой крови на пути к левым отделам сердца, то есть в венах малого круга кровообращения.
Симптомы при левосторонней сердечной недостаточности (СН): слабость, головокружения, бледность кожи, одышка и быстрая утомляемость.
Недостаточность правого желудочка сердца
Симптомы при правосторонней СН: периферические отёки, цианоз и скопление жидкости в брюшной полости.
Изолированная сердечная недостаточность встречается редко и кратковременно. В последующем нарушение затрагивает все камеры сердца и развиваются типичные симптомы болезни.
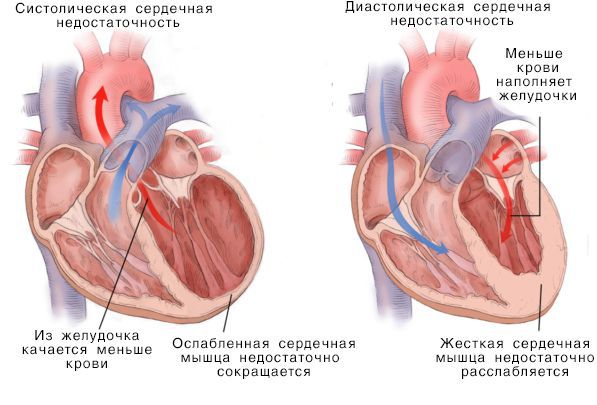
Систолическая и дистолическая сердечная недостаточность
Нарушение насосной функции левого желудочка может быть вызвано систолической и диастолической дисфункцией. Систолическая дисфункция более распространена и связана со снижением сократимости миокарда — мышечной ткани сердца. В большинстве случаев причиной систолической хронической сердечной недостаточности становится ИБС, сочетаясь с артериальной гипертензией и сахарным диабетом.
Помимо привычных терминов “диастолическая сердечная недостаточность” и «систолическая сердечная недостаточность», используются названия “сердечная недостаточность с сохраненной фракцией выброса ЛЖ (СНСФВ)” и «сердечная недостаточность со сниженной фракцией выброса (СН СФВ)».
Острая и хроническая сердечная недостаточность
Симптомы при хронической и острой СН различаются лишь интенсивностью и сроками развития.
Стадии развития сердечной недостаточности
Современная классификация хронической сердечной недостаточности объединяет модифицированную классификацию Российской кардиологический школы по стадиям, которые могут только ухудшаться (В. Х. Василенко, М. Д. Стражеско, 1935 г.), и международную классификацию по функциональным классам, которые определяются способностью больного переносить физическую нагрузку (тест с 6-ти минутной ходьбой) и могут ухудшаться или улучшаться (Нью-Йоркская классификация кардиологов). [2]
Классификация ХСН Российского общества специалистов по сердечной недостаточности
| ФК | ФК ХСН (могут изменяться на фоне лечения) | НК | Стадии ХСН (не меняются на фоне лечения) |
|---|---|---|---|
| 1ФК | Ограничений физической активности нет; повышенная нагрузка сопровождается одышкой и/или медленным восстановлением | 1 ст | Скрытая сердечная недостаточность |
| 11ФК | Незначительное ограничение физической активности: утомляемость, одышка, сердцебиение | 11а ст | Умеренно выраженные нарушения гемодинамики в одном из кругов кровообращения |
| 111ФК | Заметное ограничение физической активности: по сравнению с привычными нагрузками сопровождается симптомами | 11б ст | Выраженные нарушения гемодинамики в обоих кругах кровообращения |
| 1У ФК | Симптомы СН присутствуют в покое и усиливаются при минимальной физической активности | 111 ст | Выраженные нарушения гемодинамики и необратимые структурные изменения в органах-мишенях. Финальная стадия поражения сердца и других органов |
Классификация сердечной недостаточности Нью-Йоркской кардиологической ассоциации
Класс I. Заболевание сердца не ограничивает физическую активность. Обычная нагрузка не вызывает усталость, сердцебиение и одышку.
Класс II. Болезнь незначительно ограничивает физическую активность. В покое симптомов нет. Обычная физическая нагрузка вызывает усталость, сердцебиение или одышку.
Класс III. Физическая активность значительно ограничена. В покое симптомов нет. Небольшая физическая активность вызывает усталость, сердцебиение или одышку.
Осложнения сердечной недостаточности
Осложнения хронической сердечной недостаточности:
Диагностика сердечной недостаточности
Лечение сердечной недостаточности
Этапы оказания помощи пациенту с острой сердечной недостаточностью
При сердечной недостаточности не стоит заниматься самолечением. Своевременное обращение к врачу поможет избежать негативных последствий.
Цели терапии
Правильно подобранная медикаментозная терапия способна улучшить качество жизни и значительно продлить её продолжительность у больных даже с тяжелыми формами хронической сердечной недостаточности (по данным литературы — до 10 лет). [4]
Стандарты диагностики и лечения сердечной недостаточности, которые утверждены Минздравом, предписывают определенные исследования и манипуляции для пациентов, обратившихся с симптомами, напоминающими сердечную недостаточность; там же есть список лекарственных средств, но без указания, кто и как должен это лечить. Терапевты в поликлиниках не имеют соответствующей подготовки и не могут грамотно оказывать помощь этим больным.
Нужна ли госпитализация при сердечной недостаточности
Причиной госпитализации является декомпенсация — выраженное нарастание отёков и одышки, тахикардия и нарушение сердечного ритма.
В России сегодня почти нет специализированных отделений, где принимали бы больных с этим заболеванием, проводили бы дифференциальную диагностику и подбирали лечение (в Западной Европе введена врачебная специальность «специалист по сердечной недостаточности»). Кто реально занимается индивидуальным подбором лекарственных препаратов для больного? Терапевт, который назначает преимущественно фуросемид (мочегонный препарат), выводящий калий, снижающий давление и ускоряющий наступление летального исхода?
Кардиологические отделения районных больниц, куда с огромным трудом можно госпитализировать тяжелого больного на очень короткий срок, где опять же назначат фуросемид и лишь выведут избыточно накопленную жидкость, а через 1-2 месяца опять наступит ухудшение (правило 4-х госпитализаций: время между каждой последующей госпитализацией сокращается, состояние ухудшается, после 4-й госпитализации больных не остается!) В то время как современные препараты в постепенно повышающихся дозах могут обеспечить гемодинамическую разгрузку сердца, улучшить состояние пациента, уменьшить потребность в госпитализациях, продлить жизнь больного.
При хронической сердечной недостаточности показано сохранять режим питания и нагрузок и непрерывно принимать лекарственные препараты. Одно-двухдневный пропуск может ухудшить состояние, симптомы могут вернуться, и станет неизбежной госпитализация. Хроническая сердечная недостаточность часто встречается у людей пожилого возраста и сочетается с энцефалопатией, и помощь близких может значительно повысить их приверженность к лечению. Нужно обучение правильному питанию, режиму дня, контролю за задержкой жидкости (за рубежом эти функции выполняет специально обученная медсестра, которая осуществляет патронаж больного).
Острая или тяжелая форма хронической сердечной недостаточности подразумевает постельный режим, полный психический и физический покой. В остальных случаях показаны умеренные нагрузки, которые не сказываются на самочувствии. Следует потреблять не более 500-600 мл жидкости в сутки, соли – 1-2 г. Назначается витаминизированное, легкоусвояемое диетическое питание, олигомерные питательные смеси.
Медикаментозное лечение
Если развивается приступ острой сердечной недостаточности левого желудочка (отёк легких), больной подлежит госпитализации, где ему оказывают неотложную помощь. Лечение заключается в введении диуретиков, нитроглицерина, препаратов, которые повышают сердечный выброс (добутамин, дофамин), проводятся ингаляции O2.
Если развивается асцит, показано проведение пункционного удаления жидкости из брюшной полости, при возникновении гидроторакса — плевральная пункция.
Поскольку сердечная недостаточность сопровождается выраженной гипоксией тканей, пациентам показана кислородная терапия. [10]
Хирургические и механические методы лечения
Питание и режим дня при сердечной недостаточности
Пациенту с сердечной недостаточностью следует уменьшить употребление жидкости до одного литра в сутки. Также следует исключить солёности, пряности и копчёности.
При заболевании нужно больше двигаться и выполнять посильные нагрузки: чаще ходить пешком и заниматься лёгкой гимнастикой.
Прогноз. Профилактика
До 1990-х годов 60 − 70 % пациентов с хронической сердечной недостаточностью умирали в течение пяти лет. Современная терапия позволила уменьшить смертность: сейчас в России при этой болезни она составляет 6 % в год, а среди пациентов с клинически выраженными формами — 12 % [16]
Отдалённый прогноз зависит от степени тяжести заболевания, образа жизни, эффективности подобранного лечения и приверженности ему, сопутствующих заболеваний и т. д.
Успешное лечение на ранних стадиях может полностью компенсировать состояние пациентов; при третьей стадии сердечной недостаточности прогноз самый печальный.
Чтобы сердечная недостаточность не прогрессировала, нужно соблюдать рекомендованный режим физической активности, регулярно и без пропусков принимать назначенные лекарства и регулярно наблюдаться у кардиолога.
Сердечные болезни: лечение диастолической дисфункции
Диастолическая дисфункция относится к механическому отказу камер сердца правильно заполняться кровью во время диастолической фазы сердечного цикла. Это вызвано неадекватным расслаблением желудочков во время диастолы.
Фазы сердечного цикла
В сердцебиении или сердечном цикле есть две фазы:
Диастолическая дисфункция
Нарушение диастолической фазы может вызвать несколько проблем. Неадекватное наполнение левого желудочка приводит к уменьшению количества крови, которая откачивается из сердца для насыщения кислородом различных частей тела. Кроме того, если желудочек не заполняется кровью должным образом, кровь забирается обратно в предсердие, а затем — в легкие, повышая градиент давления крови в легочных сосудах. Этот несоответствующий градиент давления вызывает утечку жидкости или транссудата из этих сосудов в альвеолы легких, вызывая отек легких.
Симптомы и лечение диастолической дисфункции
Диастолическая дисфункция может вызывать симптомы в течение многих месяцев или даже лет, а медленное прогрессирование заболевания означает, что многие люди переносят болезнь, не требуя какого-либо специального лечения.
В случаях состояний, которые предрасполагают к диастолической дисфункции, следует лечить основное заболевание. Например, высокое кровяное давление и диабет следует лечить надлежащим образом.
Мерцательная аритмия — это еще одно состояние, требующее немедленного лечения, поскольку неадекватная перекачка крови через предсердие в желудочки также может привести к диастолической дисфункции. Если мерцательная аритмия вызывает учащение сердцебиения, для замедления сердечного ритма можно назначать лекарства.
Специфическая терапия
Роль специфических агентов в лечении диастолической дисфункции еще не ясна. Некоторые исследования показывают, что блокаторы кальциевых каналов в некоторых случаях могут снижать жесткость желудочков. Ингибиторы ангиотензинпревращающего фермента могут быть эффективными в предотвращении ремоделирования желудочков.
Примеры этих агентов включают:
Подход первой линии к диастолической дисфункции в настоящее время — это терапия бета-блокаторами, которая замедляет частоту сердечных сокращений и позволяет желудочкам правильно наполняться кровью.
Диастолическая дисфункция может в конечном итоге привести к отеку легких, серьезному состоянию, которое требует немедленного лечения. Подход к лечению отека легких ориентирован на препараты, снижающие частоту сердечных сокращений, а также диуретики для удаления жидкости из организма.
Отказ от ответственности: этот контент, включая советы, предоставляет только общую информацию. Это никоим образом не заменяет квалифицированное медицинское заключение. Для получения дополнительной информации всегда консультируйтесь со специалистом или вашим лечащим врачом.
Добавьте «Правду.Ру» в свои источники в Яндекс.Новости или News.Google, либо Яндекс.Дзен
Быстрые новости в Telegram-канале Правды.Ру. Не забудьте подписаться, чтоб быть в курсе событий.
Диастолическая функция сердца при дисплазии соединительной ткани

В статье приведен анализ литературных данных по вопросам диагностики состояния диастолической функции у лиц молодого возраста с признаками дисплазии соединительной ткани. Обсуждается проблема диагностики доклинической диастолической дисфункции левого желу
The article analyzes literature data on the diagnostics of diastolic function condition in young patients with signs of connective tissue dysplasia. The problem of diagnostics of pre-clinical left-ventricular diastolic dysfunction was discussed, as well as possible influence of peculiarities of connective-tissue cardiac frame in patients with connective tissue dysplasia on functional condition of auricles and left-ventricular diastolic function.
Состояние диастолической функции сердца является значимым предиктором кардиоваскулярных событий и сердечной недостаточности [1–4]. Несмотря на то, что в последнее время был сделан большой шаг вперед в эхокардиографической оценке диастолической функции левого желудочка [5], разграничение нормальной и нарушенной диастолической функции остается сложной задачей [6].
Изменения диастолической функции сердца появляются рано. Доклиническая диастолическая дисфункция (pre-clinical diastolic dysfunction) левого желудочка (ЛЖ) в широком смысле проявляется признаками нарушения диастолической функции в отсутствие проявлений застойной сердечной недостаточности и с нормальной систолической функцией. Эта стадия нарушения диастолической функции ЛЖ не до конца понятна, но, несомненно, имеет определенное клиническое значение. В нескольких оригинальных исследованиях было показано, что доклиническая диастолическая дисфункция ЛЖ является распространенным явлением и с течением времени прогрессирует до симптомной сердечной недостаточности. Показано, что пациенты с ишемической болезнью сердца, артериальной гипертензией или сахарным диабетом имеют значительно более высокий риск прогрессирования доклинической диастолической дисфункции ЛЖ до сердечной недостаточности и смерти. С учетом этих результатов и высокой распространенности сердечной недостаточности понимание доклинической диастолической дисфункции необходимо для снижения заболеваемости и смертности от сердечной недостаточности [7].
Есть мнение, что парадигма, в которой диастолическая дисфункция ЛЖ проходит в своем развитии стадии от нарушения релаксации до повышенной жесткости желудочков, не подходит для применения у детей, и с этим мнением нельзя не согласиться относительно лиц молодого возраста [8].
Выявление ранних признаков нарушения диастолической функции, безусловно, должно основываться на комплексной оценке большого количества эхокардиографических параметров: размера и объемов левого предсердия (ЛП), допплеровских показателей трансмитрального потока и потока легочных вен, данных тканевой допплерографии и двумерного отслеживания пятен серой шкалы (speckle tracking imaging или 2D-strain) [5, 9]. Улучшить оценку диастолы может ее рассмотрение в единстве с систолической функцией [8]. Однако у каждого из многочисленных параметров эхокардиографической оценки диастолической функции ЛЖ имеются ограничения использования, а методика оценки требует дальнейшего развития перед тем, как быть использованной в ежедневной практике у детей и лиц молодого возраста.
Размеры тела в значительной степени определяют размеры ЛП. Для оценки этого влияния размер ЛП должен быть индексирован к размерам тела: для этой цели используют площадь поверхности тела [16, 17]. Но интерпретация полученных изменений нормированного объема ЛП может быть затруднена конституциональными особенностями телосложения, что справедливо не только для лиц с ожирением, но и с недостаточной массой тела, что наблюдается при дисплазии соединительной ткани (ДСТ).
Гендерные различия в размере ЛП почти полностью обусловлены различиями в размере тела. У лиц без сердечно-сосудистых заболеваний индекс объема ЛП не зависит от возраста [16, 18].
Принципиальная роль левого предсердия — регуляция наполнения ЛЖ и эффективности работы сердечно-сосудистой системы за счет функционирования ЛП в качестве резервуара для крови, поступающей из легочных вен во время систолы желудочков, проводника, или шунта, крови (в том числе напрямую из легочных вен в ЛЖ) во время ранней диастолы и помпы в позднюю диастолу [19].
Состояние резервуарной функции ЛП зависит от его способности к растяжению, что связано как с упругими свойствами миокарда предсердий, так и с состоянием соединительнотканного каркаса сердца. У лиц с ДСТ соединительнотканный каркас сердца более растяжим из-за структурно-функциональных особенностей соединительной ткани. В результате генетических мутаций, приводящих к ДСТ, цепи коллагена и эластина формируются неправильно и образованные ими структуры не выдерживают должных механических нагрузок. Также резервуарная функция левого предсердия зависит от величины смещения основания сердца к верхушке во время систолы желудочков и конечно-систолического объема ЛЖ, то есть сократительной функции ЛЖ [20, 21]. В результате этого движения основания сердца резко снижается давление в ЛП и возникает «присасывающий» эффект для потока легочных вен.
Функция ЛП как проводника крови в ЛЖ в фазу ранней диастолы зависит не только от растяжения ЛП, но и от растяжения и расслабления ЛЖ.
Эффективность сократительной функции левого предсердия определяется величиной и продолжительностью сокращения ЛП и зависит от величины венозного возврата (преднагрузка), конечно-диастолического давления в ЛЖ (постнагрузки) и его систолического резерва [21].
У здоровых лиц есть определенное соотношение этих фракций кровотока — 40%, 35% и 25% для фракции резервуара, шунта и помпы соответственно [19]. При изменении условий наполнения ЛЖ происходит коррекция этой пропорции для поддержания ударного объема ЛЖ [18]. В частности, при замедлении расслабления желудочков уменьшается вклад фракции пассивного опорожнения ЛП из-за снижения градиента давления между ЛП и ЛЖ в раннюю диастолу, но компенсаторно увеличивается его резервуарная и контрактильная фракции. Увеличение фракции пассивного опорожнения ЛП, когда ЛП в основном работает в качестве кондуита крови в ЛЖ, наблюдается при прогрессировании диастолической дисфункции до псевдонормального и рестриктивного паттернов. При этом резервуарная и контрактильная функции ЛП значительно нарушены.
В ряде работ, посвященных изучению диастолической функции на фоне ДСТ, выявлено уменьшение соотношения Е/А трансмитрального кровотока, увеличение времени замедления кровотока в раннюю диастолу (DT) и времени изоволюмического расслабления ЛЖ (IVRT) [22–26], что связывалось с недостатком макроэргов, принимающих непосредственное участие в процессе расслабления ЛЖ. Изменения диастолической функции ЛЖ на ранних стадиях сердечно-сосудистых заболеваний традиционно связывают также с замедлением расслабления ЛЖ, тем более что именно этот показатель способен относительно быстро меняться с течением времени, а упругие свойства соединительнотканного каркаса сердца считаются константой. При ДСТ характеристики соединительной ткани и связанной с ее свойствами способности растягиваться и обеспечивать, в частности, резервуарную функцию ЛП, значительно отличаются от таковой у лиц без ДСТ, что может быть связано как с чрезмерной деградацией коллагена соединительной ткани, так и с синтезом неполноценных волокон коллагена, не способных выполнять в полной мере свои физиологические функции.
Единичные работы были посвящены структурной неполноценности и снижению регенеративной способности соединительной ткани у лиц с ДСТ при присоединении кардиологической патологии, в частности инфаркта миокарда. При этом наличие ДСТ влияет на характер течения, частоту и тяжесть осложнений при инфаркте миокарда. Есть данные о более частом развитии дезадаптивного варианта постинфарктного ремоделирования сердца на фоне ДСТ, характеризующегося преобладанием процессов дилатации полости ЛЖ со снижением его сократительной способности над процессами гипертрофии миокарда, а также большей частотой развития суправентрикулярных и желудочковых нарушений ритма [27, 28]. Также есть данные о наличии грубых нарушений диастолической функции ЛЖ после перенесенного инфаркта миокарда, более выраженных на фоне ДСТ, что объяснялось наследственными особенностями организации соединительнотканного каркаса сердца в формировании патофизиологических механизмов адаптации при постинфарктном кардиосклерозе [29], то есть изменениями процессов репаративного фиброза и качеством образующейся рубцовой ткани. Детальный анализ биохимических маркеров постинфарктного репаративного фиброза показал, что при развитии острой сердечной недостаточности усилен обмен коллагена, увеличено содержание сульфатированных гликозаминогликанов при активации матриксной металлопротеиназы-2 и тканевого ингибитора матриксных металлопротеиназ-1. При нарушении ритма отмечено усиление обмена коллагена, протеогликанов и снижение содержания фибронектина на фоне повышенного уровня тканевого ингибитора матриксных металлопротеиназ-1. При аневризме сердца ускорена деградация коллагена на фоне низкого содержания сульфатированных гликозаминогликанов, матриксной металлопротеиназы-9, но высокого содержания тканевого ингибитора матриксных металлопротеиназ-1 [30].
При изучении вопросов регуляции процессов ремоделирования соединительной ткани выявлено наличие изменения процессов аутоиммунитета к коллагенам разных типов и цитокинового профиля у пациентов с пролапсом митрального клапана [31], анализ экспрессии молекул адгезии у молодых пациентов с ДСТ позволяет не только установить нарушения в клеточной регуляции соединительнотканного гомеостаза, но и определить особенности дисбаланса адгезивных молекул в зависимости от характера диспластического фенотипа [32].
Таким образом, лица с ДСТ, по всей видимости, имеют более высокий риск развития сердечной недостаточности, особенно при присоединении сердечно-сосудистых заболеваний, хотя имеют минимальные структурные изменения (изменения геометрии ЛЖ, особенности структуры и функции клапанного аппарата сердца, малые аномалии развития) без признаков сердечной недостаточности, что требует пристального внимания и дальнейших исследований. С учетом влияния состояния диастолической функции ЛЖ на прогноз и частого вовлечения сердечно-сосудистой системы у лиц с ДСТ необходимо мониторировать состояние диастолической функции ЛЖ, особенно при присоединении кардиологической патологии, ожидая ее ухудшение. Эхокардиография может предоставить ценные сведения для понимания происходящих в сердце процессов, однако возможности подходов к лечению выявленных функциональных и структурных изменений до сих пор весьма ограничены [33]. Изучение метаболизма компонентов внеклеточного матрикса миокарда и диастолической функции сердца необходимо для поиска мишеней фармакологического воздействия и разработки своевременной стратегии лечения.
Литература
ФГБОУ ВО ОмГМУ Минздрава России, Омск
Диастолическая функция сердца при дисплазии соединительной ткани/ Ю. В. Терещенко, Г. И. Нечаева, В. В. Потапов, М. И. Шупина, Е. Н. Логинова, Е. В. Надей, Т. П. Кабаненко
Для цитирования: Лечащий врач № 7/2019; Номера страниц в выпуске: 46-48
Теги: сердце, структурные изменения, функциональные изменения, миокард
- Признаки диареи у взрослых что делать
- Признаки диастолической дисфункции левого желудочка сердца что это