Приступы стенокардии что это
Стенокардия покоя
Стенокардия покоя – приступы внезапной загрудинной боли, возникающие в отсутствие очевидных провоцирующих факторов. Приступ стенокардии развивается в условиях физического покоя, характеризуется длительностью и значительной выраженностью ангинозных болей, удушьем, вегетативными реакциями, страхом смерти. Диагностика стенокардии покоя включает лабораторное обследование, ЭКГ, УЗИ сердца, коронарографию, ПЭТ сердца. Неотложная помощь при стенокардии покоя заключается в сублингвальном приеме нитроглицерина; в дальнейшем пациенту назначается плановый прием нитратов, антитромбоцитарных препаратов, бета-адреноблокаторов, статинов, антагонистов кальция, ингибиторов АПФ. По показаниям проводится реваскуляризация миокарда (коронарная ангиопластика, АКШ).
Общие сведения
Стенокардия покоя (декубитальная, постуральная стенокардия) – одна из клинических форм ишемической болезни сердца, характеризующаяся тяжелыми приступами грудной жабы, возникающими в состоянии покоя, вне связи с физическим напряжением. Стенокардия покоя в кардиологии рассматривается как нестабильная стенокардия и развивается у пациентов с IV функциональным классом заболевания. Как отдельные варианты стенокардии покоя выделяются стенокардия Принцметала, обусловленная резким неожиданным спазмом коронарных артерий, и постинфарктная стенокардия, развивающаяся в течение 10-14 дней после перенесенного инфаркта миокарда.
По течению различаю подострую стенокардию покоя (при наличии приступов в течение последнего месяца) и острую стенокардию покоя (при наличии приступов в течение последних 48 часов). Стенокардия покоя прогностически более опасна, чем стенокардия напряжения, и чаще приводит к тяжелому осложнению ИБС – инфаркту миокарда.
Причины
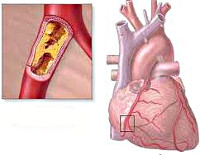
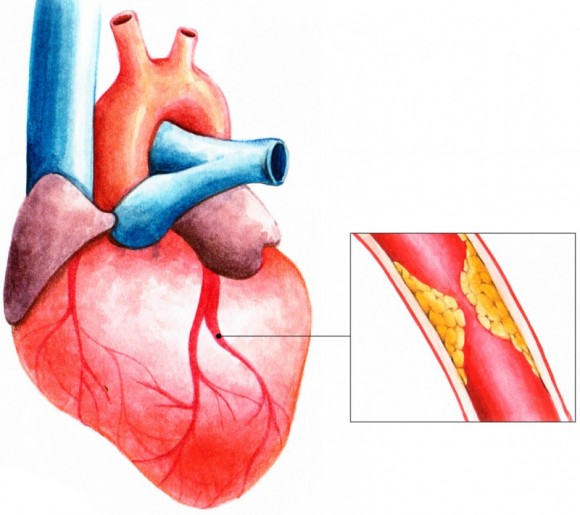
Основной причиной стенокардии покоя служит коронарный атеросклероз. При стенокардии покоя обычно имеет место тяжелое (чаще трехсосудистое) поражение венечных артерий. Морфологическим субстратом динамической коронарной обструкции служит атеросклеротическая бляшка, нередко осложняющаяся тромбозом и артериальным спазмом. Стенокардия покоя присоединяется к стенокардии напряжения по мере прогрессирования сужения просвета коронарных сосудов, утяжеляя течение последней.
Кроме атеросклеротического поражения, возникновению ишемии миокарда могут способствовать другие заболевания, сопровождающиеся увеличением потребности сердечной мышцы в кислороде: артериальная гипертензия, гипертрофическая кардиомиопатия, стеноз устья аорты, коронарит, частичная закупорка коронарных артерий тромбоэмболами или сифилитическими гуммами и др. Поскольку приступы стенокардии покоя в большинстве случаев развиваются во время сна, предполагается, что патогенез заболевания обусловлен повышением тонуса блуждающего нерва.
Развитию стенокардии покоя нередко способствуют состояния, усугубляющие ишемию миокарда (лихорадка, анемии, гипоксия, инфекции, тахиаритмии, сахарный диабет, тиреотоксикоз). В ряду немодифицируемых (неустранимых) факторов риска стенокардии рассматриваются возраст старше 50-55 лет, менопауза у женщин, европеоидная раса, наследственность; к модифицируемым (потенциально устранимым) факторам относятся ожирение, курение, гиподинамия, метаболический синдром, повышенная вязкость крови и др.
Симптомы стенокардии покоя
Приступы ангинозной боли при стенокардии покоя развиваются на фоне полного физического спокойствия, когда человек находится в горизонтальном положении в постели, чаще во время сна или ранние утренние часы. Роль своеобразной нагрузки, вызывающей ишемию миокарда, при стенокардии покоя выполняет увеличение венозного притока к сердцу в положении лежа.
Внезапный приступ стенокардии покоя вынуждает пациента проснуться от резкого удушья или чувства сдавления в груди. Приступы стенокардии покоя возникают в фазу быстрого сна, когда бывают сновидения, поэтому часто пациент сообщает, что во сне ему приходилось быстро бежать или поднимать тяжести. Согласно современным представлениям, фаза быстрого сна представляет эндогенный стресс, сопровождающийся возбуждением вегетативной нервной системы и выбросом катехоламинов.
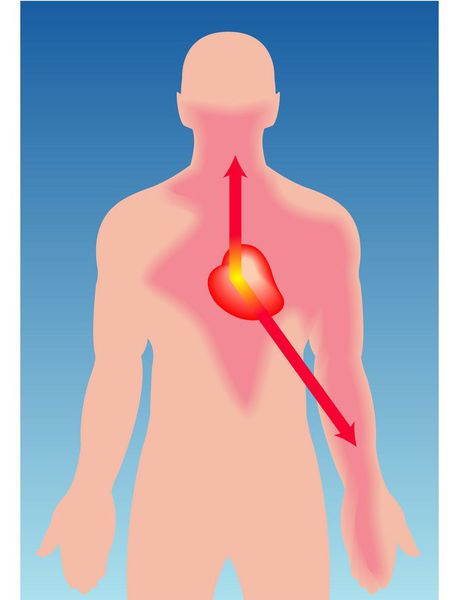
Приступ стенокардии покоя сопровождается состоянием повышенной тревоги, беспокойством, страхом смерти. Болевой синдром носит резко интенсивный характер; боли локализуются за грудиной, имеют сжимающий, давящий характер, распространяются на челюсть, лопатку, левую руку. Боль заставляет пациента замереть в одном положении, поскольку малейшее движение причиняет нестерпимые страдания. Ангинозный приступ отличается большей длительностью (5-15 минут) и тяжестью, по сравнению со стенокардией напряжения; нередко для его купирования требуется прием 2-3-х таблеток нитроглицерина.
На фоне ангинозного приступа развиваются выраженные вегетативные реакции: тахикардия, подъем АД, учащение дыхания, потливость, резкая бледность или гиперемия кожных покровов, тошнота, головокружение. В большинстве случаев ночным эпизодам стенокардии покоя сопутствует стенокардия напряжения при физической активности в дневное время. Приступ стенокардии покоя, затянувшийся до 20-30 минут, а также усиление или учащение ангинозных болей требует немедленной госпитализации и наблюдения пациента кардиологом.
Диагностика
Пациент со стенокардией покоя нуждается в стационарном обследовании с проведением полного комплекса клинико-лабораторной и инструментальной диагностики. На ЭКГ при стенокардии покоя обычно выявляется подъем или депрессия сегмента ST, свидетельствующие о наличии критического стеноза коронарной артерии, нарушения ритма и проводимости сердца; признаки постинфарктного кардиосклероза (патологический зубец Q и отрицательный зубец T).
Проведение нагрузочных проб (велоэргометрии, тредмил-теста) при стенокардии покоя не всегда информативно – результаты могут оказаться отрицательными. Зачастую признаки ишемии удается выявить только в ходе суточного ЭКГ-мониторирования. Всем пациентам со стенокардией покоя проводится ЭхоКГ, позволяющая оценить сократительную способность миокарда, обнаружить сопутствующую сердечную патологию. Минимальное биохимическое исследование крови включает определение уровня общего холестерина, липопротеидов высокой и низкой плотности, АСТ и АЛТ, триглицеридов, глюкозы; анализ коагулограммы.
Для оценки состояния коронарных артерий и определения лечебной тактики всем пациентам со стенокардией покоя показано выполнение рентгеновской коронарографии или ее современных модификаций (КТ-коронарографии, мультиспиральной КТ- коронарографии). Для выявления участков ишемии и оценки коронарной перфузии проводится ПЭТ сердца (позитронно-эмиссионная томография). От стенокардии покоя следует отличать боли при плеврите, межреберной невралгии, дивертикулах пищевода, грыже пищеводного отверстия диафрагмы, язве и раке желудка.
Лечение стенокардии покоя
Подход к лечению стенокардии покоя включает немедикаментозные мероприятия по коррекции образа жизни, лекарственную терапию, хирургическое вмешательство по реваскуляризации миокарда. Модель поведения при стенокардии покоя требует отказа от табакокурения, употребления алкоголя и энергетических напитков; соблюдения диеты с ограничением холестерина, животных жиров, кофеина, соли; снижения избыточной массы тела.
При остром ангинозном приступе необходим покой, немедленный прием нитроглицерина под язык. При затянувшемся некупируемом приступе требуется вызов «скорой помощи». Плановое лечение стенокардии покоя проводится препаратами различных групп; обычно назначаются антитромбоцитарные препараты (ацетилсалициловая к-та), бета-адреноблокаторы (анаприлин, атенолол, пропранолол), статины (аторвастатин, симвастатин), ингибиторы АПФ (эналаприл), антагонисты ионов кальция (нифедипин, верапамил), нитраты (нитроглицерин, изосорбид мононитрат или изосорбид динитрат).
При тяжелом или множественном поражении артерий показано проведение аортокоронарного шунтирования с созданием альтернативных путей для коронарного кровотока. У 20-25% пациентов, перенесших АКШ, стенокардия возобновляется в течение 8-10 лет, что требует повторной операции аортокоронарного шунтирования.
Прогноз и профилактика
Прогноз при стенокардии покоя серьезнее, чем при стенокардии напряжения: это обусловлено более выраженным и, как правило, множественным поражением коронарных артерий. У таких больных имеется более высокий риск развития инфаркта миокарда и внезапной сердечной смерти.
Профилактическая работа требует полного устранения модифицируемых факторов риска, лечения сопутствующих заболеваний. Все пациенты со стенокардией покоя должны постоянно наблюдаться у кардиолога и при необходимости быть проконсультированы кардиохирургом.
Стенокардия
Понятие «стенокардия» объединяет различные виды болевых симптомов в области сердца, возникающих преимущественно во время интенсивной физической нагрузки. На языке медицины это признак ишемии миокарда, который дает о себе знать приступами на 15-20 минут и приходит при приеме нитроглицерина. Симптомы могут давать о себе знать одновременно или единичными проявлениями, это затрудняет первичную диагностику. При появлении первых настораживающих признаков важно немедленно обратиться за медицинской помощью, т.к. стенокардия является верным предвестником инфаркта миокарда и указывает на серьезные нарушения в работе сердечной мышцы.
Классификация и симптомы стенокардии
В зависимости от симптоматической картины выделяют:
Отличить стенокардию напряжения от других заболеваний сердечной мышцы позволяют характерные признаки:
Любые признаки стенокардии должны стать поводом для обращения к профильному врачу для уточнения диагноза и назначения соответствующего лечения.
Причины стенокардии
Многолетнее изучение стенокардии позволяет точно назвать физиологический механизм развития заболевания. Вследствие нарушения питания и обмена веществ просвет артерий постепенно сужается за счет атеросклеротических бляшек. Ухудшение кровотока вызывает кислородное голодание клеток сердечной мышцы, что становится причиной явных и достаточно сильных болевых ощущений. Одновременно может возникать спазм сосудов, вызванный нервным перенапряжением или переохлаждением организма.
Появление и накопление на стенках сосудов атеросклеротических бляшек часто спровоцировано:
Процесс уменьшения просвета артерии происходит постепенно. При его сужении на 50% и более кровоток заметно ухудшается, что приводит к нарушениям в работе сердечной мышцы. Физическая активность и психоэмоциональное напряжение способствуют усугублению ситуации, заставляя сердце работать в интенсивном режиме на фоне кислородного голодания. Недостаток кислорода становится причиной нарушения питания мышечной ткани, что вызывает характерный болевой синдром с признаками удушья и давления в области сердца.
Факторы риска, запускающие процесс сужения сосудов из-за образования склеротических бляшек
При постановке первичного диагноза специалист обязательно принимает во внимание возможное действие одного или нескольких следующих факторов:
Достаточно действия хотя бы двух факторов, чтобы стенокардия приобрела серьезный характер и потребовала немедленного вмешательства специалиста.
Методы диагностики стенокардии
Поставить пациенту точный диагноз помогают лабораторные и инструментальные методы обследования. Анализ крови позволяет определить:
В числе инструментальных методов диагностики особое значение имеют:
На основании полученных результатов разрабатывается лечебный курс и принимается решение об оперативном вмешательстве.
Лечение стенокардии
Поскольку стенография развивается на фоне ишемической болезни сердца, важно устранить первопричину заболевания, чтобы затем справиться с сопутствующими признаками. Одновременно принимаются меры по снятию болевого синдрома и предупреждение новых приступов.
Первой помощью при стенокардии является прием нитроглицерина, снижающего боль. Постоянный лечебный курс делает акцент на приеме антиишемических препаратов, благодаря которым сердце продолжает стабильно работать в условиях нехватки кислорода. Расширить просвет кровеносных сосудов позволяет стентирование и аортокоронарное шунтирование, возвращающее артериям проводящую способность. Прочие клинические рекомендации при стенокардии подбираются с учетом состояния пациента, его возраста и степени выраженности сердечной патологии.
Прогноз лечения
Отсутствие своевременной помощи при появлении стабильных признаков стенокардии может стать причиной обширного инфаркта миокарда с высоким риском летального исхода. Напротив, своевременное лечение позволяет контролировать возникновение новых приступов, снизить их частоту и обеспечить пациенту полноценную здоровую жизнь.
Профилактика стенокардии
Снизить риск развития заболевания позволяет контроль веса и артериального давления, здоровый образ жизни, отказ от курения, полноценная физическая активность, сохранение стабильного психоэмоционального состояния, лечение сахарного диабета.
Лечение стенокардии в АО «Медицина» (клиника академика Ротйберга)
Лучшие кардиологи АО «Медицина» (клиника академика Ройтберга) в ЦАО Москвы готовы провести осмотр и назначить полный комплекс обследований для постановки точного диагноза. Быстро пройти все исследования можно в диагностическом отделении клиники, что сэкономит время и позволит получить достоверные результаты. Уточнить время приема специалистов и записаться на обследования вы можете по телефону +7 (495) 775-73-60.
Частые вопросы
Чем опасна стенокардия?
В случае пренебрежительного отношения пациента к своему здоровью и отказа от медицинской помощи частота приступов может нарастать, а болевые ощущения усиливаться. Дальнейшее уменьшение просвета может стать причиной острого кислородного голодания и развития инфаркта миокарда с неблагоприятным прогнозом.
Как снять приступ стенокардии в домашних условиях?
При появлении первых болевых ощущений следует немедленно прекратить работу или движение, принять сидячее или лежачее положение, положить под язык таблетку нитргоглицерина, который всегда должен быть под рукой. При потемнении в глазах и ухудшении восприятия стоит попросить окружающих о помощи. Важно постараться зафиксировать состояние, предшествующее приступу, и длительность последнего, чтобы сообщить о нем лечащему врачу.
Как определить стенокардию?
В числе характерных признаков стенокардии – сильная давящая боль в области сердца с отдачей в периферические части тела, ощутимые колебания пульса и давления. Приступ наступает при резкой физической или психоэмоциональной нагрузке и сходит на нет в течение 15-20 минут. Провести дифференцированную диагностику и точно назвать причину заболевания сможет только лечащий врач.
Не нашли ответа на свой вопрос?
Наши специалисты готовы проконсультировать вас по телефону:
Первая помощь при приступе стенокардии
Центр Патологии Органов Кровообращения оказывает полный спектр квалифицированных медицинских услуг, связанных с профилактикой, диагностикой и лечением стенокардии различной сложности.
Первая помощь при приступе стенокардии
Стенокардия практически всегда сопровождает ИБС. Впрочем, при других сердечно-сосудистых заболеваниях (утолщение сердечной мышцы, анемия) также фиксируются приступы стенокардии. Симптомы заключаются, прежде всего, в сильной боли в груди и нехватке воздуха. А причины – в кислородном голодании тканей сердца из-за атеросклеротического сужения просвета коронарных сосудов или резкого сосудистого спазма. Беда в том, что заболевание проявляет себя внезапно, поэтому как пациент, так и его близкие должны знать, что делать при приступе стенокардии, как оказать первую неотложную помощь. Стоит помнить, что эта болезнь является предынфарктным состоянием, поэтому требует квалифицированной диагностики и лечения. Сейчас вы можете пройти консультацию и комплекс подготовительных обследований при записи на курс усиленной наружной контрпульсации или ударно-волновой терапии сердца абсолютно бесплатно!
Спешите оставить заявку, период действия акции ограничен.
Признаки приступа стенокардии
Так как сосуды, подводящие кровь к сердцу, сужены из-за атеросклеротических бляшек, достаточно лишь небольшой физической или эмоциональной нагрузки, чтобы сердечная мышца ощутила нехватку кислорода и питательных веществ. В это время в тканях вырабатывается молочная кислота, являющаяся причиной болезненных ощущений.
Если после того, как вы поработали физически или переволновались, возникли боли в сердце, знайте – это первые признаки заболевания. При его развитии для возникновения приступа будет требоваться все меньше и меньше нагрузок. В тяжелых случаях признаки стенокардии проявляются при ходьбе в среднем темпе на расстояние 200 метров или подъеме на 1 этаж.
Симптомы приступа стенокардии
Внешние признаки заболевания схожи с симптомами вегетососудистой дистонии, ущемления нерва, остеохондроза, плеврита, поэтому следует знать, чем отличается от них приступ стенокардии.
Зачастую проявления достаточно индивидуальны. У различных больных приступ может длиться 1-15 мин. И даже боль воспринимается по-разному: как резкая, сжимающая, ноющая, отдающая в челюсть, плечо, горло, сопровождающаяся жжением.
Возникают болезненные ощущения:
Приступ стенокардии сопровождается дополнительными симптомами и признаками. Если у вас при возникновении болей потемнело в глазах, выступил обильный пот, похолодели конечности, вы чувствуете, что вот-вот наступит обморок, немедленно вызывайте врача – необходима первая неотложная помощь! У женщин к данным признакам прибавляется боль в желудке с тошнотой и изжогой, одышка и чувство слабости.
Первая помощь при приступе стенокардии
Болезнь проявила себя впервые? Наиболее правильным решением будет вызвать скорую помощь. При приступе стенокардии, признаки и симптомы которого проявились при ходьбе, физических усилиях, немедленно остановитесь и отдохните. Лучше всего занять удобное положение сидя, лежа и принять нитроглицерин, посредством которого обычно проводят купирование приступов стенокардии.
Если вы 3 раза приняли нитроглицерин, а он за 20 минут не дает привычного облегчения – симптомы не проходят, значит вы близки к инфаркту и требуется немедленная помощь врачей, возможно, с доставкой в реанимацию.
Неотложная помощь при симптомах приступа стенокардии также включает в себя самомассаж – он помогает снять острую боль, напряжение и инстинктивное чувство страха. Помассируйте грудь слева, шею, затылок. Уделите внимание коленным, плечевым, лучезапястным суставам.
Как снять приступ стенокардии дома?
Если приступ настиг вас в то время, когда вы лежали, нужно, чтобы вам оказали первую помощь. В первую очередь помогли вам сесть и спустить ноги вниз. Расстегните воротник, попросите, чтобы открыли окно в доме, квартире, или другом помещении, где вы находитесь и примите нитроглицерин.
При слабости, бледности, появлении холодного пота измерьте артериальное давление. Если оно снижено, принимать нитроглицерин не нужно. В таком случае купирование приступа лучше провести аспирином. А вот действие валидола вызывает споры в мире медицины: врачи все больше склоняются к его малой эффективности.
Для оказания эффективной первой помощи при приступе стенокардии всегда держите в домашней аптечке баралгин, седальгин, анальгин. Если болезнь сопровождается такими симптомами, как головные боли, примите одно из этих лекарств. При повышенной частоте пульса рекомендуется анаприллин.
Правила приема нитроглицерина
В рамках оказания первой неотложной помощи при приступе стенокардии вы можете использовать как таблетки (чтобы снять приступ вне дома), так и капли. Лекарство капают на кусочек сахара, который кладут под язык и ждут, пока он не растворится. Уточните дозировку у врача, но помните: нельзя принимать больше 3 таблеток (капель) за 15 минут.
Может закружиться голова, ведь действие лекарства заключается в расширении сосудов, снижении давления. Поэтому перед приемом примите удобное положение сидя или лежа.
Почему важно наблюдаться у врача?
Даже если приступ был всего один, это достаточный повод для прохождения диагностики в квалифицированной кардиологической клинике. Стенокардия может привести к возникновению инфаркта миокарда и даже летальному исходу. Только опытный врач-кардиолог своевременно определит проблему и назначит лечение, благодаря которому вы избегнете смертельного риска.
Весь спектр квалифицированных кардиологических услуг по диагностике, лечению и профилактике сердечно-сосудистых заболеваний вы получите в Центре патологии органов кровообращения CBCP, оснащенном европейским оборудованием экспертного класса.
Что такое стенокардия (грудная жаба)? Причины возникновения, диагностику и методы лечения разберем в статье доктора Петрова А. А., терапевта со стажем в 6 лет.
Определение болезни. Причины заболевания
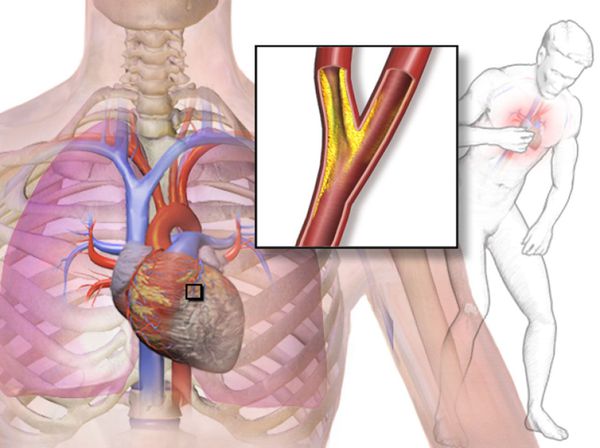
Стенокардия — это клинический синдром, сопровождающийся чувством дискомфорта или сжимающей, давящей болью в грудной клетке, которая может иррадиировать (отдавать) в левую руку, шею, нижнюю челюсть и эпигастральную область. [1]
Данный синдром относится к ишемической болезни сердца и возникает из-за нарушения баланса потребности кислорода и его поступления в сердечную мышцу — миокард.
Существуют три основные причины стенокардии:
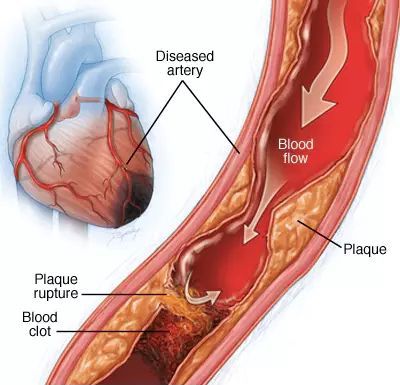
В 95% случаях стенокардия возникает из-за атеросклеротической бляшки, которая образуется в стенке сосуда и сужает его просвет. Данный процесс происходит обычно генерализованно, то есть во всех сосудах нашего организма. Поэтому обнаружение бляшки в одной области не исключает образование таких же бляшек в сосудах, питающих сердце (коронарных артериях). В конечном итоге образовавшаяся бляшка может разорваться, и на этом месте тут же возникает тромб.
В менее 5% случаев стенокардия возникает по причине других нарушений:
Для того чтобы понять, почему одни болеют стенокардией, а другие нет, необходимо знать, какие факторы повышают риск развития атеросклероза.
К контролируемым факторам риска, которые можно избежать, относятся:
К неконтролируемым факторам риска, на которые невозможно повлиять, врачи относят:
Симптомы стенокардии
Каждый человек в своей жизни испытывал неприятные ощущения в области сердца. У кого-то они носили колющий характер, у кого-то давящий. Данные жалобы могут беспокоить пациентов разного возраста. Молодые люди часто обращаются к врачу при подозрительных неприятных чувствах в области сердца, но в большинстве случаев со стороны сердечно-сосудистой системы патологии не обнаруживается. Некоторые пациенты терпят и считают, что в их возрасте неприятные ощущения в области грудины уже ничего опасного не представляет, но позже они поступают с необратимыми изменениями в сердце.
В каких случаях нужно обращаться к врачу?
Если собрать всех пациентов с болью в сердце, то их можно разделить на три группы. В первую будут входить пациенты, у которых возникла типичная (несомненная) стенокардия с тремя отличительными признаками:
Ко второй группе будут относиться пациенты с атипичной (вероятной) стенокардией, у которых будут наблюдаться только два признака из вышеперечисленных.
К третьей группе будут относиться пациенты с болями, не связанными с ишемией миокарда. У этих людей все вышеперечисленные симптомы отсутствуют, или же отмечается только один признак из вышеперечисленных.
Что можно отнести к характерным болям при стенокардии?
Чаще всего симптомы напоминают давящие боли за грудиной жгучего характера, иногда отдающие в левую руку, нижнюю челюсть, в левую лопатку. В некоторых случаях боли сопровождаются одышкой. Некоторые пациенты описывают подобные ощущения, как будто на их грудь положили горячий утюг. В литературе встречается термин «грудная жаба».
Данная боль появляется обычно во время физической или эмоциональной нагрузки и также быстро исчезает после прекращения той нагрузки, которая вызвала приступ.
Например, если возникает жгучая боль за грудиной, которая не даёт подняться на один этаж, поэтому при подъёме приходится отдохнуть и подождать, пока пройдёт боль, то это сигналы типичной (несомненной) стенокардии. По этому поводу нужно срочно обратиться к врачу.
Если при ходьбе возникает неприятное ощущение возле левой лопатки или в левой челюсти, в связи с чем не удаётся быстро идти и приходится останавливаться для исчезновения данного ощущения, то этот случай является проявлением атипичной (вероятной) стенокардии.
К сожалению, некоторые пациенты не могут оценить характер болей и часто путают стенокардию с другими заболеваниями, чем могут ввести в заблуждение и себя, и лечащего врача. Например, некоторые пациенты принимают её за обыкновенную изжогу. Были случаи, когда человек жаловался только на боль в левой половине челюсти, путая её с зубной болью. Поэтому важно помнить, что характерным отличием стенокардических болей является их связь с физической или эмоциональной нагрузкой. В некоторых случаях повышение артериального давления может приравниваться к физической нагрузке.
Для стенокардии НЕ свойственны:
Патогенез стенокардии
Чтобы разобрать в патогенезе стенокардии, надо обратить внимание на патогенез его основной причины — атеросклероза.
Существуют две основные теории роста атеросклеротической бляшки в стенке сосуда, которые дополняют друг друга. Одну из них знают даже те люди, которые не имеют медицинского образования, — это избыточное образование холестерина в крови.
В наше время каждый знает о свойствах холестерине, поэтому многие обращают внимание на продукты питания, где есть надпись «без холестерина». Некоторые даже пользуются таблицами продуктов с низким содержанием холестерина, чтобы правильно подойти к составлению своего рациона. Это действительно важно. Еще патоморфолог Н.Н. Аничков в 1913 году в экспериментах на кроликах показал, что добавление холестерина к обычному корму вызывает изменения в аорте, похожие на нарушения, которые наблюдаются у человека при атеросклерозе.
Но, не смотря на это, холестерин является значимым химическим элементом, участвующим в обмене веществ. Без него человек не может существовать. И даже если бы люди постоянно ели продукты с высоким содержанием холестерина, атеросклеротический процесс с возрастом всё равно протекал бы не так быстро, как у людей с наличием факторов риска развития атеросклероза.
Вторая теория развития атеросклероза появилась позже. Она заключается в ответе, возникающем на повреждение эндотелия сосуда — тоненькой внутренней оболочки артерий, толщиной в одну клетку. Её может повредить те же факторы риска:
В итоге повышения концентрации холестерина в крови и повреждения эндотелия начинают образовываться атеросклеротические бляшки, вызывая различные заболевания, в том числе и стенокардию. [6]
Классификация и стадии развития стенокардии
Стенокардию подразделяют на три основные группы:
Чаще всего встречаются первые два типа.
Стабильная стенокардия характеризуется регулярным возникновением стенокардических симптомов, причём их выраженность с течением времени не меняется. Это связано со структурой бляшки, которая сохраняет свою форму или медленно увеличивается.
Нестабильная стенокардия связана с разрывом атеросклеротической бляшки и возникновением тромба. Исходя из этого существуют три подгруппы такой стенокардии:
Нестабильная стенокардия требует безотлагательных мер.
Вазоспастическая стенокардия встречается очень редко. Она характеризуется отсутствием бляшек и возникновением спазма коронарных артерий, вызванного стрессом, нагрузкой или лекарственными препаратами.
Помимо этого существует классификация стабильной стенокардии, которая разработана Канадским сердечно-сосудистым обществом. Она включает четыре функциональных класса (ФК) по мере выраженности синдрома и сохранившегося просвета коронарного сосуда:
Осложнения стенокардии
При отсутствии лечения и несвоевременном обращении к врачу могут возникнуть серьёзные осложнения.
Чаще всего встречается переход из стабильной стенокардии в нестабильную, а далее в инфаркт — состояние, когда клетки сердца отмирают из-за прекращения поступления кислорода и питательных веществ. В большинстве случаев этот процесс развивается вследствие разрыва атеросклеротической бляшки такими повреждающими факторами, как высокое артериальное давление, воздействие угарного газа, образующегося в результате курения, токсическое действие высокой концентрации глюкозы в крови и т.д. Впоследствии на месте инфаркта формируется рубец — постинфарктный кардиосклероз. В худших случаях всё заканчивается летальным исходом.
К другим осложнениям стенокардии можно отнести различные виды аритмии и хроническую сердечную недостаточность.
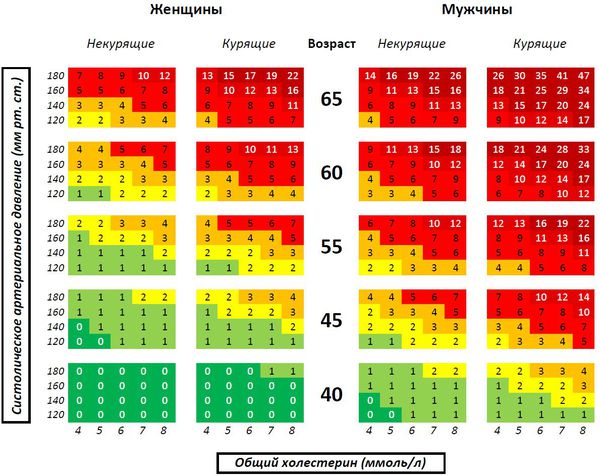
Сразу стоит отметить, что эта шкала не относится к пациентам, которые страдают атеросклерозом, сахарным диабетом (любого типа), хронической болезнью почек (СКФ 2 ), и к лицам с очень высоким уровнем факторов риска. У данных людей суммарный риск автоматически считается высоким и очень высоким — более 15%.
Шкала SCORE очень хорошо показывает не только вероятность смерти в следующие 10 лет, но и те факторы риска, на которые нужно обратить внимание, чтобы не произошёл печальный исход.
Оценка суммарного риска производится исходя из таких факторов, как возраст, пол, курение, артериальное давление и уровень общего холестерина, но не учитывает хронический стресс, избыточную массу тела, ЛПВП и новые факторы риска (С-реактивный белок и гомоцистеин). Поэтому данная шкала всё же не заменит знания и клинический опыт врача.
Диагностика стенокардии
После сбора жалоб, анамнеза жизни и заболевания и осмотра назначаются дополнительные лабораторные и инструментальные обследования.
Лабораторные исследования в основном направлены на диагностику дислипидемии, которая способствует формированию атеросклеротических бляшек. Для этого назначается анализ липидного спектра крови, в который входит общий холестерин и его фракции.
К инструментальными методам в первую очередь относят электрокардиограмму (ЭКГ). Многие пациенты идут к кардиологу с вопросом «всё ли нормально у меня с сердцем» только с одной плёнкой ЭКГ. Но, к сожалению, эти показатели имеют информативную значимость только во время приступа. В большинстве случаев по одной плёнке ЭКГ, снятой в покое, определить стенокардию невозможно, т. к. она может показать только нарушения ритма, гипертрофию (увеличение) различных отделов сердца, нарушение проведения или наличие перенесённого инфаркта миокарда.
Также существует ультразвуковое исследование сердца, которое показывает его структуру и может выявить возможные отклонения. Эхокардиография предназначена для определения размеров сердца и его камер, наличия пороков (стенозов и недостаточности) клапанов, новообразования и перенесённого инфаркта. Но данной исследование, как и ЭКГ, недостаточно информативно, если оно проводилось вне приступа стенокардии, в состоянии покоя.
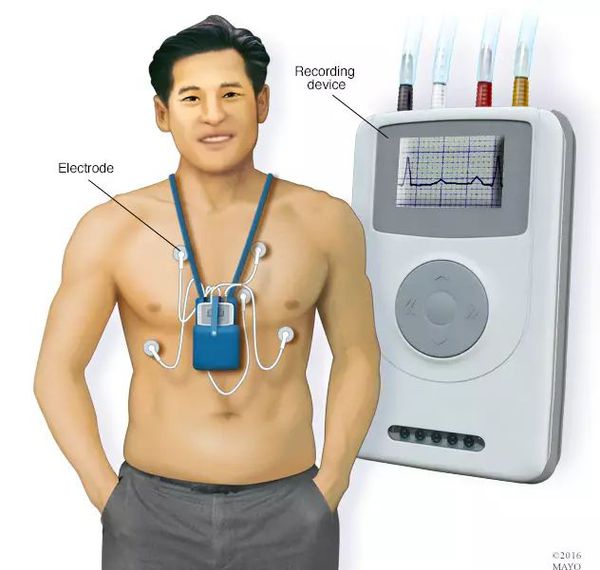
Холтеровское мониторирование ЭКГ (амбулаторное мониторирование) гораздо информативнее вышеуказанных исследований. Его целесообразно проводить для того, чтобы выявить признаки ишемии миокарда во время повседневной активности. Для этого пациент примерно сутки ходит, ест и спит с прикреплённым к нему апаратом, т. е. выполняет обычную повседневную физическую нагрузку. При возникновении приступа обследуемый фиксирует случай в дневнике и затем информирует врача о том, когда и каких условиях возникли симптомы. Чувствительность данного метода в диагностике ишемической болезни сердца составляет 44-81%.
Так как в покое приступы стенокардии практически не возникают, существуют методы обследования с использованием физической нагрузки. По аналогии с электрокардиограммой проводят велоэргометрию и тредмил-тест: снятие ЭКГ проводится в то время, когда пациент выполняет физическую нагрузку на велосипеде или беговой дорожке. Чувствительность данного метода составляет примерно 68%.
Более чувствительным методом является стресс-ЭхоКГ — это то же ультразвуковое исследование сердца, только выполненное после физической нагрузки. С увеличении пульса во время бега миокард потребляет больше кислорода и питательных веществ. При сужении сосуда в мышцу не поступает достаточное количество, в результате чего возникает приступ загрудинных болей, и появляются нарушения в сокращении. В итоге развивается гипокинезия, которую можно рассмотреть при ультразвуковом исследовании. Такое исследование обладает большей чувствительностью (80-85%) и специфичностью (84-86%)
При невозможности выполнить ЭКГ и ЭхоКГ во время физической нагрузки можно воспользоваться чреспищеводной эклектрокардиостимуляцией (ЧПЭС) или фармакологическими пробами. Эти методы основаны на повышении потребности миокарда в кислороде путём увеличения пульса без существенного изменения артериального давления.
Существует также два менее распространённых метода исследования: перфузионная сцинтиграфия миокарда с нагрузкой и мультиспиральная компьютерная томография сердца.
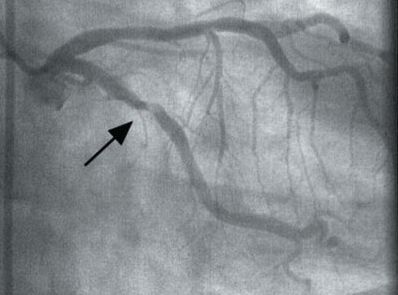
Основным методом оценки состояния артерий, при котором визуально можно распознать сужение сосуда, является коронарная ангиография (КАГ) — рентгеноконтрастный метод обследования, достоверно определяющий место и степень сужения артерий, а также тип кровоснабжения, признаки тромбоза, изъязвления, кальциноза и спазма коронарной артерии.
По срокам выполнения данное обследование разделяют на экстренную (в течение 6 часов), неотложную (в течение 6-12 часов) и плановую.
Экстренная КАГ выполняется при нестабильной стенокардии или наступившем инфаркте миокарда, когда важна каждая минута.
К показаниям к плановой КАГ относят:
Абсолютных противопоказаний для назначения КАГ в настоящее время не существует.
Промежуточное место занимает неотложная КАГ. Она проводится в случае ухудшения состояния пациента, который находится на лечении в стационаре по поводу прогрессирования стенокардии, при присоединении приступов стенокардии покоя, отсутствии эффекта от максимальной терапии, а также при ухудшении состояния после эндоваскулярной операции или аортокоронарного шунтирования. [1] [10]
Лечение стенокардии
Изменение образа жизни
Как заболевание, возникающее преимущественно из-за образа жизни, лечение стенокардии следует начинать с его изменения. Без этого невозможно добиться 100% результата в лечении стенокардии.
В первую очередь нужно обратить внимание на питание. Продукты, включённые в рацион, должны содержать больше растительной клетчатки и меньше холестерина: следует исключить жирные виды мяса, такие как свинина и говядина, и увеличить количество потребляемых овощей и фруктов.
Дополнительно следует изменить отношение к физическим нагрузкам. Ежедневно рекомендуется тратить 40 минут на физическую активность, которая должна заключаться не в поднятии тяжести или работе в саду/огороде, а в ходьбе, прогулках, катании на лыжах, коньках и танцах. Данные виды физической активности не должны изнурять, а приносить только удовольствие.
После изменения привычек питания и физической активности исчезнут такие факторы, как стрессы и избыточный вес. Помимо прочего следует отказаться от курения и злоупотребления алкоголем.
Медикаментозное лечение
Что касается лекарственной терапии, то она предусматривает решение трёх основных задач:
В первую очередь назначаются статины — препараты, снижающие уровень холестерина. Эти лекарства влияют на основную причину сужения сосудов — атеросклероз.
Приём статинов нужно осуществлять постоянно и подбирать дозу до достижения целевых уровней липопротеидов низкой плотности (часть общего холестерина, влияющая на атеросклероз сосудов). Целевой уровень при очень высоком суммарном риске — менее 1,8 ммоль/л или больше 50% снижения от исходного уровня. При высоком риске — менее 2,5 ммоль/л, при умеренном — менее 3 ммоль/л. [9] [11]
Статины являются основным классом препаратов в лечении стенокардии. И хотя они не приносят заметного улучшения, как препараты, снижающие артериальное давление, зато значительно улучшают прогноз заболевания.
Благоприятное кардиопротективное действие оказывают ингибиторы АПФ и сартаны. Хотя их применяют в качестве снижения артериального давления, в данном случае они играют роль кардиопротекторов (защитников сердца). [4]
Каждый пациент со стенокардией должен понимать, что у него высокий риск возникновения инфаркта миокарда, поэтому в его домашней аптечке всегда должны быть нитраты быстрого действия (нитроглицерин, нитроспрей) и таблетка ацетилсалициловой кислоты (аспирин). Нитроглицерин может приниматься в виде пролонгированных таблеток или в случае приступов стенокардии.
Помимо консервативного (терапевтического) лечения существуют хирургические методы. Они могут выполняться как планово, так и экстренно. К ним относятся:
Прогноз. Профилактика
К сожалению, в практике врачей встречаются пациенты, которые не воспринимают всерьёз перенесённый инфаркт миокарда. Они не запоминают название препаратов, которые принимают, предоставляют контроль приёма этих лекарств своему супругу или супруге и обращаются за помощью не в плановом порядке, а лишь при появлении боли в сердце. Такое отношение к своему здоровью крайне опасно.
Однако чаще всего встречаются люди со стенокардией, которые контролируют свой пульс и уровень ЛПНП, знают все препараты наизусть, разбираются в качестве лекарственного средства и каждый год планово посещают терапевта и кардиолога. У таких пациентов прогноз заболевания, безусловно, благоприятный.
Эти две группы пациентов хорошо демонстрируют, что прогноз зависит от факторов риска, приверженности к лечению и своевременной терапии.
Что делать в случае приступа стенокардии или инфаркта миокарда
Что нужно делать, чтобы стенокардия не появилась
Самое главное — вести активный образ жизни. Если нравится кататься на лыжах, ходить на танцы или по вечерам прогуливаться с друзьями, то не стоит от этого отказываться, ведь тогда настроение будет хорошим, тело стройным, а сосуды здоровыми.