При воспалении лимфоузлов на шее чем лечить у взрослого антибиотик
Почему воспаляются лимфоузлы на шее, и что делать?
Лимфатические узлы – это своего рода биологический фильтр, защищающий организм человека от проникновения чужеродных патогенов. Они содержат специфические иммунные клетки-лимфоциты, которые подавляют активность рост и активность возбудителей различных заболеваний.
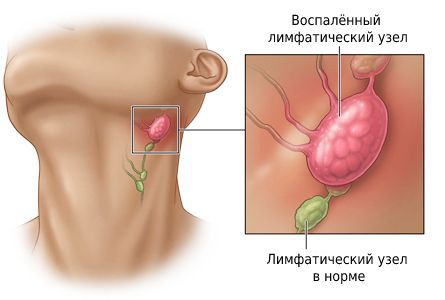
Аномальные размеры лимфатического узла – сигнал о том, что в организме происходит борьба с болезнью. Локализация находиться в зоне воспаления лимфатического узла. Это первые органы, которые страдают от удара, когда количество возбудителей значительно превышает норму.
Классификация шейного лимфаденита
Острый лимфаденит шеи, сопровождается сильными болями и покраснением лимфатических узлов. Поскольку это не самостоятельное заболевание, а симптом, сначала лечат не лимфатические железы, а саму болезнь. При хроническом шейном лимфадените лимфатические узлы значительно увеличены.
Зависимость конкретного лимфатического узла от заболевания
От области локализации увеличенных лимфоузлов можно сделать предположение по поводу того, о каком заболевании идет речь. Даже при самостоятельном определении причины произошедших в организме изменений не стоит заниматься самолечением, т. к. это может привести к необратимым процессам в организме.
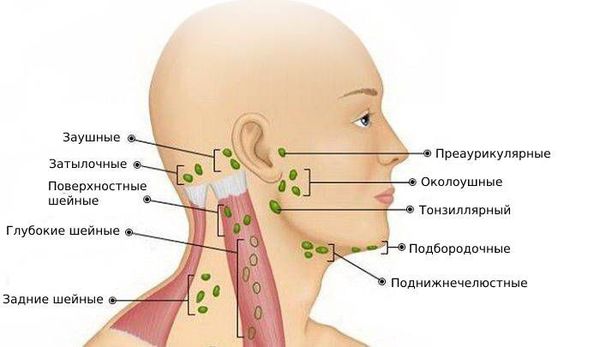
Таблица – Локализация лимфатических узлов, зоны дренирования и причины увеличения
На буграх затылочной кости
Кожный покров задней части шеи и волосистой части головы
В области сосцевидного отростка
Среднее ухо, ушная раковина (справа или слева), височная часть скальпа
локальные инфекционные процессы;
В верхнем шейном треугольнике
Ухо, кожа лица, слюнные железы, зев и ротовая полость, слизистые носа, миндалины и язык
В нижнем шейном треугольнике
Органы шеи, кожа грудной клетки и верхних конечностей, подмышечные и шейные лимфоузлы
местные инфекционные поражения;
опухоли шеи и головы;
Органы брюшины и грудина
Кожный покров верхней части грудины
новообразования молочной железы;
Почему воспаляются лимфоузлы на шее
Лимфатические узлы расположены по всему телу и служат для того, чтобы обезвреживать патогены, инородные вещества или раковые клетки. С этой целью они производят определенный тип лейкоцитов и лимфоцитов. Каждый лимфоузел является, так сказать, фильтрующей станцией определенной области.
Если лимфатические узлы набухают только в определенных местах, это дает врачу доказательства возможных заболеваний. Опухшие лимфоузлы указывают на активность заболевания.
Увеличение лимфатических узлов также может указывать на наличие ВИЧ. Опухолевые заболевания (лимфолейкоз) могут влиять на сам организм. Укусы насекомых и аллергия также провоцируют появление данного симптома.
Вариации симптомов шейного лимфаденита
Клиническая картина зависит от типа возбудителя и тяжести первичного заболевания. При вирусной инфекции организма, лимфатические узлы увеличиваются, становятся болезненными, но все эти изменения исчезают сами по себе через несколько недель.
Однако при бактериальной инфекции симптомы воспаления лимфатических узлов на шее выглядят по-разному, т. к. такие заболевания обычно сопровождаются образованием и накоплением гнойных масс. Лимфоузлы на шее заметно увеличиваются, становятся твердыми и хорошо заметными.
Если наблюдаются вышеперечисленные симптомы, необходимо обратиться к врачу. Дело в том, что лимфаденит на начальной стадии гораздо легче вылечить. В запущенных случаях без хирургического вмешательства не обойтись.
Что делать при подобных симптомах
Лечение опухших лимфатических узлов всегда зависит от причины дискомфорта. В более тяжелых случаях, бактериальная инфекция являющаяся триггером, подлежит лечению антибиотиками. Если отек сохраняется более 2-3 недель или дискомфорт возвращается, следует принимать кардинальные меры.
При тактильном осмотре врач определит, является ли уплотнение жестким или мягким, подвижным или неподвижным, и вызывает ли прикосновение боль. Эта информация уже может быть чрезвычайно полезна для определения причины. Самолечение в данном случае недопустимо. Даже если при воспалении лимфоузлов на шее отсутствует высокая температура, консультация со специалистом является залогом скорейшего выздоровления и исключения вероятности развития осложнений.
Лечение шейного лимфаденита
Если увеличенные лимфатические узлы мягкие и безболезненные, значит, иммунная система активно действует против болезнетворных организмов. После того, как инфекция побеждена, размер узлов возвращается к норме.
Лечение шейного лимфаденита следует начинать с выявления причин инфекции и устранения источника. После гриппа, ангины, острых дыхательных путей лимфатические узлы возвращаются в норму без лекарств спустя некоторое время. В противном случае врач может назначить противовоспалительные препараты.
От точности диагностики будет зависеть методика лечения. Индивидуальная схема терапии разрабатывается только после получения результатов проведенного обследования.
Если медикаментозная терапия недостаточно эффективна, тогда проводится операция по удалению лимфоузлов – лимфодиссекция. Необходимость в хирургическом вмешательстве возникает для получения материалов, чтобы провести гистологическое исследование. Такой подход позволяет определить тип и стадию происходящих в организме нарушений и подобрать эффективную схему лечения.
Профилактика шейного лимфаденита
Чем лечить воспаленные лимфоузлы на шее, может ответить только опытный врач. Если вовремя не посетить специалиста, то не исключено, что в организме будет дальше прогрессировать заболевание. Если в процессе острого течения не принять меры, то болезнь становится хроническим, что значительно осложняет процесс выздоровления.
Что такое шейный лимфаденит? Причины возникновения, диагностику и методы лечения разберем в статье доктора Козлова П. Ю., стоматолога-хирурга со стажем в 6 лет.
Определение болезни. Причины заболевания
Шейный лимфаденит — это увеличение лимфатических узлов в области шеи, вызванное воспалением.
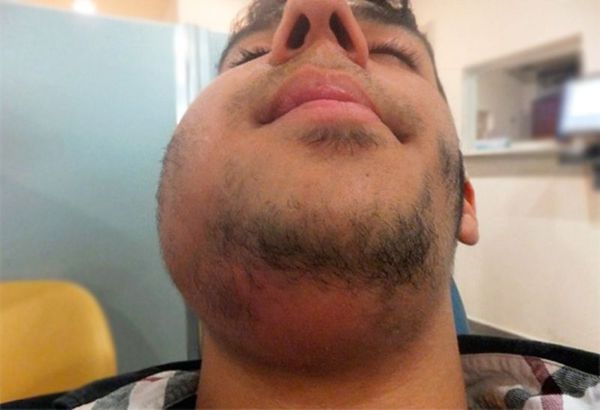
При остром лимфадените увеличенный лимфоузел становится плотным и болезненным, кожа воспалённой области краснеет, повышается местная температура и появляется слабость. При хроническом лимфадените других симптомов, кроме увеличения лимфоузла, может не быть.
Причины шейного лимфаденита
Лимфаденит может возникать из-за воспаления в зубочелюстной системе и ЛОР-органах. Реже его причиной становятся местные заболевания кожи, например фурункул, карбункул и нагноившаяся эпидермальная киста.
К развитию шейного лимфаденита могут приводить специфические и неспецифические возбудители. В первом случае лимфаденит сопровождает основное заболевание, особенности воспаления лимфоузлов напрямую зависят от возбудителя.
Во втором случае причиной становятся гнойные раны и воспалительные процессы, связанные с тканями зуба и периодонтом, например кариес, осложнённый периодонтитом. Клиническая картина от возбудителя при этом не зависит.
Возбудители специфического лимфаденита:
Возбудители неспецифического лимфаденита:
Симптомы шейного лимфаденита
Когда в организм проникают вирусы и бактерии, лимфатическая система реагирует на них одной из первых. Поэтому шейный лимфаденит может быть первым проявлением основного заболевания. Позже к нему присоединяются другие симптомы, характерные для туберкулёза, сифилиса, чумы, ВИЧ или других инфекций.
Симптомы острого лимфаденита
При остром серозном лимфадените:
Эти симптомы — повод немедленно обратиться за медицинской помощью.
При остром гнойном лимфадените клинические признаки более выражены. Возбудители воспаления и их токсины распространяются по организму и попадают в системный кровоток, поэтому интоксикация нарастает и симптомы усиливаются.
Симптомы острого гнойного лимфаденита:
На этой стадии лимфатический узел нагнаивается, но близлежащие ткани ещё не поражены. Без своевременной медицинской помощи воспаляются соседние лимфатические узлы и окружающие ткани и возникает осложнение лимфаденита — аденофлегмона.
Симптомы хронического лимфаденита
Хронический лимфаденит часто протекает без симптомов. При обострении основного заболевания, например тонзиллита или ринита, лимфоузел увеличен и причиняет умеренную боль пациенту.
Зачастую при излечении или стабилизации основного заболевания признаки лимфаденита тоже исчезают. Но иногда после нескольких обострений ткани лимфоузла разрастаются. Такой узел не болит, но увеличен. Из-за его поверхностного расположения пациенты часто самостоятельно обнаруживают изменение. Обычно они замечают, что под кожей на шее появился «перекатывающийся шарик». Это свойственно именно хроническому лимфадениту, так как лимфатический узел не сращён с окружающими тканями.
Патогенез шейного лимфаденита
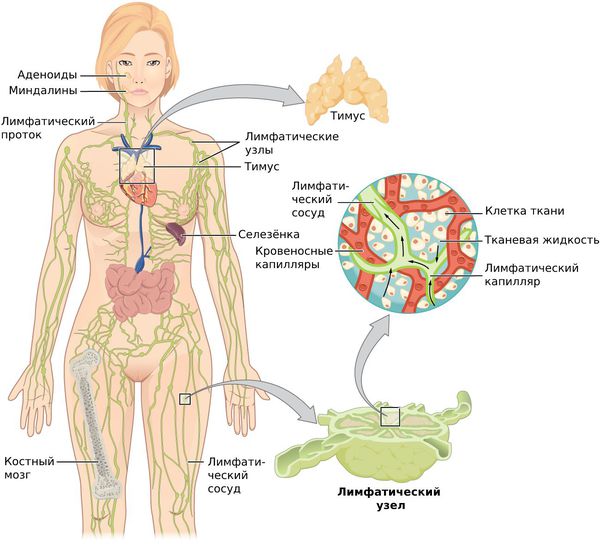
Лимфатическая система — это сеть органов, сосудов и лимфатических узлов, расположенных по всему телу.
Функции лимфатической системы:
При воспалительных процессах, чаще гнойных, лимфа (бесцветная жидкость с большим количеством лимфоцитов) с бактериями и токсинами из очага поражения поступает в лимфатические узлы — небольшие структуры, которые фильтруют лимфатическую жидкость. Проходя сквозь них, лимфа обогащается лимфоцитами и антителами и очищается от инородных частиц: микробных тел, погибших и опухолевидных клеток, пылевых частиц. Они задерживаются и уничтожаются в лимфоузлах.
Проще говоря, лимфатические узлы выступают барьером, который не даёт инфекции распространяться по организму. Однако при слабом иммунитете и высокой патогенности микробов узел инфицируется и воспаляется. Он увеличивается и становится болезненным, но окружающие ткани в патологический процесс ещё не вовлечены. Затем воспаление нарастает, поражаются близлежащие ткани и симптомы интоксикации становятся более выраженными.
В дальнейшем лимфатический узел нагнаивается. Сперва гной находится внутри него и за пределы капсулы не распространяется. Без лечения пациент чувствует себя всё хуже, гноя в лимфатическом узле становится больше, затем капсула разрывается и гнойное содержимое проникает в окружающие ткани.
Классификация и стадии развития шейного лимфаденита
По типу возбудителя
Неспецифические (клиническая картина не зависит от возбудителя):
Специфические (лимфаденит сопровождает основное заболевание, его течение напрямую зависит от возбудителя):
По типу течения заболевания
По локализации входных ворот инфекции
По расположению лимфоузлов
Стадии развития заболевания
На начальных стадиях ткани лимфатического узла могут либо полностью восстановиться, либо заболевание переходит в тяжёлую стадию или хроническую форму. Это зависит от характера и агрессивности возбудителя, состояния иммунитета и оказанной медицинской помощи.
При хроническом течении лимфаденита изменяется структура лимфатического узла, лимфоидная ткань разрастается, могут появиться очаги распада и некроза. В таком состоянии узел может находиться много лет, но при этом не беспокоить. Однако при снижении защитных сил организма хроническое воспаление может обостриться и возникнет гнойный процесс.
Осложнения шейного лимфаденита
При своевременном обращении к врачу неспецифический шейный лимфаденит полностью обратим. Если же визит к доктору откладывать, заниматься самолечением или игнорировать проблему, то часто развиваются осложнения.
Одно из них — аденофлегмона, или гнойное воспаление жировой клетчатки, окружающей поражённый лимфоузел. Симптомы аденофлегмоны:
Общее состояние пациента тяжёлое, ему требуется неотложная медицинская помощь.
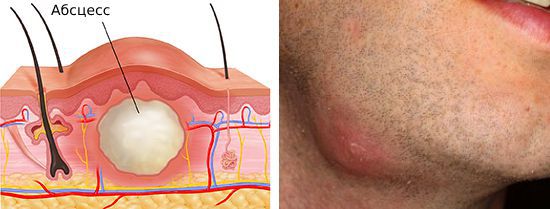
Более редкое осложнение — нагноение лимфатического узла с образованием абсцесса или флегмоны. Флегмона — острое разлитое гнойное воспаление клетчаточных пространств. В отличие от абсцесса она не имеет чётких границ.
Активное распространение инфекции в организме может приводить к тяжёлому общему осложнению — сепсису, при котором возбудитель попадает в кровь и может поразить любой орган. При сниженном иммунитете организм не справляется с инфекцией и пациент может погибнуть.
Если организм ослаблен и не может противостоять нагноению лимфатического узла, но ему удаётся не дать инфекции распространиться по организму, то очаг воспаления и здоровых тканей разграничивается. В результате образуется капсула, внутри которой накапливается гной. Со временем гноя становится больше, капсула разрывается и образуется свищевой ход, через который гной выходит наружу. Сформировавшийся свищевой ход после опорожнения абсцесса длительно заживает, и в итоге образуется грубая рубцовая ткань.
При абсцедирующем лимфадените и аденофлегмоне часто развивается тромбофлебит — опасное заболевание, при котором венозная стенка воспаляется, а в просвете сосуда образуется тромб. На фоне тромбофлебита может развиться другое серьёзное заболевание — энцефалит, или воспаление тканей головного мозга.
Диагностика шейного лимфаденита
Диагностические мероприятия при шейном лимфадените можно разделить на клинические, аппаратные и лабораторные.
Клиническое обследование
Сбор жалоб: пациент обычно отмечает боли в области поражённого лимфатического узла, признаки общей интоксикации организма и симптомы основного заболевания.
Изучение анамнеза: врач выясняет интенсивность, характер течения и время появления симптомов. Также он узнаёт о социально-бытовых условиях жизни пациента, иммунном статусе, наличии хронических и вирусных заболеваний.
Клинический осмотр: оценивается симметричность лица и шеи, наличие отёчности и покраснения. Все шейные лимфатические узлы ощупываются с обеих сторон. Если выявлен изменённый лимфоузел, то врач описывает его форму, консистенцию, размер, поверхность, расположение, болезненность, подвижность при попытках смещения и состояние симметричного лимфоузла.
Все лимфатические узлы подразделяются на два вида:
Шейные лимфоузлы в основном относятся к поверхностным, лишь некоторые из них расположены под мышцами. Поверхностное расположение облегчает диагностику — зачастую воспалённый узел визуально заметен без дополнительных методов.
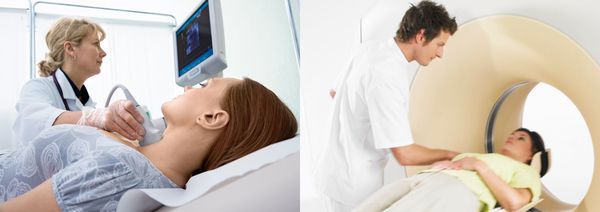
Аппаратные методы
К ним относятся ультразвуковое исследование (УЗИ), компьютерная томография (КТ) и магнитно-резонансная томография (МРТ).
Ультразвуковая диагностика основана на способности звуковых волн отражаться от разных структур организма.
На УЗИ выявляют:
Метод компьютерной томографии использует рентгеновское излучение. При помощи аппарата КТ делаются послойные снимки, а компьютерная программа собирает их в трёхмерное изображение.
Компьютерная томография позволяет:
При проведении КТ черепа можно выявить причины заболевания, например воспаление в области внутреннего уха, в тканях, окружающих зуб, и в полости верхнечелюстной пазухи.
МРТ схожа с КТ, однако точнее и безопаснее, так как проводится без рентгеновского излучения.
Лабораторные методы
Дифференциальная диагностика
Лечение шейного лимфаденита
Устранение первичного очага инфекции
К шейному лимфадениту часто приводит острый или обострившийся периодонтит и осложнения запущенного кариеса, например острый гнойный периостит.
Если зуб можно сохранить, то корневые каналы очищают и пломбируют. Если восстановить зуб невозможно, то его удаляют. При сформировавшемся гнойном очаге больной зуб лечат или удаляют, абсцесс вскрывают. Если шейный лимфаденит развился из-за заболевания ЛОР-органов, также следует устранить очаг острого воспаления.
Медикаментозная терапия
Физиотерапевтическое лечение
Физиотерапевтические методы применяют в России для уменьшения сроков медикаментозного лечения, однако научно обоснованных доказательств их эффективности недостаточно.
Хирургическое вмешательство
Вскрытие гнойного очага показано при гнойной форме лимфаденита и аденофлегмоне. В зависимости от размеров очага операция проводится под местной или общей анестезией. При хирургическом вмешательстве гнойное содержимое и ткани распавшегося лимфатического узла удаляются.
После хирургической обработки в рану помещают дренаж, который обеспечивает отток гноя и не даёт краям раны срастаться. Затем рану обрабатывают, обновляют её края и ушивают.
Дезинтоксикационная терапия
Диета
Рекомендовано сбалансировано питаться и потреблять достаточно витаминов, макро- и микроэлементов.
Особенности лечения лимфаденита
Лечение шейного лимфаденита напрямую зависит от стадии и формы заболевания.
При остром серозном лимфадените особое внимание уделяется первичному очагу воспаления: воспалительным заболеваниям зубов, полости рта и ЛОР-органов. Если первичный воспалительный процесс остановить на ранних стадиях, то симптомы острого серозного лимфаденита также становятся менее выраженными.
При развитии гнойной формы устраняют первичный очаг, вскрывают гнойник и удаляют ткани распавшегося лимфоузла. Пациент обычно находится в больнице под круглосуточным наблюдением. Проводятся ежедневные перевязки, назначают антибактериальную, противовоспалительную, антигистаминную и дезинтоксикационную терапию.
При хроническом гиперпластическом лимфадените поражённый лимфатический узел удаляют, лечение также проводится в больнице. Фрагменты тканей отправляют в лабораторию, обрабатывают и исследуют под микроскопом. Эта процедура позволяет исключить онкологическое заболевание и предупредить его развитие.
Прогноз. Профилактика
Прогноз благоприятный, если своевременно обратиться к врачу. Раннее лечение поможет предотвратить необратимые изменения лимфатического узла и сохранить его функции.
Для профилактики шейных лимфаденитов нужно раз в полгода посещать стоматолога.
Другие профилактические меры помогут укрепить иммунную систему и не допустить заражения.
Антибиотики при лимфадените
Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
Воспаление лимфатических узлов может быть гнойным, и чаще всего провоцируется такими бактериями, как стафилококки и стрептококки – поэтому представить лечение этого заболевания без антибиотикотерапии невозможно. Антибиотики при лимфадените назначаются в зависимости от стадии воспалительного процесса и от чувствительности бактериальной флоры в инфекционном очаге, при этом такие медикаменты уместны, как при неспецифическом воспалении, так и при специфическом (туберкулез, гонорея и пр.).
Лечение лимфаденита антибиотиками
Прием антибиотиков необходим при острой форме воспалительного процесса в лимфоузлах. И чем раньше врач назначит такие препараты, тем эффективнее будет лечение.
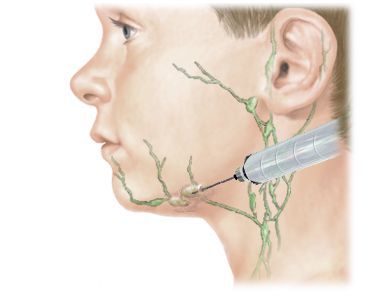
Прежде чем назначать антибиотик, очень желательно исследовать содержимое узла, сделав бактериологический анализ. Суть исследования заключается в пункции и извлечении небольшого количества материала. Такая процедура позволяет определить возбудителя воспалительного процесса, для дальнейшей точной ориентировки на тип антибиотика. Единственным минусом данной манипуляции является её длительность, ведь не всегда доктор располагает временем, в течение которого болезнь может усугубиться. Поэтому зачастую назначается препарат с максимально обширным спектром антибактериального действия.
Эффективность назначенного при лимфадените антибиотика анализируется через 3-4 дня с момента начала лечения. Если улучшение не наступило, то препарат меняют другим.
Иногда при лимфадените используют принцип ступенчатого подхода: то есть, в течение первых нескольких суток антибиотик назначается в виде инъекций, а после первых улучшений переходят на прием того же препарата, но уже в таблетированной форме.
Показания к применению антибиотиков при лимфадените
Гнойное воспалительное поражение может затронуть один лимфоузел, либо всю группу рядом находящихся узлов. Чаще всего лимфаденит поражает такие группы:
Менее часто диагностируют локтевой, подколенный, подвздошный и тазовый лимфаденит.
Антибиотики применяют для лечения как специфического, так и неспецифического воспалительного процесса – но только при доказанном бактериальном происхождении инфекции. Обычно такая инфекция проявляется недолговременным увеличением группы узлов, которые становятся болезненными, мягкими, горячими на ощупь.
Продолжительный лимфаденит (несколько месяцев подряд) часто является признаком специфических воспалительных процессов – например, туберкулеза или сифилиса. Применение антибиотиков и в такой ситуации оправдано.
Не применяют антибиотики при таких лимфаденитах, которые связаны со следующими причинами:
Увеличенные лимфоузлы не всегда указывают на наличие воспалительного процесса: иногда такое случается и при злокачественных опухолях. При подозрении подобной патологии антибиотики также не нужны: проводится цитологическое исследование биологического материала из узла, после чего назначается соответствующее патологии лечение.

Форма выпуска
Известен ряд наиболее распространенных лекарственных форм антибиотиков при лимфадените – это таблетки, капсулы, растворы. Реже используются свечи и сиропы. Каждая из перечисленных форм отличается своими «плюсами» и «минусами»:
Таблетки и капсулы
Выбор лекарственной формы осуществляет доктор: он сможет посоветовать наиболее удобный антибиотик при лимфадените, как для взрослых, или пожилых пациентов, так и для ребенка.
Названия
Наиболее распространенными при лимфадените считаются антибиотики пенициллиновой группы – речь идет об Ампициллине, Ампиоксе, Амоксициллине (он же – Флемоксин). Такие медикаменты способны разрушать структурную стенку патогенных микробов, чем вызывают их гибель. Антибиотики указанной группы не повреждаются кислой желудочной средой, поэтому их можно назначать не только инъекционно, но и в форме таблеток. К слову, таблетки и капсулы особенно востребованы для лечения лимфаденита у пациентов детского возраста.
Антибиотики пенициллиновой группы имеют ряд неоспоримых преимуществ перед другими подобными препаратами: они малотоксичные, гипоаллергенные, не имеют склонности к накоплению в тканях организма. Чтобы повысить эффективность пенициллинов, их зачастую сочетают с препаратами клавулановой кислоты (комплексные медикаменты Амоксиклав, Аугментин). Клавулановая кислота оберегает антибактериальное средство от повреждающего воздействия бактериальных энзимов.
Близкими по действию к пенициллиновым препаратам считаются антибиотики-макролиды. Макролиды прекрасно справляются со стафилококками, стрептококками, которые обладают устойчивостью к пенициллиновым средствам. В схему терапии лимфаденита можно включать такие антибиотики макролидной группы, как Кларитромицин, Азитромицин, Сумамед. Их назначают и в педиатрии, и во взрослой практике.
Ещё одна подходящая антибактериальная группа при лимфадените – это цефалоспорины. Чаще всего они рекомендованы для лечения поражений лимфоузлов шеи и подмышек. Наиболее распространенными цефалоспоринами считаются Цефтриаксон, Цефазолин, Цефуроксим, Цефалексин. Единственным возможным минусом антибиотиков данной группы является то, что применяют их преимущественно в виде инъекций, что не всегда удобно и уместно (особенно в педиатрической практике).
Среди других медикаментов антибактериального действия, которые при лимфадените применяют реже, можно особенно выделить такие препараты:

Фармакодинамика
Клиническое влияние антибиотиков при лимфадените определяется, как чувствительностью бактерий к препарату, так и распределением активного вещества в тканях и жидкостях организма. Степень такого распределения может измениться у пациентов с печеночно-клеточной недостаточностью, с нарушенной мочевыделительной функцией почек и пр. Все это необходимо учитывать при назначении антибиотика.
То, как именно поведет себя антибактериальное вещество в организме, зависит от метаболических особенностей и степени связывания с протеинами плазмы. Эффективное терапевтическое воздействие возможно только при хорошей всасываемости препарата. Кроме того, внутри организма антибиотик подвергается ферментации (метаболизму), входе которой формируются неактивные, либо даже токсические продукты.
Механизм воздействия выбранного препарата состоит из трех хронологических этапов: фармацевтического, кинетического и динамического.
На фармацевтическом этапе наблюдается дезинтеграция формы препарата – это растворение, выход активного компонента, всасывание. Сочетание антибиотика с пищей и желудочным соком может привести к разной степени усвоения медикамента, вплоть до его инактивации.
Тетрациклиновые препараты, помимо их токсичности, обладают эффектом связывания с кальцием (например, с кальцием, содержащимся в молочной продукции). Таким образом, с наличием пищи в желудке ухудшается всасывание тетрациклинов, пенициллина, эритромицина, рифампицина и прочих антибиотиков.
Далее рассмотрим кинетический этап механизма воздействия антибиотика, на котором происходит всасывание, распределение, обмен, выведение активного компонента. Именно в этом периоде антибиотик воздействует непосредственно на возбудителя. Этап продолжается с момента присутствия медикамента в кровотоке до выведения из него.
При инъекционном введении раствора антибиотика наблюдается более быстрый контакт с возбудителем и проникновение антибактериального компонента в инфекционный очаг.
С подкожным или внутримышечным введением скорость усвоения пропорционально зависима от степени растворимости препарата в жидкостях.
На динамическом этапе происходит воздействие антибиотика непосредственно на патогенный микроорганизм на фоне достижения оптимальной биологической активности. Этот этап может продолжаться от пары часов до нескольких дней (например, если лечение проводится антибиотиками с пролонгированным действием).
Эффективность терапии определяется такими факторами:
Временные промежутки между приемом медикаментов, общая продолжительность антибиотикотерапии также зависят от фармакокинетики и фармакодинамики, о чем всегда следует помнить, назначая тот или иной препарат.

Способ применения и дозы
Врач может назначить разные антибиотики при лимфадените, в зависимости от ситуации – ведь перечень подобных медикаментов достаточно широк. Мы рассмотрим лишь несколько наиболее распространенных антибиотиков, уместных для лечения данного заболевания.
Указанное количество антибиотика принимают три раза в сутки, после еды.
Длительность терапии Бензилпенициллином определяется индивидуально.
Антибиотик вводят один раз в сутки, в течение 7-10 дней.

Антибиотики при подчелюстном лимфадените
Лимфаденит с воспаленными узлами в области шеи и под нижней челюстью называют шейным, либо подчелюстным. Эту разновидность патологии легче всего обнаружить, как доктору, так и самому больному, поскольку данная область практически всегда открыта для обзора. Наиболее часто такое воспаление вызывается неспецифическим возбудителем: стрептококками, стафилококками и пр. Причинами поражения становятся:
При стафилококковом лимфадените с тяжелым течением применяют Бензилпенициллин в виде внутримышечных или внутривенных инъекций. Такую терапию продолжают до купирования острых признаков воспаления и нормализации температуры (как правило, для этого требуется 2-3 суток). После этого пациента переводят на пероральный прием пенициллинов:
Длительность лечения корректируется доктором в индивидуальном порядке.
При стафилококковом лимфадените применяют полусинтетические пенициллины, либо цефалоспориновые препараты первого поколения. При умеренных проявлениях лимфаденита антибиотики назначают перорально, а в тяжелых ситуациях показано внутривенное введение препаратов.
Антибиотики при шейном лимфадените могут быть назначены ещё до получения информации по бактериоскопии и посеву. В подобной ситуации уместно назначение пенициллинов, стойких к пенициллиназе, либо препаратов цефалоспоринового ряда, так как они проявляют активность по отношению к наиболее частым возбудителям лимфаденита – это стафилококк aureus и стрептококки группы A. Реже лимфаденит вызывается анаэробными бактериями, обитающими в ротовой полости, или ещё реже – бактерией Haemophilus influenzae тип B.

Антибиотики при лимфадените за ухом
Воспаление узлов, расположенных за ухом, называют околоушным лимфаденитом. Лечение такой патологии основывается на устранении исходной её причины. Например, при краснухе или паротите применяют противовирусные средства, а антибиотики назначают при воспалительных процессах во внутреннем ухе, в слуховом проходе, а также при идиопатическом лимфадените.
Оптимально применять препараты с широким спектром антибактериальной активности – например, уместно применение полусинтетических пенициллинов, макролидов, β-лактамных антибиотиков, представителей цефалоспоринового ряда. Показателями успешного выбора препарата становятся такие симптомы, как уменьшение объемов лимфоузла, стихание болей, стабилизация температурных показателей.

Антибиотики при паховом лимфадените
Паховый лимфаденит способен развиваться после проникновения возбудителя в паховые лимфатические узлы. При этом лимфоузел может поражаться отдельно (первичный лимфаденит), либо как следствие другого заболевания (вторичный лимфаденит).
Базовыми причинами чаще всего становятся:
Схема лечения зависит от многих индивидуальных особенностей заболевания. Стандартно могут быть назначены:
Длительность антибиотикотерапии определяется в зависимости от динамики улучшения: в большинстве случаев требуется от 10 до 14 суток.

Антибиотики при подмышечном лимфадените
При подмышечном лимфадените стандартно назначают как антибиотики, так и средства для поддержки иммунитета. Среди наиболее востребованных антибиотиков выделяют:

Антибиотики при лимфадените у детей
Так же, как и во взрослом возрасте, при назначении антибиотика при лимфадените у детей сначала следует выяснить особенности заболевания: уточнить причину, степень и стадию развития воспалительного процесса. Одно условие необходимо выполнять строго: никакого самостоятельного приема антибиотиков быть не должно – тем более, в детском возрасте.
Только лишь антибиотиками лимфаденит у ребенка вылечить не получится, так как необходимо воздействовать на проблему в комплексе. Обычная схема лечения всегда состоит из жаропонижающего и антивоспалительного препарата, иммуномодулятора, поливитаминного средства. Если имеет место острый гнойный лимфаденит, то может быть назначено хирургическое вмешательство в виде вскрытия или удаления воспаленного узла.
Если операции не требуется, то большинству маленьких пациентов выписывают такие антибиотики с широким спектром активности, как Супракс, Флемоксин солютаб, Аугментин – это препараты можно приобрести, как в таблетированной форме, так и в виде сладкого сиропа или суспензии.
После оперативного вскрытия гнойного очага назначают несколько иное комплексное лечение:
Не следует забывать, что лимфаденит может указывать на наличие патологического процесса выше тока лимфы к пораженным лимфатическим узлам. Поэтому для проведения адекватного лечения нужно обязательно установить причину заболевания и устранить её.

Использование антибиотиков при лимфадените во время беременности
При беременности риск развития лимфаденита не меньший, чем при других обстоятельствах, и даже больший: ведь иммунная защита в этом периоде значительно ослаблена. Однако у подавляющего количества женщин лимфаденит становится осложнением острых инфекционных заболеваний.
Несмотря на массу предосторожностей и запретов при беременности лимфаденит бактериального происхождения лечат только при помощи антибиотиков. Для женщин в подобной ситуации выбирают один из наиболее подходящих и безопасных медикаментов, с учетом состояния и чувствительности микробов.
Предпочтительно назначают такие антибиотики:
Конечно, для усиления эффективности назначается и дополнительное лечение:
Ни в коем случае не следует практиковать самолечение: если беременная женщина будет выполнять все врачебные назначения, то лимфаденит излечится быстро, без неприятных последствий для самой мамы и её будущего ребенка.
Противопоказания
Антибиотики при лимфадените назначают с учетом противопоказаний, основным из которых считается повышенная чувствительность к выбранной группе антибактериальных средств.
Полусинтетические антибиотики могут быть противопоказаны при таких заболеваниях:
При диагностированной пониженной функциональности почек и обменной активности у пожилых пациентов доза антибиотиков может требовать коррекции.
При недостаточной работе печени и/или почек может происходить кумуляция препаратов, что учитывается доктором.

Побочные действия антибиотиков при лимфадените
Применение антибиотиков при лимфадените иногда сопровождается отдельными побочными проявлениями:
Почему ухудшилось состояние при лимфадените от антибиотика?
Антибиотики, которые применяются при лимфадените, обладают общим сильным воздействием на человеческий организм. На фоне антибиотикотерапии многие пациенты жалуются на ощущение слабости, боли в голове, состояние недомогания. Такие симптомы могут появиться по нескольким причинам:
Помимо этого, лимфаденит может быть следствием вирусной инфекции. Возбудителем в такой ситуации становится вирус гриппа, цитомегаловирус, вирус простого герпеса или пр. Известно, что принимать антибиотик при лимфадените вирусного происхождения нецелесообразно, так как уничтожить возбудителя он не сможет, и болезнь будет прогрессировать. В подобном случае существует необходимость в применении противовирусных препаратов.

Передозировка
Лечение передозировки начинают с полной отмены препарата и ускорения его выведения из организма. Незаменимыми в данной ситуации становятся осмотические диуретики и активированный уголь. Если необходимо, назначается симптоматическое лечение.
Появление судорог – это повод для назначения диазепама, а при тяжелой почечной недостаточности возможно применение гемодиализа или других методов для очищения крови.

Взаимодействия с другими препаратами
Наиболее востребованные антибиотики при лимфадените – пенициллины – не могут быть назначены в сочетании с аллопуринолом, из-за высокой опасности появления «ампициллиновой сыпи».
Антибактериальный синергизм наблюдается на фоне применения пенициллинов с макролидами или тетрациклинами. Аминогликозиды с пенициллинами сочетаются только при пероральном приеме: смешение этих антибиотиков в одном шприце приводит к потере активности препаратов.
Перед назначением антибиотиков женщинам детородного возраста нужно уточнять, принимают ли они оральные контрацептивные средства, так как некоторые препараты – например, пенициллины, способны нарушать их эффективность. На время лечения антибиотиками женщинам лучше временно отказаться от приема контрацептивных таблеток, заменив их барьерными методами контрацепции.
Пенициллины избегают назначать пациентам, которые одновременно принимают антикоагулянты, антиагреганты и нестероидные антивоспалительные препараты, из-за высокого риска кровотечений.
Макролиды не применяют в сочетании с противокислотными средствами (снижается эффективность антибиотикотерапии). Также макролидные антибиотики не предлагаются совместно с амфениколом и линкозамидами, статинами.

Условия хранения
Большая часть антибиотиков, которые используют при лимфадените, рассчитаны на хранение при обычной комнатной температуре – то есть, оптимальными показателями станут +15-22°C. Иногда инструкция указывает на особенные условия для сохранности препаратов – например, сухое прохладное место (холодильник) может быть рекомендовано для инъекционных растворов.
В комнатных условиях, в затемненных местах, подальше от обогревательных приборов обычно хранят антибактериальные таблетки и капсулы.
Замороженные медикаменты, так же как и перегретые на солнце или в жарком помещении, употреблять не следует: такие антибиотики могут изменить собственные свойства и навредить пациенту с лимфаденитом.

Срок годности
Срок хранения антибиотиков, используемых при лимфадените, обычно может составлять 2-3 года. Этот момент лучше уточнять по отношению к конкретному антибактериальному препарату.
Срок годности, который прописан на упаковке от медикамента, сможет соответствовать действительности только в случае, если соблюдался адекватный температурный режим, указанный в аннотации к препарату.

Лимфаденит не проходит после курса антибиотиков: почему?
Лимфаденит может иметь бактериальную, вирусную, аллергическую природу. Такая природа определяется путем проведения предварительных анализов – например, мазка на флору и чувствительность к антибиотикам.
Вирусный тип не поддается лечению антибиотиками – для этого существуют противовирусные препараты. При аллергическом лимфадените антибиотики также пользы не принесут – более того, могут и навредить. В подобных ситуациях положительной динамики в лечении лимфаденита не будет, так как медикаменты изначально назначены неправильно.
Случается, что и при бактериальном лимфадените антибиотик не действует – например, если микробы оказываются нечувствительны к нему. В подобной ситуации нужно сдать уже упомянутый ранее анализ на флору и чувствительность к антибиотикам.
Можно ли вылечить лимфаденит без антибиотиков?
Не всегда при лимфадените целесообразно применение антибиотиков. Мы уже упоминали о том, что заболевание может иметь вирусную или аллергическую природу, и антибактериальные средства в подобных ситуациях не назначают.
Базовую роль в определении необходимости в антибиотикотерапии играет причина увеличения лимфатических узлов: её устанавливают путем обследования зоны, откуда оттекает лимфа в пораженные узлы, а также при помощи лабораторных анализов (ОАК, тест на инфекционный мононуклеоз, титры антистрептолизина, реакция VDRL и пр.). При этом наиболее распространенным методом диагностики считается пункция с биопсией узла. Изъятый материал подвергают окраске по Граму, высевают на питательную среду для определения культур аэробных и анаэробных микроорганизмов, а также микобактерий.
При лимфадените, спровоцированном атипичными микобактериями, антибиотики в большинстве случаев не нужны: при усугублении заболевания проводят хирургическое лечение с иссечением пораженных узлов. После вмешательства принимают антимикобактериальные средства.
В остальных случаях антибиотики при лимфадените могут быть назначены ещё до получения результата посева и бактериоскопии если ситуация требует срочного начала лечения. В подобной ситуации используют пенициллиновые препараты, либо другие антибиотики, активные по отношению к наиболее распространенным возбудителям.