При кашле чем дышать в небулайзере детям
Ингалятор: первая помощь при кашле
Кашель – основной симптом, сопровождающий острые и хронические респираторные заболевания у детей: трахеит, бронхит, ларингит, бронхиальная астма, воспаление легких. Одним из эффективных методов лечения кашля являются ингаляции с помощью небулайзера.
Преимущества использования небулайзера при кашле
Использование небулайзера при лечении кашля у маленьких детей гарантирует быстрый эффект на любой стадии заболевания. Прибор распыляет лекарственное вещество до мельчайших частиц, проникающих в глубокие отделы бронхиального дерева. Клинически доказано, что растворы препаратов всасываются через слизистые дыхательных путей в 20 раз быстрее, нежели через желудок и кишечник.
При ингаляционном лечении кашля применяется широкий перечень лекарственных средств. Удобство и простота использования, безболезненность и безопасность процедур сделала прибор номером один в лечении кашля для всей семьи, включая беременных и новорожденных.
Как выбрать небулайзер
При выборе ингалятора для домашнего использования учитывают ряд параметров.
Современная разновидность ингаляционных аппаратов – электронно-сетчатые (меш). Расщепление препарата на мелкие частицы выполняется при помощи вибрирующей мембраны и сеточки с миниатюрными делениями. Высококонцентрированный капельный аэрозоль достигает воспалительного очага, расположенного в самых глубоких отделах бронхов.
Ультразвуковые и компрессорные ингаляторы также подходят для детей. Паровые модели могут вызвать ожог.
Бесшумные приборы, такие как меш-небулайзеры, исключают дискомфорт и страх перед процедурой, подходят даже для грудничков.
Компактный размер небулайзера позволяет брать прибор в дорогу и путешествия.
Желательно, чтобы в комплект входило несколько насадок и сумка для хранения и переноски прибора.
Привлекательный дизайн, такой как в небулайзерах AGU N7 Minimill и AGU Tomchi, превращает процедуру в веселую игру.
Особенности использования небулайзера при сухом и влажном кашле
Выбор лекарств зависит от основного заболевания и вида кашля. Применение всех средств у ребенка следует согласовать с лечащим врачом (особенно антибиотиков, настоек трав, сиропов).
Ингаляции при сухом кашле увлажняют слизистые оболочки, разжижают мокроту, т.е. делают кашель продуктивным. С этой целью назначаются муколитики, бронхолитики и противовоспалительные средства, на начальных проявлениях достаточно физраствора или минеральной воды без газа. Применение небулайзера при влажном кашле с препаратами отхаркивающего, дезинфицирующего и антисептического действия направлено на скорейшее выведение мокроты из бронхов.
Противопоказания к ингаляционной терапии
Общими противопоказаниями для процедур является повышенная температура тела, тяжелые системные заболевания, склонность к кровотечениям и аллергия на используемые лекарственные препараты.
Небулайзерная терапия – эфективна в лечении кашля и насморка у взрослых и маленьких пациентов. Регулярные процедуры облегчают дыхание, ускоряют выздоровление, помогают избежать осложнений и уменьшить лекарственную нагрузку. Дышите на здоровье!
Ингаляции при кашле
Ингаляции начали применять ещё с древних времен и до сих пор этот метод успешно используют при лечении кашля. С каждым годом происходит усовершенствование аппаратов для ингаляции, а также появляются новые лекарственные препараты, которые используют в ингаляционной терапии. При использовании ингаляционных приборов (небулайзеров) расширяются возможности для лечения острых и хронических заболеваний дыхательной системы.
Применение ингаляций
Преимущества ингаляций
Противопоказания
Ингаляции не рекомендуются при:
Виды ингаляторов
Метод ингаляционной терапии основан на проникновении лекарственных веществ в дыхательные пути в виде аэрозоля, то есть мельчайших частиц, взвешенных в газообразной среде. При вдыхании аэрозоля:
Ингаляторы подразделяются на виды в зависимости от механизма образования частиц.
Ультразвуковые ингаляторы
В ультразвуковых ингаляторах лекарственное вещество распыляется за счет высокочастотной вибрации пьезоэлектрических кристаллов.
Исследования показывают, что ультразвуковые ингаляции эффективны за счет распыления не только самого лекарственного вещества, но и отрицательно заряженных частиц, которые оказывают дополнительный противовоспалительный эффект.
Однако у такого типа ингаляторов есть недостаток: воздействие ультразвука разрушает многие лекарственные препараты (например, антибиотики и препараты, разжижающие мокроту).
Компрессорные ингаляторы
Компрессорный ингалятор преобразует лекарственное вещество в мелкодисперсный аэрозоль за счет сжатого воздуха от компрессора.
Компрессорный ингалятор считается самым эффективным для воздействия на все отделы дыхательных путей. Большим его преимуществом является создание аэрозольной взвеси с очень мелким размером частиц лекарственного вещества. Можно использовать любые лекарственные препараты, которые предназначены для ингаляции.
Паровые ингаляторы
Основаны на испарении лекарственных веществ под воздействием высоких температур.
В лечебной практике обычно используют два вида ингаляторов: компрессорные и ультразвуковые.
Как проводить ингаляции
Ингаляции с бромгексином
От чего помогает бромгексин?
Бромгексин относится к муколитическим и отхаркивающим препаратам. Применяется препарат при бронхите, пневмонии, ларингите, фарингите, туберкулезе, бронхиальной астме. Его можно использовать как при сухом, так и при влажном кашле. Желательно начать принимать бромгексин на ранних стадиях заболевания для получения наилучшего эффекта.
Можно ли делать ингаляции с бромгексином?
Согласно инструкции бромгексин принимают внутрь, и нет официальной информации о том, что его следует использовать для ингаляции, однако иногда он применяется ингаляторно в домашних условиях.
Специально в виде раствора для ингаляций продается ближайший аналог бромгексина — амброксол (Амбробене, Лазолван и др). В любом случае, прежде чем использовать тот или иной препарат, обязательно проконсультируйтесь у специалиста.
Какой бромгексин подходит для ингаляций?
В качестве примера возьмём форму: бромгексин капли по 8мг/мл. Прежде чем проводить ингаляцию, его нужно разбавить с дистиллированной водой в соотношении 1:1.
Если брать другой раствор бромгексина, где доза препарата составляет 4 мг на 5 мл, то общий объем составит для взрослого человека 20 мл. Тогда как камера ингалятора обычно имеет максимальную вместимость 5 мл.
Бромгексин раствор для ингаляций
Дозировка для приготовления раствора:
Ингаляцию проводят два раза в день. Курс лечения: 5 дней.
Как приготовить раствор
Разбавляют препарат с дистиллированной водой (водой для инъекций) в соотношении 1:1. Затем греют приготовленный раствор до температуры 36-38 градусов, но не больше и не меньше, потому что высокая и низкая температура раствора влияет отрицательно на воспалительный процесс. При температуре 25-28 градусов является раздражителем для бронхов из-за холодового фактора. А если раствор имеет 39-40 градусов, то губительно действуют на компоненты лекарства: такая температура разрушает лекарственный препарат.
Как пользоваться ингалятором
В поликлиниках ингаляции проводят под присмотром врачей, дома их нужно проводить самостоятельно, но не все знают, как это делать правильно.
В этой статье рассмотрим, как пользоваться ингалятором: как собрать небулайзерную камеру, как провести ингаляцию, какие частые ошибки совершают при использовании.
Как работает ингалятор
Лечение ингаляциями основано на вдыхании лечебного или профилактического препарата в состоянии аэрозоля или пара.
В зависимости от технологий выделяют 4 вида ингаляторов: паровой ингалятор, компрессорный, ультразвуковой ингалятор, приборы с меш-технологией.
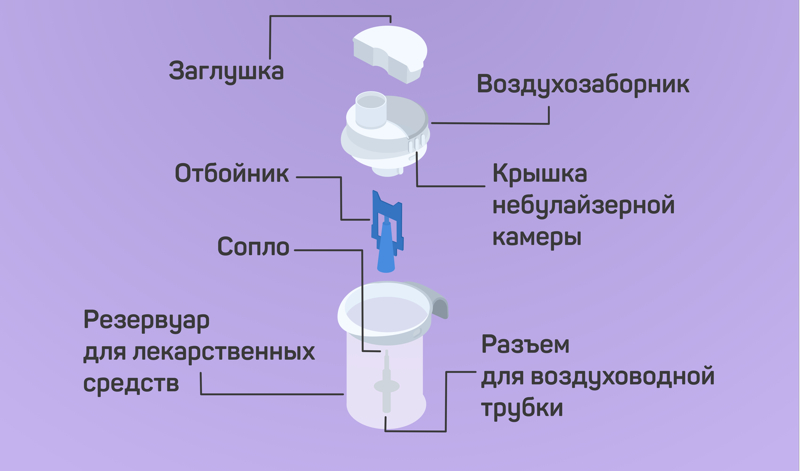
Как собрать небулайзерную камеру
Часто у пользователей небулайзеров возникают трудности с прибором — бывает сложно собрать камеру, в которую заливается лекарство. Пошагово разберём, как это сделать правильно, на примере ингалятора OMRON Comp Air NE-C24.
Когда вы впервые откроете коробку с небулайзером, камера может быть как в собранном виде, так и в разобранном. Рассмотрим вариант, когда она разобрана и покажем, как её собрать.
Небулайзерная камера состоит из 4 элементов.
Для корректной работы небулайзера необходимо поместить отбойник внутрь резервуара — без него лекарство не превратится в аэрозоль, а ингаляция не будет иметь смысла.
Когда вы установите отбойник, залейте лекарство в резервуар, закройте крышку и подсоедините воздуховодную трубку.
Резервуар собран. Осталось подобрать подходящую насадку для ингаляции: мундштук, маску для взрослого или для ребёнка.
В ингаляторах OMRON отбойник помещается на конуснообразный элемент резервуара (сопло).
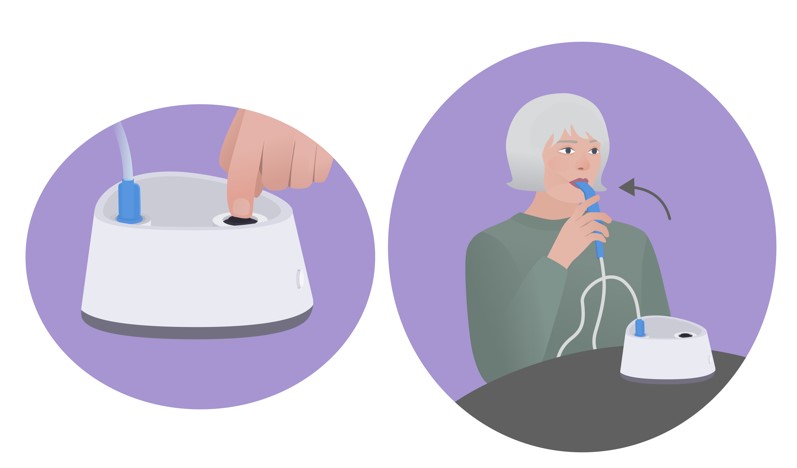
Как проводить ингаляции
Перед использованием подготовьте небулайзер: залейте ингаляционный раствор в небулайзерную камеру. Не кладите её набок — так лекарство может вылиться.
Ингаляцию рекомендуется проводить сидя, в расслабленном положении.
Длительность ингаляции и объём лекарства назначаются врачом.
Как проводить ингаляции.
Что заливать в ингалятор
В ингаляциях используют лекарства, физрастворы, эфирные масла. Что выбрать — зависит от очага воспаления и характеристик ингалятора. Например, в паровых ингаляторах не рекомендуется использовать антибиотики и гормональные препараты — они разрушаются при высокой температуре.
Какие лекарства используются для ингаляций:
Физраствор подходит для профилактики, а также при ОРВИ и гриппе. Он снимает отёчность и раздражение слизистой, способствует отхождению мокроты. Поскольку это физиологический раствор, с ним можно проводить ингаляции детям.
Считается, что минеральная вода «Боржоми» или «Ессентуки» могут заменить физраствор, но производители ингаляторов их не рекомендуют использовать. Всё потому, что в составе содержатся нефизиологические взвеси.
Эфирные масла используются только с паровыми ингаляторами при лечении верхних дыхательных путей — они полезны для профилактики ОРВИ и гриппа.
Их запрещено использовать в небулайзерах, поскольку при попадании в нижние дыхательные пути масло может закупорить бронхи.
Что нельзя использовать для ингаляций:
Частые ошибки при использовании
Если у вас раньше не было необходимости проводить ингаляции, при первом использовании могут возникнуть ошибки с выбором средства для ингаляции, со сборкой или во время процедуры.
Рассмотрим самые популярные из них.
Из-за неправильно вставленного отбойника процедура теряет смысл. Как поставить отбойник правильно, смотрите в инструкции к прибору — у разных производителей разная конструкция.
Как пользоваться ингалятором ребёнку
Детям пользоваться ингалятором нужно только под присмотром взрослых. Бывает, что не каждый ребёнок может спокойно просидеть в течение 15–20 минут во время процедуры. И родители таких детей знают, как тяжело усадить ребёнка и убедить его спокойно подышать в маску.
Мы собрали советы, которые помогут провести лечение спокойно.
Собирать ингалятор, заливать лекарство и мыть комплектующие нужно взрослому, чтобы не испортить прибор и чтобы процедура прошла эффективно.
Как пользоваться ингалятором при хроническом заболевании
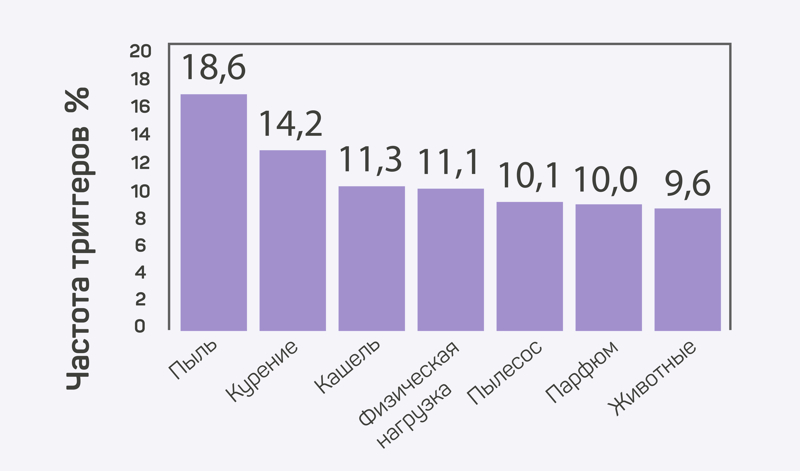
Ингаляции при хронических заболеваниях дыхательных путей — самое эффективное средство лечения. Это необходимо для снятия воспаления, которое провоцирует приступы.
Самые частые триггеры приступа при хронических заболеваниях лёгких.
При хронических заболеваниях ингаляция используется:
Принципиального отличия в технике использования ингалятора, по сравнению с лечением ОРВИ и гриппа, нет.
Оптимальные подходы к терапии кашля. Глава 8
Комбинированный подход, включащий выявление факторов, вызывающих кашлевой синдром, применение антитуссивных лекар препаратов и немедикаментозная терапия считается оптимальной стратегией лечения хронического кашля.
В настоящее время к оптимальной стратегии лечения хронического кашля относят комбинированный подход. Он состоит из следующих этапов:
Ясно, что лечение упорного, изнуряющего хронического кашля невозможно без выявления его причины. Необходимы педантичная оценка кашлевого синдрома, тщательный сбор анамнеза, традиционный объективный осмотр пациента и умелая аускультация легких. Обязательно рентгенологическое исследование грудной клетки. Врач должен сам решить, требуется ли проведение дополнительных исследований, таких как бронхоскопия и 24-х часовая pH-метрия, и консультаций отоларинголога и других специалистов.
Установление возможной причины кашлевого синдрома позволяет проводить целенаправленную этиологическую терапию. При неустановленном диагнозе говорят об идиопатическом “необъяснимом кашле” и проводят эмпирическое лечение.
Следует подчеркнуть, что антибиотики, бронхолитики, отхаркивающие средства не относятся к противокашлевым препаратам. Антибиотики используются в тех случаях, когда кашель обусловлен бактериальной инфекцией, характеризующейся гнойной мокротой (гнойные бронхит и синусит, бронхоэктазы, обострение ХОБЛ). B2-адренергические препараты могут улучшать мукоцилиарный клиренс, но не облегчают кашель.
.png) |
| Табл. 1. Лекарственные препараты с доказанным или возможным противокашлевым эффектом *Не все вещества доступны во всех странах |
.jpg) |
| Рис.1. Пути кашлевого рефлекса и точки терапевтического воздействия. |
Ренгалин – это комплексный препарат, который оказывает влияние на различные патогенетические звенья кашлевого рефлекса, модифицируя активность лиганд-рецепторного взаимодействия регуляторов с соответствующими рецепторами. Релиз-активные (РА) антитела к брадикинину связываются с рецепторами брадикинина, РА антитела к гистамину – с гистаминовыми рецепторами, РА антитела к морфину – с опиатными рецепторами. Присутствие в составе Ренгалина данных компонентов обусловлено патофизиологической ролью брадикинининовых, гистаминовых и опиатных рецепторов в развитии кашля.
Влияние Ренгалина на эти рецепторы позволяет избирательно снижать возбудимость кашлевого центра продолговатого мозга, понижать порог возбуждения ирритантных рецепторов дыхательных путей, а также влиять на периферическое звено дуги кашлевого рефлекса.
Стоит отметить, что при наличии кодеиноподобного действия Ренгалин лишен риска развития побочных эффектов, характерных для противокашлевых препаратов центрального действия.
Ренгалин обладает комбинированным действием благодаря наличию компонентов, активных в отношении острого и хронического (сухого/продуктивного) кашля. Терапевтическое действие Ренгалина проявляется в эффективном купировании дневного и ночного кашля. Ренгалин оказывает противокашлевое действие, способствует купированию кашля и инфекционного воспаления в дыхательных путях без развития вторичных бактериальных осложнений. Ренгалин является эффективным средством в лечении пациентов с кашлем при ОРВИ, остром фарингите, ларингите, ларинготрахеите, трахеите, бронхите. Пациенты имеют высокий уровень приверженности терапии.
Антигистаминные препараты (блокаторы Н1-рецепторов) первого поколения (димедрол, пипольфен, супрастин) одобрены в ряде стран как противокашлевые. Препараты этой группы способны проникать через гематоэнцефалический барьер и влиять на центральные Н1-гистаминорецепторы, вызывая седативный эффект и снижение возбудимости кашлевого центра. Эти препараты целесообразно применять и для подавления кашля, в основе которого лежит аллергический компонент, как, например, у больных с аллергическим ринитом, БА, синдромом постназального затека. Тем не менее, антигистаминные препараты не могут быть использованы в качестве эмпирической терапии в случаях хронического или неспецифического кашля, особенно у детей. Антигистаминные препараты новых поколений не обладают противокашлевыми свойствами.
Мнения относительно эффективности мукоактивных (отхаркивающих) средств для лечения кашля достаточно противоречивы. Эти препараты не обладают противокашлевыми свойствами. Сторонники их применения обосновывают тарапевтический эффект уменьшением вязкости мокроты и облегчением экспекторации. Симптоматическое применение отхаркивающих средств рекомендуется у больных ХОБЛ, при бронхоэктатической болезни для улучшения реологических свойств мокроты и облегчения ее выведения. У некоторых больных ХОБЛ и хроническим продуктивным кашлем муколитики могут уменьшать частоту обострений. Муколитическая терапия должна быть прекращена, если после четырех недель лечения никакого эффекта не отмечается. Некоторые пациенты, используя самолечение, сообщают о субъективной эффективности отхаркивающих при остром бронхите.
Демульсенты (лат. Demulcere) – средства, которые образуют пленку над слизистыми оболочками. Считается, что некоторые демульсенты проявляют противокашлевые свойства, «покрывая» («coating») кашлевые рецепторы и уменьшая их раздражение. Демульсенты – пектин, глицерин, мед и патока – являются основными составными ингредиентами различных безрецептурных микстур и леденцов от кашля.
Ингаляции местноанестезирующих средств, прежде всего, лидокаина, хорошо подходят для лечения трудно контролируемого кашля у взрослых. Они все больше используются для лечения упорного, мучительного кашля у больных с онкопатологией легких в рамках паллиативной помощи. Наряду с уменьшением кашля, ингаляции лидокаина уменьшают восприятие одышки у больных с терминальной стадией рака легкого. В редких случаях ингаляции лидокаина используются при неэффективности традиционных противокашлевых средств при хроническом кашле. Положительные свойства связаны с блокадой афферентных рецепторов дыхательных путей. Распыляемый через небулайзер, 5% раствор лидокаина используется в дозе 10-40 мг на ингаляцию 3 – 4 раза в день. Существуют рекомендации о возможном увеличении дозы до 120 мг лидокаина. Количество процедур определяется эффективностью терапии.
Весьма популярны и немедикаментозные методы лечения кашля. Методы «народной медицины» составляют прежде всего приемы отвлекающей терапии: прогревания, растирания грудной клетки, банки, горчичники, горячие ручные и ножные ванны, согревающие компрессы, другие физиотерапевтические процедуры. Широко применялись «паровые ингаляции», которые, впрочем, могут лишь усиливать кашель. К альтернативным методам относят иглорефлексотерапию, ароматерапию, фитотерапию.
К хорошо апробированным методам супрессивной терапии хронического, рефрактерного кашля относят программы поведенческой терапии («Speech and language therapy»), которые включают обучение и психологические консультации, ларингеальную гигиену и гидратацию, противокашлевую технику, дыхательные упражнения. Впервые подобные методики были предложены в конце 80-х годов прошлого столетия для лечения больных с психогенным кашлем.
Амбулаторный этап терапии состоит из 2-4 сессий. Подобная терапия пациентов с упорным кашлем является перспективным методом, и может использоваться как часть программ самопомощи (self-help management) и минимизировать нежелательные последствия чрезмерного, интенсивного кашля. После проведенного лечения отмечается значительное снижение частоты кашля, улучшается сон. В ряде исследований было показано, что редуцируется чувствительность кашлевого рефлекса.
.jpg) |
Протуссивная терапия, то есть, мобилизация и удаление мокроты из просвета бронхов, является важной составляющей оптимизации легочного клиренса. Ее необходимо проводить у больных с хроническими заболеваниями органов дыхания, основными симптомам которых являются кашель и выделение мокроты. К таким заболеваниям относятся ХОБЛ, бронхоэктазы, муковисцидоз. При их лечении важен дифференцированный подход с использованием различных мукоактивных лекарственных препаратов, методов физио- и кинезитерапии. Основная цель лечения – это облегчение выведения мокроты из просвета бронхиального дерева, что способствует облегчению кашля и улучшению субъективного состояния больных.
.jpg) |
Существуют разнообразные немедикаментозные методы улучшения легочного клиренса. В прошлом были довольно известными такие понятия как «утренний туалет бронхов», «гигиена бронхов».
К наиболее известным методам улучшения эвакуации мокроты относится постуральный (позиционный) дренаж, мануальная перкуссия и вибрация. В последние годы в пульмонологическую практику внедряются приемы активной дыхательной техники (active cycle breathing technique – ACBT): дыхание с форсированным выдохом, «хаффинг», контролируемый кашель, релаксация и контроль дыхания.
ТОП лекарств от кашля
Кашель – защитная рефлекторная реакция организма, направленная на очищение закупоренных или раздраженных дыхательных путей. Половая принадлежность, возраст и генетика в данном случае значения не имеют. Лающий, мучительный, с мокротой или без нее, возникающий в течение всего дня, только в определенное время суток или при употреблении определенных продуктов – существуют совершенно разные типы кашля. Он может быть разделен, во-первых, по продолжительности (острый и хронический кашель), а во-вторых, по отношению к выделяемому секрету (сухой, продуктивный и кровохарканье).
Чтобы подобрать лучшее средство от кашля, следует обратиться к врачу. Только специалист, после проведения обследования и постановки диагноза, может назначить эффективный препарат, который не только устраняет симптом, но и борется с причиной его возникновения.
Какие виды кашля бывают
Сухой (раздражающий)
Называется непродуктивным или кашлем без мокроты. Вызван раздражением дыхательных путей. Острый сухой кашель может возникать, например, в начале бронхита, при небольших легочных эмболиях (закупорка легочного кровеносного сосуда), плеврите, а также при вдыхании раздражающих газов, пыли и других инородных тел.
Хронический сухой кашель может быть вызван, например, хроническим насморком или хронической синусовой инфекцией, рефлюксной болезнью и астмой. Кроме того, хронический сухой кашель также может быть побочным эффектом ингибиторов АПФ (сердечно-сосудистых средств).
Продуктивный (кашель с мокротой)
Сопровождается большим количеством слизистого образования. Слизь в основном прозрачная. Желтоватая мокрота, отходящая из нижних дыхательных путей, связана с воспалительными клетками. Зеленоватый бронхиальный секрет указывает на бактериальную инфекцию.
Острый продуктивный кашель может возникать, например, в рамках пневмонии, а также на более поздней стадии острого бронхита. Хронический продуктивный кашель может быть признаком хронического бронхита или ХОБЛ (хронической обструктивной болезни легких).
Кровохарканье
Причины возникновения кашля
Существует много провоцирующих факторов. Перед назначением лекарственной терапии назначается комплексное обследование для уточнения причины. Самолечение в данном случае недопустимо, т. к. может привести к развитию необратимых последствий для здоровья.
Простуда
Поражение верхних дыхательных путей вирусами. Обычно сопровождается кашлем, насморком, заложенностью носа и общим ухудшением самочувствия. Если не начать лечить кашель на данном этапе, то происходит прогрессирование патологического процесса и развитие поражения верхних дыхательных путей или легких.
Грипп
Респираторная вирусная инфекция протекает тяжелее простой простуды. Болезнь начинается очень внезапно с высокой температурой, головной и мышечной болью. Также присоединяется боль в горле с затруднением глотания. При гриппе чаще всего возникает сухой кашель. Иногда пациенты также страдают от тошноты.
Хронический синусит
Сопровождается в основном сухим кашлем, который усиливается в положении лежа. Воспалительный процесс часто распространяется и на слизистую оболочку носовой полости, поэтому сопровождается хроническим насморком.
Бронхит
Воспаление респираторного тракта, которое часто сопровождается мучительным кашлем. При остром бронхите сначала возникает сухой, позже продуктивный кашель. Кроме того, у больных отмечается насморк и боль в горле. Диагноз хронический бронхит ставится тем, у кого был ежедневный кашель и мокрота в течение как минимум 3 месяцев подряд по 2-3 эпизода в год. Часто курение является причиной хронического бронхита.
Пневмония
Плеврит
Острое воспаление легких. Возможные причины включают инфекции, рак и легочную эмболию. Сухая форма плеврита сопровождается раздражающим кашлем, сильной, односторонней и болью в груди при вдохе.
Воздействие раздражающих факторов
При попадании жидкости или пищи в трахею, а не в пищевод, возникает сухой раздражающий кашель – организм пытается снова транспортировать инородные тела вверх к полости рта. То же самое происходит при вдыхании или проглатывании инородных тел.
Аллергия
Кашель, связанный с аллергией, может возникать, например, при аллергии на плесень, пищевой аллергии и аллергии на пылевые клещи. Люди с аллергией на пыльцу (сенная лихорадка) позже часто дополнительно заболевают астмой, для чего кашель и одышка являются первыми признаками.
Бронхиальная астма
Астма является широко распространенным хроническим заболеванием с воспалением и сужением дыхательных путей. Пациенты страдают преимущественно сухим кашлем (даже ночью) и судорожной одышкой.
Хроническая обструктивная болезнь легких (ХОБЛ)
Дыхательные пути в легких хронически воспалены и сужены. Возникающий дискомфорт – это в первую очередь хронический кашель с мокротой, а также одышка при нагрузке. Основной причиной ХОБЛ является курение.
Коллапс легких (пневмоторакс)
Приводит к болезненному накоплению воздуха между внутренней и внешней легочной оболочкой. Причиной этого является, например, разрыв легочных пузырьков или травма легких. При коллапсе внезапно появляется боль в области груди, которая может иррадиировать в спину. Также усиливается нехватка воздуха.
Легочная эмболия
Рак легких
Подразумевает наличие различных злокачественных наростов. Упорный кашель является относительно ранним симптомом карцином, но также может указывать на многие другие заболевания. У некоторых пациентов также возникает кровохарканье. Основной причиной рака легких является курение.
Редкие причины
Некоторые лекарства могут вызвать хронический сухой кашель в качестве побочного эффекта, который часто возникает приступами. Речь идет о ингибиторах АПФ и бета-блокаторах. Обе группы лекарственных средств служат сердечно-сосудистыми препаратами и назначаются при сердечной недостаточности и гипертонии. Кроме того, прием противовоспалительного кортизона также может вызвать кашель.
У детей хронический кашель часто возникает из-за повышенной чувствительности дыхательных путей после вирусной инфекции и при рефлюксе кислотного содержимого желудка в пищевод. Причиной может стать отток слизи из носовых ходов в горло. Редкими причинами кашля у детей являются вдыхание инородных тел и кистозный фиброз.
Классификация препаратов от кашля
Лекарства дают при кашле только в том случае, если это абсолютно необходимо, или дискомфорт сильно влияет на состояние пациента. Поскольку кашель – это не болезнь, а симптом, перед его лечением обязательно следует диагностировать основное заболевание. Особенно длительный кашель может быть симптомом серьезного нарушения в организме. По этой причине перед составлением диагноза обязательно следует избегать препаратов, угнетающих кашель.
Таблица – Классификация препаратов от кашля