При ходьбе падает сатурация что делать чтобы ее поднять
Поликлиника №10
Сатурация. Почему норма кислорода в крови бывает низкой?
С началом пандемии отдельные слова если не прочно вошли в наш обиход, то довольно часто звучат в новостях и из уст знакомых. Одно из таких слов – «сатурация». Давайте разберемся, что это за показатель и каким он должен быть.
1. Чем измерить сатурацию?
Самый доступный вариант определить, в норме ли сатурация, – использовать пульсоксиметр. Это маленький прибор, который за секунды считает процент оксигемоглобина в крови.
В больнице также используют пульсоксиметр или могут определить газовый состав крови в лаборатории. Для этого берется образец крови из артерии или вены. Это не рутинный анализ и обычно его делают при серьезных заболеваниях.
2. Что такое сатурация?
Сатурация – это показатель насыщения крови кислородом. По сниженному уровню сатурации можно заподозрить проблемы с легкими. Это стало особенно актуальным после появления новой коронавирусной инфекции. Одним из основных осложнений COVID-19 становится вирусная пневмония. Если вовремя заметить, что человеку не хватает кислорода, помочь ему будет легче.
3. Какой уровень кислорода в крови у взрослых считается нормой?
Нормой сатурации для здорового человека считается, когда 95% и больше гемоглобина связано с кислородом. Это и есть сатурация – процент оксигемоглобина в крови.
При COVID-19 вызывать врача рекомендуют, когда сатурация снижается до 94%. Сатурация 92% и ниже обычно считается критической. Человеку с таким низким показателем кислорода в крови требуется срочное медицинское вмешательство.
Есть исключения. Например, при тяжелой хронической обструктивной болезни легких, которая часто встречается у курильщиков, показатель сатурации может быть от 88 % до 92%. Обычно организм таких людей адаптирован к более низкому уровню кислорода. Если у вас есть пульмонологическое заболевание, ваш врач сообщит, какой показатель сатурации должен стать сигналом тревоги именно для вас.
4. Почему норма кислорода в крови бывает низкой?
Это может случиться по разным причинам. Например, проблемы могут возникнуть при болезнях крови или дыхательной системы.
Последнее как раз характерно для КОВИД-19. После пневмонии нередко возникает фиброз легких, когда из-за болезни «дышащая» легочная ткань заменяется соединительной. Это можно сравнить с закрытыми форточками. Вы бы рады подышать, но свежий воздух не проходит через плотно закрытые окна.
Другая причина – заболевания крови. Например, часто встречающаяся анемия. Когда не хватает эритроцитов или самого гемоглобина, то кислороду просто не на чем перемещаться по организму. В этом случае сатурация тоже падает ниже нормы.
5. Что происходит, когда кислорода становится мало?
Одышка, боль в груди, спутанность сознания, головная боль и быстрое сердцебиение, синюшность носогубного треугольника и кончиков пальцев – такие неприятные симптомы могут появиться, если уровень кислорода в крови начнет падать.
6. Надо ли знать свою сатурацию?
Как правило, нет. Исключение, если у вас больные легкие и вы наблюдаете за динамикой болезни.
Эффективное лечение хронической дыхательной недостаточности, связанной с морбидным ожирением
Известно, что значительный избыток веса может стать причиной хронической дыхательной недостаточности – так называемого синдрома ожирения-гиповентиляции, исторически также упоминающегося в литературе как синдром Пиквика (1). Под этим термином понимается патологическое состояние, при котором у больного с морбидным ожирением развивается хроническая альвеолярная гиповентиляция – гиперкапническая дыхательная недостаточность (РаСО2> 45 мм рт. ст.), которую нельзя объяснить никакими другими причинами, кроме значительного избытка веса (2). Кроме того, у большинства таких пациентов одновременно наблюдаются тяжелые нарушения дыхания во время сна (3), что позволяет ряду авторов рассматривать обструктивное апноэ сна в качестве одной из важных составляющих Пиквикского синдрома (4). При этом хроническая дыхательная недостаточность, как исход выраженного ожирения не является чем-то редким и по данным D. D. Sin et al. (2000) развивается у трети таких больных (5). Патофизиологические механизмы, приводящие к возникновению синдрома ожирения-гиповентиляции, все еще дискутируются в литературе и по всей видимости представляют собой сочетание рестриктивных нарушений легочной вентиляции, хронического утомления дыхательной мускулатуры и нарушения центральных механизмов регуляции дыхания (6). При этом наиболее выраженными дыхательные нарушения оказываются во время сна. Это объясняется дальнейшим ухудшением механики дыхания в положении лежа за счет давления абдоминального жира на диафрагму, а также естественным снижением тонуса дыхательных мышц и понижением центрального респираторного ответа на гипоксемию и гиперкапнию в состоянии сна (7). Присоединение обструктивного апноэ сна еще больше усугубляет тяжесть наблюдающихся у таких пациентов дыхательных расстройств.
До сегодняшнего пациент с синдромом ожирения-гиповентиляции представляет для отечественных практических врачей определенную проблему. Дело в том, что эффективной и безопасной медикаментозной терапии этого состояния не найдено, снижение веса может привести к положительным сдвигам лишь в долгосрочной перспективе, а необдуманное назначение малопоточной кислородотерапии для коррекции гипоксемии, обычно наблюдающейся у таких больных, может привести к еще большему угнетению дыхания и нарастанию гиперкапнии (8). Однако на сегодняшний день мы имеем возможность эффективно лечить таких больных, что наглядно иллюстрирует следующее клиническое наблюдение.
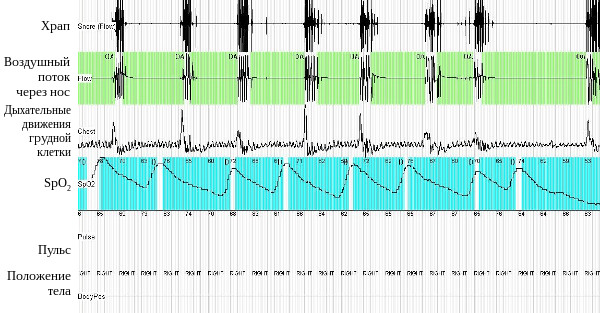
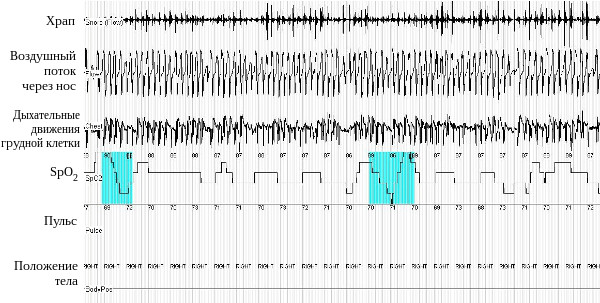
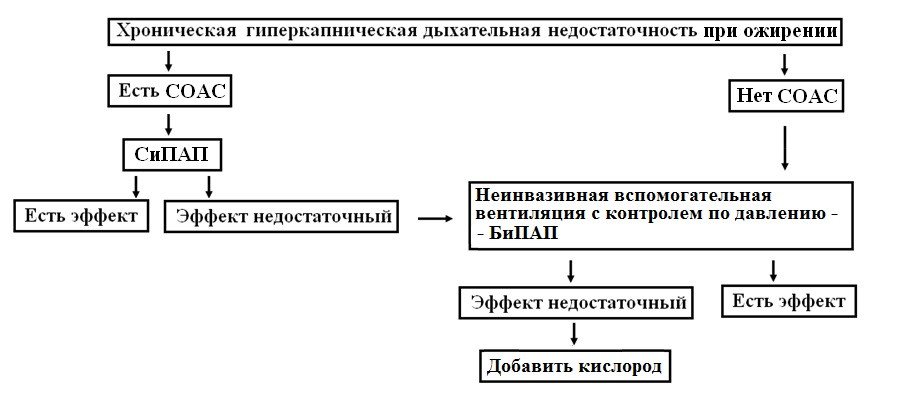
 Пациентка С, 52 лет (рис. 1.), бухгалтер, была госпитализирована в кардиологическое отделение Университетской клинической больницы №1 Первого МГМУ им. И.М. Сеченова в феврале 2016 г. При поступлении предъявляла жалобы на одышку при небольших физических нагрузках, таких как спокойная ходьба на расстояние 100-200 м., выраженную дневную сонливость, слабость, быструю утомляемость, беспокойный прерывистый сон, головные боли – преимущественно утром после пробуждения. Из анамнеза известно, что с детства была предрасположена к избыточному весу. В возрасте 20 лет во время первой беременности впервые стала отмечать умеренное повышение артериального давления. После вторых родов в возрасте 37 лет за короткое время прибавила в весе около 40 кг, тогда же стала отмечать беспокоящий окружающих громкий храп, появилась дневная сонливость, начала беспокоить одышка при повседневных физических нагрузках, таких как работа по дому. Приблизительно в это же время отмечено прогрессирование артериальной гипертонии с максимальными цифрами артериального давления до 220/110 мм рт. ст., несмотря на регулярный прием гипотензивных препаратов. В 2010 г. у пациентки диагностирован синдром обструктивного апноэ сна (СОАС), но на тот момент от рекомендованной СиПАП-терапии она отказалась. Ухудшение состояния с лета 2015 г., когда больная отметила прогрессирующее снижение толерантности к физическим нагрузкам и нарастание сонливости – стали возникать эпизоды приступообразного засыпания, что периодически приводило к падениям и ушибам. Результаты лабораторного и инструментального обследования: В общем анализе крови: гемоглобин 136 г/л, эритроциты 4.9 х 10 12 /л, цветовой показатель 0.82, тромбоциты 149 х 10 9 /л; лейкоциты 7.4х10 9 /л, лейкоцитарная формула без особенностей, СОЭ 14 мм/ч. В биохимическом анализе крови отмечена тенденция к незначительному повышению уровня глюкозы натощак, а в остальном также без существенных патологических отклонений. Гормоны щитовидной железы в норме. При исследовании КЩС и газового состава крови: PaО2 – 61 мм рт. ст., PaСО2 – 52 мм рт. ст., компенсированный дыхательный ацидоз. На ЭКГ синусовый ритм с частотой сердечных сокращений 83 в минуту, признаки гипертрофии левого желудочка. Отрицательные зубцы Т в III и AVF отведениях, возвращающиеся к изолинии при повторной регистрации ЭКГ на вдохе. Эхокардиографическое исследование выявило дилатацию левого и правого предсердий, умеренную гипертрофию миокарда левого желудочка, а также незначительную регургитацию на митральном и трехстворчатом клапанах. Показатели систолической функции левого желудочка оставались в пределах нормы. Диастолическая функция также существенно не нарушена. Вызывало определенные вопросы отсутствие гипертрофии миокарда правого желудочка и признаков легочной гипертензии у пациентки с хронической дыхательной недостаточностью. Однако, с учетом объективной трудности выполнения ультразвукового исследования сердца при морбидном ожирении полученные результаты вполне могут быть ложно отрицательными. Суточное мониторирование ЭКГ не выявило клинически значимых нарушений сердечного ритма и проводимости, а также признаков ишемии миокарда. При рентгеновском исследовании органов грудной клетки очаговые и инфильтративные изменения не выявлены, признаков венозного застоя в малом круге кровообращения нет. Обращает на себя внимание увеличение тени сердца преимущественно за счет его левых отделов. По данным ультразвукового исследования органов брюшной полости печень нормальных размеров, без признаков венозного застоя. Почки не изменены. Исследование функции внешнего дыхания показало наличие умеренных вентиляционных нарушений по рестриктивному типу. Рис. 2. Респираторное мониторирование во время сна у больной С. (фрагмент записи). Регистрируются множественные эпизоды обструктивного апноэ. Исчезновение дыхательного потока происходит на фоне сохраняющихся дыхательных усилий и сопровождается значительным снижением SрO2. При возобновлении легочной вентиляции возникает храп. Больной было проведено респираторное мониторирование во время сна, выявлены множественные эпизоды апноэ и гипопноэ обструктивного характера (рис. 2). Индекс апноэ-гипопноэ – 93 события в час. Минимальная сатурация во время сна 50% при средней сатурации 66%. Обращало на себя внимание, что даже при отсутствии эпизодов апноэ и гипопноэ сатурация кислорода во время сна оставалась крайне низкой – порядка 86-87% (рис. 3.). Сделано заключение о наличии у пациентки синдрома обструктивного апноэ сна тяжелого течения и синдрома ожирения-гиповентиляции. Рис. 3. Респираторное мониторирование во время сна у больной С. (фрагмент записи). Даже при отсутствии эпизодов апноэ наблюдается стойкая гипоксемия со снижением SрO2 до 86-87%. Наличие регулярного храпа косвенно подтверждает, что пациентка в этот момент спит. Консультация сосудистого хирурга: Хроническая венозная недостаточность. Консультация эндокринолога: Нарушение толерантности к глюкозе. Анализ результатов проведенного обследования позволил исключить кардиогенную природу одышки. Было сделано заключение о том, что пациентка с тяжелой артериальной гипертонией и с морбидным ожирением, также страдает синдромом обструктивного апноэ сна тяжелого течения и синдромом ожирения-гиповентиляции (Пиквикский синдром) с формированием хронической дыхательной недостаточности. С учетом того, что нарушения газообмена были в значительной мере ассоциированы со сном и в меньшей степени проявлялись во время бодрствования, наряду с коррекцией гипотензивной терапии пациентке был начат подбор режима вспомогательной вентиляции во время ночного сна. На фоне начатой СиПАП-терапии удалось устранить эпизоды обструкции верхних дыхательных путей, но явления альвеолярной гиповентиляции при этом сохранялись – средняя сатурация кислорода во время сна составила 87%. Соответственно следующим этапом стало начало неинвазивной вспомогательной вентиляции легких с двумя уровнями положительного давления – БиПАП, также только во время ночного сна. При этом величина давления выдоха была установлена согласно оттитрованной раньше величине СиПАП, что гарантировало пациентке беспрепятственную вентиляцию верхних дыхательных путей. Давление вдоха увеличивалось постепенно вплоть до достижения целевой сатурации кислорода более 90%, что в итоге позволило полностью компенсировать имевшие место дыхательные нарушения во время сна. В результате проводимого лечения состояние пациентки значительно улучшилось: нормализовался сон, перестали беспокоить головные боли по утрам, исчезла дневная сонливость, ощутимо повысилась переносимость физических нагрузок – больная смогла без одышки ходить в пределах отделения. На фоне неинвазивной респираторной поддержки средняя сатурация кислорода во время сна составила 92%. Спустя 1 неделю от начала лечения частота дыхания днем в покое – 18 в минуту, а SpO2 при пульсоксиметрии – 94% и не снижается ниже 90% при спокойной ходьбе. Одновременно было отмечено восстановление чувствительности к гипотензивным препаратам – на фоне терапии эналаприлом, амлодипином и индапамидом достигнута стойкая стабилизация артериального давления на уровне 140/80 мм рт. ст. При контрольном исследовании газового состава артериальной крови в бодрствовании гиперкапния полностью купирована: РаО2 – 66 мм рт. ст. и РаСО2 – 43 мм рт. ст. В результате больной был поставлен следующий клинический диагноз: Основное заболевание: Артериальная гипертония 2 стадии, 3 степени, риск IV. Сочетанные заболевание: Синдром ожирения-гиповентиляции. Синдром обструктивного апноэ сна тяжелого течения. Фоновые заболевания: Ожирение 3 ст. Нарушение толерантности к глюкозе. Осложнения: Вентиляционные нарушения 1 ст. по рестриктивному типу. Хроническая дыхательная недостаточность 2 ст. Выписана через 2 недели пребывания в стационаре в удовлетворительном состоянии с рекомендациями продолжить неинвазивную вспомогательную вентиляцию легких в режиме БиПАП во время ночного сна, прием гипотензивных препаратов в подобранных дозах, а также низкокалорийную диету для снижение веса. Таким образом, на сегодняшний день применение неинвазивной вспомогательной вентиляции легких является методом выбора при лечении больных с синдромом ожирения-гиповентиляции (рис. 4) и полностью соответствует патофизиологической логике гиперкапнической дыхательной недостаточности, позволяя снизить нагрузку на дыхательную мускулатуру, оптимизировать механику дыхания и восстановить чувствительность дыхательного центра к СО2 (9), одновременно обеспечивая проходимость верхних дыхательных путей во время сна. Благодаря создаваемому резерву это в целом ряде случаев позволяет задействовать вспомогательную вентиляцию прерывисто – только во время ночного сна, в то время как в бодрствовании пациент оказывается способен самостоятельно поддерживать адекватный уровень газообмена. У пациентов с тяжелым СОАС и умеренными нарушениями газообмена в течении дня лечение следует начинать с СиПАП-терапии – дыхания с постоянным положительным давлением воздуха, что позволяет устранить обструкцию верхних дыхательных путей во время сна. Однако резвившаяся на фоне обструктивного апноэ сна хроническая дыхательная недостаточность по всей видимости отличается по своей природе у разных пациентов. В пользу этого свидетельствует тот факт, что коррекция СОАС приводит к улучшению альвеолярной вентиляции и нормализации показателей газообмена в состоянии бодрствования лишь у части пациентов, в то время как у других положительная динамика показателей газообмена не отмечается (10). Это позволяет клинически разделять пациентов с СОАС и хронической гиперкапнией на подгруппы с апноэ-зависимым и апноэ-независимым и механизмами развития альвеолярной гиповентиляции. И если в первом случае коррекции СОАС бывает достаточно для нормализации показателей газообмена и в бодрствовании, то во втором требуются дополнительные терапевтические опции. Однако так как предсказать заранее к какой из перечисленных групп относится тот или иной пациент до начала лечения затруднительно, то терапия синдрома ожирения-гиповентиляции должна начинаться с устранения обструктивных нарушений дыхания во время сна. Если СиПАП-терапия не привела к нормализации РаСО2 и устранению гипоксемии во время сна, когда исходная тяжесть дыхательной недостаточности велика или СОАС изначально отсутствует, то пациенту показана классическая неинвазивная вентиляция. Вспомогательная вентиляция подразумевает, что подача аппаратных вдохов производится с учетом самостоятельных дыхательных попыток пациента и синхронизирована с ними. Наибольшее распространение для использования вне палат интенсивной терапии в нашей стране получили портативные аппараты для неинвазивной респираторной поддержки в режиме контроля по давлению – БиПАП. При этом давление выдоха устанавливается на уровне, позволяющем поддерживать верхние дыхательные пути в открытом состоянии, т.е. по сути соответствует величине давления СиПАП, после чего постепенно повышается давление вдоха до величины, позволяющей устранить гиповентиляцию и добиться сатурации кислорода более 90%. Если целевой величины SpO2 достигнуть не удается, то на следующем этапе к лечению следует добавить кислород (6). Рис. 4. Алгоритм подбора респитаторной терапии при синдроме ожирения-гиповентиляции [по Al Dabal L. et al. (2009) с изменениями] (12). При острой гиперкапнической дыхательной недостаточности неинвазивная вентиляция является общепризнанным методом терапии, эффективность которого не вызывает сомнений. У пациентов с хронической гиповентиляцией респираторная поддержка, напротив, используется неоправданно редко, так как все еще рассматриваются многими клиницистами исключительно в качестве составляющей терапии критических и терминальных состояний (11). Наш опыт показывает, что у больных с хронической дыхательной недостаточностью, развившейся в итоге морбидного ожирения, вовремя и по показаниям начатая неинвазивная вспомогательная вентиляция легких позволяет эффективно реабилитировать таких больных и вернуть их к активной жизни. Сатурация при коронавирусеСатурация (англ. saturation — «насыщенность») крови кислородом показывает, сколько этого жизненно важного для органов газа на данный момент содержится и циркулирует в крови. Показатель выражается в процентах. Низкая сатурация, в том числе при коронавирусе, указывает на гипоксемию, которая требует срочных действий. Необходимо поднять уровень кислорода в легких и крови, чтобы предотвратить осложнения, а иногда и сохранить пациенту жизнь. Сатурация крови кислородом измеряется специальным прибором — пульсоксиметром. С помощью этого экспресс-анализа врачи скорой помощи могут получить объективную информацию о состоянии дыхательной и кровеносной системы больного, а также оперативно принять решение о госпитализации и кислородной поддержке. Быстро сделать КТ легких не всегда представляется возможным. Если при COVID-19 у пациента явно снижена сатурация, это с наибольшей вероятностью говорит о вирусном поражении легких — пневмонии. Измерение сатурации крови кислородом прибором пульсоксиметром позволяет бригадам скорой помощи определить тяжело больных пациентов с вероятно обширным поражением легких, вызванных COVID-19, а также оперативно принять решение о госпитализации и необходимой дополнительной кислородной поддержке. Если у больного коронавирусом есть такой прибор дома, то он может проводить мониторинг самостоятельно, однако важно понимать, что пульсоксиметрия (измерение сатурации) не заменит визуальной оценки состояния легких (КТ легких), а неправильная интерпретация этого показателя может только напугать пациента, ввести в заблуждение бригаду скорой помощи или стоить больному жизни. Пациенту с новой коронавирусной инфекцией и медикам нельзя ориентироваться исключительно на показатель сатурации — результат измерения сильно зависит от ряда сторонних факторов: чувствительности прибора, освещения, цвета кожи больного. Между тем, если опираться на этот показатель как на основной (без спирометрии и КТ) велика вероятность неадекватной оценки здоровья человека — при тяжелой пневмонии сатурация может некоторое время держаться в норме, а потом резко упасть. В ночное же время сатурация снижается даже у здорового человека. В этом материале мы разберем основные вопросы, связанные с сатурацией при коронавирусе. Что такое сатурация?Под сатурацией понимается показатель насыщенности крови кислородом, который поступает из легочных альвеол. Вместе с кровью кислород транспортируется к органам и тканям. Снижение сатурации при COVID-19 говорит о гипоксемии, вероятной причиной которой является вирусно-инфекционное поражение легких. Гипотеза может быть подтверждена или опровергнута на компьютерной томографии — в ходе визуальной оценки легких. Какая норма сатурации у здорового человека?Нормой для здорового человека считается SpO2 = 95-99 (или 100)%. Норма сатурации крови кислородом зависит от индивидуальных особенностей организма человека, например, от наличия или отсутствия анемии, апноэ, хронических заболеваний дыхательной и сердечно-сосудистой систем, вредных привычек, возраста. Ночью у каждого человека сатурация снижается, причем различия бывают существенными. Например у людей с хроническими заболеваниями дыхательной системе (ХОБЛ, апноэ), адаптировавшихся к постоянной нехватке кислорода, показатель может упасть до 90% (в глубокой фазе сна).* По наблюдениям медиков, работающих в больницах с тяжелобольными пациентами, которые находятся «на кислороде», наиболее опасное время — с 3 до 7 часов ночи. В это время регистрируется наибольшее количество летальных исходов из-за снижения сатурации, точнее из-за кислородной гипоксемии. R.E. Gries, L.J. Brooks, Normal oxyhemoglobin saturation during sleep. How low does it go? K. Szabó, F. Ihász, The effect of reduced oxygen saturation during sleep on depression, 2020 Почему при коронавирусе снижается сатурация?Не у всех пациентов при COVID-19 снижается сатурация, а только при развитии осложнения — вирусной пневмонии. Снижение сатурации говорит о вероятной дыхательной недостаточности. Если коронавирусная инфекция проникла к легочной ткани, а иммунитет человека не может справиться с ней, в легких начинается деструктивный процесс — альвеолярные перегородки (и интерстиций) повреждаются и воспаляются, а сами альвеолы заполняются жидким экссудатом — в норме они заполнены воздухом и являются начальным пунктом транспортировки кислорода к органа, в том числе к сердцу и головному мозгу. Поскольку при коронавирусе повреждение бронхиального дерева не наблюдается, снижение сатурации у пациента может говорить о сокращении функциональных участков легочной ткани. Если при коронавирусе сатурация ниже 95%, больного могут госпитализировать. Зачем измеряют сатурацию при коронавирусе?Сатурацию при коронавирусе измеряют, чтобы быстро выявить опасную для жизни гипоксемию. Таким образом определяют тяжесть заболевания и принимают решение о дальнейших действиях: госпитализация, кислородная поддержка, компьютерная томография. В зарубежной литературе есть термин «тихая гипоксемия» (Silent Hypoxemia), который появился только недавно, в условиях пандемии COVID-19, когда стало ясно, что довольно большой процент пациентов поступает в больницу с острой нехваткой кислорода, непропорциональной симптомам. Выходит так, что больные могут дышать, не задыхаются, сильный кашель и температура отсутствуют, при этом легкие сильно поражены, сатурация критически низкая, и необходим дополнительный кислород. Может ли пациент с симптомами коронавируса как-то заподозрить у себя нехватку кислорода в связи с пневмонией? Да. Симптомы снижения сатурацииЧто делать, если упала сатурация?Не паникуйте из-за снижения сатурации — нормальные жизненные показатели можно быстро восстановить, и даже значение 70% в течение нескольких дней совместимо с жизнью, причем шансы могут быть даже выше, если у пациента, например, хроническая обструктивная болезнь легких, и к низкому уровню кислорода его организм уже адаптировался. Сатурация может падать несколько дней. Тем не менее, если при коронавирусе сатурация упала до 95%, 93, 90…%, а все измерения произведены верно (важно проверить, чтобы у пульсоксиметра был адекватный уровень заряда батареи, а сам прибор был зарегистрирован как медицинское изделие, а не приобретен у сомнительного производителя) — необходимо вызвать скорую помощь. Почему данные пульсоксиметрии могут вводить в заблуждение?Важно понимать, что на результат пульсоксиметрии могут влиять: чувствительность прибора (в т.ч. заряд батареи), освещение, цвет кожи пациента (чем темнее, тем выше будет показатель, что не отражает реального положения дел). Понятие «норма сатурации» очень условно. Бывает, что пациенты с признаками коронавирусной инфекции и мобильным неинвазивным аппаратом для измерения сатурации начинают паниковать и звонить в скорую, если кислород в крови опускается, например, до 93%. Для этого обратимся к данным таблицы условной нормы: Когда нужна госпитализация и кислородная поддержка?Снижение сатурации опасно прежде всего для этих групп пациентов. Если у госпитализированного пациента сатурация низкая и не поднимается даже с кислородом, то согласно действующим рекомендациям врачей-реаниматологов, больному проводится интубация трахеи. Можно ли самостоятельно быстро поднять сатурацию?До приезда скорой помощи и оксигенотерапии больной может принять следующие меры: 1. Сделайте дыхательные упражнения Сядьте прямо, опустите плечи, выпрямитесь и постарайтесь расслабиться. Откройте окна и проветрите помещение. Лежите до 30 минут на животе. Важно! Пожилым пациентам ввиду индивидуальных анатомических особенностей лежать на животе нельзя — возможно сдавливание дыхательного органа. Нет данных, что какие-либо медикаменты способны эффективно повысить у больного коронавирусом сатурацию. Однако при отсутствии индивидуальной непереносимости и наличии в домашней аптечке аспирина, допустимо использование этого препарата. Прием антикоагулянта аспирина ассоциируется со снижением потребности в механической вентиляции легких и в переводе в отделение интенсивной терапии, а также со снижением смертности пациентов, госпитализированных с COVID-19. В целом, врачи, работавшие с тяжелобольными пациентами, неоднократно отмечали, что оксигенотерапия, а точнее постоянное пребывание пациента «на кислороде» менее эффективно, чем дыхательные упражнения. Больной должен самостоятельно, под контролем медицинского персонала дышать, «разминая» и стимулируя легкие. Важно!Выполнение популярного упражнения с «надуванием» воздушных шариков не допустимо при поражении легких КТ-2, КТ-3, КТ-4 и особенно у пожилых пациентов, поскольку поврежденный и перерастянутый легочный матрикс может просто не выдержать нагрузки. Как поднять сатурацию после вирусной пневмонии?Если и после перенесенного коронавируса сатурация немного снижена, то это нормально — легочной ткани требуется время на восстановление прежней жизненной емкости дыхательного органа. Крайне полезны дыхательная гимнастика (см. комплекс дыхательных упражнений Стрельниковой) и прогулки на свежем воздухе с умеренными физическими нагрузками. Для предотвращения агрессивного спаечного процесса в легких пациентам с выраженными на КТ фиброзными изменениями; обычно при КТ-4, КТ-3, реже при КТ-2 и очень редко при КТ-1 назначается антиоксидантная терапия пневмофиброза, которая включает диету, обогащенную антиоксидантами, ацетилцистеин, витамины группы Е (если нет аллергии). Для уточнения диагноза и причин сниженной сатурации, после коронавируса важен КТ-контроль. Когда еще у человека снижена сатурация?Как измеряют сатурацию?Сатурацию измеряют пульсоксиметром. Мобильными приборами оснащены бригады скорой помощи. Приобрести его можно и для домашнего мониторинга. Прибор напоминает прищепку, которая крепится на палец. В течение минуты датчик со светодиодами считывает данные, а именно цвет крови (гемоглобина), который меняется в зависимости от сатурации, а также специфический пульсирующий световой сигнал, меняющийся в зависимости от изменений артериального давления. На дисплее пульсоксиметра отображаются две цифры — верхняя показывает процент кислорода в крови, нижняя — пульс. Сатурацию измеряют в положении сидя или лежа, рука пациента должна лежать на поверхности, а не висеть в воздухе. В больницах также используются инвазивные приборы, с помощью которых лаборанты определяют газовый состав крови. Для этого осуществляется ее забор из артерии или вены. Ошибается ли пульсоксиметр?Да, результат будет ложным или искаженным, если: Текст подготовилКотов Максим Анатольевич, главный врач центра КТ «Ами», кандидат медицинских наук, доцент. Стаж 19 лет Если вы оставили ее с 8:00 до 22:00, мы перезвоним вам для уточнения деталей в течение 15 минут. Если вы оставили заявку после 22:00, мы перезвоним вам после 8:00.
|