При ходьбе ощущение что на ступне воздушные подушки
Боли в стопе
Как устроена стопа и ее предназначение
Что вызывает боль в стопе?
Травмирование в результате внешнего воздействия
Частая причина – неправильное положение ноги, которое приводит к нарушению действия векторных сил приходящихся на нее. Ношение обуви, имеющей слишком жесткое основание, или высоких каблуков, ботинок с сильной шнуровкой также может вызвать гематомы на области давления, из-за чего нередко болит подушечка под большим пальцем ноги и в других местах.
Растяжения связок, мышц и переломы
Обычно возникают внезапно. Они вызывают напряжения в мускулах ступни. Растяжение голеностопного сустава происходит, когда связки, которые удерживают кости между собой, перегружены и их волокна перерастянуты. Слабость связочного аппарата в сочленениях приводит к тому, что болит подушечка на стопе под большим пальцем при ходьбе.
Чрезмерная нагрузка, ушиб или разрыв мускулов
Они возникают, например, при ударе об острый предмет. Приводят к перегрузке мышечного каркаса и фасции ступни. При этом при ходьбе болит стопа в области большого пальца и других местах. Могут диагностироваться различные болезни. Ахиллотендинит – травма сухожилия, которое крепится к пяточной кости по задней части пятки. Метатарзалгия — это боль возникающая под головками 2-3-4-х плюсневых костей.
Повреждение, вызванное давлением или в результате резкого разворота ступни Может привести к стрессовым повреждениям костей и суставов. Тупые травмы, возникающие в результате давления, например, когда кто-то наступил на ногу, приводят к повреждениям мышц и связок. При этом болит подошва ноги около пальцев и в других областях.
Прямая травма в результате удара ногой может вызвать возникновению синяков, разрывам кожи, или даже переломам костей.
Метатарзалгия — это боль возникающая под головками 2-3-4-х плюсневых костей. Травма ногтя может привести к накоплению гематомы под ногтями и временной или постоянной потере ногтя. Повторные травмы костей, мышц, связок и может привести к росту костно-хрящевой ткани, именуемые как шпоры или экзостозы.
Открытая или закрытая травма в результате удара ногой
Может вызвать разрывы кожи, возникновение синяков, отеков или даже переломы костей. Травмирование ногтя приводит к накоплению гематомы под ногтями и временной или постоянной потере ногтевой пластины. Повторные травмы костей, мышц, связок ведут к росту костно-хрящевой ткани, которую называют экзостозой – шпорой на подушечке стопы.
Микротравма из-за перенапряжения
Может быть вызвана при работе на неровных, слишком жестких или мягких поверхностях. Постоянные перенапряжения приводят к стрессовым переломам, тендинитам, фасциту, острому и хроническому остеоартриту. Травма подошвенной фасции также является нередкой причиной возникновения болей. Основание её крепится к пяточной кости и распространяется дистально по всей подошвенной поверхности, соединяясь с головками плюсневых костей, обеспечивая поддержку свода. Когда подошвенная фасция повреждена возникает воспалительная реакция, которая может стать источником боли в подушечке стопы при ходьбе.
Деформация ступни
Своды позволяют равномерно распределить нагрузку веса тела, когда мы стоим. Деформированные, слишком высокие или низкие (плоскостопие), они способны вызывать болезненные ощущения и напряжение в ногах.
Синдром беспокойных ног
Синдром беспокойных ног (болезнь Экбома или Виллиса-Экбома) – это состояние, при котором человек испытывает неприятные ощущения в ступнях и голенях во время засыпания, вынуждающие его постоянно шевелить нижними конечностями, вставать, ходить или делать массаж. Ночной отдых становится неполноценным, возникает дневная сонливость. В тяжелых состояниях недостаток сна приводит к развитию депрессии, повышенной тревожности и других сопутствующих проблем.
Общая информация и синдроме
По данным статистики, синдром беспокойных ног возникает у 2-10 человек из 100. Ему больше подвержены пожилые люди, беременные, а также молодежь в возрасте до 30 лет. Женщины страдают чуть чаще мужчин.
Биомеханизм заболевания точно не известен. Считается, что патология связана с нарушением выработки или обмена дофамина и нарушением работы гипоталамуса, отвечающего за чередование сна и бодрствования.
Виды и причины возникновения
Выделяют две формы заболевания: идиопатическая (первичная) и вторичная. В первом случае проблема возникает без видимой причины и нередко является наследственной. Именно эта разновидность встречается у молодых.
Вторичная форма синдрома беспокойных ног возникает на фоне различных заболеваний и состояний. В список причин входит:
Развитие патологии в детском возрасте часто возникает на фоне синдрома дефицита внимания и гиперактивности (СДВГ).
Симптомы
Симптомы синдрома беспокойных ног не зависят от его причины. Основным признаком патологии является неприятное ощущение в стопах и голенях. Пациенты описывают его как жжение, зуд, покалывание, распирание или сдавливание, боли, тяжесть и т.п. Дискомфорт появляется в покое, чаще всего во время засыпания, и вызывает стойкое желание пошевелить ногами. Ощущения прекращаются во время движения и возобновляются в покое. В результате процесс засыпания нарушается.
В течение ночи проблема сохраняется. Человек продолжает двигать ногами (а иногда и руками) неосознанно, в результате чего сон становится поверхностным и прерывистым. Сила приступов особенно выражена в начале и середине ночи (до 2-3 часов утра), затем дискомфорт постепенно сходит на нет. Недостаточный ночной отдых приводит к появлению сонливости в дневное время. У пациента снижается внимание, способность к концентрации. В тяжелых случаях развивается стойкое расстройство сна, а оно, в свою очередь, приводит к нервному истощению и депрессии.
Некоторые люди отмечают появление дискомфорта в ногах и в дневное время. Длительное пребывание в сидячем положении, например, во время поездки, работы за компьютером или посещения театра также провоцирует приступ.
Диагностика
Диагноз синдрома беспокойных ног ставится на основе жалоб пациента на характерную симптоматику, стандартного и неврологического осмотра. Для подтверждения назначаются два обследования:
Помимо постановки основного диагноза врач старается выявить причину патологии. Для этого могут быть назначены:
При необходимости пациент направляется на консультацию к узким специалистам (эндокринолог, гастроэнтеролог, уролог и т.п.).
Лечение синдрома беспокойных ног
Лечение требует комплексного подхода. Если патология носит первичный характер, используются следующие препараты:
Препараты первых трех групп являются рецептурными. Их прием должен проводиться в строгом соответствии с назначением врача. В тяжелых случаях используются опиоидные препараты, но их применение строго ограничено.
Если заболевание возникло на фоне другой патологии, назначаются средства для устранения причины:
Улучшить эффект медикаментозного лечения помогает физиотерапия (магнитотерапия, дарсонвализация), массаж, лечебная физкультура. Эти методики являются вспомогательными.
В долгосрочной перспективе желательно пройти курс санаторно-курортного лечения, направленный на укрепление нервной системы. Грязевые ванны, хвойные ванны, водолечение, лимфопрессотерапия – все это способствует нормализации психического состояния, улучшает сон и снижает частоту приступов.
Профилактика приступов
Чтобы не мучиться вопросами, что делать при синдроме беспокойных ног и как его вылечить, рекомендуется скорректировать образ жизни. Правильное питание, физическая активность, полноценный отдых – все это помогает уменьшить частоту приступов и даже полностью избавиться от них. Врачи рекомендуют придерживаться следующих правил:
Умеренная физическая активность является хорошей профилактикой гиподинамии. При синдроме беспокойных ног лучше отдавать предпочтение ходьбе, легкому бегу, а также плаванию. Добиться улучшения можно также с помощью йоги и медитации, особенно тех асан, которые снимают напряжение ног.
Лечение в клинике «Энергия здоровья»
Специалисты клиники «Энергия здоровья» готовы прийти на помощь при синдроме беспокойных ног любой тяжести. К Вашим услугам опытные врачи отделения Неврологии клиники, которые поставят диагноз и подберут эффективное лечение. Мы используем комплексный подход, который включает в себя:
При необходимости на помощь придут наши психотерапевты.
Преимущества нашей клиники
«Энергия здоровья» – это многопрофильный медицинский центр, предлагающий каждому пациенту медицинские услуги высшего качества. В распоряжении наших специалистов имеется современное диагностическое оборудование, позволяющее быстро определить причину проблем и подобрать лечение. Обращаясь к нам, Вы получаете:
Синдром беспокойных ног способен превратить каждую ночь в ад. Запишитесь на обследование и лечение в клинику «Энергия здоровья» и подарите себе полноценный ночной отдых.
Лимфостаз нижних конечностей
Лимфостаз нижних конечностей – это лимфатический отек, который обуславливается тем, что нарушается отток лимфы и она застаивается в тканях. Визуально видно, что нога, которая подвержена этому заболеванию, увеличена в размерах, раздута. Но поговорим о симптомах подробнее.
Симптомы с учетом стадии
Симптомы лимфостаза нижних конечностей отличаются в зависимости от того, на каком этапе находится болезнь. При первой стадии отек легкий и обратимый. Он проявляется обычно к вечеру, локализуется возле пальцев, в области голеностопного сустава, с тыльной стороны стопы. Ткани остаются довольно мягкими, а утром эти проявления проходят, нога выглядит обычно.
На второй стадии отек уже необратим. Это означает, что он не спадает утром, а постоянно держит свою форму. Соединительная ткань разрастается, сам отек постепенно поднимается. Все это может длиться годами, ситуация ухудшается постепенно. Со временем кожу над отеком невозможно собрать в складку, она как бы натянута. При этом проявляются чувство дискомфорта, тяжести, начинается болевой синдром. В местах соприкосновения кожи с одеждой и трения могут появляться раны, язвы, из которых сочится лимфа. А еще кожа приобретает синюшный оттенок.
На третьем этапе наблюдается так называемая слоновья болезнь – это наиболее сложная стадия заболевания. Для ее характерны опасные осложнения: фиброз, язвы разных видов, потеря контуров конечности и многое другое. Все это сильно отражается на физических возможностях пациента, а также на его психологическом состоянии.
Есть и более общие симптомы лимфостаза нижних конечностей. К ним относят сильную утомляемость, слабость, головные боли, сильную прибавку веса (вплоть до ожирения), боли в суставах. За счет физического и психического напряжения у человека снижается концентрация внимания, он становится более рассеянным, сложнее справляется с простыми задачами.
Очевидно, что в данном случае лучше не доводить до третьей стадии и обращаться к врачам как можно быстрее.
Причины в зависимости от вида заболевания
Поскольку выделяют первичный и вторичный вариант заболевания, причины возникновения лимфостаза нижних конечностей будут сильно зависеть от типа болезни.
Если заболевание первичное, речь идет о врожденной проблеме, которая обусловлена малым диаметром лимфатических сосудов, их аномалиями, недоразвитием лимфатической системы и некоторыми другими факторами.
Когда мы говорим о вторичном заболевании, это означает, что на его развитие повлияли факторы, накопленные за годы жизни. В таком случае причины лимфостаза нижних конечностей выглядят так:
Причины возникновения лимфостаза нижних конечностей всегда сводятся к тому, что происходит застой лимфы, способствующий дальнейшему отеку. И чем бы ни обуславливался этот процесс, пациенту обязательно нужна помощь специалистов, всестороннее обследование и лечение.
Диагностика
Для диагностики заболевания необходимо обратиться за помощью к сосудистому хирургу (флебологу, лимфологу, ангиохирургу). Пациента осмотрят, соберут все необходимые данные, а затем отправят на дальнейшее обследование.
Не стоит удивляться многостороннему исследованию – выяснив причины возникновения лимфостаза нижних конечностей и исключив многие заболевания и проблемы, врачи могут подобрать наиболее эффективную программу лечения. Чем раньше пациент обратится за помощью, тем проще будет эта программа.
Лечение

Список ограничений, которые обозначит врач, важно полностью выполнять – при такой болезни даже минимальная рана или нежелательная язва могут сильно осложнить дело.
Но лечение лимфостаза нижних конечностей не ограничивается только перечисленными рекомендациями. К распространенным методам борьбы с этой проблемой относят следующее:
Чем раньше будет начато лечение, тем выше шанс, что лимфостаз ног будет нейтрализован и пациент продолжит полноценную жизнь. Чем дальше развивается болезнь, тем серьезнее риски инвалидизации и необратимых изменений. Как правило, болезнь не грозит пациенту смертью, но при этом лишает его возможности выполнять много простых вещей (вплоть до обычного передвижения), сильно снижает качество жизни, плохо действует на психику.
Вопросы-ответы
Может ли лимфостаз нижних конечностей привести к смерти?
Это крайне редкий исход, но его риски не исключены. У 1-3% пациентов случаев наблюдаются фатальные изменения в организме, которые в совокупности с другими факторами могут быть летальными. Чтобы не доводить до таких рисков, обращаться за помощью профессионалов нужно уже в тех случаях, когда пациент заметил изменения уровня первой стадии.
Помогут ли народные методы лечения?
При данном заболевании допустимы некоторые народные средства, но только в качестве дополнения к основной программе лечения и исключительно после консультации у врача и его одобрения.
Насколько необходимо соблюдать лечебное питание?
Диета при лимфостазе нижних конечностей направлена на то, чтобы улучшить обмен жидкостей в организме, поэтому предполагает регулировку питьевого режима, снижение количества употребляемой соли, отказ от продуктов, вызывающих чрезмерную жажду. Это важный пункт лечения, поэтому необходимо придерживаться рекомендаций врача.
Метатарзалгия стопы
Часто, при долгих прогулках или физических упражнениях, могут возникать дискомфортные ощущения усталости и даже боли, знакомые почти каждому. Определением таких симптомов является медицинский термин – метатарзалгия.
ДОСТУПНЫЕ ЦЕНЫ НА КУРС ЛЕЧЕНИЯ
Мягко, приятно, нас не боятся дети
ДОСТУПНЫЕ ЦЕНЫ НА КУРС ЛЕЧЕНИЯ
Мягко, приятно, нас не боятся дети
Метатарзалгия стопы: характеристика и как проявляется
Метатарзалгия стопы считается симптомом многих заболеваний ног. Такое состояние характеризуется болью в плюсневом отделе стопы, а именно в области пальцев. Заболевание определяется болью у основания второго, третьего и четвертого пальцев стопы со стороны подошвы.
Причины
Человеческая стопа имеет сложное строение. Она состоит из мелких косточек, мышц, мягких тканей, которые соединены суставами. При любых видах движения, стопа несет значительный груз, т.к. принимает на себя вес человека. Боль возникает при достаточно сильной нагрузке на данный отдел ноги. Симптомы развиваются при условии, если какая-либо косточка не способна исполнить свою функцию.
Основные провоцирующие факторы:
Метатарзалгия проявляется преимущественно у женщин в пожилом возрасте. Причинами принято считать возрастные изменения костей и климакс. У мужчин же, такое состояние встречается крайне редко.
Также к немаловажным факторам развития болезни относится сахарный диабет. Болевой синдром может проявляться задолго до нарушений целостности кожи человека.
Признаки и симптомы
Основным довольно выраженным симптомом синдрома метатарзалгии является боль в области плюсны (среднего отдела стопы). Болезненное ощущение имеет разный характер. Оно может беспокоить больного при ходьбе, усиливаться при физических упражнениях или сопровождать его постоянно.
Признаки синдрома матетарзалгии:
Иногда, синдром мететарзалгии имеет визуальные повреждения стопы, например, неврома Мортона. Она представляет из себя небольшую выпуклость, а при пальпации доставляет дискомфорт. Неврома Мортона проявляет себя только на одной конечности, что существенно влияет на диагностику причин боли в области стопы.
Диагностика
Изначально, врач при осмотре определяет усиление болевого синдрома при нажатии на второй, третий и четвертый палец у их основания.
Для постановки точного диагноза необходимо сделать рентгенографию. Данный вид исследования помогает выявить изменения в костях стопы.
При затруднительной диагностике, более информативными методами являются МРТ и КТ. Они, в отличие от рентгенографии, позволяют рассмотреть мелкие повреждения. Снимки показывают состояние костей, нервов и сосудов.
Лечение
Лечение метатарзалгии осуществляется в отделении травматологии и представляет из себя комплекс мер, которые направлены на снятие воспаления и боли. В большинстве случаев хватает консервативного лечения и хирургическое вмешательство не требуется.
Операция назначается при переломах костей или в случае запущенной болезни Мортона. Также дополнительные процедуры способствуют улучшению кровообращения и иннервацию тканей стопы. По окончанию курса процедур, рекомендуется придерживаться основных мер профилактики.
Медикаментозное лечение
Препараты для наружного применения, такие как мази, гели и крема, являются основой эффективного лечения метатаразалгии. Такие средства принадлежат разным фармакологическим группам и способны оказывать разный эффект. А также используются противовоспалительные и болеутоляющие препараты в форме таблеток и порошков. Подбираются они индивидуально, исходя из причин боли и клинических признаков.
Группы лекарств, применяющихся для лечения болей в области стопы:
Воздействовать на процесс воспаления помогают мази и таблетки с противовоспалительным эффектом. Если результат отсутствует, то сильные гормональные препараты способны снять острую боль в суставах стопы. Их действие аналогично гормонам надпочечников человека. Назначать такие лекарства может только специалист.
Также мази и разогревающие средства будут полезны в период острого воспаления. Они способствуют снятию отечности и стимулируют кровообращение.
Дополнительный курс процедур
Рекомендуется выполнять некоторые упражнения, укрепляющие мышцы и связки стоп. Определенные методы позволяют сохранить анатомически правильное положение костей и защитить их:
Врач также может назначить курс физиотерапии, например, лечение ультразвуком, иглоукалывание или магнитное излучение. В зависимости от степени болевого синдрома, определенный курс процедур занимает около двух недель или больше.
Профилактика
Гиппократ утверждал: «Болезнь легче предупредить, чем лечить.»
Профилактировать болезни разных структур в области стопы намного проще, чем их лечить. О здоровье собственных ног следует заранее позаботиться, применяя важные правила:
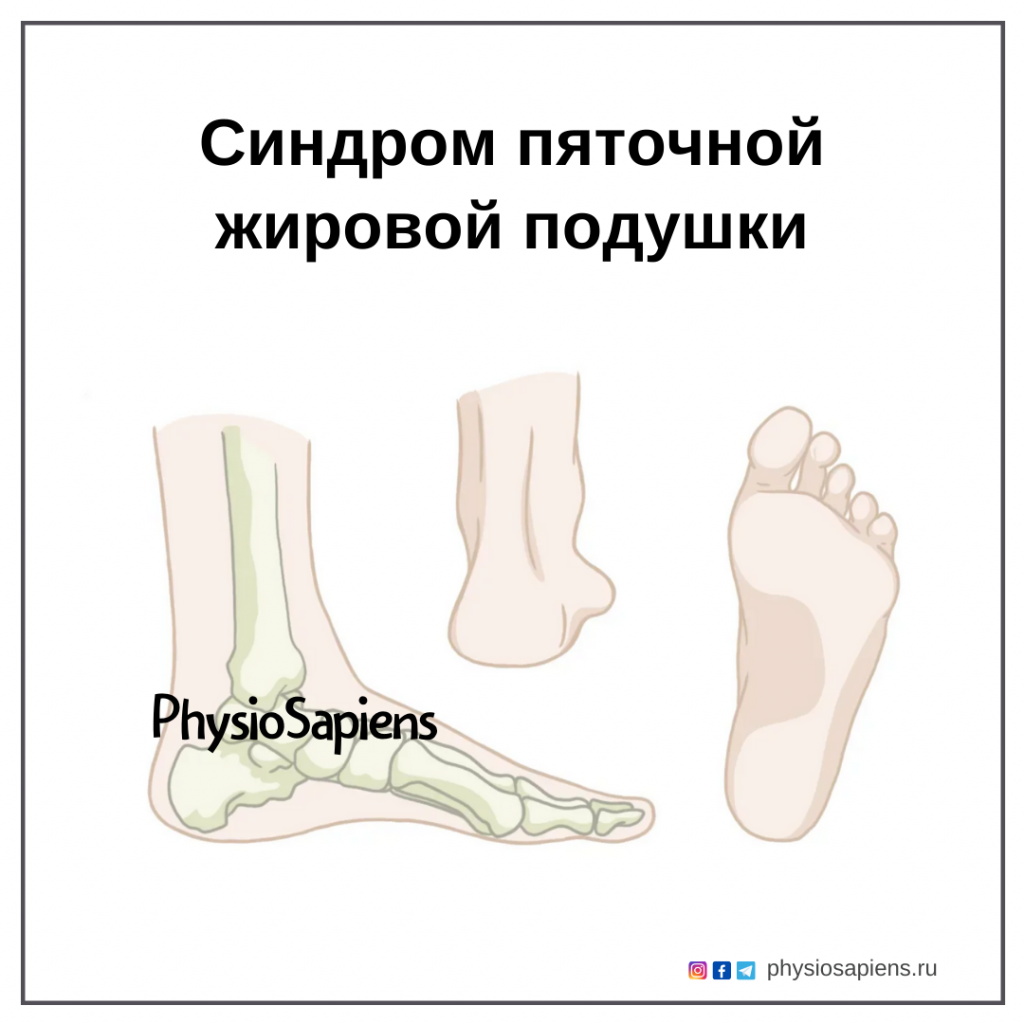
Синдром пяточной жировой подушки
Синдром пяточной жировой подушки (ПЖП) — это состояние, которое возникает в результате изменения эластичности и/или толщины пяточного жирового тела. Данное состояние связывают с износом жировой ткани и мышечных волокон, составляющих ПЖП, что приводит к боли в пятке и, как следствие, снижению функциональной активности и качества жизни. Слишком сильный износ ПЖП может привести к тому, что данная структура уменьшается в размерах и полностью теряет свою эластичность. При атрофии ПЖП начинает происходить разрушение ее фиброзной мембраны (в дополнение к потере влаги и снижению эластичности мягких тканей), что приводит к нарушению механизма амортизации. Это также называется атрофией ПЖП и считается второй причиной (14.8%) боли в области пятки после плантарного фасциита. Обычно это состояние диагностируется как подошвенный фасциит, хотя факторы риска, симптомы и лечение варьируются для каждого состояния.
Анатомия
ПЖП — это специализированная жировая структура, покрывающая пяточную кость и подошвенную фасцию, которые заключены в связочные камеры, служащие для смягчения удара пяткой во время ходьбы. Она также служит своеобразным механическим креплением, которое помогает соответствующим образом распределить вес тела, не оказывая чрезмерного давления на нижележащие ткани. Пятка может поглощать 110% веса тела во время ходьбы и 200% веса тела во время бега. Увеличение дистанции и силы удара (во время касания пяткой плоскости опоры) могут привести к истончению ПЖП и, как следствие, боли в пятке. Жировая подушка, известная как «жировое тело», обычно имеет толщину около 1-2 см, а средняя здоровая ПЖП имеет толщину около 18 мм.
Факторы риска и причины
Синдром ПЖП может возникнуть из-за чрезмерного использования, травмы или атрофии. Конфигурация стопы и ее биомеханика являются двумя наиболее значимыми факторами, ответственными за возникновение данной проблемы. Функция свода стопы состоит в том, чтобы поддерживать стопу в правильном вертикальном положении. Если свод стопы поврежден или дисфункционален, то это приводит к увеличению давления на пятку.
Ниже приведены некоторые из наиболее распространенных причин синдрома ПЖП:
Клиническая картина
Симптомы синдрома ПЖП включают:
Несмотря на сходство в проявлении, боль при синдроме ПЖП ощущается в середине пятки, тогда как в случае плантарного фасцита боль чаще локализуется в переднемедиальной части пяточной кости.
Диагностика
Диагноз синдрома ПЖП может быть поставлен на основании симптомов и физического обследования. Рентгенологическое или ультразвуковое исследования стопы могут быть проведены для подтверждения атрофии жировой подушки или исключения других причин боли в пятке. Нормальные ПЖП имеют толщину 1-2 см. Жировая подушка толщиной менее 1 см считается атрофированной. Чтобы оценить эластичность, терапевт может сравнить толщину пяточной подушки как в положении стоя, так и в положении лежа.
Физическая терапия
Осложнения
Постоянная боль в пятке может быть инвалидизирующей, затрудняя ходьбу и занятия спортом, а также снижая продуктивность работы. Боль в пятке также может изменить ходьбу человека, делая его восприимчивым к падениям и травмам.
Профилактика
Как уже упоминалось выше, развитию этого состояния может способствовать несколько факторов, некоторых из которых невозможно избежать, таких как возраст или генетика. Однако при принятии надлежащих мер можно устранить множество других причин, связанных с образом жизни и профессиональной деятельностью. К ним относятся: