Ппп цнс что это
Последствия перинатального поражения
Родители детей до 1-го года постоянно сталкиваются с тем, что врачи при осмотре в поликлинике или вызове детского невролога на дом находят у их деток различные нарушения, выставляют различные диагнозы. И особенно родителей пугает такие часто используемые аббревиатуры, как ПЭП, ППП ЦНС и др. И совершенно справедливо родители детей хотят понять, что не так со здоровьем их ребёнка и будут ли какие-то последствия. Начнём с терминологии, используемой детскими врачами-неврологами в России.
В СССР, а затем в России и в ряде стран СНГ для обозначения нарушений со стороны нервной системы у детей до 1-го года детские неврологи использовали термин перинатальная энцефалопатия (ПЭП). Несколько лет назад в России была принята другая классификация таких нарушений. Детям после перового месяца жизни неврологи часто выставляют диагноз: последствия перинатального поражения ЦНС (ППП ЦНС). До 1-го месяца принята другая классификация заболеваний нервной системы у детей.
Сами по себе эти диагнозы: ПЭП и ППП ЦНС говорят только о том, что во время беременности и/или родах были какие-то нарушения, которые дают определённые изменения со стороны нервной системы у ребёнка. Эти термины не говорят о происхождении такого нарушения, о тяжести поражения нервной системы и тем более о прогнозе дальнейшего развития ребёнка. По сути это «шапка», после которой, должно идти название синдрома у конкретного ребёнка, т.е. чем проявляется такое нарушение.
Наиболее часто выставляемый детскими неврологами на консультации диагноз: ППП ЦНС, синдром мышечной дистонии (повышение или понижение мышечного тонуса). При повышении мышечного тонуса, могут отмечаться следующие проявления: туго подвижность ручек и ножек, ручки постоянно сжаты в кулачки, постоянное напряжение мышц. Если поставить такого ребёнка на ноги, то он может перекрещивать ножки, вставать на передний отдел стопы (на «носочки»).
Сухожильные рефлексы у таких детей ярко выражены. Однако тут важно помнить, что до 3-х месяцев жизни у детей повышение мышечного тонуса является физиологичным (вариант нормы)! И тонус самостоятельно уменьшается к 3-м месяцам. Тут важен профессионализм врача, который должен определить физиологическое это повышение тонуса или патологическое. К сожалению, в России неврологи занимаются гипердиагностикой, и чуть ли не в 99% случаев, детям раннего возраста выставляют диагноз: последствия перинатального поражения ЦНС.
Явления мышечной гипотонии — вялость мышц, снижение упругости мышц, гиперподвижность в суставах, встречается реже, чем повышение мышечного тонуса. Но в данном случае мышечная гипотония может быть следствием какого-то серьёзного заболевание. И необходимо наблюдение, и возможно дополнительное обследования.
Итак:
В статье использованы фотографии Анны Геддес.
Стоимость приема невролога:
Перинатальное поражение центральной нервной системы (ППЦНС)
Что такое ППЦНС?
Само словосочетание перинатальный период говорит о том, что перинатальное поражение ЦНС развивается у еще не родившегося или только появившегося на свет ребенка.
Перинатальное поражение центральной нервной системы (ППЦНС) — это не один, а несколько диагнозов, которые подразумевают нарушение функций работы в головном мозге новорожденного ребенка и могут привести к стойким неврологическим последствиям в более старшем возрасте (например, ДЦП, ЗПРР).
Весь перинатальный период условно делится на три этапа:
– с 28 недели и до момента родов длится антенательный период;
– сам процесс родов называется интранатальным периодом;
– неонатальный период это промежуток времени с момента рождения до 7 дня жизни включительно.
В современной медицине нет точного названия заболевания при поражении ЦНС плода, есть только сборное, его называют ППЦНС или же перинатальная энцефалопатия. Перинатальное поражение ЦНС у новорожденных, проявляется нарушениями в работе двигательного аппарата, нарушением речи и психики.
С развитием медицины, перестали данный диагноз употреблять для детей старше одного месяца. По истечении месяца врач должен поставить точный диагноз ребенку. Именно в этот период невролог с точностью определяет, насколько сильно повреждена нервная система. Назначает лечение и следит за тем, чтобы оно было подобрано правильно.
Каковы причины и факторы риска ППЦНС?
Причины, по которым может развиться перинатальное поражение центральной нервной системы достаточно разнообразны, среди самых популярных:
– соматическое заболевание матери, которое сопровождается хронической интоксикацией;
– наличие острых инфекционных заболеваний или хронических очагов инфекции, в то время когда будущая мать вынашивала ребенка;
– в случае, если у женщины нарушен процесс питания, или же она не созрела для беременности и родов;
– нарушение маточно-плачцентарного кровотока во время беременности;
– изменения в обмене веществ также влечет за собой расстройство нервной системы у будущего ребенка (повышение уровня биллирубина, неонатальная желтуха);
– в случае сильного токсикоза, как на ранней стадии, так и на поздней, или появление иных проблем с вынашиванием ребенка;
– окружающая среда выступает немаловажным фактором в развитии заболевания;
– появление патологии во время родов — это может быть слабая родовая деятельность, ускоренные роды;
– если ребенок рождается недоношенным, то и его организм не развит полностью, поэтому на данном фоне может появиться нарушение в работе ЦНС;
– наибольшему риску развития поражений ЦНС подвержены малыши, у которых присутствует наследственный фактор.
Все остальные причины возникновения ППЦНС ситуативные и в большей степени предугадать их появление просто нельзя.
Выделяют несколько путей развития перинатального поражения ЦНС у новорожденных детей в зависимости от причины и последующей симптоматики, анализ которых позволяет поставить первоначальный диагноз:
– Если четко зафиксирован недостаток кислорода, во время нахождения малыша внутри организма матери (гипоксия), то диагностируют гипоксическое поражение ЦНС.
– Во время родов у младенца может быть повреждена тканевая структура (это может быть как головной мозг, так и спинной). В этом случае, уже идет речь о травматическом поражении ЦНС, в результате чего появляются изменения в работе головного мозга.
– В случае нарушения обмена веществ могут появиться метаболические и токсико-метаболические поражения. Это может быть связано с употреблением во время беременности алкоголя, лекарственных препаратов, никотина.
– Изменения в ЦНС при наличии инфекционных заболеваний перинатального периода.
Какие бывают разновидности синдромов ППЦНС?
ППЦНС условно делится на несколько периодов, в зависимости от того, на какой стадии было выявлено нарушение и как оно проявилось.
– Острый период длится от 7 до 10 дней, крайне редко, но он может растянуться и до месяца.
– Период, в которым происходит восстановление (восстановительный период), может длиться до 6 мес. Если организм ребенка восстанавливается медленно, то данный период может занять до 2 лет.
Детские неврологи выделяют следующие разновидности перинатальных поражений ЦНС в зависимости от сопутствующих симптомов и синдромом:
– Нарушение мышечного тонуса. Этот синдром диагностируется согласно отклонениям от нормы в зависимости от возраста грудного ребенка. В начальный период времени жизни ребенка, достаточно сложно диагностировать данный синдром, так как помимо этого встречается физиологический гипертонус (физиологическая скованность мышц новорожденного).
– Синдром угнетения нервной системы. Такой синдром по своим характеристикам противоположен предыдущему. Его диагностируют у детей, которые в первые месяцы своей жизни не активны, они много спят, у них понижен тонус, они не могут удерживать голову, плохо цепляются своими ручками.
– Неблагоприятный прогноз для ребенка, если развился синдром внутричерепной гипертензии. Основными его признаками являются повышенная возбудимость и нервозность, при этом начинает набухать и уплотняться родничок. Появляются частые срыгивания. При осмотре невролог замечает избыточный рост окружности головы, возможно расхождение швов черепа, симптом Грефе (симптом «заходящего солнца»).
– Одним из наиболее опасных и тяжелых состояний при ППЦНС является судорожный синдром, именно он является одним из наиболее серьезных проявлений при перинатальном поражении ЦНС.
Кроме того, любая внимательная мама может заметить отклонения в состоянии здоровья у своего ребенка намного быстрее, чем врач невролог, хотя бы потому, что она наблюдает за ним круглосуточно и не один день.
В любом случае, малыш, живя первый год с любыми (даже минимальными, но не проходящими) отклонениями в состоянии здоровья требует неоднократных консультаций у специалистов медицинского центра, включение его в программу диспансеризации (т.е. пристального наблюдения неврологом и при необходимости — дополнительного обследования, такого как УЗИ головного мозга, электроэнцефалография, исследование крови для определения компенсаторного потенциала нервной системы и т.д.). На основании полученных заключений специалистами центра разрабатывается план развития такого ребенка, подбирается индивидуальная схема профилактических прививок, введения прикормов в рацион питания, а также проведения лечебных мероприятий при необходимости.
Какие симптомы и диагностические критерии у ППЦНС?
– Не каждая мама, которая не имеет медицинского образования, сможет на первый взгляд отличить и определить, что у ее ребенка перинатальное поражение ЦНС. Но, неврологи с точностью определяют заболевание по появлению симптомов, которые не свойственны другим нарушениям.
– при осмотре малыша может быть обнаружен гипертонус или гипотонус мышц;
– ребенок чрезмерно беспокоен, тревожен и возбужден;
– возникновение дрожания в области подбородка и конечностей (тремор);
– при осмотре с молоточком заметно нарушение рефлекторной сферы;
– появление неустойчивого стула;
– меняется частота сердечных сокращений; появление неровностей на коже ребенка.
Как правило, после года данные симптомы пропадают, но затем появляются с новой силой, поэтому запускать данную ситуацию просто нельзя. Одним из наиболее опасных проявлений и последствий ППЦНС при отсутствии реакции на симптоматику является приостановка развития психики ребенка. Не развивается речевой аппарат, наблюдается задержка развития моторики. Также одним из проявлений заболевания может стать церебрастенический синдром.
Как лечат ППЦНС?
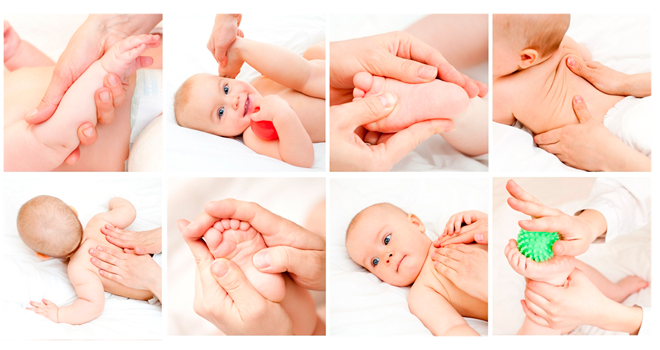
Для восстановления основных функций ЦНС, а также для снижения проявления неврологических симптомов малышу назначаются целый комплекс лечебных препаратов. В лечении могут применяться, например, ноотропные препараты, которые смогут восстановить трофические процессы в работе головного мозга — пирацетам, церебролизин, кортексин, пантокальцин, солкосерил и многие другие. Для того чтобы простимулировать общую реактивность новорожденному ребенку проводят курс лечебного массажа, специальной гимнастики, а при необходимости комплекс физиотерапевтических процедур (напрмер, электрофорез и микротоки).
В случае, если родители обнаружили хотя бы один из признаков поражений ЦНС необходимо срочно обратиться к врачу. Не стоит забывать о том, что развитие каждого ребенка процесс индивидуальный. Такие индивидуальные особенности новорожденного ребенка в каждом конкретном случае играют немаловажную роль в процессе восстановления функций высшей нервной деятельности.
В чем опасность и последствия ППЦНС?
Среди специалистов бытует мнение о том, что в случае, если была поражена центральная нервная система плода, то полностью восстановлена она быть не может. Но неврологи-практики утверждают обратное. Они говорят о том, что если правильно и своевременно лечить заболевание, то можно добиться частичного или полного восстановления функций нервной системы. Но даже несмотря на такой оптимистический прогноз, если смотреть на все возможные заболевания ребенка, связанные с нервной системой, то к инвалидности приводит 50 % от их общего количества, при этом около 80 % от него отведено на перинатальное поражение центральной нервной системы.
Перинатальные поражения центральной нервной системы
Что такое перинатальные поражения центральной нервной системы?
Перинатальные поражения центральной нервной системы (ЦНС) — это общий термин, обозначающий страдания нервной системы у новорождённых детей, вызванные различными причинами.
Как часто встречаются перинатальные поражения центральной нервной системы?
От 5 до 55% детей первого года жизни получают такой диагноз, поскольку в это число иногда включают детей с лёгкими преходящими нарушениями со стороны нервной системы. Тяжёлые формы перинатальных поражений ЦНС наблюдаются у 1,5–10% доношенных и у 60–70% недоношенных детей.
Почему возникают перинатальные поражения центральной нервной системы?
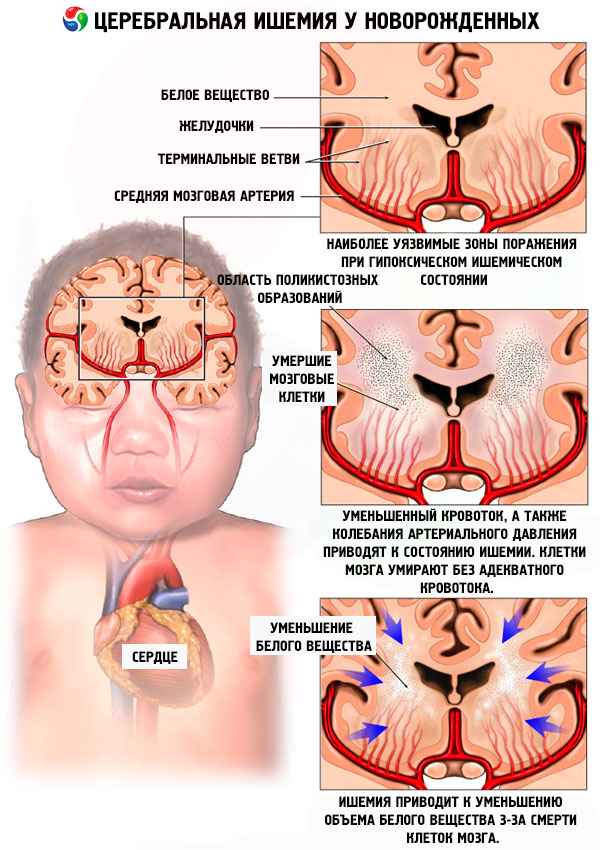
Основная причина перинатального поражения ЦНС у плода и новорождённого — гипоксия (кислородная недостаточность), возникающая под влиянием различных факторов. Неблагоприятные условия для развития плода в утробе матери могут быть заложены задолго до наступления беременности вследствие различных заболеваний у девочки-подростка, будущей матери. Инфекционные и неинфекционные заболевания, гормональные нарушения, вредные привычки, производственные вредности во время беременности вызывают усиление гипоксии будущего ребёнка. Предшествующие аборты приводят к нарушению кровотока между матерью и плодом и, следовательно, к внутриутробной гипоксии. Важную роль в развитии перинатальных поражений ЦНС играют инфекции, передающиеся половым путём (хламидиоз, герпес, сифилис). Причиной острой асфиксии в родах могут быть различные нарушения нормального течения родов, стремительные или затяжные роды, неправильное положение петель пуповины. Механическая травма ребёнка реже приводит к перинатальному повреждению ЦНС (особенно головного мозга). Риск травматизации ребёнка и острой асфиксии повышается, если роды проходят вне медицинского учреждения, в том числе при родах в воде. У недоношенных детей в связи с их незрелостью перинатальное поражение ЦНС наблюдают чаще.
Опасны ли перинатальные поражения центральной нервной системы?
Тяжёлые перинатальные поражения мозга (в том числе внутричерепные кровоизлияния, тяжёлая ишемия мозга) представляют реальную угрозу для жизни и здоровья ребёнка, даже при своевременно оказанной высококвалифицированной медицинской помощи в условиях перинатального центра. Среднетяжёлые и лёгкие формы поражения мозга непосредственной угрозы для жизни не представляют, но они могут быть причиной нарушений психики и развития двигательной активности у ребёнка.
Как проявляются перинатальные поражения центральной нервной системы?
Особенности нарушений при перинатальном поражении ЦНС зависят от характера поражения мозга (кровоизлияние в различные структуры мозга, ишемия, инфекционные поражения), их тяжести, степени зрелости ребёнка, стадии заболевания.
Например, у недоношенных детей при тяжёлых поражениях мозга преобладает общее глубокое угнетение с нарушением дыхания, иногда с кратковременными судорогами. У доношенных новорождённых возможно как угнетение, так и повышенная возбудимость (двигательное беспокойство, раздражённый крик), продолжительные судороги. К концу первого месяца жизни ребёнка вялость, апатичность могут сменяться повышенной возбудимостью, нарастает мышечный тонус (мышцы слишком напряжены), формируется неправильное положение конечностей (косолапость и др.). Кроме того, возможно развитие внутренней или наружной водянки головного мозга (гидроцефалии). Проявления травмы спинного мозга зависят от местонахождения и распространённости поражения. Например, при поражении шейного отдела спинного мозга или нервных сплетений возникает «акушерский паралич» — отвисание или малоподвижность руки на поражённой стороне.
При среднетяжёлых поражениях мозга могут преобладать вегетативно-висцеральные проявления: упорные срыгивания, задержка или учащение стула, вздутие живота, расстройства терморегуляции (реакции организма на тепло и холод), бледность и мраморность кожи, лабильность сердечно-сосудистой и дыхательной систем и т.д.
У детей с тяжёлым перинатальным поражением ЦНС уже с конца первого месяца жизни отмечают задержку развития психики и движений: реакция на общение вялая, монотонный крик (эмоционально не окрашенный). Возможно раннее (в 3–4 мес) формирование стойких двигательных нарушений по типу детского церебрального паралича.
Следует отметить, что среднетяжёлые (а иногда и тяжёлые) поражения ЦНС могут протекать бессимптомно и проявляться на 2–3-м месяце жизни. Родителей должны насторожить недостаточная двигательная активность или её избыток, приступы беспричинного беспокойства, отсутствие чёткой реакции на звуки и зрительные раздражители у доношенного ребёнка старше 2 нед, а также стойкое (привычное) положение туловища с поворотом на одну сторону, перекрещивание ножек в вертикальном положении, опора «на цыпочки», стойкое запрокидывание головы, выбухание или пульсация родничка, расхождение черепных швов, привычное косоглазие или закатывание глаз (симптом «заходящего солнца»).
Как диагностируют перинатальное поражение центральной нервной системы?
Диагноз основывается на данных врачебного осмотра, анамнестических данных и подтверждается инструментальными исследованиями. Большое значение имеет ультразвуковое исследование (УЗИ) мозга с оценкой состояния его сосудов (допплерографией). При необходимости используют рентгенологическое исследование черепа, позвоночника, компьютерную томографию (КТ), магнитно-резонансную томографию (МРТ).
Какие методы лечения и профилактики перинатального поражения центральной нервной системы существуют?
В остром периоде тяжёлых перинатальных поражений мозга лечение проводят в отделении реанимации и интенсивной терапии новорождённых. В первую очередь устраняют нарушения в работе дыхательной, сердечно-сосудистой системы и нарушения обмена веществ, ликвидируют судороги (при необходимости проводят искусственную вентиляцию лёгких, внутривенные вливания, парентеральное питание). Далее новорождённых переводят в специальное отделение, где продолжают индивидуальное лечение в зависимости от характера и тяжести поражения мозга: применяют противосудорожные препараты, при развивающейся гидроцефалии — дегидратационные, а также средства, стимулирующие рост капилляров и улучшающие питание повреждённых тканей мозга. Эти же препараты по назначению невролога можно применять на протяжении первого года жизни повторными курсами. При среднетяжёлых и особенно лёгких поражениях ЦНС используют в основном нелекарственную терапию.
В восстановительном периоде (с конца первого года жизни) решающее значение имеют нелекарственные методы реабилитации: лечебный массаж и гимнастика, упражнения в воде, физиотерапия, педагогические методики музыкотерапии (оздоровление и лечение организма с помощью музыки).
Профилактика перинатальных поражений мозга может быть первичной и вторичной
Первичная профилактика подразумевает укрепление здоровья подростков (будущих родителей), плановое наблюдение за беременными женщинами, чтобы как можно раньше выявить нарушения течении беременности, грамотное родовспоможение (в том числе плановое кесарево сечение при высоком риске родового травматизма).
Вторичная профилактика – это предотвращение неблагоприятных для ребёнка последствий перинатальной патологии, проведение комплексного лечения и эффективное восстановление его здоровья.
Заведующая нейроортопедическим отделением Семейной Клиники «ТАНАР» Усманова Гульфия Тяфиковна
Основные состояния перинатальной неврологии: особенности амбулаторного катамнеза

В лекции с позиций детского невролога в условиях амбулаторного приема и катамнеза рассматриваются основные состояния, определяющие понятие перинатального поражения нервной системы. Обсуждаются современные подходы к диагностике и лечению вышеупомянутой пат
Main conditions constituting perinatal cerebral lesions in infants, are considered from position of pediatric neurologist’s out-patient check-ups and follow-up. Contemporary approaches to diagnostics and treatment of the above mentioned pathologies are discussed.
Всем практикующим детским неврологам, ведущим амбулаторные приемы, хорошо известно, что наиболее частыми видами патологии центральной нервной системы (ЦНС) на первом году жизни являются перинатальные поражения нервной системы (ППНС). Официальная статистика по эпидемиологии ППНС в Российской Федерации отсутствует, но есть данные, что в нашей стране их распространенность среди детей первых 12 месяцев жизни превышает 80%. Не исключено, что в России имеет место некоторая гипердиагностика ППНС, что ни в коей мере не умаляет актуальности этой патологии [1, 2]. Именно о ППНС речь пойдет ниже.
Определение
ППНС — это группа синдромов, вызванных патологическим влиянием на ЦНС и/или периферическую нервную систему плода или новорожденного ребенка повреждающими факторами внутреннего или внешнего окружения анте-, интра- или постнатально. Описываемое влияние перинатальных повреждающих факторов характеризуется возникновением острой или хронической гипоксии/ишемии и сопровождается нарушением неврологических функций ребенка в раннем постнатальном онтогенезе, проявляясь с момента рождения до конца раннего неонатального периода [1, 2].
В Международной классификации болезней 10-го пересмотра (МКБ-10), как и в предшествующем ей (МКБ-9) и последующем (МКБ-11) вариантах, непосредственно понятия «ППНС» не предусматривается. Это обстоятельство ни в коей мере не означает, что российские медики имеют дело с несуществующим или фиктивным видом патологии. Так, например, в США и во многих других странах существует близкий ППНС термин «гипоксически-ишемическая энцефалопатия», хотя он в большей мере нашел применение у неонатологов [1–3].
Гипоксически-ишемическая энцефалопатия (hypoxic-ischemic encephalopathy) или неонатальное гипоксически-ишемическое церебральное повреждение (neonatal hypoxic-ischemic cerebral injury) — это поражение головного мозга у новорожденных детей, сопряженное с нарушениями церебральной перфузии и цереброваскулярной ауторегуляции, а также с комплексом различных метаболических расстройств (низкое поступление субстрата глюкозы, лактатацидоз, накопление свободных радикалов и токсичных возбуждающих аминокислот и т. д.) [1–3].
Практические подходы к классификации ППНС
Отметим, что на протяжении нескольких десятилетий в СССР, а затем в РФ и многих странах постсоветского пространства использовался термин «перинатальная энцефалопатия», предложенный Ю. А. Якуниным и соавт. (1976), который с 1998 г. более не применяется [1, 2, 4]. В 1998 г. на смену ему пришла вновь разработанная Российской ассоциацией специалистов перинатальной медицины (РАСПМ) «Классификация перинатальных поражений нервной системы у новорожденных», которая после всестороннего обсуждения была одобрена и утверждена VI Конгрессом педиатров России (Москва, 2000) [4].
Не вдаваясь в подробности современной классификации ППНС и их последствий, отметим, что в остром периоде выделяют синдромы, с которыми большинству детских неврологов сталкиваться приходится сравнительно редко, поскольку декретированный Приказом № 514н Минздрава РФ от 10.08.2017 г. «О порядке проведения профилактических медицинских осмотров несовершеннолетних» осмотр невролога предусмотрен лишь по достижении ребенком возраста 1 месяца [5]. В качестве острого периода ППНС целесообразно рассматривать неонатальный период (первые 28 дней постнатального развития) или просто первый месяц жизни, хотя на этот счет у отдельных экспертов существует особое мнение [1, 2].
В практической деятельности целесообразно использовать синдромологическую классификацию, предложенную Л. Г. Хачатрян и соавт. (2003) [6–8]. В соответствии с этой классификацией, в остром периоде ППНС следует рассматривать 8 ведущих синдромов:
1) церебральной возбудимости (P91.30);
2) церебральной депрессии (P91.2);
3) вегетативно-висцеральных расстройств (G90.8);
4) cиндром ликворо-сосудистой дистензии/внутричерепной гипертензии (G91.8);
5) судорожный синдром (P90.0);
6) врожденный гипертонус (P94.1);
7) врожденный гипотонус (P94.2);
8) другие нарушения мышечного тонуса (P94.2) [1, 2, 6–8].
В восстановительном периоде ППНС фигурируют уже 9 синдромов, часть которых является прямым продолжением или эволюционной трансформацией синдромов острого периода ППНС:
1) задержка этапов психомоторного развития (R62.0);
2) нарушения эмоционально-волевой сферы (F98.9);
3) нарушения психоречевого развития (F84.8);
4) нарушения моторного развития (монопарез руки или ноги — G83.2 или G83.1, гемисиндром: вялый, спастический, не уточненный — G81.0, G81.1, G81.9, парапарез: вялый, спастический — G82.0, G82.1, тетрапарез: вялый, спастический — G82.3, G82.4);
5) вегетативная дисфункция (G90.8);
6) судорожный синдром (R56);
7) бессудорожные пароксизмы (G98.0),
8) гидроцефалия симптоматическая (G91.8);
9) парасомнии (G47.0) [1, 2, 6–8].
Детским неврологам чаще приходится иметь дело с синдромами восстановительного периода ППНС.
Диагностика ППНС
В условиях амбулаторного наблюдения пациентов арсенал диагностических средств обычно оказывается существенно ограниченным. Помимо данных анамнеза (особенности течения беременности и родов, гестационный возраст, оценка по шкале APGAR и т. д.) и объективного неврологического осмотра (включая оценку времени появления и редукции рефлексов врожденного неонатального автоматизма, обретения ребенком психомоторных навыков и их соответствия календарному возрасту и т. д.), а также ультразвукового исследования (УЗИ) головного мозга (нейросонографии) и электроэнцефалографии (ЭЭГ), он включает учет данных офтальмологического осмотра и результатов анализа крови (общего и биохимического) [1–3].
Если нейроофтальмологические данные отражают в первую очередь состояние сосудов глазного дна и диска зрительного нерва, то при помощи общего анализа крови можно определить наличие анемии (как фактора постнатальной гипоксии), нейтропении (противопоказание к плановой иммунопрофилактике), а биохимического исследования крови (общий билирубин, его фракции и т. д.) — затяжную гипербилирубинемию, признаки активного рахита и др. [3].
Не следует забывать, что по давно сложившейся традиции в России показания и противопоказания к проведению профилактической вакцинации определяются детскими неврологами.
К сожалению, для большинства детских неврологов, работающих в амбулаторных условиях, основная часть современных методов исследований (включая компьютерную томографию — КТ, магнитно-резонансную томографию — МРТ, вызванные потенциалы — ВП, электронейромиографию — ЭНМГ, генетические и иммуногенетические методы исследования и др.) оказывается малодоступной или практически недоступной [1, 2]. Это обстоятельство во многом определяет особенности повседневной деятельности неврологов в режиме амбулаторных приемов и консультаций.
Учитывая рестриктивность диагностического арсенала, в практической деятельности детским неврологам необходимо максимально учитывать не только неврологические, но и индивидуальные соматические особенности каждого ребенка (наличие сопутствующей пищевой непереносимости, витамин D-дефицитного рахита, режим ухода и вскармливания) [1, 2]. В ряде случаев такие проблемы, как нарушения сна, повышенная возбудимость или кишечные колики (болевой неврологический синдром), могут быть легко разрешены всего лишь элементарной коррекцией существующих режимов дня, ухода и вскармливания [1, 2]. Фактически в подобных ситуациях демонстрируются преимущества соматоневрологического подхода к различным манифестациям перинатальной патологии у детей.
Лечение ППНС
Терапевтические подходы к ППНС подразделяются на две большие группы: фармакологические (медикаментозные) и нефармакологические (немедикаментозные) методы [1, 2].
При обсуждении методов фармакологического лечения ППНС отдельного внимания заслуживают так называемые «ноотропы». Это группа препаратов на основе нейрометаболических, нейропептидных, аминокислотных, антиоксидантных, вазоактивных и других веществ, активирующих высшую интегративную деятельность мозга, восстанавливающих нарушенные мнестические и мыслительные функции, а также снижающих неврологический дефицит и повышающих резистентность организма к экстремальным воздействиям [1].
Давно сложившаяся в РФ практика применения препаратов ноотропного и сосудистого действия при ППНС обладает несомненным положительным эффектом, что, к сожалению, до сих пор не нашло подтверждения со стороны представителей доказательной медицины. Так, на протяжении нескольких десятилетий в РФ успешно применяются такие препараты, как винпоцетин, циннаризин, аминофенилмасляная кислота (аминофенилбутират), гамма-аминомасляная кислота (гамма-аминобутират), гопантеновая кислота, ацетиламиноянтарная кислота (ацетиламиносукцинат), глутаминовая кислота, пирацетам, пиритинол, холина альфосцерат, цитиколин, Кортексин, метионил-глутамил-гистидил-фенилаланил-пролил-глицил-пролин (Семакс 0,1%) и др. [1, 2, 4].
Лекарственные формы перечисленных препаратов отличаются относительным разнообразием (суспензии, таблетки, порошки, инъекционные формы, назальные капли и др.), хотя лишь единичные представители этих фармакологических средств предназначены к применению в грудном и раннем детском возрасте [1, 2, 4]. Об этом необходимо не только помнить, но и в обязательном порядке упоминать это обстоятельство при назначении средств по принципу «off-label» (не в соответствии с аннотацией производителей) детям различного возраста; в ряде случаев может потребоваться письменное согласие родителей ребенка на применение того или иного лекарственного средства (ЛС) [1, 2, 9].
Фармакологические методы лечения ППНС не исчерпываются применением препаратов ноотропного действия. Среди других групп лекарственных средств, используемых детскими неврологами, следует перечислить следующие: миорелаксанты (толперизон, баклофен), спазмолитики, антиконвульсанты и антиэпилептические препараты (АЭП), нейропротекторы, адаптогены, антиоксиданты и блокаторы действия свободных радикалов, дофаминергические средства, ликворосупрессорные и мочегонные средства, центральные холиноблокаторы, холинергические (антихолинэстеразные препараты), нестероидные противовоспалительные средства (НПВС), препараты гипотензивного действия, гормональные средства и иммуномодуляторы, витамины (моно- и поливитамины), витаминно-минеральные комплексы, препараты солей различных минеральных веществ (Ca, Mg, Fe, I, Se и т. д.), ботулинический токсин типа А (при спастических формах патологии у детей старше 2 лет) и др. [1–4, 9, 10].
Нефармакологические методы лечения ППНС также сравнительно многочисленны: массаж, лечебная физкультура (ЛФК), Войта-терапия (нейрорефлексокинезиологическая или рефлексолокомоционная), Бобат-терапия (нейроразвивающая), физиотерапия, система интенсивной нейрофизиологической реабилитации (СИНР) по В. И. Козявкину, кондуктивная педагогика Пете, система биологической обратной связи (БОС), а также некоторые виды нетрадиционного лечения (ароматерапия, фитотерапия, музыкотерапия и др.) [1–4, 9]. В реабилитации последствий ППНС (помимо реабилитологов) принимают участие ортопеды, мануальные терапевты, детские психологи и другие специалисты [1, 2, 4]. Одной из важных задач, стоящих перед детским неврологом в условиях амбулаторного приема, является своевременное определение необходимости и направление пациента с ППНС или их последствиями к тем или иным перечисленным специалистам.
Существенная роль в лечении и реабилитации детей с ППНС и их последствиями принадлежит лечебному питанию, что в полной мере нашло отражение в научной концепции и практической реализации нейродиетологии детского возраста [11, 12].
Некоторые терапевтические подходы к ППНС не только не соответствуют канонам доказательной медицины, но и принципам медицинской этики. Примечательно, что описываемые выше способы фармакологического и нефармакологического воздействия используются почти исключительно в учреждениях коммерческой медицины. Такими сомнительными методами лечения ППНС являются гомеопатические и остеопатические подходы, гипербарическая оксигенация, транскраниальная микрополяризация мозга, использование аминокислотных композитов (метаболическая терапия) по А. П. Хохлову, так называемое «метамерное воздействие» по И. А. Скворцову, а также терапия стволовыми клетками [1]. Часть из перечисленных выше методов медицинская общественность считает просто необоснованными и противоречивыми, другую же часть — просто неэтичными.
Последствия и исходы ППНС
Исходы и последствия ППНС могут варьировать в широких пределах — от полного выздоровления до смерти пациента. Кстати, о возможности наступления последнего исхода никогда не следует забывать [1].
В 2009 г. в материалах VI Ежегодного конгресса специалистов перинатальной медицины «Современная перинатология: организация, технологии и качество» был представлен вариант «Классификации последствий перинатальных поражений нервной системы у детей первого года жизни» [13]. Он получил официальное признание и используется в работе педиатрами и неврологами нашей страны. Но в то же время нельзя не отметить, что ранее Л. Г. Хачатрян и соавт. (2003) предложили более компактный и удобный в практической деятельности детских неврологов альтернативный вариант, охватывающий не только первый год жизни, но и периоды раннего детства и дошкольного возраста [1, 2, 6–8]. Так, среди последствий и исходов ППНС в описываемом варианте предлагается рассматривать следующие клинические ситуации:
1) органические последствия с доминированием нарушений моторной сферы (детский церебральный паралич — ДЦП: спастический — G80.0, спастическая диплегия — G80.1, детская гемиплегия — G80.2, дискинетический тип — G80.3, атактический тип — G80.4, смешанная форма — G80.8; поражения нервных корешков и сплетений — G54.8, другие расстройства периферической нервной системы — G64.0);
2) органические последствия с нарушениями психической сферы (умственная отсталость неуточненная — F79);
3) эпилепсия симптоматическая — G40 (фокальная и генерализованная — G40.1, G40.2, G40.4, с различными типами приступов);
4) гидроцефалия (сообщающаяся — G91.0, резидуальная — G91.8, неуточненная — 91.9, симптоматическая — G91.8) [1, 2, 6–8].
Кроме того, в качестве последствий и исходов ППНС выделяют ряд функциональных нарушений:
1) функциональные нарушения моторной сферы (специфическое расстройство моторной функции — G40.1, специфические нарушения речи и языка — с нарушением экспрессивной или импрессивной речи: G.91, смешанное расстройство психологического развития — G91.0);
2) нарушения психической сферы (расстройства эмоционально-поведенческой сферы): синдром дефицита внимания с гиперактивностью/СДВГ — F90.0, другие расстройства поведения — F91.0, нервозность — R45.0, возбудимость и «детские истерики» — R45.1, раздражительность и озлобленность — R45.4;
3) разные (прочие) неврологические расстройства (нарушения сна органической и неорганической природы — G47.0, G51.0, недержание мочи органической и неорганической природы — R32.0, F98.0, тики — F95.0, другие невротические расстройства — F48.0) [1, 2, 6–8].
Вполне естественно, что каждому состоянию, отражающему те или иные последствия/исходы ППНС, соответствует конкретный код, предусмотренный в МКБ-10.
Прогноз
Установление прогноза при ППНС остается довольно сложной задачей ввиду возможности формирования у детей с этой вариабельной патологией таких разновидностей неврологического дефицита, как ДЦП, гидроцефалия, эпилепсия, умственная отсталость, а также менее инвалидизирующие нозологические формы болезней ЦНС.
Прогнозам при ППНС посвящены публикации T. E. Inder (2011), а также C. M. Novak и соавт. (2018) [14, 15]. Оценка качества жизни у пациентов с ППНС является задачей не детских неврологов, а представителей социальной педиатрии и реабилитологии.
Заключение
В этой статье сознательно не были затронуты вопросы этиологии и патогенеза (или патокинеза) ППНС, поскольку основная цель заключалась в фокусировании на практических аспектах деятельности детских неврологов в амбулаторных учреждениях при работе с пациентами, страдающими ППНС и их последствиями. Различные аспекты этиологии и патогенеза ППНС отражены как в действующих классификациях этой группы патологии, так и в многочисленных доступных источниках отечественной и зарубежной литературы [1–4, 13, 15–17].
Литература
В. М. Студеникин, доктор медицинских наук, профессор, академик РАЕ и МАЕ
ООО НПСМЦ «Дрим Клиник», Москва
Основные состояния перинатальной неврологии: особенности амбулаторного катамнеза/ В. М. Студеникин
Для цитирования: Лечащий врач № 10/2019; Номера страниц в выпуске: 36-39
Теги: новорожденные, поражение головного мозга, восстановительный период.