посттравматическая невропатия малоберцового нерва код мкб 10
Нейропатия малоберцового нерва
Нейропатия (неврит) правого или левого малоберцового нерва – патология с разнообразными причинами, симптомами которой служит нечувствительность кожи и слабость мышц голени и стопы, а лечение показано как оперативное, так и консервативное, в зависимости от состояния пациента.
Из-за сдавливания, воспаления, повреждения, нервные волокна и рецепторы перестают принимать сигналы, передавать импульсы от нижних конечностей мозгу.
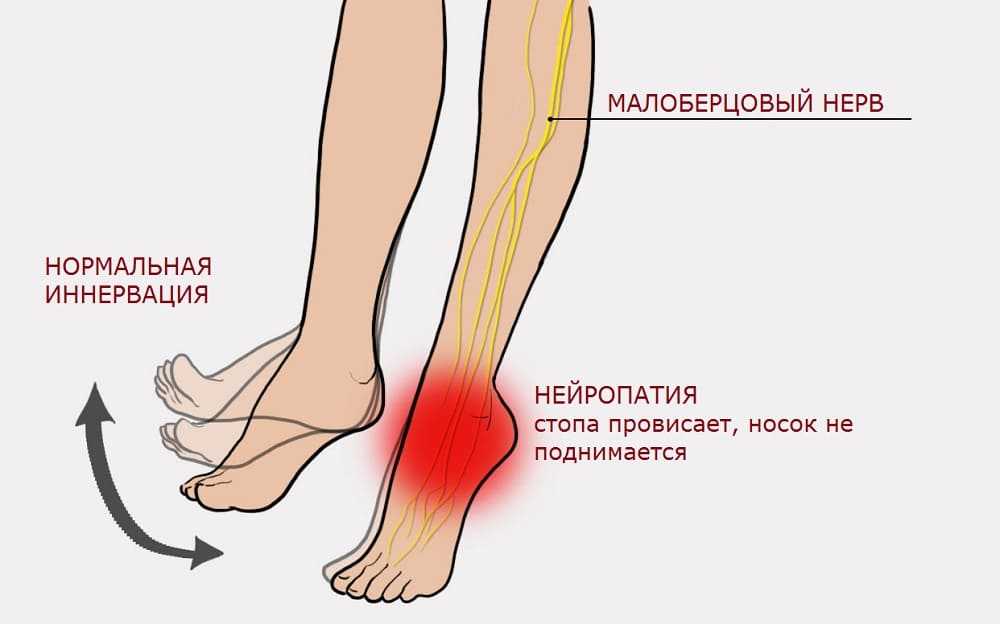
Человек ощущает это как утрату чувствительности кожи на отдельном участке голени, паралич мышц. Со стороны, проблему обнаруживают по болевому синдрому, невозможности шевелить пальцами ног, менять положение стопы. Врачи называют такое состояние фибулярным синдромом.
В зависимости от проявившихся симптомов и причин, приведших к развитию поражения малоберцового нерва (невриту), проводится лечение, основанное на сочетании физиотерапевтических и медикаментозных средств. В сложных случаях необходима операция.
Анатомо-функциональная характеристика
Малоберцовый нерв состоит из рецепторных и двигательных волокон.
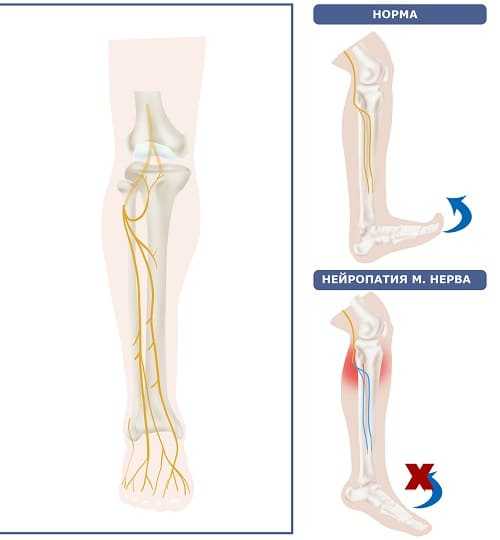
Он отвечает за чувствительность кожи стопы и наружной поверхности голени. Мышечные веточки обеспечивают поднятие ступни вверх (разгибание) и сгибание пальцев ног.
Соответственно, нейропатия малоберцового нерва или фибулярный синдром, приводит к нарушению описанных выше функций. Как частично, так и полностью.
Причины
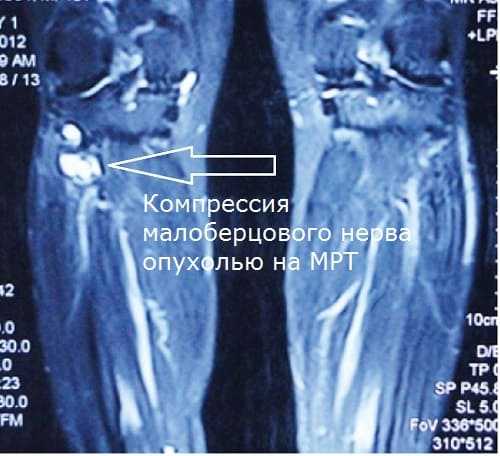
Заболевание невропатия приносит много проблем из-за расположения малого берцового нерва, ведь вне зависимости от типа: компрессионно-ишемического, посттравматического компрессионного – нейропатия осложняет передвижение, делает человека малоподвижным.
Привести к патологическому состоянию могут такие причины:
Хронические болезни (сахарный диабет), интоксикации (промышленные яды и алкоголь), приводят к гибели нервных волокон и полинейропатии. Процесс, обычно, носит двусторонний характер. Физические факторы – травма, опухоль, неудобная поза – приводят к одностороннему фибулярному синдрому.
Также определенные системные заболевания приводят к развитию неврита малоберцовой кости в качестве осложнения. К ним относятся подагра, ревматический артрит, остеопороз.
Симптомы
Воспаление, повреждение, чрезмерное давление, порождающие невропатию малоберцового нерва, вызывают примерно одинаковые симптомы. Проявления развиваются с различной скоростью, в зависимости от типа повреждающего воздействия.
Компрессия волокон сначала приводит их гиперактивности, судорогам стопы. Потом, когда нерв погибает, возникает паралич мышц ступни.
Ишемические расстройства развиваются медленно, исподволь. Как правило – с нарушений чувствительности: кожа голени и стопы становится гиперчувствительной, после чего немеет.
Травматическое повреждение, например – ДТП – характеризуется мгновенным появлением симптомов нейропатии малоберцового нерва.
Симптомы и признаки невропатии (нейропатии) малого берцового нерва зависят от типа и уровня повреждения:
Бывает состояние, сопровождающееся внешне не спровоцированной ничем болью по ходу нервных волокон. В наружной поверхности голени, ступне, появляется острая болезненность, жжение, усиливающиеся при касании.
Это – симптомы невралгии общего малоберцового нерва, боль указывает на острое раздражение, повреждение, что требует начинать лечение для невропатии, развившейся справа или слева, с анальгетиков.
Диагностика
При возникновении неприятных ощущений в области голени и стопы, потере чувствительности, нужно обратиться к врачу.
Сложность состоит в диагностике, позволяющей отличить дистальную миелинопатию (демиелинизацию) малоберцового нерва с двух сторон от мононевропатии, возникающей вследствии тяжелых заболеваний организма, требующих своего подхода в лечении.
При обращении в клинику пациента с типичными симптомами, проводятся исследования:
Травмы периферических нервов
14-16 октября, Алматы, «Атакент»
150 участников из 10 стран. Новинки рынка стоматологии. Цены от производителей
Общая информация
Краткое описание
Травма периферических нервов – различные по механизму повреждения нервных стволов периферических нервов, проявляющиеся болевым синдромом и симптомами снижения/выпадения моторной, сенсорной, вегетативной и трофической функции нерва дистальнее места травмы [1].
Код(ы) МКБ-10:
| МКБ-10 | |
| Код | Название |
| S44 | Травма нервов на уровне плечевого пояса и плеча |
| S54 | Травма нервов на уровне предплечья |
| S74 | Травма нервов на уровне тазобедренного сустава и бедра |
| S74.0 | Травма седалищного нерва на уровне тазобедренного сустава |
| S84 | Травма нервов на уровне голени |
| Т92.4 | Последствия травмы нерва верхней конечности |
| Т93.4 | Последствия травмы нерва нижней конечности |
Дата разработки протокола: 2017 год.
Сокращения, используемые в протоколе:
| ЭНМГ | – | электронейромиография |
| ВАШ | – | Визульная Аналоговая Шкала оценки боли |
| УЗИ | – | Ультразвуковая диагностика |
| МР | – | медицинская реабилитация |
| МДК | – | мультидисциплинарная команда |
| БСФ | – | Биосоциальные функции |
Пользователи протокола: нейрохирурги, травматологи, невропатологи
Категория пациентов: взрослые.
Шкала уровня доказательности:
| А | Высококачественный мета-анализ, систематический обзор РКИ или крупное РКИ с очень низкой вероятностью (++) систематической ошибки результаты которых могут быть распространены на соответствующую популяцию. |
| В | Высококачественный (++) систематический обзор когортных или исследований случай-контроль или Высококачественное (++) когортное или исследований случай-контроль с очень низким риском систематической ошибки или РКИ с невысоким (+) риском систематической ошибки, результаты которых могут быть распространены на соответствующую популяцию. |
| С | Когортное или исследование случай-контроль или контролируемое исследование без рандомизации с невысоким риском систематической ошибки (+). Результаты которых могут быть распространены на соответствующую популяцию или РКИ с очень низким или невысоким риском систематической ошибки (++ или +), результаты которых не могут быть непосредственно распространены на соответствующую популяцию. |
| D | Описание серии случаев или; Неконтролируемое исследование или; Мнение экспертов. |
| GPP | Наилучшая клиническая практика |
Автоматизация клиники: быстро и недорого!
— Подключено 300 клиник из 4 стран
Автоматизация клиники: быстро и недорого!
Мне интересно! Свяжитесь со мной
Классификация
Клиническая классификация
По уровню анатомического повреждения:
Диагностика
МЕТОДЫ, ПОДХОДЫ И ПРОЦЕДУРЫ ДИАГНОСТИКИ
Диагностические критерии
Жалобы:
· появление боли при стимуляции объектом, в обычных условиях не причиняющим боль (холод провоцирует боль) – аллодиния;
· отсутствие боль в ответ на стимуляцию – анальгезия;
· длительная, жгучая боль – каузалгия;
· повышенная чувствительность к раздражителям – гиперестезия;
· пониженная чувствительность к раздражителям – гипестезия;
· высокая чувствительность организма к болевым раздражителям – гипералгезия;
· низкая чувствительность к раздражителям – гипоалгезия;
· боль по ходу нерва – невралгия;
· ощущения онемения, покалывания, ползания мурашек – парестезия
· парезы мышц дистальнее места травмы;
· в позднем периоде – трофические нарушения, характеризующиеся истончением и снижением тургора кожи, ее легкой ранимостью. Отмечается исчерченность и помутнение ногтей травмированной конечности.
Анамнез:
в анамнезе обязательно травматическое поражение (перелом кости, вывих, подвывих сустава, колото-резанные раны конечности и другие).
Физикальное обследование
Оценка силы мышц согласно Шкала мышечной силы Совета Королевского медицинского общества Великобритании [3]
| Степень | Сила |
| 0 | сокращения отсутствуют |
| 1 | намек на сокращения |
| 2 | активные движения при устранении силы тяжести |
| 3 | активные движения против силы тяжести |
| 4 4- 4 4+ | активные движения с сопротивлением незначительное сопротивление умеренное сопротивление значительное сопротивление |
| 5 | нормальная сила |
Лабораторные исследования: нет.
Инструментальные исследования:
Электромиография – нарушение проводимости нервного импульса по двигательным и чувствительным волокнам.[5]
По показаниям: УЗИ нервов – исследование применяется для оценки внутренней структуры и толщины нервов, используется в диагностике воспалительных процессов, травматических повреждений и патологических образований внутри нерва и вокруг него.
Показания для консультации специалистов:
· травматолог – при сочетании травмы нерва с травмой рядом расположенного мышечно-сухожильного ложа и костной патологии;
· сосудистый хирург – при сочетании травмы нерва с травмой рядом расположенного сосудистого пучка;
· невропатолог – при появлении симптомов с отсутствующей травмой нерва в анамнезе.
Диагностический алгоритм [7]:
Схема 1.
Дифференциальный диагноз
Наличие в анамнезе травмы периферического нерва различного генеза, характерная клинико-неврологическая симптоматика (болевой синдром в месте повреждения, парезы мышц дистальнее места травмы) и изменения на ЭНМГ, показывающие нарушение проводимости исключает необходимость в проведении дифференциального диагноза.
Поражения нервных корешков и сплетений
14-16 октября, Алматы, «Атакент»
150 участников из 10 стран. Новинки рынка стоматологии. Цены от производителей
Общая информация
Краткое описание
Периферические нервы обеспечивают связь между центральной нервной системой и всеми другими органами и тканями организма. Периферическая нервная система состоит из нервов, нервных корешков и сплетений. Они представляют единственный в своем роде путь не только для проведения нервных импульсов, но и для циркуляции микромолекул между центральной нервной системой и внутренними органами.
Протокол «Поражение нервных корешков и сплетений»
Код по МКБ-10: G54; G 56; G 57
G54.0 Поражение плечевого сплетения
G 54.8 Поражения отдельных нервов, нервных корешков и сплетений
G 56.0 Синдром запястного сустава
G 56.3 Поражение лучевого нерва
G 56.8 Другие мононевропатии верхней конечности. Межпальцевая неврома верхней конечности
G 57.0 Поражение седалищного нерва. Исключены: ишиас, связанный с поражением межпозвоночного диска
G 57.2 Поражение бедренного нерва
G 57.8. Другие мононевралгии нижней конечности
Межпальцевая неврома нижней конечности
Автоматизация клиники: быстро и недорого!
— Подключено 300 клиник из 4 стран
Автоматизация клиники: быстро и недорого!
Мне интересно! Свяжитесь со мной
Классификация
Классификация периферических невропатий, основанная на этиологических и патоморфологических признаках (ВОЗ, 1982)
Аксонопатии
Миелопатии
Другие типы
А. Генетически обусловленные
Перонеальная мышечная атрофия
Наследственные сенсорные типы
Агенезия мозолистого тела
Б. Приобретенные в результате или потребления:
1. Экзогенных ядов и лекарственных средств:
— металлов: мышьяка, ртути, золота, алкилололова, алюминия, цинка, талия;
— растворителей: гексана, четыреххлористого углерода, серуглерода, метил-и-бутилкетона, ацетил-ацетона;
— препаратов разных групп: акриламида, лептофоса, органических фосфатов, окиси углерода, двуокиси азота, 2,4-дихлолрфенолуксусной кислоты, хлордекона;
— лекарственных средств: винкристина, нитрофурантонна, изониазида, адриамицина, клиохинола, дансона, фенитоина, амитриптилина;
— пищевых продуктов: чечевицы, алкоголя;
— ядов беспозвоночных: ботулинического токсина, яда черного паука-ткача, яда клещей.
2. Связанные с метаболическими нарушениями: сахарный диабет, почечная недостаточность, недостаточность печени, порфирия, гипогликемия, микседема.
3. Связанные с недостаточностью: тиамин (при злоупотреблении алкоголем), витамина В12, пиридоксина, ниацина, пантотеновой кислоты, рибофлавина, с белковой алиментарной недостаточностью.
4. Другие причины и виды невропатии: злокачественные новообразования, миелома, «старческая» невропатия.
А. Генетически обусловленные:
1. Идиопатические инфекционные или постинфекционные:
— острые (синдром Гийена-Барре);
— вызванные цианидами (маниока).
— при сахарном диабете;
При опоясывающем лишае
При коллагеновых сосудистых болезнях, прочих васкулитах, сахарном диабете, атеросклерозе.
При сдавлении (позиционном), растяжении, отрыве.
Новообразования (первичные, вторичные)
Термическое поражение и электротравма
Идиопатический паралич Белла
Классификация заболеваний периферической нервной системы (Всесоюзная проблемная комиссия по заболеваниям периферической нервной системы, 1982-1984 г.г.)
Вертеброгенные поражения
1.1. Рефлекторные синдромы.
1.1.2. Цервикокраниалгия (задний шейный симпатический синдром и др.).
1.1.3. Цервикобрахиалгия с мышечно-тоническими или вегетативно-сосудистыми или нейродистрафическими проявлениями.
1.2. Корешковые синдромы.
1.2.1. Дискогенные (вертеброгенное) поражения («радикулит») корешков (указать, каких именно).
1.3. Корешково-сосудистые синдромы (радикулоишемия).
2.1. Рефлекторные синдромы.
2.1.1. Торакалгия с мышечно-тоническими или вегетативно-висцеральными, или нейродистрафическими проявлениями.
2.2. Корешковые синдромы.
2.2.1. Дискогенные (вертеброгенные) поражения («радикулит») корешков (указать, каких именно).
3. Пояснично-крестцовый остеохондроз.
3.1. Люмбаго (прострел).
3.1.3. Люмбоишалгия с мышечно-тоническими или вегетативно-сосудистыми, или нейродистрафическими проявлениями.
3.2. Корешковые синдромы.
3.2.1. Дискогенные (вертеброгенные) поражения («радикулит») корешков (указать, каких именно, включая синдром конского хвоста).
3.3. Корешково-сосудистые синдромы (радикулоишемия).
Поражения нервных корешков, узлов, сплетений
1. Менингорадикулиты, радикулиты (шейные, грудные, пояснично-крестцовые).
2. Радикулоганглиониты, ганглиониты (спинальные симптоматические), трунциты.
4. Травмы сплетений.
4.2. Верхнего плечевого (паралич Эрба-Дюшенна).
4.3. Нижнего плечевого (паралич Дежерин- Клюмпке).
4.4. Плечевого (тотального).
4.5. Пояснично-крестцового (частичного или тотального).
Множественные поражения корешков, нервов
1. Инфекционно-аллергические полирадикулоневриты (Гийена-Баре и др.).
2. Инфекционные полиневриты.
3.1.1. При хронических бытовых и производственных интоксикациях (алкогольные, свинцовые, хлорофосные и др.).
3.1.2. При токсикоинфекциях (дифтерия, ботулизм).
3.1.4. Бластоматозные: при раке легких, желудка и др.
3.2. Аллергические (вакцинальные, сывороточные, медикаментозные и др.).
3.5. Идиопатические и наследственные формы.
Поражения отдельных спинномозговых нервов
— на верхних конечностях: лучевого, локтевого, срединного, мышечно-кожного и других нервов.
— на нижних конечностях: бедренного, седалищного, малоберцового, большеберцового и других нервов.
2. Компрессионно-ишемические (мононевропатии):
— на верхних конечностях;
— синдромы запястного канала (поражение срединного нерва в области кисти);
— синдром канала Гийена (поражение локтевого нерва в области кисти);
— синдром кубитального канала (поражение локтевого нерва в локтевой области);
— поражение лучевого или срединного нервов в локтевой области, поражение надлопаточного, подмышечного нервов;
3. Воспалительные (мононевриты).
Поражение черепных нервов
1. Невралгии тройничного нерва и других черепных нервов.
2. Невриты, невропатии лицевого нерва.
3. Невриты других черепных нервов.
4.1. Ганглиониты (ганглионевриты) крылонебного, ресничного, ушного, подчелюстного и других узлов.
4.2. Сочетанные и другие формы прозопалгии.
5. Стомалгия, глоссалгия.
Помимо этиологии и локализации процесса указывается:
— характер течения (острое, подострое, хроническое), а при хроническом: прогредиентное, стабильное (затяжное), рецидивирующее часто, редко, регредиентное;
— стадия (обычно в случае рецидивирующего течения);
— характер и степень нарушения функций: выраженность болевого синдрома (слабо выраженный, умеренно выраженный); локализация и степень двигательных нарушений чувствительности, вегетативно-сосудистых или трофических расстройств; частоту и тяжесть пароксизмов, приступов.
Диагностика
При атеросклерозе, сахарном диабете, узелковом периартериите и других коллагеновых мононевропатиях, обусловленных ишемией (ишемические невропатии) непосредственное инфицирование отдельных нервов наблюдается редко (лептоспироз, проказа). Исключение составляет лишь поражение черепных нервов при герпетической инфекции.
В немалом числе случаев этиология невропатий остается неясной. Поражение основного ствола приводит к выпадению всех его функций. Более дистальные очаги вызывают лишь частичные нарушения. Клиническая картина зависит и от степени повреждения нервных волокон.
Синдром спирального канала. Синдром ночного субботнего паралича
Компрессионная невропатия лучевого нерва на уровне дистального отдела спирального канала, образованного спиральной бороздой плечевой кости и головками трехглавой мышцы плеча. Может развиться в частности, при длительном придавливании нерва в этом месте во время сна на жестком ложе, в неудобной позе, особенно после приема алкоголя, а также при переломах плеча. Клиника такая же, как при невропатии лучевого нерва.
Синдром Шассеньяка
Возникает остро у ведомого за руку ребенка при резком (рывком) ее натяжении. В таких случаях происходит травматическое поражение лучевого нерва на уровне локтевого сустава. Проявляется тем, что рука свисает в состоянии пронации, пассивные движения и особенно супинация руки в таком случае оказываются болезненными. Предрасполагающим фактором может быть малый размер головки лучевой кости, а также слабость кольцевой связки ее, в связи с чем возникает подвывих лучевой кости. Прогноз обычно благоприятный.
Лучевая сенсорная невропатия. Болевая форма туннельного синдрома лучевого нерва
Невропатия глубокой ветви лучевого нерва. Суппиторного канала синдром
Протекает без боли и нарушений чувствительности, проявляясь только двигательными расстройствами в виде невозможности активного разгибания пальцев руки и отведения I пальца при сохранности разгибания кисти в лучезапястном суставе. При этом обычно нарастающая атрофия мышц тыльной поверхности предплечья.
Поражение плечевого сплетения
Поражение плечевого сплетения невоспалительной этиологии могут быть обусловлены травмой (в том числе родовая травма), вывих плечевого сустава, компрессией, сахарным диабетом, васкулитом, онкологической патологией, радиоактивным облучением. Уточняют диагноз с помощью КТ-сканирования.
Клиническая картина: боль, вялый парез руки, выпадение глубоких рефлексов, вегетативные нарушения.
В случае преимущественного вовлечения верхних отделов плечевого сплетения (корешков CV-VI) развивается синдром Эрба-Дюшенна: нарушаются движения в плечевом и локтевом суставах (отведение руки и сгибание в локте), отмечаются проксимальные атрофии и расстройства чувствительности на наружной поверхности плеча.
В случаях преимущественного вовлечения нижних отделов плечевого сплетения (CVIII-DI) развивается синдром Дежерина-Клюмпке: атрофический парез кисти и пальцев, расстройство чувствительности на внутренней поверхности плеча и предплечья, а также синдром Горнера (этот признак возникает обычно при отрыве корешков CVIII-DI от спинного мозга).
Синдром запястного канала.
Боль и парестезии усиливают:
— постукавание по проекции срединного нерва на уровне лучезапястной кожной складки (тест Тинеля);
— удерживание над головой руки больше одной минуты (элевационный тест);
— удержание резко согнутой в лучезапястном суставе кисти в течение 2 минут (тест Фалена);
— сдавление плеча манжеткой тонометра до исчезновения пульса в течение 1 минуты (манжетный тест).
При длительном течении болезни возможны гипотрофия тенара, снижение силы короткой мышцы, отводящей большой палец и мышцы, противопоставляющей большой палец, что ведет к уменьшению силы сдавления между большим и указательным пальцами и невозможности обхватить бутылку (бутылочный тест). Синдром запястного канала встречается столь широко, что может сочетаться с другими более серьезными заболеваниями (рассеянный склероз, БАС, спондилогенная шейная миелопатия). Поэтому важно обращать внимание, нет ли диффузной атрофии кисти, оживления сухожильных рефлексов и других симптомов, указывающих на иное заболевание. В отличии от больных с шейным радикулитом, предпочитающих прижимать руку к туловищу и не делать лишних движений, больные с синдромом запястного канала, наоборот, встряхивают руку.
Невропатия седалищного нерва
Невропатия бедренного нерва
Межпальцевая невропатия
Компрессионный синдром провоцируется переразгибанием в плюснофаланговых суставах при разведенных пальцах, что бывает, в частности при приседании и тем более при длительной работе в положении «на носках», а также в связи с ношением обуви на высоких каблуках, особенно при наличии плоскостопия, функциональной слабости и деформации I пальца стопы. Чаще болеют женщины. Сначала боли проявляются преимущественно при ходьбе, иногда они вынуждают снимать обувь и массировать стопы подчас в неподходящей ситуации. Позже возможно усиление болей в любое время и, в частности, по ночам. Характерных рентгенологических признаков при этом нет.
Лабораторные исследования: ОАК, ОАМ., биохимический анализ крови.
Инструментальные исследования: рентгенография, ЭМГ, реовазография сосудов конечностей. КТ или МРТ по показаниям.
Показания для консультаций специалистов: ортопед, психолог, протезист.
Минимум обследований при направлении в стационар:
1. Общий анализ крови.
2. Общий анализ мочи.
3. Кал на яйца глист.
Основные диагностические мероприятия: