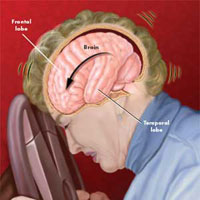
После контузии болит голова что делать
Посттравматическая головная боль
Посттравматическая головная боль
Боль может начаться сразу или через неделю после травмы. У многих пациентов, особенно тех, у кого была тяжелая травма, головные боли могут быть проблемой в течение нескольких месяцев, лет или на всю жизнь. Если головные боли развиваются в течение 2 недель после травмы, и сохраняются в течение более чем нескольких месяцев, то считается, что это хроническая фаза посттравматической головной боли. Иногда у пациентов головные боли появляются только через несколько месяцев после травмы, но, как правило, головные боли обычно начинаются в течение нескольких часов или дней после травмы.
Прогнозировать возможность развития хронической посттравматической головной боли у пациентов, перенесших травмы, очень сложно. В целом, у пациентов, с уже существующей головной болью или наличием мигрени, риск выше. Пациенты с отягощенным семейным анамнезом мигрени могут подвергаться повышенному риску развития хронических головных болей. Тяжесть травмы может также помочь в прогнозировании, но многие пациенты терпят в течение месяцев или лет сильные головные боли после тривиальной травмы головы. Авто столкновения с ударом сзади, без травмы головы, обычно приводят к развитию сильных головных болей и болям в шее. Такие факторы, как угол удара, где пациент сидел в машине, и куда пришелся вектор силы на голову являются ключевыми элементами в развитии головных болей.
Головные боли, как правило, бывают двух типов:
У некоторых пациентов, посттравматические мигренозные боли могут быть серьезной проблемой, с периодическими сильными головными болями продолжительностью от часов до дней. У других пациентов, головная боль напряжения является преобладающей проблемой. У многих пациентов с ПТГБ боли могут иметь смешанный характер.
Окципитальная боль часто ассоциируется с болью в шее, и обычно имеет мышечное происхождение.
Виды травм, которые вызывают посттравматические головные боли
Симптомы
Диагностика
Международное общество головной боли определяет критерии посттравматической головной боли, такие как:
Лечение
Медикаменты являются краеугольным камнем лечения. В течение первых трех недель головной боли, как правило, используются абортивные лекарства. Если головные боли продолжаются после трех недель, то назначается дополнительная терапия.
Абортивная терапия
Выбор абортивной терапии зависит от типа головной боли. Основные лекарства для лечения посттравматических головных болей по типу головных болей напряжения типа являются анальгетики, НПВС. Миорелаксанты более эффективны при ПТГБ, чем при обычных головных болях напряжения, из-за наличия шейного мышечного спазма. Но эти препараты рекомендуется принимать только в течение 1-2 недель. Если же боли сохраняются, то в таком случае необходимо подключать профилактическое лечение. Если посттравматические головные боли имеют мигренозный характер,то используются те же препараты, что при и мигрени. Противорвотные препараты эффективны для многих пациентов. Первичные абортивные мигрени включают: Excedrin, аспирин, напроксен (Naprosyn или Anaprox), ибупрофен (Motrin), кеторолак (Toradol), Midrin, Norgesic Форте, Butalbital, Эрготамины, Суматриптан, кортикостероиды, наркотики и седативные средства.
Профилактическое лечение
В течение первых 2- 3 недель в период после травмы, как правило, применяются абортивные препараты, такие как противовоспалительные средства. Большинству пациентов не нужно ежедневно принимать профилактические лекарства, и посттравматические головные боли постепенно уменьшаются с течением времени.
Наиболее часто для профилактического лечения используются антидепрессанты, особенно амитриптилин (Elavil) или нортриптилин (Pamelor) и бета-блокаторы. НПВС препараты часто имеют двойное назначение, функционируя как абортивное и профилактическое лечение. Антидепрессанты, которые обладают седативным действием, особенно амитриптилин, часто уменьшают ежедневные головные боли и одновременно нормализуют сон. В тяжелых случаях необходимо использовать как бета-блокаторы,так и антидепрессанты. Немедикаментозные методы лечения могут включать различные физиопроцедуры и иглорефлексотерапию.
Использование материалов допускается при указании активной гиперссылки на постоянную страницу статьи.
Нейропсихиатрические осложнения травмы головного мозга
Травма головного мозга (TBI) в первую очередь относится к дисфункции мозга, вызванной внешней травмой. В США только футбольные игроки в средней школе страдают от 100 000 диагностированных сотрясений в год. Точно так же бокс может вызывать сотрясение от удара по голове кулаком, вызывая разрыв мостовидных вен (субдуральная гематома), микрогеморрагии в головном мозге и диффузное повреждение аксонов.
Пациенты, пострадавшие от прямой аксональной травмой, обычно испытывают проблемы с активацией, медленной когнитивной обработкой и вниманием. Возраст является важным фактором в развитии психических симптомов, например, пожилые люди, пострадавшие от TBI, имеют более длительный период ажитации, большие когнитивные нарушения и более высокую вероятность развития глобальных поражений организма. Повреждение обонятельного нерва, расположенного рядом с орбитофронтальной корой, может вызвать посттравматическую аносмию. Нарушение функционирования обонятельной системы часто может возникать у пациентов с умеренной и тяжелой черепно-мозговой травмой, связанной с повреждением лобной и височной долей.
Многие расстройства тревожного спектра могут развиваться после черепно- мозговой травмы (TBI). При исследования 66 пациентов с TBI у 11% пациентов развилось генерализованное тревожное расстройство в дополнение к большой депрессии. В исследовании, которое оценивало 120 солдат, пострадавших от умеренной до тяжелой TBI, у 9% больных зафиксировали паническую атаку. В другом исследовании, проведенном на пациентах с TBI, у 18% развилось ПТСР, у 14% ОКР, у 11% паническое расстройство, у 8% генерализованное тревожное расстройство, а у 6% фобическое расстройство.
TBI и расстройства злоупотребления психоактивными веществами часто встречаются..
Лечение головной боли после травмы
Черепно-мозговые травмы – это частая причина цефалгии и прочих неврологических расстройств. Нередко боли говорят о развитии опасных для жизни осложнений, требующих неотложной помощи (в т. ч. хирургического вмешательства). Если имеет место хронизация, то симптоматическое лечение головной боли после травмы проводится с использованием тех же методик и препаратов, что и при первичных цефалгиях.
Виды посттравматических головных болей (ПТГБ)
Все ПТГБ делятся на хронические и острые.
К острым относятся боли, развивающиеся в течение первых двух недель после повреждения головы и сохраняющиеся не более двух месяцев. Хроническая разновидность цефалгии также появляется в первые 2 недели, но беспокоит пострадавшего на протяжении более длительного срока.
Острые ПТГБ, как правило, симптоматические. Их выраженность и локализация находятся в прямой зависимости от характера и тяжести повреждения. Появление болевого синдрома возможно в «светлом промежутке», т. е. при общем улучшении в первые часы или дни. Если возникли острые головные боли после травмы головы, лечение нужно начинать после установления их конкретной причины. В обязательном порядке требуется тщательное обследование (в т. ч. рентгеноскопия, КТ и МРТ), чтобы исключить ушиб мозга, наличие внутричерепных гематом и кровоизлияний под паутинной оболочкой.
Характерными особенностями ПТГБ на фоне субарахноидального кровоизлияния являются:
При ушибах мозга цефалгия более интенсивна на стороне повреждения. Она имеет свойство усиливаться при перкуссии (постукивании).
Важно: В ряде случаев острые ПТГБ обусловлены повреждениями мышц шейной области.
Хронические посттравматические цефалгии приобретают самостоятельный характер; часто они развиваются вследствие сравнительно легкой черепно-мозговой травмы на фоне обратимого неврологического дефекта и отсутствия значительных изменений структур ЦНС. Такие боли могут преследовать пострадавшего на протяжении долгих месяцев и даже лет, причем в отдаленном периоде они иногда прогрессируют. Болевые ощущения бывают сверлящими, давящими или пульсирующими, а четкая локализация обычно отсутствует. Продолжительность приступов – от нескольких часов до 2-3 дней. В особенно тяжелых ситуациях боли мучают пациента ежедневно.
Как бороться с посттравматическими головными болями?
Лечение ПТГБ острого характера предполагает принятие экстренных мер по устранению вызвавшей их причины (ликвидация гематомы и т. д.).
При сотрясениях мозга назначаются следующие препараты:
Если развиваются хронические посттравматические боли, лечение проводится теми же методами, что и при большинстве первичных ГБ. Одна из важнейших составляющих терапии – психологическая реабилитация пациента.
У них очень часто выявляются сопутствующие расстройства психики – тревожность и депрессии. Чтобы справиться с такими состояниями, требуется помощь квалифицированного психотерапевта.
В период восстановления широко применяются гипнотерапия и нейропротекторная терапия, а также иглоукалывание.
При болевом синдроме, распространяющемся от шеи к затылку, врач может назначить физиопроцедуры и лечебную гимнастику, а также занятия в плавательном бассейне. Медикаментозное лечение осуществляется по двум направлением – купирование приступов и их предупреждение. Для снятия боли показаны анальгетики и β-блокаторы.
Во многих случаях при лечении посттравматических головных болей бывают полезны сосудистые средства. С их помощью улучшается микроциркуляция в мозговом бассейне. Благодаря этому происходит восстановление процессов регуляции в ЦНС.
Нарушения памяти и другие когнитивные расстройства являются показанием для применения ноотропов при лечении головной боли после травмы.
Борьба с обратимыми расстройствами психики зачастую требует назначения трициклических антидепрессантов. Они стабилизируют психоэмоциональное состояние и нормализуют сон.
Для лечения острых и хронических посттравматических болей пациентам назначаются витаминно-минеральные комплексы, включающие фолиевую кислоту, витамины группы В и фосфор.
Интенсивные цефалгии, сопровождающиеся бессонницей, являются показанием для приема седативных средств – Дормипланта или Адаптола.
Комбинированная терапия может включать сеансы мануальной терапии. Пациентам, страдающим хроническими ПТГБ, необходимо наблюдаться у специалиста-невропатолога.
Текст проверен врачами-экспертами:
Заведующей социально-психологической службы МЦ «Алкоклиник», психологом Барановой Ю.П., врачом психиатром-наркологом Серовой Л.А.
Проконсультируйтесь
со специалистом
Психоневрологические нарушения в отдаленном периоде черепно-мозговой травмы у детей и подростков
По данным эпидемиологических исследований, ежегодно во многих странах число новых случаев черепно-мозговой травмы (ЧМТ) среди детей и подростков достигает 180–200 на 100 тыс. человек. Наиболее распространена легкая
По данным эпидемиологических исследований, ежегодно во многих странах число новых случаев черепно-мозговой травмы (ЧМТ) среди детей и подростков достигает 180–200 на 100 тыс. человек. Наиболее распространена легкая ЧМТ (в том числе сотрясение головного мозга и ушиб мозга легкой степени), на долю которой приходится примерно 80% от всех случаев. Среднетяжелая и тяжелая ЧМТ составляют около 15% случаев, оставшиеся 5% приходятся на крайне тяжелые ЧМТ, часто заканчивающиеся летальным исходом. Именно ЧМТ является ведущей причиной инвалидизации и смертности среди детей и подростков.
Две основные возрастные группы повышенного риска ЧМТ: до 5 лет, 15–25 лет. При этом абсолютный максимум случаев ЧМТ приходится на вторую возрастную группу и часто связан с употреблением алкоголя и дорожно-транспортными происшествиями. Среди пострадавших с ЧМТ около 70% составляют пациенты мужского пола.
В основу классификации ЧМТ положены характер и степень повреждений головного мозга. К закрытой ЧМТ относят повреждения, при которых отсутствуют нарушения целостности покровов головы или имеются раны мягких тканей без повреждения апоневроза, к открытой ЧМТ — с переломами костей свода черепа, сопровождающиеся повреждением апоневроза, переломами основания черепа, кровотечением или ликвореей (из носа или уха).
Повреждения головного мозга при ЧМТ делятся на первичные (очаговые и диффузные) и вторичные. К первичным относят повреждения, возникающие в момент воздействия механической энергии (ушибы, размозжения мозговой ткани, диффузные аксональные повреждения, первичные внутричерепные гематомы, ушибы ствола мозга и пр.). Вторичные повреждения возникают в результате неблагоприятного воздействия на мозг ряда дополнительных внутри- и внечерепных факторов, которые провоцируют цепь сложных реактивных процессов, усугубляющих тяжесть первичных повреждений.
Основные клинические формы ЧМТ могут быть представлены очаговыми и диффузными поражениями.
При оценке степени тяжести ЧМТ и прогнозировании ее течения учитываются следующие показатели:
В зависимости от степени тяжести ЧМТ может отмечаться следующая продолжительность потери сознания в остром периоде травмы (R. Appleton, T. Baldwin, 1998):
Между тем у детей, особенно младших возрастных групп, потеря сознания при ЧМТ наблюдается не всегда и даже может отсутствовать при тяжелой травме.
Для оценки состояния больных с закрытой ЧМТ широко применяется ШКГ (B. Jennett, G. Teasdale, 1981), которая позволяет судить не только о степени тяжести, но также делать прогноз при ЧМТ. Общая оценка по ШКГ рассчитывается путем сложения баллов по каждой из трех групп реакций: открывание глаз, вокализация (или речевая активность), двигательная активность. Для повышения чувствительности и прогностической значимости традиционной шкалы в педиатрической практике предложены возрастные модификации ШКГ для детей до 1 года и для малышей от 1 года до 5 лет; для детей 6–15 лет используется тот же вариант шкалы, что и для взрослых пациентов (А. С. Иова и соавт., 1999). Общая оценка по ШКГ может варьировать от 15 до 3 баллов. Степень тяжести ЧМТ по ШКГ определяется следующим образом (B. Jennett, G. Teasdale, 1981; K. M. Yorkston, 1997):
Со времени разработки ШКГ в 1974 г. она широко используется для определения тяжести ЧМТ. Доказано, что с уменьшением общего количества баллов по ШКГ увеличивается вероятность неблагоприятных исходов. При анализе прогностической значимости возрастного фактора было установлено, что он существенно влияет как на летальность, так и на инвалидизацию при ЧМТ. Несмотря на некоторые противоречия, имеющиеся в литературе, установлено, что исходы у детей лучше, чем у взрослых.
Своеобразие клинического течения и исходов ЧМТ у детей обусловлено тем, что механическая энергия воздействует на мозг, рост и развитие которого еще не закончены. Благодаря высокой пластичности развивающегося мозга у детей чаще, чем у взрослых, возможен благоприятный исход, в том числе и после тяжелых клинических вариантов ЧМТ. Между тем даже легкие ЧМТ в детском возрасте не всегда проходят бесследно. Так, показано, что в отдаленном периоде после перенесенного сотрясения головного мозга (в интервале от 6 мес до 3 лет) не менее чем у 30% пациентов детского возраста формируется комплекс нарушений, обозначаемый как посткоммоционный синдром.
Основные проявления посткоммоционного синдрома:
Не вызывает сомнения тот факт, что ЧМТ средней и тяжелой степени приводят к более серьезным последствиям. При этом необходимо иметь в виду, что последствия ЧМТ могут проявиться не сразу, а оказаться отсроченными. Если ЧМТ влияет на нормальный ход процессов развития мозга, то в результате она отражается и на формировании личности ребенка, его когнитивном и эмоциональном развитии, школьном обучении, формировании социальных навыков. Выраженность психоневрологических нарушений в отдаленном периоде ЧМТ в значительной мере определяется исходной степенью тяжести травмы.
Клинические проявления последствий ЧМТ
Ранее считалось, что восстановление нарушенных функций после перенесенной ЧМТ у детей и подростков происходит в более полном объеме, нежели у взрослых. Полагали также, что чем младше возраст, в котором произошла ЧМТ, тем значительнее вероятность полного регресса неврологических расстройств. Тем не менее результаты целенаправленных исследований оказались не столь оптимистичными (J. R. Christensen, 1996). Выживаемость после тяжелых ЧМТ среди пациентов детского возраста действительно выше, чем среди взрослых, но существует вероятность появления отсроченных клинических симптомов. Действительно, постепенно стало очевидно, что в отдаленном периоде среднетяжелых и тяжелых ЧМТ у многих детей сохраняются резидуальные неврологические расстройства.
Среднетяжелые ЧМТ обычно сопровождаются преходящими неврологическими расстройствами, лишь в некоторых случаях они оказываются стойкими (J. R. Christensen, 1996). Исходы тяжелых ЧМТ, по данным литературы, варьируют довольно широко.
J. D. Brink. (1980) и соавторы изучали последствия тяжелых и крайне тяжелых ЧМТ у 345 детей и подростков в возрасте до 18 лет. Продолжительность комы в остром периоде ЧМТ составляла более 24 ч с медианой 5–6 нед. В отдаленном периоде ЧМТ 73% пациентов самостоятельно передвигались и полностью обслуживали себя, 10% имели ограничения в передвижении и оставались частично зависимыми в обслуживании, у 9% восстановилось сознание, но сохранялась полная зависимость от окружающих. В работе J. F. Kraus и соавторов (1987) было показано, что при оценке 3–4 балла по ШКГ в остром периоде ЧМТ у 100% детей формируется как минимум умеренная инвалидизация, при оценках в диапазоне 5–8 баллов — у 65% обследованных.
Двигательные нарушения
Парезы или плегии конечностей в отдаленном периоде ЧМТ у детей встречаются довольно редко. Нередко при сохранности мышечной силы обследование позволяет обнаружить снижение скорости выполнения движений (D. Chaplin et al., 1993). Нарушения координации движений, напротив, наблюдаются у многих детей, перенесших ЧМТ (J. R. Christensen, 1996).
Хотя восстановление двигательных функций в отдаленном периоде закрытой ЧМТ у детей во многих случаях бывает удовлетворительным, в ходе неврологического обследования даже незначительные двигательные нарушения считаются патологией. Резидуальные двигательные нарушения сказываются не только на общей двигательной активности и успехах в занятиях физкультурой и спортом, но также на отношении к ребенку сверстников. При негативном отношении со стороны сверстников у ребенка, перенесшего ЧМТ, развиваются нарушения социальной адаптации.
Когнитивные нарушения
Выраженность когнитивных нарушений в отдаленном периоде ЧМТ также определяется исходной степенью ее тяжести. Ряд нарушений высших психических функций обусловливается специфической локализацией поражений, в частности преимущественным поражением при ушибах мозга лобных и височных долей. Когнитивные расстройства у пациентов, перенесших ЧМТ, часто затрагивают такие сферы психической деятельности, как память, внимание, скорость переработки поступающей информации, а также обеспечиваемые префронтальными отделами больших полушарий мозга управляющие функции (планирование, организация, принятие решений). Тем не менее во многих случаях резидуальные расстройства формируются вследствие диффузного вовлечения коры и повреждения аксиальных структур головного мозга, которые модулируют функциональную активность коры. Именно сочетанное поражение локальных зон коры головного мозга, аксиальных и подкорковых образований приводит к развитию нарушений памяти, внимания, регуляции уровня психической активности, эмоций и мотиваций.
Речевые расстройства
Непосредственно после закрытой ЧМТ у детей нередко наблюдаются речевые и двигательные нарушения, которые со временем в значительной степени регрессируют. Довольно часто встречаются дизартрии (бульбарная или псевдобульбарная), в некоторых случаях наблюдаются моторная афазия, а также нарушения контроля дыхания, сопровождающиеся преходящими заиканием, шепотной или монотонной речью. Среди особенностей речи в отдаленном периоде ЧМТ могут отмечаться ее замедленный темп, затруднения при подборе слов, бедность активного словаря с дополнением собственной речи мимикой и жестами, в некоторых случаях — трудности, связанные с пониманием длинных и сложных высказываний.
Трудности при обучении в школе
Травматические повреждения определенных корковых центров могут приводить к возникновению специфических трудностей, связанных с формированием навыков чтения (дислексии), письма (дисграфии) или счета (дискалькулии), но подобные случаи встречаются не так часто. У большинства детей приобретенные до ЧМТ школьные навыки сохраняются либо обретаются вновь. Тем не менее во многих случаях возможно формирование школьной дезадаптации, обусловленной возникшими вследствие ЧМТ когнитивными, речевыми нарушениями, а также эмоциональными и поведенческими трудностями. У многих детей и подростков в отдаленном периоде ЧМТ отмечаются следующие затруднения, связанные с обучением в школе:
Эмоциональные и поведенческие нарушения у детей и подростков в отдаленном периоде ЧМТ трудно разграничить, поскольку они тесно связаны между собой. Травматическая церебрастения характеризуется преобладанием в клинической картине выраженной утомляемости и раздражительности, иногда достигающей аффективной взрывчатости; на этом фоне нередко возникают истерические, неврастенические, ипохондрические или депрессивные симптомы. Часто отмечаются двигательная расторможенность, импульсивность, неспособность придерживаться инструкций и справляться с теми или иными заданиями, отказ от их выполнения. При попадании ребенка или подростка в сложные жизненные обстоятельства остаточные явления после травматических поражений головного мозга служат предрасполагающим фактором к возникновению психогенных или невротических расстройств, являются благоприятной основой для патологического формирования личности. Эмоциональные и поведенческие нарушения в отдаленном периоде ЧМТ затрудняют социальную адаптацию.
Поведенческие нарушения в отдаленном периоде ЧМТ:
Посттравматическая эпилепсия представляет собой одно из наиболее серьезных последствий ЧМТ, перенесенной в детском и подростковом возрасте. Посттравматическая эпилепсия развивается после открытой ЧМТ — 50% случаев. Среди них у 2/3 больных начало эпилепсии наблюдается в течение первого года после ЧМТ, у 90% — в течение 5 лет после травмы, (включая первый год жизни), еще у 7% пациентов эпилепсия развивается через 10–15 лет после ЧМТ. Максимальный риск развития посттравматической эпилепсии отмечен у пациентов с очаговой неврологической симптоматикой и массивным поражением ЦНС в результате тяжелой ЧМТ.
В 70–80% случаев уже первые эпилептические приступы сопровождаются судорогами генерализованного характера (G. M. Fenichel, 1997).
После закрытой ЧМТ посттравматическая эпилепсия встречается реже (G. M. Fenichel, 1997). В течение 5 лет эпилепсия развивается у 11,5% пациентов после тяжелой ЧМТ (ушиб мозга, внутричерепное кровоизлияние) и у 1,6 % — после ЧМТ средней степени тяжести.
По результатам обследования (Н. Н. Заваденко, А. И. Кемалов, 2003) 283 детей и подростков в возрасте от 6 до 14 лет, в отдаленном периоде закрытой ЧМТ (среднетяжелой и тяжелой) развитие эпилепсии было отмечено у 18 человек. Среди них: у 16 детей возникновение приступов (по типу вторично-генерализованных) отмечено в сроки от 4 до 12 мес, после перенесенной закрытой ЧМТ; в двух случаях в те же сроки закрытая ЧМТ спровоцировала дебют идиопатических (наследственно обусловленных) форм эпилепсии — детской абсансной эпилепсии (у мальчика 7 лет) и идиопатической эпилепсии с изолированными генерализованными судорожными приступами (у мальчика 10 лет).
Таким образом, посттравматическая эпилепсия относится к симптоматическим формам эпилепсии. Для нее характерны те же особенности, что и для группы симптоматических эпилепсий в целом (А. С. Петрухин, К. Ю. Мухин, 2000), а именно:
Лечение психоневрологических нарушений в отдаленном периоде ЧМТ у детей и подростков
Терапевтические и реабилитационные мероприятия в отдаленном периоде ЧМТ у детей и подростков должны интенсивно проводиться как в первые 12 мес после ЧМТ, когда от их применения правомерно ожидать наиболее значительных результатов, так и в дальнейшем, с учетом продолжающихся процессов морфофункционального созревания ЦНС и высокой пластичности развивающегося мозга. Эти мероприятия должны носить комплексный характер и включать методы психолого-педагогической, логопедической коррекции, психотерапии, лечебной физкультуры, а также медикаментозное лечение. Для преодоления когнитивных и речевых нарушений применяются препараты ноотропного ряда. При посттравматической эпилепсии показан длительный прием антиконвульсантов. С целью профилактики головных болей, в зависимости от ведущих механизмов их патогенеза, рекомендуются курсы сосудистых, дегидратационных препаратов или антиконвульсантов. При аффективных расстройствах и нарушениях поведения назначаются антидепрессанты и нейролептики, но высокой терапевтической эффективностью при этих состояниях обладают также антиконвульсанты, особенно вальпроаты (препараты вальпроевой кислоты и вальпроата натрия). В частности, вальпроаты уменьшают агрессивность и раздражительность, оказывают нормотимическое действие, сглаживают выраженность аффективных колебаний.
Положительное действие ноотропных препаратов в отдаленном периоде ЧМТ у детей и подростков проявляется в улучшении общего самочувствия, регрессе головных болей, церебрастенических проявлений. В неврологическом статусе наблюдается уменьшение выраженности двигательных нарушений, особенно в координаторной сфере, при психологическом обследовании — улучшение показателей памяти, внимания, других высших психических функций. Длительность курсов лечения ноотропами у пациентов данной группы должна составлять не менее 3–4 нед. Эти препараты назначаются в первую половину дня, что связано с их психостимулирующим действием. В первые дни приема рекомендуется постепенное наращивание дозы. При наличии ликвородинамических нарушений терапию ноотропами дополняют назначением дегидратационных средств. У пациентов с посттравматической эпилепсией до применения ноотропов необходимо достичь полного контроля над приступами в течение 4–6 мес (не менее) на фоне постоянного приема антиконвульсантов.
При лечении посттравматической эпилепсии к числу базовых противоэпилептических средств относят вальпроаты (конвулекс, депакин, конвульсофин). Их длительное назначение в стабильных терапевтических дозах направлено на предупреждение повреждений нейронов, связанных с повторными эпилептическими приступами. На развитие нейронального повреждения будут указывать: повторяющиеся эпилептические приступы, снижение когнитивных функций, расстройства поведения у больного, наличие нарушений на электроэнцефалограмме и структурных изменений при нейровизуализации. Поэтому важным направлением в лечении психоневрологических нарушений в отдаленном периоде ЧМТ является нейропротекция, подразумевающая антиэпилептическую направленность терапии в сочетании с функциональной и метаболической защитой мозга. Нейропротекторные свойства вальпроатов подтверждаются следующими особенностями действия:
Ориентировочные суточные дозы при терапии вальпроатами составляют 15–45 мг/кг. Специальные формы, удобные для применения при лечении детей и подростков, разработаны для препарата конвулекс (табл. 2). Так, детям младшего возраста назначаются капли для приема внутрь (с содержанием 10 мг вальпроата натрия в одной капле) или сироп (с содержанием 50 мг вальпроата натрия в 1 мл).
Уменьшение числа приемов препарата до 1–2 раз в сутки может быть достигнуто при применении таблеток пролонгированного действия, содержащих по 300 и 500 мг вальпроата натрия.
Своевременное обращение к неврологу и проведение рациональной медикаментозной терапии позволяют добиться существенного улучшения состояния детей и подростков в отдаленном периоде ЧМТ. Однако одной лекарственной терапии для преодоления последствий ЧМТ бывает недостаточно. Все дети, перенесшие ЧМТ, нуждаются в обследовании у психолога с целью выявления возможных нарушений высших психических функций. Нередко данные нарушения бывают негрубыми, но даже в этих случаях они могут оказывать негативное влияние на успешность обучения в школе и поведение ребенка. Следовательно, помощь детям, перенесшим ЧМТ, всегда должна носить комплексный характер.
Литература
Н. Н. Заваденко, доктор медицинских наук, профессор
А. И. Кемалов, Л. С. Гузилова
В. Е. Попов, кандидат медицинских наук
М. И. Лившиц, кандидат медицинских наук
Е. В. Андреева, кандидат медицинских наук
РГМУ, Москва
Морозовская детская клиническая больница, Москва