После инсульта повышается давление что делать
Артериальное давление при инсульте
Коррекция артериального давления в остром периоде инсульта
Кузнецов А.Н. Национальный медико-хирургический центр имени Н.И.Пирогова, Москва
Доказано, что артериальная гипертензия — это один из наиболее значимых факторов риска развития инсульта, поэтому антигипертензивная терапия является неотъемлемой частью профилактики инсульта. В нескольких рандомизированных контролируемых исследованиях доказано, что использование гипотензивных препаратов у пациентов с артериальной гипертензией достоверно снижает риск развития инсульта. Также хорошо известно, что у большинства пациентов в остром периоде инсульта регистрируется повышенное артериальное давление. По данным IST (International Stroke Trial) [1] и CAST (Chinese Acute Stroke Trial) [2] 82% и 75% пациентов, соответственно, имеют систолическое АД >140 мм Hg в течение 48 часов после начала инсульта, а 28% и 25% пациентов имеют систолическое АД >180 мм Hg. С одной стороны, повышение артериального давления в остром периоде инсульта можно рассматривать как компенсаторную реакцию, направленную на улучшение кровоснабжения зоны «ишемической полутени» либо посредством усиления коллатерального кровотока, либо продвижения обтурирующих масс в более дистальные отделы артериального русла. Известно, что цереброваскулярная реактивность нарушается немедленно после начала инсульта и церебральный кровоток становится пассивно зависимым от уровня системного АД [3, 4]. Редукция церебрального кровотока может неблагоприятно влиять на жизнеспособность зоны «ишемической полутени» [5]. Артериальное давление, как правило, спонтанно снижается в течение первых нескольких дней после инсульта [6, 7, 8, 9]. С другой стороны, артериальная гипертензия в остром периоде инсульта повышает риск повторного события. По данным IST [10] при систолическом АД >150 мм Hg в первые 48 часов инсульта каждые 10 мм Hg повышения ассоциируются с повышением риска раннего (в первые 2 недели) повторного инсульта на 4,2%. Кроме того, повышенное артериальное давление может являться причиной геморрагической трансформации ишемического инфаркта, увеличения объема церебральной геморрагии, а также причиной развития других церебральных (отек мозга) и экстрацеребральных осложнений инсульта (острый инфаркт миокарда и другие) [11]. Следовательно, имеются аргументы как в пользу коррекции артериального давления в остром периоде инсульта, так и против нее. По данным UK Stroke Association [12] 6% врачей начинают антигипертензивную терапию немедленно после поступления пациента, 21% — откладывают начало такой терапии на несколько часов, а остальные — на несколько дней или недель. В США 57% пациентов получают антигипертензивную терапию после поступления (у 54,5% — теми же препаратами, что и до поступления; у 45,5% — новыми) [13]. Данные исследований показывают, что как высокий, так и низкий уровень АД в остром периоде инсульта ассоциируется с плохим кратковременным прогнозом. Другие исследования продемонстрировали связь между повышением отдаленной летальности и как высоким, так и низким уровнем АД в остром периоде инсульта, хотя ряд исследователей не обнаружили такой связи [14, 15, 16, 17]. Противоречивые данные проведенных исследований обусловлены, в частности, тем, что АД по-разному измерялось разными исследователями. Наиболее информативным является мониторинг, однако врач не может ждать 24 часа, чтобы определиться с необходимостью начала антигипертензивной терапии [11]. Также существует мнение, что более значительное повышение АД является лишь маркером более тяжелого инсульта, а не непосредственной причиной плохого исхода [17]. По данным IST, а также ряда других исследований имеется U-образная связь между уровнем систолического АД в первые 48 часов инсульта и кратковременным (смертность в первые 14 дней), а также отдаленным (смертность и инвалидизация через 6 месяцев) исходом; наименьший риск корреспондировал с систолическим АД 150 мм Hg [10, 14]. Таким образом, актуальным является поиск оптимального диапазона артериального давления в остром периоде инсульта. Однако, важен не только уровень АД в остром периоде инсульта, но и вариабельность АД. Прогноз ухудшается с повышением уровня среднего АД на каждые 10 мм Hg, а также с повышением вариабельности среднего АД на каждый 1 мм Hg [14, 17]. Не существует также окончательного мнения, насколько быстро можно снижать повышенное АД. Показано, что снижение систолического и диастолического АД более чем на 20 мм Hg в сутки ассоциируется с ухудшением в неврологическом статусе, увеличением объема инфаркта и худшим исходом через 3 месяца после дебюта инсульта [14]. С особой осторожностью следует снижать АД у пациентов с длительным анамнезом артериальной гипертензии, а также с наличием стено-окклюзирующих поражений церебральных артерий, поскольку у этих пациентов кривая ауторегуляции смещена в сторону более высоких уровней АД [19, 20]. Попытки систематизированного анализа влияния различных вариантов антигипертензивной терапии в остром периоде инсульта на его исход пока не увенчались успехом. В исследовании BASC (Blood Pressure in Acute Stroke Collaboration) анализируются данные, полученные в 65 исследованиях (11500 пациентов). Имеется недостаточно данных, чтобы оценить влияние различных антигипертензивных препаратов (антагонисты кальция, бета-блокаторы, ингибиторы ангиотензин-превращающего фермента и ряд других препаратов) на исход инсульта. В настоящее время рекомендации по коррекции АД в остром периоде инсульта являются результатом консенсуса ведущих специалистов по лечению инсульта. Согласно рекомендациям European Stroke Initiative (2003) [21] в клинической практике следует придерживаться следующих подходов:
Давление при инсульте причины, способы диагностики и лечения
Инсульт — острое нарушение мозгового кровообращения, которое происходит в двух видах:
Инсульт развивается на фоне многочисленных предпосылок. Риск его возникновения повышается при атеросклерозе, артериальных аневризмах, посстравматическом расслоении артерий, субарахноидальных кровоизлияниях.
Принято считать, что инсульты случаются только у пациентов с повышенным давлением, но это не так. Дальше мы рассмотрим особенности заболевания при высоком, нормальном и низком артериальном давлении.
Критические показатели давления
Единых критических показателей давления, при которых случается инсульт, не существует. Нельзя сказать, что инсульты случаются только при давлении выше 200/110 или 220/120 мм рт.ст. Важно то, на сколько единиц произошло резкое отклонение.
Например, если нормальное для человека давление — 120/80 мм рт.ст., скачок до 200/110 почти наверняка спровоцирует инсульт. У хронического гипертоника с давлением 160/90 мм рт.ст. организм отреагирует иначе. Поскольку сосудистая система уже адаптировалась к повышенному давлению, скорее всего произойдёт гипертонический криз, но не инсульт.
Статью проверил
Дата публикации: 24 Марта 2021 года
Дата проверки: 24 Марта 2021 года
Дата обновления: 17 Декабря 2021 года
Содержание статьи
Инсульт при гипертонии, гипотонии и нормальном давлении
Чаще всего инсульты происходят у пациентов с повышенным давлением, но могут случиться при нормальном или даже пониженном.
При гипертонии
У гипертоников нарушение мозгового кровообращения развивается по следующим схемам:
При гипотонии и нормальном давлении
Когда инсульт происходит при нормальном или сниженном давлении, это приводит к более тяжёлым последствиям для организма. поражённые участки головного мозга оказываются окружены пенумброй — областью частично повреждённых, нефункционирующих, но жизнеспособных клеток. Если больному своевременно оказывают помощь, функционирование этих клеток удается восстановить.
Давление в период восстановления
Сразу после удара сохраняются высокие показатели артериального давления. Например, если инсульт случился при давлении 200/100 мм рт.ст., сразу после приступа естественным путем показатели могут снизиться на 10-15 мм рт.ст. Это защитная реакция организма — таким образом он пытается сохранить клетки головного мозга, не повреждённые ударом.
Повышенное давление сохраняется в течение нескольких часов или дней, этот срок индивидуальный. Снижать его резко при помощи медикаментов нельзя, это может привести к гибели пациента. Давление стабилизируют постепенно и очень медленно. Курс восстановления подбирают индивидуально и снижают давление до тех пор, пока оно не достигнет 150 мм рт.ст. Врачи считают этот показатель оптимальным, чтобы сосуды восстанавливались.
Если давление скачет или стабильно повышается после первого инсульта, это сигнализирует о наступающем повторном ударе. Пациенту нужно постоянно находиться под наблюдением врачей, чтобы избежать летального исхода.
Профилактика гипертонии после инсульта
Чтобы предотвратить повторный инсульт, после первого удара пациентам рекомендуют снижать артериального давление и поддерживать его на определенном уровне. При этом некоторые исследователи придерживаются мнения, что слишком упорно нормализовать давления и приводить его к показателям 120/80 не стоит.
Например, в Университете Джорджии провели исследование и установили оптимальные показатели АД после инсульта. Ученые проследили за динамикой выздоровления 4 000 пациентов и пришли к выводу, что наименьшее количество негативных последствий для здоровья было у пациентов с давлением около 140/90 мм рт.ст.
Пациентам после инсульта рекомендуют принимать препараты следующих групп:
Источники
«Церебральный инсульт и артериальная гипертензия. Особенности клинического течения», Колчу И.Г., Дьячкова Е.Ю., Исакова Е.В., Альманах клинической медицины, 2011;
«Профилактика инсульта на основе снижения артериального давления и исследование power», Парфенов В.А., Вербицкий С.В., Неврология, нейропсихиатрия, психосоматика, 2013;
«Оценка эффективности гипотензивной терапии у пациентов с гипертонической болезнью в раннем и позднем восстановительном периодах геморрагического инсульта», Бочаров Ю.А., Маль Г.С., Научные ведомости Белгородского государственного университета. Серия: Медицина. Фармация, 2014.
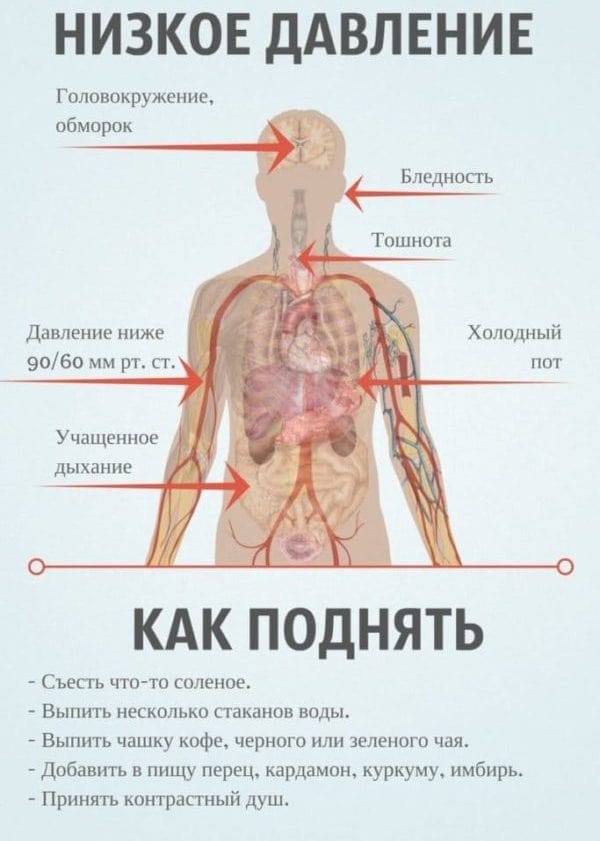
Низкое давление после инсульта
Инсульт ― опасное заболевание, связанное с нарушением кровотока в головном мозге. Вследствие этого некоторые клетки могут отмирать, что приводит к инвалидизации и даже к смерти. К сожалению, статистика говорит о том, что в России каждый год возникает более 450 тыс. случаев инсульта. При этом около 15-30% среди перенесших данное заболевание уходят из жизни в первый месяц. Более 80% трудоспособных лиц становятся инвалидами. В сокращении риска столь негативных последствий большое значение имеет правильное медикаментозное лечение.
Важно помнить и о программе реабилитации, которая может быть назначена только врачом с учетом всех индивидуальных особенностей пациента.
Чаще всего инсульт провоцирует повышенное артериальное давление (АД). Однако в некоторых случаях фактором риска является и гипотония (пониженное АД). После инсульта давление не сразу возвращается к нормальным показателям и некоторое время может оставаться повышенным. Если пациент жалуется на головные боли, слабость, тошноту и озноб в конечностях, это может быть признаком неблагоприятного исхода, так как говорит о гипотонии.
Давление после инсульта: нормальные показатели и отклонения
В остром периоде заболевания (сразу после перенесенного инсульта) систолическое артериальное давление (САД) у 80% остается в высоких границах (больше 140 мм рт. столба). Это явление считается закономерным следствием перенесенной болезни. Именно повышенное давление способствует сохранению жизнеспособности неповрежденных клеток головного мозга. Врачи рассматривают данное явление как неспецифическую реакцию организма. Вследствие закупорки сосудов или повышения внутричерепного давления возникает рефлекс Кушинга, который приводит к увеличению САД.
В период реабилитации давление спонтанно снижается до нормальных показателей. Это происходит в первые несколько недель после инсульта. Однако для стабилизации состояния пациента врачи применяют гипотензивную терапию. Она направлена на медленное снижение САД. Скорость естественной нормализации давления во многом зависит от причин, вызвавших инсульт. Резкое снижение САД опасно для жизни. Чтобы сосуды могли восстановить свою работоспособность в первые дни давление должно держаться на уровне 150 мм рт. столба. Однако, в этот период граница между «полезным» и «вредным» САД весьма условна и является строго индивидуальным критерием.
Признаки пониженного давления
Причины падения САД могут быть как самыми банальными (стресс, нервное напряжение, черепно-мозговая травма), так и весьма опасными (тромбоэмболия легочной артерии, инфаркт миокарда, расслаивающая аневризма аорты и множество других патологий).
Почему после инсульта давление может быть пониженным?
Низкое САД в первые часы после инсульта является поводом усомниться в правильной постановке диагноза. Если же клиническая картина говорит о нарушении кровотока мозга и наличии неврологического дефицита, но давление все же остается пониженным в первые часы и дни, это может быть симптомом следующих заболеваний.
Часто пониженное САД свидетельствует об обширном инсульте или о его стволовой локализации. Не реже этот симптом говорит о том, что в организме есть инфекционные осложнения или дефицит жидкости. Плохой аппетит и отсутствие потребности в питье являются характерными для восстановительного периода. Однако отказ от еды и воды увеличивает вязкость крови, а пониженное давление говорит о том, что клетки мозга недополучают питательных веществ, что затрудняет процесс реабилитации.
Скачки САД после инсульта
Чем опасно низкое давление?
Если в острой фазе инсульта САД остается невысоким, врачи могут прибегать к мерам по его повышению. Низкое давление затрудняет способность сосудов к восстановлению и может являться симптомом сложных болезней сердечной системы. Отсутствие повышения САД сразу после инсульта говорит о неспособности организма даже к простой декомпенсации.
Спорные вопросы антигипертензивной терапии у больных с ишемическим инсультом на всех этапах реабилитации
Академик Ивашкин В.Т.: – Итак, мы переносимся в Пермь, и здесь главный кардиолог города, Наталья Андреевна Козиолова сделает сообщение о спорных вопросах антигипертензивной терапии у больных с ишемическим инсультом на всех этапах реабилитации. Пожалуйста, Наталья Андреевна, мы вас слушаем.
Профессор Козиолова Н.А.: – Глубокоуважаемые коллеги, очень рада вас видеть. Спасибо огромное за возможность выступить на вашей Интернет Сессии с проблемой, которой мы занимаемся достаточно давно, и защищены диссертации по этой проблеме.
Итак, прежде всего, если говорить об эволюции внедрения методов профилактики инсульта, то вы видите, что снижение артериального давления, как метод профилактики инсультов, вторичной профилактики инсульта, на самом деле проявил себя с 2001 года, это один из самых молодых методов для профилактики инсульта, если говорить об антигипертензивной терапии. И если посмотреть в принципе доказательную базу профилактики инсульта, именно вторичную, в зависимости от корригирующего фактора, то здесь, к сожалению, больше вопросов, чем ответов. И если говорить об антигипертензивной терапии, то этот вопрос, к сожалению, не решен в выборе антигипертензивных препаратов. Если обратиться к протоколу ведения больных инсультом от 10 февраля 2005 года, нашему российскому протоколу, то в этих принципах коррекция факторов риска и использование наряду с антитромботической, липидкорригирующей терапией, возможностями хирургического лечения одним из ведущих методов является антигипертензивная терапия.
Если международные рекомендации по профилактике инсульта обновляются практически ежегодно (вот, пожалуйста, в 2011 году – новые рекомендации Американской ассоциации сердца, Американской Ассоциации по инсультам, по профилактике инсульта у больных, уже перенесших это событие), то, к сожалению, у нас таких рекомендаций нет. Мы работаем в рамках российских рекомендаций по артериальной гипертонии (вот уже четвертый пересмотр 2010 года), мы работаем в рамках российских рекомендаций по фибрилляции предсердий, изданных в 2011 году, и все остальное – это протоколы и стандарты. Конечно, нам не хватает вот такого объединенного единого документа кардиологов, прежде всего, неврологов, по тактике ведения пациента, перенесшего инсульт, и прежде всего, что касается антигипертензивной терапии.
Европейское бюро всемирной организации здравоохранения еще в 2003 году говорило о том, что если создать вот такую стройную систему оказания помощи больным с инсультом, то летальность в течение первого месяца реально снизить до 20% и значительно улучшить снижение инвалидизации этих пациентов. Безусловно, достаточно большая работа по этой проблеме уже начата, когда была внедрена федеральная программа по совершенствованию медицинской помощи больным с сосудистыми заболеваниями. И с 2008 года, на сегодняшний день, согласно докладу министра, Татьяны Голиковой, еще в октябре 2011 года было показано, что работа такой стройной системы – федеральной программы – позволяет снижать смертность от цереброваскулярных болезней.
Но, тем не менее, с 2005 года остаются еще очень важные 10 основных нерешенных вопросов в управлении артериальным давлением, особенно в острый период ишемического инсульта. На сегодняшний день не решен вопрос, надо ли снижать артериальное давление. Если снижать – то когда должна стартовать антигипертензивная терапия, при каком уровне артериального давления? Какой выбрать антигипертензивный препарат? Надо ли титровать дозу? Как вводить антигипертензивный препарат? Есть ли особенности у различных подгрупп пациентов? Степень и направленность терапии на церебральный кровоток. И вот эти 10 вопросов пока, к сожалению, остаются без однозначных ответов.
На сегодняшний день известно, что у большинства пациентов в остром периоде ишемического инсульта 75-82% больных имеют повышенное артериальное давление, систолическое – более 140 в течение двух суток. И примерно у четверти пациентов систолическое артериальное давление – более 180.
А это наши данные, которые мы получили как по данным клинического измерения давления, так и по данным суточного мониторирования. Оказалось, повышение артериального давления при клиническом измерении больше 140/90 регистрируется более, чем у 90% больных с ишемическим инсультом в острый период в течение 48 часов. Среднесуточное артериальное давление, превышающее 140/90, регистрируется у 66% больных. И если посмотреть показатель по уровню артериального давления, более чем 180/105 при клиническом измерении у каждого третьего регистрируется, при суточном мониторировании каждый пятый пациент имеет очень высокий уровень артериального давления в острый период ишемического инсульта.
Надо ли снижать артериальное давление в острый период инсульта? На сегодняшний день существуют следующие мнения. Мнение первое – не снижать артериальное давление, не лечить, потому что у этих пациентов слишком высок риск развития смертельных исходов. И, соответственно, лучше не снижать артериальное давление. Другое мнение – лечить обязательно, поскольку повышенное артериальное давление может привести к геморрагической трансформации ишемического инфаркта, увеличению объема церебральной геморрагии, и, соответственно, стать причиной развития отека мозга и экстрацеребральных осложнений. Даже были получены данные, что если повышается уровень среднего артериального давления на 10 мм ртутного столба, значительно ухудшается прогноз. Особенно это плохо, если снижается вариабельность артериального давления.
И мнение третье, которое определяет наличие противоречия в решении вопроса снижения артериального давления. Есть так называемая U-образная зависимость плохого прогноза в зависимости от уровня артериального давления. Повышение на 10 мм – плохо, увеличивается риск плохого прогноза, и снижение на 10 мм – плохо, также увеличивается риск плохого прогноза. Что известно в клинической практике? Шесть процентов врачей лечат антигипертензивными препаратами немедленно после поступления пациента с ишемическим инсультом. Каждый пятый врач начинает лечить антигипертензивными препаратами пациентов в острый период ишемического инсульта уже через несколько часов. Например, в Соединенных Штатах Америки 57% пациентов после поступления получают антигипертензивную терапию. Что у нас? В нашей пермской клинической практике на примере одного из стационаров было получено, что практически 70% больных получали до развития ишемического инсульта эналаприл и в дальнейшем 30% из них продолжали получать этот препарат в острый период ишемического инсульта.
Если принимается решение о снижении артериального давления, как выбрать антигипертензивный препарат? Во всяком случае, на сегодняшний день уже известно, какие препараты не рекомендуются для снижения давления в острый период ишемического инсульта. Исследование INWEST показало, что внутривенное введение антагониста кальция нимодипина в острый период ишемического инсульта ухудшает прогноз. Исследование BEST показало то же самое с бета-блокаторами, прежде всего, атенололом.
В исследовании IMAGES было показано, что внутривенное введение сульфата магния, который так любят наши врачи «скорой помощи», в ряде случаев, к сожалению, даже увеличивает тенденцию смертности, если препарат вводится в острый период ишемического инсульта.
Казалось бы, после исследования ACCESS мы получили препарат, который можно безопасно использовать и в острый период ишемического инсульта, это препарат кандесартан, который на протяжении уже 7 дней, и далее в течение полугода достоверно снижал частоту сердечно-сосудистых событий. Но последующие исследования, исследования SCAST, которое также было проведено с этим препаратом кандесартан, к сожалению, не привело к снижению сердечно-сосудистых событий ни через 7 дней от начала использования, ни через 6 месяцев. Поэтому сегодня мы говорим о спорном вопросе возможности использования данного препарата.
Но есть и позитивные исследования последних лет, в частности, исследование CHHIPS показало, что если пациентам в острый период ишемического инсульта лизиноприлом или лабеталолом снижать артериальное давление, в сравнении с теми пациентами, которым не снижали давление, то через 90 дней (три месяца) после инсульта смертность тех пациентов, которым не снижали давление, была в два раза выше, чем у тех пациентов, которым снижали давление ингибитором АПФ и лабеталолом.
Те же самые позитивные, на мой взгляд, результаты были получены в исследовании COSSACS, где было показано, что если продолжить лечение в острый период ишемического инсульта антигипертензивными препаратами, которые пациенты получали ранее, в сравнении с теми пациентами, у которых антигипертензивную терапию остановили в острый период, никакой достоверной разницы по самым опасным смертельным исходам у этих пациентов нет.
Что же дается в рекомендациях, как надо снижать артериальное давление? Рекомендации Американской ассоциации по инсультам 2005 года не менялись в плане рекомендаций антигипертензивной терапии в острый период ишемического инсульта. Что предлагается использовать? Лабеталол, или нитропруссид, или никардипин в случаях, если повышается артериальное давление выше, чем 220/110 и вводятся антигипертензивные препараты одномоментно для снижения артериального давления. И в европейских рекомендациях с 2003 года не менялись рекомендации: рутинное снижение артериального давления не рекомендуется, только одномоментное его снижение, если уровень систолического артериального давления 200-220, диастолического – 120 при ишемическом инсульте, и выше, чем 180/105 при геморрагическом инсульте. Логичны европейские рекомендации по выбору препаратов для одномоментного снижения давления, все те же самые – лабеталол, нитропруссид и дополнительно возможно использовать, в зависимости от коморбидной патологии, дигидралазин с метопрололом или нитроглицерин.
Но, казалось бы, американские рекомендации работают с 2005 года. Сами врачи в Америке часто ли используют эти рекомендации в своей клинической практике, привержены ли они? К сожалению, нет. Только 30% пациентов получают антигипертензивную терапию в соответствии с рекомендациями. И лишь каждый пятый из них снижает давление до рекомендуемого уровня. В последние годы закончились два исследования, исследования, правда, у больных с геморрагическим инсультом, которые подтверждают необходимость снижения артериального давления в острый период геморрагического инсульта ниже, чем 140/90. Это ассоциируется по исследованию ATACH с низкой летальностью и низким риском развития аневризм. И другое исследование – INTERACT – в этом исследовании было показано, что если при геморрагическом инсульте снижать систолическое давление ниже 140, то рост гематомы по данным компьютерной томографии значительно уменьшается.
На сегодняшний день продолжаются исследования по антигипертензивной терапии в острый период инсульта, в частности, оценивается даже трансдермальный изосорбид тринитрата и внутривенный никардипин, и еще раз подтверждается необходимость интенсивного снижения давления при геморрагическом инсульте.
Пациент перенес инсульт. Острый период ишемического инсульта, ранний реабилитационный период. Когда у гипертоника, перенесшего инсульт, надо достигать «целевого» уровня артериального давления? Очень спорный вопрос, все зависит от степени нарушения и длительности нарушения ауторегуляции головного мозга. Ответа на этот вопрос нет. И только после завершения исследования PRoFESS было показано, что если систолическое давление в течение 30 дней от начала развития инсульта держать на уровне 120-140, только в этом случае минимальный риск сердечно-сосудистых событий. Все, что ниже 120, почти на 30% увеличивает риск сердечно-сосудистых событий, все, что выше 140, почти на 25% увеличивает риск сердечно-сосудистых событий. Неврологи целевой уровень артериального давления определяют типом перенесенного инсульта и уровнем церебрального кровотока. И здесь достаточно сложно ориентироваться практическому врачу, терапевту о том, какой уровень надо поддерживать у пациента, перенесшего инсульт. Более того, последние данные исследования WASID показали на сегодняшний день, что надо снижать артериальное давление у пациентов с интракраниальными стенозами. Если артериальное давление у пациентов 160 и 120, тот, кто имеет повышенное давление, имеет выше риск инсульта практически в пять раз. Если диастолическое давление поддерживается более 89, аналогично риск инсульта повышается более, чем в пять раз. И с интракраниальными стенозами рекомендуется снижать артериальное давление.
Какие надо выбрать препараты для профилактики повторного мозгового инсульта в поздний реабилитационный период, когда пациент выписан и идет на прием к терапевту и неврологу? На сегодняшний день очень скудная база проведенных рандомизированных, контролируемых, зарегистрированных исследований по профилактике повторного инсульта. Можно выделить 10 таких исследований. Если говорить о первых четырех исследованиях, где оценивался еще в 1980-е годы резерпин, тиазидные диуретики, атенолол, то мета-анализ этих четырех исследований не показал, что препараты могут снижать риск повторного инсульта.
Первым успешным исследованием, к сожалению, проведенным только в Китае, было исследование PATS, где назначение индапамида в дозе 2,5 мг в течение двух лет назначения снижало риск повторного инсульта, в сравнении с плацебо, на 29%.
И вот те исследования, которые закончились в последние годы. Неоднозначный результат, анализ исследования HOPE показал, что рамиприл может снижать риск повторного инсульта, в сравнении с плацебо, на 27%. В исследовании PROGRESS было показано, что комбинированная терапия периндоприла с индапамидом может снижать риск инсульта на 28% в сравнении с плацебо.
В исследовании ONTARGET было показано, что телмисартан точно также как рамиприл, без каких-то достоверных различий может снижать риск повторного инсульта, однако четко спланированное исследование PRoFESS по профилактике повторного инсульта с телмисартаном не показало его преимущества в сравнении с плацебо.
И наиболее успешными были результаты исследования MOSES, в котором эпросартан (теветен) сравнивался не с плацебо, как практически во всех остальных исследованиях, а с очень хорошим антагонистом кальция нитрендипином, который в исследовании SYST-EUR снизил риск первичного инсульта на 42%. Так вот, надо сказать, что в исследовании MOSES эпросартан (теветен) достоверно снижал риск повторных цереброваскулярных событий на 25% в сравнении с нитрендипином. И если номинально сложить 25% успеха эпросартана и нитрендипина в исследовании SYST-EUR, получается 67%. Поэтому на сегодняшний день эта база имеется, и мы в свое время провели исследование, когда сравнили два препарата – эпросартан, который обладает обратимым связыванием с рецептором и не дает резкое снижение артериального давления, с эналаприлом, препаратом, который наиболее часто используют до лечения инсульта и, к сожалению, в острый период инсульта.
Мы использовали те же самые критерии включения, которые были в исследовании ACCESS. Мы прежде всего доказывали, что нет данных по геморрагическому инсульту, компьютерная томография обязательно проводилась, мы не снижали давление в первые 36 часов, зная, что оно может спонтанно снижаться, и снижали давление только в том случае, если оно было выше 180/105. Что было показано через четыре недели и шесть месяцев лечения антигипертензивной терапией? Абсолютно одинаково снижалось систолическое и диастолическое артериальное давление в обеих группах препаратов, но по суточному мониторированию (это очень важный метод проведения у этих пациентов, перенесших инсульт) было показано, что в группе эналаприла практически на 24% увеличилось количество пациентов с чрезмерным снижением артериального давления в ночное время. Отсюда мы посмотрели и количество эпизодов артериальной гипотензии (менее чем 90/60), через шесть месяцев было достоверно больше, практически в 10 раз в группе пациентов, которые получали эналаприл. Более того, и ортостатическая гипотензия также регистрировалась значительно чаще при использовании эналаприла.
Вариабельность систолического артериального давления была высокой и днем, и ночью у тех пациентов, которые получали эналаприл, хотя, обратите внимание, комбинированное лечение мы назначали не ранее, чем через месяц от развития инсульта, потребность комбинированной антигипертензивной терапии достоверно не отличалась. И когда мы сравнили частоту всех сердечно-сосудистых событий, побочных эффектов между двумя группами, к сожалению, в группе эналаприла достоверно выше был этот показатель.
Если говорить на сегодняшний день – рекомендованы ли антигипертензивные препараты хотя бы в одних рекомендациях по вторичной профилактике инсульта? Я представила основные шесть рекомендаций, которые вышли в 2010-2011 годах. К сожалению, ни в одних рекомендациях не определен выбор антигипертензивного препарата для вторичной профилактики инсульта. Этот вопрос дается на откуп врача, и мы, соответственно, должны самостоятельно анализировать ту небольшую доказательную базу, которая имеется.
Ошибки ведения больных, перенесших инсульт – это ошибки везде. Вот данные мельбурнского исследования, где было показано, что среди тех пациентов, которые перенесли инсульт, обратите внимание, лишь 63% получают адекватную антигипертензивную терапию. 7% пациентов вообще не знали, что у них гипертония и ее надо лечить. И, к сожалению, у 37% больных отмечалось повышенное артериальное давление в связи с неадекватной терапией и неинформированностью пациента.
Закончу на позитивной ноте. Есть такие, очень хорошие данные, не просто мета-анализ, а данные 12 мета-анализов, где было включено 106 исследований и более 200 тысяч пациентов, где были определены основные пять стратегий предотвращения сердечно-сосудистых событий у тех пациентов, которые перенесли мозговой инсульт и транзиторную ишемическую атаку. Так вот, если наши пациенты выполняют рекомендации по диете, по физическим упражнениям, принимают аспирин, статины и антигипертензивные препараты, то можно снизить риск сердечно-сосудистых осложнений на 86%. А если пациент будет принимать два антитромботических препарата, интенсивно снижать давление до целевого уровня, принимать высокие дозы статинов, то риск сердечно-сосудистых осложнений снижается на 90%. А если еще по показаниям провести каротидную эндартерэктомию, то пациент становится бессмертным, снижение относительного риска составляет 94%.
Поэтому, уважаемые коллеги, на сегодняшний день, если говорить о тактике ведения пациента, перенесшего инсульт, в рамках управления артериальным давлением, то здесь, скорее, решает опыт врача, знания врача. К сожалению, рекомендации, которые имеются, не могут нам помочь в этом вопросе. Поэтому всем врачам хотела бы пожелать успехов в этом нелегком труде. Спасибо.
Академик Ивашкин В.Т.: – Спасибо большое, Наталья Андреевна. Я хотел бы задать вопрос. Я такой уже довольно изощренный лектор, слава богу, в медицине уже скоро 50 лет, и эволюция изложения нашими лекторами материала с годами меняется. Сейчас мы очень активно участвуем в международных конференциях, конгрессах и так далее, получаем возможность и в Интернете, и непосредственно читать англоязычную периодику. И я все чаще и чаще слышу, как лекторы говорят о кардиоваскулярных событиях. Я хотел бы для себя уяснить, есть ли международное соглашение о том, что мы включаем в понятие кардиоваскулярного события? Это что – конкретный набор каких-то осложнений, или каждый лектор сам по себе имеет право включать в понятие «кардиоваскулярное событие» те или иные осложнения при том или ином заболевании? Ведь, смотрите, кардиоваскулярное событие при ишемическом инсульте – это ведь, возможно, и левожелудочковая недостаточность, и инфаркт миокарда, и сложное и опасное, возможно, нарушение ритма, и комбинация, скажем, острого подъема артериального давления с последующим падением артериального давления, и периферические тромботические осложнения, и тромбоэмболия легочной артерии. Тут перечислять можно очень много, и все эти осложнения, в принципе, мы наблюдаем у разных пациентов с ишемическим инсультом, в зависимости от его тяжести и в зависимости от того, в каком стационере он находится. Поэтому я всегда спрашиваю лектора: что, какие конкретно осложнения вкладывает или какие конкретно осложнения подразумевает лектор, когда говорит о сердечно-сосудистых событиях.
Если говорить, например, о 12 мета-анализах, о которых я говорила, то здесь регистрировались все сердечно-сосудистые события, которые были представлены в мета-анализе и были объединены в одну группу. Перечислять их было бы достаточно долго, за неимением времени я объединяю их в одну группу сердечно-сосудистых событий.