Полное предлежание плаценты что это
Что такое предлежание плаценты? Причины возникновения, диагностику и методы лечения разберем в статье доктора Белкиной Людмилы Викторовны, врача УЗИ со стажем в 24 года.
Определение болезни. Причины заболевания
Краткое содержание статьи — в видео:

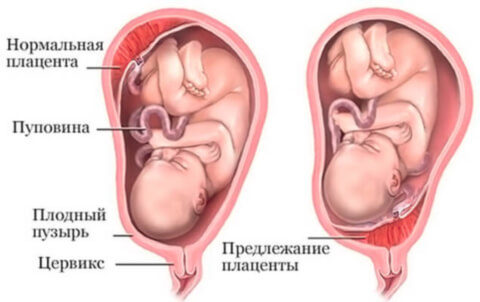
Плацента (от лат. placenta — «лепёшка») — орган, который образуется у женщины во время беременности и обеспечивает связь плода с организмом матери. По виду плацента действительно похожа на объёмную лепешку, от которой отходит «отросток» — пуповина.
Чаще всего плацента располагается по передней, реже задней стенке матки с переходом на одну из боковых стенок. Ещё реже плацента локализуется на дне матки и в области трубных углов.
Причины предлежания плаценты
Чем опасно предлежание плаценты
Предлежание плаценты опасно возникновением кровотечения на любом сроке беременности, как на начальных сроках, так и в последнем триместре.
Кровотечение при предлежании плаценты
Всегда ли стоит беспокоиться
Если кровотечение отсутствует, то в случае предлежания плаценты угрозы жизни матери и плоду нет.
Симптомы предлежания плаценты
Основное клиническое проявление, которое может свидетельствовать о предлежании плаценты при беременности – это кровотечения из половых путей. Причиной является частичная отслойка плаценты, которая происходит по мере растяжения стенки матки.
Кровотечение при данной патологии имеет свои особенности [2] :
Полное предлежание плаценты провоцирует обильные кровотечения, которые могут прекратиться, но обычно через некоторое время они возникают снова. А могут продолжиться в виде скудных выделений, а в последние недели беременности возобновиться и/или усилиться.
Если предлежание плаценты неполное, кровотечения обычно появляются в начале родов или в конце беременности.
Факторы, провоцирующие кровяные выделения при беременности с предлежанием плаценты [7] :
Патогенез предлежания плаценты
При прогрессировании беременности нижние отделы стенки матки начинают растягиваться, формируя нижний сегмент. В этот момент мышечные волокна в нижних отделах матки сокращаются, а плацента неспособна растягиваться и сокращаться вслед за стенками матки. В результате происходит смещение поверхностей: участка нижнего сегмента матки и участка плаценты. Ворсинки, покрывающие плаценту, отрываются от стенок матки, что проявляется кровотечением из сосудов плацентарной ткани. Когда сокращение мышц и отслойка плаценты прекращается, происходит тромбоз сосудов и кровотечение останавливается. Повторяющиеся кровяные выделения возникают при повторных сокращениях матки.
С началом родовой деятельности появление кровотечений обусловлено натяжением плодных оболочек, которые удерживают край плаценты, за счёт чего она не сокращается вместе с нижними отделами матки. Вследствие этого натяжения нарушается связь между маткой и плацентой и появляется кровотечение. Когда плодные оболочки разрываются, плацента следует за сокращениями нижнего сегмента матки и дальше не отслаивается. При неполном предлежании после разрыва плодных оболочек головка плода, опустившаяся в таз, поджимает края плаценты, что объясняет остановку кровотечения во время родов.
При полном предлежании кровотечение не прекращается, так как в процессе сглаживания шейки матки плацента продолжает отслаиваться.
Классификация и стадии развития предлежания плаценты
Разделение на заднее и переднее предлежание плаценты в классификации не используется. Расположение плаценты само по себе может быть задним или передним, но оно может быть никак не связано с предлежанием.
Осложнения предлежания плаценты
Частым осложнением неправильного расположения плаценты является её плотное прикрепление (placenta adhaerens) или истинное приращение (placenta increment), возникающие из-за недостаточного развития децидуальной оболочки (слизистой оболочки матки, которая изменяется в течение беременности и отпадает после родов) в области нижнего сегмента матки.
В зависимости от глубины проникновения ворсин плаценты в миометрий (мышечную стенку матки) выделяют три варианта приращения плаценты [6] [8] [9] [10] :
В случае плотного прикрепления и приращения плаценты процесс её отслойки в третьем периоде родов нарушается, вследствие чего возникает кровотечение.
Возможны и другие негативные последствия предлежания плаценты.
Фетоплацентарная недостаточность (нарушение функции плаценты), гипоксия плода (нехватка кислорода для плода), задержка роста плода (дефицит веса плода) — такие осложнения могут стать следствием отслойки плаценты. Это объясняется тем, что отслоившаяся часть перестаёт участвовать в общей системе маточно-плацентарного кровообращения и в газообмене.
Анемия (снижение уровня гемоглобина в крови) часто развивается из-за повторяющихся кровотечений. При массивном кровотечении может наступить гибель плода.
Гестоз (преэклампсия) — грозное осложнение беременности, возникающее после 20 недель, характеризуется расстройствами функции сердечно-сосудистой системы, гемостаза, иммунитета, гемодинамики, микроциркуляции, что приводит к эндогенной интоксикации и полиорганной недостаточности. А это значительно ухудшает характер повторяющихся кровотечений.
Послеродовые осложнения и последствия
Послеродовые осложнения общепопуляционные, как и при нормальном расположении плаценты.
Диагностика предлежания плаценты
Анамнез. Диагностика предлежания плаценты начинается со сбора акушерско-гинекологического анамнеза. Стоит обратить внимание на наличие в нём перенесённых воспалительных процессов в матке и придатках, дисфункций яичников, аномалий развития матки, перенесённых абортов и операций (удаление миоматозных узлов, кесарево сечение) и осложнений после них.
Осмотр врачом. Наружное акушерское исследование. Подозрение на аномальное расположение плаценты должно возникнуть при неправильном положении плода и высоком расположении предлежащей части плода (головки) над входом в малый таз. При пальпации головка ощущается не так чётко: как будто через губчатую ткань (стенки матки и плацента), и её можно принять за тазовый конец.
Состояние плода. При расположении плаценты в нижнем сегменте по задней стенке предлежащая часть часто выступает над лоном, смещаясь кпереди. Когда головка смещается кзади и к мысу, появляется ощущение сопротивления, что может привести к урежению сердцебиения плода. Однако диагностическая ценность указанных признаков низкая.
Влагалищное исследование беременной. Имеются чёткие диагностические признаки (наличие плацентарной ткани в области внутреннего зева), указывающие на аномальное расположение плаценты. Однако такое исследование необходимо проводить максимально бережно с целью предотвращения кровотечения. Если УЗИ показало полное предлежание плаценты, то от влагалищного исследования стоит вовсе отказаться.
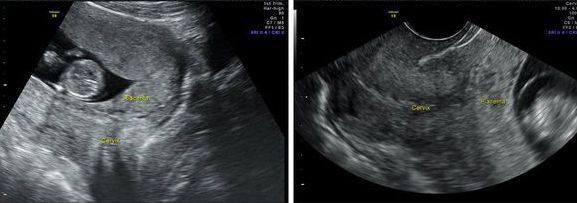
Инструментальные методы исследования. Самым безопасным и наиболее объективным методом диагностики предлежания плаценты является ультразвуковое исследование (УЗИ).
УЗИ-диагностика предлежания плаценты
Раньше применялись непрямые методы исследования (цистография, ангиография, использование радиоизотопов), но ультразвуковая диагностика вытеснила их.
При отслойке плаценты с помощью УЗИ можно определить наличие гематомы (скопления крови) между плацентой и стенкой матки, если не произошло кровотечение из полости матки.
На каком сроке ставят диагноз предлежание плаценты
Диагноз ставят с 20 недель, так как 80 % предлежаний плаценты и низкое её расположение в ранних сроках беременности к доношенному сроку исчезают.
Лечение предлежания плаценты
Особенности ведения беременности
Выбор метода лечения зависит от ряда обстоятельств [7] :
Медицинское сопровождение беременных с предлежанием плаценты
При выявлении предлежания плаценты во второй половине беременности, особенно при полном предлежании, пациентка должна находиться в стационаре. Лечение в акушерском стационаре при сохранении удовлетворительного состояния беременной и плода направлено на продление срока беременности до 37-38 недель.
Как рожать с предлежанием плаценты
В ряде случаев необходимо проведение экстренного кесарева сечения.
Показания к экстренным родам с помощью кесарева сечения (независимо от срока беременности):
Показания к плановому кесареву сечению:
Естественные роды при предлежании плаценты
Естественные роды через родовые пути с ранней амниотомией (вскрытием плодного пузыря) необходимо вести под постоянным мониторным контролем за состоянием плода и сократительной деятельностью матки (КТГ). Естественное родоразрешение возможно при неполном предлежании плаценты и благоприятных условиях:
Секс и предлежание плаценты
Из-за риска кровотечения при предлежание плаценты рекомендуется физический и половой покой.
Прогноз. Профилактика
Регулярное наблюдение акушером-гинекологом, своевременная диагностика аномального расположения плаценты, осложнений предлежания плаценты и их лечение дают благоприятный прогноз для матери и плода.
Для профилактики предлежания плаценты рекомендуется [7] [9] [10] :
Предлежание плаценты
Предлежанием плаценты называют патологию, при которой происходит прикрепление плаценты к нижнему сегменту матки, внутренний маточный зев при этом может быть полностью или частично перекрыт. Предлежание плаценты встречается примерно в одном случае на сотню родов. Возрастающую частоту подобных состояний объясняют ростом числа абортов и гинекологических манипуляций, имеющих отношение к матке.
Чтобы составить примерное представление о данной проблеме, следует ознакомиться с тем, что такое плацента и как она функционирует. Внешне плацента напоминает лепешку, имеющую толщину 3-5 см. Диаметр — 15-20 см, масса около полукилограмма.
Основной функцией плаценты является обеспечение питания плода при нахождении его в матке, кроме того, она защищает плод от проникновения ненужных и опасных веществ. Плацента обеспечивает выработку гормонов, важных для благополучного протекания беременности. Обменные процессы и выведение различных веществ осуществляются также благодаря работе плаценты.
Разновидности предлежания плаценты
Когда беременность только началась и возраст эмбриона составляет несколько недель, предлежание плаценты не должно вызывать беспокойства. Постепенно плацента начинает мигрировать и к концу беременности принимает положение, соответствующее норме. Только после срока в 24 недели можно будет с уверенностью заявлять о патологическом прикреплении плаценты, после подтверждения диагноза при помощи УЗИ.
Патология проявиться способна в таких видах:
При низком предлежании плацента располагается на 5 см ниже зева матки, не закрывая его целиком. Неполное предлежание плаценты (краевое) выглядит как положение, когда плацента нижней частью доводится до области маточного зева, а порой и немного загораживает его.
Исключительно опасным считается полное предлежание плаценты. При нем зев матки оказывается целиком перегорожен.
Причины возникновения
Причины, которые вызывают предлежание плаценты, делятся на такие группы:
В первом случае, когда патологию вызывает общее состояние женщины, наиболее распространенными причинами можно назвать такие:
Можно рассмотреть и такие факторы, как наличие миомы матки или эндометриоза, врожденных аномалий строения матки, беременностей с многоплодием, эндоцервицита. Риск возникновения предлежания плаценты возрастает с каждыми последующими родами.
При рассмотрении второго случая, когда патология плаценты вызвана особенностями плода, можно указать специфические процессы. Например, это может быть проблема с нормальной имплантацией тробофласта, если ферментативные процессы проявились несвоевременно, при этом нарушается процесс прикрепления плодного яйца. Рассматривать этот момент следует только при опущении зародыша к нижнему отделу матки.
Симптомы предлежания плаценты
При предлежании плаценты кровотечение возникает примерно у трети женщин, у остальных оно возникает в процессе родов. При этом причиной кровотечения бывает отслоение плаценты. При увеличении матки или начале родов процесс идет особенно интенсивно. Начало отслойки плаценты случается, когда вскрывается межворсинчатое пространство — тогда кровь идет из сосудов матки. Для плода возникает опасность развития гипоксии, поскольку отслоившаяся область плаценты больше не принимает участия в газообмене и не доставляет кислород.
Кровотечение во время беременности может развиваться на фоне следующих факторов:
Как определяют предлежания плаценты
От того, каков вид предлежания плаценты, зависит и вид кровотечения. Если отмечено полное предлежание плаценты, кровотечение порой начинается без видимых причин, при этом нет боли, выделения обильные. Оно может стихать и возникать заново в виде небольших подтеканий. Этот вид предлежания плаценты представляет наибольшую опасность и требует срочного оказания помощи. Опасным это состояние будет и для матери, и для ребенка.
Обычно при угрожающем состоянии принимается решение о том, чтобы провести кесарево сечение. Подготовка ведется заранее, операцию проводят до того, как у беременной появятся первые родовые схватки.
При неполном предлежании плаценты кровотечение начинается, когда раскрывается шейка матки. Чем больший участок плаценты предлежит, тем будет сильнее кровотечение. Если часть предлежащей плацентарной ткани большая, кровянистые выделения начнутся раньше.
Данный вид предлежания образуется крайне редко. Маточный зев перекрыт не полностью, начало кровотечения приходится на роды и прерывается, когда головка ребенка входит в полость таза и прижимает отслоенный край плаценты. При отсутствии факторов риска врачи принимают решение о допустимости родоразрешения естественным путем.
Если во время беременности отмечено низкое расположение плаценты, оно почти не вызывает повода для беспокойства. Кровотечения зачастую отсутствуют, процесс родов осложняется крайне редко.
Следует знать, что не всегда кровотечение по своей интенсивности совпадает со степенью предлежания плаценты. Известно немало случаев, где при полном предлежании плаценты кровотечение незначительное, или, напротив, обильное при неполном.
Можно выделить особенности кровотечения, которые отмечают при такой патологии, как предлежание плаценты:
Повторное кровотечение невозможно предусмотреть. Во всех случаях будет высокая степень риска развития анемии из-за кровопотери. Анемия проявляется одышкой и слабостью, бледностью, частым сердцебиением, головокружением.
При предлежании плаценты может быть фетоплацентарная недостаточность, отмечается задержка в развитии плода вследствие развития гипоксии.
Диагностика предлежания плаценты
Для диагностики предлежания плаценты применяется УЗИ, которое помогает с большой точностью выявить область расположения плаценты. Попутно выясняют ряд других особенностей данной беременности — толщину и структуру плаценты, оценивают кровоток.
При гинекологическом осмотре дают оценку выделений, проверяют наличие кровотечений. Проводят осмотр стенок влагалища, шейки матки. Это помогает исключить патологию шейки матки, которая также может сопровождаться кровянистыми выделениями.
При выполнении влагалищного исследования, осмотре стенок влагалища, оценке состояния матки опытный гинеколог способен выявить четкие признаки, которые однозначно указывают на неправильное положение плаценты. Выполняют такое исследование как можно бережнее, чтобы не навредить беременности.
Если УЗИ выявляет полное предлежание плаценты, во время беременности стараются не проводить влагалищных исследований.
Лечение
Методы лечения при такой патологии, как предлежание плаценты, определяются в зависимости от состояния пациентки. В первой половине беременности, если нет кровотечений, допускается, чтобы пациентка находилась дома. При этом ей должен быть обеспечен внимательный амбулаторный контроль и строгое соблюдение режима. Должны быть исключены факторы, способные спровоцировать кровотечение — половая жизнь, физические и психические нагрузки. Лечение может проводиться также в условиях стационара.
Также применяются консервативные методы лечения, задача которых — продлить беременность на максимально возможный срок. Беременность стараются довести до 37-38 недель.
При предлежании плаценты может быть назначено кесарево сечение, оно проводится в следующих случаях:
Если кровотечение в случае с неполным предлежанием плаценты началась до родов, проводится вскрытие плодного пузыря. После манипуляции головка плода приближается к входу в таз и давит на отошедший край плаценты, прижимая его к стенке матки. Благодаря этому отслаивание плаценты прекращается, кровь перестает течь. Если кровотечение не прекращается или шейка матки раскрывается недостаточно быстро, выполняется кесарево сечение.
Ведение родов естественным путем при неполном предлежании плаценты возможно в следующих случаях:
Диагностирование такого заболевания, как и ведение беременности, осуществлять должен врач-гинеколог.
При любом методе, выбранном для завершения беременности, роженице с предлежанием плаценты необходимо оказывать повышенное внимание. После остановки кровотечения проводится лечение анемии, оксигенотерапия, нормализация родовой деятельности, также осуществляется лечение гипоксии плода.
Предлежание плаценты
Предлежание плаценты – серьезный риск для мамы и малыша!
Предлежание плаценты – это аномальное прикрепление органа, когда плацента локализуется в нижней части матки и частично или полностью закрывает внутренний маточный зев. Такое состояние встречается у 30% беременных в начале второго триместра, а к родам процент патологии не превышает 1,04%, что обусловлено ростом матки и физиологическим перемещением плацентарного комплекса вверх.
Плацента — эмбриональный орган, который формируется к 12 неделе беременности и создает связь между организмом матери и ребенка вплоть до родов. Благодаря плаценте плод получает необходимые питательные вещества, поэтому любые аномалии этого органа чреваты серьезными осложнениями. В норме в третьем триместре плацентарный край находится на 7 см выше внутреннего зева.
Внимание
Предлежание плаценты в 34% случаев осложняется кровотечением при беременности, в 66% случаев — в периоде родов. Чтобы не допустить угрожающего для жизни состояния, нужно регулярно наблюдаться у акушера-гинеколога!
Причины
Точные причины предлежания плаценты пока не установлены. Выделяют 2 группы факторов, которые повышают вероятность развития патологии: материнские и факторы, обусловленные плацентарной патологией.
В материнским факторам относят повторные роды: до 80% случаев центрального предлежания плаценты происходит у много рожавших женщин (более 3 родов в анамнезе). Частичное предлежание чаще возникает у беременных старше 35 лет, а также у первородящих женщин, имеющих другие факторы риска.
Плацентарные предпосылки подразделяются на 2 группы: нарушения формирования и прикрепления плодного яйца (например, при генетических аномалиях, при экстракорпоральных методах оплодотворения) и анатомо-физиологические особенности матки и плаценты.
Вторая группа факторов является наиболее многочисленной, включает такие причины:
Классификация
С учетом расположения плаценты относительно матки в гинекологии выделяют 3 разновидности предлежания:
Существует более простая классификация, согласно которой выделяют полное (центральное) предлежание и неполное (частичное), объединяющее в себе боковое и краевое предлежание. В отдельную группу аномалий относят низкую плацентацию, при которой край органа находится менее, чем на 7 см от внутреннего зева (после 37 недели гестации) или менее 5 см (до 37 недели).
Окончательный диагноз устанавливается только в третьем триместре после завершения процесса миграции плаценты. Во втором триместре в 50% случаев орган расположен в нижнем маточном сегменте, поскольку до этого момента рост плодовых оболочек происходит быстрее, чем рост матки. С начала третьего триместра ускоряется формирование нижней части матки поэтому плацента смещается кверху на 3-9 см. Это объясняет, почему диагностированное на раннем сроке беременности предлежание плаценты не всегда сохраняется до момента родов[3].
Некоторые врачи выделяют в отдельный пункт шеечное прикрепление плаценты, при котором она прорастает внутрь шейки матки. Фактически это является вариантом полного предлежания и зачастую вызывает кровотечения еще на раннем сроке беременности.
Симптомы предлежания плаценты
В большинстве случаев патология протекает бессимптомно, и диагностируется при ультразвуковом скрининге беременности. Незначительные жалобы, которые могут возникать у женщины, в основном связаны с сопутствующими акушерскими или экстрагенитальными патологиями. По данным УЗИ могут обнаруживаться неправильные положения плода (косое, поперечное). Это первый период называют “немой фазой” заболевания.
Главный признак аномалий плацентарного прикрепления — кровянистые выделения из половых путей, которые указывают на начало отслойки плаценты от маточной стенки. Вытекающая кровь — материнская. Она появляется из сосудов плацентарной площадки, которые повреждаются при смещении плаценты относительно нижнего сегмента матки.
При неполном предлежании плаценты выделение крови обычно начинается в третьем триместре, особенно часто в последние 2-3 недели беременности, а при полном — во втором триместре. При этом центральное предлежание отличается более обильным кровотечением и чаще вызывает осложнения.
Кровотечение имеет ряд особенностей:
Величина кровопотери определяется степенью отслойки, и далеко не всегда зависит от вида аномалии прикрепления плаценты, поэтому не может рассматриваться как важный показатель для дифференциальной диагностики полного и частичного предлежания.
Чем опасно предлежание плаценты
Главная угроза предлежания плаценты — обильное кровотечение, требующее оказания экстренной комплексной помощи беременной или роженице. С учетом объема кровопотери выделяют 4 степени (Гостищев В.К., Евсеев М.А., 2005):
Осложнениями массивной кровопотери могут быть: респираторный дистресс-синдром — нарушения снабжения организма кислородом, ДВС-синдром — тяжелое расстройство свертывания крови, острая почечная недостаточность.
Менее распространенные, но не менее опасные осложнения предлежания плаценты включают:
Женщины, у которых было кесарево сечение, имеют высокий риск приращения плаценты на фоне ее предлежания. При этом орган глубоко проникает в стенку матки, поэтому после рождения ребенка послед не отходит, требуются дополнительные инвазивные манипуляции. После одного кесарева сечения вероятность врастания плаценты составляет 10%, а после 4 и более операций — до 60%.
Осложнения после родов
В послеродовом периоде у женщины может быть сильное атоническое кровотечение, которое возникает из-за неспособности нижнего сегмента матки быстро сократиться. Такое осложнение требует комплексных кровоостанавливающих мероприятий, при неэффективности которых врачи рассматривают вариант радикальной хирургической операции.
Еще одно опасное последствие предлежания плаценты — разрушение гипофиза (синдром Шихана) из-за нарушения кровоснабжения головного мозга на фоне обильного маточного кровотечения. Гипофиз — небольшая эндокринная железа, которая располагается в мозге и вырабатывает множество гормонов, регулирующих работу других желез внутренней секреции. При его поражении у женщин возникают сильная слабость, истощение, нарушения лактации, падение кровяного давления и другие опасные состояния.
Ведение беременных с предлежанием плаценты
Наблюдение и лечение беременной зависит от срока гестации, наличия или отсутствия кровотечений:
При неосложненных случаях предлежания плаценты беременность сохраняют до 37-38 недели — такая тактика оптимальна, поскольку к этому времени ребенок уже полностью формируется, и удается избежать большинства проблем (незрелости, асфиксии, респираторного дистресс-синдрома новорожденных).
Немедикаментозное лечение
Если у женщины был один или несколько эпизодов кровотечения, ей назначается постельный режим в стационаре, чтобы свести к минимуму риски отслойки плаценты. До самых родов женщине исключают физические нагрузки, советуют оставаться максимально спокойной, а мужу и родственникам рекомендуют не давать пациентке дополнительных поводов для волнения. Беременной требуется полноценное и разнообразное питание по общепринятым стандартам, однако необходимо следить за калорийностью рациона, учитывая отсутствие физической активности.
Медикаментозное лечение
Для сохранения беременности до срока минимум 36 недель назначается ряд препаратов, которые предупреждают сокращения матки, улучшают состав крови женщины и укрепляют сосудистые стенки. План лечения подбирается индивидуально.
Основные препараты при предлежании плаценты
Лекарство назначается в третьем триместре для ускорения развития легких у плода. С его помощью удается предотвратить проблемы с дыханием у новорожденного, даже если он рождается раньше срока
Партусистен, Бриканил, Фенотерол, Гексопреналин
Препараты уменьшают сократимость мышечного слоя матки, снижают риск спонтанного кровотечения, помогают максимально пролонгировать беременность. Они используются при отсутствии осложнений предлежания плаценты и наличии условий для безопасного вынашивания ребенка
Медикаменты улучшают кровоток в плацентарных сосудах, способствуют доставке питательных компонентов к плоду, предупреждают развитие фетоплацентарной недостаточности и задержки внутриутробного развития (ЗВУР)
Хлорид кальция, Викасол, свежезамороженная плазма
Препараты используются при начавшемся маточном кровотечении для его максимально быстрой остановки. Они содержат факторы свертывания крови или способствуют активации собственных факторов в организме матери
Лекарства уменьшают нервное напряжение матери, предупреждают преждевременные сокращения матки в ответ на действие эмоциональных стрессовых факторов
Поливитамины, комплексы микроэлементов
Медикаменты улучшают обмен веществ беременной, восполняют дефицитные состояния, способствуют активному поступлению полезных молекул в организм плода для его роста и полноценного развития
Феррум Лек, Тардиферон, Мальтофер
Лекарства используются для коррекции железодефицитной анемии, которая возникает у женщин после кровотечений
Тактика родов при предлежании плаценты
В большинстве случаев женщинам рекомендовано кесарево сечение, исключающее риск осложнений для матери и ребенка, которые могут возникнуть из-за внезапно начавшегося кровотечения. Операция может быть плановой на сроке 36-38 недель либо экстренной — в любой момент беременности при появлении осложнений. Если отсутствуют серьезные риски для здоровья роженицы и ребенка возможно ведение естественных родов.
Плановое кесарево сечение
Согласно клиническим рекомендациям Минздрава по предлежанию плаценты, плановая операция родоразрешения проводится при наличии таких показаний:
1. Полное предлежание. В этом случае ведение естественных родов невозможно, поскольку путь, через который должен пройти ребенок, перекрыт плацентой. При попытке самостоятельных родов развивается угрожающее жизни матери кровотечение, которое сложно остановить.
2. Неполное предлежание плаценты с сопутствующими патологиями:
Кесарево сечение является оптимальным вариантом родоразрешения. Некоторые женщины сомневаются в его проведении, остерегаясь рисков для ребенка или послеоперационных осложнений, однако операция намного менее опасна, чем открывшееся кровотечение. Опытные гинекологи проводят кесарево сечение быстро, точно и безопасно, а при использовании анестезии учитываются фармакологические особенности препаратов, чтобы не навредить ребенку.
Особенно внимательным врач должен быть при краевом предлежании плаценты по передней стенке, поскольку в этом случае после разреза возможны обильные кровотечения, которые потребуют радикальных мер вплоть до экстирпации матки. Чтобы этого избежать, существуют специальные техники выполнения кесарева сечения. В тоже же времякраевое предлежание плаценты по задней стенкенамного реже сопровождается осложнениями.
Экстренное кесарево сечение
Внеплановое оперативное родоразрешение в основном проводится при полном предлежании плаценты при беременности, которое зачастую проявляется маточным кровотечением. Оно выполняется на любом сроке после 22 недели по абсолютным показаниям:
После экстренного родоразрешения раньше срока рождаются незрелые дети, которым требуется специальный уход в отделении неонатологии. Для полноценного лечения применяются современные системы кислородной поддержки, парентерального питания, ряд медикаментов, что позволяет выхаживать младенцев даже с экстремальной низкой массой тела.
Естественные роды
Основные условия для проведения физиологического родоразрешения:
Роды проводятся по стандартному протоколу, однако есть важное отличие: показано раннее вскрытие плодного пузыря при установившейся родовой деятельности или появлении кровянистых вагинальных выделений. Такая манипуляция помогает головке плода быстрее опуститься в полость таза, за счет чего плацента прижимается к стенке матке, и кровотечение естественным образом останавливается. Для улучшения сократимости матки, ускорения родов и дополнительной профилактики кровотечения применяется окситоцин.
Ведение послеоперационного периода
У женщин с предлежанием плаценты после родов могут быть обильные кровотечения из открытых маточных сосудов, поэтому для их профилактики назначаются утеротонические препараты (повышающие сократимость мускулатуры матки). С этой целью применяется гормон окситоцин, препараты Динопрост, Динопростон. Они назначаются в первые 3-4 часа после родов.
Поскольку при предлежании плаценты наблюдается повышенный риск инфекций, сразу же после рождения ребенка в полость матки вводятся антибиотики широкого спектра, которые уничтожают большинство вредных бактерий. Антибиотикотерапия продолжается в течение нескольких дней послеродового периода.
Лысенко Наталия Владимировна, главный акушер-гинеколог, гинеколог-эндокринолог, главный врач.
Ведение беременности в медицинском центре ОН КЛИНИК.
Диагностика предлежания плаценты
Обследование у акушера-гинеколога начинается с выяснения жалоб и анамнеза, причем специалист обращает внимание на наличие абортов, осложнений предыдущей беременности, гинекологических заболеваний, дисфункции яичников. Врач проводит стандартное наружное акушерское исследование, при котором определяет неправильное или высокое расположение предлежащей части плода, также возможно менее четкое, чем в норме, ощущение головки плода при пальпации живота. Влагалищного осмотра беременной специалисты стараются избегать, поскольку оно может спровоцировать отслойку плаценты и развитие массивного кровотечения.
Затем проводится УЗИ живота, чтобы осмотреть прикрепление плаценты, подтвердить или опровергнуть диагноз. Исследование абсолютно безболезненно для женщины, к тому же ультразвуковые волны не вредят ребенку, поэтому диагностику можно проводить с любой частотой. Во втором триместре УЗИ делают в положении лежа на спине, в третьем — на боку. Диагноз предлежания плаценты ставят при беременности 20 недель и более, поскольку на раннем сроке не исключены ошибки из-за физиологически низкого расположения органа.
Важно
Ультразвуковая диагностика — самый информативный методы диагностики, точность которого составляет более 98%.
По результатам УЗИ можно определить 4 степени аномалий прикрепления плаценты:
Если у женщины присутствует высокий риск врастания плаценты (например, в анамнезе было несколько операций кесарева сечения), УЗИ дополняют проведением МРТ.
Дополнительное обследование
При патологии плаценты часто бывают нарушения развития ребенка, поэтому акушеры-гинекологи проводят информативный и безопасный тест — биофизический профиль плода (БПП). Он предполагает проведение ультразвукового и кардиотокографического исследования, занимает 1-1,5 часа, включает в себя несколько показателей:
Каждый из показателей оценивается в 0, 1 или 2 балла, после чего все значения суммируются. Нормой считается результат 8 и более баллов, а значения менее 8 указывают на недостаточное поступление кислорода в организм плода, что чревато различными осложнениями.
Для оценки состояния здоровья женщины проводится полный комплекс лабораторного обследования, куда входят следующие анализы:
Прогноз и профилактика
Прогноз при предлежании плаценты напрямую зависит от его вида (полное или частичное), времени диагностики патологии, адекватности и полноты медицинской помощи во время беременности, родов и послеродового периода. Если женщина находится под наблюдением опытного специалиста и соблюдает все рекомендации, прогноз благоприятный, врачам удается сохранить здоровье матери и ребенка.
Профилактика предлежания плаценты направлена на избегание факторов риска:
Для профилактики осложнений при диагностированном предлежании плаценты женщине нужно соблюдать физический и эмоциональный покой, ограничить половую жизнь, своевременно посещать врача для плановых осмотров и контроля течения беременности.