Полиневрология что за диагноз
Хроническая воспалительная демиелинизирующая полиневропатия
Хроническая воспалительная демиелинизирующая полиневропатия (ХВДП) — это приобретённое поражение периферической нервной системы аутоиммунного характера. В классическом варианте проявляется типичной клиникой симметричной сенсомоторной полиневропатии с медленным монотонным или ступенчатым прогрессом. Диагностируется ХВДП по клиническим данным, ЭНМГ критериям, результатам МРТ позвоночника или УЗИ нервных стволов. Лечение проводится длительно с применением глюкокортикостероидов, сеансов плазмафереза и внутривенной иммунотерапии. В большинстве случаев ХВДП прогноз благоприятный.
МКБ-10
Общие сведения
Хроническая воспалительная демиелинизирующая полиневропатия (ХВДП) окончательно получила своё название в 1982 г. До этого в отношении неё применялись различные термины. Из-за сходства симптоматики клиницисты долгое время считали ХВДП хронической формой синдрома Гийена-Барре. В конце XX века специалистами в области клинической неврологии были выделены чёткие нейрофизиологические признаки и разработаны диагностические критерии ХВДП.
Заболевание встречается преимущественно во взрослом возрасте. Частота у детей — 0,5 случаев на 100 тыс. человек, у взрослых — 1-2 случая на 100 тыс. Лица мужского пола заболевают чаще. Пик заболеваемости ХВДП приходится на возраст 40-50 лет. Причём у лиц старше 50 лет наблюдается более тяжёлое течение и меньший ответ на терапию. ХВДП зачастую сочетается с другими заболеваниями: ВИЧ-инфекцией, саркоидозом, ревматоидным артритом, СКВ, амилоидозом, хроническим гломерулонефритом, сахарным диабетом, опухолевыми поражениями. Наряду с другими симптомами ХВДП может составлять клинику паранеопластического синдрома.
Причины ХВДП
ХВДП относится к воспалительным полиневропатиям. Основу патологического процесса составляет воспаление периферических нервных стволов. Его аутоиммунный характер не вызывает сомнений, однако этиопатогенез пока достаточно не изучен. У пациентов с ХВДП часто обнаруживаются гены HLA, в 70% выявляются антитела к р-тубулину.
В отличие от синдрома Гийена-Барре, в большинстве случаев ХВДП не прослеживается связь дебюта с каким-либо предшествующим заболеванием или состоянием (ОРВИ, вакцинацией, перенесённой операцией и т. п.). Возможно такая связь существует, но из-за скрытого медленного начала ХВДП её сложно проследить.
Патогенез
Аутоиммунное воспаление приводит к разрушению миелиновой оболочки нерва. Демиелинизация при ХВДП носит рассеянный характер: поражаются отдельные участки нерва; процесс распространяется то по поперечнику, то по длиннику нервного ствола; изменения могут затрагивать то сенсорные, то двигательные волокна. Это обуславливает большой полиморфизм клинических проявлений и определённые трудности в диагностике ХВДП.
Классификация
В связи с полиморфизмом симптоматики выделяют типичную (классическую) форму и атипичные варианты ХВДП.
Около 70-75% случаев ХВДП составляют варианты с монофазным и хроническим течением. В первом случае симптоматика медленно прогрессирует до максимума, а затем наблюдается её полный или частичный регресс без последующего рецидивирования.
Хроническое прогрессирующее течение ХВДП характеризуется непрерывным плавным или ступенчатым усугублением симптомов. У 25-30% пациентов отмечается рецидивирующее-ремитирующее течение с чётко выделяющимися периодами обострения.
Отдельно выделяют вариант ХВДП с острым дебютом, который зачастую диагностируют как синдром Гийена-Барре (острую воспалительную демиелинизирующую полиневропатию). Однако его последующее хроническое прогрессирующее течение позволяет окончательно выставить диагноз ХВДП.
Симптомы ХВДП
Базис клинической картины ХВДП составляет сенсомоторная полиневропатия. Она развивается исподволь, зачастую пациенты не могут даже примерно указать начало заболевания. Первое обращение к врачу обычно продиктовано слабостью в конечностях, которая затрудняет ходьбу по лестнице, подъём на подножку в городском транспорте, мелкую работу пальцами рук и т. п. Пациенты отмечают шаткость и онемение конечностей. Обычно при ХВДП мышечная слабость симметрична и прогрессирует по восходящему типу. В большинстве случаев её медленное нарастание занимает более 2-х месяцев. Однако у 16-20% пациентов с ХВДП отмечается более острое начало с развитием слабости в период до месяца.
Нередко при ХВДП наблюдается постуральный тремор кистей — дрожание при удержании рук в определённой позе. Возможно поражение черепно-мозговых нервов: глазодвигательного, лицевого, тройничного. Бульбарный паралич при ХВДП развивается редко. Вовлечение дыхательной мускулатуры с развитием дыхательной недостаточности наблюдается лишь в отдельных случаях. Вегетативные расстройства для ХВДП не характерны.
Диагностика ХВДП
Пациенты с симптомами полиневропатии проходят обследование у врача-невролога. В неврологическом статусе у них выявляется мышечная слабость дистальных отделов конечностей, снижение чувствительности (гипестезия) по типу «чулок и перчаток», выпадение сухожильных рефлексов. При атипичных формах ХВДП изменения могут носить асимметричный характер или выявляться только в зоне иннервации отдельных нервов или сплетений. Диагностика типа полиневропатии осуществляется при помощи электронейромиографии (ЭНМГ), магнитно-резонансной томографии и исследования цереброспинальной жидкости.
Поскольку в 10-20% ХВДП является вторичной, сопутствующей системному заболеванию, необходимо тщательно обследовать пациентов для исключения такого варианта. В некоторых случаях признаки основного заболевания появляются через несколько месяцев после возникновения ХВДП. Поэтому обследование пациентов необходимо повторить. Комплексное обследование включает анализ крови на глюкозу, белковый спектр, антинуклеарные антитела, печёночные пробы, онкомаркеры; диагностику ВИЧ и вирусных гепатитов, рентгенографию лёгких и пр.
Лечение ХВДП
На сегодняшний день терапия ХВДП имеет 3 составляющие: приём кортикостероидов, введение иммуноглобулина и плазмаферез. Кортикостероидная терапия обычно начинается с большой дозы преднизолона. При наличии эффекта дозу постепенно уменьшают и переходят на его приём через день. В период от 1 до 1,5 лет терапии у большинства пациентов с ХВДП наблюдается практически полный регресс симптоматики. Для предупреждения рецидивов кортикостероидную терапию продлевают ещё на несколько лет. У части пациентов даже через 2-3 года на фоне попыток отмены терапии возникают рецидивы ХВДП и тогда лечение необходимо продолжать.
Длительный приём кортикостероидов должен проходить под контролем АД, плотности костной ткани (денситометрия), сахара крови, холестерина, уровня калия и кальция. Обязательны сопутствующие курсы гастропротекторов, препаратов кальция. Альтернативой кортикостероидам при ХВДП выступают иммуносупрессоры. Они применяются в случаях малой эффективности стероидов, при их плохой переносимости или при невозможности снижения дозировки.
Снизить дозы и длительность глюкокортикоидной терапии у пациентов с ХВДП позволяет дополнительное применение плазмафереза и иммуноглобулина. Внутривенная терапия иммуноглобулином оказывается эффективна у 50% больных ХВДП. Однако её действие непродолжительно, поэтому курсы иммунотерапии необходимо постоянно повторять. Плазмаферез проводят с частотой 2 раза в неделю до клинического улучшения (примерно 1,5 мес). Затем сеансы постепенно урежают до 1 раза в месяц.
Прогноз
Адекватное лечение ХВДП позволяет добиться полного или почти полного регресса симптомов полиневропатии. Лишь у 10% пациентов отмечается сохранение или усугубление клиники. В 85% случаев спустя 5 лет от дебюта остаётся минимальный неврологический дефицит.
Важное прогностическое значение имеет продолжительность первичного нарастания симптомов ХВДП. Если она больше 3-х месяцев, то выздоровление может занять всего 1 год. Однако большинство заболевших ХВДП нуждается в длительном лечении и сталкивается с возвратом симптомов при его отмене.
Воспалительная полиневропатия ( воспалительная полинейропатия )
Воспалительная полиневропатия — множественное поражение нервных стволов, субстратом которого выступает воспалительная реакция аутоиммунного генеза. Проявляется быстро или медленно прогрессирующими вялыми парезами с расстройством чувствительности, иногда с поражением черепных нервов, параличом дыхательной мускулатуры. Диагностика проводится с применением электрофизиологических исследований, анализа цереброспинальной жидкости, анализа крови и иммунологических исследований. Терапия патогенетическая (глюкокортикостероиды, иммуноглобулин G, плазмаферез, цитостатики) и симптоматическая (обезболивающие, антихолинэстеразные, липоевая кислота, физиотерапия).
МКБ-10
Общие сведения
Воспалительная полиневропатия — воспалительный процесс, затрагивающий сразу несколько периферических нервных стволов. Воспалительное поражение нервов имеет преимущественно аутоиммунный характер и зачастую сопровождается демиелинизацией — разрушением миелиновой оболочки нервов. Воспалительная полиневропатия включает несколько нозологий: острые и хронические воспалительные демиелинизирующие полиневропатии, сывороточную невропатию. Заболеваемость распространена среди детей и взрослых. Для воспалительных демиелинизирующих полиневропатий она составляет около 1,7 человек на 100 тыс. населения, хотя некоторые атипичные варианты встречаются гораздо реже — по некоторым данным до 2 случаев на 1 млн. населения. Распространенность сывороточной полинейропатии среди лиц, которым были введены гетерологичные сыворотки, находится на уровне 2-5%. Воспалительная полиневропатия любого типа является серьезным заболеванием с риском летального исхода или инвалидизации, поэтому поиск новых более эффективных методов ее терапии составляет одну из приоритетных задач современной неврологии и иммунологии.
Причины воспалительной полиневропатии
Этиопатогенез полиневропатий воспалительного характера до конца не ясен. Большинство исследователей склонны считать основным патогенетическим механизмом аутоиммунный процесс. В периневральных тканях наблюдаются воспалительные периваскулярные процессы, активация макрофагов, скопления мононуклеаров. В крови обнаруживаются антимиелиновые антитела, на периферических нервах выявляются комплемент и иммуноглобулины, отложения мембранолитических комплексов. Развивающееся аутоиммунное воспаление приводит к отслойке и деструкции миелина с уменьшением толщины нервного ствола почти в 2 раза. Результатом является нарушение проведения нервных импульсов, клинически выражающееся в двигательных и сенсорных расстройствах. Помимо демиелинизации в биоптатах пораженных периферических нервов морфологически определяются множественные воспалительные инфильтраты и расширение подоболочечного пространства.
Острая воспалительная демиелинизирующая полиневропатия (ОВДП)
Характеризуется острым дебютом на фоне субфебрилитета. На первый план выходят двигательные расстройства — вялый тетрапарез различной выраженности: мышечная слабость захватывает все конечности и сопровождается мышечной гипотонией и сухожильной гипорефлексией. У половины пациентов отмечается болевой синдром. С течением времени формируются гипотрофии денервированных мышц. Сфинктерные функции обычно не нарушены. Возможно поражение черепно-мозговых нервов (ЧМН), мимической мускулатуры. Нарушения чувствительности встречаются не во всех случаях. У 30% пациентов наблюдается парез дыхательных мышц с расстройством дыхательной функции, требующим ИВЛ.
Типичным примером острой воспалительной полиневропатии выступает синдром Гийена-Барре. К более редким формам относятся атипичные и симптоматические. Первые отличаются преобладанием избирательного поражения тех или иных видов нервных волокон, в соответствии с которым выделяют вегетативные, моторные, краниобульбарные, сенсорные, ОВДП. К атипичным формам относится также синдром Фишера, представляющий собой сочетание вялого тетрапареза, глазодвигательных расстройств (офтальмоплегии) и атаксии. Симптоматические варианты острой воспалительной полиневропатии могут возникать на фоне интоксикаций и инфекционных заболеваний (например, при дифтерии).
Хроническая воспалительная демиелинизирующая полиневропатия (ХВДП)
Имеет постепенное начало с симметричным развитием вялых парезов, сопровождающихся расстройствами чувствительности. В ряде случаев (около 15%) начало более острое, что позволяет некоторым клиницистам считать ХВДП вариантом течения синдрома Гийена-Барре. В типичных случаях мышечная слабость возникает вначале в ногах, затем распространяется на руки. Характерно длительное прогрессирование, занимающее более 2-х месяцев. В тяжелых случаях на пике заболевания отмечается полная обездвиженность пациента с параличом дыхательных мышц. ИВЛ требуется примерно 10% больных. В 15% случаев наблюдается поражение ЧМН (тройничного нерва, бульбарной и/или глазодвигательной групп).
Хроническая воспалительная полиневропатия может иметь несколько вариантов течения. При монофазном варианте клинические симптомы после достижения пика своего проявления частично или полностью регрессируют без дальнейших обострений или рецидивов. При прогрессирующем течении отмечается неуклонное постепенное или ступенчатое нарастание симптоматики. До 30% случаев хронической воспалительной полиневропатии имеют рецидивирующе-ремиттирующее течение, при котором рецидивы (периоды нарастания и регресса проявлений) чередуются с временной стабилизацией состояния — ремиссией.
Атипичные формы ХВДП представлены дистальным вариантом с поражением преимущественно дистальных отделов периферических нервов, асимметричным вариантом (синдром Льюиса-Самнера, мультифокальной моторной или сенсорной невропатией), фокальным вариантом с поражением отдельных нервных стволов (например, с клиникой плечевого плексита, неврита нескольких нервов одной конечности, пояснично-крестцового плексита), изолированным вариантом с избирательным вовлечением в воспалительный процесс только чувствительных или только двигательных нервов. Хроническая воспалительная полиневропатия симптоматического характера может наблюдаться при системных заболеваниях (узелковом периартериите, СКВ, болезни Шегрена, системных васкулитах), хронических инфекциях (ВИЧ, вирусном гепатите С, HTVL-инфекции), онкопатологии (гепатоцеллюлярной карциноме, аденокарциноме толстой кишки), саркоидозе легких, хроническом гломерулонефрите, эндокринной патологии (гипертиреозе, сахарном диабете).
Сывороточная невропатия
Наиболее часто развивается после вакцинации против столбняка. Дебютирует через 7-10 дней от введения вакцины с болей в плечевом поясе, повышения температуры и зудящих высыпаний в области плеча по типу крапивницы. С первых дней заболевания возникает онемение рук, затем постепенно нарастает слабость верхних конечностей, более выраженная в их проксимальных отделах. У большинства больных формируются атрофии проксимальных мышц рук и мышц плечевого пояса. В четверти случаев возникают артралгии, в трети — расстройства чувствительности в зоне иннервации подмышечного нерва. У 30% пациентов выявляется лимфаденит.
Диагностика воспалительной полиневропатии
Ключевой особенностью клинической картины воспалительной полиневропатии выступает поражение как дистальных, так и проксимальных мышечных групп конечностей, что позволяет отдифференцировать ее от полиневропатий другого генеза: токсических, дисметаболических (печеночной, уремической, диабетической нейропатии) и наследственных (болезни Рефсума, невральной амиотрофии Шарко-Мари-Тута, синдрома Дежерина-Сотта). Наличие сенсорных расстройств отличает воспалительную полиневропатию от болезней мотонейрона (БАС, первичного бокового склероза, спинальных амиотрофий) и первично-мышечных поражений (миотоний, миопатий). Внимание диагностов должна привлечь обычно наблюдаемая в клинике воспалительной полиневропатии диссоциация между значительной мышечной слабостью и негрубой атрофией мышц.
Наряду с клиническими признаками установить полиневральный тип поражения позволяет проведение электронейромиографии. Обследование включает как минимум исследование серединного, локтевого, мало- и большеберцового нервов. В пользу диагноза воспалительной полиневропатии свидетельствует обнаружение повышенного содержания белка и белково-клеточной диссоциации при исследовании цереброспинальной жидкости, полученной при люмбальной пункции. При ОВДП содержание белка достигает 5 г/л, белково-клеточная диссоциация более выражена, может наблюдаться лимфоцитоз, однако концентрация лимфоцитов обычно не превосходит 20 шт в 1 мкл. При ХВДП белково-клеточная диссоциация наблюдается в основном в период дебюта и обострения.
В остром воспалительном периоде в крови может иметь место лейкоцитоз и ускорение СОЭ. Анализ на антитела к гликозидам не обладает специфичностью и высокой чувствительностью. Однако при некоторых формах воспалительной полиневропатии (синдроме Фишера, мультифокальной полиневропатии) они могут быть показательны. В затруднительных диагностических случаях неврологи прибегают к биопсии нерва с последующей электронной микроскопией препарата, которая выявляет характерные демиелинизирующие процессы. У отдельных больных ХВДП на МРТ головного мозга определяют расположенные перивентрикулярно и субкортикально демиелинизирующие очаги, свидетельствующие о распространении процесса демиелинизации на ЦНС.
Лечение воспалительной полиневропатии
Терапия складывается из патогенетического и симптоматического лечения. Средствами первой линии патогенетической составляющей лечения выступают глюкокортикостероиды (преднизолон, метилпреднизолон), иммуноглобулин человеческий класса G и плазмаферез. Следует отметить, что в разных клинических случаях эти методы выявляют различную эффективность. Так, при типичных формах воспалительной демиелинизирующей полиневропатии хороший результат показывает кортикостероидная терапия, в атипичных случаях — лечение иммуноглобулином. В случае сывороточной невропатии дополнительно назначают антигистаминные фармпрепараты.
Плазмаферез вызывает существенное улучшение у 80% пациентов и используется в комбинации с кортикостероидами или иммуноглобулином. Однако при мультифокальной моторной невропатии (ММН) плазмаферез не оказывает эффекта, а кортикостероиды могут усугубить выраженность парезов; единственным способом терапии первой линии остается введение иммуноглобулина. Препаратами второй линии являются цитостатики (циклофосфамид, циклоспорин, азатиоприн, метотрексат). Их применение рекомендована при отсутствии желаемых результатов от терапии средствами первой линии. Циклофосфамид успешно используется при ММН.
Симптоматическая составляющая лечения может включать антихолинэстеразные фармпрепараты (галантамин, ипидакрин, неостигмин), средства снятия невропатических болей (амитриптилин, прегабалин, габапентин), препараты липоевой кислоты при чувствительных расстройствах, ИВЛ при дыхательной недостаточности. С целью уменьшения двигательного дефицита и в восстановительном периоде показаны ЛФК, массаж и физиотерапия.
Прогноз воспалительной полиневропатии
ОВДП имеют преимущественно доброкачественное течение с практически полным восстановлением в период от нескольких недель до 12 месяцев. Однако в ряде случаев развивается тяжелая форма с парезом дыхательной мускулатуры и риском смертельного исхода. Летальность составляет около 5%, случаи стойкой резидуальной симптоматики — до 15%. При ХВДП в условиях адекватного лечения стабилизация состояния достигается у 70% пациентов, полное выздоровление — у 10-15%. Остальные 10-15% случаев отличаются слабо поддающимся терапии неуклонным прогрессированием или ремиттирующим течением. Сывороточная невропатия при своевременно начатом лечении, как правило, имеет благоприятный для выздоровления прогноз.
Полинейропатия (ПНП)
При полинейропатии может происходить как изолированное поражение определенного типа нервных волокон, так и их сочетание, что приводит к появлению разнообразной клинической картины.
Важно как можно раньше уточнить причину полинейропатии, т.к. от этого зависит прогноз и тактика лечения.
В сложных диагностических случаях врач может рекомендовать проведение УЗИ периферических нервов, МРТ сплетений с контрастированием, диагностическую люмбальную пункцию, морфологическое исследование нерва (биопсия).
План обследования составляется индивидуально!
Важно помнить, что в каждом третьем случае после тщательного обследования уточнить причину полинейропатии не удается – в этом случае диагностируется идиопатическая полинейропатия.
Какие методы лечения разработаны при полинейропатии?
С позиций доказательной медицины не для всех полинейропатий разработано патогенетическое лечение.
Так, при диабетической полинейропатии, прежде всего, необходим тщательный контроль уровня глюкозы крови и соблюдение всех рекомендаций лечащего эндокринолога.
При токсической, например, алкогольной полинейропатии, лечение начинается с полного отказа от вредной привычки.
При обнаружении дефицитарной полинейропатии проводят витаминотерапию, а также устраняют причины, вызывающие развитие заболевания.
Патогенетическая терапия (т.е. терапия, направленная на коррекцию механизмов развития заболевания) является основной в лечении дизиммунных полинейропатии (синдром Гийена-Барре, хроническая воспалительная демиелинизирующая полинейропатия, парапротеинемические полинейропатии, мультифокальная моторная нейропатия и др.). В зависимости от типа дизиммунной нейропатии, в индивидуальном порядке, учитывая все нюансы заболевания, подбирается оптимальный метод лечения или их сочетание. Разработаны следующие методы патогенетической терапии дизиммунных нейропатий: гормонотерапия (применение высоких доз глюкокортикостероидных препаратов), высокообъемный плазмаферез, высокодозная внутривенная иммунотерапия, а также применение цитостатиков и препаратов моноклональных антител.
Симптоматическая терапия используется для устранения неприятных чувствительных ощущений (онемения, жжения, жгучей боли) при полинейропатии. Рекомендованы местные анестетики, антиконвульсанты, антидепрессанты, опиоидные анальгетики, а также психотерапия.
Восстановительно-реабилитационные методы лечения (чрескожная электронейростимуляция, акупунктура, биологическая обратная связь, интервенционные методы, массаж, физиотерапия, баланстерапия, роботизированная терапия) занимает важное место в коррекции неврологических нарушений при полинейропатии.
Если у вас есть симптомы полинейропатии или вам поставлен диагноз «Полинейропатия», вы можете пройти комплексное обследование в центре заболеваний периферической нервной системы ФГБНУ НЦН, где вам помогут уточнить диагноз, выявить причины поражения периферических нервов и назначат терапию с позиций доказательной медицины.
Для ФГБНУ НЦН данное направление издавна является одним из приоритетных. Здесь было создано первое в стране отделение нейрореанимации, которое славилось уникальной методологией ухода за пациентами с тяжелыми формами полинейропатий, нуждающимися в длительной искусственной вентиляцией легких. Несколько десятилетий назад были проведены уникальные работы по диагностике и лечению отдельных форм нейропатий: наследственных, дифтерийной, дизиммунных и др. Здесь впервые в СССР был внедрён плазмаферез как метод лечения аутоиммунных заболеваний нервной системы. Накоплен уникальный отечественный опыт лечения и реабилитации больных с синдромом Гийена-Барре, тяжелыми формами ХВДП и нейропатий другого генеза.
В состав центра заболеваний периферической нервной системы входит 13 специалистов, из них 10 неврологов и 3 эндокринолога. Все неврологи владеют методиками ЭНМГ-исследования.
Сотрудники центра заболеваний периферической нервной системы консультируют пациентов амбулаторно в рамках ОМС и на коммерческой основе.
ЗАПИСЬ НА ПРИЕМ И ЭНМГ/иЭМГ ПО МНОГОКАНАЛЬНОМУ ТЕЛЕФОНУ
+7 (495) 374-77-76
+7 (985) 931-60-24
Что такое полинейропатия? Причины возникновения, диагностику и методы лечения разберем в статье доктора Богданова Е. П., функционального диагноста со стажем в 9 лет.
Определение болезни. Причины заболевания
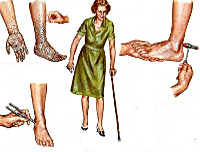
Полинейропатия (Polyneuropathy) — это группа заболеваний периферической нервной системы, при которых повреждаются периферические нервные волокна, входящие в состав различных нервов. Полинейропатия может быть вызвана множеством причин, но проявляется общими симптомами: слабостью в руках и ногах, онемением, покалыванием и жжением в кистях и стопах.
Полиневропатия и полинейропатия — это разные варианты написания одного и того же термина.
Как часто встречается полинейропатия
Причины полинейропатии
Выделяют первичные и вторичные полинейропатии. Первичные полинейропатии — это наследственные формы, которые могут сочетаться с поражением других органов и отделов нервной системы. К наследственным полинейропатиям относятся транстиретиновая семейная амилоидная полинейропатия, болезнь Фабри, порфирийная полинейропатия, болезнь Рефсума.
Вторичные полинейропатии встречаются гораздо чаще. В зависимости от причинного фактора их можно разделить на несколько видов:
Симптомы полинейропатии
Клиническая картина полинейропатий типична и проявляется следующими симптомами:
При поражении периферических отделов вегетативной нервной системы нарушается работа внутренних органов. Эти нарушения сопровождаются следующими симптомами:
Патогенез полинейропатии
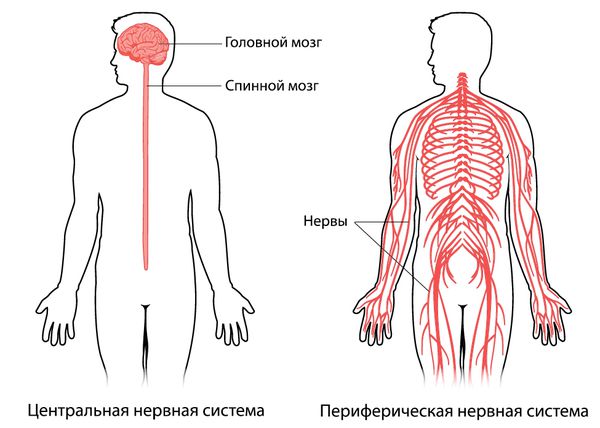
Периферической называют ту часть нервной системы, которая не входит в центральную нервную систему, т. е. нервы за пределами головного и спинного мозга.
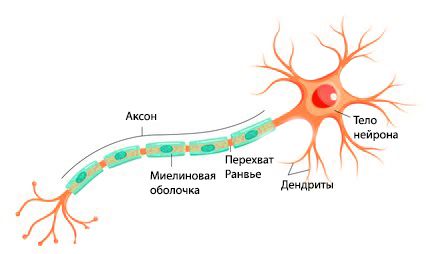
Выделяют два типа нервных волокон: тонкие ( безмиелиновые ) и толстые ( миелиновые ). Миелин окружает аксон прерывистой электроизолирующей оболочкой, благодаря чему возбуждение передаётся быстрее. Этому способствуют перехваты Ранвье — периодические участки, не покрытые миелином.
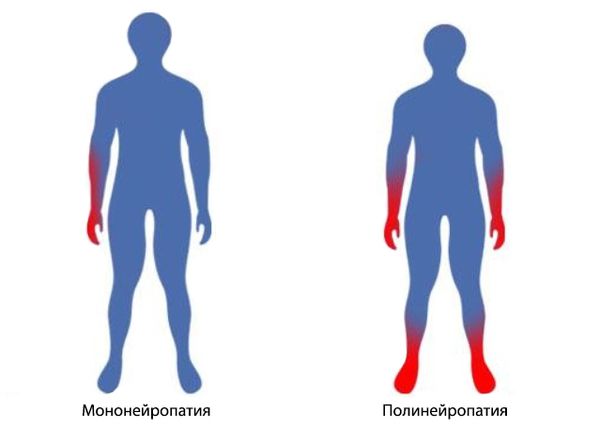
Полинейропатии делят на два основных класса:
Зачастую при поражении миелиновой оболочки позже повреждается и сам аксон, а при первичном повреждении аксона со временем разрушается и миелиновая оболочка.
Классификация и стадии развития полинейропатии
Формы полинейропатии в зависимости от причины:
По течению полинейропатии могут быть:
По патоморфологическим признакам выделяют аксонопатии и миелинопатии.
По преобладанию симптомов выделяют:
Осложнения полинейропатии
К ослож нениям полинейропатии можно отнести атрофию мышц и утрату движений в конечностях, тревожные и депрессивные расстройства из-за боли при сенсорных полинейропатиях.
Диагностика полинейропатии
Сбор анамнеза
При диагностике полинейропатии важно выяснить, на что жалуется пациент, какой образ жизни он ведёт и какими болезнями страдают его близкие родственники.
На приёме доктор спрашивает:
Нужно обязательно рассказать доктору о вредных привычках, в том числе о злоупотреблении алкоголем, а также о том, что предшествовало развитию полинейропатии, например инфекция, боль в животе, голодание и т. д.
Неврологический осмотр
Доктор осматривает кожу, ощупывает мышцы, измеряет окружность рук и ног, оценивает сухожильные, надкостничные рефлексы и чувствительность.
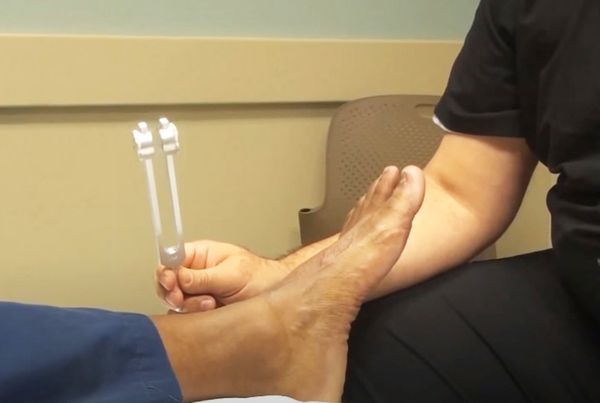
Сухожильные рефлексы проверяют с помощью лёгкого удара неврологическим молоточком по сухожилию мышцы:
Если рефлексы выпадают, описанные движения не происходят.
Чтобы оценить походку, силу мышц рук и ног, доктор просит пациента встать на носки и пятки, сесть на корточки и встать, лёжа потянуть стопы на себя и от себя, согнуть и разогнуть ноги в коленях, сжать кулаки, согнуть и разогнуть руки в локтях и т. д.
Нарушение разных видов чувствительности определяют различными методами:
Определить интенсивность боли можно с помощью специальных шкал, например DN4 и визуальной аналоговой шкалы (ВАШ). Принцип ВАШ состоит в том, что пациенту предлагают оценить силу боли по 10-балльной шкале, где 0 — это отсутствие боли, а 10 — самая сильная боль, какую он испытывал в жизни. С помощью этой шкалы можно оценить эффективность лечения, сравнив интенсивность боли до него и после.
Лабораторная диагностика
Лабораторная диагностика позволяет установить причину полинейропатии.
К основным лабораторным методам относятся:
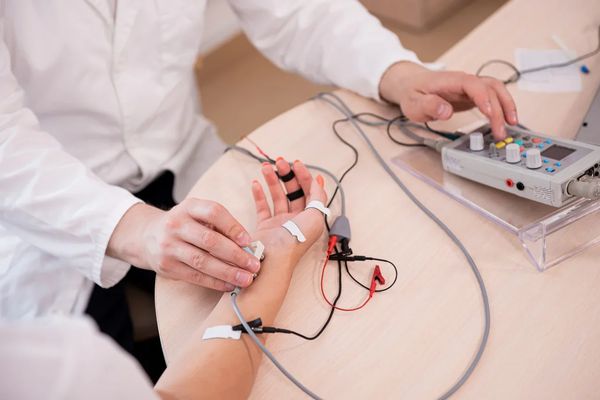
Инструментальная диагностика
Лечение полинейропатии
Чтобы вылечить полинейропатию, нужно выявить и устранить причину болезни, а также подавить механизмы её развития.
Методы лечения полинейропатии зависят от основного заболевания:
Чтобы уменьшить нейропатическую боль, применяют:
Помимо медикаментозного лечения, проводится физическая реабилитация: лечебная физкультура, массаж, методы с биологической обратной связью, физиотерапия (электромиостимуляция) и т. п.
Прогноз. Профилактика
Наследственные полинейропатии, как правило, неуклонно прогрессируют, но благодаря их медленному развитию пациенты адаптируются и обслуживают себя самостоятельно до поздних стадий болезни.
Прогноз токсических полинейропатий относительно благоприятный при прекращении интоксикации, например если пациент откажется от алкоголя.
Профилактика полинейропатии
Людям, занятым на вредном производстве, необходимо регулярно посещать профпатолога. Обычно такие консультации входят в ежегодный профилактический медицинский осмотр.
Пациентам, чьи родственники страдают наследственными формами полинейропатии, желательно обратиться к медицинскому генетику, чтобы определить свой риск развития болезни.