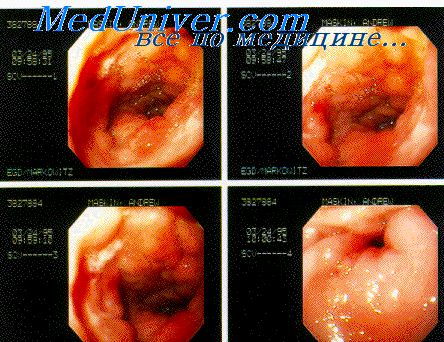
Перфоративная язва желудка клиника
Перфоративная язва желудка клиника
Перфоративная язва желудка клиника
Прободная язва. Клиника и диагностика прободной язвы
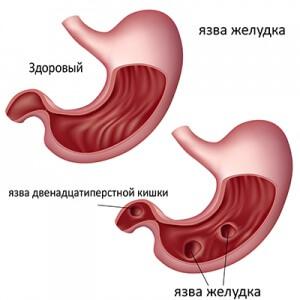
Частота перфоративных язв желудка и двенадцатиперстной кишки, по разным статистическим данным, колеблется от 3 до 20%. Среди больных отчетливо отмечается значительное преобладание мужчин (в 10 раз больше, чем женщин). Наиболее часто это осложнение наблюдается в возрасте 30—50 лет.
Последние наблюдаются примерно в 10—20% случаев, чаше у молодых людей. У 10—15% больных отмечается постепенное развитие болевого синдрома. Это связано с тем. что на фоне очередного, чаше жестокого обострения язвенной болезни еще большее усиление болей не воспринимается больным как катастрофа. Замечено, что чем быстрее желудочное содержимое изливается в свободную брюшную полость, тем интенсивнее болевой синдром. Боли могут в какой-то период стать менее сильными, что связано с закупоркой отверстия сальником или другим органом (прикрытая перфорация) или кусочком пищи.
Если в брюшную полость изливается большое количество жидкости, то она устремляется по правому латеральному каналу в правую подвздошную область, где скапливается (вместе с экссудатом) и вызывает довольно выраженные боли. Это явление нередко служит причиной ошибочной диагностики острого аппендицита. Такая ошибка тем более возможна, что и клиническая картина острого аппендицита часто развивается по такой же схеме: боли в эпигастрии, которые затем перемешаются в правую подвздошную область (симптом Волковича — Кохера).
Больные, стараясь облегчить страдания, принимают вынужденное положение (сидя с притянутыми к животу коленями, лежа на спине или правом боку с согнутыми в коленях ногами).
Вторым весьма важным признаком является напряженный, втянутый доскообразный живот, не участвующий в дыхании. Наиболее выраженным напряжение бывает в правом верхнем квадранте живота. Прощупывание его резко болезненно. Определяется положительный перитонеальный симптом Блюмберга — Щетки на. Это резкое напряжение мышц весьма характерно для прободной язвы и вместе с характерным болевым синдромом должно направить мысль врача на этот диагноз. Характерный признак перфорации — наличие свободного газа в брюшной полости, который обычно скапливается над печенью.
Наличие газа определяется перкуссией, при которой выявляется отсутствие печеночной тупости, или путем рентгенологического исследования. Больные обычно жалуются на сухость во рту, жажду, а также задержку газов и стула. В первые часы после перфорации пульс бывает замедленным, в дальнейшем же, но мере развития перитонита, учащается. Иногда возникает рвота. Определенную помощь в диагностике перфорацнн может оказать экстренная лапароскопия.
В значительной степени помогают установлению диагноза указания в анамнезе на язвенную болезнь желудка или двенадцатиперстной кишки, особенно если перфорации предшествует обострение с предвестниками перфорации — резким обострением болей, выраженными диспепсическими расстройствами, которые появляются за несколько часов или дней до перфорации. В. В. Успенский и Г. Ф. Пстрашеискаи назвали это состояние преперфоратнвным.
Иногда клиника отчетливой перфорации затем стихает; это прикрытая перфорация, описанная Шнитцлсром (1912), которая встречается у 2—5% больных. Происходит это в том случае, если перфоративное отверстие, как правило небольшое, прикрывается лежащими рядом органами: печенью, поджелудочной железой, сальником. Если слипание органов бывает достаточно падежным, то больной может поправиться иногда и без оперативного вмешательства. Однако следует помнить о возможности двухмоментной перфорации — отхождения прикрывшего отверстие в желудке органа вследствие резких движений или иных причин.
Если по каким-либо причинам больному с перфоративной язвой операция вовремя не сделана, то в дальнейшем развивается клиника разлитого перитонита. В запушенных случаях, когда состояние больного крайне тяжелое, нередко установить причину перитонита весьма сложно.
Прободная язва желудка
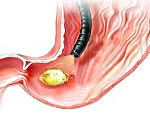
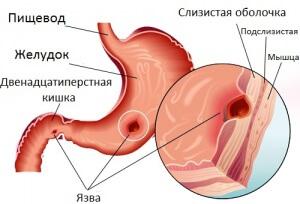
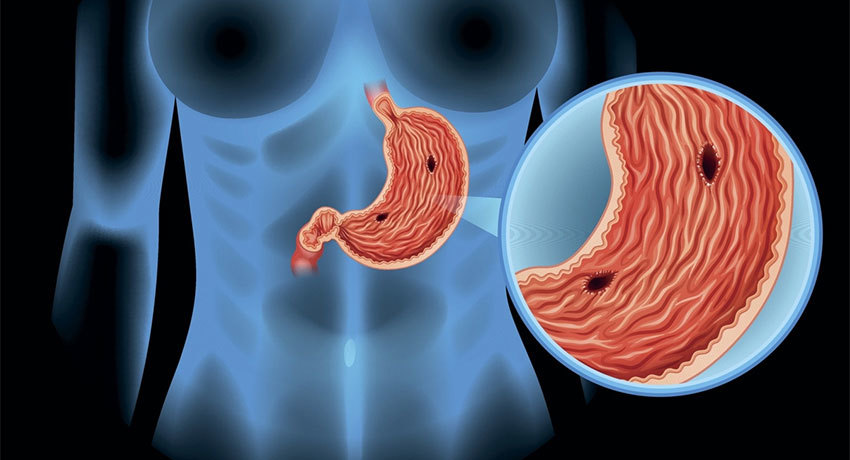
Прободная язва желудка – сквозное повреждение стенки желудка, возникающее на месте острой либо хронической язвы. Данное состояние относится к симптомокомплексу «острого живота». Клинически проявляется интенсивной болью в животе, доскообразным напряжением передней брюшной стенки, лихорадкой, тахикардией, рвотой. Поставить правильный диагноз помогут эзофагогастродуоденоскопия, УЗИ и КТ органов брюшной полости, обзорная рентгенография органов брюшной полости, диагностическая лапароскопия. Лечение преимущественно хирургическое, дополняется антисекреторной, дезинтоксикационной и антихеликобактерной терапией.
Общие сведения
Прободная язва желудка формируется в основном у лиц трудоспособного и пожилого возраста. К счастью, данное осложнение встречается достаточно редко – не более двух случаев на 10000 населения. Несмотря улучшение диагностики и усовершенствование антихеликобактерной терапии, частота перфораций при язвенной болезни с годами увеличивается. Среди всех осложнений язвенной болезни желудка перфоративная язва занимает не менее 15%, а в целом это состояние развивается у каждого десятого пациента с язвенным анамнезом. Среди больных с перфорацией желудка язвенного генеза мужчин в десять раз больше, чем женщин. Прободение желудка является одной из основных причин смертности при язвенной болезни. Исследования в области гастроэнтерологии показывают, что прободение язвы желудка развивается в три раза чаще, чем перфорация язвы ДПК. Ретроспективный анализ историй болезни указывает на то, что около 70% прободных язв являются «немыми», т. е. до перфорации никак клинически не проявляются.
Причины
К факторам риска данного состояния принадлежат наличие острой или хронической язвы желудка, верифицированную хеликобактерную инфекцию (у 60-70% пациентов). К более редким причинам формирования прободной язвы желудка относят нарушение деятельности желез внутренней секреции, атеросклероз, недостаточность кровообращения, тяжелые дыхательные расстройства с развитием ишемии внутренних органов.
Прободная язва желудка протекает в три стадии. Начальная стадия длится до 6 часов после прободения; в этой фазе кислый сок из желудка попадает в брюшную полость, вызывая сильное химическое повреждение брюшины, проявляющееся внезапной интенсивной болью в животе. Вторая фаза (6-12 часов после прободения) характеризуется интенсивной продукцией экссудата, который разбавляет соляную кислоту, что приводит к уменьшению боли в животе. В третьей фазе (от 12 часов до суток после прободения) развивается гнойный перитонит, формируются межкишечные абсцессы.
Прободные язвы желудка классифицируют по:
Симптомы прободной язвы желудка
Прободной язве желудка присущи несколько признаков: язвенная болезнь желудка в анамнезе, внезапная интенсивная боль в животе, доскообразное напряжение брюшной стенки, значительная болезненность при пальпации живота. При опросе примерно каждый пятый пациент отмечает усиление болей в желудке за несколько дней до перфорации. Иррадиация боли зависит от положения прободной язвы желудка: в руку (плечо и лопатку) справа при пилородуоденальной язве, слева – при расположении дефекта в области дна и тела желудка. При прорыве язвы задней стенки желудка соляная кислота изливается в клетчатку забрюшинного пространства или сумку сальника, поэтому болевой синдром практически не выражен.
При осмотре обращает на себя внимание вынужденное положение с приведенными к животу коленями, страдальческое выражение лица, усиление боли при движениях. Поперечные борозды на прямых мышцах живота становятся более выраженными, происходит втягивание живота на вдохе (парадоксальное дыхание). Артериальная гипотония сопровождается брадикардией, одышкой. В первые часы заболевания отмечается выраженная болезненность при пальпации в эпигастральной области, которая в последующем распространяется на всю переднюю брюшную стенку. Симптомы раздражения брюшины резко положительные.
Диагностика
Всем пациентам с подозрением на прободную язву желудка показана ургентная консультация гастроэнтеролога и хирурга. Цель всех инструментальных исследований и консультаций (в том числе и врача-эндоскописта) – выявление свободной жидкости и газа в брюшной полости, язвенного дефекта и перфоративного отверстия.
Обзорная рентгенография органов брюшной полости в вертикальном и боковом положении позволяет выявить свободный газ в брюшной полости, серповидно расположенный над печенью или под боковой стенкой живота. Данное исследование информативно в 80% случаев. Для более точной диагностики используют КТ органов брюшной полости (98% информативности) – позволяет обнаружить не только свободную жидкость и газ, но и утолщение желудочной и дуоденальных связок, непосредственно саму прободную язву желудка.
Во время проведения УЗИ органов брюшной полости рекомендуется визуализировать не только газ и жидкость в брюшной полости, но и гипертрофированный участок желудочной стенки в области прободной язвы желудка. Ультразвуковое исследование является одним из самых точных и доступных методов выявления прикрытых перфораций.
Эзофагогастродуоденоскопия дает возможность установить диагноз прободной язвы желудка у девяти пациентов из десяти. Проведение ЭГДС особо показано больным с подозрением на прободную язву желудка, у которых не выявляется пневмоперитонеум (свободный газ в брюшной полости) во время рентгенографии – нагнетание воздуха в желудок во время исследования приводит к выходу газа в брюшную полость и положительным результатам повторного рентгенологического исследования. ЭГДС позволяет визуализировать двойные перфорации, кровотечение из язвенного дефекта, множественные изъязвления, малигнизацию язвы желудка. Также фиброгастроскопия помогает определить оптимальную тактику хирургического вмешательства.
Диагностическая лапароскопия является самым чувствительным методом обнаружения прободной язвы желудка, газа и выпота в свободной брюшной полости. Данное исследование показано всем пациентам с сомнительными выводами уже проведенных обследований (рентгенографии, УЗИ, ЭГДС, КТ органов брюшной полости). Дифференцировать прободную язву желудка необходимо с острым аппендицитом, холециститом, панкреатитом, аневризмой брюшной аорты, инфарктом миокарда.
Лечение прободной язвы желудка
Целью терапии прободной язвы желудка является не только спасение жизни пациента и устранение дефекта в стенке желудка, но и лечение язвенной болезни желудка, разлитого перитонита. В практике гастроэнтеролога и хирурга встречаются случаи консервативного ведения прободной язвы желудка. Консервативное лечение используется только в двух случаях: при декомпенсированной соматической патологии и категорическом отказе больного от операции. Условия для проведения консервативного лечения: менее двенадцати часов от перфорации, возраст не более 70 лет, отсутствие напряженного пневмоперитонеума, стабильная гемодинамика. В комплекс консервативного лечения включают обезболивание, введение антибиотиков и антисекреторных препаратов, антихеликобактерную и дезинтоксикационную терапию.
В оперативном лечении прободной язвы желудка выделяют три основных подхода: закрытие перфорации, иссечение язвы желудка, резекция желудка. У большей части пациентов осуществляется закрытие перфорации путем его тампонады, прикрытия сальником или ушивания. Показания к закрытию прободной язвы желудка: бессимптомная перфорация, длительность заболевания более 12 часов, наличие признаков перитонита, крайне тяжелое состояние пациента. Начало лечения позже, чем через сутки от перфорации, в три раза увеличивает летальность. Улучшить результаты операции по закрытию перфорации позволяет антихеликобактерная и антисекреторная терапия в послеоперационном периоде.
Иссечение прободной язвы желудка производится только у каждого десятого больного. Данная операция показана при наличии стеноза желудка, кровотечения, язвы с каллезными краями, больших размеров перфорации, при подозрении на малигнизацию язвы (иссечение нужно для проведения патоморфологического исследования).
Резекция желудка может производиться у пациентов с прободной язвой при невозможности осуществления более простой операции и проведения послеоперационной антихеликобактерной и антисекреторной терапии. Обычно такие показания возникают при осложненном течении язвенной болезни (калезная, пенетрирующая и пептическая язва; множественные язвы), подозрении на злокачественный процесс, повторной перфорации язвы желудка, огромных размерах перфоративного отверстия (более 2 см).
Примерно у 10% пациентов применяются малоинвазивные методики хирургического вмешательства: лапароскопическое и эндоскопическое лечение язвы желудка. Использование лапароскопических операций позволяет достоверно снизить частоту послеоперационных осложнений и летальности. Различные методики операций могут комбинироваться между собой (например, лапароскопические с эндоскопическими) и с ваготомией (селективная проксимальная ваготомия, стволовая ваготомия, эндоскопическая ваготомия).
Если во время операции ваготомия не проводилась, в послеоперационном периоде назначается противоязвенная терапия (ингибиторы протонной помпы и блокаторы Н2-гистаминовых рецепторов, антихеликобактерные препараты).
Прогноз и профилактика
Прогноз при прободной язве желудка зависит от многих факторов. Риск летального исхода значительно повышается при возрасте пациента старше 65 лет, тяжелой сопутствующей патологии (онкозаболевания, СПИД, цирротическая трансформация печени), больших размерах перфоративного отверстия, длительном анамнезе прободной язвы желудка до операции. 70% летальных исходов при язвенной болезни желудка обусловлены прободной язвой желудка. Единственным методом профилактики данного состояния является своевременное выявление и лечение язвенной болезни желудка.
Перфорация желудка
Перфорация желудка – образование сквозного отверстия в стенке желудка, сопровождающееся попаданием его содержимого в свободную брюшную полость. Критериями прободения стенки желудка являются острая боль в животе, перитонеальные симптомы, явления шока. В диагностике решающее значение имеют эзофагогастродуоденоскопия, УЗИ и обзорная рентгенография органов брюшной полости, диагностическая лапароскопия. Лечение только хирургическое; может осуществляться как открытым, так и лапароскопическим методом. Если во время операции не производится ваготомия, пациент в дальнейшем нуждается в длительном медикаментозном лечении.
МКБ-10
Общие сведения
Перфорация желудка является частым осложнением язвенной болезни, шоковых состояний, злоупотребления алкоголем и приемом некоторых лекарственных средств. Частота прободения желудка составляет примерно 1 случай на 5000 взрослого населения. Данное осложнение развивается у каждого десятого пациента с язвенной болезнью желудка и двенадцатиперстной кишки, а среди всех осложнений язвенной болезни составляет не менее 15%.
Причины
Перфорация желудка может произойти на фоне обострения язвенной болезни, приема алкоголя, лечения некоторыми медикаментами, переедания, физического и морального перенапряжения. У пожилых пациентов язвенный анамнез может отсутствовать, так как для них характерна стертая картина заболевания. Для формирования сквозного отверстия в стенке желудка имеет значение разрушение всех ее слоев соляной кислотой, повышение давления в полости желудка. Наиболее вероятные причины:
Хроническая перфоративная язва также является одним из этапов прогрессирования язвенной болезни желудка. Формируется она при отсутствии лечения острой язвы.
Классификация
По локализации перфорация желудка может произойти по передней или задней стенке, большой либо малой кривизне желудка. По течению выделяют:
Симптомы перфорации желудка
В течении перфорации желудка выделяют три стадии: шока, ложного благополучия и перитонита. Стадия шока начинается в момент свершения перфорации и попадания содержимого желудка на листки брюшины. Пациент ощущает острую невыносимую боль, возникшую в верхних этажах брюшной полости и быстро распространившуюся на весь живот. Некоторые пациенты становятся возбужденными, кричат и мечутся. Тяжесть общего состояния быстро нарастает: кожные покровы становятся бледными и влажными, пульс замедляется, артериальное давление снижается. Передняя брюшная стенка значительно напряжена, больной занимает вынужденное положение с прижатыми к животу коленями, на боку.
Через некоторое время (около семи часов) боль начинает ослабевать, а иногда и совсем исчезает. Живот становится не таким напряженным, постепенно усиливается его вздутие. Кишечные шумы при аускультации исчезают («немой» живот). Начинает нарастать тахикардия, может возникнуть аритмия; сохраняется артериальная гипотензия. Период ложного благополучия может длиться до двенадцати часов.
В течение двух предыдущих стадий у пациента постепенно формируется перитонит. Тяжесть состояния снова начинает усугубляться: больной заторможен, кожные покровы землисто-серые, покрыты липким потом. Передняя брюшная стенка напряжена. Значительно снижается количество вырабатываемой мочи, вплоть до полной анурии.
При развитии атипичной формы заболевания возможна перфорация желудка в забрюшинную клетчатку, также отверстие может быть прикрыто окружающими органами, пищей в полости желудка; возможно отграничение процесса при наличии большого количества спаек. Прикрытие перфорации может быть кратковременным, длительным и постоянным. Такие формы перфорации желудка могут протекать намного легче, возможно даже самостоятельное излечение. Кроме перитонита, осложнять течение перфорации желудка могут сепсис, шок, гиповолемия.
Диагностика
Ведущую роль в постановке диагноза перфорации желудка играет правильно и точно собранный анамнез. Консультация гастроэнтеролога и врача-эндоскописта нужна всем пациентам с подозрением на это грозное состояние, особенно при возможном наличии прикрытой перфорации желудка. Лабораторные анализы не дают достоверной информации для установления диагноза, однако их проведение необходимо как часть подготовки к оперативному вмешательству. Основными методами выявления перфорации желудка являются:
Перфорация желудка входит в понятие «острого живота», поэтому ее следует дифференцировать с острым аппендицитом и холециститом, панкреатитом, почечной и печеночной коликой, распадом опухоли, тромбозом мезентериальных вен, разрывом аневризмы брюшной аорты, инфарктом миокарда, пневмонией, осложненной пневмотораксом либо плевритом.
Лечение перфорации желудка
Пациент нуждается в ургентной госпитализации в отделение интенсивной терапии. На сегодняшний день радикальные резекции желудка при его перфорации практически никогда не проводятся. В зависимости от клинической ситуации возможно использование различных методик ушивания перфорации желудка.
Простое ушивание язвы желудка проводится молодым пациентам без язвенного анамнеза, пожилым больным с высоким риском оперативного и анестезиологического пособия, при наличии разлитого перитонита. При отсутствии перитонита данная операция дополняется селективной проксимальной ваготомией, что позволяет избежать длительного лечения в отделении гастроэнтерологии в последующем.
При наличии язвы в пилорическом отделе желудка, сильном кровотечении, пенетрации язвы, стенозе выходного тракта желудка, а также ослабленным пациентам с высоким риском оперативного вмешательства производится иссечение язвенного дефекта, стволовая ваготомия и пилоропластика. Если у больного имеется сочетанная форма язвенной болезни, либо в анамнезе есть указания на повторную перфорацию желудка, данное оперативное вмешательство дополняется гемигастрэктомией.
Хорошие результаты наблюдаются на фоне эндоскопического и лапароскопического лечения. Дополнить оперативное лечение перфорации желудка могут эндоскопическое лечение язвы желудка, эндоскопическая ваготомия. Если требуется снизить риск хирургического вмешательства и летальности в послеоперационном периоде, возможно проведение лапароскопической тампонады перфорации желудка участком сальника, передней серомиотомии, дистальной резекции желудка. Подобные оперативные вмешательства лучше переносятся пациентами, обеспечивают более быстрое выздоровление.
После проведения оперативного лечения обязательным условием для выздоровления является консервативная эрадикация инфекционного агента (Н.pylori), отмена нестероидных противовоспалительных препаратов (если их назначение привело к формированию язвы желудка) или замена их на ингибиторы циклооксигеназы-2.
Прогноз и профилактика
Прогноз при перфорации желудка очень серьезный, так как несвоевременная диагностика этого состояния может приводить к смерти пациента. Среди молодых людей смертность составляет от 1 до 5% (в зависимости от клинической ситуации, времени обращения за медицинской помощью и многих других факторов), у пожилых пациентов этот показатель возрастает в несколько раз. Профилактика перфорации желудка вторична – необходимо вовремя диагностировать и лечить заболевания, которые могли привести к этому состоянию.
Язва желудка. Острая с прободением (K25.1)
Версия: Справочник заболеваний MedElement
Общая информация
Краткое описание
Прободение язвы представляет собой возникновение сквозного дефекта в стенке желудка в месте локализации язвы.
Автоматизация клиники: быстро и недорого!
— Подключено 300 клиник из 4 стран
Автоматизация клиники: быстро и недорого!
Мне интересно! Свяжитесь со мной
13-15 октября, Алматы, «Атакент»
600 брендов, более 150 компаний-участников из 20 стран.
Новинки рынка стоматологии. Цены от производителей
Классификация
Этиология и патогенез
Эпидемиология
Возраст: преимущественно зрелый и пожилой возраст
Признак распространенности: Редко
Соотношение полов(м/ж): 10
Факторы и группы риска
Прободение язвы желудка характерно для пожилого возраста.
Факторы, провоцирующие прободение язв:
— переполнение желудка едой;
— погрешности в диете;
— прием алкоголя;
— физическое напряжение, сопровождаемое повышением внутрижелудочного давления.
Клиническая картина
Клинические критерии диагностики
Cимптомы, течение
В течении типичной прободной язвы выделяют три периода :
1. Период болевого шока.
2. Период мнимого (ложного) благополучия.
3. Период развития перитонита (воспаления брюшины).
В редких случаях возможно возникновение атипичных форм прободной язвы. Например, когда язва перфорирует в забрюшинную клетчатку и отверстие прикрывается большим сальником, или распространение излившегося содержимого желудка или ДПК ограничено небольшим участком брюшной полости вследствие массивного спаечного процесса.
Диагностика
Диагностика прободной язвы осуществляется на основании типичной клинической картины.
При проведении обзорной рентгенографии или рентгеноскопии органов брюшной полости выявляют наличие свободного газа, поступившего из желудка в брюшную полость (примерно в 60-70% случаев). Этот газ скапливается под диафрагмой, чаще под правым куполом диафрагмы.
Лабораторная диагностика
Как этап предоперационной подготовки, проводятся развернутый анализ крови, коагулограмма, определение группы крови и резус-фактора.
Прочие анализы выполняются в целях дифференциальной диагностики с другими заболеваниями.
Дифференциальный диагноз
Дифференциальный диагноз необходимо проводить со следующими заболеваниями:
Язва желудка. Острая с кровотечением и прободением (K25.2)
Версия: Справочник заболеваний MedElement
Общая информация
Краткое описание
Прободение язвы представляет собой возникновение сквозного дефекта в стенке желудка в месте локализации язвы.
В данной подрубрике описано сочетание прободения (перфорации, пенетрации) и кровотечения из язвы желудка.
Период протекания
Минимальный период протекания (дней): 1
Максимальный период протекания (дней): не указан
Автоматизация клиники: быстро и недорого!
— Подключено 300 клиник из 4 стран
Автоматизация клиники: быстро и недорого!
Мне интересно! Свяжитесь со мной
13-15 октября, Алматы, «Атакент»
600 брендов, более 150 компаний-участников из 20 стран.
Новинки рынка стоматологии. Цены от производителей
Классификация
Сравнительное изучение эндоскопической картины и морфологических исследований установило, что если при ЭГДС в дне язвы обнаружен жемчужного цвета бугорок или красный бугорок с жемчужным ободком (тип FIIА v+), то при морфологическом исследовании сосудистая стенка выступает над дном язвы и присутствует более тяжелое повреждение сосудистой стенки, чем в тех случаях, когда при ЭГДС выявляется «часовой» тромб без жемчужного ободка (тип FIIА v-) (Chen и соавт., 1997).
В исследованиях J.W. Law и соавт. (1998) показано, что у большинства больных эрозированный сосуд прикрыт фиксированным тромбом-сгустком.
Риск рецидива кровотечения считается невысоким при эндоскопической картине, соответствующей типу FIIС (плоское черное пятно).
При морфологическом исследовании у 20% больных с чистым (белым) дном (тип FIII) обнаруживают эрозированный сосуд в дне язвы. По-видимому, белый цвет сосуда не виден при эндоскопическом осмотре из-за маскировки фибрином. В этой ситуации клиническая картина и лабораторные данные имеют особенную значимость для эндоскописта, поскольку определенные ограничения обычной визуальной оценки создают предпосылки для ошибочного определения риска рецидива кровотечения, как минимального. Использование видеоэндоскопа и допплеровского исследования повышает возможности обнаружения сосуда в дне язвы.
Вопрос о дальнейшей тактике ведения больного решается после визуальной оценки источника кровотечения.
Прободение
Этиология и патогенез
Эпидемиология
Возраст: Преимущественно пожилой
Признак распространенности: Крайне редко
Соотношение полов(м/ж): 5
Клиническая картина
Клинические критерии диагностики
Cимптомы, течение
Отграниченное, прикрытое прободение, которое протекает с развитием ограниченного перитoнита, характеризуется менее выраженными симптомами:
— постепенное угасание воспалительного процесса;
— небольшая местная болезненность;
— лейкоцитоз;
— субфебрильная температура;
— легкие симптомы раздражения брюшины.
Однако, даже при подобном течении всегда имеется риск развития острого перитoнита и образования абсцесса в брюшной полости, печени, под диафрагмой.
Пенетрaция может сочетаться с желудочным кровотечением.
3. Кровотечение.
У больного язвенной болезнью может проявляться кровотечение двух типов:
— внезапное массивное кровотечение (является признаком нового обострения);
— небольшое кровотечение (наиболее часто возникает вследствие употребления избыточного количества противопоказанных медикаментов).
Маленькая язва может кровоточить ежедневно, в результате больной теряет кровь с калом (не имеет черного цвета). В данном случае единственным проявлением состояния может быть немотивированная усталость.
При массивном язвенном кровотечении наблюдается характерная клиническая картина: черный жидкий стул, тошнота, познабливание, иногда во время или после дефекации возникает обморок.
Черный стул чаще отмечается у больных дуоденальными язвами. У больных язвой желудка преобладает кровавая рвота или рвота «кофейной гущей».
Язвенное кровотечение может быть как первым, так и ранним признаком заболевания. В некоторых случаях первым признаком становится гипохромная, микроцитарная анемия.
Если больной теряет свыше 350 мл крови, у него заметно уменьшается объем крови и возникают следующие компенсаторные реакции:
— сосудистый спазм, проявляющийся бледностью;
— прогрессивное падение артериального давления;
— уменьшение количества циркулирующей крови;
— электрокардиографическое исследование фиксирует гипоксию миокарда.
При массивных кровотечениях у больных появляется субфебрильная температура, прекращаются боли (возможный противовоспалительный эффект кровопотери).
4. При комбинации прободения и кровотечения из язвы одно из данных осложнений чаще всего не определяется. Это связано с тем, что у ослабленного кровотечением больного прободение язвы протекает атипично. Когда кровотечение появляется на фоне бурно выраженной клинической картины прободения, оно также может остаться незамеченным.
В некоторых случаях на фоне профузного гастродуоденального кровотечения в эпигастральной области у больного возникает типичная для перфорации язвы резкая “кинжальная” боль; наблюдаются напряжение мышц передней брюшной стенки (“доскообразный живот”), отсутствие перистальтики, болезненность при пальпации живота. Данные симптомы не отмечаются при желудочно-дуоденальных кровотечениях без одновременной перфорации.
Гастродуоденальные кровотечения, как правило, протекают безболезненно (боли, возникающие до кровотечения, исчезают).
Перфоративная язва желудка и двенадцатиперстной кишки
Общая информация
Краткое описание
Название протокола: Перфоративная язва желудка и двенадцатиперстной кишки
Перфоративная язва – это возникновение сквозного дефекта стенки желудка, двенадцатиперстной кишки или области гастроеюнального анастомоза в центре хронической или острой язвы, который открывается в свободную брюшную полость, сальниковую сумку, забрюшинное пространство.
Код протокола:
Код (коды) по МКБ-10:
К25–Язва желудка
К25.1 –Острая с прободением
К25.2 –Острая с кровотечением и прободением
К25.5 –Хроническая или неуточнённая с прободением
К26–Язва двенадцатиперстной кишки
К26.1 –Острая с прободением
К26.2 –Острая с кровотечением и прободением
К26.5 –Хроническая или неуточнённая с прободением
К28 –Гастроеюнальная язва
К28.1 –Острая с прободением
К28.2 –Острая с кровотечением и прободением
К28.5 –Хроническая или неуточнённая с прободением
Сокращения, используемые в протоколе:
АД – Артериальное давление
Д-наблюдение – Диспансерное наблюдение
ДПК BИЖЖЖ – Двенадцатиперстная кишка
ИФА – Иммуноферментный анализ
КТ – Компьютерная томография
НПВП – Нестероидные противовоспалительные препараты
ОНМК – Острое нарушение мозгового кровообращения
ОАК – Общий анализ крови
ОАМ – Общий анализ мочи
ОПН – Острая почечная недостаточность
УД – Уровень доказательности
УЗИ – Ультразвуковое исследование
ХПН – Хроническая почечная недостаточность
ЧСС – Частота сердечных сокращений
ЭКГ – Электрокардиография
ЭФГДС – Эзофагофиброгастродуоденоскопия
ASA – Американская ассоциация анестезиологов
H.pylori – Helicobacter pylori
Дата разработки протокола: 2015 год.
Категория пациентов: взрослые.
Пользователи протокола: хирурги, анестезиологи-реаниматологи, врачи и фельдшеры скорой помощи, врачи общей практики, терапевты, эндоскописты, врачи отделения лучевой диагностики.
Степени рекомендаций представлены на основании шкалы GRADE (Grading of Recommendations Assessment, Development and Evaluation) GuyattG and colleagues [1,2] в таблице 1:
Таблица1 Шкала GRADE
| Рекомендация | Методологическое качество подтверждающих документов | Примечание |
| Класс 1А – Сильная рекомендация, высокое качество доказательств | РКИ без важных ограничений и неопровержимые доказательства из наблюдательных исследований | Сильная рекомендация, можно применить для большинства пациентов в большинстве случаев без оговорки |
| Класс 1В – Сильная рекомендация, среднее качество доказательств | РКИ с важными ограничениями (противоречивые результаты, методологические недостатки, косвенные или неточные) или исключительно убедительные доказательства наблюдательных исследований | Сильная рекомендация, можно применить для большинства пациентов в большинстве случаев без оговорки |
| Класс 1С – Сильная рекомендация, некачественное доказательство | Наблюдательные исследования или серии случаев | Сильная рекомендация, но может измениться, когда будет доступным более высокое качество доказательств |
| Класс 2А – Слабая рекомендация, высокое качество доказательств | РКИ без важных ограничений и неопровержимые доказательства наблюдательных исследований | Слабая рекомендация, зависимость от обстоятельств, пациентов или общественных ценностей |
| Класс 2В – Слабая рекомендация, умеренное качество доказательств | РКИ с важными ограничениями (противоречивые результаты, методологические недостатки, косвенные или неточные) или исключительно убедительные доказательства наблюдательных исследований | Слабая рекомендация, зависимость от обстоятельств, пациентов или общественных ценностей |
| Класс 2С – Слабая рекомендация, некачественное доказательство | Наблюдательные исследования и серии случаев | Очень слабые рекомендации, в равной степени могут быть другие альтернативы |
| GPP | Наилучшая фармацевтическая практика | |
Автоматизация клиники: быстро и недорого!
— Подключено 300 клиник из 4 стран
Автоматизация клиники: быстро и недорого!
Мне интересно! Свяжитесь со мной
13-15 октября, Алматы, «Атакент»
600 брендов, более 150 компаний-участников из 20 стран.
Новинки рынка стоматологии. Цены от производителей
Классификация
Клиническая классификация В. С., Савельева, 2005 [3]:
по этиологии:
· перфорация хронической язвы;
· перфорация острой язвы (гормональной, стрессовой и др.);
по локализации:
· язвы желудка (малой и большой кривизны, передней и задней стенки в антральном, препилорическом, пилорическом, кардиальном отделе, в теле желудка);
· язвы двенадцатиперстной кишки (бульбарные, постбульбарные);
по клинической форме:
· перфорация в свободную брюшную полость (типичная, прикрытая);
· атипичная перфорация (в сальниковую сумку, малый или большой сальник – между листками брюшины, в забрюшинную клетчатку, в изолированную спайками полость);
· сочетание перфорации с кровотечением в желудочно-кишечный тракт;
по фазе перитонита (по клиническим периодам):
· фаза химического перитонита (период первичного шока);
· фаза бактериального перитонита и синдрома системной
воспалительной реакции (период мнимого благополучия);
· фаза разлитого гнойного перитонита (период тяжелого
абдоминального) сепсиса.
Необходимо учитывать особенности клинического течения перфоративной язвы в зависимости от периода заболевания и локализации язвы (диагностические ошибки допускаются в период мнимого благополучия, а также при прикрытой и атипичной перфорации!).
В течении заболевания выделяют:
· период шока — первые 6 часов – выраженный болевой синдром – «кинжальная» боль, брадикардия, «доскообразное» напряжение мышц живота);
· период мнимого благополучия — от 6 до 12 часов после перфорации – в отличие от периода шока болевой синдром не выраженный, больные субъективно отмечают улучшение самочувствия, тахикардия, «доскообразного» напряжения мышц живота нет;
· период распространенного перитонита – через 12 часов после перфорации – появляются признаки прогрессирующего перитонита.
Клиника атипичной (перфорация в забрюшинное пространство, сальниковую сумку, толщу малого и большого сальника) и прикрытой перфорации отличается менее выраженным болевым синдромом без четкой локализации, отсутствием «доскообразного» напряжения мышц живота.
Клиническая картина
Cимптомы, течение
Диагностические критерии:
Жалобы и анамнез:
Жалобы: внезапная «кинжальная» боль в эпигастрии, резкая слабость в отдельных случаях до потери сознания, холодный пот, сухость во рту.
Физикальное исследование:
В первый период (до 6 часов) при физикальном исследовании выявляют шок. Больной в вынужденном положении с приведенными к животу ногами, не меняет положения тела, бледный, покрыт холодным потом, с испуганным выражением лица.
Объективно: брадикардия (вагусный пульс), гипотония, тахипное.
Язык чистый, влажный. Живот в акте дыхания не участвует, доскообразно напряжен, резко болезнен в эпигастрии, в проекции правого бокового канала;
перкуторно – исчезновение печеночной тупости в положении больного на спине – симптом Спижарного (Жобера).Симптомы раздражения брюшины положительны: симптом Щеткина-Блюмберга, Раздольского, при ректальном и вагинальном исследовании определяется болезненность в проекции дугласова пространства – симптом Кулленкампфа.
Второй период (от 6 до 12 часов). Лицо больного приобретает нормальную окраску. Боль становится менее интенсивной, больной субъективно отмечает значительное улучшение, неохотно дает себя осматривать. Именно поэтому второй период называют периодом мнимого благополучия.
Объективно: брадикардия сменяется умеренной тахикардией. Язык становится сухим, обложенным.
Живот болезненный при пальпации в эпигастрии, в проекции правого бокового канала, однако доскообразное напряжение исчезает.
Перкуторно: в отлогих местах определяется притупление – симптом Кервена (De Querven), печеночная тупость не определяется (симптом Спижарного). Аускультативно: перистальтика ослаблена или отсутствует. Положительны симптомы раздражения брюшины, особенно информативно определение симптома Кулленкампфа.
Третий период абдоминального сепсиса (через 12 часов от момента заболевания).
Состояние больного прогрессивно ухудшается. Больной беспокоен.Первым симптомом прогрессирующего перитонита является рвота, рвота бывает повторной, застойной. Отмечается сухость кожи и слизистой, язык сухой, обложенный коричневым налетом. Живот вздут, резко болезнен во всех отделах, напряжен; перкуторно: притупление в отлогих местах из-за скопления жидкости; аускультативно: перистальтика отсутствует. Симптомы раздражения брюшины положительны.
Чаще всего больные обращаются в первый период заболевания, который отличается классической триадой симптомов:
· симптом Дьелафуа (Dieulafoy) — внезапная интенсивная «кинжальная» боль в эпигастрии;
· язвенный анамнез;
· доскообразное напряжение мышц живота.
Также определяются следующие симптомы:
Симптом Спижарного (Жобера) – исчезновение печеночной тупости при перкуссии;
Френикус-симптом Элекера (Eleker – Brunner) – иррадиация боли в правое надплечье и правую лопатку;
Симптом Кервена (DeQuerven) – болезненность и притупление в правом боковом канале и в правой подвздошной ямке;
Симптом Кулленкампфа (симптом раздражения тазовой брюшины) – приректальном и вагинальном исследовании определяется резкая болезненность в проекции дугласова пространства;
Симптомы раздражения брюшины (Щеткина-Блюмберга, Раздольского).
При развитии абдоминального сепсиса (см. Приложение 1)к местным проявлениям (боль в животе, мышечное напряжение, положительные симптомы раздражения брюшины) присоединяются 2 и более критерия синдрома системного воспалительного ответа:
определяется температура тела выше ≥ 38С или ≤ 36С,
тахикардия ≥ 90/мин, тахипное > 20/мин,
лейкоциты> 12 х10 9 /л или 9 /л, или наличие >10% незрелых форм).
При тяжелом абдоминальном сепсисе и септическом шоке (см. Приложение развивается дисфункция органов):
· гипотензия (САД
Диагностика
Перечень основных и дополнительных диагностических мероприятий
Основные (обязательные диагностические исследования, проводимые на амбулаторном уровне в случае обращения пациента в поликлинику): нет.
Дополнительные диагностические исследования, проводимые на амбулаторном уровне: не проводятся.
Минимальный перечень исследований, который необходимо провести при направлении на плановую госпитализацию: плановой госпитализации нет.
Основные (обязательные) диагностические исследования, проводимые на стационарном уровне:
Реализация программы «Скрининг сепсиса» при давности перфорации более 12 часов, наличии признаков распространенного перитонита: осмотр анестезиолога-реаниматолога для оценки состояния гемодинамики, ранней диагностики абдоминального сепсиса, определения объема предоперационной подготовки (при наличии признаков сепсиса, гемодинамических нарушений пациент немедленно переводится в отделение реанимации, где проводятся дальнейшие диагностические и лечебные мероприятия);
Лабораторные исследования:
· общий анализ крови;
· общий анализ мочи;
· микрореакция;
· анализ крови на ВИЧ;
· группа крови и RH- фактор;
· биохимический анализ крови: (глюкоза, мочевина, креатинин, билирубин, АЛТ, АСТ, общий белок);
· электролиты;
· КЩС;
· коагулограмма 1 (протромбиновое время, фибриноген, АЧТВ,МНО).
Инструментальные исследования с соблюдением нижеследующего алгоритма:
· ЭФГДС (Рекомендации 1B);
Абсолютные противопоказания: агональное состояние больного, острый инфаркт миокарда, ОНМК.
· обзорная рентгенография брюшной полости в вертикальном положении (Рекомендации 1А) (при предварительном проведении ЭФГДС необходимость в пневмогастрографии в сомнительных случаях отпадает);
· ЭКГ, консультация терапевта;
· бактериологическое исследование перитонеального экссудата;
· гистологическое исследование резецированного органа;
· при отсутствии эндоскопической службы с круглосуточным режимом работы (районные больницы) допустимо ограничиться обзорной рентгенографией брюшной полости с захватом диафрагмы.
Дополнительные диагностические мероприятия, проводимые на стационарном уровне (по показаниям для уточнения диагноза):
· пневмогастрография (при отсутствии возможности проведения экстренной ЭФГДС, наличии отчетливой клинической картины перфоративной язвы при физикальном исследовании и отсутствии рентгенологического признака пневмоперитонеума);
· УЗИ брюшной полости (для подтверждения наличия свободной жидкости) (Рекомендации 1B);
· обзорная рентгенография грудной клетки (для исключения заболеваний легких и плевры);
· вагинальное исследование;
· при отсутствии рентгенологического признака пневмоперитонеума – КТ (при наличии КТ в лечебном учреждении) (Рекомендации 1B);
Диагностические мероприятия, проводимые на этапе скорой неотложной помощи:
· сбор жалоб, анамнеза заболевания и жизни;
· физикальное исследование (осмотр, пальпация, перкуссия, аускультация, определение показателей гемодинамики – ЧСС, АД).
Показания для консультации специалистов:
консультация терапевта: исключение абдоминальной формы инфаркта миокарда, сопутствующей соматической патологии
консультация онколога при подозрении на малигнизацию;
консультация эндокринолога при сопутствующем сахарном диабете;
консультация нефролога при наличии признаков ХПН.
консультация гинеколога (для исключения гинекологической патологии);
консультация нефролога (при наличии признаков ХПН);
консультация эндокринолога (при наличии сахарного диабета).
Лабораторная диагностика
Дифференциальный диагноз
| Заболевание | Общие клинические симптомы | Отличительные клинические симптомы |
Лечение
Цели лечения:
ликвидация перфоративного отверстия;
проведение комплексного лечения перитонита;
проведение комплексного лечения язвенной болезни желудка и двенадцатиперстной кишки.
Тактика лечения:
Перфоративная язва является абсолютным показанием к экстренной операции (Рекомендации 1А).
Основные принципы лечения абдоминального сепсиса, тяжелого сепсиса, септического шока, развившихся на фоне перфоративной язвы изложены в клиническом протоколе «Перитонит».
Медикаментозное лечение:
Медикаментозное лечение, оказываемое на амбулаторном уровне: не проводится.
Медикаментозное лечение, оказываемое на стационарном уровне:
NB! Hенаркотические анальгетики при язве противопоказаны!
или
или
Другие виды лечения
Другие виды лечения, оказываемые на амбулаторном уровне: не проводятся.
Другие виды лечения, оказываемые на уровне стационара (по показаниям):
плазмаферез;
гемодиафильтрация;
энтеросорбция;
ВЛОК.
Другие виды лечения, оказываемые на этапе скорой помощи: не проводятся.
Хирургическое вмешательство:
Хирургическое вмешательство, выполняемое в амбулаторных условиях:
Хирургическое вмешательство в амбулаторных условиях не проводится.
Хирургическое вмешательство, выполняемое в стационарных условиях:
Анестезиологическое обеспечение: общее обезболивание.
Цель хирургического вмешательства при перфоративной язве:
ликвидация перфоративной язвы;
эвакуация патологического экссудата, санация и дренирование брюшной полости;
контроль источника (при абдоминальном сепсисе);
декомпрессия желудка или назоинтестинальная интубация при парезе на фоне перитонита;
определение дальнейшей тактики в послеоперационном периоде (при абдоминальном сепсисе).
Хирургическое вмешательство, выполняемое на этапе скорой медицинской помощи: не выполняется.
Индикаторы эффективности лечения:
купирование явлений перитонита;
отсутствие гнойно-воспалительных осложнений брюшной полости.
Прободная язва у взрослых
Общая информация
Краткое описание
Российское общество хирургов
Клинические рекомендации
Прободная язва у взрослых
МКБ 10: K25.1/K25.2/K25.5/ K25.6/K26.1/K26.2/K26.5/K26.6
ID: КР328
Возрастная категория: взрослые
Год утверждения: 2016 (пересмотр каждые 3 года)
Определение
Автоматизация клиники: быстро и недорого!
— Подключено 300 клиник из 4 стран
Автоматизация клиники: быстро и недорого!
Мне интересно! Свяжитесь со мной
13-15 октября, Алматы, «Атакент»
600 брендов, более 150 компаний-участников из 20 стран.
Новинки рынка стоматологии. Цены от производителей
Классификация
В России наиболее простой и удобной для практического использования является классификация ПЯ, предложенная В.С. Савельевым в 2005г [14]. Основные классификационные характеристики ПЯ по В.С. Савельеву, с дополнениями 2015 года:
По этиологии: прободение хронической и острой язвы (гормональной, стрессовой или др.);
По локализации:
1. язвы желудка (с указанием анатомического отдела);
2. язвы двенадцатиперстной кишки (с указанием анатомического отдела);
По клинической форме:
1. прободение в свободную брюшную полость (типичное, прикрытое);
2. атипичное прободение (в сальниковую сумку, малый или большой сальник – между листками брюшины, в забрюшинную клетчатку, в изолированную спайками полость);
3. сочетание прободения с другими осложнениями язвенного процесса (кровотечение, стеноз, пенетрация, малигнизация);
По выраженности перитонита (согласно действующей классификации – см. Национальные рекомендации «Абдоминальная хирургическая инфекция» 2011).
Кодирование по МКБ 10
Язва желудка (K25):
K25.1 – Острая с прободением;
K25.2 – Острая с кровотечением и прободением;
K25.5 – Хроническая или не уточненная с прободением;
K25.6 – Хроническая или не уточненная с кровотечением и прободением.
Язва двенадцатиперстной кишки (K26):
K26.1 – Острая с прободением;
K26.2 – Острая с кровотечением и прободением;
K26.5 – Хроническая или не уточненная с прободением;
K26.6 – Хроническая или не уточненная с кровотечением и прободением.
Этиология и патогенез
Наличие острой или хронической язв желудка или двенадцатиперстной кишки; наличие Helicobacter pylori (H. pylori). Инфекционная этиология язвенной болезни подтверждается в среднем у 60–70% больных 30. Факторы риска развития прободной язвы многообразны, но не всегда имеют доказательную базу.
Эпидемиология
В Европе заболеваемость ПЯ за последний 10-летний период снизилась с 9,7 до 5,6 на 100 тыс. населения. 26. В России за этот же период заболеваемость ПЯ снизилась с 26,9 до 13,5 на 100 тыс. населения 23.
Соотношение мужчин и женщин при ПЯ составляет 2:1, но за последнее десятилетие число пациентов женского пола увеличилось в 3 раза. Основная часть больных — лица молодого и среднего возраста, причем в этой возрастной группе в 7—10 раз преобладают мужчины. Пик заболеваемости приходится на возраст 40-60 лет[1,2,4,7].
Клиническая картина
Cимптомы, течение
Характерными клиническими признаками ПЯ является
1. острое начало заболевания с «кинжальной» болью в животе;
2. «доскообразное» напряжение мышц живота,
3. боль при пальпации живота, предшествующий язвенный анамнез (Г. Мондор, 1939) [12].
Положение больного вынужденное с согнутыми коленями, боль усиливается при движении, страдальческое выражение лица, кожные покровы бледные, губы цианотичны, сухость слизистой рта и губ, черты лица заострены, конечности холодные.
Артериальное давление снижено на 5-10%, пульс замедлен (симптом Грекова), дыхание частое, поверхностное.
Передняя брюшная стенка напряжена («доскообразное» напряжение) (92%), в первый час заболевания отмечается резкая боль в эпигастрии и мезогастрии – 92% [13].
В первый час заболевания появляются положительные симптомы раздражения брюшины: Щеткина-Блюмберга, Воскресенского, Раздольского – 98%.
При перкуссии живота появляется резкая боль. Можно установить исчезновение печеночной тупости (симптом Clark) и появление высокого тимпанита над печенью (симптом Спижарного) – 37%. При наличии жидкости в нижних и боковых отделах живота определятся притупление или тупость перкуторного звука (симптом DeQuerven).
При аускультации живота может быть выявлена «триада Guiston»: распространение сердечных тонов до уровня пупка; перитонеальное трение, аналогичное шуму трения плевры в подреберной или надчревной области; металлический звон или серебристый шум, появляющийся при вдохе, обусловленный выходом пузырьков газа из желудка. 38.
Боль в животе менее выражена при перфорации язв задней стенки двенадцатиперстной кишки и кардиального отдела желудка, когда его содержимое попадает в забрюшинную клетчатку или сальниковую сумку.
Диагностика
Диагностика ПЯ относится к экстренным мероприятиям. В связи с этим решение об операции должно быть принято в течение 2 часов после госпитализации больного в стационар!
Жалобы и анамнез
· При опросе больного рекомендовано обратить внимание на наличие симптома Dieulafoy (острую «кинжальную» боль в животе (95%)) [13].
Уровень убедительности рекомендации B (уровень достоверности доказательств 2а)
Физикальное обследование
См. раздел «1.6 Клиническая картина».
Лабораторная диагностика
· Лабораторные исследования рекомендуется выполнять по стандартам для тяжелых больных, утвержденным в лечебно-профилактическом учреждении.
Уровень убедительности рекомендации D (уровень достоверности доказательств 4)
Комментарии: в список обязательных лабораторных исследований необходимо внести:
1. определение общего анализа крови и гематокрита,
2. биохимический анализ крови, включая глюкозу, билирубин, креатинин, амилазу крови,
3. определение группы крови и Rh-фактора,
4. кардиолипиновая реакция (кровь на RW),
5. исследование крови на ВИЧ-инфекцию,
6. длительность кровотечения, свертываемость,
7. ПТИ (протромбин по Квику, МНО),
8. анализ мочи (физико-химические свойства, микроскопия осадка).
Инструментальная диагностика
Инструментальные методы обследования позволяют увидеть характерные признаки ПЯ: свободный газ в брюшной полости, свободную жидкость в брюшной полости, наличие и локализацию язвы, и прободное отверстие.
· В случае невозможности проведения КР рекомендуется рентгенография брюшной полости для обнаружения свободного газа в брюшной полости (обнаружен и описан Levi — Dorn (1913)).
Уровень убедительности рекомендации В (уровень достоверности доказательств 2a)
Комментарии: Диагностическая точность до 80%. Исследование проводится в вертикальном положении. Газ в свободной брюшной полости встречается в виде серповидной прослойки между диафрагмой и печенью, диафрагмой и желудком. Если свободный газ в брюшной полости не определяется в вертикальном положении, необходимо продолжить исследование в боковой позиции.
· С целью выявления характерного перитонеального экссудата с примесью желудочного содержимого, визуализации перфоративного отверстия, уточнения его локализации, размеров, выраженности и размеров язвенного инфильтрата, оценки состояние стенок желудка и ДПК, оценки наличия, распространенности и выраженности перитонита, выявления сопутствующих заболеваний других органов брюшной полости рекомендовано проведение диагностической лапароскопии.
Уровень убедительности рекомендации В (уровень достоверности доказательств 2а)
· Рекомендовано проведение фиброгастрдуоденоскопии при отсутствии симптомов перитонита и при подозрении на прикрытую перфорацию язвы после проведения рентгенографии, УЗИ, КТ и при установленном диагнозе в целях детализации диагноза, диагностики осложенного течения язвенной болезни [57].
Уровень убедительности рекомендации В (уровень достоверности доказательств 2b)
Комментарии: Фиброгастродуоденоскопия позволяет установить наличие прободной язвы в 90% случаев.
Дифференциальный диагноз
Дифференциальная диагностика ПЯ
Прободную язву желудка и двенадцатиперстной кишки чаще всего приходится дифференцировать от острых хирургических заболеваний других органов брюшной полости, сопровождающихся резким болевым синдромом или развитием перитонита. Это прежде всего: острый холецистит и печеночная колика, острый панкреатит, прободной рак желудка, острая кишечная непроходимость, острый аппендицит, острое расширение, заворот желудка и другие.
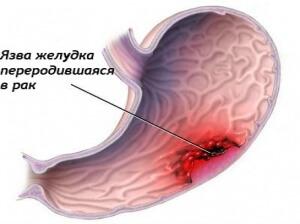
Прободной рак желудка. Проявляется такой же клинической картиной, как и перфоративная язва. В отличие от последней для рака желудка характерны более пожилой возраст больных, некоторые анамнестические данные до прободения опухоли (желудочные жалобы, общая слабость, похудание, снижение аппетита и др.). При пальпации живота может определяться опухолевидное образование. Заболеванию может предшествовать ахилический гастрит. Но в некоторых случаях и эти симптомы могут отсутствовать, тогда правильный диагноз устанавливается при срочной гастроскопии или только во время операции.
При остром холецистите боли носят острый характер, но не достигают такой силы, как при перфоративной язве, локализуются в правом подреберье и иррадиируют в правое плечо и лопатку. Наблюдаются частая рвота, высокая температура. Характерно повторение подобных приступов болей или желтухи в прошлом. При холецистите редко наблюдается “доскообразное” напряжение мышц живота, нередко пальпируется увеличенный болезненный желчный пузырь.
Резкими болями в правом подреберье сопровождается печеночная колика при желчно-каменной болезни, но в отличие от прободной язвы боли при ней носят схваткообразный характер, быстро купируются применением спазмолитических средств, отсутствуют перитонеальные явления и воспалительные реакции (повышение температуры, лейкоцитоз в крови).
Острому панкреатиту свойственны резкие боли в верхних отделах живота опоясывающего характера, многократная рвота. Отмечается вздутие живота, но отсутствует напряжение мышц передней брюшной стенки. Больные часто беспокойны, мечутся от болей. Имеется и ряд других симптомов (Мейо—Робсона, Воскресенского и др.), не характерных для прободной язвы. Высокие показатели диастазы мочи и амилазы крови, отсутствие свободного газа в брюшной полости позволяют исключить диагноз прободной язвы.
Острая кишечная непроходимость характеризуется сильными, но в отличие от прободной язвы не постоянными, а схваткообразными болями в животе и частой рвотой. При ней не наблюдается напряжения мышц, но отмечается вздутие, свойственны асимметрия живота, усиленная перистальтика кишечника. Анамнез заболевания, рентгенологические и другие исследования почти всегда дают возможность отличить кишечную непроходимость от перфоративной язвы.
Лечение
Консервативное лечение
· Не рекомендуется консервативное лечение ПЯ.
Уровень убедительности рекомендации D (уровень достоверности доказательств 4)
Комментарии: Консервативное лечение ПЯ, известное в медицинской литературе как метод Taylor (1946) – активная назогастральная аспирация желудочного содержимого, не получило широкого признания среди отечественных хирургов. Между тем, метод Taylor за рубежом включен в лечебные протоколы и активно используется до настоящего времени в отдельных клиниках. В России консервативный метод лечения ПЯ применяется только при отказе пациента и родственников от операции или невозможности выполнить операцию из-за крайней тяжести состояния пациента.
Хирургическое лечение
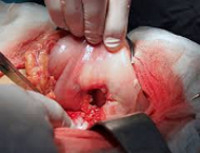
В настоящее время предложены 3 вида хирургических вмешательств для лечения прободной язвы:
1. Ушивание прободного отверстия;
2. Иссечение прободной язвы с возможной пилоропластикой и ваготомией;
3. Резекция желудка.
· Рекомендуется проведение предоперационной подготовки.
Уровень убедительности рекомендации B (уровень достоверности доказательств 2a)
Комментарии: предоперационная подготовка включает общегигиеническую обработку, выведение желудочного содержимого, выведение мочи, антибиотикопрофилактику, профилактику тромбоэмболических осложнений. Предоперационная подготовка не должна увеличивать сроки до выполнения операции 74.
· При септическом шоке, коморбидных заболеваниях в стадии декомпенсации, при показателе ASA ˃ 3 рекомендуется выполнить коррекцию функций органов: искусственная вентиляция легких, комплексная поддержка сердечной деятельности, коррекция гиповолемических нарушений, которые должны начинаться до операции, продолжаться в ходе её выполнения и по окончании операции.
Уровень убедительности рекомендации B (уровень достоверности доказательств 2a)
Комментарии: Операция должна быть максимально щадящей: ушивание или тампонада сальником прободного отверстия, эвакуация экссудата, лапаростомия [72].
· При локализации язвы на передней стенке желудка или ДПК и отсутствии инфильтрации рекомендуется выполнить ушивание прободного отверстия.
Уровень убедительности рекомендации D (уровень достоверности доказательств 4)
· При прободении небольших язв передней и задней стенок двенадцатиперстной кишки рекомендуется выполнять их ушивание узловыми или П-образными швами.
Уровень убедительности рекомендации D (уровень достоверности доказательств 4)
· Если во время ушивания прободной язвы происходит прорезывание швов и увеличение размеров дефекта, рекомендуется 1) ввести в прободное отверстие Т-образную трубку (18-20 номер по шкале Шарьера), герметизировать дренажный канал сальником и наружный конец трубки вывести через отдельный разрез или 2) выполнить резекцию желудка.
Уровень убедительности рекомендации D (уровень достоверности доказательств 4)
Комментарии: В последующем трубка извлекается, а свищ самостоятельно заживает.
· При больших прободных каллезных язвах передней и задней стенок двенадцатиперстной кишки рекомендуется выполнять резекцию желудка.
Уровень убедительности рекомендации D (уровень достоверности доказательств 4)
Комментарии: При невозможности выполнить резекцию желудка язвы экономно иссекаются, рана задней стенки ушивается без натяжения, а на передней стенке выполняется пилоропластика по Финнею, затем производится двухсторонняя стволовая поддиафрагмальная ваготомия или передняя селективная и задняя стволовая ваготомия.
· При гигантских прободных язвах, осложненных обширным плотным инфильтратом и внутренними свищами, чаще с ободочной кишкой, локализации язвы на задней стенке рекомендуется оперативное лечение разделить на 2 этапа:
1. 1й этап – экстренный – производится ушивание прободного отверстия независимо от локализации;
2. 2й этап – плановый, выполняется резекция культи желудка или гастрэктомия, возможна резекция вовлеченных в воспалительный процесс органов.
Уровень убедительности рекомендации D (уровень достоверности доказательств 4)
Комментарии: Операция выполняется в специализированном центр хирургической гастроэнтерологии после выяснения причин пептической язвы (гастринома, наличие участка антрального отдела желудка в культе ДПК после резекции по Бильрот II, избыточная культя желудка и т.п.) и решается вопрос о дальнейшем лечении: консервативная терапия, торакоскопическая наддиафрагмальная стволовая ваготомия, ререзекция желудка или гастрэктомия, удаление гастриномы, резекция поджелудочной железы и другие методы лечения.
· Если ушивание и тампонирование сальником перфоративного отверстия приводит к прорезыванию и несостоятельности наложенных швов, рекомендуется выполнение резекцию желудка.
Уровень убедительности рекомендации D (уровень достоверности доказательств 4)
Комментарии: Открытое вмешательство из верхнего срединного доступа, основными элементами которого являются: полное отделение желудка от верхнего края язвы и ДПК, ревизия просвета ДПК изнутри с верификацией БСДК, экономное иссечение 1-2 мм рубцовых тканей по периметру язвы на глубину слизистой оболочки и восстановление проходимости желудочно-дуоденального перехода прямым гастродуоденоанастомозом «конец в конец» без отсепаровки задней стенки ДПК от головки поджелудочной железы. Дно язвы при этом «выносится» из просвета желудочно-кишечного тракта. Операция может выполняться в вариантах классической резекции желудка по Бильрот I, антрумрезекции или пилоропластики со стволовой ваготомией. Пытаться отсепаровать заднюю стенку ДПК от ткани поджелудочной железы и выполнить резекцию по Бильрот II в этих условиях не рекомендуется из-за возможности повреждения холедоха, БСДК, возникновения послеоперационного панкреатита и несостоятельности культи двенадцатиперстной кишки. Кровоточащие сосуды в дне язвы при их наличии должны быть предварительно прошиты и лигированы.
· Резекцию желудка при ПЯ рекомендуется выполняться при отсутствии технической возможности использования более простого оперативного вмешательства [87 – 88].
Уровень убедительности рекомендации B (уровень достоверности доказательств 2а)
Комментарии: С точки зрения подавления желудочной кислотопродукции к радикальным операциям относятся дистальная резекция в объеме не менее 2/3 желудка, и антрумэктомия с различными вариантами ваготомии. При анализе отдаленных результатов операций по шкале Visick было установлено, что лучшие результаты лечения были получены после первичной резекции 2/3 желудка по Бильрот-I (95,2% больных) и антрумэктомии с передней селективной и задней стволовой ваготомией (95%), после резекции желудка по Бильрот-II положительные результаты получены у 78,1% больных [4].
Условия для резекции желудка:
· компенсированное состояние больного;
· владение хирургом методикой резекции желудка 89.
· При невозможности выполнить ушивание или иссечение прободной язвы, а также резекцию желудка, рекомендуется ввести в прободное отверстие дренаж, лучше Т-образный (18-20 номер по шкале Шарьера), герметизировать дренажный канал сальником, наружный конец трубки вывести через контрапертуру на переднюю брюшную стенку, эвакуировать экссудат и зашить рану передней брюшной стенки или сформировать лапаростому.
Уровень убедительности рекомендации D. (уровень достоверности доказательств 4)
Комментарии: В ближайшем послеоперационном периоде обеспечить пациенту консультацию специалистов-хирургов высокой квалификации.
· При прободной язве двенадцатиперстной кишки на фоне её стеноза рекомендуется: либо
1) ушить прободное отверстие с наложением обходного гастроэнтероанастомоза на длинной петле с межкишечным анастомозом;
либо
2) иссечь язву с выполнением пилоропластики по Финнею и двухсторонней поддиафрагмальной стволовой ваготомией;
либо
3) выполнить резекцию желудка.
Уровень убедительности рекомендации D (уровень достоверности доказательств 4)
Комментарий: Изолированное ушивание язвы двенадцатиперстной кишки на фоне ее стеноза приводит к развитию гастростаза, несостоятельности ушитого перфорационного отверстия.
· При кровотечении и прободении язвы передней стенки двенадцатиперстной кишки рекомендуется её иссечение, пилоропластика по Финнею, двухсторонняя стволовая поддиафрагмальная ваготомия или передняя селективная и задняя стволовая ваготомия.
Уровень убедительности рекомендации D (уровень достоверности доказательств 4)
· При перфорации язвы передней стенки двенадцатиперстной кишки и кровотечении из язвы задней её стенки рекомендуется иссечение язвы передней стенки.
Уровень убедительности рекомендации D (уровень достоверности доказательств 4)
Комментарии: Кровоточащий сосуд в дне язвы задней стенки верифицируется, прошивается и перевязывается. Края язвы задней стенки иссекаются по периметру язвы на протяжении 1-2 мм на глубину слизистого и подслизистого слоев. После этого, обычно, восстанавливается их подвижность и дифференцировка. Это позволяет ушить дефект стенки над дном и прошитыми сосудами без натяжения и риска повреждения подлежащих тканей поджелудочной железы, большого сосочка двенадцатиперстной кишки, холедоха и трубчатых структур гепатодуоденальной связки.
Малоинвазивное лечение
Преимущества: уменьшение болевого синдрома, уменьшение послеоперационных осложнений, уменьшение сроков лечения в стационаре.
Недостатки: напряжённый карбоксиперитонеум.
· Лапароскопически или лапароскопически ассистированно рекомендуется выполнять ушивание прободного отверстия при диаметре до 5мм и локализации его на передней стенке желудка или двенадцатиперстной кишки узловыми однорядными швами 94.
Уровень убедительности рекомендации B (уровень достоверности доказательств – 2b)
Комментарии:
Лапароскопически ассистированное ушивание прободной язвы включает:
1. этап диагностической лапароскопии, удаление выпота и санацию брюшной полости;
2. этап минилапаротомии и ушивание прободного отверстия, ушивание минидоступа;
3. этап лапароскопической санации.
Условия применения метода:
1. наличие оборудования и инструментария;
2. владение хирургом техникой выполнения лапароскопически ассистированного ушивания прободной язвы. [90 – 103].
С учетом лучших клинических и экономических результатов, полученных в России и за рубежом, следует настойчиво внедрять лапароскопические и лапароскопически ассистированные операции на желудке при прободной язве в практическую хирургию.
· Не рекомендуется использовать лапароскопическое лечение у больных с 2-3 баллами по шкале Boey.
Уровень убедительности рекомендации B (Уровень достоверности доказательств – 1с)
Комментарии: Целесообразность выполнения лапароскопической операции при острых заболеваниях живота позволяет определить прогностическая шкала Boey. Шкала получила широкое распространение среди зарубежных хирургов из-за высокого уровня достоверности прогноза (93,8%). Она состоит из 3 факторов риска, каждый из которых оценивается в 1 балл: гемодинамическая нестабильность при поступлении (систолическое АД менее 100 мм. рт. ст.), поздняя госпитализации (свыше 24 ч.), наличие сопутствующих заболеваний (ASA ˃ 3). При наличии 2 факторов, Европейское общество эндоскопических хирургов (EAES) не рекомендует использовать попытки лапароскопического лечения у этих больных, а предлагает сразу выполнять операцию из открытого доступа.
Наряду с ушиванием прободного отверстия лапароскопически могут быть выполнены: иссечение прободного отверстия, пилоропластика, двухсторонняя стволовая, селективная и селективная проксимальная ваготомии, резекция желудка.
Результаты сравнения больших статистик различных групп больных с прободной язвой, продемонстрировали преимущества лапароскопической хирургии прободной язвы по сравнению с открытыми методами лечения: частота раневой инфекции 0% против 6,1%; послеоперационная летальность 2,5% против 5,8%. Уровень достоверности доказательств 1b[100].
· В настоящее время не рекомендуется применение технологии Natural Orifice Translumenal Endoscopic Surgery (NOTES) для лечения прободной язвы [89].
Уровень убедительности рекомендации C (уровень достоверности доказательств – 2с)
Послеоперационное лечение
· После ушивания и иссечения прободной язвы без ваготомии, в первые сутки после операции, рекомендуется применить инъекционные формы ингибиторов протонной помпы 105.
Уровень убедительности рекомендации А (уровень достоверности доказательств – 1a)
· В послеоперационном периоде рекомендуется проведение комплексной противоязвенной терапии 104.
Уровень убедительности рекомендации А (уровень достоверности доказательств – 1a)
Реабилитация
· Больным, перенесшим ушивание или иссечение прободной язвы, рекомендуется:
1. ограничение физической нагрузки в течении 1 месяца;
2. лечебная питание Стол №1.
Уровень убедительности рекомендации D (уровень достоверности доказательств 4)
Профилактика
· Больным, перенесшим ушивание или иссечение прободной язвы, рекомендуется:
1. диспансерное наблюдение у участкового врача-терапевта, врача общей практики или врача-гастроэнтеролога по месту жительства;
2. курсы комплексного противорецидивного лечения по поводу язвенной болезни. После резекции желудка – комплексное обследование 1 раз в год [51, 53, 135, 136].
Уровень убедительности рекомендации D (уровень достоверности доказательств 4)
Дополнительная информация, влияющая на течение и исход заболевания
Послеоперационные осложнения и летальность
Критерии оценки качества медицинской помощи
| № | Критерии качества | Уровень достоверности доказательств | Уровень убедительности рекомендации |
| 1 | Выполнен осмотр врачом-хирургом не позднее 1 часа от момента поступления в стационар | 2a | В |
| 2 | Выполнена обзорная рентгенография или компьютерная томография органов брюшной полости не позднее 1 часа от момента поступления в стационар | 2a | В |
| 3 | Проведена профилактика инфекционных осложнений антибактериальными лекарственными препаратами широкого спектра действия за 30 мин до хирургического вмешательства (при отсутствии медицинских противопоказаний) | 2а | В |
| 4 | Выполнено хирургическое вмешательство не позднее 2 часов от момента поступления в стационар | 1a | A |
| 5 | Отсутствие повторных хирургических вмешательств | — | — |
| 6 | Отсутствие гнойно-септических осложнений | — | — |
Информация
Источники и литература
Информация
Ключевые слова
· Язва желудка
· язва двенадцатиперстной кишки
· прободная язва
· язва с прободением
· язва
· прободение
Список сокращений
АД – Артериальное давление
БСДК – большой сосочек двенадцатиперстной кишки
ВИЧ – Вирус иммунодефицита человека
ДПК – Двенадцатиперстная кишка
КТ – Компьютерная томография
МКБ 10 – Международная классификация болезней 10 пересмотра
МНО – Международное нормализованное отношение
ПТИ – Протромбиновый индекс
ПЯ – Прободная язва
УЗИ – Ультразвуковое исследование
ФЭГДС – фиброэзофагогастродуоденоскопия
ЯБ – Язвенная болезнь ASA –American Association of Anaesthetists (американская ассоциация анестезиологов)
ASA – American Association of Anaesthetists (Шкала Американской Ассоциации Анестезиологов)
EAES – European Associationfor Endoscopic Surgery and other interventional techniques (европейское общество эндоскопических хирургов)
ERAS – Еnhanced recovery after surgery (ранняя реабилитация после хирургического лечения)
FTS – Fast track surgery (хирургия быстрого восстановления)
NOTES – Natural Orifice Translumenal Endoscopic Surgery (транслюминальная эндоскопическая хирургия через естественные отверстия)
RW – реакция Вассермана
Термины и определения
Доказательная медицина – подход к медицинской практике, при котором решения о применении профилактических, диагностических и лечебных мероприятий принимаются исходя из имеющихся доказательств их эффективности и безопасности, а такие доказательства подвергаются поиску, сравнению, обобщению и широкому распространению для использования в интересах пациентов.
Заболевание – возникающее в связи с воздействием патогенных факторов нарушение деятельности организма, работоспособности, способности адаптироваться к изменяющимся условиям внешней и внутренней среды при одновременном изменении защитно-компенсаторных и защитно-приспособительных реакций и механизмов организма.
Инструментальная диагностика – диагностика с использованием для обследования пациента различных приборов, аппаратов и инструментов.
Лабораторная диагностика – совокупность методов, направленных на анализ исследуемого материала с помощью различного специализированного оборудования.
Медицинское вмешательство – выполняемые медицинским работником и иным работником, имеющим право на осуществление медицинской деятельности, по отношению к пациенту, затрагивающие физическое или психическое состояние человека и имеющие профилактическую, диагностическую, лечебную, реабилитационную или исследовательскую направленность виды медицинских обследований и (или) медицинских манипуляций, а также искусственное прерывание беременности.
Медицинский работник – физическое лицо, которое имеет медицинское или иное образование, работает в медицинской организации и в трудовые (должностные) обязанности которого входит осуществление медицинской деятельности, либо физическое лицо, которое является индивидуальным предпринимателем, непосредственно осуществляющим медицинскую деятельность.
Рабочая группа – двое или более людей одинаковых или различных профессий, работающих совместно и согласованно в целях создания клинических рекомендаций, и несущих общую ответственность за результаты данной работы.
Состояние – изменения организма, возникающие в связи с воздействием патогенных и (или) физиологических факторов и требующие оказания медицинской помощи.
Синдром – совокупность симптомов с общими этиологией и патогенезом.
Тезис – положение, истинность которого должна быть доказана аргументом, или опровергнута антитезисом.
Уровень достоверности доказательств – отражает степень уверенности в том, что найденный эффект от применения медицинского вмешательства является истинным.
Хирургическое вмешательство – инвазивная процедура, может использоваться в целях диагностики и/или как метод лечения заболеваний.
Хирургическое лечение – метод лечения заболеваний путём разъединения и соединения тканей в ходе хирургической операции.
Приложение А1. Состав рабочей группы
1. Бронштейн П.Г. – доктор медицинских наук, профессор, член Российского общества хирургов
2. Зайцев О.В. – доктор медицинских наук
3. Кондрусь И.В. – кандидат медицинских наук, член Российского общества хирургов
4. Кривцов Г.А. – кандидат медицинских наук, член Российского общества хирургов
5. Лобанков В.М. – доктор медицинских наук, профессор, член Российского общества хирургов
6. Прудков М.И. – доктор медицинских наук, профессор, член правления Российского общества хирургов
7. Сажин В.П. – доктор медицинских наук, профессор, член правления Российского общества хирургов. Руководитель рабочей группы.
8. Совцов С.А. – доктор медицинских наук, профессор, член правления Российского общества хирургов
9. Федоров А.В. – доктор медицинских наук, профессор, генеральный секретарь Российского общества хирургов
10. Хрипун А.И. – доктор медицинских наук, профессор, член правления Российского общества хирургов
11. Юдин В.А. – доктор медицинских наук, профессор.
Конфликт интересов отсутствует
Приложение А2. Методология разработки клинических рекомендаций
Целевая аудитория данных клинических рекомендаций:
1. Специалисты по специальности «Хирургия»
Таблица П1 – Уровни достоверности доказательств
| Уровень | Исследование методов лечения | Исследование методов диагностики |
| 1а | Систематический обзор гомогенных рандомизированных клинических исследований (РКИ) | Систематический обзор гомогенных диагностических исследований 1 уровня |
| 1b | Отдельное РКИ (с узким доверительным индексом) | Валидизирующее когортное исследование с качественным «золотым» стандартом |
| 1с | Исследование «Все или ничего» | Специфичность или чувствительность столь высоки, что положительный или отрицательный результат позволяет исключить/установить диагноз |
| 2а | Систематический обзор (гомогенных) когортных исследований | Систематический обзор гомогенных диагностических исследований >2 уровня |
| 2b | Отдельное когортное исследование (включая РКИ низкого качества; т.е. с | Разведочное когортное исследование с качественным «золотым» стандартом |
| 2с | Исследование «исходов»; экологические исследования | нет |
| 3а | Систематический обзор гомогенных исследований «случай-контроль» | Систематический обзор гомогенных исследований уровня 3B и выше |
| 3b | Отдельное исследование «случай-контроль» | Исследование с непоследовательным набором или без проведения исследования «золотого» стандарта у всех испытуемых |
| 4 | Серия случаев (и когортные исследования или исследования «случай-контроль» низкого качества) | Исследование случай-контроль или исследование с некачественным или зависимым «золотым» стандартом |
| 5 | Мнение экспертов без тщательной критической оценки, лабораторные исследования на животных или разработка «первых принципов» | Мнение экспертов без тщательной критической оценки или основанное на физиологии, лабораторные исследования на животных или разработка «первых принципов» |
Примечание: РКИ – рандомизированные клинические исследования
Таблица П2. Уровень убедительности рекомендации
| A | Подтверждены систематическим обзором и (или) как минимум двумя РКИ высокого качества. |
| Уровень доказательства 1a, 1b. | |
| B | Подтверждены групповыми исследованиями или исследованиями типа случай-контроль хорошего качества |
| Уровень доказательства 2a, 2b. | |
| C | Подтверждены исследованиями серий случаев, групповыми исследованиями низкого качества и (или) изучением «исходов». |
| Уровень доказательства 2c, 3. | |
| D | Мнение эксперта, согласованное решение комитета |
| Уровень доказательства 4. |
Порядок обновления клинических рекомендаций – 1 раз в 3 года
Приложение А3. Связанные документы
· Приказ Министерства здравоохранения Российской Федерации от 15 ноября 2012 г. № 922н «Об утверждении Порядка оказания медицинской помощи взрослому населению по профилю «хирургия»
· Приказ Министерства здравоохранения и социального развития РФ от 17 сентября 2007 г. N 611 «Об утверждении стандарта медицинской помощи больным с язвой двенадцатиперстной кишки (при оказании специализированной помощи)»
· Приказ Министерства здравоохранения и социального развития РФ от 17 сентября 2007 г. N 612 «Об утверждении стандарта медицинской помощи больным с язвой желудка (при оказании специализированной помощи)»
Приложение Б. Алгоритмы ведения пациента
Приложение В. Информация для пациентов
Прободная язва желудка или двенадцатиперстной кишки – это тяжёлое осложнение язвенной болезни. Это осложнение может развиться и при диагностированной ранее язве и в случаях, когда больной не знает, что у него уже имеется язва в желудке или в двенадцатиперстной кишке.
Начало болезни, как правило, бурное и начинается с сильной боли в животе. Где бы не находился пациент, ему необходимо предложить прилечь до приезда скорой помощи.
Как правило, исход лечения после операции при прободной язве благоприятный. Однако пациент должен знать, что даже при зажившей язве органа, язвенная болезнь не исчезает. Пациент должен знать, что язвенная болезнь хроническое заболевание, поэтому лечение после операции необходимо продолжить. План лечения должен выработать участковый врач, врач общей практики или гастроэнтеролог. Поэтому после выписки из стационара первый визит должен быть сделан к своему участковому врачу.
В течение первых 3х лет после операции, для предотвращения обострений язвенной болезни, больному нужно проводить клиническую и инструментальную диагностику не менее 1 раза в год.
Больной должен знать, что при появлении внезапной боли в животе, нужно обратиться за помощью к окружающим или вызвать скорую помощь самостоятельно.
Прободная язва желудка, проявление, хирургическое вмешательство и лечение
По данным статистики, за последнее время более трех миллионов россиян получили диагноз – перфоративная язва. При этом вероятность возвращения клинических проявлений составляет 6%. Чаще всего от болезни страдают мужчины. Женщины менее подвержены язве потому, что вырабатываемый их организмом гормон эстроген сдерживает воздействие на секретные железы желудка. Какие симптомы прободной язвы?
Основные причины прободной язвы желудка
Язвенной болезни чаще всего подвергаются мужчины.
Риску появления перфоративной травмы подвергаются люди, которые страдают постоянной язвенной болезнью, а также – пострадавшие от острой формы заболевания. Провоцировать перфорацию могут:
В основе современных исследований лежит гипотеза, которая гласит, что язвенную болезнь детонирует бактерия Helicobacterpylori. Она изначально обладает прогрессивными штаммами и диагностирована у половины всего населения Земли.
Однако она не является единственной причиной возникновения язвы. Патогенное воздействие микроорганизмов активируется при любо сбое защитных процессов. Факторы, которые повышают риск появления язвенной болезни:
Признаки прободной язвы желудка
Острые боли в животе могут быть признаком язвенной болезни.
При типичной форме протекания язвы, жидкость из желудка попадает в пространство брюшной полости. Три основных стадии развития:
Систематизация прободной язвы
Язва желудка может быстро прогрессировать.
Относительно клинического протекания заболевания:
Относительно стадий развития перитонита:
Пептическая язва неуточненной локализации. Острая с прободением (K27.1)
Версия: Справочник заболеваний MedElement
Общая информация
Краткое описание
Период протекания
Минимальный период протекания (дней): 1
Максимальный период протекания (дней): не указан
Автоматизация клиники: быстро и недорого!
— Подключено 300 клиник из 4 стран
Автоматизация клиники: быстро и недорого!
Мне интересно! Свяжитесь со мной
13-15 октября, Алматы, «Атакент»
600 брендов, более 150 компаний-участников из 20 стран.
Новинки рынка стоматологии. Цены от производителей
Классификация
Этиология и патогенез
Прободение является следствием процесса «разъедания» пищеварительными ферментами и соляной кислотой всех слоев стенки желудка или ДПК. Определенное значение при возникновении прободения язвы имеет также повышение давления внутри желудка.
Эпидемиология
Факторы и группы риска
Клиническая картина
Клинические критерии диагностики
Cимптомы, течение
В течении типичной прободной язвы выделяют три периода:
1. Период болевого шока.
2. Период мнимого (ложного) благополучия.
3. Период развития перитонита (воспаления брюшины).
В редких случаях наблюдаются атипичные формы прободной язвы, когда прорыв язвы осуществляется в забрюшинную клетчатку, отверстие прикрывается большим сальником, или массивный спаечный процесс ограничивает распространение излившегося содержимого желудка или ДПК небольшим участком брюшной полости. То есть имеется в виду прикрытие прободного отверстия прилегающими органами или инородным телом (частицами пищи, слизью и др.). Если такое прикрытие происходит вскоре после перфорации, наступает ограничение процесса и даже его самостоятельное излечение. Прикрытие прободного отверстия может быть кратковременным, продолжительным и постоянным.
Диагностика
Диагностика прободной язвы осуществляется на основании типичной клинической картины.
При проведении обзорной рентгенографии или рентгеноскопии органов брюшной полости выявляют наличие свободного газа, поступившего из желудка в брюшную полость (примерно в 60-70% случаев). Этот газ скапливается под диафрагмой, чаще под правым куполом диафрагмы.
Лабораторная диагностика
Как этап предоперационной подготовки, проводятся развернутый анализ крови, коагулограмма, определение группы крови и резус-фактора.
Прочие анализы выполняются в целях дифференциальной диагностики с другими заболеваниями.
Дифференциальный диагноз
Дифференциальный диагноз необходимо проводить со следующими заболеваниями:
Пептическая язва неуточненной локализации. Острая с кровотечением и прободением (K27.2)
Версия: Справочник заболеваний MedElement
Общая информация
Краткое описание
Автоматизация клиники: быстро и недорого!
— Подключено 300 клиник из 4 стран
Автоматизация клиники: быстро и недорого!
Мне интересно! Свяжитесь со мной
13-15 октября, Алматы, «Атакент»
600 брендов, более 150 компаний-участников из 20 стран.
Новинки рынка стоматологии. Цены от производителей
Классификация
Сравнительное изучение эндоскопической картины и морфологических исследований установило, что если при ЭГДС в дне язвы обнаружен жемчужного цвета бугорок или красный бугорок с жемчужным ободком (тип FIIА v+), то при морфологическом исследовании сосудистая стенка выступает над дном язвы и присутствует более тяжелое повреждение сосудистой стенки, чем в тех случаях, когда при ЭГДС выявляется «часовой» тромб без жемчужного ободка (тип FIIА v-) (Chen и соавт., 1997).
В исследованиях J.W. Law и соавт. (1998) показано, что у большинства больных эрозированный сосуд прикрыт фиксированным тромбом-сгустком.
Риск рецидива кровотечения считается невысоким при эндоскопической картине, соответствующей типу FIIС (плоское черное пятно).
При морфологическом исследовании у 20% больных с чистым (белым) дном (тип FIII) обнаруживают эрозированный сосуд в дне язвы. По-видимому, белый цвет сосуда не виден при эндоскопическом осмотре из-за маскировки фибрином. В этой ситуации клиническая картина и лабораторные данные имеют особенную значимость для эндоскописта, поскольку определенные ограничения обычной визуальной оценки создают предпосылки для ошибочного определения риска рецидива кровотечения, как минимального. Использование видеоэндоскопа и допплеровского исследования повышает возможности обнаружения сосуда в дне язвы.
Вопрос о дальнейшей тактике ведения больного решается после визуальной оценки источника кровотечения.
Прободение
Этиология и патогенез
Эпидемиология
Возраст: преимущественно пожилой
Признак распространенности: Крайне редко
Соотношение полов(м/ж): 2
Острая пептическая язва с кровотечением и прободением встречается крайне редко, преимущественно у пожилых пациентов.
Факторы и группы риска
Клиническая картина
Клинические критерии диагностики
Cимптомы, течение
Отграниченное, прикрытое прободение, которое протекает с развитием ограниченного перитoнита, характеризуется менее выраженными симптомами:
— постепенное угасание воспалительного процесса;
— небольшая местная болезненность;
— лейкоцитоз;
— субфебрильная температура;
— легкие симптомы раздражения брюшины.
Однако, даже при подобном течении всегда имеется риск развития острого перитoнита и образования абсцесса в брюшной полости, печени, под диафрагмой.
Пенетрaция может сочетаться с кровотечением.
3. Кровотечение.
У больного язвенной болезнью может проявляться кровотечение двух типов:
— внезапное массивное кровотечение (является признаком нового обострения);
— небольшое кровотечение (наиболее часто возникает вследствие употребления избыточного количества противопоказанных медикаментов).
Маленькая язва может кровоточить ежедневно, в результате больной теряет кровь с калом (не имеет черного цвета). В данном случае единственным проявлением состояния может быть немотивированная усталость.
При массивном язвенном кровотечении наблюдается характерная клиническая картина: черный жидкий стул, тошнота, познабливание, иногда во время или после дефекации возникает обморок.
Черный стул чаще отмечается у больных дуоденальными язвами. У больных язвой желудка преобладает кровавая рвота или рвота «кофейной гущей».
Язвенное кровотечение может быть как первым, так и ранним признаком заболевания. В некоторых случаях первым признаком становится гипохромная, микроцитарная анемия.
Если больной теряет свыше 350 мл крови, у него заметно уменьшается объем крови и возникают следующие компенсаторные реакции:
— сосудистый спазм, проявляющийся бледностью;
— прогрессивное падение артериального давления;
— уменьшение количества циркулирующей крови;
— электрокардиографическое исследование фиксирует гипоксию миокарда.
При массивных кровотечениях у больных появляется субфебрильная температура, прекращаются боли (возможный противовоспалительный эффект кровопотери).
4. При комбинации прободения и кровотечения из язвы одно из данных осложнений чаще всего не определяется. Это связано с тем, что у ослабленного кровотечением больного прободение язвы протекает атипично. Когда кровотечение появляется на фоне бурно выраженной клинической картины прободения, оно также может остаться незамеченным.
В некоторых случаях на фоне профузного гастродуоденального кровотечения в эпигастральной области у больного возникает типичная для перфорации язвы резкая “кинжальная” боль; наблюдаются напряжение мышц передней брюшной стенки (“доскообразный живот”), отсутствие перистальтики, болезненность при пальпации живота. Данные симптомы не отмечаются при желудочно-дуоденальных кровотечениях без одновременной перфорации.
Гастродуоденальные кровотечения, как правило, протекают безболезненно (боли, возникающие до кровотечения, исчезают).
Неотложная помощь при перфорации желудка
Прободение, или перфорация желудка — это образование отверстия, через которое его содержимое изливается в брюшную полость.
Основной компонент желудочного сока — соляная кислота. Попадая на органы брюшной полости, она обжигает их, вызывая невыносимую боль, а зачастую болевой шок. Далее развивается перитонит, который приводит к смерти.
Перфорация язвы желудка относится к острым, жизнеугрожающим состояниям, при которых требуется неотложная помощь, хирургическая операция.
Вв международной клинике Медика24 мы имеем большой опыт лечения таких состояний.
Почему возникает перфорация желудка
Самая частая причина прободения желудочной стенки — язва, острая или хроническая. Перфорация желудка возникает примерно в 10% случаев язвенной болезни. По статистике в России это осложнение возникает в среднем у 1 человека на 5 тысяч населения.
Чаще всего перфорация язвы желудка поражает молодых мужчин в возрасте 30 — 50 лет.
Другая возможная причина прободения — раковая опухоль. Перфорация желудка возникает примерно в 7% случаев рака этого органа.
Способствующие факторы
При язвенной болезни предписывается строгая диета, но не все и не всегда ей следуют. Это может привести к печальным последствиям. В частности, перфорация желудка происходит :
Алкоголь, острая пища повышают концентрацию соляной кислоты и при наличии язвы могут спровоцировать ее прободение.
Физические нагрузки создают высокое давление, которое может вызвать разрыв стенки желудка и образование в нем отверстия — перфорации.
Бактериальный фактор
Перфорация желудка зачастую возникает как осложнение гастрита. В его развитии большую роль играет бактерия Helicobacter Pylori.
Однако по статистике этой бактерией инфицировано более 50% всего взрослого населения нашей планеты, а гастрит и язвенная болезнь диагностируются далеко не у всех.
Сама по себе бактериальная микрофлора не способна вызвать язву и ее прободение. Но при сильных и постоянных нервных стрессах в сочетании с неправильным питанием это становится возможным.
Закажите обратный звонок. Мы работаем круглосуточно
Симптомы
Перфорация желудка обычно развивается быстро и включает три этапа, каждый имеет свои симптомы.
Болевой шок.
Острая, нестерпимая боль при перфорации желудка связана с обжигающим действием соляной кислоты, которая изливается вместе с полупереваренной пищей на органы брюшной полости.
Такая боль называется кинжальной. Ее интенсивность бывает настолько высока, что может привести к шоку, потере сознания.
Боль быстро распространяется сверху вниз и охватывает весь живот. Лицо и все тело бледнеют, кожа становится влажной. Живот напряжен. Человек обливается холодным потом, руки и ноги холодеют. Его глаза впадают. невыносимой боли он принимает вынужденную позу — лежа на боку с поджатыми коленями. Перед тем как потерять сознание он кричит и мечется.
Эти симптомы продолжаются от 3 до 6 часов. Артериальное давление падает, пульс замедляется или остается в пределах нормы, дыхание становится учащенным, поверхностным.
Если боль ощущается в левой области живота и отдает в левое предплечье, эти симптомы указывают на прободение передней стенки желудка.
Мнимое благополучие.
Через 6 часов боль внезапно проходит, симптомы облегчаются. Напряжение живота исчезает, но он все больше раздувается газов.
Впрочем, человек не обращает на это внимания. Он приходит в состояние эйфории и полной расслабленности. Ему кажется, что все в порядке, и медицинская помощь, операция уже не нужна.
При этом его пульс учащается, давление остается пониженным. Повышается температура, сохнет язык, приобретая сероватый оттенок.
Эти симптомы продолжаются еще 6 часов (12 часов с момента прободения желудка).
Мнимое облегчение резко сменяется обострением. Появляются новые симптомы. Температура подскакивает до 40 градусов, а потом так же резко падает ниже нормы. Пульс учащается до 120 ударов в минуту и выше, а систолическое (верхнее) давление падает ниже 100 мм рт. ст.
Человек покрывается липким потом, его кожа приобретает цвет, живот напряжен и раздут от газов и скопившейся жидкости. Быстро развивается обезвоживание организма.
Виды заболевания
Типичная картина перфорации желудка — это обширное излияние его содержимого в брюшную полость и развитие разлитого перитонита.
Если повезет, распространение желудочного содержимого может быть локализовано естественными преградами — сальником, органами брюшной полости. В этом случае поражение имеет ограниченный характер и менее тяжелые симптомы.
В редких случаях желудочное содержимое изливается не в брюшную полость, а в соседние полые органы. Это явление называется пенетрацией.
Диагностика
Перфорация язвы — один из вариантов синдрома, который называется «острым животом». Прежде всего врач международной клиники Медика24 дифференцирует симптомы от печеночной или почечной колики, обострения холецистита, острого панкреатита, аппендицита или иного острого состояния.
Перфорация язвы желудка требует экстренного лечения, нужна неотложная помощь, операция. В то же время пред хирургическим вмешательством пациент должен пройти обязательный курс обследований. Вв международной клинике Медика24 это можно сделать в максимально короткие сроки.
Гастроэндоскопия
Врач визуально исследует язву с помощью гастроскопа — миниатюрной видеокамеры с подсветкой, которая вводится в желудок посредством гибкого кабеля. Изображение передается на монитор. Это дает возможность врачу детально изучить язву и место перфорации, чтобы выбрать лучшую тактику хирургического лечения. От этого зависит, в каих объемах будет проведена операция.
При подозрении на онкологическое заболевание с помощью эндоскопа делается забор ткани из язвы для гистологического исследования. Это называется биопсией.
Рентген
Рентгенография брюшной полости, рентгеновский снимок желудка с применением контрастного вещества дают общую картину заболевания. Врач изучает наполненность газом брюшной полости, наличие выпота.
Ультразвуковое исследование брюшной полости показывает наличие выпота, перитонита, состояние соседних с желудком органов.
Компьютерная томография назначается при необходимости уточняющих данных, более детального исследования перфорации желудка, а также соседних органов.
Лапароскопия
Визуальное обследование брюшной полости при перфорации желудка может быть выполнено с помощью лапароскопии.
Через небольшой прокол брюшной стенки внутрь вводится лапароскоп — видеокамера с подсветкой, изображение с которой передается на монитор. С помощью видеокамеры врач может, в частности, оценить количество выпота, а также получить другую диагностическую информацию.
Электрокардиография относится к обязательным аппаратным исследованиям перед любым хирургическим вмешательством.
Кроме того, перед проведением хирургического лечения в международной клинике Медика24 делаются лабораторные анализы:
Операция
Перфорация желудка относится к острым, жизнеугрожающим состояниям. Пациент срочно госпитализируется в отделение интенсивной терапии стационара международной клиники Медика24, где ему оказывается неотложная помощь.
Хирурги нашей клиники имеют большой опыт лечения таких состояний и располагают полным арсеналом современных средств для проведения вмешательств разного объема и любой степени сложности.
Хирургическая операция при перфорации желудка бывает органосберегающей (им обычно отдается предпочтение) или радикальное. Первое — это ушивание перфорации, второе — резекция (удаление части) желудка.
Простое ушивание язвы
Это наиболее частый вид хирургического лечения перфорации желудка, применяемый в нашей клинике. Обычно ушивание язвы дополняется рассечением проксимальных ветвей блуждающего нерва (селективной проксимальной ваготомией) для снижения выработки соляной кислоты и нормализации кислотности желудка.
Операция выполняется под общим наркозом, лапароскопическим или лапаротомическим способом.
В дальнейшем операция идентична. Врач находит участок перфорации желудочной стенки, иссекает края язвы и сшивает их двумя рядами швов (рассасывающейся нитью). После этого устанавливается временный дренаж для оттока желудочного содержимого и выпота из брюшной полости. Рана ушивается.
Первое время после операции пациент находится на парентеральном питании. Дренаж удаляется через 3 — 4 дня.
Лапароскопические операции — приоритетный способ хирургического лечения перфорации желудка в международной клинике Медика24.
Малоинвазивные вмешательства имеют ряд преимуществ:
Резекция
При резекции хирург удаляет от 1/3 до 2/3 желудка. Главное преимущество, которое дает радикальная операция — минимальный риск рецидива язвы и ее прободения.
Такие операции обычно проводятся при язвах большого размера, рецидивирующих, длительных язвах, при наличии онкологического заболевания (опухоли), гнойного перитонита, острого воспаления, кровотечения.
Операция выполняется под общим наркозом. Доступ создается посредством разреза брюшной стенки от грудины до пупка или посредством нескольких небольших проколов (при лапароскопическом методе).
Сосуды, питающие часть желудка, которая подлежит удалению, перевязываются. Вдоль намеченного разреза желудок прошивается швом. После этого часть желудка отрезается. Оставшаяся часть органа сшивается с кишкой посредством анастомоза. В брюшную полость устанавливается дренаж. Рана ушивается.
Язва желудка. Хроническая или неуточненная с кровотечением и прободением (K25.6)
Версия: Справочник заболеваний MedElement
Общая информация
Краткое описание
Автоматизация клиники: быстро и недорого!
— Подключено 300 клиник из 4 стран
Автоматизация клиники: быстро и недорого!
Мне интересно! Свяжитесь со мной
13-15 октября, Алматы, «Атакент»
600 брендов, более 150 компаний-участников из 20 стран.
Новинки рынка стоматологии. Цены от производителей
Классификация
Сравнительное изучение эндоскопической картины и морфологических исследований установило, что если при ЭГДС в дне язвы обнаружен жемчужного цвета бугорок или красный бугорок с жемчужным ободком (тип FIIА v+), то при морфологическом исследовании сосудистая стенка выступает над дном язвы и присутствует более тяжелое повреждение сосудистой стенки, чем в тех случаях, когда при ЭГДС выявляется «часовой» тромб без жемчужного ободка (тип FIIА v-) (Chen и соавт., 1997).
В исследованиях J.W. Law и соавт. (1998) показано, что у большинства больных эрозированный сосуд прикрыт фиксированным тромбом-сгустком.
Риск рецидива кровотечения считается невысоким при эндоскопической картине, соответствующей типу FIIС (плоское черное пятно).
При морфологическом исследовании у 20% больных с чистым (белым) дном (тип FIII) обнаруживают эрозированный сосуд в дне язвы. По-видимому, белый цвет сосуда не виден при эндоскопическом осмотре из-за маскировки фибрином. В этой ситуации клиническая картина и лабораторные данные имеют особенную значимость для эндоскописта, поскольку определенные ограничения обычной визуальной оценки создают предпосылки для ошибочного определения риска рецидива кровотечения, как минимального. Использование видеоэндоскопа и допплеровского исследования повышает возможности обнаружения сосуда в дне язвы.
Вопрос о дальнейшей тактике ведения больного решается после визуальной оценки источника кровотечения.
Прободение
Этиология и патогенез
Разъедание желудочным соком стенки желудка (прободение) и стенок артерий (кровотечение).
Клиническая картина
Клинические критерии диагностики
Cимптомы, течение
Отграниченное, прикрытое прободение, которое протекает с развитием ограниченного перитoнита, характеризуется менее выраженными симптомами:
— постепенное угасание воспалительного процесса;
— небольшая местная болезненность;
— лейкоцитоз;
— субфебрильная температура;
— легкие симптомы раздражения брюшины.
Однако, даже при подобном течении всегда имеется риск развития острого перитoнита и образования абсцесса в брюшной полости, печени, под диафрагмой.
Пенетрaция может сочетаться с желудочным кровотечением.
3. Кровотечение.
У больного язвенной болезнью может проявляться кровотечение двух типов:
— внезапное массивное кровотечение (является признаком нового обострения);
— небольшое кровотечение (наиболее часто возникает вследствие употребления избыточного количества противопоказанных медикаментов).
Маленькая язва может кровоточить ежедневно, в результате больной теряет кровь с калом (не имеет черного цвета). В данном случае единственным проявлением состояния может быть немотивированная усталость.
При массивном язвенном кровотечении наблюдается характерная клиническая картина: черный жидкий стул, тошнота, познабливание, иногда во время или после дефекации возникает обморок.
Черный стул чаще отмечается у больных дуоденальными язвами. У больных язвой желудка преобладает кровавая рвота или рвота «кофейной гущей».
Язвенное кровотечение может быть как первым, так и ранним признаком заболевания. В некоторых случаях первым признаком становится гипохромная, микроцитарная анемия.
Если больной теряет свыше 350 мл крови, у него заметно уменьшается объем крови и возникают следующие компенсаторные реакции:
— сосудистый спазм, проявляющийся бледностью;
— прогрессивное падение артериального давления;
— уменьшение количества циркулирующей крови;
— электрокардиографическое исследование фиксирует гипоксию миокарда.
При массивных кровотечениях у больных появляется субфебрильная температура, прекращаются боли (возможный противовоспалительный эффект кровопотери).
4. При комбинации прободения и кровотечения из язвы одно из данных осложнений чаще всего не определяется. Это связано с тем, что у ослабленного кровотечением больного прободение язвы протекает атипично. Когда кровотечение появляется на фоне бурно выраженной клинической картины прободения, оно также может остаться незамеченным.
В некоторых случаях на фоне профузного гастродуоденального кровотечения в эпигастральной области у больного возникает типичная для перфорации язвы резкая “кинжальная” боль; наблюдаются напряжение мышц передней брюшной стенки (“доскообразный живот”), отсутствие перистальтики, болезненность при пальпации живота. Данные симптомы не отмечаются при желудочно-дуоденальных кровотечениях без одновременной перфорации.
Гастродуоденальные кровотечения, как правило, протекают безболезненно (боли, возникающие до кровотечения, исчезают).
Прободная язва у взрослых
Общая информация
Краткое описание
Общероссийская общественная организация «Российское общество хирургов»
Одобрено на заседании научно-практического совета Министерства здравоохранения Российской Федерации (протокол от 09.06.2021 г. №07/2-3-4)
Прободная язва у взрослых
Возрастная категория: Взрослые
Язва желудка с прободением или язва двенадцатиперстной кишки с прободением – острое хирургическое заболевание, возникающее в зоне язвы в результате сквозного разрушения стенки желудка или двенадцатиперстной кишки, с проникновением содержимого в свободную брюшную полость.
Автоматизация клиники: быстро и недорого!
— Подключено 300 клиник из 4 стран
Автоматизация клиники: быстро и недорого!
Мне интересно! Свяжитесь со мной
13-15 октября, Алматы, «Атакент»
600 брендов, более 150 компаний-участников из 20 стран.
Новинки рынка стоматологии. Цены от производителей
Классификация
Этиология и патогенез
Эпидемиология
В Европе заболеваемость ПЯ за последний 10-летний период снизилась с 9,7 до 5,6 на 100 тыс. населения [2,5]. В России за этот же период заболеваемость ПЯ снизилась с 26,9 до 17,1 на 100 тысяч населения. В 2018 году в федеральных округах РФ заболеваемость ПЯ колебалась от 11,7 человек до 19,5 человек на 100 тысяч населения. В городе Москве по состоянию на 31 декабря 2018 года, заболеваемость ПЯ составила 9,7 человек на 100 тысяч населения [6,7,8,9].
Клиническая картина
Cимптомы, течение
3. Боль при пальпации живота.
Диагностика
Прободную язву желудка и двенадцатиперстной кишки чаще всего приходится дифференцировать с острыми хирургическими заболеваниями других органов брюшной полости, сопровождающихся резким болевым синдромом или развитием перитонита: острый холецистит, печеночная колика, острый панкреатит, острая кишечная непроходимость, острый аппендицит, острое расширение или заворот желудка (Приложение Г7).
Комментарии: Рефлекторное напряжении брюшной стенки и болезненность при её пальпации связано с раздражением брюшины при проникновении содержимого ЖКТ в брюшную полость. Указанные симптомы позволяют заподозрить перфорацию язвы, однако только инструментальные методы исследования позволяют верифицировать диагноз. Другие характерные симптомы, выявляемые при перфоративной язве желудка и двенадцатиперстной кишки, описаны в разделе 1.6 настоящих рекомендаций.
Комментарии: Изменения лабораторных показателей при ПЯ неспецифичны, однако врачу следует обратить внимание на наличие лейкоцитоза и повышение уровня амилазы, которые могут наблюдаться при перфорации язвы.
Инструментальные методы обследования позволяют выявить характерные признаки ПЯ: свободный газ в брюшной полости, свободную жидкость в брюшной полости, наличие и локализацию язвы, и прободное отверстие.
Комментарии: ЭГДС позволяет установить наличие прободной язвы в 90% случаев [30]. В случаях прикрытой перфорации, при отсутствии свободного воздуха в брюшной полости по данным лучевых методов исследования, при ЭГДС можно обнаружить язвенный дефект с перфорацией, а при повторном рентгенологическом исследовании после ЭГДС – возможно появление признаков свободного воздуха в брюшной полости. Кроме того, эндоскопия также позволяет выполнить биопсию и исключить стеноз пилородуоденальной зоны.
Лечение
Уровень убедительности рекомендации B (уровень достоверности доказательств – 3)
Уровень убедительности рекомендации B (уровень достоверности доказательств – 3)
Комментарий. При отсутствии септических осложнений антибиотикотерапия должна быть начата в рамках предоперационной подготовки (за 30-60 минут до разреза кожи), при развитии септических осложнений – в максимально короткие сроки.
Комментарий. Была опровергнута эффективность рутинного назначения эмпирической противогрибковой терапии. Эмпирическое назначение противогрибковых препаратов рекомендовано пациентам с высоким риском грибковой инфекции (в состоянии иммунодефицита, старческого возраста, с тяжёлыми сопутствующими заболеваниями, длительно находящимся в отделении реанимации) [15,41].
С точки зрения подавления желудочной кислотопродукции к радикальным операциям относятся дистальная резекция в объеме не менее 2/3 желудка, и антрумэктомия с различными вариантами ваготомии. При анализе отдалённых результатов операций по шкале Visick установлено, что лучшие результаты лечения были получены после первичной резекции 2/3 желудка по Бильрот-I (95,2% больных) и антрумэктомии с передней селективной и задней стволовой ваготомией (95%), после резекции желудка по Бильрот-II положительные результаты получены у 78,1% больных [70]. Условия для резекции желудка: компенсированное состояние пациента и владение врачом-хирургом методикой резекции желудка [15,70].
При наличии ПЯ двенадцатиперстной кишки, осложнённой стенозом, рекомендуется прибегнуть к одному из перечисленных приёмов: ушить прободное отверстие с наложением обходного гастроэнтероанастомоза на длинной петле с межкишечным анастомозом; иссечь язву с выполнением пилоропластики по Финнею или выполнить резекцию желудка [13,15,68, 69,70]. Изолированное ушивание язвы двенадцатиперстной кишки на фоне её стеноза приводит к развитию гастростаза и несостоятельности ушитого перфоративного отверстия.
При сочетании двух осложнений язвенной болезни – кровотечения и прободения язвы передней стенки двенадцатиперстной кишки, рекомендуется её ушивание, при невозможности ушивания – иссечение, пилоропластика [15,45,56-59].
При перфорации язвы передней стенки двенадцатиперстной кишки и кровотечении из язвы задней её стенки в первую очередь рекомендуется стремиться к малоинвазивным методам лечения (эндоскопический гемостаз, прошивание язвы задней стенки желудка с интраоперационным эндоскопическим контролем), ушивание или иссечение язвы передней стенки. При неэффективности или невозможности малоинвазивных методов лечения рекомендована резекция желудка [13,15,55-59]. Кровоточащий сосуд в дне язвы задней стенки верифицируется, прошивается и перевязывается. Края язвы задней стенки иссекаются по периметру язвы на протяжении 1-2 мм на глубину слизистого и подслизистого слоёв. После этого, обычно, восстанавливается их подвижность и дифференцировка. Это позволяет ушить дефект стенки над дном язвы и прошитыми сосудами без натяжения и риска повреждения подлежащих тканей поджелудочной железы, большого сосочка двенадцатиперстной кишки, холедоха и других структур гепатодуоденальной связки.
При невозможности ушить или иссечь прободную язву, а также выполнить резекцию желудка, рекомендуется ввести в прободное отверстие дренажную трубку или катетер самоудерживающийся крупноголовчатый латексный типа Пеццера (18-20 номер по шкале Шарьера), герметизировать дренажный канал сальником, наружный конец трубки вывести через контрапертуру на переднюю брюшную стенку, эвакуировать экссудат и зашить рану передней брюшной стенки или сформировать лапаростому [15,68,70]. В ближайшем послеоперационном периоде проконсультировать пациента в региональном хирургическом центре.
Преимущества лапароскопического доступа: уменьшение болевого синдрома, уменьшение послеоперационных осложнений, уменьшение сроков лечения в стационаре.
Альтернативным вариантом лапароскопического ушивания прободной язвы является лапароскопически ассистированное ушивание прободной язвы, которое включает: диагностическую лапароскопии, удаления выпота и санацию брюшной полости; этап минилапаротомии и ушивание прободного отверстия, ушивание минидоступа; этап лапароскопической санации [11,13].
Уровень убедительности рекомендации B (Уровень достоверности доказательств – 1)
Основные принципы диетотерапии изложены в клинических рекомендациях «Язвенная болезнь» [61]. В дооперационном периоде и в день операции пациентам с ПЯ рекомендуется голод. Приём жидкости в ограниченном количестве (до 500 мл), как правило, разрешён на следующий день после операции, со 2-3 дня питьевой режим без ограничений. Начало приёма пищи, как правило, приходится на 2-3 послеоперационный день, разрешается питание каждые 2-3 часа ограниченными порциями из набора продуктов стола диеты 0а и 0б, постепенно стол расширяется к 6-7 дню до питания 6 раз в день на основе диеты № 1а с исключением блюд на цельном молоке [10,86,88,89].
Медицинская реабилитация
Госпитализация
• Подтверждённая перфорация полого органа по данным инструментальных методов диагностики (свободный газ в брюшной полости).
Профилактика
Подробнее схемы эрадикационной терапии указаны в Клинических рекомендациях «Язвенная болезнь» [61].
Гастроеюнальная язва. Острая с прободением (K28.1)
Версия: Справочник заболеваний MedElement
Общая информация
Краткое описание
Понятие «гастроеюнальная язва» включает в себя все послеоперационные язвы в непосредственной близости от гастроеюнального анастомоза. Если язва находится в нескольких сантиметрах от анастомоза допустимо применение к ней определения «язва тощей/тонкой кишки».
Автоматизация клиники: быстро и недорого!
— Подключено 300 клиник из 4 стран
Автоматизация клиники: быстро и недорого!
Мне интересно! Свяжитесь со мной
13-15 октября, Алматы, «Атакент»
600 брендов, более 150 компаний-участников из 20 стран.
Новинки рынка стоматологии. Цены от производителей
Классификация
По клиническому течению:
Этиология и патогенез
Этиология прободения гастроеюнальной язвы связана с влиянием желудочного сока на зону анастомоза и истощением защитных (протекторных) факторов, действующих в просвете кишечника, к которым в том числе относятся секреты поджелудочной железы и желчь.
Определенную роль играют такие факторы, как хеликобактерная инфекция, белково-энергетическая недостаточность, прием некоторых медикаментов, сопутствующие заболевания и травмы, курение, алкоголь, несоблюдение рекомендаций врача и прочие.
В связи с крайней редкостью расположения язв анастомоза в культе желудка, речь, как правило, идет о прободении язв тощей кишки или собственно зоны анастомоза. Более характерна перфорация язвы в свободную брюшную полость, реже наблюдаются прикрытые перфорации в изолированную спайками полость, в малый сальник или забрюшинное пространство.
Область распространения желудочно-кишечного содержимого при перфорации язвы зависит от расположения желудка и перфоративного отверстия, от анатомического строения боковых каналов живота, а также от формы и расположения поперечно-ободочной кишки.
Атипичные перфорации язв могут отмечаться при перфорации язв задней стенки анастомоза, при выраженном спаечном процессе в верхнем отделе брюшной полости. Такой спаечный процесс может наблюдаться в случае повторных перфораций ранее неоперированных язв желудка и двенадцатиперстной кишки или после других операций на органах брюшной полости (например, после холецистэктомии).
При атипичных перфорациях гастродуоденальное содержимое попадает в ограниченное сращиванием пространство, вследствие чего отмечается маловыраженная клиника заболевания.
Атипичные перфорации язв возможны у пожилых больных при снижении реактивности организма.
Эпидемиология
Возраст: преимущественно зрелый и пожилой
Признак распространенности: Редко
Соотношение полов(м/ж): 5
Факторы и группы риска
Клиническая картина
Клинические критерии диагностики
Cимптомы, течение
Типичная клиника гастроеюнальной язвы с прободением
Стадия абдоминального шока (4-6 часов после прободения):
1. В некоторых случаях прободению предшествует однократная рвота. В дальнейшем рвота носит рефлекторный характер (если бывает).
При перкуссии:
— исчезновение печеночной тупости (до 86% случаев);
— наличие жидкости и газа в брюшной полости (в ряде случаев).
Атипичная форма
Атипичная форма гастроеюнальной язвы с прободением регистрируется так же часто, что и типичная. Это связано с тем, что язвы анастомоза, как правило, наблюдаются у пациентов пожилого возраста, страдающих истощением и имеющих спаечный процесс в брюшной полости, который отграничивает распространение процесса. В этом случае перфорационное отверстие прикрывается соседними органами (поджелудочной железой, печенью, желчным пузырем), фибрином, частицей пищевых масс.
При перфорации язвы в соседние органы наблюдается их реактивное воспаление (панкреатит, холецистит, холангит) с развитием соответствующей клиники и «маскировкой» основных симптомов прободения.
Диагностика
Лабораторная диагностика
Дифференциальный диагноз
Перфорацию гастроеюнальной язвы в ранний период дифференцируют от заболеваний, при которых возникает острая боль в верхней половине живота.
1. Перфорация опухоли желудка имеет аналогичные перфорации язвы клинические проявления. Характерные особенности перфорации опухоли:
— как правило, наблюдается у больных старше 50 лет;
— снижение аппетита, слабость, похудание, предшествующий ахилический гастрит ;
— у больного иногда прощупывается опухоль в верхней части живота;
— выявление опухоли при эндоскопии или рентгенологическом исследовании.
2. Перфорация язв кишечника, развившихся вследствие других заболеваний (инфекционных и неинфекционных), например, туберкулезная язва тонкой кишки, дизентерия, брюшной тиф и т.д.
3. Острый холецистит:
— чаще отмечается у женщин с избыточной массой тела;
— постоянная боль, сопровождающаяся многократной рвотой, не приносящей облегчения;
— возникновение боли связано с приемом жирной и жареной пищи;
— боль локализуется в правом подреберье, смещается под правую лопатку и область правого плеча;
— повторные приступы печеночной колики или острого холецистита с повышением температуры тела, иногда с желтухой.
Приступ острого холецистита с самого начала сопровождается высокой температурой тела, лейкоцитозом.
При пальпации определяется напряжение мышц в правом верхнем квадранте живота (менее выраженное, чем при перфорации язвы); в некоторых случаях выявляются увеличенный болезненный желчный пузырь, положительный симптом Ортнера (болезненность при легком поколачивании ребром ладони правой реберной дуги), положительный симптом Георгиевского-Мюсси (френикус-симптом: болезненность при надавливании в правой надключичной области между ножками грудино-ключично-сосцевидной мышцы).
При УЗИ выявляют камни в желчном пузыре, утолщение его стенок.
4. Острый панкреатит:
— начало заболевания характеризуется резкой постоянной болью опоясывающего характера в верхней половине живота;
— возникновению боли предшествует употребление обильной жирной пищи, алкоголя;
— отсутствует доскообразное напряжение мышц брюшной стенки;
— отмечается вздутие живота вследствие пареза кишечника;
— болезненное прощупывание в зоне проекции поджелудочной железы на брюшную стенку.
5. Острый аппендицит. Дифференциальная диагностика затруднена, если во время перфорации язвы боль в верхней половине живота была выражена нерезко, а гастродуоденальное содержимое, затекая по правому боковому каналу в правую подвздошную область, вызывает боль и напряжение мышц брюшной стенки в правом нижнем квадранте живота.
Необходимо иметь в виду, что при перфорации язвы наиболее сильные боли и напряжение мышц брюшной стенки отмечаются в верхней половине живота, где воспалительный процесс начинается раньше, чем в правой подвздошной области.
Сходство клинических проявлений перфоративной язвы и острого аппендицита может приводить к постановке ошибочного диагноза острого аппендицита, по поводу которого иногда предпринимается операция. Во время операции подозрение на язву должно возникнуть при неизмененном или слегка гиперемированном червеобразном отростке, а также при наличии в брюшной полости мутного выпота, поступающего из ее верхнего этажа. В экссудате при этом могут присутствовать примесь желчи, слизь, остатки пищи.
6. Кишечная колика:
— острая боль схваткообразного характера по всему животу;
— боль быстро купируется спазмолитическими препаратами;
— нормальная температура тела;
— отсутствие признаков острого воспаления при обследовании живота.
7. Почечная колика:
— внезапная острая боль в правой или левой поясничной области со смещением в паховую область, половые органы;
— боль сопровождается дизурическими явлениями (расстройствами мочеиспускания);
— больной беспокоен, может кричать от боли;
— живот напряжен и несколько вздут, сохранена печеночная тупость;
— анализ мочи выявляет неизмененные эритроциты;
— УЗИ почек выявляет камни, изменения в чашечно-лоханочном отделе.
9. Расслаивающая аневризма аорты. Заболевание проявляется внезапной жестокой болью в верхней половине живота. Обследование позволяет выявить в животе неподвижное болезненное пульсирующее образование, над которым выслушивается грубый систолический шум. У больных отмечаются выраженное напряжение мышц брюшной стенки, частый пульс, сниженное артериальное давление, ослабленная пульсация подвздошных и бедренных артерий.
10. Инфаркт миокарда. Клинические проявления гастралгической формы инфаркта миокарда схожи с перфорацией язвы. Характерно возникновение острой боли в верхней части живота, смещающейся в область сердца, между лопатками. При инфаркте на ЭКГ выявляют свежие очаговые изменения миокарда.
Прободная язва у взрослых. Клинические рекомендации.
Прободная язва у взрослых
Оглавление
Ключевые слова
язва двенадцатиперстной кишки
язва с прободением
Список сокращений
АД – Артериальное давление
БСДК – большой сосочек двенадцатиперстной кишки
ВИЧ – Вирус иммунодефицита человека
ДПК – Двенадцатиперстная кишка
КТ – Компьютерная томография
МКБ 10 – Международная классификация болезней 10 пересмотра
МНО – Международное нормализованное отношение
ПТИ – Протромбиновый индекс
ПЯ – Прободная язва
УЗИ – Ультразвуковое исследование
ЯБ – Язвенная болезнь ASA –American Association of Anaesthetists (американская ассоциация анестезиологов)
ASA – American Association of Anaesthetists (Шкала Американской Ассоциации Анестезиологов)
EAES – European Associationfor Endoscopic Surgery and other interventional techniques (европейское общество эндоскопических хирургов)
ERAS – Еnhanced recovery after surgery (ранняя реабилитация после хирургического лечения)
FTS – Fast track surgery (хирургия быстрого восстановления)
NOTES – Natural Orifice Translumenal Endoscopic Surgery (транслюминальная эндоскопическая хирургия через естественные отверстия)
RW – реакция Вассермана
Термины и определения
Доказательная медицина – подход к медицинской практике, при котором решения о применении профилактических, диагностических и лечебных мероприятий принимаются исходя из имеющихся доказательств их эффективности и безопасности, а такие доказательства подвергаются поиску, сравнению, обобщению и широкому распространению для использования в интересах пациентов.
Заболевание – возникающее в связи с воздействием патогенных факторов нарушение деятельности организма, работоспособности, способности адаптироваться к изменяющимся условиям внешней и внутренней среды при одновременном изменении защитно-компенсаторных и защитно-приспособительных реакций и механизмов организма.
Инструментальная диагностика – диагностика с использованием для обследования пациента различных приборов, аппаратов и инструментов.
Лабораторная диагностика – совокупность методов, направленных на анализ исследуемого материала с помощью различного специализированного оборудования.
Медицинское вмешательство – выполняемые медицинским работником и иным работником, имеющим право на осуществление медицинской деятельности, по отношению к пациенту, затрагивающие физическое или психическое состояние человека и имеющие профилактическую, диагностическую, лечебную, реабилитационную или исследовательскую направленность виды медицинских обследований и (или) медицинских манипуляций, а также искусственное прерывание беременности.
Медицинский работник – физическое лицо, которое имеет медицинское или иное образование, работает в медицинской организации и в трудовые (должностные) обязанности которого входит осуществление медицинской деятельности, либо физическое лицо, которое является индивидуальным предпринимателем, непосредственно осуществляющим медицинскую деятельность.
Рабочая группа – двое или более людей одинаковых или различных профессий, работающих совместно и согласованно в целях создания клинических рекомендаций, и несущих общую ответственность за результаты данной работы.
Состояние – изменения организма, возникающие в связи с воздействием патогенных и (или) физиологических факторов и требующие оказания медицинской помощи.
Синдром – совокупность симптомов с общими этиологией и патогенезом.
Тезис – положение, истинность которого должна быть доказана аргументом, или опровергнута антитезисом.
Уровень достоверности доказательств – отражает степень уверенности в том, что найденный эффект от применения медицинского вмешательства является истинным.
Хирургическое вмешательство – инвазивная процедура, может использоваться в целях диагностики и/или как метод лечения заболеваний.
Хирургическое лечение – метод лечения заболеваний путём разъединения и соединения тканей в ходе хирургической операции.
1. Краткая информация
1.1 Определение
Язва желудка с прободением или язва двенадцатиперстной кишки с прободением – острое хирургическое заболевание, возникающее в результате сквозного разрушения стенки желудка или двенадцатиперстной кишки в зоне язвы.
1.2 Этиология и патогенез
Наличие острой или хронической язв желудка или двенадцатиперстной кишки; наличие Helicobacter pylori (H. pylori). Инфекционная этиология язвенной болезни подтверждается в среднем у 60–70% больных 33. Факторы риска развития прободной язвы многообразны, но не всегда имеют доказательную базу.
1.3 Эпидемиология
В Европе заболеваемость ПЯ за последний 10-летний период снизилась с 9,7 до 5,6 на 100 тыс. населения. 26. В России за этот же период заболеваемость ПЯ снизилась с 26,9 до 13,5 на 100 тыс. населения 23.
Соотношение мужчин и женщин при ПЯ составляет 2:1, но за последнее десятилетие число пациентов женского пола увеличилось в 3 раза. Основная часть больных — лица молодого и среднего возраста, причем в этой возрастной группе в 7—10 раз преобладают мужчины. Пик заболеваемости приходится на возраст 40-60 лет[1,2,4,7].
1.4 Кодирование по МКБ 10
Язва желудка (K25):
K25.1 – Острая с прободением;
K25.2 – Острая с кровотечением и прободением;
K25.5 – Хроническая или не уточненная с прободением;
K25.6 – Хроническая или не уточненная с кровотечением и прободением.
Язва двенадцатиперстной кишки (K26):
K26.1 – Острая с прободением;
K26.2 – Острая с кровотечением и прободением;
K26.5 – Хроническая или не уточненная с прободением;
K26.6 – Хроническая или не уточненная с кровотечением и прободением.
1.5 Классификация
В России наиболее простой и удобной для практического использования является классификация ПЯ, предложенная В.С. Савельевым в 2005г [14]. Основные классификационные характеристики ПЯ по В.С. Савельеву, с дополнениями 2015 года:
По этиологии: прободение хронической и острой язвы (гормональной, стрессовой или др.);
язвы желудка (с указанием анатомического отдела);
язвы двенадцатиперстной кишки (с указанием анатомического отдела);
По клинической форме:
прободение в свободную брюшную полость (типичное, прикрытое);
атипичное прободение (в сальниковую сумку, малый или большой сальник – между листками брюшины, в забрюшинную клетчатку, в изолированную спайками полость);
сочетание прободения с другими осложнениями язвенного процесса (кровотечение, стеноз, пенетрация, малигнизация);
По выраженности перитонита (согласно действующей классификации – см. Национальные рекомендации «Абдоминальная хирургическая инфекция» 2011).
1.6 Клиническая картина
Характерными клиническими признаками ПЯ является:
острое начало заболевания с «кинжальной» болью в животе;
«доскообразное» напряжение мышц живота,
боль при пальпации живота, предшествующий язвенный анамнез (Г. Мондор, 1939) [12].
Положение больного вынужденное с согнутыми коленями, боль усиливается при движении, страдальческое выражение лица, кожные покровы бледные, губы цианотичны, сухость слизистой рта и губ, черты лица заострены, конечности холодные.
Артериальное давление снижено на 5-10%, пульс замедлен (симптом Грекова), дыхание частое, поверхностное.
Передняя брюшная стенка напряжена («доскообразное» напряжение) (92%), в первый час заболевания отмечается резкая боль в эпигастрии и мезогастрии – 92% [13].
В первый час заболевания появляются положительные симптомы раздражения брюшины: Щеткина-Блюмберга, Воскресенского, Раздольского – 98%.
При перкуссии живота появляется резкая боль. Можно установить исчезновение печеночной тупости (симптом Clark) и появление высокого тимпанита над печенью (симптом Спижарного) – 37%. При наличии жидкости в нижних и боковых отделах живота определятся притупление или тупость перкуторного звука (симптом DeQuerven).
При аускультации живота может быть выявлена «триада Guiston»: распространение сердечных тонов до уровня пупка; перитонеальное трение, аналогичное шуму трения плевры в подреберной или надчревной области; металлический звон или серебристый шум, появляющийся при вдохе, обусловленный выходом пузырьков газа из желудка. 41.
Боль в животе менее выражена при перфорации язв задней стенки двенадцатиперстной кишки и кардиального отдела желудка, когда его содержимое попадает в забрюшинную клетчатку или сальниковую сумку.
2. Диагностика
Диагностика ПЯ относится к экстренным мероприятиям. В связи с этим решение об операции должно быть принято в течение 2 часов после госпитализации больного в стационар!
2.1 Жалобы и анамнез
При опросе больного рекомендовано обратить внимание на наличие симптома Dieulafoy (острую «кинжальную» боль в животе (95%)) [13].
Уровень убедительности рекомендации B (уровень достоверности доказательств 2а)
2.2 Физикальное обследование
См. раздел «1.6 Клиническая картина».
2.2 Лабораторная диагностика
Лабораторные исследования рекомендуется выполнять по стандартам для тяжелых больных, утвержденным в лечебно-профилактическом учреждении.
Уровень убедительности рекомендации D (уровень достоверности доказательств 4)
Комментарии: в список обязательных лабораторных исследований необходимо внести:
определение общего анализа крови и гематокрита,
биохимический анализ крови, включая глюкозу, билирубин, креатинин, амилазу крови,
определение группы крови и Rh-фактора,
кардиолипиновая реакция (кровь на RW),
исследование крови на ВИЧ-инфекцию,
длительность кровотечения, свертываемость,
ПТИ (протромбин по Квику, МНО),
анализ мочи (физико-химические свойства, микроскопия осадка).
2.3 Инструментальная диагностика
Инструментальные методы обследования позволяют увидеть характерные признаки ПЯ: свободный газ в брюшной полости, свободную жидкость в брюшной полости, наличие и локализацию язвы, и прободное отверстие.
Уровень убедительности рекомендации А (уровень достоверности доказательств 1а)
Комментарии: Позволяет выявить: свободный газ в брюшной полости, свободную жидкость в брюшной полости, утолщение желудочной или дуоденальной стенок в зоне язвы, обнаружить язву и перфоративное отверстие. 43.
Уровень убедительности рекомендации В (уровень достоверности доказательств 2b)
Комментарии: При УЗИ можно выявлять утолщенный (пониженной эхогенности) участок стенки органа, имеющей перфорацию. Ультразвуковым симптомом перфорации язвы является перерыв наружного контура стенки органа в области язвенного дефекта, который заполнен высокоэхогенным содержимым и располагается именно в зоне утолщения. Язвенный дефект при УЗИ наиболее часто выглядит в виде конуса или неправильного конусовидного образования «рыбьего глаза» (по Т. Yoschizumi). [9,19,22]. При подозрении на прикрытую перфорацию совокупность ценности УЗИ составляет: диагностическая точность – 80,0%, специфичность – 85,7%, чувствительность – 66,7%.
В случае невозможности проведения КР рекомендуется рентгенография брюшной полости для обнаружения свободного газа в брюшной полости (обнаружен и описан Levi — Dorn (1913)).
Уровень убедительности рекомендации В (уровень достоверности доказательств 2a)
Комментарии: Диагностическая точность до 80%. Исследование проводится в вертикальном положении. Газ в свободной брюшной полости встречается в виде серповидной прослойки между диафрагмой и печенью, диафрагмой и желудком. Если свободный газ в брюшной полости не определяется в вертикальном положении, необходимо продолжить исследование в боковой позиции.
Уровень убедительности рекомендации В (уровень достоверности доказательств 2а)
Рекомендовано проведение фиброгастрдуоденоскопии при отсутствии симптомов перитонита и при подозрении на прикрытую перфорацию язвы после проведения рентгенографии, УЗИ, КТ и при установленном диагнозе в целях детализации диагноза, диагностики осложенного течения язвенной болезни [57].
Уровень убедительности рекомендации В (уровень достоверности доказательств 2b)
Комментарии: Фиброгастродуоденоскопия позволяет установить наличие прободной язвы в 90% случаев.
2.4 Дифференциальная диагностика ПЯ
Прободную язву желудка и двенадцатиперстной кишки чаще всего приходится дифференцировать от острых хирургических заболеваний других органов брюшной полости, сопровождающихся резким болевым синдромом или развитием перитонита. Это прежде всего: острый холецистит и печеночная колика, острый панкреатит, прободной рак желудка, острая кишечная непроходимость, острый аппендицит, острое расширение, заворот желудка и другие.
Прободной рак желудка. Проявляется такой же клинической картиной, как и перфоративная язва. В отличие от последней для рака желудка характерны более пожилой возраст больных, некоторые анамнестические данные до прободения опухоли (желудочные жалобы, общая слабость, похудание, снижение аппетита и др.). При пальпации живота может определяться опухолевидное образование. Заболеванию может предшествовать ахилический гастрит. Но в некоторых случаях и эти симптомы могут отсутствовать, тогда правильный диагноз устанавливается при срочной гастроскопии или только во время операции.
При остром холецистите боли носят острый характер, но не достигают такой силы, как при перфоративной язве, локализуются в правом подреберье и иррадиируют в правое плечо и лопатку. Наблюдаются частая рвота, высокая температура. Характерно повторение подобных приступов болей или желтухи в прошлом. При холецистите редко наблюдается “доскообразное” напряжение мышц живота, нередко пальпируется увеличенный болезненный желчный пузырь.
Резкими болями в правом подреберье сопровождается печеночная колика при желчно-каменной болезни, но в отличие от прободной язвы боли при ней носят схваткообразный характер, быстро купируются применением спазмолитических средств, отсутствуют перитонеальные явления и воспалительные реакции (повышение температуры, лейкоцитоз в крови).
Острому панкреатиту свойственны резкие боли в верхних отделах живота опоясывающего характера, многократная рвота. Отмечается вздутие живота, но отсутствует напряжение мышц передней брюшной стенки. Больные часто беспокойны, мечутся от болей. Имеется и ряд других симптомов (Мейо—Робсона, Воскресенского и др.), не характерных для прободной язвы. Высокие показатели диастазы мочи и амилазы крови, отсутствие свободного газа в брюшной полости позволяют исключить диагноз прободной язвы.
Острая кишечная непроходимость характеризуется сильными, но в отличие от прободной язвы не постоянными, а схваткообразными болями в животе и частой рвотой. При ней не наблюдается напряжения мышц, но отмечается вздутие, свойственны асимметрия живота, усиленная перистальтика кишечника. Анамнез заболевания, рентгенологические и другие исследования почти всегда дают возможность отличить кишечную непроходимость от перфоративной язвы.
3. Лечение
3.1 Консервативное лечение
Не рекомендуется консервативное лечение ПЯ.
Уровень убедительности рекомендации D (уровень достоверности доказательств 4)
Комментарии: Консервативное лечение ПЯ, известное в медицинской литературе как метод Taylor (1946) – активная назогастральная аспирация желудочного содержимого, не получило широкого признания среди отечественных хирургов. Между тем, метод Taylor за рубежом включен в лечебные протоколы и активно используется до настоящего времени в отдельных клиниках. В России консервативный метод лечения ПЯ применяется только при отказе пациента и родственников от операции или невозможности выполнить операцию из-за крайней тяжести состояния пациента.
3.2 Хирургическое лечение
В настоящее время предложены 3 вида хирургических вмешательств для лечения прободной язвы:
Ушивание прободного отверстия;
Иссечение прободной язвы с возможной пилоропластикой и ваготомией;
Рекомендуется проведение предоперационной подготовки.
Уровень убедительности рекомендации B (уровень достоверности доказательств 2a)
Комментарии: предоперационная подготовка включает общегигиеническую обработку, выведение желудочного содержимого, выведение мочи, антибиотикопрофилактику, профилактику тромбоэмболических осложнений. Предоперационная подготовка не должна увеличивать сроки до выполнения операции 73.
Уровень убедительности рекомендации B (уровень достоверности доказательств 2a)
Комментарии: Операция должна быть максимально щадящей: ушивание или тампонада сальником прободного отверстия, эвакуация экссудата, лапаростомия [72].
При локализации язвы на передней стенке желудка или ДПК и отсутствии инфильтрации рекомендуется выполнить ушивание прободного отверстия.
Уровень убедительности рекомендации D (уровень достоверности доказательств 4)
При прободении небольших язв передней и задней стенок двенадцатиперстной кишки рекомендуется выполнять их ушивание узловыми или П-образными швами.
Уровень убедительности рекомендации D (уровень достоверности доказательств 4)
Уровень убедительности рекомендаций B (уровень достоверности доказательств 2a)
Комментарии: Ушивание прободного отверстия можно выполнить в большинстве случаев. Исключение составляют следующие ситуации:
прорезывание швов ушиваемых тканей, сомнения в герметичности ушитого прободного отверстия из-за инфильтрации тканей вокруг язвенного дефекта,
стеноз пилородуоденальной зоны,
прободение гигантской или пенетрирующей язвы,
прободение каллёзной язвы, подозрение на малигнизацию язвы.
Ушивание в современных условиях выполняется у 94 % больных с прободной язвой.
Методы ушивания прободного отверстия:
ушивание прободной язвы узловыми однорядными швами с подшиванием пряди сальника в виде плаща к линии шва;
ушивание прободной язвы узловыми однорядными швами с тампонированием перфорационного отверстия прядью сальника на ножке (операция Оппеля-Поликарпова, операция Cellan-Jones).
Ушивание прободной язвы двенадцатиперстной кишки может быть дополнено ваготомией по усмотрению хирурга. Условия применения метода: в первые сутки после операции больным назначается инъекционная форма ингибитора протонной помпы.
Если во время ушивания прободной язвы происходит прорезывание швов и увеличение размеров дефекта, рекомендуется 1) ввести в прободное отверстие Т-образную трубку (18-20 номер по шкале Шарьера), герметизировать дренажный канал сальником и наружный конец трубки вывести через отдельный разрез или 2) выполнить резекцию желудка.
Уровень убедительности рекомендации D (уровень достоверности доказательств 4)
Комментарии: В последующем трубка извлекается, а свищ самостоятельно заживает.
При больших прободных каллезных язвах передней и задней стенок двенадцатиперстной кишки рекомендуется выполнять резекцию желудка.
Уровень убедительности рекомендации D (уровень достоверности доказательств 4)
Комментарии: При невозможности выполнить резекцию желудка язвы экономно иссекаются, рана задней стенки ушивается без натяжения, а на передней стенке выполняется пилоропластика по Финнею, затем производится двухсторонняя стволовая поддиафрагмальная ваготомия или передняя селективная и задняя стволовая ваготомия.
Прободную язву желудка рекомендуется иссекать с прободным отверстием и с зоной инфильтрации, а дефект в его стенке ушивать узловыми швами без сужения просвета желудка [76 – 87].
Уровень убедительности рекомендации B (уровень достоверности доказательств 2а)
в случае невозможности ушить прободное отверстие, в том числе с использованием пряди сальника на ножке, при каллёзной язве желудка;
при подозрении на малигнизацию язвы желудка для гистологического исследования;
при сочетании прободения и кровотечения язвы передней стенки двенадцатиперстной кишки;
при сочетании прободения язвы передней стенки и кровотечении из язвы задней стенки двенадцатиперстной кишки.
Иссечение язвы желудка на малой кривизне или на большой кривизне, чаще всего, требуют мобилизации желудка, как и при его резекции. Язву двенадцатиперстной кишки следует иссекать вместе с зоной инфильтрации. Завершать операцию лучше пилоропластикой по Финнею и двухсторонней стволовой поддиафрагмальной ваготомией.
При гигантских прободных язвах, осложненных обширным плотным инфильтратом и внутренними свищами, чаще с ободочной кишкой, локализации язвы на задней стенке рекомендуется оперативное лечение разделить на 2 этапа:
1й этап – экстренный – производится ушивание прободного отверстия независимо от локализации;
2й этап – плановый, выполняется резекция культи желудка или гастрэктомия, возможна резекция вовлеченных в воспалительный процесс органов.
Уровень убедительности рекомендации D (уровень достоверности доказательств 4)
Комментарии: Операция выполняется в специализированном центр хирургической гастроэнтерологии после выяснения причин пептической язвы (гастринома, наличие участка антрального отдела желудка в культе ДПК после резекции по Бильрот II, избыточная культя желудка и т.п.) и решается вопрос о дальнейшем лечении: консервативная терапия, торакоскопическая наддиафрагмальная стволовая ваготомия, ререзекция желудка или гастрэктомия, удаление гастриномы, резекция поджелудочной железы и другие методы лечения.
Если ушивание и тампонирование сальником перфоративного отверстия приводит к прорезыванию и несостоятельности наложенных швов, рекомендуется выполнение резекцию желудка.
Уровень убедительности рекомендации D (уровень достоверности доказательств 4)
Комментарии: Открытое вмешательство из верхнего срединного доступа, основными элементами которого являются: полное отделение желудка от верхнего края язвы и ДПК, ревизия просвета ДПК изнутри с верификацией БСДК, экономное иссечение 1-2 мм рубцовых тканей по периметру язвы на глубину слизистой оболочки и восстановление проходимости желудочно-дуоденального перехода прямым гастродуоденоанастомозом «конец в конец» без отсепаровки задней стенки ДПК от головки поджелудочной железы. Дно язвы при этом «выносится» из просвета желудочно-кишечного тракта. Операция может выполняться в вариантах классической резекции желудка по Бильрот I, антрумрезекции или пилоропластики со стволовой ваготомией. Пытаться отсепаровать заднюю стенку ДПК от ткани поджелудочной железы и выполнить резекцию по Бильрот II в этих условиях не рекомендуется из-за возможности повреждения холедоха, БСДК, возникновения послеоперационного панкреатита и несостоятельности культи двенадцатиперстной кишки. Кровоточащие сосуды в дне язвы при их наличии должны быть предварительно прошиты и лигированы.
Резекцию желудка при ПЯ рекомендуется выполняться при отсутствии технической возможности использования более простого оперативного вмешательства [87 – 88].
Уровень убедительности рекомендации B (уровень достоверности доказательств 2а)
Комментарии: С точки зрения подавления желудочной кислотопродукции к радикальным операциям относятся дистальная резекция в объеме не менее 2/3 желудка, и антрумэктомия с различными вариантами ваготомии. При анализе отдаленных результатов операций по шкале Visick было установлено, что лучшие результаты лечения были получены после первичной резекции 2/3 желудка по Бильрот-I (95,2% больных) и антрумэктомии с передней селективной и задней стволовой ваготомией (95%), после резекции желудка по Бильрот-II положительные результаты получены у 78,1% больных [4].
Условия для резекции желудка:
компенсированное состояние больного;
владение хирургом методикой резекции желудка 89.
При невозможности выполнить ушивание или иссечение прободной язвы, а также резекцию желудка, рекомендуется ввести в прободное отверстие дренаж, лучше Т-образный (18-20 номер по шкале Шарьера), герметизировать дренажный канал сальником, наружный конец трубки вывести через контрапертуру на переднюю брюшную стенку, эвакуировать экссудат и зашить рану передней брюшной стенки или сформировать лапаростому.
Уровень убедительности рекомендации D. (уровень достоверности доказательств 4)
Комментарии: В ближайшем послеоперационном периоде обеспечить пациенту консультацию специалистов-хирургов высокой квалификации.
При прободной язве двенадцатиперстной кишки на фоне её стеноза рекомендуется: либо
1) ушить прободное отверстие с наложением обходного гастроэнтероанастомоза на длинной петле с межкишечным анастомозом;
2) иссечь язву с выполнением пилоропластики по Финнею и двухсторонней поддиафрагмальной стволовой ваготомией;
3) выполнить резекцию желудка.
Уровень убедительности рекомендации D (уровень достоверности доказательств 4)
Комментарий: Изолированное ушивание язвы двенадцатиперстной кишки на фоне ее стеноза приводит к развитию гастростаза, несостоятельности ушитого перфорационного отверстия.
При кровотечении и прободении язвы передней стенки двенадцатиперстной кишки рекомендуется её иссечение, пилоропластика по Финнею, двухсторонняя стволовая поддиафрагмальная ваготомия или передняя селективная и задняя стволовая ваготомия.
Уровень убедительности рекомендации D (уровень достоверности доказательств 4)
При перфорации язвы передней стенки двенадцатиперстной кишки и кровотечении из язвы задней её стенки рекомендуется иссечение язвы передней стенки.
Уровень убедительности рекомендации D (уровень достоверности доказательств 4)
Комментарии: Кровоточащий сосуд в дне язвы задней стенки верифицируется, прошивается и перевязывается. Края язвы задней стенки иссекаются по периметру язвы на протяжении 1-2 мм на глубину слизистого и подслизистого слоев. После этого, обычно, восстанавливается их подвижность и дифференцировка. Это позволяет ушить дефект стенки над дном и прошитыми сосудами без натяжения и риска повреждения подлежащих тканей поджелудочной железы, большого сосочка двенадцатиперстной кишки, холедоха и трубчатых структур гепатодуоденальной связки.
3.3 Малоинвазивное лечение
Показания:
локализация прободного отверстия на передней стенке желудка или двенадцатиперстной кишки;
небольшие размеры язвенного дефекта.
Противопоказания:
труднодоступная локализация язвы;
большой диаметр прободного отверстия;
подозрение на малигнизацию язвы;
перифокальное воспаление стенки органа до 10 мм. 5. Вторичный разлитой гнойный перитонит, тяжёлый сепсис;
наличие сопутствующих заболеваний и состояний, препятствующих наложению карбоксиперитонеума.
Преимущества: уменьшение болевого синдрома, уменьшение послеоперационных осложнений, уменьшение сроков лечения в стационаре.
Недостатки: напряжённый карбоксиперитонеум.
Условия для лапароскопической операции:
наличие оборудования и инструментария;
владение хирургом техникой выполнения лапароскопических операций.
размер прободного отверстия более 10 мм;
труднодоступная локализация язвы;
сомнения в надежности швов в зоне инфильтрации.
Лапароскопически или лапароскопически ассистированно рекомендуется выполнять ушивание прободного отверстия при диаметре до 5мм и локализации его на передней стенке желудка или двенадцатиперстной кишки узловыми однорядными швами 102.
Уровень убедительности рекомендации B (уровень достоверности доказательств – 2b)
Комментарии:
Лапароскопически ассистированное ушивание прободной язвы включает:
этап диагностической лапароскопии, удаление выпота и санацию брюшной полости;
этап минилапаротомии и ушивание прободного отверстия, ушивание минидоступа;
этап лапароскопической санации.
Условия применения метода:
наличие оборудования и инструментария;
владение хирургом техникой выполнения лапароскопически ассистированного ушивания прободной язвы. [90 – 103].
С учетом лучших клинических и экономических результатов, полученных в России и за рубежом, следует настойчиво внедрять лапароскопические и лапароскопически ассистированные операции на желудке при прободной язве в практическую хирургию.
Не рекомендуется использовать лапароскопическое лечение у больных с 2-3 баллами по шкале Boey.
Уровень убедительности рекомендации B (Уровень достоверности доказательств – 1с)
Наряду с ушиванием прободного отверстия лапароскопически могут быть выполнены: иссечение прободного отверстия, пилоропластика, двухсторонняя стволовая, селективная и селективная проксимальная ваготомии, резекция желудка.
Результаты сравнения больших статистик различных групп больных с прободной язвой, продемонстрировали преимущества лапароскопической хирургии прободной язвы по сравнению с открытыми методами лечения: частота раневой инфекции 0% против 6,1%; послеоперационная летальность 2,5% против 5,8%. Уровень достоверности доказательств 1b[100].
В настоящее время не рекомендуется применение технологии Natural Orifice Translumenal Endoscopic Surgery (NOTES) для лечения прободной язвы [89].
Уровень убедительности рекомендации C (уровень достоверности доказательств – 2с)
3.4 Послеоперационное лечение
После ушивания и иссечения прободной язвы без ваготомии, в первые сутки после операции, рекомендуется применить инъекционные формы ингибиторов протонной помпы 115.
Уровень убедительности рекомендации А (уровень достоверности доказательств – 1a)
В послеоперационном периоде рекомендуется проведение комплексной противоязвенной терапии 115.
Уровень убедительности рекомендации А (уровень достоверности доказательств – 1a)
После операции по поводу прободной язвы, при наличии тяжелых форм распространенного перитонита у пациентов, рекомендуется лечить в условиях реанимационного отделения [137].
Уровень убедительности рекомендации B (уровень достоверности доказательств – 2a)
4. Реабилитация
Больным, перенесшим ушивание или иссечение прободной язвы, рекомендуется:
ограничение физической нагрузки в течении 1 месяца;
лечебная питание Стол №1.
Уровень убедительности рекомендации D (уровень достоверности доказательств 4)
5. Профилактика и диспансерное наблюдение
Больным, перенесшим ушивание или иссечение прободной язвы, рекомендуется:
диспансерное наблюдение у участкового врача-терапевта, врача общей практики или врача-гастроэнтеролога по месту жительства;
курсы комплексного противорецидивного лечения по поводу язвенной болезни. После резекции желудка – комплексное обследование 1 раз в год [51, 53, 135, 136].
Уровень убедительности рекомендации D (уровень достоверности доказательств 4)
6. Дополнительная информация, влияющая на течение и исход заболевания
6.1 Послеоперационные осложнения и летальность
Из послеоперационных осложнений раннего послеоперационного периода при прободной язве наиболее часто встречается раневая инфекция – до 17%, несостоятельность швов желудка и двенадцатиперстной кишки – до 16%, ранняя послеоперационная кишечная непроходимость – до 4% [25, 34].
За рубежом принята классификация осложнений по Rinaldo-Dindo-Clavien. Выделяют несколько классов осложнений:
III класс – осложнение требует хирургического, эндоскопического или радиологического вмешательства,
Среди больных с прободными язвами: 14% имеют класс I-II, 18% имеют класс III, 36% имеют класс IV осложнений [58, 100, 120].
Прободная язва является причиной смерти 70% больных язвенной болезнью. Послеоперационная летальность при прободной язве колеблется в современных условиях от 1,3% до 19,4%, а при поступлении в стационар позже 24 часов, показатель возрастает до 30% [10]. Летальность в Российской федерации при прободной язве в 2013 году составила 8,9% [116].
Критерии оценки качества медицинской помощи
Критерии качества
Уровень достоверности доказательств
Уровень убедительности рекомендации
Выполнен осмотр врачом-хирургом не позднее 1 часа от момента поступления в стационар
Выполнена обзорная рентгенография или компьютерная томография органов брюшной полости не позднее 1 часа от момента поступления в стационар
Проведена профилактика инфекционных осложнений антибактериальными лекарственными препаратами широкого спектра действия за 30 мин до хирургического вмешательства (при отсутствии медицинских противопоказаний)
Выполнено хирургическое вмешательство не позднее 2 часов от момента поступления в стационар
Отсутствие повторных хирургических вмешательств
Отсутствие гнойно-септических осложнений
Список литературы
Приложение А1. Состав рабочей группы
Бронштейн П.Г. – доктор медицинских наук, профессор, член Российского общества хирургов
Зайцев О.В. – доктор медицинских наук
Кондрусь И.В. – кандидат медицинских наук, член Российского общества хирургов
Кривцов Г.А. – кандидат медицинских наук, член Российского общества хирургов
Лобанков В.М. – доктор медицинских наук, профессор, член Российского общества хирургов
Прудков М.И. – доктор медицинских наук, профессор, член правления Российского общества хирургов
Сажин В.П. – доктор медицинских наук, профессор, член правления Российского общества хирургов. Руководитель рабочей группы.
Совцов С.А. – доктор медицинских наук, профессор, член правления Российского общества хирургов
Федоров А.В. – доктор медицинских наук, профессор, генеральный секретарь Российского общества хирургов
Хрипун А.И. – доктор медицинских наук, профессор, член правления Российского общества хирургов
Юдин В.А. – доктор медицинских наук, профессор.
Конфликт интересов отсутствует
Приложение А2. Методология разработки клинических рекомендаций
Целевая аудитория данных клинических рекомендаций:
Специалисты по специальности «Хирургия»
Таблица П1 – Уровни достоверности доказательств
Уровень
Исследование методов лечения
Исследование методов диагностики
Систематический обзор гомогенных рандомизированных клинических исследований (РКИ)
Систематический обзор гомогенных диагностических исследований 1 уровня
Отдельное РКИ (с узким доверительным индексом)
Валидизирующее когортное исследование с качественным «золотым» стандартом
Исследование «Все или ничего»
Специфичность или чувствительность столь высоки, что положительный или отрицательный результат позволяет исключить/установить диагноз
Систематический обзор (гомогенных) когортных исследований
Систематический обзор гомогенных диагностических исследований >2 уровня
Отдельное когортное исследование (включая РКИ низкого качества; т.е. с
Прободная язва желудка и двенадцатиперстной кишки
У 10 % больных перфорация гастродуоденальной язвы сопровождается кровотечением в желудочно-кишечный тракт. В этих случаях источником геморрагии служит не сама прободная язва (она перфорирует в связи с облитерацией сосудов и развитием некроза участка кишечной или желудочной стенки), а зеркальная («целующаяся») язва задней стенки двенадцатиперстной кишки, нередко пенетрирующая в головку поджелудочной железы, либо разрыв слизистого и подслизистого слоев кардиального отдела желудка (синдром Мэллори-Вейсса).
Патогенез (что происходит?) во время прободной язвы желудка и двенадцатиперстной кишки:
Со стороны слизистой виден округлый или овальный дефект в центре язвы. Края хронической язвы на ощупь плотные в отличие от острой, которая имеет вид «штампованного» отверстия без рубцовых изменений ее краев. Для микроскопической картины характерно разрушение слоев желудочной или кишечной стенок, обильное развитие рубцовой ткани, наличие дегенеративных и облитерирующих поражений артерий в окружности язвы с обильной лейкоцитарной инфильтрацией.
В отдельных наблюдениях прободение происходит в атипичном варианте: в полость сальниковой сумки, в малый или большой сальник, расслаивая брюшинные листки, в забрюшинное пространство, в полость, отграниченную спайками. В подобных ситуациях клиническая картина заболевания бывает нетипичной, и диагностика чрезвычайно затруднена. В результате прободения язв малой кривизны желудка в толщу малого сальника возникает воспалительный инфильтрат (иногда принимаемый за флегмону желудка), а затем и его абсцесс. Длительное существование подобного абсцесса ведет к формированию полости значительных размеров, и «разъеданию» желудочной стенки на большом протяжении. Он может сам перфорировать в брюшную полость, что вызывает стремительное развитие распространенного гнойного перитонита и инфекционно-токсического шока. Перфорация язвы, локализующейся на большой кривизне желудка, в пространство между листками большого сальника приводит к возникновению гнойного оментита. Перфорация язв задней стенки желудка приводит к попаданию желудочного содержимого сначала в сальниковую сумку, а затем через винслово отверстие в правый боковой канал живота и подвздошную ямку.
Из факторов, провоцирующих прободение язв, можно назвать: переполнение желудка едой, погрешности в диете и прием алкоголя, физическое напряжение, сопровождающееся повышением внутрижелудочного давления.
Симптомы прободной язвы желудка и двенадцатиперстной кишки:
1. По этиологии различают перфорацию хронической и острой симптоматической язвы (гормональной, стрессовой и др.);
2. По локализации: а) язвы желудка (малой или большой кривизны, передней или задней стенки в антральном, препилорическом, пилорическом, кардиальном отделе либо в теле желудка;
б) язвы двенадцатиперстной кишки (бульбарные, постбульбарные).
3. По клинической форме: а) прободение в свободную брюшную полость (типичное, прикрытое);
в) сочетание перфорации с кровотечением в желудочно-кишечный тракт.
4. По фазе перитонита (по клиническим периодам): фаза химического перитонита (период первичного шока); фаза развития бактериального перитонита и синдрома системной воспалительной реакции (период мнимого благополучия); фаза разлитого гнойного перитонита (период тяжелого абдоминального сепсиса).
При осмотре обращает на себя внимание внешний вид больного: он лежит неподвижно на спине или на правом боку, с приведенными к животу нижними конечностями, охватив руками живот, избегает перемены положения тела.
Лицо осунувшееся, бледное, с испуганным выражением и запавшими глазами. Может быть холодный пот. Дыхание частое и поверхностное. Характерна начальная брадикардия: частота пульса нередко падает до 50-60 ударов в минуту (так называемый вагусный пульс) вследствие ожога брюшины и нервных окончаний кислотой. Артериальное давление может быть снижено.
Язык в первые часы после прободения остается чистым и влажным. Живот в дыхании не участвует. Обращает на себя внимание напряжение мышц брюшного пресса, которое в литературе обоснованно характеризуется как доскообразное. Напряжение мышц имеет тонический характер, причем у худощавых молодых людей обе прямые мышцы живота рельефно вырисовываются в виде продольных валов, разделенных сухожильными перемычками в поперечном направлении (ладьевидный живот).
Следует иметь в виду, что иногда напряжение мышц передней брюшной стенки не имеет столь выраженного характера. Это возможно у больных старческого возраста, при ожирении и у истощенных лиц из-за дряблости тканей.
Вначале напряжение мышц локализуется, как и боли, в верхних отделах живота. Постепенно оно достигает правой подвздошной области, следуя за распространением излившегося в брюшную полость гастродуоденального содержимого. Но даже если мышечное напряжение охватывает всю переднюю брюшную стенку, оно почти всегда бывает максимальным в месте первоначального появления болей, т. е. в эпигастральной области или в правом подреберье. Одновременно с напряжением мышц в указанных областях постоянно определяются и другие симптомы раздражения брюшины.
Характерным симптомом прободения язвы служит появление свободного газа в брюшной полости, которое проявляется симптомом исчезновения печеночной тупости. В положении больного на спине на месте обычно определяемого тупого перкуторного звука (на два поперечных пальца выше края реберной дуги по сосковой и окологрудинной линиям справа) находят отчетливый тимпанит. Более четко этот симптом можно выявить при перкуссии по правой средней подмышечной линии в положении больного лежа на левом боку (следует помнить, что укорочение или исчезновение печеночной тупости может быть следствием интерпозиции ободочной кишки). Вместе с тем в ряде случаем из-за небольшого количества газа, поступившего в брюшную полость, этот характерный симптом может не выявляться в первые часы заболевания. В случае массивного спаечного процесса он может вообще не появиться. В этот период перистальтика желудка, кишечника обычно не выслушивается.
Уже в первые часы заболевания в большинстве случаев удаётся обнаружить резкую болезненность тазовой брюшины при пальцевом ректальном и вагинальном исследовании.
Второй период. Лицо больного приобретает нормальную окраску. Пульс, артериальное давление и температура выравниваются. Дыхание более свободно, оно перестает быть поверхностным. Язык становится сухим и обложенным. Передняя брюшная стенка менее ригидна, между тем при
пальпации сохраняется болезненность в эпигастрии и правой половине живота. В случае прикрытой прободной язвы боли в верхних отделах живота постепенно стихают. В связи с затеканием желудочного или дуоденального содержимого по правому боковому каналу и скоплением перитонеального экссудата в правой подвздошной ямке появляются боли, локальное напряжение мышц и симптомы раздражения брюшины в правой подвздошной области. Если врач видит больного впервые, именно в этот период, он, не оценив в должной мере анамнеза, может допустить ошибку и поставить диагноз острого аппендицита.
При наличии большого количества свободной жидкости в брюшной полости, в отлогих ее местах по правому и левому боковым каналам определяется тупой перкуторный звук. Перистальтика ослаблена или отсутствует. При ректальном исследовании можно обнаружить нависание передней стенки прямой кишки и ее болезненность. Пациенты в этот период кажущего благополучия неохотно дают себя осматривать, уверяют, что болезнь уже почти прошла или скоро пройдет, если только их оставят в покое, медлят с согласием на операцию.
Третий период. По прошествии 12 часов с момента прободения состояние больных начинает прогрессивно ухудшаться. Первым симптомом прогрессирующего перитонита является рвота. Она повторяется, обезвоживая и обессиливая больного. Больной ведёт себя беспокойно. Кожные покровы и слизистые оболочки становятся сухими. Возникает развёрнутый синдром системной воспалительной реакции. Температура тела повышается, пульс учащается до 100-120 ударов в минуту, артериальное давление стойко снижается. Снова появляется учащенное дыхание. Язык сухой, густо обложен налетом, имеющим вид корок грязно-коричневого цвета. Появляется вздутие живота, перистальтические шумы не выслушиваются, в отлогих местах живота определяется большое количество жидкости. Как не без основания отмечал Н.Н. Самарин (1952), «. и диагноз, и хирургическая помощь в этом периоде обычно являются уже запоздалыми».
Атипичная перфорация наблюдается не более, нем в 5 % случаев. В клетчатку забрюшинного пространства перфорируют язвы, расположенные в кардиальном отделе желудка и на задней стенке двенадцатиперстной кишки (крайне редко, обычно они пенетрируют в головку поджелудочной железы, что осложняется профузным кровотечением). В первом случае воздух из желудка может попадать в средостение, клетчатку левой надключичной области или левой боковой стенки груди, вызывая подкожную эмфизему. Во втором случае она появляется в области пупка (газ распространяется из забрюшинного пространства по круглой связке печени) и в правой поясничной области.
В результате прободения язв малой кривизны желудка в толщу малого сальника может возникнуть воспалительный инфильтрат, а затем и его абсцесс.
Атипичные перфорации (задней стенки желудка, в толщу малого или большого сальника) клинически проявляются иначе, чем прободение в свободную брюшную полость. Боли в животе носят умеренный характер, без четкой локализации. Напряжение мышц передней брюшной стенки не столь резко выражено. В случае несвоевременной диагностики перфоративной язвы развиваются тяжёлые гнойные осложнения со стороны брюшной полости и забрюшинного пространства (абсцесс сальниковой сумки, малого и большого сальников, забрюшинная флегмона и др.), клинически проявляющиеся выраженной системной воспалительной реакцией и стёртой локальной симптоматикой.
Диагностика прободной язвы желудка и двенадцатиперстной кишки:
Диагностика прободной язвы основывается, прежде всего, на тщательном расспросе больного, данных физикального исследования, результатах лабораторного и рентгенологического исследований, в случае необходимости используют эндоскопические методы.
Сведения, которые можно собрать во время опроса больных, имеют различную диагностическую ценность. Исходя из этого, всех пациентов можно разделить на несколько групп. В первую входят больные, которые в прошлом страдали язвенной болезнью и этот диагноз ранее был подтверждён у них рентгенологически или эндоскопически. В таких случаях диагноз не представляет больших сложностей. Вторую группу составляют лица, которые ранее не были обследованы, но при тщательном их расспросе можно выявить типичные проявления язвенной болезни желудка или двенадцатиперстной кишки (отрыжка кислым, боли вскоре после приема пищи или натощак, ночные боли, регулярное употребление питьевой соды, периодический дегтеобразный стул и др.). В третью группу входят те, которые вследствие некритического отношения к имевшимся проявлениям болезни отрицают какое-либо желудочное заболевание в анамнезе. Как писал Г.Мондор, многие из больных имеют «диспепсическое прошлое», но им кажется, что случившаяся с ними в настоящий момент катастрофа не имеет никакой связи с какими-то давними незначительными пищеварительными расстройствами и поэтому они отрицательно отвечают на вопрос врача о наличии заболевания в прошлом. И, наконец, к четвертой группе относятся пациенты, у которых при самом тщательном расспросе не удаётся выявить в прошлом каких-либо нарушений со стороны желудочно-кишечного тракта. Примерно в 10 % случаев прободение возникает на фоне полного благополучия без предшествующих симптомов язвенной болезни.
Непосредственно перед перфорацией язвы нередко возникают продромальные симптомы, выражающиеся в усилении болей в эпигастральной области, ознобах, субфебрильной температуре, тошноте, изредка рвоте. Некоторые хирурги оценивают эти признаки как состояние угрожающей перфорации. К сожалению, подобное заключение делается лишь «задним числом», ретроспективно.
Для диагностики имеет значение характерная поза больного, его внешний вид и особенно, обнаружение выраженного мышечного напряжения, определяемого при поверхностной пальпации. При оценке этого симптома необходимо принимать во внимание время, прошедшее с момента прободения, так как с развитием и прогрессированием перитонита на смену резко выраженному напряжению брюшной стенки приходит постепенно нарастающее вздутие живота, которое в значительной мере маскирует защитное напряжение мышц. Кроме того, если прободение произошло у больного с дряблой мускулатурой и ожирением, мышечное напряжение трудно бывает обнаружить. В таких случаях выявить ригидность и постоянное тоническое напряжение мышц передней брюшной стенки возможно при помощи осторожной методической пальпации (следует стараться не причинить пациенту резкой боли), во время которой напряжение усиливается.
Наличие свободного газа в брюшной полости может быть выявлено при перкуссии области печени примерно в 60 % случаев прободений гастродуоденальных язв. Отсутствие печеночной тупости имеет решающее значение в тех случаях, когда зона тимпанита, найденного над печенью, перемещается при перемене положения больного и при повороте со спины на левый бок.
Рентгенодиагностика прободных язв сводится в основном к выявлению свободного газа в брюшной полости, который обнаруживается в 80 % случаев. Установление этого симптома прямо указывает на перфорацию полого органа, даже при отсутствии четких клинических симптомов (хирург должен знать, что воздух в поддиафрагмальное пространство у пожилых женщин изредка может попадать при атонии маточных труб).
Газовый болюс располагается в наиболее высоких отделах брюшной полости. При положении больного на спине высшей точкой его нахождения является верхний отдел передней брюшной стенки. С поворотом пациента на бок он смещается в соответствующую подреберную область, к месту прикрепления диафрагмы и к боковой стенке живота, а в вертикальном положении газ занимает наиболее высокое положение под куполами диафрагмы. Наличие спаек в брюшной полости искажает изложенные выше закономерности, и скопление газа может локализоваться в нетипичном месте.
Рентгенографическая дифференциальная диагностика между пневмоперитонеумом и интерпозицией пневматизированной толстой кишки, располагающейся между печенью и диафрагмой основана на том, что полоска свободного газа, локализующаяся в брюшной полости, смещается в зависимости от положения больного, а раздутый газами участок толстой кишки своего положения обычно не меняет.
В неясных случаях больным предлагают выпить интенсивно газированной воды («шипучей смеси»): освобождающийся газ выходит через прободное отверстие и легко может быть обнаружен при повторном рентгенологическом исследовании. С этой же целью можно воспользоваться любым водорастворимым контрастным веществом (20-40 мл). Выхождение его за пределы контуров желудка и двенадцатиперстной кишки является абсолютным признаком прободения язвы.
В диагностически сложных случаях можно воспользоваться комплексным рентгено-эндоскопическим исследованием. Оно заключается в том, что после отрицательного результата обзорной рентгенографии брюшной полости больному производят фиброгастроскопию.
Во время ее проведения выявляют месторасположение язвы и по косвенным признакам наличие перфорации. Нередко во время нагнетания воздуха в желудок у больных резко усиливаются болевые ощущения, что прямо указывает на наличие прободения язвы. Диагноз подтверждается во время повторной обзорной рентгенографии, при которой обнаруживают появление большого количества свободного газа под куполом диафрагмы.
Данные лабораторных исследований крови не выявляют каких-либо специфических изменений на ранних стадиях заболевания. Число лейкоцитов остается нормальным или незначительно повышенным, без сдвигов в формуле. Только при развитии перитонита появляется высокий лейкоцитоз со сдвигом формулы влево.
Определенную диагностическую помощь в нестандартных ситуациях оказывает ультразвуковое исследование. Обнаружить свободный газ в брюшной полости с его помощью непросто, а вот выявить осумкованное или не отграниченное органами жидкое содержимое, как правило, удается.
В тех случаях, когда перечисленные выше инструментальные методы исследования не позволяют распознать прикрытую или атипично протекающую перфоративную гастродуоденальную язву, а диагноз перитонита не исключается, прибегают к лапароскопии.
Дифференциальный диагноз
Прободную язву желудка и двенадцатиперстной кишки прежде всего приходится дифференцировать от острых заболеваний органов верхнего этажа брюшной полости, для которых также характерны боли в эпигастральной области.
При объективном обследовании предположение о наличии прободения опухоли подтверждается пальпаторным обнаружением плотного бугристого образования в эпигастрии. В остальном клинические проявления те же, что и при прободении гастродуоденальной язвы.
Если выполняется лапароскопия, то выявляют опухоль с перфорацией и поступлением содержимого желудка в брюшную полость. Также можно увидеть метастазы в печени и других органах.
Клинические отличия острого холецистита, печеночной колики, острого панкреатита, острого аппендицита и почечной колики от прободной язвы желудка и двенадцатиперстной кишки хорошо известны практикующим врачом. Они изложены в главах I и II. Поэтому остановимся на более редких заболевания, представляющих интерес в аспекте разбираемой патологии.
Флегмона желудка. Заболевание трудно дифференцировать от прободной язвы. Клиническая картина при флегмоне характеризуется внезапно возникшими болями в эпигастральной области с иррадиацией в спину, тошнотой, редко рвотой. В анамнезе имеются диспепсические расстройства. Больной беспокоен, занимает вынужденное положение на спине. Язык обложен, сухой. Живот втянут, ограниченно участвует в дыхании, напряжен в эпигастральной области. Печеночная тупость сохранена, иногда определяется притупление в отлогих местах живота. Перистальтика выслушивается. Заболевание сопровождается частым пульсом, повышением температуры тела и высоким лейкоцитозом.
В процессе выполнения фиброгастроскопии находят резко выраженное воспаление слизистой оболочки желудка на всем протяжении. Контрольная рентгенография брюшной полости, произведенная после эндоскопического исследования, подтверждает отсутствие свободного газа в брюшной полости.
Острое нарушение мезентериального кровообращения. Проявляется внезапно возникающими жестокими болями в животе без определенной локализации. Необходимо учитывать наличие мерцательной аритмии, диспепсических жалоб и анамнестических сведений относительно перенесенных ранее эмболии и имеющихся в настоящее время хронических окклюзии в системе большого круга кровообращения. Больной беспокоен, мечется в постели, возможен коллапс. Характерно быстрое развитие
Повышения температуры тела нет. Количество лейкоцитов в крови резко повышено. В случае развития инфаркта кишечника появляется перитонеальная симптоматика. Окончательную диагностику в ранние сроки от начала заболевания, т. е. в стадию ишемии кишечника осуществляют с помощью лапароскопии и рентгеноконтрастной аорто-мезентерикографии.
Забрюшинный разрыв аневризмы брюшной аорты. Начинается внезапно с сильнейших болей в верхнем этаже брюшной полости. Как правило, это заболевание встречается у людей пожилого возраста с выраженной сердечно-сосудистой патологией. Из анамнеза нередко можно получить сведения о наличии у больного аневризмы аорты.
При объективном обследовании в брюшной полости определяется болезненное, неподвижное, пульсирующее опухолевидное образование, над которым можно выслушать грубый систолический шум. Живот в первые часы заболевания не вздут, часто определяется мышечное напряжение за счёт попадания крови в брюшную полость. Пульс может быть частым, артериальное давление снижено, температура тела нормальная или понижена. Пульсация подвздошных и бедренных артерий резко ослаблена, нижние конечности холодные. У больных быстро наступает анурия, явления почечной недостаточности. У большинства пациентов определяются признаки острой анемии.
Симулировать прободную язву могут и терапевтические заболевания.
Инфаркт миокарда. В случае гастралгической его формы возможно внезапное возникновение острых болей в эпигастральной области с иррадиацией в область сердца и межлопаточную область. Чаще заболевают люди пожилого возраста, у которых ранее были приступы стенокардии.
При пальпации можно выявить болезненность и напряжение брюшной стенки в эпигастральной области. Печеночная тупость сохранена, перистальтические шумы обычные. На электрокардиограмме обнаруживают свежие очаговые нарушения коронарного кровообращения.
Пневмония и плеврит. Возможно острое начало болей в верхней части живота без определенной локализации. Передняя брюшная стенка может быть умеренно напряжена в эпигастральной области. Печеночная тупость сохранена. Клиническое и рентгенологическое исследования подтверждают наличие пневмонии.
В заключение следует акцентировать внимание хирургов на том, что точная дифференциальная диагностика возможна лишь в первые часы после прободения гастродуоденальной язвы. В период гнойного перитонита картина прободения сглаживается и становится похожей на клиническую картину воспаления брюшины любого иного происхождения. Экстренная срединная лапаротомия окончательно определяет его причину.
Лечение прободной язвы желудка и двенадцатиперстной кишки:
Объем лечебно-диагностической помощи на догоспитальном этапе:
1. Важнейшей задачей врача, заподозрившего прободение язвы желудка или двенадцатиперстной кишки, является организация быстрейшей госпитализации больного в хирургическое отделение.
2. Основания для диагноза перфоративной язвы при типичной клинической картине:
а) острое начало; б) «кинжальная боль» в животе; в) выраженные признаки раздражения брюшины в начальном периоде вследствие воздействия агрессивных химических факторов; г) исчезновение печеночной тупости.
3. При тяжелом состоянии пациента и признаках шока проводят инфузионную терапию, вводят вазопрессоры, осуществляют ингаляцию кислорода.
4. Не рекомендуется введение наркотических анальгетиков, которые могут «затушевать» клинические проявления заболевания и дезориентировать хирурга стационара.
Протокол диагностики в хирургическом стационаре:
1. В приемном отделении больной с подозрением на прободную язву должен быть осмотрен врачом в первую очередь.
2. Производят термометрию тела, определяют количество лейкоцитов в крови и необходимые лабораторные исследования (группа крови, Rh-фактор, глюкоза крови и др).
3. Во всех случаях регистрируют ЭКГ для исключения абдоминальной формы инфаркта миокарда.
5. Помимо больных с подтвержденным диагнозом перфоративной гастродуоденальной язвы, госпитализации в хирургическое отделение подлежат пациенты с сомнительной клинической симптоматикой.
6. В хирургическом отделении диагностика должна быть завершена, и диагноз прободной язвы подтвержден либо отвергнут. Для этого может быть использована лапароскопия. При невозможности ее выполнения по тем или иным причинам приходится прибегать к диагностической средне-срединной лапаротомии.
В хирургическом отделении больному следует объяснить серьезность заболевания, необходимость немедленного оперативного вмешательства, ободрить, успокоить, получить у него согласие на операцию. При этом нередко приходится тактично и в то же время настойчиво убеждать больного в отсутствии другого выхода из создавшегося положения.
Показания к хирургическому вмешательству. Диагноз прободной гастродуоденальной язвы служит абсолютным показанием к неотложной операции. Это относится и к прикрытой перфорации.
Консервативное лечение приходится осуществлять в тех крайне редких случаях, когда пациент категорически отказывается от операции. Терапия по методу Тейлора заключается в следующем. Под местной анестезией
1 % раствором дикаина в желудок вводят толстый зонд, через который его освобождают от содержимого. После удаления толстого зонда трансназально проводят тонкий желудочный зонд и подключают его к аппарату для постоянной аспирации, которую осуществляют на протяжении нескольких суток. Больному придают положение Фовлера. Кладут пузырь со льдом на живот. Проводят коррекцию водно-электролитного баланса, полноценное парентеральное питание, дезинтоксикационную терапию и назначают массивные дозы антибиотиков в течение 7-10 дней. Перед удалением зонда по нему вводят водорастворимый контраст и рентгенологически убеждаются в отсутствии его затекания за контуры желудка или двенадцатиперстной кишки. Между тем, даже в случае отграничения зоны перфорации гастродуоденальной язвы, вероятность формирования локальных гнойников брюшной полости очень велика. Поэтому этот метод может быть рекомендован в самых крайних случаях, так как при его неэффективности будет потеряно время, благоприятное для оперативного вмешательства, и больной будет обречен, несмотря на свое запоздалое согласие на операцию.
Предоперационная подготовка. Перед хирургическим вмешательством больному в обязательном порядке вводят зонд в желудок и аспирируют его содержимое. Катетеризируют мочевой пузырь. Производят гигиеническую подготовку операционного поля. В случае тяжелого состояния больного, обусловленного разлитым гнойным перитонитом, совместно с анестезиологом назначают и проводят интенсивную терапию в течение 1-2 часов (подробнее см. главу III).
Обезболивание. Операцию производят под комбинированным эндо-трахеальным наркозом. Возможно использование эпидуральной анестезии после коррекции гиповолемии. В исключительных случаях ушивание перфоративного отверстия осуществляют под местным обезболиванием.
Доступ. Используют верхнесрединную лапаротомию. В случае прикрытой прободной язвы, при ошибочно произведенном разрезе в правой подвздошной области в эту рану вводят большой тампон для осушения брюшной полости на весь период операции и производят верхнесрединную лапаротомию. Срединную рану передней брюшной стенки зашивают на заключительном этапе вмешательства в первую очередь.
Особенности хирургического вмешательства. Как во время интраоперационной ревизии брюшной полости можно обнаружить перфорацию желудка или двенадцатиперстной кишки? Довольно часто сразу после рассечения брюшины из раны с характерным шипением выходит небольшое количество воздуха. Жидкость, имеющаяся в брюшной полости, обычно желто-зеленого цвета, мутноватая, с примесью слизи, в ней могут быть кусочки пищи. Экссудат эвакуируют отсосом, крошковидные пищевые массы убирают тампонами. Если перфорация сразу не обнаруживается, следует оттянуть желудок влево, после чего на достаточном протяжении становятся видны привратник и двенадцатиперстная кишка. При этом на гиперемированной передней стенке желудка или двенадцатиперстной кишки удаётся выявить белесоватый, инфильтрированный участок диаметром от 1 до 3 см, с отверстием круглой или овальной формы посередине, с четкими, как бы штампованными, краями, диаметром чаще всего около 5 мм.
Значительно труднее обнаружить перфорацию, если язва находится низко, на двенадцатиперстной кишке, или, наоборот, высоко, на малой кривизне или на задней стенке желудка. Непросто ориентироваться, когда хирург, встречается с резко выраженным перигастритом, перидуоденитом и обширным спаечным процессом. В таких случаях выявлению места прободения способствует методичность и очередность обследования.
Во-первых, нужно тщательно пропальпировать трудные для осмотра области, продвигаясь по малой кривизне от кардиального отдела до нисходящей ветви двенадцатиперстной кишки. Пальпировать следует не только малую кривизну желудка, но и обе его стенки, стараясь заключить их между большим и указательным пальцами. Область язвы определяется в виде плотной, ригидной инфильтрации желудочно-кишечной стенки.
Во-вторых, после того, как хирург нашел инфильтрат, но не увидел прободного отверстия, следует захватить эту область пальцами и попытаться осторожно выдавить ими содержимое желудка или двенадцатиперстной кишки. При этом может выделиться всего одна капля содержимого. Обнаружив воспалительные изменения и крепитацию в области забрюшинного пространства, необходимо мобилизовать двенадцатиперстную кишку по Кохеру, чтобы осмотреть ее заднюю стенку.
В-третьих, в поисках места прободения следует учитывать направление, откуда поступает выпот. Так, если он поступает из сальникового (винслова) отверстия, прободение следует искать на задней стенке желудка, доступ к которой открывается после широкого рассечения желудочно-ободочной связки. Каждый оперирующий хирург не должен забывать, что
можно столкнуться со случаями, когда одномоментно перфорируют две язвы: на передней и задней стенках желудка. В поздние сроки с момента перфорации массивные наложения фибрина и скопления гнойного экссудата обнаруживают в самых различных местах. В таких случаях следует систематически осмотреть и санировать все отделы брюшной полости. Для этого отсосом эвакуируют экссудат, по возможности удаляют наложения фибрина (пинцетом и влажным тупфером), повторно промывают различные ее отделы растворами антисептиков. В обязательном порядке эти манипуляции необходимо произвести в подпечёночном, правом и левом поддиафрагмальных пространствах, боковых каналах, полости малого таза. После эвакуации гноя и первичного промывания этих областей целесообразно ввести в них тампоны на период вмешательства, направленного на ликвидацию основного патологического процесса. После его выполнения необходимо завершить санацию брюшной полости. Удаляют тампоны, введенные на первом этапе операции и повторно обрабатывают все поражённые её отделы. Оставление гноя и фибриновых плёнок может привести к формированию абсцессов либо сохранению и прогрессированию перитонита. Если хирург в силу «запущености» процесса не может полноценно санировать брюшную полость во время первичного хирургического вмешательства, он должен планировать проведение повторной санационной операции (программируемая релапаротомия через 24-48 часов).
После обнаружения перфорации хирург должен решить: производить ли резекцию желудка, ушить ли прободное отверстие или иссечь язву с последующей пилоропластикой и ваготомией?
Выбор метода операции. Вид и объем пособия определяют строго индивидуально в зависимости от вида язвы, времени, прошедшего с момента перфорации, выраженности перитонита, возраста пациента, характера и тяжести сопутствующей патологии, технических возможностей оперирующей бригады. Различают паллиативные операции (ушивание прободной язвы) и радикальные (резекция желудка, иссечение язвы с ваготомией и др.). Выбирая способ хирургического вмешательства, следует иметь в виду, что главная цель операции заключается в спасении жизни больного. Поэтому большинству пациентов показано ушивание перфоративной язвы. Эта операция под силу любому хирургу, в крайнем случае ее можно выполнить под местной анестезией.
Ушивание перфоративной язвы показано при наличии разлитого перитонита (обычно при давности прободения более 6 часов), высокой степени операционного риска (тяжелые сопутствующие заболевания, старческий возраст), у молодых больных со «свежей» язвой без визуальных признаков хронического процесса и язвенного анамнеза, в случае перфорации стрессовых симптоматических язв.
«Юношеские» язвы после их ушивания и противоязвенного медикаментозного лечения склонны к заживлению и безрецедивному течению в 90 % наблюдений. Определяя объём операции при перфорации язвы желудка, следует иметь ввиду, что они, особенно у пожилых пациентов, могут быть малигнизированными. Поэтому, по возможности, желательно проведение резекции желудка. Если это невыполнимо, необходимо взять биопсию.
Перфорацию в стенке желудка «закрывают» двумя рядами узловых серозно-мышечных швов. Каждый из них накладывают в продольном к оси желудка (кишки) направлении. При этом ряд швов располагается в поперечном направлении, что позволяет избежать сужения просвета органа.
Прободные язвы пилородуоденальной зоны предпочтительно зашивать однорядным синтетическим швом без захвата слизистой, в поперечном направлении, чтобы не вызвать сужения просвета. Если стенки язвы в окружности прободного отверстия неподвижные, рыхлые и наложенные швы при завязывании начинают прорезаться, их можно подкрепить подшиванием пряди сальника или желудочно-ободочной связки на ножке.
Иногда при прорезывании швов приходится воспользоваться методом Поликарпова, который предложил не стягивать края язвы швами, а свободно тампонировать прободное отверстие прядью сальника на ножке. Эту прядь при помощи длинной нити проводят внутрь просвета желудка через прободное отверстие, а затем фиксируют этой же нитью, проведенной сквозь стенку желудка обратно на серозную поверхность. При завязывании концов нити сальник плотно тампонирует отверстие. После этого в окружности язвы и, несколько отступя от нее, сальник дополнительно фиксируют снаружи отдельными швами.
Забрюшинные перфорации выявляют по наличию в парадуоденальной клетчатке воздуха и пропитывания желчью. Для ушивания такой язвы необходима предварительная мобилизация двенадцатиперстной кишки по Кохеру. После ушивания прободной язвы клетчатку дренируют из люмботомического доступа.
Если при прободении язвы у ослабленного больного кроме того имеется стеноз привратника, ушивание прободного отверстия вынужденно приходится дополнять задним гастроэнтероанастомозом. Как показал опыт хирургов, при этом также необходимо производить ваготомию (из этого видно, что подобное вмешательство нельзя считать оптимальным, в подобных ситуациях лучше выполнить иссечение язвы с пилоропласти-кой (см. ниже).
Заключительным этапом операции по поводу прободной язвы желудка или двенадцатиперстной кишки должен быть тщательный туалет брюшной полости. Чем тщательнее было произведено удаление остатков желудочно-дуоденального содержимого и экссудата, тем легче протекает послеоперационный период и меньше возможностей для образования гнойников в брюшной полости.
Если к моменту операции в брюшной полости имелось большое количество содержимого, то, несмотря на тщательный туалет, брюшную полость целесообразно дренировать.
Эндовидеохирургическое вмешательство. При соответствующем оснащении и квалификации врачей возможно лапароскопическое ушивание перфоративной язвы. Выявление разлитого перитонита, воспалительного инфильтрата или признаков внутрибрюшного абсцесса служит показанием для перехода на лапаротомию.
Культя двенадцатиперстной кишки ушита кисетным швом. Накладывается анастомоз между культей желудка и петлей тощей кишки, проведенной позади поперечной кишки через «окно» в мезоколон.
Резекция желудка показана в случаях хронических, каллезных желудочных язв (тем более, если заподозрена их малигнизация), а также при декомпенсированом пилоро-дуоденальном стенозе. Эта операция возможна при следующих условиях: 1) отсутствие разлитого фибринозно-гнойного перитонита, который развивается спустя 6-12 ч после прободения; 2) возраст больного менее 60-65 лет и отсутствие тяжелых сопутствующих заболеваний; 3) достаточная квалификация хирурга и наличие условий для проведения этой технически сложной операции.
Иссечение прободной язвы с пилоропластикой и ваготомией. Показано при перфоративной язве передней стенки луковицы двенадцатиперстной кишки без значительного воспалительного инфильтрата. Операция выполняется в тех же условиях, что и резекция желудка.
Операция заключается в следующем. На края язвы двенадцатиперстной кишки накладывают две держалки так, чтобы ими можно было растянуть кишку в поперечном направлении. Язву иссекают в пределах здоровых тканей вместе с привратником, в виде ромба, длинник которого направлен по оси желудка и двенадцатиперстной кишки. Потягивая за держалки, дефект в двенадцатиперстной кишке ушивают в поперечном направлении одно- или двухэтажным швом, производя таким образом пилоропластику по Гейнеке-Микуличу. При сочетании перфорации со стенозом выходного отдела желудка наиболее адекватное дренирование будет обеспечено пилоропластикой по Финнею.
При сочетании перфорации и кровотечения более надежным средством является иссечение кровоточащей язвы (либо резекция желудка).
Пилороантрумэктомия со стволовой ваготомией. Показана больным дуоденостазом (резко расширенная и атоничная двенадцатиперстная кишка) или в случае сочетанной формы язвенной болезни, когда обнаруживают перфорацию язвы двенадцатиперстной кишки и хроническую язву желудка.
Селективную проксимальную ваготомию с ушиванием перфоративной язвы выполняют у больных молодого и среднего возраста при отсутствии перитонита и грубой рубцовой деформации привратника и двенадцатиперстной кишки. Эта операция ограниченно используется в экстренной хирургии.
Послеоперационный период. Опыт многих хирургов убедительно показывает преимущества активного ведения больных после операции. Оно включает быструю активизацию больного, дыхательную и лечебную гимнастику и раннее, полноценное питание, что предупреждает развитие осложнений и ускоряет процессы регенерации.
Перитонит, возникший в послеоперационном периоде, связан, как правило, с несостоятельностью швов после ушивания прободного отверстия или резекции желудка и требует срочной повторной операции. Необходимо отметить, что хотя несостоятельность швов и сопровождается повторным выхождением газа в свободную брюшную полость, обнаружение его при рентгенологическом исследовании на этом этапе утрачивает свое значение, так как после лапаротомии воздух обнаруживается в брюшной полости на протяжении более 10 суток.
Более ценным диагностическим приемом является дача больному водорастворимого контраста в количестве 1-2 глотков. Выхождение его за пределы желудочно-кишечного тракта свидетельствует о несостоятельности швов в месте ушивания гастродуоденальной язвы или гастроэнтеро-анастомоза.
Несостоятельность швов культи двенадцатиперстной кишки констатировать таким путем невозможно, так как при резекции по методу Гофмейстера-Финстерера контрастное вещество из желудка не попадает в культю двенадцатиперстной кишки. В таких случаях на наличие несостоятельности швов культи двенадцатиперстной кишки будет указывать резкий болевой синдром, перитонит и нарастание количества свободного газа при повторном исследовании через 40-60 мин.
Нарушение эвакуации из желудка в послеоперационном периоде проявляется срыгиваниями и рвотой. Оно может быть обусловлено функциональным состоянием желудочно-кишечного тракта или иметь механическую природу. С диагностической и лечебной целью в этих случаях показано введение тонкого зонда в желудок и эвакуация его содержимого. Одновременно следует вести активную борьбу с послеоперационным парезом кишечника. Больной должен находиться на парентеральном питании, получать достаточное количество жидкости, белков и электролитов.
Если после проведенного в течение 5-7 дней консервативного лечения, несмотря на ликвидацию пареза кишечника, явления застоя в желудке не уменьшаются, необходимо выполнить гастроскопию для исключения механического препятствия и решить вопрос о повторной операции.
Исходы. Основными причинами летальности при прободных гастро-дуоденальных язвах являются перитонит, послеоперационная пневмония и тяжелые сопутствующие заболевания. Неблагоприятный исход чаще всего является следствием поздней обращаемости больного за медицинской помощью и несвоевременной диагностики. За последние годы в большинстве лечебных учреждений летальность при хирургическом лечении прободных язв желудка и двенадцатиперстной кишки снизилась и составляет 5-7 %. Отдаленные результаты зависят не только от вида операции, но и от правильности выбранной оперативной тактики.