стенокардия прогноз для жизни
Ишемическая болезнь сердца, стенокардия и правила жизни. Часть вторая.
Лечение ИБС и стенокардии преследует две цели:
Первая — улучшить прогноз и предупредить возникновение серьезных осложнений – инфаркта миокарда, внезапной смерти – и продлить жизнь;
Вторая — уменьшить выраженность клинических симптомов – частоту и интенсивность приступов стенокардии и, таким образом, улучшить качество жизни.
Вам следует научиться:
Купировать приступ стенокардии:
Принимать для профилактики возникновения приступа стенокардии нитраты перед нагрузкой, которая обычно приводит к стенокардии.
Как Вы можете снизить высокую вероятность прогрессирования ИБС, стенокардии, а также развития серьезных сердечно-сосудистых осложнений (инфаркта миокарда, нестабильной стенокардии, внезапной смерти, сердечной недостаточности, мозгового инсульта)?
Правило 1: снятие приступа стенокардии
Если у Вас возник приступ стенокардии:
ПОМНИТЕ! У вас всегда должен быть с собой достаточное количество таблеток нитроглицерина и они должны быть всегда под рукой, где бы Вы не находились в данный момент!
Правило 2: регулярная проверка АД
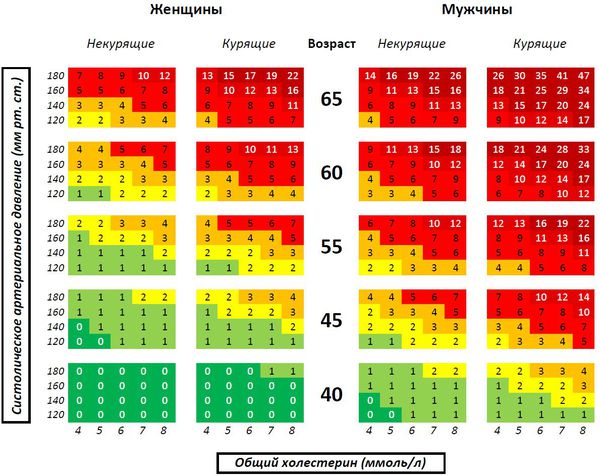
У людей с повышенными уровнями АД и при отсутствии лечения развивались инфаркт миокарда в 68 случаях из 100 и мозговой инсульт в 75 случаях из 100.
Стремитесь к уровню АД – ниже 140/90 мм рт.ст.
У людей, хорошо контролирующих уровень АД:
Правило 3: регулярный контроль уровня холестерина в крови
Проверьте уровень холестерина в крови и в случаи его повышения обсудите с врачом возможность приема холестеринснижающих препаратов.
Критерии оптимального уровня липидов у большинства больных ИБС, больных перенесших инфаркт миокарда, или операцию на сосудах сердца, сонных артериях или артериях нижних конечностей:
Правило 4: контроль пульса
При ИБС, стенокардии, после перенесенного инфаркта миокарда очень важно контролировать частоту пульса (сердечных сокращений).
Оптимальная частота пульса должна находиться в пределах 55-60 ударов в минуту.
Такая оптимальная частота пульса поддерживается, как правило, специальными лекарственными препаратами, назначаемыми лечащим врачом.
Правило 5: правильное питание
Измените свой характер питания: потребляйте здоровую пищу с меньшим содержанием животного жира (для мужчин 60-105 г/день и женщин 45-75 г/день) и богатую овощами, фруктами, сложными углеводами, пищевыми волокнами, рыбой.
Исключите из рациона: жирные сорта мяса, крепкие мясные бульоны, любой жир, колбасы (даже так называемые докторские!), сосиски, готовые пельмени, мясные консервы, майонез, внутренние органы животных, мозги, икру, сливочное масло, твердый маргарин, жирный творог, пирожные с кремом, сливочное мороженое.
Правило 6: больше движений
Больше двигайтесь и будьте физически активными (необходимо не менее 30 мин. умеренной физической нагрузки в большинство дней недели). Если Вы имеете проблемы с сердцем и принимаете лекарства, то прежде чем изменять уровень физической активности, посоветуйтесь со своим врачом.
Если Вы длительное время были физически неактивны, или если Вам за 40 лет, или у Вас есть стенокардия, то режим и уровень физических нагрузок должен определяться лечащим врачом или специалистом по лечебной физкультуре с определением зоны безопасности пульса.
Правило7: контролировать состояние других факторов риска
Статью подготовили:
врач-кардиолог Телекова Аида Бимухамбетовна и врач-кардиолог Поволоцкая Анастасия Васильевна,
по материалам интернета и медицинской литературы.
Имеются противопоказания, необходима консультация врача
Стенокардия
Что такое стенокардия
Смертность от заболеваний системы кровообращения в течение многих лет стабильно занимает первое место по причинам смерти в развитых и развивающихся странах.
Многие заболевания сердца клинически проявляются неприятным синдромом стенокардии.
Классификация
Клинически выделяют несколько типов стенокардии по характеру течения. Это удобно для определения тактики лечения:
Причины возникновения стенокардии
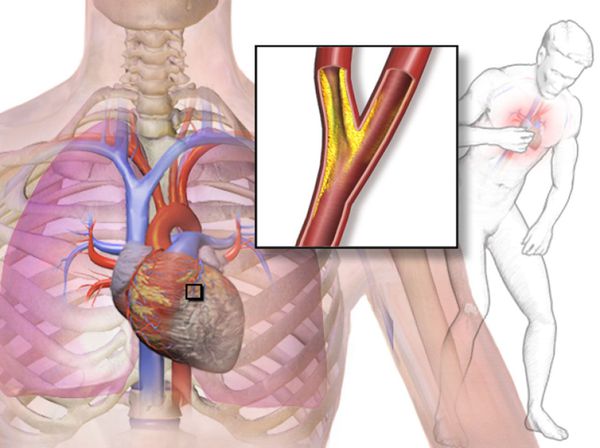
Основная причина появления заболевания – атеросклероз коронарных артерий, в англоязычной литературе болезнь чаще называют коронарной болезнью сердца. Холестерин накапливается на стенках сосудов, вызывает образование бугорков, атеросклеротических бляшек. Бляшки сужают просвет артерии, уменьшая количество поступающей крови ниже участка сужения. Но так как в состоянии покоя потребность в кислороде минимальна, кровоток к сердечной мышце достаточен. При физических нагрузках или психоэмоциональном перенапряжении сердцу требуется гораздо больше кислорода, но имеющееся сужение препятствует усилению кровотока, возникает недостаток кровоснабжения участка сердца, возникает кислородное голодание, или ишемия. Когда же боль у человека со стенокардией напряжения вдруг появляется в покое, то, как правило, это означает резкое измерение кровообращения в коронарных артериях, присоединение спазма или тромбоза. Это состояние называют нестабильной стенокардией.
Развитию стенокардии способствует неправильный образ жизни:
Симптомы стенокардии
Описывая свои ощущения, пациенты обычно жалуются на:
При первых признаках или симптомах заболевания важно сразу же обратиться к врачу. Кардиологический центр ФНКЦ ФМБА предлагает пациентам профессиональную консультацию и программы обследования.
Диагностика
Диагноз стенокардии ставится на основе клинических признаков заболевания, то есть на характерных жалобах пациента. Однако для уточнения причины, степени, стадии, функционального класса заболевания необходимо провести некоторые инструментальные обследования:
Профилактика стенокардии
К дополнительным профилактическим мерам относят:
Чтобы не допустить появления стенокардии, важно периодически наблюдаться у кардиолога. В нашем центре ФНКЦ ФМБА вы можете пройти комплексное исследование сердца, чтобы своевременно принять меры по профилактике или лечению заболевания.
Как лечить стенокардию
В кардиологическом центре ФНКЦ ФМБА успешно применяют передовые методы лечения стенокардии:
В нашей клинике проводятся уникальные операции с минимальной инвазией, а также качественная диагностика различных заболеваний сердца. Специалисты кардиологического центра ФНКЦ ФМБА успешно применяют в своей работе передовые европейские методы лечения. Постоянно повышают квалификацию и обмениваются опытом на международных конференциях.
Что такое стенокардия (грудная жаба)? Причины возникновения, диагностику и методы лечения разберем в статье доктора Петрова А. А., терапевта со стажем в 5 лет.
Определение болезни. Причины заболевания
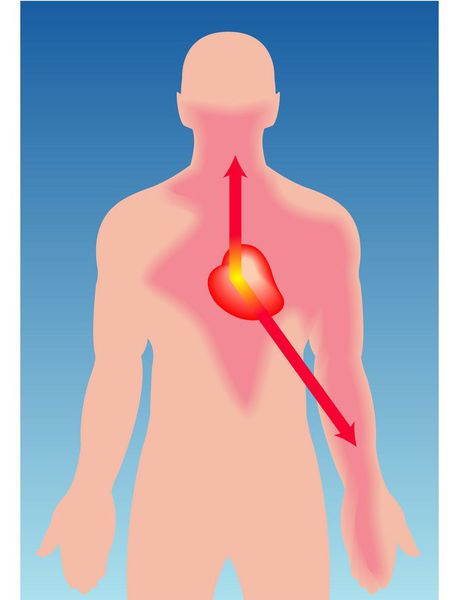
Стенокардия — это клинический синдром, сопровождающийся чувством дискомфорта или сжимающей, давящей болью в грудной клетке, которая может иррадиировать (отдавать) в левую руку, шею, нижнюю челюсть и эпигастральную область. [1]
Данный синдром относится к ишемической болезни сердца и возникает из-за нарушения баланса потребности кислорода и его поступления в сердечную мышцу — миокард.
Существуют три основные причины стенокардии:
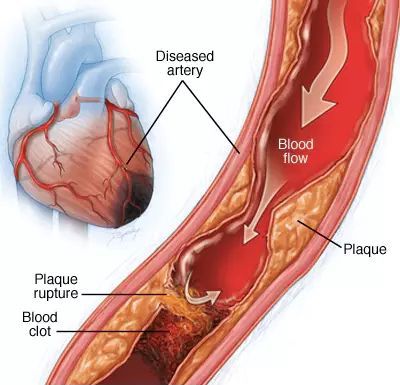
В 95% случаях стенокардия возникает из-за атеросклеротической бляшки, которая образуется в стенке сосуда и сужает его просвет. Данный процесс происходит обычно генерализованно, то есть во всех сосудах нашего организма. Поэтому обнаружение бляшки в одной области не исключает образование таких же бляшек в сосудах, питающих сердце (коронарных артериях). В конечном итоге образовавшаяся бляшка может разорваться, и на этом месте тут же возникает тромб.
В менее 5% случаев стенокардия возникает по причине других нарушений:
Для того чтобы понять, почему одни болеют стенокардией, а другие нет, необходимо знать, какие факторы повышают риск развития атеросклероза.
К контролируемым факторам риска, которые можно избежать, относятся:
К неконтролируемым факторам риска, на которые невозможно повлиять, врачи относят:
Симптомы стенокардии
Каждый человек в своей жизни испытывал неприятные ощущения в области сердца. У кого-то они носили колющий характер, у кого-то давящий. Данные жалобы могут беспокоить пациентов разного возраста. Молодые люди часто обращаются к врачу при подозрительных неприятных чувствах в области сердца, но в большинстве случаев со стороны сердечно-сосудистой системы патологии не обнаруживается. Некоторые пациенты терпят и считают, что в их возрасте неприятные ощущения в области грудины уже ничего опасного не представляет, но позже они поступают с необратимыми изменениями в сердце.
В каких случаях нужно обращаться к врачу?
Если собрать всех пациентов с болью в сердце, то их можно разделить на три группы. В первую будут входить пациенты, у которых возникла типичная (несомненная) стенокардия с тремя отличительными признаками:
Ко второй группе будут относиться пациенты с атипичной (вероятной) стенокардией, у которых будут наблюдаться только два признака из вышеперечисленных.
К третьей группе будут относиться пациенты с болями, не связанными с ишемией миокарда. У этих людей все вышеперечисленные симптомы отсутствуют, или же отмечается только один признак из вышеперечисленных.
Что можно отнести к характерным болям при стенокардии?
Чаще всего симптомы напоминают давящие боли за грудиной жгучего характера, иногда отдающие в левую руку, нижнюю челюсть, в левую лопатку. В некоторых случаях боли сопровождаются одышкой. Некоторые пациенты описывают подобные ощущения, как будто на их грудь положили горячий утюг. В литературе встречается термин «грудная жаба».
Данная боль появляется обычно во время физической или эмоциональной нагрузки и также быстро исчезает после прекращения той нагрузки, которая вызвала приступ.
Например, если возникает жгучая боль за грудиной, которая не даёт подняться на один этаж, поэтому при подъёме приходится отдохнуть и подождать, пока пройдёт боль, то это сигналы типичной (несомненной) стенокардии. По этому поводу нужно срочно обратиться к врачу.
Если при ходьбе возникает неприятное ощущение возле левой лопатки или в левой челюсти, в связи с чем не удаётся быстро идти и приходится останавливаться для исчезновения данного ощущения, то этот случай является проявлением атипичной (вероятной) стенокардии.
К сожалению, некоторые пациенты не могут оценить характер болей и часто путают стенокардию с другими заболеваниями, чем могут ввести в заблуждение и себя, и лечащего врача. Например, некоторые пациенты принимают её за обыкновенную изжогу. Были случаи, когда человек жаловался только на боль в левой половине челюсти, путая её с зубной болью. Поэтому важно помнить, что характерным отличием стенокардических болей является их связь с физической или эмоциональной нагрузкой. В некоторых случаях повышение артериального давления может приравниваться к физической нагрузке.
Для стенокардии НЕ свойственны:
Патогенез стенокардии
Чтобы разобрать в патогенезе стенокардии, надо обратить внимание на патогенез его основной причины — атеросклероза.
Существуют две основные теории роста атеросклеротической бляшки в стенке сосуда, которые дополняют друг друга. Одну из них знают даже те люди, которые не имеют медицинского образования, — это избыточное образование холестерина в крови.
В наше время каждый знает о свойствах холестерине, поэтому многие обращают внимание на продукты питания, где есть надпись «без холестерина». Некоторые даже пользуются таблицами продуктов с низким содержанием холестерина, чтобы правильно подойти к составлению своего рациона. Это действительно важно. Еще патоморфолог Н.Н. Аничков в 1913 году в экспериментах на кроликах показал, что добавление холестерина к обычному корму вызывает изменения в аорте, похожие на нарушения, которые наблюдаются у человека при атеросклерозе.
Но, не смотря на это, холестерин является значимым химическим элементом, участвующим в обмене веществ. Без него человек не может существовать. И даже если бы люди постоянно ели продукты с высоким содержанием холестерина, атеросклеротический процесс с возрастом всё равно протекал бы не так быстро, как у людей с наличием факторов риска развития атеросклероза.
Вторая теория развития атеросклероза появилась позже. Она заключается в ответе, возникающем на повреждение эндотелия сосуда — тоненькой внутренней оболочки артерий, толщиной в одну клетку. Её может повредить те же факторы риска:
В итоге повышения концентрации холестерина в крови и повреждения эндотелия начинают образовываться атеросклеротические бляшки, вызывая различные заболевания, в том числе и стенокардию. [6]
Классификация и стадии развития стенокардии
Стенокардию подразделяют на три основные группы:
Чаще всего встречаются первые два типа.
Стабильная стенокардия характеризуется регулярным возникновением стенокардических симптомов, причём их выраженность с течением времени не меняется. Это связано со структурой бляшки, которая сохраняет свою форму или медленно увеличивается.
Нестабильная стенокардия связана с разрывом атеросклеротической бляшки и возникновением тромба. Исходя из этого существуют три подгруппы такой стенокардии:
Нестабильная стенокардия требует безотлагательных мер.
Вазоспастическая стенокардия встречается очень редко. Она характеризуется отсутствием бляшек и возникновением спазма коронарных артерий, вызванного стрессом, нагрузкой или лекарственными препаратами.
Помимо этого существует классификация стабильной стенокардии, которая разработана Канадским сердечно-сосудистым обществом. Она включает четыре функциональных класса (ФК) по мере выраженности синдрома и сохранившегося просвета коронарного сосуда:
Осложнения стенокардии
При отсутствии лечения и несвоевременном обращении к врачу могут возникнуть серьёзные осложнения.
Чаще всего встречается переход из стабильной стенокардии в нестабильную, а далее в инфаркт — состояние, когда клетки сердца отмирают из-за прекращения поступления кислорода и питательных веществ. В большинстве случаев этот процесс развивается вследствие разрыва атеросклеротической бляшки такими повреждающими факторами, как высокое артериальное давление, воздействие угарного газа, образующегося в результате курения, токсическое действие высокой концентрации глюкозы в крови и т.д. Впоследствии на месте инфаркта формируется рубец — постинфарктный кардиосклероз. В худших случаях всё заканчивается летальным исходом.
К другим осложнениям стенокардии можно отнести различные виды аритмии и хроническую сердечную недостаточность.
Сразу стоит отметить, что эта шкала не относится к пациентам, которые страдают атеросклерозом, сахарным диабетом (любого типа), хронической болезнью почек (СКФ 2 ), и к лицам с очень высоким уровнем факторов риска. У данных людей суммарный риск автоматически считается высоким и очень высоким — более 15%.
Шкала SCORE очень хорошо показывает не только вероятность смерти в следующие 10 лет, но и те факторы риска, на которые нужно обратить внимание, чтобы не произошёл печальный исход.
Оценка суммарного риска производится исходя из таких факторов, как возраст, пол, курение, артериальное давление и уровень общего холестерина, но не учитывает хронический стресс, избыточную массу тела, ЛПВП и новые факторы риска (С-реактивный белок и гомоцистеин). Поэтому данная шкала всё же не заменит знания и клинический опыт врача.
Диагностика стенокардии
После сбора жалоб, анамнеза жизни и заболевания и осмотра назначаются дополнительные лабораторные и инструментальные обследования.
Лабораторные исследования в основном направлены на диагностику дислипидемии, которая способствует формированию атеросклеротических бляшек. Для этого назначается анализ липидного спектра крови, в который входит общий холестерин и его фракции.
К инструментальными методам в первую очередь относят электрокардиограмму (ЭКГ). Многие пациенты идут к кардиологу с вопросом «всё ли нормально у меня с сердцем» только с одной плёнкой ЭКГ. Но, к сожалению, эти показатели имеют информативную значимость только во время приступа. В большинстве случаев по одной плёнке ЭКГ, снятой в покое, определить стенокардию невозможно, т. к. она может показать только нарушения ритма, гипертрофию (увеличение) различных отделов сердца, нарушение проведения или наличие перенесённого инфаркта миокарда.
Также существует ультразвуковое исследование сердца, которое показывает его структуру и может выявить возможные отклонения. Эхокардиография предназначена для определения размеров сердца и его камер, наличия пороков (стенозов и недостаточности) клапанов, новообразования и перенесённого инфаркта. Но данной исследование, как и ЭКГ, недостаточно информативно, если оно проводилось вне приступа стенокардии, в состоянии покоя.
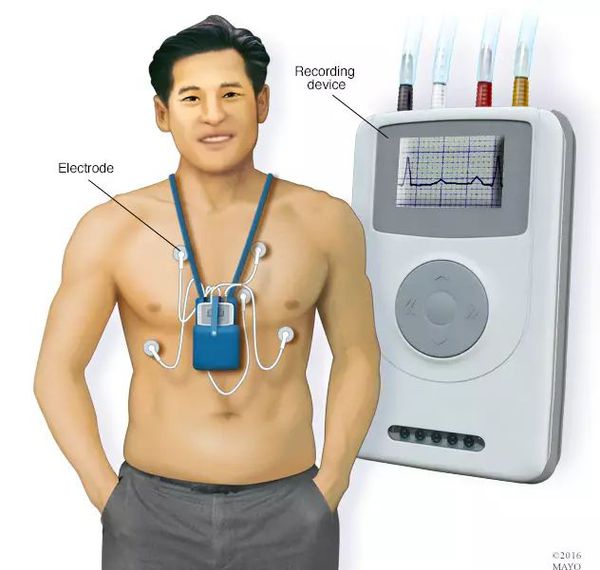
Холтеровское мониторирование ЭКГ (амбулаторное мониторирование) гораздо информативнее вышеуказанных исследований. Его целесообразно проводить для того, чтобы выявить признаки ишемии миокарда во время повседневной активности. Для этого пациент примерно сутки ходит, ест и спит с прикреплённым к нему апаратом, т. е. выполняет обычную повседневную физическую нагрузку. При возникновении приступа обследуемый фиксирует случай в дневнике и затем информирует врача о том, когда и каких условиях возникли симптомы. Чувствительность данного метода в диагностике ишемической болезни сердца составляет 44-81%.
Так как в покое приступы стенокардии практически не возникают, существуют методы обследования с использованием физической нагрузки. По аналогии с электрокардиограммой проводят велоэргометрию и тредмил-тест: снятие ЭКГ проводится в то время, когда пациент выполняет физическую нагрузку на велосипеде или беговой дорожке. Чувствительность данного метода составляет примерно 68%.
Более чувствительным методом является стресс-ЭхоКГ — это то же ультразвуковое исследование сердца, только выполненное после физической нагрузки. С увеличении пульса во время бега миокард потребляет больше кислорода и питательных веществ. При сужении сосуда в мышцу не поступает достаточное количество, в результате чего возникает приступ загрудинных болей, и появляются нарушения в сокращении. В итоге развивается гипокинезия, которую можно рассмотреть при ультразвуковом исследовании. Такое исследование обладает большей чувствительностью (80-85%) и специфичностью (84-86%)
При невозможности выполнить ЭКГ и ЭхоКГ во время физической нагрузки можно воспользоваться чреспищеводной эклектрокардиостимуляцией (ЧПЭС) или фармакологическими пробами. Эти методы основаны на повышении потребности миокарда в кислороде путём увеличения пульса без существенного изменения артериального давления.
Существует также два менее распространённых метода исследования: перфузионная сцинтиграфия миокарда с нагрузкой и мультиспиральная компьютерная томография сердца.
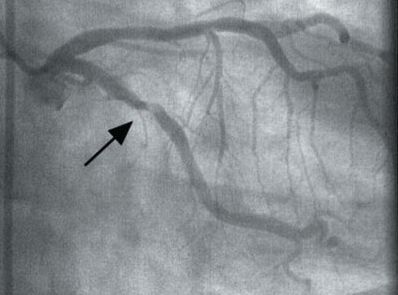
Основным методом оценки состояния артерий, при котором визуально можно распознать сужение сосуда, является коронарная ангиография (КАГ) — рентгеноконтрастный метод обследования, достоверно определяющий место и степень сужения артерий, а также тип кровоснабжения, признаки тромбоза, изъязвления, кальциноза и спазма коронарной артерии.
По срокам выполнения данное обследование разделяют на экстренную (в течение 6 часов), неотложную (в течение 6-12 часов) и плановую.
Экстренная КАГ выполняется при нестабильной стенокардии или наступившем инфаркте миокарда, когда важна каждая минута.
К показаниям к плановой КАГ относят:
Абсолютных противопоказаний для назначения КАГ в настоящее время не существует.
Промежуточное место занимает неотложная КАГ. Она проводится в случае ухудшения состояния пациента, который находится на лечении в стационаре по поводу прогрессирования стенокардии, при присоединении приступов стенокардии покоя, отсутствии эффекта от максимальной терапии, а также при ухудшении состояния после эндоваскулярной операции или аортокоронарного шунтирования. [1] [10]
Лечение стенокардии
Изменение образа жизни
Как заболевание, возникающее преимущественно из-за образа жизни, лечение стенокардии следует начинать с его изменения. Без этого невозможно добиться 100% результата в лечении стенокардии.
В первую очередь нужно обратить внимание на питание. Продукты, включённые в рацион, должны содержать больше растительной клетчатки и меньше холестерина: следует исключить жирные виды мяса, такие как свинина и говядина, и увеличить количество потребляемых овощей и фруктов.
Дополнительно следует изменить отношение к физическим нагрузкам. Ежедневно рекомендуется тратить 40 минут на физическую активность, которая должна заключаться не в поднятии тяжести или работе в саду/огороде, а в ходьбе, прогулках, катании на лыжах, коньках и танцах. Данные виды физической активности не должны изнурять, а приносить только удовольствие.
После изменения привычек питания и физической активности исчезнут такие факторы, как стрессы и избыточный вес. Помимо прочего следует отказаться от курения и злоупотребления алкоголем.
Медикаментозное лечение
Что касается лекарственной терапии, то она предусматривает решение трёх основных задач:
В первую очередь назначаются статины — препараты, снижающие уровень холестерина. Эти лекарства влияют на основную причину сужения сосудов — атеросклероз.
Приём статинов нужно осуществлять постоянно и подбирать дозу до достижения целевых уровней липопротеидов низкой плотности (часть общего холестерина, влияющая на атеросклероз сосудов). Целевой уровень при очень высоком суммарном риске — менее 1,8 ммоль/л или больше 50% снижения от исходного уровня. При высоком риске — менее 2,5 ммоль/л, при умеренном — менее 3 ммоль/л. [9] [11]
Статины являются основным классом препаратов в лечении стенокардии. И хотя они не приносят заметного улучшения, как препараты, снижающие артериальное давление, зато значительно улучшают прогноз заболевания.
Благоприятное кардиопротективное действие оказывают ингибиторы АПФ и сартаны. Хотя их применяют в качестве снижения артериального давления, в данном случае они играют роль кардиопротекторов (защитников сердца). [4]
Каждый пациент со стенокардией должен понимать, что у него высокий риск возникновения инфаркта миокарда, поэтому в его домашней аптечке всегда должны быть нитраты быстрого действия (нитроглицерин, нитроспрей) и таблетка ацетилсалициловой кислоты (аспирин). Нитроглицерин может приниматься в виде пролонгированных таблеток или в случае приступов стенокардии.
Помимо консервативного (терапевтического) лечения существуют хирургические методы. Они могут выполняться как планово, так и экстренно. К ним относятся:
Прогноз. Профилактика
К сожалению, в практике врачей встречаются пациенты, которые не воспринимают всерьёз перенесённый инфаркт миокарда. Они не запоминают название препаратов, которые принимают, предоставляют контроль приёма этих лекарств своему супругу или супруге и обращаются за помощью не в плановом порядке, а лишь при появлении боли в сердце. Такое отношение к своему здоровью крайне опасно.
Однако чаще всего встречаются люди со стенокардией, которые контролируют свой пульс и уровень ЛПНП, знают все препараты наизусть, разбираются в качестве лекарственного средства и каждый год планово посещают терапевта и кардиолога. У таких пациентов прогноз заболевания, безусловно, благоприятный.
Эти две группы пациентов хорошо демонстрируют, что прогноз зависит от факторов риска, приверженности к лечению и своевременной терапии.
Что делать в случае приступа стенокардии или инфаркта миокарда
Что нужно делать, чтобы стенокардия не появилась
Самое главное — вести активный образ жизни. Если нравится кататься на лыжах, ходить на танцы или по вечерам прогуливаться с друзьями, то не стоит от этого отказываться, ведь тогда настроение будет хорошим, тело стройным, а сосуды здоровыми.