Спазмы в кишечнике чем снять боль у взрослого
Спазмы в кишечнике чем снять боль у взрослого
Синдром раздраженной толстой кишки
Причины
Хотя причины СРКТ не ясны, известно, что толстая кишка людей, страдающих этим заболеванием, более реактивна, чем здоровых. У человека с СРКТ работу толстого отдела кишечника изменяют некоторые триггеры, например определенная пища, медикаменты или стресс.
Cимптомы
Что можете сделать Вы
Употребление в пищу клетчатки и приём слабительного (изредка) может снять запор, но для начала вам стоит проконсультироваться с вашим врачом.
Исследования показали, что у женщин симптомы проявляются острее в период менструального кровотечения, поэтому если вы принимаете половые гормоны, помните, что они могут вызвать обострение СРКТ.
Лечение
Что может сделать врач
Специфического анализа на СРКТ не существует. Врач назначит вам анализы и исследования для того, чтобы исключить другие заболевания. Исключив из списка возможных диагнозов серьёзные заболевания, врач успокоит вас.
В таких случаях обычно рекомендуют диету, богатую клетчаткой. Врач посоветует, что вам необходимо изменить в образе жизни.
Из лекарственных средств назначают мягкие транквилизаторы (в случае если вы находитесь в состоянии стресса или патологической тревоги), спазмолитики, противодиарейные препараты и слабительное средства в случае запора.
Профилактика синдрома раздраженной толстой кишки
Учитесь справляться со стрессом, делайте специальные упражнения и используйте различные техники релаксации.
Спазмы в кишечнике

Причины спазмов, боли, вздутия
Вздутия и спазмы кишечника возникают по ряду причин. В их числе:
заболевания органов пищеварительного тракта;
употребление в пищу несвежих продуктов, острых, жирных или холодных блюд;
избыток мучных продуктов в рационе;
кишечные, паразитарные инфекции;
нарушение кровоснабжения тканей из-за сдавливания либо атеросклероза сосудов;
беременность, патологии органов малого таза;
ранний детский возраст.
Спазм кишечника у взрослых в большинстве случаев обусловлен болезнями ЖКТ или несбалансированным питанием. От спастических болей страдают пациенты с хроническим гастритом, гепатитом, панкреатитом, язвой желудка – болезнями, при которых нарушается процесс пищеварения. Непереваренная еда попадает из желудка в кишечник, из-за чего раздражаются рецепторы стенок, что вызывает болезненные ощущения. Боли и спазмы после употребления несвежей еды являются признаком пищевого отравления, сопровождаются тошнотой и рвотой. Если человек ест слишком острую или холодную пищу, происходит раздражение нервных окончаний кишечной стенки, возникает боль.
Спазм мускулатуры кишечника при гриппе и ОРВИ обусловлен интоксикацией организма из-за вирусной инфекции. При кишечных и паразитарных инфекциях происходит размножение патогенных микроорганизмов или гельминтов в просвете кишки, что негативно сказывается на перистальтике. Попадание инородного тела, формирование каловых камней уменьшает проходимость кишок. Когда просвет кишечной трубки сужается, организм реагирует на это спастическими сокращениями мускулатуры кишечной стенки.
Спазмы кишечника при беременности обусловлены увеличением размеров матки, которая сдавливает внутренние органы. Схваткообразные боли в животе могут возникать при опухолях и воспалениях органов малого таза.
Спазм кишечника у ребенка младше полугода встречается часто и является своего рода особенностью младенческого возраста. У новорожденных еще не сформированы все функции пищеварительной системы. Спастические боли могут возникать из-за сниженной выработки ферментов, дисбактериоза или дисбиоза, несовершенства регуляции работы органов ЖКТ нервной системой.
Симптомы спазма кишечника
Основной признак спастических сокращений — схваткообразная боль в животе. В зависимости от причины спазмов в кишечнике патология может проявляться:
болями в эпигастральной зоне, правом или левом боку;
Ночные спазмы в мышах ног: лечение, профилактика
Судорога – непроизвольное, неконтролируемое сокращение мышцы. Когда она сокращается, человек испытывает неприятное подергивание, сжатие или сильную боль. Непроизвольно сокращаться могут различные мышцы, но чаще спазмы возникают в ноге: в икрах, ступнях или в пальцах. Одновременно может сводить одну или несколько мышц. Это происходит в расслабленном состоянии, ночью, когда человек спит. Из-за резкой боли он просыпается. Нарушается сон, и за ночь не удается хорошо отдохнуть.
С судорогами конечностей во время ночного отдыха сталкиваются до 75% женщин и мужчин старше 60 лет. Многие считают ночные судороги – неприятным, но неопасным возрастным явлением. Но они бывают и у молодых людей, у детей. На ночные спазмы с резкой болью часто жалуются женщины во время беременности.
Чтобы избавиться от неприятного симптома, мешающего отдыхать, нужно разобраться, почему он возникает, как его лечить.
Самые распространенные причины
Судороги ног возникают из-за различных особенностей и нарушений в работе организма:
Застой крови в венах
Спазмы в икроножных мышцах могут быть симптомом развивающегося варикозного расширения вен. Нужно проконсультироваться с врачом, если есть отеки, тяжесть в ногах. Они возникают из-за застоя венозной крови. С помощью судорожных сокращений мышц организм пытается активизировать движение крови в венах. Видимые проявления заболевания на этой стадии отсутствуют. Нет вздувшихся, выступающих над кожей вен, сосудистых звездочек. Если своевременно начать лечение, они не появятся, а спазмы перестанут беспокоить вас по ночам.
Недостаток микроэлементов
В крови содержатся электролиты с положительным и отрицательным зарядом, которые проводят заряды электрического тока, что необходимо для доставки в клетки питательных веществ и кислорода. Если в организм поступает недостаточно кальция, калия, натрия, магния, нарушается водно-солевой баланс и взаимодействие положительных и отрицательных частиц. Возникают неконтролируемые реакции, заставляющие мышцы сокращаться. Спазмы часто ощущаются в икрах, бедрах, ступнях, кистях рук.
Даже если вы едите много овощей, фруктов, пьете витаминно-минеральный комплекс, рекомендованный врачом, сдайте анализ, чтобы проверить биохимический и электролитный состав крови. Минеральные вещества могут поступать в организм, но слабо усваиваться, если не хватает витаминов, жирных кислот или в рационе много белка, при расщеплении которого ускоряется вывод из организма кальция.
Эндокринные расстройства
Если сводит ноги по ночам, появилась быстрая утомляемость, раздражительность, нужно проверить эндокринную систему. Причиной неприятных ночных спазмов может быть гипотиреоз (нарушение работы щитовидной железы) или сахарный диабет. При этих заболеваниях, даже на ранних стадиях, нарушается обмен веществ и хуже усваиваются кальций, магний, натрий. Сахарный диабет влияет на работу нервной системы. Нервы на руках и ногах получают «фальшивые» импульсы из головного мозга, и заставляют мышцы сокращаться. Может ощущаться легкое потягивание или сильная кратковременная боль.
Заболевания почек
При заболеваниях почек уменьшается содержание калия и кальция, а натрия – увеличивается. Нарушается водно-солевой баланс, возникают произвольные электрические импульсы, и человек ощущает, как мышцы сводит судорога.
Обезвоживание организма
Обезвоживание организма и сопровождающее его нарушение водно-солевого баланса возникает не только из-за недостатка жидкости. Он развивается у людей, которые пьют много кофе или злоупотребляют алкоголем, едят чрезмерно соленую пищу (соленые и маринованные овощи, чипсы, сухарики, колбасы, соленую рыбу). Обезвоживание быстро развивается при диарее, рвоте.
Резкий перепад температур
Если в спальне ночью сильно падает температура (из-за открытого окна, отключения отопления), мышцы может сводить судорога. Проблему решит теплая пижама и одеяло, простынь с электроподогревом.
Прием мочегонных средств, противовоспалительных препаратов
Мочегонные препараты ускоряют выведение из организма минералов, что приводит к нарушению водно-солевого и электролитического баланса. Во время отдыха, когда мышцы расслаблены, непроизвольное сокращение ощущается особенно сильно, нарушает сон.
Лечение противовоспалительными препаратами может дать нежелательный побочный эффект – мышечные спазмы, о чем производители предупреждают в инструкции. Когда человек перестает принимать препарат, они перестают его беспокоить.
Тесная обувь, одежда
Женщины ходят целый день в туфлях на высоких каблуках, мужчины – в модельной обуви с узкими носками, сдавливающими стопу. Молодые люди часто носят узкие джинсы. В ногах нарушается кровообращение. Мышцы сокращаются, чтобы активизировать кровоток. Достаточно выбрать одежду и обувь, которая не стесняет движений, не сдавливает тело, и спазмы не будут беспокоить.
Физические и эмоциональные перегрузки
На ночные спазмы в ногах часто жалуются люди, которые работают стоя или много ходят (продавцы, почтальоны, парикмахеры), спортсмены. У швей, музыкантов судорогой может сводить кисти рук, пальцы. Упражнения, направленные на растяжку мышц, помогают снять напряжение. Их нужно делать перед тренировкой, в перерыве на работе.
Провоцируют судорожные сокращения мышц во время отдыха волнения, сильный стресс. Не спешите принимать успокоительные препараты (пустырник, валериана и т.п.). Спазмы возникают не из-за сбоев в работе нервной системы. При стрессе в организме увеличивается выработка гормона кортизола, что приводит к снижению усвоения кальция, нарушению водно-солевого и электролитного баланса. Спазмы чаще возникают в бедрах, икроножных мышцах.
Почему сводит ноги у пожилых мужчин и женщин?
С возрастом снижается способность организма усваивать микроэлементы. И даже если меню составлено на основании рекомендаций диетологов, в нем много овощей, фруктов, молочных продуктов, у пожилых людей может сводить судорогой мышцы рук, икр, ступень, пальцев из-за недостатка кальция и других микроэлементов.
В пожилом возрасте многие страдают варикозным расширением вен, а это заболевание, даже в начальной стадии, становится причиной судорог в икрах, бедрах.
Еще одна причина, из-за которой судороги нарушают сон пожилых людей – прием медикаментов. Врачи часто назначают пожилым пациентам мочегонные средства и другие лекарства, вызывающие мышечные спазмы.
При малоподвижном образе жизни даже небольшая физическая нагрузка, длительная прогулка, работа на огороде, может привести к переутомлению, и сон несколько раз за ночь прерывают спазмы.
Что делать, если сводит ноги у ребенка
Дети быстро растут. Ботинки, кроссовки или джинсы могут стать тесными за несколько месяцев. Растущему организму они приносят больше вреда, чем взрослому. Не разрешайте ребенку донашивать обувь, одежду до конца сезона. Она может провоцировать ночные спазмы в ступнях, икроножных мышцах.
Причиной судорог может быть и недостаток минеральных веществ из-за несбалансированного питания или нехватки витамина D. Частое употребление снеков, сладких газированных напитков приводит к обезвоживанию организма. Ограничивайте их употребление, а если сон ребенка нарушают судороги – полностью исключите из рациона.
Если судороги возникают часто и сильно беспокоят ребенка, который занимается спортом – нужно снизить нагрузку, больше отдыхать, избегать стрессов.
Ночные судороги у беременных
Во время беременности расход микроэлементов значительно увеличивается. Кальций, калий, магний необходимы для роста и развития плода. Если организму будущей мамы их не хватает, он сигнализирует об этом мышечными спазмами. Правильно питайтесь, откажитесь от кофе, фаст-фуда, ограничьте употребление соли. Попросите врача назначить комплекс витаминов и минеральных веществ.
Со второго триместра беременности вес женщины увеличивается. Ноги, особенно стопы, испытывают дополнительную нагрузку, что затрудняет кровообращение. Если появились спазмы, выполняйте зарядку для беременных, включающие упражнения на растяжку, потягивания. Не принимайте во время беременности лекарств без консультации с врачом.
К какому врачу обратиться
Чтобы понять, почему ноги сводит судорога, обратитесь к терапевту. Он даст направления на общий и биохимический анализ крови. Эти исследования позволяют выявить сбои в работе эндокринной системы, проверить, достаточно ли в организме кальция и других микроэлементов.
В зависимости от результатов обследования терапевт назначит лечение или направит к флебологу, сосудистому хирургу, эндокринологу.
Методы лечения
Лечить судороги нужно комплексно: правильно питаться, принимать витаминно-минеральный комплекс, носить удобную одежду, пить достаточно воды, уменьшить употребление кофе, спиртных напитков, не принимать лекарства без назначения врача, не переутомляться.
Если спазмы вызваны заболеванием почек, эндокринной системы, варикозным расширением вен – нужно лечить основное заболевание.
Чтобы снять спазм, попробуйте сильно ущипнуть ногу, приложить холодное полотенце или стать на холодный пол.
Для профилактики судорог можно делать перед сном теплые ванночки для ног, потягивать их, разминать. Подложите под стопы подушку, чтобы они были немного приподняты. Это улучшит кровообращение.
Ангина (острый тонзиллит)
Терминология
Слово «гланды» широко распространено; особенно часто оно употребляется родителями детей с ЛОР-патологией (при этом подразумевается пара конкретных гланд), хотя в медицине, строго говоря, имеет нарицательный смысл и обозначает железы вообще, железы как таковые.
Две нёбные железы, или миндалины, или тонзиллы (tonsilla palatina), – являются важными элементами т.н. глоточного лимфоидного кольца (син. «лимфоэпителиальное кольцо Пирогова-Вальдейера»), выполняющего локально-иммунную и барьерную функции у входа в пищеварительный и дыхательный тракты. Небные миндалины испещрены и пронизаны сложно устроенными канальцами (лакунами, криптами) с открывающимися в них мешочками-фолликулами; такое строение способствует не только эффективному функционированию этого парного органа при достаточно компактных размерах, но и скоплениям экссудата, что на фоне неблагоприятных условий облегчает внедрение различных микроорганизмов и начало инфекционно-воспалительного процесса.
Быстро и бурно развивающееся воспаление пары небных миндалин носит название острый тонзиллит. В просторечье его гораздо чаще называют ангиной, – от лат. «сдавливать», «сжимать» (горло); данный термин также вполне официален и употребляется в международной медицинской документации, хотя со временем устаревает и будет, видимо, окончательно замещен диагнозом «тонзиллит», более точным и лучше отвечающим канонам медицинского словообразования.
Следует подчеркнуть, что тонзиллиты, как и другие воспалительные процессы, могут протекать с различной динамикой – в острой, подострой или хронической форме. Семантика слова «ангина» подразумевает именно острое течение; хронической ангины не бывает, тогда как хронический тонзиллит встречается сплошь и рядом, особенно в педиатрии.
Спорным остается вопрос о том, корректно ли называть ангиной обострение хронического тонзиллита: клиника сходная, но терапевтическая стратегия отличается от подхода к лечению первичного острого процесса.
Остается добавить, что такая жалоба, как боль в горле, и такой диагноз, как острый тонзиллит (ангина в той или иной клинической форме), являются одними из наиболее распространенных в практике ЛОР-врача.
Причины
Как следует из вышесказанного, ангина во всех случаях является инфекционно-воспалительным процессом. В роли патогена высевается, как правило, бета-гемолитический стрептококк, реже другие кокковые или палочковидные бактериальные культуры (стафилококк, пневмококк, условно-патогенная клебсиелла и т.д. ). Нередко инфекция оказывается полимикробной. Выделяют также специфические формы острого тонзиллита, – в качестве примера обычно приводится ангина Симановского-Плаута-Венсана (некротический язвенно-пленчатый фузоспирохетоз), вызываемая сочетанием анаэробной веретенообразной фузобактерии со спирохетой Венсана, колонизирующей полость рта.
Однако острый тонзиллит может быть не только бактериальным. Встречаются ангины грибковой, вирусной (герпетической, аденовирусной и пр.), а также комбинированной этиологии, – когда в роли симбиотических копатогенов выступают, например, кокки и грибки рода Candida.
Любой современный образованный человек, даже не будучи специалистом, с легкостью перечислит основные факторы риска: ослабление местного и общего иммунитета, наличие очагов хронической инфекции (особенно в непосредственной близости к миндалинам, т.е. в носоглотке, полости рта, органах слуха и зрения, верхних дыхательных путях, пищеводе и т.д.), курение, затруднения носового дыхания и, вообще, нарушения естественной вентиляции носоглотки, гиповитаминоз, несбалансированный рацион.
В отличие от первичной (простой, банальной) ангины, ангина вторичная (симптоматическая) развивается на фоне и вследствие скарлатины, мононуклеоза, агранулоцитоза и других заболеваний.
Учитывая многообразие потенциальных патогенов, возможны самые разные пути распространения инфекции, поэтому больной, если он лечится дома, должен быть максимально изолирован от контактов со здоровыми членами семьи (включая отдельную посуду, полотенце и т.д.).
Симптоматика
Ведущий симптом – боль в горле, особенно при глотании и приеме пищи. Интенсивность болевого синдрома может варьировать от вполне терпимой до выраженной. В разных случаях различается также выраженность симптомов общей интоксикации (повышение температуры тела от 37°C до 40°C и более, слабость, общее недомогание, головная боль, утрата аппетита, нарушения сна, увеличение и болезненность регионарных лимфоузлов) и локального воспаления в миндалинах (отечность, гиперемия).
Выше перечислены наиболее типичные, общие проявления острого тонзиллита. Прочие симптомы могут отличаться настолько существенно, что это служит основанием для выделения нескольких сравнительно самостоятельных клинических форм.
Катаральная ангина является наиболее распространенной и, к счастью, наименее тяжелой формой. Проявляется жжением, «першением» в горле, пересыханием слизистых ротоглотки, обложенностью языка, умеренной болью при глотании. Как правило, в синдроме инфекционной интоксикации, протекающего на фоне субфебрилитета, выражена астеническая составляющая. На миндалинах может появляться слизисто-гнойный налет. При достаточном иммунном отклике симптоматика редуцируется за несколько дней.
Фолликулярная ангина, также весьма распространенная, обычно манифестирует высокой температурой, резкой иррадиирующей болью в горле, выраженной клиникой интоксикации, лихорадочным состоянием (вплоть до симптомов угнетения центральной нервной системы), нарушениями со стороны ЖКТ, рвотой. Множественное нагноение мелких фолликулов придает миндалинам характерный вид «звездного неба»; спонтанное вскрытие приводит к скоплениям гноя. Активная фаза заболевания продолжается примерно неделю.
Лакунарная ангина представляет собой, по сути, более тяжелый вариант фолликулярной. Нередко добавляются боли в мышцах и суставах, кардиалгии. Миндалины, как правило, покрыты гнойным налетом в виде пленок.
Фибринозная ангина, в свою очередь, может рассматриваться как следующая фаза развития лакунарной ангины: образуется сплошной изжелта-белый налет, покрывающий не только миндалины, но и смежные участки.
Флегмонозная ангина характеризуется распространенным, диффузным гнойно-воспалительным процессом в паренхиме миндалины (чаще одной из двух). Нередко спазмируются мышцы височно-нижнечелюстного сустава. Течение тяжелое.
Гангренозная ангина (язвенно-некротический тонзиллит Венсана, см. выше) характеризуется массовым отмиранием клеток пораженной миндалины, гнилостным запахом изо рта, глубоким изъязвлением с образованием дефектов вследствие гнойного расплавления ткани. Температура тела в большинстве случаев остается умеренно повышенной или нормальной.
Герпетическая (вирусная) ангина встречается чаще у детей, отличается особенно острым началом и высокой контагиозностью, полиморфной выраженной симптоматикой (в т.ч. со стороны ЖКТ), которая, однако, быстро редуцируется. Миндалины покрыты мелкими красными воспаленными пузырьками.
Как это зачастую бывает в медицинской практике, распространенность и известность заболевания вовсе не гарантирует от тяжелых осложнений. Динамика острого тонзиллита может вылиться в интра- или паратонзиллярный абсцесс, спровоцировать запуск ревматического процесса, гломерулонефрита; быстрое распространение инфекции в некоторых случаях результирует менингитом или вторичными воспалениями иной локализации, а также жизнеугрожающим инфекционно-токсическим шоком или сепсисом.
Диагностика
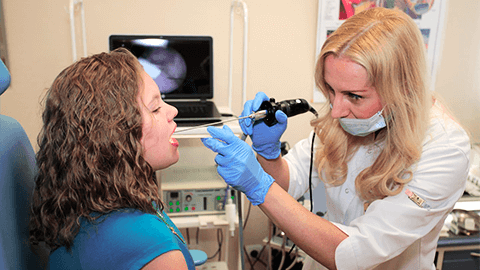
Поскольку миндалины находятся в зоне прямой видимости, специалисту в большинстве случаев достаточно фарингоскопии (визуальный анализ состояния глоточной зоны), анамнеза и жалоб пациента, чтобы достоверно установить диагноз. В этих случаях, особенно если речь идет о вульгарной катаральной ангине, необходимости в дополнительных исследованиях нет. В более серьезных ситуациях обязательно назначается бактериальный посев, серологический анализ или ПЦР, – лабораторные исследования, позволяющие идентифицировать патоген(ы). Инструментальные исследования применяют по мере необходимости, как правило, при наличии или угрозе тяжелых осложнений.
Лечение
Этиопатогенетической терапией является подавление активности инфекционного агента. Однако необходимость применения антибиотиков при банальных первичных ангинах является, по ряду причин (лекарственная устойчивость распространенных патогенов, побочные эффекты и т.д.), весьма и весьма дискутабельным вопросом. В большинстве случаев целесообразна и вполне достаточна консервативная терапевтическая схема, включающая щадящий постельный режим, обильное питье и витаминизированную диету, полоскания (существует масса эффективных вариантов, включая фитотерапевтические), физиотерапевтические процедуры по показаниям. Симптоматически могут назначаться НПВС (нестероидные противовоспалительные средства).
Отдельной проблемой выступает целесообразность, в тех или иных ситуациях, хирургического удаления миндалин. На сайте Лахта Клиники данному вопросу посвящен специальный материал «Тонзиллэктомия».
Боль в горле
Боль в горле — явление, с которым сталкивался каждый человек: неприятные ощущения в виде першения, тупой или режущей боли, затруднения при глотании доставляли и доставляют немало неприятностей многим людям. Давайте разберемся, почему болит горло, как правильно поступить, почувствовав боль и чем лечится этот недуг.
Боль в горле может чувствоваться с одной из сторон, одновременно с двух сторон, быть постоянной или возникать время от времени, чувствоваться только при глотании. Согласно многолетним наблюдениям медиков, боль в области горла, как правило, усиливается вечером и ночью.
Горло может заболеть в любом возрасте: у маленького ребенка одного года от роду и у пожилого человека. В случае с детьми меры стоит принимать сразу же после жалоб на болевые ощущения — вызвать врача или посетить педиатра в поликлинике.
Причины боли в горле
Неприятные ощущения в области горла — симптом заболевания или признак повреждения слизистой, стенок горла или голосовых связок. Болезни, одним из симптомов которых является боль в горле, можно разделить на:
Отдельная категория — причины, вызывающие болевые ощущения, не связанные с заболеваниями:
Инфекции
Болезни, которые вызывают патогенные микроорганизмы, делятся на вирусные и бактериальные. Вирусы — простейшие возбудители болезней, которые не могут развиваться вне живых клеток. Бактерии — одноклеточные организмы, болезнетворные формы которых питаются, размножаются и заражают человека. Этих возбудителей объединяет способ попадания в человеческий организм: с воздухом, водой, пищей.
К вирусным заболеваниям, которые вызывают боль в области горла, относятся:
Большую группу болезней составляют инфекционные заболевания, провоцируемые болезнетворными бактериями:
Неинфекционные заболевания
Боль в горле может быть вызвана болезнями, которые не передаются от человека к человеку:
Диагностика боли в горле
Диагностика всех видов заболеваний производится несколькими методами: наружным осмотром, измерением различных показателей (температуры тела больного, кровяного давления), изучением данных, полученных при сдаче анализов, назначенных лечащим врачом. Важность постановки правильного диагноза переоценить трудно: он него зависит, какие лекарства будут назначены больному. Антибиотики, принимаемые при вирусном заболевании, не только не помогут излечить болезнь, но и вызовут осложнения — лекарство уничтожит полезные для организма бактерии и еще больше ослабит иммунитет.
Острые респираторные заболевания вызываются болезнетворными микроорганизмами — вирусами и бактериями. На второй или третий день после первых ощущений болей в носоглотке у больных повышается температура тела до 38-39 С, слезятся глаза, затрудняется дыхание через нос, появляется насморк. Человек, больной ОРЗ, кашляет, жалуется на головные, реже — мышечные боли
Говоря о гриппе как об острой респираторно-вирусной инфекции, нужно отметить следующие симптомы:
Ангина (тонзиллит)
Ангина, или тонзиллит — воспаление миндалин — наиболее частая причина болей в горле. Вызывается бактериями и вирусами. На ранней стадии у человека болит горло, повышается температура до 38-40 градусов, можно наблюдать покраснение миндалин и прилегающих слизистых. Больной испытывает озноб, мышечные боли. На более поздних стадиях на миндалинах видны небольшие фоликулы — мешочки, из которых выделяется гной. Если лечение болезни запустить или не вылечить полностью, развивается хронический тонзиллит. Заболевание характеризуется периодически возникающими болями в горле, постоянными покраснениями дужками миндалин, болью в области лимфатических узлов, их увеличением. Особенно тяжелыми осложнениями при запущенном хроническом тонзиллите являются:
Фарингит
Фарингит — воспаление слизистой оболочки глотки, часто сопровождается увеличением и воспалением миндалин. Имеет симптомы, схожие с ангиной, сопровождает многие ОРВИ. Диагностируется подробным осмотром ротовой полости, назначением исследований крови на наличие микроорганизмов или антител. Фарингит бывает острым или хроническим в зависимости от течения и стадии болезни.
Ларингит
Если боли в горле сопровождаются потерей голоса, кашлем, хрипом — скорее всего, у больного — ларингит, воспаление тканей гортани, которое распространилось на голосовые связки. Ларингиты могут развиться в результате инфекций, перенапряжения горловых связок или в результате аллергических реакций. Основные симптомы: сухость во рту, першение в горле при попытке разговаривать, кашель, изменение голоса или полное его отсутствие. Высокая температура отсутствует или повышается, если вместе с ларингитом имеется другое заболевание. Особенную опасность ларингит представляет для маленьких детей: в силу строения детской гортани и возможности частых аллергических реакций могут возникать приступы удушья.
Инфекционный мононуклеоз
Мононуклеоз — опасная болезнь, вызываемая вирусом. Человек заболевает, пообщавшись с носителем вируса, использовав посуду, личные вещи, реже — при переливаниях крови. Возраст большей части людей, перенесших заболевание — подростковый, из-за чего мононуклеоз называют «студенческой болезнью». Симптомы:
Новообразования
При постановке диагноза врач, проведя стандартные исследования, может назначить дополнительные исследования на наличие онко-маркеров в крови: это делается при наличии подозрений на появление доброкачественных или злокачественных опухолей. В группе риска — лица с «раковой» наследственностью, курильщики, любители алкоголя. Спровоцировать появление новообразования может травма носоглотки.
Травмы
К травматическим повреждениям слизистых глотки, вызывающим боли в горле, можно отнести:
Травму можно получить в быту и на производстве, работая в опасных условиях труда. Химический ожог может дать о себе знать болью или першением в горле спустя какое-то время после контакта с опасным веществом.
Заболевания горла можно спровоцировать, повредив голосовые связки резким криком, продолжительным разговором на повышенных тонах.
Помощь специалистов
В зависимости от заболевания, метода диагностики и выбранного способа лечения может понадобиться помощь:
Инфекционист поможет установить правильный диагноз, выбрать лекарственные препараты, контролировать ход лечения. Консультация ЛОР-врача позволит выявить связь боли в горле с такими заболеваниями, как отиты, стоматолог устранит инфекционные заболевания десен или зубов, которые послужили очагами для переноса инфекции на область носоглотки.
К сожалению, хирургическое вмешательство — единственный вариант для лечения некоторых болезней, например, таких, как воспаление миндалин носоглотки. Операцию по удалению проводят ЛОР-хирурги.
Лечение боли в горле
Нужно ли бежать к врачу при первых признаках дискомфорта в горле? Безусловно, визит в поликлинику можно отложить, если:
Попробуйте справиться стандартными мерами, принимаемыми при дискомфорте без признаков ОРЗ и повышения температуры:
Стоит записаться на прием к терапевту, когда:
Немедленно вызывайте «скорую»:
Лечение проводится амбулаторно или в условиях стационарно по решению лечащего врача. При амбулаторном лечении в большинстве случаев больному необходимо соблюдать постельный режим, принимать лекарства, назначенные специалистом, соблюдать все его рекомендации. Самолечение может привести к осложнениям, требующим больших сил и времени на устранение болезни.
В некоторых случаях при воспалениях миндалин или слизистой оболочки носоглотки может потребоваться хирургическая операция по удалению тканей — ее проводят в стенах медицинского учреждения под общим или местным обезболиваниям в зависимости от показаний и рекомендаций врача.
Наиболее действенное средство, которое можно посоветовать будущей мамочке — полоскания: лекарственные травы обладают не меньшим обеззараживающим средством, чем некоторые медпрепараты, а частое механическое очищение гортани от микробов поможет быстрее избавиться от болезни. К слову, фурацилин хоть и не является антибиотиком, но обладает отличными антимикробными свойствами: полоскания горла раствором фурацилина оказывают хорошее воздействие при заболеваниях ОРЗ и ангине.
Профилактика боли в горле
Профилактика заболеваний горла направлена прежде всего на укрепление иммунитета, поэтому:
Сторонникам прививок лучше пройти вакцинацию на периоды наибольшей вероятности заболеваний ОРЗ — это значительно снизит риск заболеть простудой или гриппом.
Нужно постараться по возможности избегать контактов с заболевшими членами семьи: пользоваться раздельной посудой, полотенцами, чаще проветривать комнату, где они находятся, носить медицинскую маску в период ухода за заболевшим человеком. После посещения общественных мест желательно тщательно мыть руки и обрабатывать из обеззараживающими растворами.
Будет нелишним прополаскивать горло растворами фурацилина или настойки календулы (ромашки) в качестве профилактики, даже если признаков болезни нет.
Совет: чаще меняйте зубные щетки, особенно актуально после выздоровления от болезни: на щетине могут остаться возбудители болезней, которые впоследствии смогут вновь напомнить о себе болью в горле, повышенной температурой и другими неприятными симптомами.