синдром внутричерепной гипертензии код мкб 10
Доброкачественная внутричерепная гипертензия у детей
14-16 октября, Алматы, «Атакент»
150 участников из 10 стран. Новинки рынка стоматологии. Цены от производителей
Общая информация
Краткое описание
Доброкачественная внутричерепная гипертензия – полиэтиологический симптомокомплекс, обусловленный повышением внутричерепного давления в отсутствие признаков объемного образования или гидроцефалии [1,2].
Автоматизация клиники: быстро и недорого!
— Подключено 300 клиник из 4 стран
Автоматизация клиники: быстро и недорого!
Мне интересно! Свяжитесь со мной
Классификация
Классификация по этиологическим факторам [1,2,3.]
Диагностика
II. МЕТОДЫ, ПОДХОДЫ И ПРОЦЕДУРЫ ДИАГНОСТИКИ И ЛЕЧЕНИЯ
• в плановой госпитализации не нуждается.
• не нуждается в плановой госпитализации.
• несмотря на высокий уровень внутричерепного давления, сознание пациента, как правило, сохранено.
Физикальное обследование
Инструментальные исследования
Доброкачественная внутричерепная гипертензия. Резидуально-органическое состояние ЦНС
14-16 октября, Алматы, «Атакент»
150 участников из 10 стран. Новинки рынка стоматологии. Цены от производителей
Общая информация
Краткое описание
Характерны признаки внутричерепной гипертензии, проявляется приступообразно усиливающейся, чаще по утрам, диффузной распирающей головной болью, на фоне которой возможна рвота, не связанная с приемом пищи; ощущением «тумана» перед глазами, обычно возникающим после пребывания в положении согнувшись; заторможенность, загруженность, безынициативность. Возможны брадикардия, застойный диск зрительного нерва.
На краниограмме иногда определяется расширение входа в турецкое седло, усиление пальцевых вдавлений. Ликворное давление, измеряемое при диагностической поясничной пункции, выше 200 мм рт. ст. однако надо иметь в виду, что при этой манипуляции взятие СМЖ может обусловить опущение миндалин мозжечка и ущемление продолговатого мозга на уровне большого затылочного отверстия. Это ведет к нарушению жизненно важных функций.
Проявляется обычно в возрасте 30-40 лет, чаще у женщин. Механизм развития неясен. Нередко возможна связь между синдромом и перенесенным тромбозом венозных синусов, лечение тетрациклином, пенициллином, витамином А, хроническим отравлением угарным газом, свинцом, эндокринопатией, нарушением менструального цикла, беременностью, применением оральных противозачаточных средств, а также кортикостероидной недостаточностью, неспецифической инфекцией, системными заболеваниями. Синдром обычно разрешается в течение одного года, но может продолжаться и длительнее. Возможна вторичная атрофия зрительных нервов.
Протокол «Доброкачественная внутричерепная гипертензия. Резидуально-органическое состояние ЦНС»
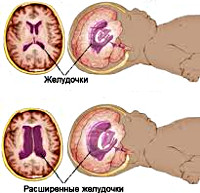
Последствия перинатального поражения центральной нервной системы с гидроцефальным и гипертензионным синдромами
14-16 октября, Алматы, «Атакент»
150 участников из 10 стран. Новинки рынка стоматологии. Цены от производителей
Общая информация
Краткое описание
Союз педиатров России
Год утверждения (частота пересмотра): 2016 (пересмотр каждые 3 года)
Автоматизация клиники: быстро и недорого!
— Подключено 300 клиник из 4 стран
Автоматизация клиники: быстро и недорого!
Мне интересно! Свяжитесь со мной
Классификация
Кодирование по МКБ-10
Примеры диагнозов
• Доброкачественная внутричерепная гипертензия (G 93.2). (Перинатальная транзиторная постгипоксически-ишемическая энцефалопатия).
• Расстройство вегетативной автономной нервной системы. (G90.9) (Перинатальная транзиторная постгипоксически-ишемическая энцефалопатия).
• Гидроцефалия нормального давления (G91.2). Последствия перинатальной церебральной ишемии-гипоксии III ст.
Классификация
Классификация последствий перинатальных поражений нервной системы у детей первого года жизни (Российская ассоциация специалистов перинатальной медицины, 2005 г.) [8]:
Последствия церебральной гипоксии – ишемии 1-2 ст (Р 91.0, Р91.2, Р91.4)
Последствия церебральной ишемии-гипоксии и/или внутричерепного кровоизлияния II-III ст. (P21.9; Р91.1; Р91.2; Р91.5; Р91.8; Р52.1-Р52.9)
Последствия внутричерепной родовой травмы (P10.0, P10.1–P10.9, P11, P11.0-P11.2)
Последствия перинатальных дисметаболических и токсико-метаболических нарушений функций ЦНС
Последствия перинатальных инфекционных заболеваний ЦНС
внутричерепная гипертензия (G93.2)
вегетативной автономной нервной системы (G90.9)
3. Гиперактивное поведение, гипервозбудимость (F90.1)
4. Нарушение (задержка) моторного развития (F82)
5. Сочетанные формы задержки (F84.8)
судороги и ситуационно обусловленные пароксизмальные расстройства (R56.0; R56.8)
1. Различные формы гидроцефалии (G91.0, G91.1, G91.2, G91.8)
2. Органические формы нарушения
психического развития (БДУ F06.9)
3.Формирующиеся и сформированные
параличи – ДЦП G80 (G80.0 – G80.9)
эпилепсии и эпилептические синдромы раннего детского возраста
1. Различные формы гидроцефалии (G91; G91.0; G91.1; G91.3; G91.2; G91.8)
вегетативной автономной нервной системы (G90.9)
3. Гиперактивное поведение, гипервозбудимость (F90.1)
эпилепсии и эпилептические синдромы раннего детского возраста (G40; G40.1; G40.2; G40.4; G40.6; G40.8; G40.9; G41.0-G41.9)
5. Очаговые нарушения при травмах головного мозга (парезы и параличи) (G81.1, G82.1, G83.1, G83.2)
6. Поражение ЧМН при родовых травмах (G51.0, G51.8, J38.0)
7. Последствия родовой травмы спинного мозга (Р11.5). Перинатальная посттравматическая
миелопатия (G81.9; G82.1; G82.3; G82.4; G90.9; G95.1; G95.8)
8. Последствия родовой травмы периферической
нервной системы (Р14, Р14.0-Р14.3, Р14.8, Р14.9).
9. Периферические парезы и параличи (G54.0, G54.1, G83.0, G83.1, G83.2,
1. Последствия преходящих перинатальных дисметаболических нарушений (Р57.8, Р57.9, Р57.0, Р74.1, Р74.2)
эпилепсии раннего детского возраста (G40, G40.1, G40.2, G40.4)
3. Последствия токсико-
метаболических повреждений ЦНС (Р04-Р04.4)
1. Поражение ЦНС вследствие перенесенного энцефалита, менингита, менингоэнцефалита (G09)
2. Поражение ЦНС вследствие перенесенного неонатального сепсиса: менингита, менигоэнцефалита,
вентрикулита (Р36.0- Р36.9)
Этиология и патогенез
7. Сочетание перечисленных факторов.
Гипоксия плода – неспецифическое проявление различных осложнений беременности и родов, прежде всего токсикозов беременных. Степень и выраженность токсикоза, его связь с экстрагенитальной патологией женщины (особенно с болезнями сердечно-сосудистой системы) определяют длительность и выраженность гипоксии плода, центральная нервная система которого наиболее чувствительна к кислородной недостаточности. Антенатальная гипоксия приводит к замедлению роста капилляров головного мозга, увеличивает их проницаемость. Возрастают проницаемость клеточных мембран и метаболический ацидоз, развивается ишемия мозга с внутриклеточным ацидозом. Антенатальная гипоксия часто сочетается с интранатальной асфиксией. Частота первичной асфиксии составляет 5%. Гипоксия и асфиксия сопровождаются комплексом компенсаторно-приспособительных реакций, важнейшей из которых является усиление анаэробного гликолиза.
Геморрагическому (особенно) и ишемическому поражению вещества мозга способствуют некоторые манипуляции в первые 48-72 часа жизни ребенка: введение гиперосмолярных растворов, искусственная вентиляция легких (ИВЛ) и связанная с ней гипоперфузия мозга на фоне падения напряжения углекислого газа, недостаточная коррекция объема циркулирующей крови и др.
Наиболее часто геморрагический инфаркт и ишемия развиваются у плодов и новорожденных в области перивентрикулярных сплетений – субэпендимально в сочетании с поражением вещества мозга. Кровоизлияние может происходить также в боковые желудочки мозга и в субарахноидальное пространство. Помимо описанных изменений, морфологическим субстратом гипоксии, как правило, является полнокровие мозга, его общий или локальный отек.
Хроническая внутриутробная интоксикация может иметь как неспецифическое повреждающее воздействие (гипоксия), так и вызвать четко очерченные метаболические нарушения и, соответственно, специфические клинические синдромы – алкогольный синдром плода, никотиновый синдром, наркотический абстинентный синдром.
Эпидемиология
Диагностика
• Наличие неврологической симптоматики в медицинской документации
Ранняя диагностика формирующегося детского церебрального паралича может и должна проводится на первом году жизни ребенка: при своевременном выявлении у него задержки моторного и психо-речевого развития, нарушений мышечного тонуса, повышении сухожильных рефлексов, несвоевременной редукции безусловных рефлексов и задержке формирования установочных реакций [6,7,18].
Комментарии: у пациентов с перинатальной патологией (гестозы беременных, гипоксия плода, недоношенность в анамнезе) могут выявлять протеинурию, лейкоцитурию, бактериурию. Анализ необходим для принятия решения о возможности проведения восстановительного лечения [6].
Комментарии: у пациентов с перинатальной патологией (гестозы беременных, гипоксия плода, недоношенность в анамнезе), перинатальным поражением центральной нервной системы в анамнезе, с последствиями перинатального поражения центральной нервной системы с гидроцефальным и гипертензионным синдромами часто выявляются отклонения: асимметрия структуры, расширение ликворных пространств, участки гиперэхогенности, др. Метод является скринирующим для выявления структурной патологии головного мозга. Необходимо использование метода по показаниям в динамике на протяжении первого года жизни.
Комментарии: проводится у пациентов с последствиями перинатального поражения центральной нервной системы с гидроцефальным и гипертензионным синдромами при подозрении на тугоухость [6].
Публикации в СМИ
Гипертензия внутричерепная доброкачественная
Доброкачественная внутричерепная гипертензия (ДВГ) — гетерогенная группа состояний, характеризующихся повышенным ВЧД без признаков внутричерепного очага, гидроцефалии, инфекции (например, менингита) или гипертензионной энцефалопатии. ДВГ — диагноз исключения.
Эпидемиология • У мужчин наблюдают в 2–8 раз чаще, у детей — одинаково часто у обоих полов • Ожирение наблюдают в 11–90% случаев, чаще у женщин. Частота среди полных женщин детородного возраста — 19/100 000 • 37% случаев регистрируют у детей, 90% из которых в возрасте 5–15 лет, очень редко младше 2 лет • Пик развития заболевания — 20–30 лет.
Клиническая картина • Симптомы •• Головная боль (94% случаев), более выраженная в утренние часы •• Головокружение (32%) •• Тошнота (32%) •• Изменение остроты зрения (48%) •• Диплопия, чаще у взрослых, обычно вследствие пареза отводящего нерва (29%) • Неврологические расстройства обычно ограничены зрительной системой •• Отёк дисков зрительного нерва (иногда односторонний) (100%) •• Поражение отводящего нерва в 20% случаев •• Увеличение слепого пятна (66%) и концентрическое сужение полей зрения (слепота встречается редко) •• Дефект полей зрения (9%) •• Начальная форма может сопровождаться лишь увеличением затылочно-лобной окружности головы, часто самостоятельно проходит и обычно требует только наблюдения без специфического лечения •• Отсутствие расстройств сознания, несмотря на высокое ВЧД • Сопутствующая патология •• Назначение или отмена ГК •• Гипер-/гиповитаминоз А •• Применение других ЛС: тетрациклина, нитрофурантоина, изотретиноина •• Тромбоз синуса твёрдой мозговой оболочки •• СКВ •• Нарушения менструального цикла •• Анемия (особенно железодефицитная).
Диагностические критерии • Давление ликвора выше 200 мм вод.ст. • Состав ликвора: снижение содержания белка (менее 20 мг%) • Симптомы и знаки, связанные только с повышенным ВЧД: отёк диска зрительного нерва, головная боль, отсутствие очаговой симптоматики (допустимое исключение — парез отводящего нерва) • МРТ/КТ — без патологии. Допустимые исключения: •• Щелевидная форма желудочков мозга •• Увеличение размеров желудочков мозга •• Большие скопления ликвора над головным мозгом при начальной форме ДВГ.
Методы исследования • МРТ/КТ с контрастированием и без него • Поясничная пункция: измерение давления ликвора, анализ ликвора как минимум на содержание белка • ОАК, электролиты, ПВ • Обследования для исключения саркоидоза или СКВ.
Дифференциальная диагностика • Поражения ЦНС: опухоль, абсцесс головного мозга, субдуральная гематома • Инфекционные заболевания: энцефалит, менингит (особенно базальный или вызванный гранулематозными инфекциями) • Воспалительные заболевания: саркоидоз, СКВ • Метаболические нарушения: отравление свинцом • Сосудистая патология: окклюзия (тромбоз синуса твёрдой мозговой оболочки) или частичная обструкция, синдром Бехчета • Оболочечный карциноматоз.
ЛЕЧЕНИЕ
Тактика ведения • Диеты №10, 10а. Ограничение приёма жидкости и соли • Повторное проведение тщательного офтальмологического обследования, включая офтальмоскопию и определение полей зрения с оценкой размеров слепого пятна • Наблюдение, по крайней мере, в течение 2 лет с повторными МРТ/КТ для исключения опухоли головного мозга • Отмена ЛС, способных вызвать ДВГ • Снижение массы тела • Тщательное амбулаторное наблюдение пациентов с бессимптомной ДВГ с периодической оценкой зрительных функций. Терапия показана только у при нестабильном состоянии.
Лекарственная терапия — диуретики • Фуросемид в начальной дозе 160 мг/сут у взрослых; дозу подбирают в зависимости от выраженности симптомов и зрительных нарушений (но не от давления ликвора); при неэффективности дозу можно увеличить до 320 мг/сут • Ацетазоламид 125–250 мг внутрь каждые 8–12 ч • При неэффективности дополнительно рекомендуют дексаметазон по 12 мг/сут, однако следует учесть возможность повышения массы тела.
Оперативное лечение проводят только у пациентов, резистентных к лекарственной терапии или при угрожающей потере зрения • Повторные поясничные пункции до достижения ремиссии (25% — после первой поясничной пункции) • Шунтирование •• Люмбальное: люмбоперитонеальное либо люмбоплевральное •• Другие методы шунтирования (особенно в случаях, когда арахноидит препятствует доступу к люмбальному арахноидальному пространству): вентрикулоперитонеальное шунтирование или шунтирование большой цистерны •• Фенестрация оболочки зрительного нерва.
Течение и прогноз • В большинстве случаев — ремиссия к 6–15 нед (частота рецидивов — 9–43%) • Зрительные расстройства развиваются у 4–12% больных. Потеря зрения возможна без предшествующей головной боли и отёка диска зрительного нерва.
Синоним. Идиопатическая внутричерепная гипертензия
МКБ-10 • G93.2 Доброкачественная внутричерепная гипертензия • G97.2 Внутричерепная гипертензия после шунтирования желудочков
Приложение. Гипертензионно-гидроцефальный синдром обусловлен повышением давления ликвора у больных с гидроцефалией различного происхождения. Проявляется головной болью, рвотой (часто в утренние часы), головокружением, менингеальными симптомами, оглушённостью, явлениями застоя на глазном дне. На краниограммах обнаруживают углубления пальцевых вдавлений, расширение входа в «турецкое седло», усиление рисунка диплоических вен.
Код вставки на сайт
Гипертензия внутричерепная доброкачественная
Доброкачественная внутричерепная гипертензия (ДВГ) — гетерогенная группа состояний, характеризующихся повышенным ВЧД без признаков внутричерепного очага, гидроцефалии, инфекции (например, менингита) или гипертензионной энцефалопатии. ДВГ — диагноз исключения.
Эпидемиология • У мужчин наблюдают в 2–8 раз чаще, у детей — одинаково часто у обоих полов • Ожирение наблюдают в 11–90% случаев, чаще у женщин. Частота среди полных женщин детородного возраста — 19/100 000 • 37% случаев регистрируют у детей, 90% из которых в возрасте 5–15 лет, очень редко младше 2 лет • Пик развития заболевания — 20–30 лет.
Клиническая картина • Симптомы •• Головная боль (94% случаев), более выраженная в утренние часы •• Головокружение (32%) •• Тошнота (32%) •• Изменение остроты зрения (48%) •• Диплопия, чаще у взрослых, обычно вследствие пареза отводящего нерва (29%) • Неврологические расстройства обычно ограничены зрительной системой •• Отёк дисков зрительного нерва (иногда односторонний) (100%) •• Поражение отводящего нерва в 20% случаев •• Увеличение слепого пятна (66%) и концентрическое сужение полей зрения (слепота встречается редко) •• Дефект полей зрения (9%) •• Начальная форма может сопровождаться лишь увеличением затылочно-лобной окружности головы, часто самостоятельно проходит и обычно требует только наблюдения без специфического лечения •• Отсутствие расстройств сознания, несмотря на высокое ВЧД • Сопутствующая патология •• Назначение или отмена ГК •• Гипер-/гиповитаминоз А •• Применение других ЛС: тетрациклина, нитрофурантоина, изотретиноина •• Тромбоз синуса твёрдой мозговой оболочки •• СКВ •• Нарушения менструального цикла •• Анемия (особенно железодефицитная).
Диагностические критерии • Давление ликвора выше 200 мм вод.ст. • Состав ликвора: снижение содержания белка (менее 20 мг%) • Симптомы и знаки, связанные только с повышенным ВЧД: отёк диска зрительного нерва, головная боль, отсутствие очаговой симптоматики (допустимое исключение — парез отводящего нерва) • МРТ/КТ — без патологии. Допустимые исключения: •• Щелевидная форма желудочков мозга •• Увеличение размеров желудочков мозга •• Большие скопления ликвора над головным мозгом при начальной форме ДВГ.
Методы исследования • МРТ/КТ с контрастированием и без него • Поясничная пункция: измерение давления ликвора, анализ ликвора как минимум на содержание белка • ОАК, электролиты, ПВ • Обследования для исключения саркоидоза или СКВ.
Дифференциальная диагностика • Поражения ЦНС: опухоль, абсцесс головного мозга, субдуральная гематома • Инфекционные заболевания: энцефалит, менингит (особенно базальный или вызванный гранулематозными инфекциями) • Воспалительные заболевания: саркоидоз, СКВ • Метаболические нарушения: отравление свинцом • Сосудистая патология: окклюзия (тромбоз синуса твёрдой мозговой оболочки) или частичная обструкция, синдром Бехчета • Оболочечный карциноматоз.
ЛЕЧЕНИЕ
Тактика ведения • Диеты №10, 10а. Ограничение приёма жидкости и соли • Повторное проведение тщательного офтальмологического обследования, включая офтальмоскопию и определение полей зрения с оценкой размеров слепого пятна • Наблюдение, по крайней мере, в течение 2 лет с повторными МРТ/КТ для исключения опухоли головного мозга • Отмена ЛС, способных вызвать ДВГ • Снижение массы тела • Тщательное амбулаторное наблюдение пациентов с бессимптомной ДВГ с периодической оценкой зрительных функций. Терапия показана только у при нестабильном состоянии.
Лекарственная терапия — диуретики • Фуросемид в начальной дозе 160 мг/сут у взрослых; дозу подбирают в зависимости от выраженности симптомов и зрительных нарушений (но не от давления ликвора); при неэффективности дозу можно увеличить до 320 мг/сут • Ацетазоламид 125–250 мг внутрь каждые 8–12 ч • При неэффективности дополнительно рекомендуют дексаметазон по 12 мг/сут, однако следует учесть возможность повышения массы тела.
Оперативное лечение проводят только у пациентов, резистентных к лекарственной терапии или при угрожающей потере зрения • Повторные поясничные пункции до достижения ремиссии (25% — после первой поясничной пункции) • Шунтирование •• Люмбальное: люмбоперитонеальное либо люмбоплевральное •• Другие методы шунтирования (особенно в случаях, когда арахноидит препятствует доступу к люмбальному арахноидальному пространству): вентрикулоперитонеальное шунтирование или шунтирование большой цистерны •• Фенестрация оболочки зрительного нерва.
Течение и прогноз • В большинстве случаев — ремиссия к 6–15 нед (частота рецидивов — 9–43%) • Зрительные расстройства развиваются у 4–12% больных. Потеря зрения возможна без предшествующей головной боли и отёка диска зрительного нерва.
Синоним. Идиопатическая внутричерепная гипертензия
МКБ-10 • G93.2 Доброкачественная внутричерепная гипертензия • G97.2 Внутричерепная гипертензия после шунтирования желудочков
Приложение. Гипертензионно-гидроцефальный синдром обусловлен повышением давления ликвора у больных с гидроцефалией различного происхождения. Проявляется головной болью, рвотой (часто в утренние часы), головокружением, менингеальными симптомами, оглушённостью, явлениями застоя на глазном дне. На краниограммах обнаруживают углубления пальцевых вдавлений, расширение входа в «турецкое седло», усиление рисунка диплоических вен.
Внутричерепная гипертензия — синдром повышенного интракраниального давления. Может быть идиопатическим или развиваться при различных поражениях головного мозга. Клиническая картина складывается из головной боли с давлением на глаза, тошнотой и рвотой, иногда — транзиторными расстройствами зрения; в тяжелых случаях отмечается нарушение сознания. Диагноз выставляется с учетом клинических данных, результатов Эхо-ЭГ, томографических исследований, анализа ликвора, внутрижелудочкового мониторинга ВЧД, УЗДГ церебральных сосудов. Лечение включает мочегонные препараты, этиотропную и симптоматическую терапию. По показаниям проводятся нейрохирургические операции.
МКБ-10
Общие сведения
Внутричерепная гипертензия — синдромологический диагноз, часто встречающийся как во взрослой, так и в детской неврологии. Речь идет о повышении внутричерепного (интракраниального) давления. Поскольку уровень последнего прямо отражается на давлении в ликворной системе, внутричерепная гипертензия также носит название ликворно-гипертензионный синдром или синдром ликворной гипертензии. В большинстве случаев внутричерепная гипертензия является вторичной и развивается вследствие травм головы или различных патологических процессов внутри черепа.
Широко распространена и первичная, идиопатическая, внутричерепная гипертензия, классифицируемая по МКБ-10 как доброкачественная. Она является диагнозом исключения, т. е. устанавливается только после того, как не нашли подтверждения все другие причины повышения интракраниального давления. Кроме того, выделяют острую и хроническую внутричерепную гипертензию. Первая, как правило сопровождает черепно-мозговые травмы и инфекционные процессы, вторая — сосудистые нарушения, медленно растущие внутримозговые опухоли, кисты головного мозга. Хроническая внутричерепная гипертензия зачастую выступает резидуальным следствием острых интракраниальных процессов (травм, инфекций, инсультов, токсических энцефалопатий), а также операций на головном мозге.
Причины и патогенез внутричерепной гипертензии
Повышение интракраниального давления бывает обусловлено целым рядом причин, которые можно разделить на 4 основные группы. Первая — наличие в полости черепа объемного образования (первичной или метастатической опухоли мозга, кисты, гематомы, аневризмы сосудов головного мозга, абсцесса головного мозга). Вторая — отек головного мозга диффузного или локального характера, который развивается на фоне энцефалита, ушиба головного мозга, гипоксии, печеночной энцефалопатии, ишемического инсульта, токсических поражений. Отек не собственно тканей мозга, а церебральных оболочек при менингите и арахноидите также приводит к ликворной гипертензии.
Следующая группа — это причины сосудистого характера, обуславливающие повышенное кровенаполнение мозга. Избыточный объем крови внутри черепа может быть связан с увеличением ее притока (при гипертермии, гиперкапнии) или затруднением ее оттока из полости черепа (при дисциркуляторной энцефалопатии с нарушением венозного оттока). Четвертую группу причин составляют ликвородинамические расстройства, которые в свою очередь бывают вызваны увеличением ликворопродукции, нарушением ликвороциркуляции или понижением абсорбции ликвора (цереброспинальной жидкости). В таких случаях речь идет о гидроцефалии — избыточном скоплении жидкости в черепной коробке.
Причины доброкачественной интракраниальной гипертензии не совсем ясны. Более часто она развивается у женщин и во многих случаях связана с набором массы тела. В связи с этим существует предположение о существенной роли в ее формировании эндокринной перестройки организма. Опыт показал, что к развитию идиопатической внутричерепной гипертензии может приводить избыточное поступление витамина А в организм, прием отдельных фармпрепаратов, отмена кортикостероидов после длительного периода их применения.
Поскольку полость черепа представляет собой ограниченное пространство, любое увеличение размеров находящихся в ней структур влечет за собой подъем интракраниального давления. Результатом является выраженное в различной степени сдавление головного мозга, приводящее к дисметаболическим изменениям в его нейронах. Значительное нарастание внутричерепного давления опасно смещением церебральных структур (дислокационным синдромом) с вклинением миндалин мозжечка в большое затылочное отверстие. При этом происходит компрессия мозгового ствола, влекущая за собой расстройство витальных функций, поскольку в стволе локализуются дыхательный и сердечно-сосудистый нервные центры.
У детей этиофакторами внутричерепной гипертензии могут выступать аномалии развития головного мозга (микроцефалия, врожденная гидроцефалия, артериовенозные мальформации головного мозга), внутричерепная родовая травма, перенесенная внутриутробная инфекция, гипоксия плода, асфиксия новорожденного. В младшем детском возрасте кости черепа более мягкие, а швы между ними эластичны и податливы. Такие особенности способствуют значительной компенсации интракраниальной гипертензии, что обеспечивает ее порой длительное субклиническое течение.
Симптомы внутричерепной гипертензии
Основным клиническим субстратом ликворно-гипертензионного синдрома выступает головная боль. Острая внутричерепная гипертензия сопровождается нарастающей интенсивной головной болью, хроническая — периодически усиливающейся или постоянной. Характерна локализация боли в лобно-теменных областях, ее симметричность и сопутствующее ощущение давления на глазные яблоки. В ряде случаев пациенты описывают головную боль как «распирающую», «изнутри давящую на глаза». Зачастую наряду с головной болью присутствует ощущение подташнивания, болезненность при движениях глазами. При значительном повышении внутричерепного давления возможна тошнота с рвотой.
Быстро нарастающая острая внутричерепная гипертензия, как правило, приводит к тяжелым расстройствам сознания вплоть до комы. Хроническая внутричерепная гипертензия обычно приводит к ухудшению общего состояния пациента — раздражительности, нарушениям сна, психической и физической утомляемости, повышенной метеочувствительности. Может протекать с ликворно-гипертензионными кризами — резкими подъемами интракраниального давления, клинически проявляющимися сильной головной болью, тошнотой и рвотой, иногда — краткосрочной потерей сознания.
Идиопатическая ликворная гипертензия в большинстве случаев сопровождается преходящими расстройствами зрения в виде затуманивания, ухудшения резкости изображения, двоения. Снижение остроты зрения наблюдается примерно у 30% пациентов. Вторичной интракраниальной гипертензии сопутствуют симптомы основного заболевания (общеинфекционные, интоксикационные, общемозговые, очаговые).
Ликворная гипертензия у детей до года манифестирует изменением поведения (беспокойством, плаксивостью, капризностью, отказом от груди), частыми срыгиваниями «фонтаном», глазодвигательными расстройствами, выбуханием родничка. Хроническая интракраниальная гипертензия у детей может стать причиной задержки психического развития с формированием олигофрении.
Диагностика внутричерепной гипертензии
Установка факта повышения интракраниального давления и оценка его степени является непростой задачей для невролога. Дело в том, что внутричерепное давление (ВЧД) существенно колеблется, и клиницисты до сих пор не имеют единого мнения его норме. Считается, что нормальное ВЧД взрослого человека в горизонтальном положении находится в пределах от 70 до 220 мм вод. ст. Кроме того, не существует пока простого и доступного способа точного измерения ВЧД. Эхо-энцефалография позволяет получить лишь ориентировочные данные, правильная интерпретация которых возможна только при сопоставлении с клинической картиной. О повышении ВЧД может свидетельствовать отек зрительных нервов, выявляемый офтальмологом при офтальмоскопии. При длительном существовании ликворно-гипертензионного синдрома на рентгенографии черепа обнаруживаются так называемые «пальцевые вдавления»; у детей могут отмечаться изменение формы и истончение черепных костей.
Достоверно определить внутричерепное давление позволяет только прямое введение иглы в ликворное пространство посредством люмбальной пункции или пункции желудочков мозга. В настоящее время разработаны электронные датчики, но их внутрижелудочковое введение по-прежнему является достаточно инвазивной процедурой и требует создания трепанационного отверстия в черепе. Поэтому подобную аппаратуру используют только нейрохирургические отделения. В тяжелых случаях внутричерепной гипертензии и в ходе нейрохирургических вмешательств она позволяет осуществлять мониторинг ВЧД. С целью диагностики причинной патологии применяют КТ, МСКТ и МРТ головного мозга, нейросонографию через родничок, УЗДГ сосудов головы, исследование цереброспинальной жидкости, стереотаксическую биопсию внутримозговых опухолей.
Лечение внутричерепной гипертензии
Консервативная терапия ликворной гипертензии осуществляется при ее резидуальном или хроническом характере без выраженного прогрессирования, в острых случаях — при медленном нарастании ВЧД, отсутствии данных за дислокационный синдром и серьезных расстройств сознания. Основу лечения составляют мочегонные фармпрепараты. Выбор препарата диктуется уровнем ВЧД. В острых и тяжелых случаях применяется маннитол и другие осмодиуретики, в остальных ситуациях препаратами выбора выступают фуросемид, спиронолактон, ацетазоламид, гидрохлоротиазид. Большинство диуретиков следует применять на фоне введения препаратов калия (калия аспарагината, хлорида калия).
Параллельно проводится лечение причинной патологии. При инфекционно-воспалительных поражениях мозга назначается этиотропная терапия (противовирусные препараты, антибиотики), при токсических — дезинтоксикация, при сосудистых — вазоактивная терапия (аминофиллин, винпоцетин, нифедипин), при венозном застое — венотоники (дигидроэргокристин, экстракт конского каштана, диосмин+гесперидин) и т. п. Для поддержания функционирования нервных клеток в условиях внутричерепной гипертензии в комплексной терапии используют нейрометаболические средства (гамма-аминомасляную кислоту, пирацетам, глицин, гидролизат головного мозга свиньи и др.). С целью улучшения венозного оттока может применяться краниальная мануальная терапия. В остром периоде пациент должен избегать эмоциональных перегрузок, исключить работу за компьютером и прослушивание аудиозаписей в наушниках, резко ограничить просмотр фильмов и чтение книг, а также другие виды деятельности с нагрузкой на зрение.
Хирургическое лечение внутричерепной гипертензии применяется ургентно и планово. В первом случае целью является неотложное снижение ВЧД во избежание развития дислокационного синдрома. В таких ситуациях нейрохирургами зачастую проводится декомпрессионная трепанация черепа, по показаниям — наружное вентрикулярное дренирование. Плановое вмешательство имеет целью устранение причины повышения ВЧД. Оно может заключаться в удалении интракраниального объемного образования, коррекции врожденной аномалии, ликвидации гидроцефалии при помощи церебрального шунтирования (кистоперитонеального, вентрикулоперитонеального).
Прогноз и профилактика внутричерепной гипертензии
Исход ликворно-гипертензионного синдрома зависит от основной патологии, скорости нарастания ВЧД, своевременности терапии, компенсаторных способностей мозга. При развитии дислокационного синдрома возможен летальный исход. Идиопатическая внутричерепная гипертензия имеет доброкачественное течение и обычно хорошо поддается лечению. Длительная ликворная гипертензия у детей может привести к задержке нервно-психического развития с формированием дебильности или имбецильности.
Предупредить развитие интракраниальной гипертензии позволяет профилактика интракраниальной патологии, своевременное лечение нейроинфекций, дисциркуляторных и ликвородинамических расстройств. К профилактическим мерам можно отнести соблюдение нормального режима дня, нормирование труда; избегание психических перегрузок; адекватное ведение беременности и родов.