ранний восстановительный период ишемического инсульта код по мкб 10
Что такое ишемический инсульт (инфаркт мозга)? Причины возникновения, диагностику и методы лечения разберем в статье доктора Кричевцов В. Л., остеопата со стажем в 31 год.
Определение болезни. Причины заболевания
Инсульт — это собирательный термин, обозначающий несколько типов нарушения мозгового кровообращения: ишемический инсульт (он же инфаркт мозга), геморрагический инсульт (кровоизлияние в мозг), венозный инфаркт, субарахноидальное кровоизлияние (кровотечение в пространство между внутренним и средним слоем тканей, покрывающих головной мозг).
Первая помощь при инсульте
Помощь человеку с подозрением на инсульт необходимо оказать как можно скорее.
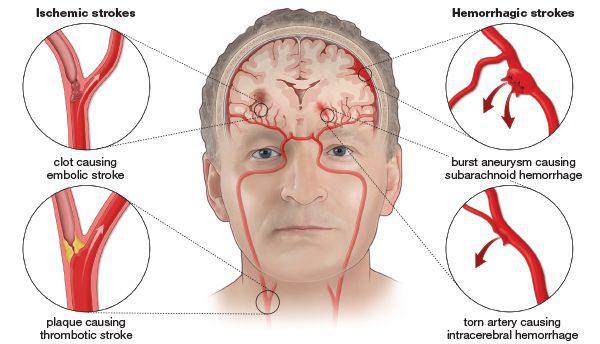
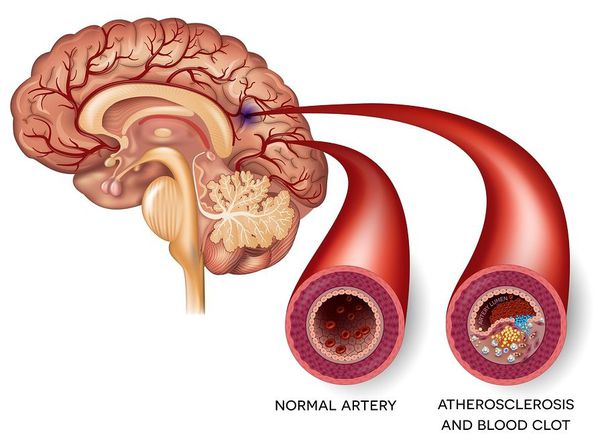
Ишемический инсульт — это отмирание участка ткани головного мозга в результате недостаточного снабжения головного мозга кровью и кислородом вследствие закупорки артерии.
Поражения сосудов головного мозга принято делить на две группы:
Далее в этой статье будет рассмотрена первая группа — ишемические инсульты.
Атеротромботический ишемический инсульт — этот инсульт возникает вследствии закупорки сосуда головного мозга тромбом.
Тромбоэмболический ишемический инсульт — развивается в случае закупорки сосуда тромбом из периферического источника. Тромб чаще образуется в сердце.
Причины инсульта
Причины возникновения ишемического инсульта:
Причины инсульта в молодом возрасте: диссекции артерий, коагулопатии на фоне, например, антифосфолипидного синдрома или приёма оральных контрацептивов, церебральные артерииты на фоне системных ревматических заболеваний или инфекционных процессов, тромбоэмболы от вегетаций на клапанах сердца у наркоманов с эндокардитом.
Симптомы ишемического инсульта
Инсульт всегда внезапен и скоротечен, к нему нельзя быть готовым. Очаговые (нарушения движения, чувствительности, речи, координации, зрения) и общемозговые (нарушение сознания, тошнота, рвота, головная боль), неврологические симптомы ишемического инсульта возникают неожиданно и мгновенно, длятся более суток, могут стать причиной смерти.
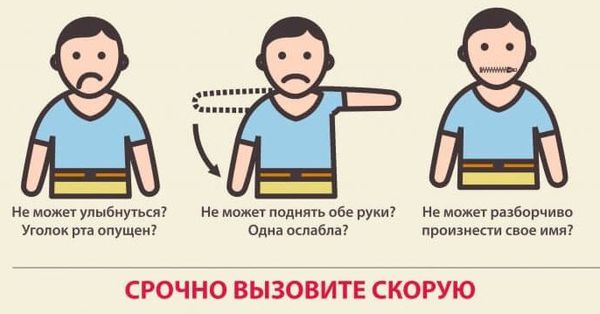
Как распознать инсульт у человека
Первые признаки инсульта:
При появлении любого из перечисленных признаков следует вызвать скорую помощь. С момента появления первых симптомов инсульта до введения препаратов должно пройти не более 4,5 часов, поэтому важна быстрая госпитализация.
Изменения глаз:
Также при инсульте могут наблюдаться и другие симптомы:
В тяжёлых случаях врачи отмечают такие признаки инсульта, как кратковременная потеря памяти и коматозное состояние.
По глубине неврологического дефекта и времени регрессирования неврологической симптоматики выделяют:
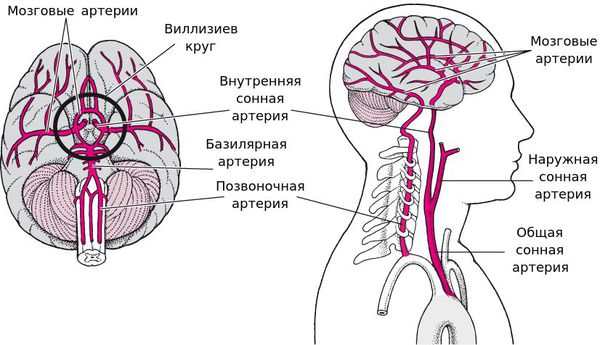
Клиническая картина инсульта зависит от пострадавшего сосуда и уровня развившейся закупорки.
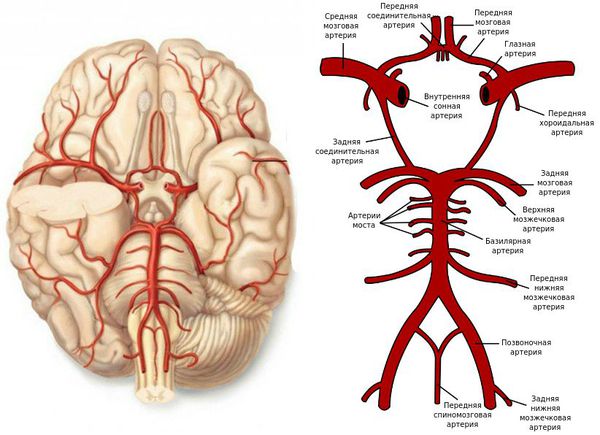
Поражение средней мозговой артерии (СМА)
Непроходимость СМА по причине эмболии или стеноза нарушает движение крови во всём регионе данной артерии и выражается:
Если непроходимы нижние ветви СМА, то развивается нарушение восприятия речи (афазия Вернике) с нарушением движений руки и мимических мышц нижней трети лица контрлатерально от поражённого полушария головного мозга.
Поражение передней мозговой артерии (ПМА)
Эмболия ПМА вызывает:
Иногда обе ПМА отходят от единого ствола, и если происходит его закупорка, то развиваются тяжёлые неврологические расстройства.
Бывают клинические случаи, когда непроходимость ПМА не проявляется неврологической симптоматикой, так как есть анастомоз (соединения артерий внутри черепа между собой и соединение внутренних и наружных артерий).
Поражение сонной артерии (СА)
Стенозирование СА и разрушение атеросклеротических бляшек становится причиной эмболов.
Иногда окклюзия СА не вызывает неврологическую симптоматику по причине компенсированного коллатерального кровообращения.
Если же очаговые неврологические нарушения возникли, то они являются следствием падения кровотока в бассейне СМА или её части.
Выраженный стеноз ВСА и дефицит коллатерального кровообращения поражают конечные отделы СМА, ПМ, а иногда и ЗМА.
Поражение задней мозговой артерии (ЗМА)
Причиной закупорки ЗМА может быть как эмболия, так и тромбоз. Чаще возникают неврологические симптомы:
Поражение артерий вертебро-базилярного бассейна (ВББ)
Причиной ухудшения кровотока в ВББ становится атеросклероз, тромбоз или эмболия.
Окклюзия ветвей основной (базилярной) артерии (БА) вызывает дисфункцию моста ствола мозга и мозжечка с одной стороны.
На стороне инсульта развивается атаксия, слабость мимических мышц лица, мышц глаза, нистагм (неконтролируемые колебательные движения глаз), головокружение, гиперкинез мягкого нёба, ощущение движения предметов в пространстве, а противоположно — слабость конечностей и гипестезия. При полушарном инсульте на своей стороне — парез взора, с противоположной — слабость конечностей, на стороне очага — слабость мимических мышц лица, мышц глаза, нистагм, головокружение, тошнота, рвота, потеря слуха или шум в ушах, гиперкинез мягкого нёба и ощущение движения предметов в пространстве.
Стенозирование и закупорка позвоночных артерий(ПА), проходящих в черепе, даёт неврологическую очаговую симптоматику, свойственную клинике дисфункции продолговатого мозга, в виде головокружения, дисфагии (расстройства глотания), сиплости голоса, симптома Горнера и падением чувствительности на своей стороне, а с противоположной стороны нарушена болевая и температурная чувствительность. Похожая симптоматика возникает и при поражении задненижней мозжечковой артерии (ЗМА).
Инфаркт мозжечка (ИМ)
Инфаркт мозжечка проявляется нистагмом ( неконтролируемыми колебательными движениями глаз ), нарушением координации движений, головокружением, тошнотой, рвотой.
Лакунарные инфаркты (ЛИ)
ЛИ в большинстве случаев возникают у людей, страдающих сахарным диабетом и гипертонической болезнью, по причине липогиалинозного поражения с закупоркой лентикулостриарных артерий головного мозга.
Закупорка таковых сосудов ведёт к формированию небольших глубинно расположенных ЛИ с последующим образованием кисты на этом месте.
Эмболия или атеросклеротическая бляшка может также перекрыть сосуд. Течение ЛИ может быть бессимптомным или проявляться собственным симптомокомплексом.
Инсульт спинного мозга
Состояние, при котором нарушается кровообращение спинного мозга, называют инсультом спинного мозга. Это заболевание редкое, также имеет геморрагическую и ишемическую разновидности. Предвестники инсульта:
Признаки комы
В некоторых случаях после болезни развивается кома, её симптомы:
Инсульт может привести к непоправимым последствиям, свидетельствовать о которых будут:
Патогенез ишемического инсульта
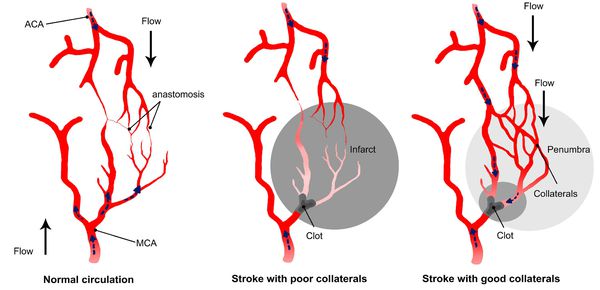
Главным фактором, определяющим последствия окклюзирующего процесса питающих мозг артерий, является не величина выключенной артерии и даже не её роль в кровоснабжении мозга, а состояние коллатерального кровообращения.
При хорошем его состоянии полная закупорка даже нескольких сосудов может протекать почти бессимптомно, а при плохом стеноз сосуда вызывает выраженные симптомы. [11]
Последовательность изменений ткани мозга после инсульта принято некоторыми авторами рассматривать как «ишемический каскад», который заключается в:
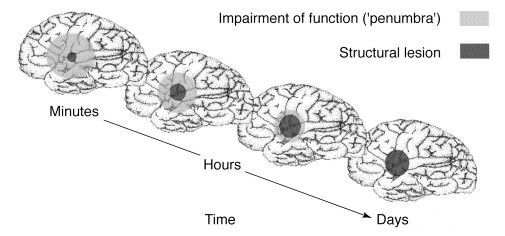
При локальной ишемии мозга происходит формирование зоны вокруг участка с необратимыми изменениями — «ишемической полутени» (пенумбра). Кровоснабжение в ней ниже уровня, который необходимим для нормального функционирования, но выше, чем критический порог необратимых изменений. Морфологические изменения в области пенумбры не наблюдаются. Гибель клеток приводит к расширению зоны инфаркта. Однако эти клетки на протяжении определённого времени способны сохранять свою жизнеспособность. Окончательно зона инфаркта формируется спустя 48-56 часов.
Классификация и стадии развития ишемического инсульта
Согласно МКБ-10 выделяют следующие виды ишемического инсульта (по причине):
По локализации инсульта выделяют:
По стороне поражения:
По характеру поражения:
Осложнения ишемического инсульта
Возникающие осложнения при инсульте определены тяжёлым состоянием больного и ограниченной его возможностью к самостоятельному обслуживанию и передвижению.
Возможные осложнениями ишемического инсульта:
Также необходимо следить за мочеиспусканием, вовремя катетеризировать мочевой пузырь. В случае запора назначают клизму.
При стабилизации общего состояния проводят пассивную гимнастику, общий массаж мышц. По мере стабилизации переходят к обучению больных сидению, самостоятельному стоянию, ходьбе и навыкам самообслуживания.
Диагностика ишемического инсульта
Анамнез и клиническая картина дают достаточно данных для постановки диагноза, но для дифференциального диагноза необходимы дополнительные исследования, так как правильно выставленный диагноз в случае инсульта — залог своевременной и квалифицированной помощи.
Важно на ранней стадии заболевания отличить ишемический инсульт от кровоизлияния, а также от кровоизлияния в область ишемического инсульта. Для достижения этих целей проводят компьютерную томографию (КТ).
Высокочувствительным методом диагностики ишемического инсульта в начале заболевания является магнитно-резонансная томография (МРТ), но, по сравнению с КТ, она менее чувствительна к острым состояниям, особенно если есть кровоизлияние. С помощью МРТ можно увидеть артерии головного мозга, не используя контраст, что значительно безопасней, чем контрастная ангиография.
КТ в остром периоде (до суток) ишемического инсульта менее чувствительна, так как с её помощью в этом периоде невозможно оценить ишемический инсульт, его часто просто не видно. КТ при поступлении пациента в стационар проводят с целью исключения геморрагического инсульта и проведения тромболитической терапии. А вот с помощью МРТ можно распознать как ишемический, так и геморрагический инсульты на любых сроках.
Спинномозговая пункция может дать диагностическую информацию, если нет аппаратов МРТ или КТ. Субарахноидальные кровоизлияния и внутримозговые кровоизлияния могут дать кровь в спинномозговой жидкости (СМЖ). Однако она не всегда попадает в СМЖ. Например, при небольших паренхиматозных или геморрагических кровоизлияниях кровь появится в СМЖ через двое-трое суток. Иногда при спинномозговой пункции в ликвор попадает сопутствующая кровь, поэтому при сомнении следует набрать ликвор в несколько пробирок. При лабораторном анализе выявится уменьшение эритроцитов в каждой последующей пробирке.
При планировании операции используют церебральную ангиографию. Это надёжный и хорошо апробированный метод, особенно если используется доступ через плечевую или бедренную артерии.
Позитронно-эмиссионная томография позволяет увидеть инсульт до КТ по мозговому метаболизму, но метод малодоступен.
Чреспищеводная ЭхоКГ (исследование сосудов и сердца посредством ввода специального датчика в пищевод) обнаруживает источник эмболии в крупном сосуде: изъязвленную бляшку, пристеночный тромб.
Мерцательная аритмия с пароксизмами может спровоцировать эмболию, но не проявляться клинически — выявляется холтеровским мониторингом ЭКГ.
Лечение ишемического инсульта
Общие мероприятия
При лечении ишемического инсульта принято не снижать артериальное давление быстро, если оно высокое, особенно в первые дни заболевания. Низкое артериальное давление следует повысить — этим занимаются врачи, не давайте самостоятельно пациенту никаких лекарств.
Несдерживаемая сильная рвота — частая проблема в периоде сразу после инсульта, особенно при поражении в бассейне основной артерии. Это создаёт проблемы в питании больного. Если рвота не прекращается, или есть дисфагия, то ставят зонд для питания. Нехватку электролитов восполняют инфузионной терапией. Следует внимательно отслеживать проходимость дыхательных путей.
Тромболитическая терапия
Тромболитическая терапия — это единственная терапия ишемического инсульта в о стром периоде, эффективность которой доказана в крупных исследованиях.
С момента появления первых симптомов инсульта до введения тромболитика должно пройти не более 4,5 часов, поэтому важна быстрая госпитализация.
Окклюзия сосудов происходит в артериальном или венозном русле. Тромботические лекарства растворяют тромб, но препарат необходимо доставить в зону тромбоза.
Тромболитические средства впервые появились в 40-х годах XX века. Активная разработка лекарств этой группы привела к тому, что в настоящее время выделяют пять поколений тромболитиков:
В фазе восстановления, когда состояние больного практически всегда в той или иной степени улучшается, важное значение имеет логопедическая помощь, а также трудотерапия и ЛФК.
Инфузионная терапия
Антикоагулянты
Лечение антикоагулянтами может быть начато только после исключения внутримозгового кровотечения.
Прямые коагулянты: гепарин и его производные, прямые ингибиторы тромбина, а также селективные ингибиторы фактора Х (Фактор Стюарта — Прауэра — одного из факторов свёртывания крови).
Непрямые антикоагулянты:
Антиагреганты
Антиагреганты не позволяют тромбоцитам склеиваться, тем самым препятствуют формированию тромбов.
Классификация антиагрегантов по механизму действия:
Аспирин — часто используемый препарат из этой группы. Если антикоагулянты противопоказаны, то можно использовать антиагреганты.
Хирургическое лечение
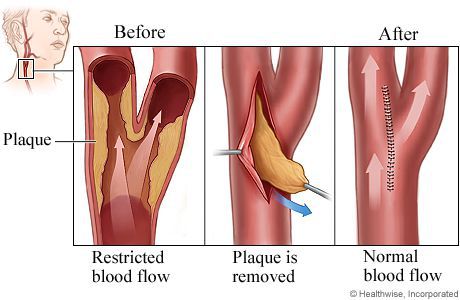
Каротидная эндартерэктомия — это профилактическая хирургическая операция, которая проводится с целью удаления атеросклеротических бляшек из arteria carotis communis (общей сонной артерии).
При развитии мозжечкового инсульта со сдавлением ствола мозга с целью сохранить жизнь больного выполняют хирургическую операцию для снятия внутричерепного давления в задней черепной ямке.
Противоотёчная терапия
По поводу применения кортикостероидов при ишемическом инсульте существуют разные и достаточно противоположные мнения, но всё же они активно пользуются врачами для уменьшения отёка мозга: назначают дексаметазон 10 мг внутривенно струйно или внутримышечно, затем по 4 мг внутривенно или внутримышечно каждые 4-6 часов.
Осмотические средства. Маннитол — повышает осмолярность плазмы, тем самым жидкость из тканей, в том числе и из головного мозга, перемещается в кровяное русло, создаётся выраженный мочегонный эффект, и из организма выводится большое количество жидкости. Отмена может дать рикошетный эффект.
Противосудорожные средства
Их необходимо назначать при развитии ишемического инсульта с эпилептическими припадками.
Реабилитация после инсульта
Реабилитационные мероприятия начинают уже в раннем периоде заболевания и продолжают после выписки из стационара. Они включают в себя не только проведение медикаментозного лечения, массажа, лечебной физкультуры, логопедических занятий, но и требуют привлечения других специалистов по психологической, социальной и трудовой реабилитации.
Наряду с восстановлением нарушенных функций, реабилитация включает:
Основные принципы реабилитации после инсульта:
Длительность реабилитации определяется сроками восстановления нарушенных функций. Восстановление двигательных функций происходит в основном в первые 6 месяцев после инсульта. В этот период проведение интенсивной двигательной реабилитации наиболее эффективно. Восстановительное лечение больных с афазией должно быть более длительным и проводиться в течение первых 2-3 лет после инсульта.
Комплексность реабилитации состоит в использовании не одного, а нескольких методов, направленных на преодоление дефекта.
При двигательных нарушениях комплекс реабилитации включает:
При речевых нарушениях основным являются регулярные занятия со специалистом по восстановлению речи, чтения и письма (логопедом-афазиологом или нейропсихологом).
Наиболее оптимальна следующая модель этапной реабилитации после инсульта:
1-й этап — реабилитация начинается в ангионеврологическом (или в обычном неврологическом отделении клинической больницы), куда больной доставляется машиной скорой помощи;
2-й этап — по окончании острого периода (первые 3-4 недели) возможны следующие варианты направления больных:
3-й этап — амбулаторная реабилитация: реабилитация в специальных реабилитационных санаториях и на дому.
Амбулаторную реабилитацию осуществляют на базе реабилитационных отделений поликлиник или восстановительных кабинетов или в форме «дневного стационара» при реабилитационных отделениях больниц и реабилитационных центрах. В реабилитационных санаториях могут находиться больные, полностью себя обслуживающие и самостоятельно передвигающиеся не только в помещении, но и вне его. Тем больным, которые не могут самостоятельно добраться до поликлиники или дневного стационара, реабилитационную помощь (занятия с методистом лечебной физкультуры и занятия по восстановлению речи) оказывают на дому, обязательно обучая родственников.
Противопоказания и ограничения к проведению активной реабилитации
Следующие сопутствующие заболевания ограничивают или препятствуют проведению активной двигательной реабилитации:
Психозы, выраженные когнитивные нарушения (деменция) являются ограничением для проведения не только двигательной, но и речевой реабилитации.
Существуют ограничения для восстановительного лечения в обычных реабилитационных центрах: крайне ограниченная подвижность больных (отсутствие самостоятельного передвижения и самообслуживания), нарушение контроля функций тазовых органов, нарушение глотания. Реабилитацию таким больным, а также пациентам с выраженными сердечной и лёгочной патологиями проводят в реабилитационных отделениях, расположенных на базе крупных клинических многопрофильных больниц, по специальным реабилитационным программам.
Прогноз. Профилактика
Прогноз для жизни больного зависит от:
Профилактика. Принято считать, что здоровый образ жизни, нормированный труд и своевременный отдых значительно снижают риск заболевания ишемическим инсультом.
К факторам, провоцирующим инсульт, относят гипертоническую болезнь, курение табака, атеросклероз, сахарный диабет, кардиальную патологию, боле зни свёртывающей системы крови, системные заболевания соединительной ткани.
Своевременно начатая реабилитация, снижает риск инвалидизации и значительно улучшает качество жизни.
Ишемический инсульт
14-16 октября, Алматы, «Атакент»
150 участников из 10 стран. Новинки рынка стоматологии. Цены от производителей
Общая информация
Краткое описание
Ишемический инсульт (ИИ) – это инфаркт мозга, который происходит вследствие прекращения поступления крови в мозг. ИИ развивается при закрытии просвета сосуда питающего мозг, что приводит к прекращению подачи крови в мозг, а с нёй и кислорода и питательных веществ, необходимых для нормальной жизнедеятельности мозга.
Название протокола: Ишемический инсульт
Код протокола:
Коды МКБ-10:
I63.0 Инфаркт мозга, вызванный тромбозом прецеребральных артерий
I63.00 Инфаркт мозга, вызванный тромбозом прецеребральных артерий с гипертензией
I63.1 Инфаркт мозга, вызванный эмболией прецеребральных артерий
I63.10 Инфаркт мозга, вызванный эмболией прецеребральных артерий с гипертензией
I63.2 Инфаркт мозга, вызванный неуточненной закупоркой или стенозом прецеребральных артерий
I63.20 Инфаркт мозга, вызванный неуточненной закупоркой или стенозом прецеребральных артерий
I63.3 Инфаркт мозга, вызванный тромбозом мозговых артерий
I63.30 Инфаркт мозга, вызванный тромбозом мозговых артерий с гипертензией
I63.4 Инфаркт мозга, вызванный эмболией мозговых артерий
I63.40 Инфаркт мозга, вызванный эмболией мозговых артерий с гипертензией
I63.5 Инфаркт мозга, вызванный неуточненной закупоркой или стенозом мозговых артерий
I63.50 Инфаркт мозга, вызванный неуточненной закупоркой или стенозом мозговых артерий с гипертензией
I63.6 Инфаркт мозга, вызванный тромбозом вен мозга, непиогенный
I63.60 Инфаркт мозга, вызванный тромбозом вен мозга, непиогенный с гипертензией
I63.8 Другой инфаркт мозга
I63.80 Другой инфаркт мозга с гипертензией
I63.9 Инфаркт мозга неуточненный
I63.90 Инфаркт мозга неуточненный с гипертензией
Лечение
II. МЕТОДЫ, ПОДХОДЫ И ПРОЦЕДУРЫ ДИАГНОСТИКИ И ЛЕЧЕНИЯ
Блок нейрореанимации (24-72 часа).
При наличии показаний (клинический диагноз ишемического инсульта, возраст от 18 до 80 лет, время не более 3 часов от начала заболевания –«терапевтическое окно») в экстренном порядке показана реперфузионная терапия инсульта- внутривенная тромболитическая терапия, см. протокол «Клинический протокол. Ишемический инсульт. Реперфузионная терапия (тромболизис)»
В остальных случаях лечение проводится по следующим принципам:
1. Базисная терапия (вне зависимости от характера инсульта)
— контроль и обеспечение функционирования жизненно важных функций (дыхание, центральная гемодинамика)
— мониторирование и коррекция уровня оксигенации
— контроль температуры тела
— контроль основных параметров гомеостаза
— контроль за глотанием
— контроль за состоянием мочевого пузыря, кишечника, кожных покровов.
2. Лечение сопутствующих неврологических нарушений (отек головного мозга, судорожный синдром, острая окклюзионная гидроцефалия, кровоизлияние в зону инфаркта, дислокация)
3. Антикоагулянтная и антиагрегантная терапия инсульта.
4. Ранние реабилитационные мероприятия
5. Профилактика и терапия висцеральных осложнений (пневмония, ТЭЛА, тромбоэмболии глубоких вен нижних конечностей, пролежни, пептические язвы и др.)
1. Мониторирование жизненно-важных функций
— Мониторинг неврологического статуса (с оценкой по шкалам NIHSS и Глазго) каждые 4 часа в течение первых 72 часов
— Мониторинг ЧСС и АД не менее 24-72 часов
— Мониторинг сатурации кислородом не менее 24-72 часов
— Мониторинг жидкостного и электролитного баланса не менее 24-72 часов (контроль суточного диуреза, электролитов крови)
— Мониторинг уровня глюкозы при уровне гликемии выше 10 ммоль\л
— Мониторирование более 72 часов проводится по показаниям (фибрилляция предсердий, нарастающее угнетение сознания, нарастание неврологического дефицита, кардиореспираторные заболевания в анамнезе)
2. Контроль лабораторных показателей и инструментальные исследования
1. Общий анализ крови с подсчетом тромбоцитов
2. Общий анализ мочи
3. КФК
4. МНО, АЧТВ, фибриноген
5. Холестерин крови, ЛПВП, ЛПНП, триглицериды
6. Электролиты крови
7. АлаТ, АсаТ, общий, прямой билирубин
8. Мочевина, креатитин
9. Общий белок и белковые фракции
10. Определение антинуклеарного фактора антител к кардиолипинам, фосфолипидам, LE- клеток (по показаниям)
11. Исследования крови на ВИЧ, гепатиты В.С, сифилис
12. Определение группы крови и резус фактор
13. ЭКГ
14. Холтеровское мониторирование ЭКГ по показаниям
15. Пациентам с ТИА, малым инсультом и спонтанным регрессом симптоматики рекомендуется срочное ультразвуковое исследование сосудов, КТ ангиография или МР-ангиография
16. ЭЭГ при судорожном синдроме
17. УЗИ сердца проводится пациентам:
— с наличием кардиальной патологии в анамнезе, выявленной при объективном исследовании или по данным ЭКГ
— с подозрением на парадоксальную эмболию;
— при неустановленной причине инсульта;
— с подозрением на кардиальный источник эмболии (при церебральных инфарктах в разных сосудистых бассейнах);
— с подозрением на патологию аорты;
18. Рентгенография легких по показаниям
При геморрагическом инсульте и обширном инфаркте мозжечка: консультация нейрохирурга.
По показаниям консультация кардиолога, эндокринолога, гематолога.
3. Обеспечение адекватной оксигенации
При необходимости установить воздуховод, очистить дыхательные пути
Показания к ИВЛ:
— угнетение сознания ниже 8 баллов по шкале ком Глазго
— тахипноэ 35-40 в 1 минуту, брадипноэ менее 12 в 1 минуту
— снижение рО2 менее 60 мм.рт.ст., а рСО2 более 50 мм.рт.ст. в артериальной крови и жизненная емкость легких менее 12 мл\кг массы тела
— нарастающий цианоз
Оценка адекватности оксигенации:
— по числу и ритмичности дыхательных движений
— по состоянию видимых слизистых и ногтевых лож
— участию в акте дыхания вспомогательной мускулатуры
— набуханию шейных вен
— уровню сатурации по пульсоксиметрии не менее 95%
При SаО2 менее 95% необходимо проведение оксигенотерапии (начальная скорость подачи кислорода 2-4 л\мин.).
4. Поддержание адекватного уровня АД
— Уровень АД в острейшем периоде не принято снижать если он не превышает 220\110 мм.рт.ст. при ишемическом инсульте и 180\105 мм.рт.ст. при геморрагическом инсульте у пациента с фоновой АГ и 160\105 без АГ в анамнезе для сохранения достаточного уровня перфузии.
— При необходимости снижение давления осуществляют на 15-20% от исходных величин (на 5-10 мм.рт.ст. в первые 4 часа, а затем на 5-10 мм.рт.ст. каждые 4 часа- для пациентов с острым инфарктом миокарда, сердечной недостаточностью, острой почечной недостаточностью, гипертонической энцефалопатией или дисекцией аорты
— К 5-7 дню у всех больных постепенно достигают снижения АД до «целевых» значений, но при наличии одностороннего гемодинамически значимого стеноза целевое значение соответсвует130-150\70-80 мм.рт.ст., а при билатеральном стенозе 150-180\70-80 мм.рт.ст.
Антигипертензивные препараты:
1. Ингибиторы АПФ
— Каптоприл является препаратом выбора для снижения АД. Назначается внутрь в начальной дозе 12,5 мг., если систолическое АД не выше 200 мм.рт.ст., или 25 мг., если систолическое АД выше 200 мм.рт.ст. При необходимости применяется повторно в той же или вдвое большей дозе в зависимости от установленного гипотензивного эффекта. Если через 30-40 мин. после приема 12,5 мг. Каптоприла АД снизилось на 15% от исходного, повторить введение препарата в той же дозе через 3 часа. Если АД не изменилось или повысилось назначают 25 мг. безотлагательно.
— Эналаприл используется при необходимости экстренного парентерального введения препарата. Доза титруется под контролем АД и обычно составляет 1,25 мг. внутривенно медленно ( в течении 5 минут) на физ. растворе. Эффективным считают снижение систолического АД на 15% от исходного через 30-60 мин. Кратность введения при необходимости каждые 6 часов.
— Периндоприл назначается внутрь по 2-4 мг. 1-2 раза в сутки.
2. Антагонисты рецепторов АТ II
— Эпросартан назначается внутрь по 600 мг. однократно в сутки
— Кандесартан назначается внутрь в начальной дозе 4-8 мг. 1 раз в сутки, при нарушении функции печени и почек начальная доза уменьшается до 2 мг. в сутки.
3. Бета-адреноблокаторы
— Пропранолол назначается в дозе 20-40 мг. внутрь. Для экстренного снижения АД используется в\в в дозе 1 мг. в течении 1 мин (0,4 мл. 0,25% раствора в 20 мл. физ. Раствора). При необходимости инъекции повторяют с 2 минутным интервалом, максимальная доза 10 мг.
— Эсмолол применяется для экстренного снижения АД в виде в\в инфузии: нагрузочная доза 0,5 мг\кг в течении 1 мин., затем 0,05 мг\кг\мин. в течении последующих 4 мин. Возможно повторное введение нагрузочной дозы и увеличение скорости введения до 0,1 мг\кг\мин. Обычная поддерживающая доза 0,025-0,3 мг\кг\мин
При снижении АД
— Для поддержания уровня АД используется дофамин. 50-100 мг. препарата разводят 200-400 мл. изотонического раствора и вводят в\в предпочтительно с использованием инфузомата (начальная до 5 мкг\кг\мин). Начальная скорость введения 3-6 капель в мин. Под строгим контролем АД и частоты пульса скорость введения может быть увеличена до 10-12 кап. в минуту. Инфузию продолжают до повышения среднего АД в пределах 100-110 мм.рт.ст..
— Глюкокортикостероиды. Преднизолон вводят однократно в\в струйно в дозе 120 мг. или дексаметазон однократно в\в струйно в дозе 16 мл. Последующий режим введения ГКС определяется степенью стабилизации среднего АД в пределах 100-110 мм.рт.ст.
— Гипер ХАЕС (при необходимости коррекции гиповолемии) 250 мл. в течении 30 мин.
6. Коррекция уровня глюкозы
Абсолютным показанием для назначения инсулинов короткого действия является уровень глюкозы крови более 10 ммоль\л. Больные, страдающие сахарным диабетом, должны быть переведены на подкожные инъекции инсулина короткого действия, контроль глюкозы крови через 60 мин. после введения инсулина, таблица 1.
| Протокол введения инсулина | ||||
| Уровень глюкозы плазмы крови ммоль\л | Низкие дозы | Средние дозы | Высокие дозы | Индивидуальное дозирование |
| Менее 3,3 | Лечение гипогликемии | Лечение гипогликемии | Лечение гипогликемии | Лечение гипогликемии |
| 3,3-7,2 | 0 ЕД | 0 ЕД | 0ЕД | ______ЕД |
| 7,3-9,9 | 2 ЕД | 4ЕД | 8ЕД | _______ЕД |
| 10-13,7 | 4 ЕД | 8 ЕД | 12 ЕД | ________ЕД |
| 13,8-16,6 | 6 ЕД | 10 ЕД | 16 ЕД | ________ЕД |
| 16,7-19,4 | 8 ЕД | 12 ЕД | 20 ЕД | ________ЕД |
| 19,5-21,1 | 10 ЕД | 16 ЕД | 24 ЕД | ________ЕД |
| Более 21,2 | 12 ЕД и вызвать врача | 20 ЕД и вызвать врача | 28 ЕД и вызвать врача | ________ЕД |
Внутривенное капельное введение инсулина осуществляют при уровне глюкозы плазмы более 13,9 ммоль\л. Начальную дозировку инсулина для в\в капельного введения рассчитывают по формуле: (уровень глюкозы плазмы крови (ммоль\л)*18-60)*0,03=______ ЕД в 1 час в\в. Дозу инсулина изменяют каждый час с использованием данной формулы.
При гипогликемии ниже 2,7 ммоль\л-инфузия 10-20% глюкозы или болюсно в\в 40% глюкоза 30,0 мл.
7. Водно-электролитный баланс
1. Гиповолемия
Объем парентерально вводимой жидкости (из расчета 30-35 мл\кг, может варьировать от 15-35 мл\кг), но обычно не превышает 2000-2500 мл в сутки.
— Для устранения гиповолемии и возмещения объема циркулирующей жидкости вводят изотонический раствор хлорида натрия, 5% раствор глюкозы.
— Суточный баланс введенной и выведенной жидкости должен составлять 2500-2800 мл\1500-1800 мл, т.е. должен быть положительным.
В случае развития отека мозга, отека легких, сердечной недостаточности рекомендуется слегка отрицательный водный баланс.
ЦВД должно составлять 8-10 см Н2О
Недопустима терапия гипоосмолярными растворами (например 5% глюкоза) при опасности повышения внутричерепного давления.
2. Гипокалиемия
Начиная с уровня калия в крови менее 3,8 ммоль\л необходимо искать причину гипокалиемии: недостаточное введение калия, повышенное выделение (диуретики, диарея, нефропатия). Лечение начинается с устранения этиологического фактора и последующего возмещения дефицита калия, определяемого по формуле: Дефицит калия (ммоль\л)=(5,0-калий плазмы пациента в моль\л)*0,2*массу тела (кг). К дефициту калия необходимо прибавить физиологическую суточную потребность калия, которая составляет от 2 до 3,5 г. (1 г. калия=25,6 ммоль\л, в 1 гр. Хлорида калия содержится 13,4 ммоль\л калия). Общая суточная доза не должна быть более 3 ммоль\л\кг\сутки, скорость инфузии не более 20 ммоль\час.
3. Гиперкалиемия
Гиперкалиемию диагностируют при содержании калия в плазме более 5,2 ммоль\л.
Лечение:
— Прекратить введение калия (Sterofundin, Ringer, HAES)
— Лазикс (10-40 мг) в\в
— Инфузия глюкозы, инсулина (250 мл 20% глюкозы+20 ЕД инсулина)
— Исследовать кислотно-основное состояние для исключения ацидоза
— При ацидозе Бикарбонат натрия (максимально 50 моль\час, под контролем рН крови каждый час)
— Диализ
4. Гипонатриемия
Формы:
— Гиповолемическая гипонатриемия: ренальная (почечные) потери при терапии диуретиками, недостаточность коры надпочечников, дефицит альдостерона, рецидивирующая рвота, понос.
— Изоволемическая гипонатриемия: синдром недостаочности АКТГ, психогенная полидипсия, медикаменты
— Гиперволемическая гипонатриемия: сердечная, почечная, печеночная недостаточность, чрезмерное введение воды.
Наиболее частая причина – гипонатриемия разведения ( в результате гипергидратации или замещения гипотоническими растворами, например такими как 5% глюкоза).
Лечение: ограничение жидкости: 20 мл. хлорида натрия развести в 500 мл. 0,9% хлорида натрия, вводить в течении 6 часов, сывороточный натрий повышать не более чем на 1 ммоль\час. Контроль кислотно-основного состояния каждые 4 часа.
5. Гипернатриемия
Причины:
— Недостаточное поступление жидкости
— Нефиοзиологически высокие потери жидкости: внепочечные (потоотделение, ожоги, гипервентиляция, диарея, рвота) или почечные.
— Пониженное выделение натрия вследствии гиперальдостеронизма.
— Повышенное поступление натрия (антибиотики, бикарбонат)
Лечение: необходимо уменьшить введение Sterofundin, Ringer, HAES.
8. Нутритивная поддержка
Средняя потребность- 1400-1800 ккал в сутки. При синдроме полиорганной недостаточности потребность увеличивается на 70%. При недостаточности перорального питания (нарушения сознания, бульбарные расстройства) необходимо подключение зондового питания (с 500 мл в день, при возможности увеличение еще на 500 мл). При необходимости рекомендуется использовать сбалансированные смеси для энтерального питания (Nutricomp1 ккал\мл). Парентеральное питание проводится под лабораторным контролем при показателях недостаточности питания (гипоальбуминемия, высокая мочевина), препаратами Nutriflex, Lipofundin и др. Оптимальна комбинация энтерального и парентерального питания.
10. Внутричерепная гипертензия
Отек, сопровождающийся объемным эффектом, является главной причиной ухудшения состояния и смерти у пациентов с большими супратенториальными очагами. Угрожающий жизни отек мозга обычно развивается между 2 и 5 днем после начала инсульта. Критическим уровнем внутричерепного давления, требующим лечения, считают величину 20-25 мм.рт.ст.
Для объективной оценки критического уровня лучше использовать комплексный подход- инвазивный мониторинг внутричерепного давления (при возможности), проведение компьютерной томографии головного мозга в динамике, оценку неврологического статуса, проведение транскраниальной доплерографии (в том числе, значения пульсационнго индекса, коэффициента овершута).
Пути коррекции внутричерепного давления
— Увеличение интракраниального пространства (декомпрессия)
— Уменьшение интракраниального объема, т.е. уменьшение объема головного мозга, крови, цереброспинальной жидкости, патологического образования.
Пошаговый алгоритм снижение внутричерепного давления (нейрореанимационный принцип)
1. Возвышенное положение головного конца кровати
2. Медикаментозная седация
3. Гиперосмолярные растворы
4. Гипотермия (нет достаточной доказательности)
5. Декомпрессивная краниотомия
Увеличение интракраниального пространства для размещения увеличенного объема внутричерепного содержимого- декомпрессивная краниотомия является последним методом интенсивной терапии повышенного внутричерепного давления, который используют при неэффективности консервативных мероприятий, проводимых в течении 6-12 часов с момента развития внутричерепной гипертензии. Однако, несмотря на наличие явных положительных эффектов, данная методика пока не может быть рекомендована из-за отсутствия достаточной доказательной базы и разработанных протоколов. Хирургическая декомпрессия осуществляется в течении 48 часов после начала появления симптомов инсульта и рекомендуется у пациентов в возрасте до 60 лет с развившимися злокачественным инфарктом средней мозговой артерии. Вентрикулостомия и хирургическая декомпрессия являются методами выбора разрешения внутричерепной гипертензии для мозжечковых инсультов, сопровождающихся объемным эффектом. Операция должна проводиться перед развитием признаков вклинения и до развития выраженного оглушения.
Снижение объема мозга.
1. Оксигенация артериальной крови.
Интубация трахеи и ИВЛ показана у пациентов с угнетением сознания до степени сопора и комы. При этом содержание О2 в дыхательной смеси должно быть не менее 40-50%, необходимо поддержание нормокапнии.
2. Применение гиперосмолярных растворов возможно при соблюдении следующих условий:
— Дегидрация не предполагает гиповолемии
— Введение их противопоказано при осмолярности менее 320 ммоль\л или систолического артериального давления менее 90 мм.рт.ст., а также почечной и декомпенсированной сердечной недостаточности
Рекомендуемые дозировки гиперосмолярных препаратов:
— Маннитол болюсное введение в дозировке 0,5-1,5 г\кг в течении 40-60 мин., не более 3 суток; маннит тест: если через 1 час после введения 0,2 г\кг выделено не менее 40 мл. мочи-лечение безопасно.
— Р-р натрия хлорида 3-10% 100-200 мл в\в капельно в течении 30-40 мин.
— 10% глицерин 250 мл в\в капельно более 60 мин.
— Раствор Гипер ХАЕС
Снижение интракраниального объема крови
1. Обеспечение венозного оттока из полости черепа :
— возвышенное положение головного конца кровати 30-45 0
— предупреждение флексии головы
2. Снижение внутригрудного давления (при избыточной двигательной активности больного, борьбе с респиратором)
— коррекция параметров ИВЛ (предпочтителен вспомогательный режим)
— медикаментозная седация+наркотические анальгетики
— миорелаксанты (в крайнем случае)
Современные седативные средства должны обладать коротким действием, не должны вызывать серьезных гемодинамических расстройств.
Возможные комбинации седативных препаратов::
— Мидазолам (дормикум) или Диазепам (реланиум)+ кетамин
— Дроперидол+кетамин
— Барбитураты (тиопентал или гексенал)+ кетамин
— Промедол+мидазолам
— Пропофол+фентанил
3. Гипервентиляция вызывает гипокапнию и повышение тонуса церебральных сосудов, что приводит к снижению объема крови в полости черепа и уменьшению внутричерепного давления. Гипервентиляция применяется только при диагнозе гиперемии мозга, который устанавливается при увеличении насыщения гемоглобина кислородом в венозной крови, оттекающей от мозга более чем на 75% (на основании данных инвазивной или неинвазивной оценки)
4. Фармакологическая регуляция мозгового кровотока с целью снижения потребностей мозга в О2 и нутриентах с соответсвующим снижением кровотока и кровенаполнения:
1. Пропофол
2. Т ерапия «отчаяния»-барбитуровая кома:
— Тиопентал натрия в дозе 4-8 г\сутки до подавления ЭЭГ активности на 50% в течении 24 часов (5 мг\кг\час); вводная доза3-5 мг\кг в\в за 10 мин.
— через 24 часа-кумуляция –снижение дозы до 2,5 мг\кг\час
— через 48 часов прекращение инфузии
— если возобновляются патологические мышечные феномены-пропофол 0,3-4,0 мг\кг\час
— оценка неврологического статуса через 24 часа после прекращения инфузии.
11. Нейропротективная терапия
Первичная нейропротекция (с первых минут ишемии):
1. Магния сульфат (антагонист глутаматных рецепторов) 25% раствор 30 мл. в сутки
2. Глицин (активатор тормозных нейротрансмиттерных систем), рекомендуемая доза 20 мг\кг ( всреднем 1-2 г\сутки) сублингвально в первые дни инсульта
3. Нимодипин (антагонист потенциалзависимых кальциевых каналов). Доказана эффективность применения препарата при субарахноидальном кровоизлиянии. При лечении ишемического инсульта препарат эффективен в течении первых 12 часов. Препарат может быть включен в комплексную терапию инсульта только у пациентов с высокими цифрами АД (выше 220\120 мм.рт.ст), так как обладает вазодилатирующим действием.
12. Антикоагулянтная терапия в острейшем периоде ишемического инсульта
Показания:
1. Прогредиентное развитие инсульта
2. Доказанная кардиогенная эмболия (мерцательная аритмия, фибрилляция желудочков, фибрилляция предсердий, протезирование клапанов, острый инфаркт миокарда) (размеры очага не более 1\2 зоны васкуляризации средней мозговой артерии с высоким риском по оценке совместно с кардиологом повторного сосудистого события.
3. ДВС синдром.
4. Диссекция стенки артерии.
5. Тромбоз венозных синусов.
Относительные ограничения:
1. Кома 2-3 ст.
2. Внутренние кровотечения
3. АД систолическое выше 180-200 мм.рт.ст.
4. Ад диастолическое менее 100 мм.рт.ст.
5. Эпилептические припадки
6. Тяжелые заболевания печени, почек, язвенная болезнь.
Прямые антикоагулянты:
1. Гепарин 5000 ед. в\в струйно, затем в дозе 800-1000 ед. в\в капельно 2-5 дней или 10000 ед в сутки подкожно 4 раза вместе со свежезамороженной плазмой 100 мп-1-2 раза в день. АЧТВ не должно увеличиваться более чем в 2 раза.
Правила назначения препаратов гепарина
— определение гематокрита, числа тромбоцитов, значений МНО, АЧТВ до начала лечения ( не ранее чем за 72 часа).
— определение массы тела больного.
— гепарин не вводят болюсно.
| Начальное введение гепарина | |
| Масса больного, кг | Доза гепарина |
| Менее 50 | 500 ед. в 1 час (10 мл в 1 час) |
| 50-59 | 600 ед. в 1 час (12 мл в 1 час) |
| 60-69 | 700 ед. в 1 час (14 мл в 1 час) |
| 70-79 | 800 ед. в 1 час (16 мл в 1 час) |
| 80-89 | 900 ед. в 1 час (18 мл в 1 час) |
| 90-99 | 1000 ед. в 1 час (20 мл в 1 час) |
| 100-109 | 1100 ед. в 1 час (22 мл в 1 час) |
| 110-119 | 1200 ед. в 1 час (24 мл в 1 час) |
| Более 119 | 1400 ед. в 1 час (28 мл в 1 час) |
| Изменение скорости введения гепарина | |||
| АЧТВ, сек. | Остановить введение | Изменить скорость введения | Контроль АЧТВ |
| Менее 45 | ______________ | Увелич. на 200 ед. в час | Через 6 час |
| 45-54 | ______________ | Увелич. на 100 ед. в час | Через 6 час |
| 55-85 | _______________ | Без изменений | На следующий день |
| 85-90 | _______________ | Уменьш. на 100 ед. в час. | Через 6 час |
| 91-100 | На 30 минут | Увелич. на 150 ед.в 1 час | Через 6 час |
| Более 100 | На 60 минут | Увелич. На 250 ед.в 1 час | Через 6 час |
— в случае возникновения клинически значимого кровотечения необходимо прекратить введение гепарина.
2. Низкомолекулярные гепарины – эноксапарин натрия (клексан) (20-40 мг. в сутки), надропарин кальция (фраксипарин) (0,4-0,9 мл в сутки в зависимости от массы тела)- меньше выражены геморрагические осложнения, меньший риск развития «гепариновой тромбоцитопении\тромбоза, не требуют постоянного контроля АЧТВ.
Низкомолекулярные гепарины показаны для профилактики ТЭЛА и тромбоэмболии глубоких вен нижних конечностей при любом инсульте при невозможности ранней двигательной активации больного, в первую очередь у больных с высоким риском кардиогенных эмболий.
3. Оральные непрямые антикоагулянты (антивитамины К)-варфарин. Лечение начинают за 1-2 дня до отмены гепарина с малых доз в течении 5-7 дней (с учетом уровня протеинов С и S), под контролем МНО (2,0-3,0)- при наличии мерцательной аритмии у пациентов после протезирования клапанов сердца, или при сопутствующем инфаркте миокарда, при консультации кардиолога для профилактики кардиоэмболий.
Лабораторный контроль антикоагулянтной терапии
— АЧТВ (показатель внутреннего пути свертывания) удлинение в 2-2,5 раза при терапии нефракционированным гепарином для контроля геморрагической безопасности, но не эффективности (вместо времени свертывания)
— МНО- (показатель внешнего пути свертывания) до 2,0-3,0-4,5, стандартизированный показатель (вместо ПТИ, ПО, ПВ)
— ПДФ ( продукты деградации фибрина, фибриногена) (РФМК, Д димер и др.)- маркер тромбообразования и эффективности антикоагулянтной терапии.
13. Антиагрегантная терапия острейшего периода ишемического инсульта
Аспирин 325 мг. в течении 48 часов после инсульта (если не планируется тромболизис).
Возможно применение препаратов с антиагрегантным действием – при отсутствии стенозов при лакунарном инфаркте, при инфаркте по типу гемореологической микрокклюзии:
— Пентоксифиллин (вазонит, трентал) 200 мг. в\в 2 р. в сутки или 1200 мг. внутрь. Противопоказан при инфаркте миокарда, необходима осторожность при сочетании с другими антиагрегантными препаратами
— Кавинтон 10-20 мг. в сутки в\в капельно 7-10 дней, затем кавинтон форте 10 мг. 3 раза в сутки 3-4 недели, затем по 5 мг. 3 раза в сутки 1-3 месяца. Схема: 20 мг-1 сутки, 30 мг.-2 сутки, 40 мг.-3 сутки, 50 мг.- в течение 4,5,6,7 суток, затем 11 недель 10 мг. 3 раза в день.
Основные моменты, которые необходимо учитывать при проведении ЛФК:
— положение пациента должно быть симметричным
— упражнения должны проводиться последовательно от головы и позвоночника к конечностям, от крупных мышц и суставов к мелким, от изометрической нагрузкик динамической,
— увеличение объема упражнений и переход к следующему этапу проводится только после закрепления предыдущего,
— все упражнения проводятся под контролем гемодинамических показателей и общего состояния пациента.
— Эрготерапия-обучение бытовым навыкам, адаптация пациента в повседневной деятельности, основной целью которого является обеспечение максимальной независимости пациента от окружающих, способности к самообслуживанию, самостоятельному передвижению. К задачам эрготерапии относятся:
— оценка функциональных возможностей пациента при первом осмотре и в последущем в динамике,
— постепенное восстановление привычной ежедневной активности,
— разработка мелкой моторики,
— подбор специальной техники, облегчающей жизнедеятельность пациента.
— Логопедические занятия. Правильным и более эффективным является диагностика речевых нарушений и их коррекция специалистом-логопедом. При невозможности проведения ежедневных занятий с логопедом, обучение родственников основным методам речевых упражнений.
— Психологическая помощь направлена на коррекцию постинсультной депрессии, которая развивается более чем у половины пациентов, перенесших инсульт. Депрессия оказывает негативное влияние на успешность реабилитационных мероприятий, поэтому требует скрининга, лечения медикаментозного и психотерапевтического с консультативным или постоянным участием соответствующего специалиста.
— Физиотерапия, иглорефлексотерапия. Применение данных методов лечения ограничено в острейшем и остром периодах инсульта, и приобретают большее значение в последующих периода восстановления. В первые дни и недели заболевания применяют электромагнитотерапию, криотерапию, парафиновые обертывания. Все назначения проводятся после консультации физиотерапевта.
15. Профилактика и лечение осложнений
1. Профилактика тромбоэмболии легочной артерии
— периодическая пневматическая компрессия в сочетании с бинтованием голеней и бедер эластическими чулками
— при наличии высокого риска ТЭЛА с учетом жизненных показаний, рассмотреть вопрос о назначении низких доз низкомолекулярных гепаринов с 5-7 дня заболевания, особенно при развитии двигательных нарушений (надропарин, эноксапарин или дальтепарин).
2. Лечение тромбоэмболии легочной артерии
— ингаляция увлажненного кислорода
— нефракционированный гепарин в/в 80 ЕД/кг массы тела болюсно, затем в виде в/в инфузии в дозе 18 ЕД/кг в час (общая суточная доза – до 40 000 ЕД) на 5% растворе декстрозы или 0,9% растворе натрия хлорида. Можно вводить подкожно по 5000 ЕД каждые 4-6 ч.
— предпочтительно применение низкомолекулярных гепаринов: надропарин кальция 0,6 мл подкожно или эноксапарин натрий – 30 мг подкожно
— при низком сердечном индексе и нормальном АД – в/в введение добутамина со скоростью 2,5-10 мкг/(кг∙мин) или допамина 2-10 мкг/(кг∙мин) с постепенным наращиванием интенсивности введения (в зависимости от эффекта) каждые 2-5 мин до 20-50 мкг/(кг∙мин)
— при низком АД – реополигюкин 400,0 и допамин 2-10 мкг /(кг∙ мин) с постепенным наращиванием интенсивности введения (в зависимости от эффекта) каждые 2-5 мин до 20-50 мкг/(кг∙мин)
— при бронхоспазме – в/в медленно 10-15 мл 2,4% раствора эуфиллин.
3. Профилактика и лечение пневмонии
— санация ротоглотки и обеспечение проходимости трахеобронхиального дерева
— предупреждение аспирации – введение интубационных трубок с возможностью надманжетной аспирации
— вибрационный массаж грудной клетки 3-4 раза в сутки
— надувание резиновых игрушек (при сохранном сознании) 4-5 раз в день по 10-15 мин
— каждые 2 часа поворачивание со спины на правый и левый бок
— физикальное и рентгенологическое обследование легких
— при диагностике пневмонии – эмпирическая антибактериальная терапия (цефалоспорины III или IV поколения, меропенем). После установления возбудителя пневмонии и его чувствительности к конкретному антибиотику – целенаправленная этиотропная антибактериальная терапия
4. Профилактика и лечение инфекции мочевыводящих путей
— удаление мочевого катетера при первой же возможности
— в случае диагностики инфекции мочевыводящих путей – незамедлительная эмпирическая терапия фторхинолонами
— после установления возбудителя и его чувствительности к антибиотику – целенаправленная антибактериальная терапия.
16. Хирургическое лечение ишемического инсульта
Вопрос о нейрохирургическом лечении решается спустя месяц после ОНМК по ишемическому типу.
Более ранние вмешательства возможны при условиях:
— до 24 часов после ОНМК при минимальном неврологическом дефиците (ТИА, малый инсульт) и наличии критического стеноза\острой окклюзии-попытка тромбэндартерэктомии.
— спустя 2 недели после ОНМК при минимальном неврологическом дефиците с тенденцией к регрессу при наличии стеноза (субокклюзии)-каротидная эндартерэктомия.
Решение о проведении хирургических вмешательств в остром (подостром) периоде должно приниматься индивидуально в каждом случае в результате обсуждения с участием неврологов, анестезиологов, реаниматологов и хирургов (нейрохирурга или сосудистого хирурга).
В «холодном» периоде завершенного инсульта (более 1 месяца после ОНМК) и при остальных клинических формах хронической церебральной ишемии показаниями к проведению хирургических вмешательств являются:
1. Стеноз сонных артерий более 70% вне зависимости от наличия очаговой неврологической симптоматики.
2. Стеноз сонных артерий более 50% при наличии очаговой неврологической симптоматики.
3. Гемодинамически значимые патологические деформации (локальный турбулентный кровоток в области деформации с повышением линейной скорости кровотока более 220 см\сек или более чем в 3 раза по сравнению с базовыми величинами кровотока); при повышении линейной скорости кровотока более 170 см\сек (или более чем в 2раза )- при наличии очаговой неврологической симптоматики.
4. Окклюзии сонных артерий при субкомпенсации мозгового кровотока в бассейне окклюзированной артерии (ундулирующий неврологический дефицит, ретроградный кровоток по глазничной артерии, асимметрия кровотока при транскраниальной доплерографии, исчерпанные или сниженные цереброваскулярные резервы).
5. Гемодинамически значимые стенозы первого сегмента позвоночных артерий при наличии клинической симптоматики.
6. Гемодинамически значимые стенозы или окклюзии подключичиныхартерий при развитии синдрома подключично-позвоночного обкрадывания.
При выявлении критического стеноза сонных артерий хирургическое лечение следует проводить в ускоренном порядке.
При выявлении патологических деформаций с умеренной гемодинамической значимостью (подъем линейной скорости кровотока с 170 до 220 см\сек) у больных с общемозговой симптоматикой рекомендовано динамическое наблюдение (3-4 месяца) на фоне консервативной терапии, стабилизации АД.
Выявление синдрома подключично-позвоночного обкрадывания у больных с клиникой вертебро-базилярной недостаточности является показанием к цифровой субтракционной ангиографии. При выявлении гемодинамически значимого стеноза проксимальных сегментов подключичной артерии показано одномоментная ангиопластика и стентирование. В случае невозможности проведения стентирующей операции (извитость, окклюзия) показаны операции подключично\позвоночно-сонного шунтирования.
При множественном поражении брахиоцефальных артерий тактика этапного хирургического вмешательства определяется следующим образом:
1. При двухстороннем гемодинамически значимом поражении внутренних сонных артерий в холодном периоде ОНМК первым этапом показано выполнение реконструкции внутренней сонной артерии на стороне очаговой полушарной неврологической симптоматики. При асимптомном клиническом течении или дисциркуляторной энцефалопатии первичное реконструктивное вмешательство выполняется на стороне с преобладанием степени стеноза, его гемодинамической значимостью, большей нестабильностью атеросклеротической бляшки. При равнозначных поражениях внутренних сонных артерий для первого этапа выбирается сторона доминантного полушария.
2. При сочетании окклюзии внутренней сонной артерии и контралатерального стеноза внутренней сонной артерии реконструкция последней первым этапом проводится при критической степени стеноза и преобладании компенсации мозгового кровотока по задним отделам Виллизиева круга. Создание экстраинтракраниального микроанастомоза первым этапом целесообразно при наличии очаговой симптоматики на стороне тромбированной внутренней сонной артерии и субкритическом характере стеноза противоположной внутренней сонной артерии.
3. При гемодинамически значимом стенозе наружной сонной артерии или окклюзии общей сонной артерии на стороне тромбоза внутренней сонной артерии перед созданием экстраинтракраниального микроанастомоза показана этапная пластика устья наружной сонной артерии или подключично-наружносонное шунтирование. Выполнение одномоментных реконструктивных и реваскуляризирующих вмешательств нецелесообразно.
4. При сочетанном поражении сонных и позвоночных артерий в функционирующих задних отделах Виллизиева круга предпочтительно первым этапом выполнять реконструкцию артерий каротидного бассейна, как в наиболее значимом звене суммарного мозгового кровотока. Показания и очередность выполнения реконструктивных вмешательств на позвоночных артериях определяется гемодинамической значимостью стенозирующего поражения, наличием клинической симптоматики, а также состоянием задних отделов Виллизиева круга.
5. Сроки выполнения этапов хирургического лечения больных с множественной стенозирующей патологией артерий определяется гемодинамической значимостью и эмбологенностью имеющихся стенозов, состоянием системной, церебральной гемодинамики, а также состоянием больного после уже перенесенных этапов хирургического лечения. В среднем срок между этапными хирургическими вмешательствами составляет 2-3 месяца. В случае наличия критических эмбологенных стенозов на неоперированной артерии сроки между операциями следует сократить (от недели до месяца).