Псориатический спондилоартрит что это такое
Псориатический спондилит причины, симптомы, методы лечения и профилактики
Псориатический спондилит — одна из форм псориаза, поражающая позвоночник. Возникает как следствие длительного течения болезни, которую пациент не пытается лечить. До недавнего времени заболевание считалось одной из форм псориатического артрита, но по последней статистике, у 5% пациентов спондилит проявляется обособленно, без диагноза «артрит».
При псориатическом спондилите в тканях межпозвоночных дисков формируются патологические наросты — остеофиты. Это приводит к деформации позвоночника. Искривленные позвонки давят на мышцы, сосуды и суставы. Пациент испытывает сильные боли в спине, отдающие в другие части тела.
Причины псориатического спондилита
Болезнь всегда развивается на фоне псориаза, точные причины которого до сих пор не определены. Наиболее популярна мультифакторная теория, по которой псориаз возникает при совпадении иммунных, эндокринных и неврологических нарушений. В любом случае, все пациенты с псориазом рискуют заболеть и спондилитом.
Статью проверил
Дата публикации: 24 Марта 2021 года
Дата проверки: 24 Марта 2021 года
Дата обновления: 24 Декабря 2021 года
Содержание статьи
Симптомы псориатического спондилита
Основной признак — продолжительный болевой синдром. Тянущая боль в спине, распространяющаяся в пах и плечевой сустав, усиливается в состоянии покоя. При физических нагрузках ощущения притупляются, но не исчезают полностью. Со временем наблюдается искривление позвоночника, связанное с ростом остеофитов и ослаблением мышечного корсета.
Методы диагностики
Сеть клиник ЦРМТ предлагает прогрессивные методы диагностики псориатического спондилита. Выявляем патологические изменения костной и фиброзной тканей на ранних стадиях формирования следующими методами:
Что такое псориатический артрит? Причины возникновения, диагностику и методы лечения разберем в статье доктора Бабинцевой Марины Юрьевны, эндокринолога со стажем в 27 лет.
Определение болезни. Причины заболевания
Псориатический артрит (Psoriatic аrthritis) — это хроническое иммуноопосредованное воспалительное заболевание костно-суставной системы, которое развивается у пациентов с псориазом.
В клинике псориатического артрита преобладают симптомы воспаления: боль, отёк, покраснение, повышение температуры в области поражённого сустава с постепенным снижением его функции.
Распространённость
Причины псориатического артрита
Псориаз — это системный процесс, в который могут вовлекаться суставные ткани. Заболевание не полностью изучено. Точные причины псориаза и псориатического артрита неизвестны.
Наследственная предрасположенность проявляется под воздействием неблагоприятных факторов среды, которые изменяют состояние иммунной системы организма. К таким факторам относят:
Симптомы псориатического артрита
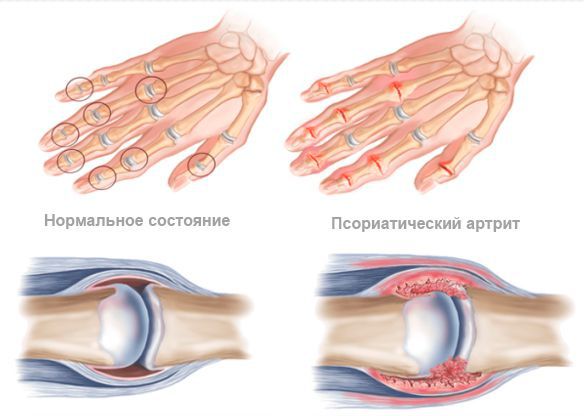
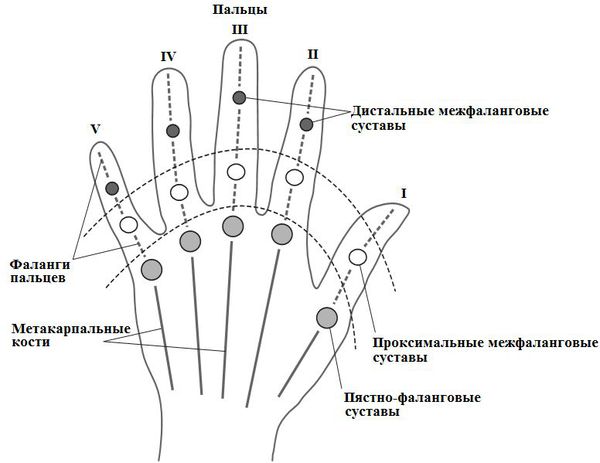
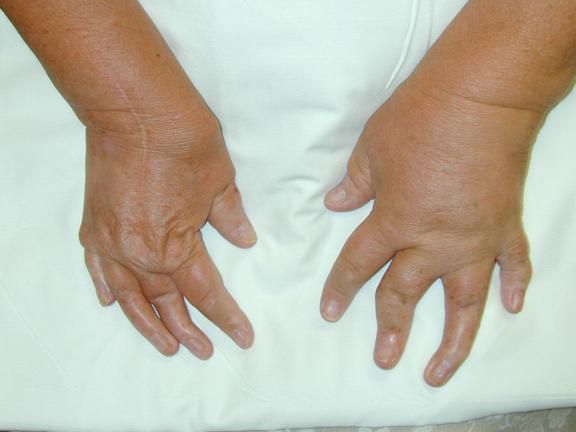
Основной симптом псориатического артрита — это поражение суставов, которое характеризуется типичными проявлениями артрита: болью, припухлостью и ограничением подвижности суставов. Характерной особенностью этого заболевания является асимметричность и хаотичность воспаления суставов.
Иногда псориатический артрит протекает в форме симметричного полиартрита. Такой артрит напоминает ревматоидный характер суставного синдрома: у пациента возникает боль, припухлость, ограничение движений, утренняя скованность более чем в четырёх симметричных суставах рук и ног (преимущественно суставов кистей, стоп и коленей).
Для псориатического артрита типично:
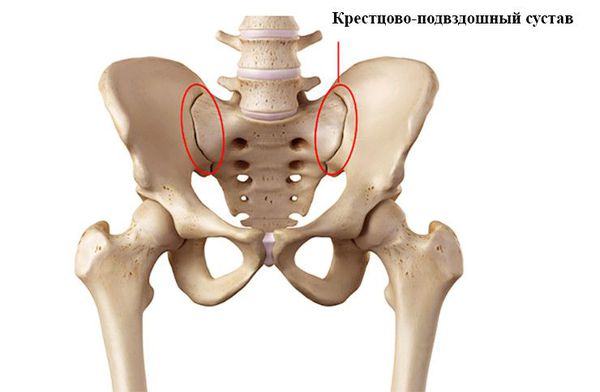
При вовлечении осевого скелета пациента беспокоят воспалительные боли в спине, главным образом в шейном и поясничном отделах. Эта боль возникает или усиливается ночью, утром или когда человек долго находится в одном положении. Утром пациенты обычно чувствуют скованность суставов, после разминки она уменьшается или проходит. Также может возникать боль в грудной клетке при дыхании. Сакроилеит проявляется перемежающейся болью в ягодичных мышцах.
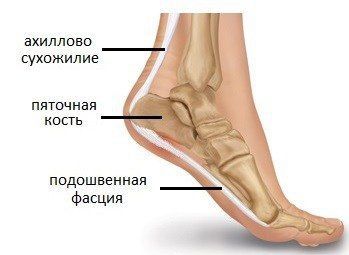
Ещё одним частым клиническим проявлением псориатического артрита являются энтезиты — воспаление в местах прикрепления сухожилий мышц к кости. Чаще всего страдает область пятки: место прикрепления подошвенной фасции и ахиллова сухожилия к пяточной кости. Также могут поражаться остистые отростки позвонков, верхний край надколенника, крылья подвздошных костей и др. [5]
При высокой степени активности артрита к клинической картине может присоединяться лихорадка с подъёмами температуры до 38–39 °C.
Патогенез псориатического артрита
Псориатический артрит входит в симптомокомплекс псориаза. Кроме суставов и соединительной ткани псориаз поражает кожу, внутренние органы и лимфатические узлы, а также нарушает микроциркуляцию.
Патогенез псориатического артрита связан с взаимодействием клеточных и гуморальных (жидкостных) факторов иммунной системы.
Главная роль в этом процессе принадлежит провоспалительным цитокинам. Это информационные молекулы, которые синтезируются активированными иммуноцитами и клетками эпидермиса и обеспечивают воспалительный ответ организма.
Провоспалительные цитокины также вызывают гиперчувствительность воспринимающих нервных волокон. В результате возбуждённые болевые рецепторы начинают отвечать на обычные неболевые воздействия, и человек ощущает боль в суставе при лёгком давлении и движении.
Классификация и стадии развития псориатического артрита
Варианты псориатического артрита по клинической картине:
У детей встречаются два клинических варианта заболевания, которые не исключают друг друга:
Формы псориатического артрита, которые отражают основные черты патологического процесса, степень его тяжести, степень прогрессирования костно-суставной деструкции, наличие и выраженность системных проявлений и т. д.:
Степени активности:
Осложнения псориатического артрита
Осложнения псориатического артрита условно можно разделить на суставные и системные.
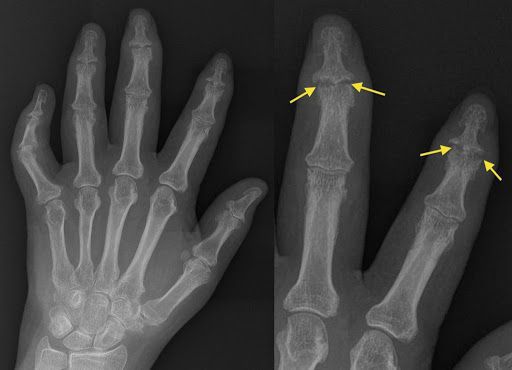
Суставные осложнения связаны в первую очередь с эрозией суставных поверхностей, разрушением костей концевых фаланг. В результате прогрессирует функциональная недостаточность суставов, вплоть до четвёртой степени, при которой суставы полностью неподвижны из-за костных анкилозов (сращений суставных концов костей).
К системным проявлениям псориатического артрита относят поражение следующих органов:
При псориатическом артрите происходят метаболические нарушения, например дислипидемия — изменение уровня липидов в крови с увеличением «вредных» липопротеидов низкой плотности. В сочетании с прогрессирующим атеросклерозом это повышает риск сердечно-сосудистых смертей у таких пациентов.
Диагностика псориатического артрита
Диагноз « псориатический артрит » ставится на основании клинической картины, лабораторных тестов и рентгенологических данных.
Клинические проявления
В клинической картине отмечается два основных симптомокомплекса: суставной синдром и наличие характерных псориатических высыпаний на коже.
Поражение осевого скелета возможно и без сопутствующего артрита, но чаще оно наблюдается при воспалении в периферических суставах. Псориатический сакроилеит обычно является односторонним. Часто это единственное проявление поражения осевого скелета (изолированный псориатический сакроилеит).
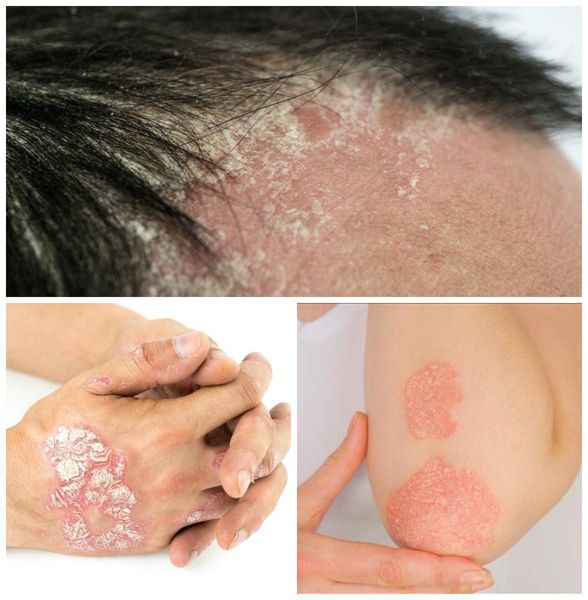
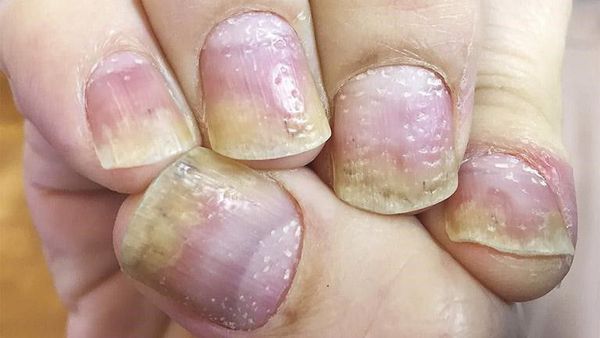
Псориаз кожи может быть как распространённым, так и ограниченным — в виде единичных бляшек. Высыпания обычно появляются на волосистая части головы, за ушными раковинами, на локтевых и коленных суставах, в области пупка и межъягодичной складки. Иногда единственным проявлением патологии является псориаз ногтей в виде напёрстковидного псориаза, онихолизиса, подногтевого гиперкератоза и др.
Лабораторная диагностика
Инструментальная диагностика
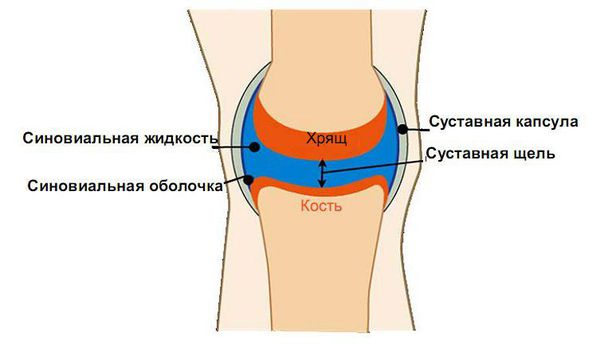
Рентгенологическая картина псориатического артрита имеет свои особенности. На первых этапах видно сужение суставных щелей. Когда болезнь прогрессирует, развиваются эрозивные изменения в дистальных межфаланговых суставах. Эрозия сначала поражает края суставов, затем распространяется к центру. Также может наблюдаться разрушение концевых фаланг, в результате возникает костная деформация по типу «карандаш в стакане».
Заподозрить у пациента псориатический артрит также позволяют:
Дифференциальная диагностика
Псориатический артрит сложно отличить от других болезней, если суставной синдром возникает до развития кожных проявлений.
Дифференциальную диагностику проводят со следующими заболеваниями:
Лечение псориатического артрита
Терапевтические цели лечения псориатического артрита:
В лечении используются нестероидные противовоспалительные препараты (НПВП), глюкокортикоиды (ГКС), синтетические и таргетные синтетические базисные противовоспалительные препараты, а также генно-инженерные биологические препараты с различным механизмом действия.
НПВП и ГКС — это «симптом-модифицирующие препараты», которые уменьшают боль, отёчность и другие симптомы артрита, энтезита и дактилита. При назначении НПВП учитываются сопутствующие заболевания пациента. При заболеваниях желудочно-кишечного тракта преимущественно назначаются селективные ингибиторы ЦОГ-2, при патологии сердечно-сосудистой системы — неселективные ингибиторы ЦОГ. В ряде случаев для профилактики осложнений со стороны желудочного тракта назначаются специальные протективные препараты (Нольпаза, Омез и т. д.).
ГКС в основном вводят внутрисуставно. Системное применение (т. е. для всего организма) при псориатическом артрите нецелесообразно, так как может вызвать обострение псориаза, вплоть до пустулёзных форм.
Если терапия НПВП и ГКС неэффективна, к лечению подключают синтетические и таргетные синтетические базисные противовоспалительные препараты, а также генно-инженерные биологические препараты. Все они обладают «болезнь-модифицирующим эффект», т. е. воздействуют на механизм развития болезни.
Среди cБПВП первым назначают Метотрексат, начиная с минимальной дозировки 10 мг/нед. У Метотрексата много побочных действий, поэтому перед его назначением пациента обследуют: определяют уровень печёночных ферментов, креатинина, глюкозы, выполняют общий клинический анализ крови, анализ на ВИЧ и вирусные гепатиты, делают рентгенографию грудной клетки. При назначении Метотрексата обязательно нужно принимать фолиевую кислоту в дозе не менее 5 – 10 мг/нед. Если у пациента есть противопоказания к приёму Метотрексата, назначают другие препараты этой группы.
Среди генно-инженерных биологических препаратов (ГИБП) используются ингибиторы фактора некроза опухоли α (Инфликсимаб, Адалимумаб и др.), моноклональные антитела к интерлейкину 12 и 23 (Устекинумаб) и к интерлейкину 17 (Секукинумаб).
Прогноз. Профилактика
Ранняя диагностика и лечение псориатического артрита замедляют поражение суставов, снижают риск обострений и осложнений, что улучшает качество жизни пациента. Поэтому важно вовремя обратиться к врачу и выполнять все его предписания.
Профилактика
Первичная профилактика псориатического артрита не разработана, т. е. пока не существует мер, которые помогли бы предотвратить развитие этой болезни.
Вторичная профилактика направлена на снижение активности процесса, замедление темпов прогрессирования артрита и сохранение функции суставов. Основная роль среди мер вторичной профилактики отводится подбору адекватной стандартной терапии, а также включению в лечение генно-инженерных базисных препаратов. Также целесообразно проводить скрининговую диагностику артрита у пациентов с псориазом или с семейным анамнезом псориаза и псориатического артрита. Таким пациентам рекомендуется проходить осмотры у ревматолога, а при наличии суставных жалоб врач должен назначить дополнительную диагностику: УЗИ или рентген суставов, анализы крови.
Сочетание псориатического артрита и болезни Бехтерева: клинический случай и дифференциальная диагностика

Представлен клинический случай сочетания псориатического артрита и болезни Бехтерева.
Presents a case of a combination of psoriatic arthritis and ankylosing spondylitis.
Одной из проблем современной медицины является схожесть клинических проявлений серонегативных спондилоартритов, а именно анкилозирующего спондилоартрита и псориатического артрита (ПА), которая может привести к диагностическим ошибкам.
Клинические данные при псориатическом артрите, особенно дебютирующем с суставного синдрома, могут имитировать многие ревматологические заболевания, в том числе и редко встречающуюся болезнь Бехтерева. В практике дерматолога и ревматолога возникает необходимость проведения дифференциальной диагностики между этими заболеваниями. Диагностика должна быть комплексной и основываться на данных анамнеза, оценке клинических проявлений, результатах рентгенологических исследований.
Клинический случай. Пациент Д. Ю., 40 лет, поступил в мужское кожное отделение МНПЦДК ДЗМ филиал клиники имени В. Г. Короленко с обострением псориатического артрита. При поступлении процесс носил характер парциальной эритродермии, с преимущественным поражением кожи лица, волосистой части головы, рук, ног, а также ладоней и подошв (рис. 1). Кожа в указанных областях была застойно-красного цвета, незначительно отечна с достаточно четкими границами поражения в виде узкой полосы ярко-красного цвета. Помимо этого, на коже разгибательных поверхностей рук и ног, отчасти туловища, располагаются плоские бляшки цвета подобно вышеописанному, размерами от 2 до 7 см в диаметре (рис. 2).
.jpg)
В 2011–2012 гг. высыпания приобрели распространенный характер с преимущественной локализацией высыпаний на лице и руках. Примерно в это же время появились ноющие боли в области пояснично-крестцового отдела позвоночника, которые возникали при физической нагрузке, длительном пребывании тела в одном положении или в покое. Боли иррадиировали поочередно то в левое, то в правое бедро. Больной отмечал характерное усиление или возникновение болей во второй половине ночи, позднее пациент даже начал просыпаться в предутренние часы. Больной обратился к врачу по месту жительства.
На рентгенограммах были зарегистрированы: сглаженность поясничного лордоза, признаки остеохондроза, единичные оссификаты в передней продольной связке (рис. 3). Кроме того, обнаружены размытость и расширение суставной щели в сакроилиальных сочленениях.
Было проведено исследование крови на маркеры главного комплекса гистосовместимости, при котором выявлен НLA-B27. Также было проведено МРТ-исследование, по результатам которого обнаружено: двустороннее симметричное исчезновение четкости краев крестцовых и подвздошных костей, обызвествление передней продольной и межпозвоночных связок, «квадратизация» тел поясничных позвонков, умеренное снижение высоты межпозвоночных дисков, несколько эрозий передних краев тел позвонков поясничного отдела, а также сужение суставных щелей и дегенеративные изменения с элементами очагового кальциноза в илиосакральных сочленениях.
В клиническом анализе крови — повышение СОЭ до 43 мм/ч. Ревматоидный фактор — отрицательный. Остальные показатели соответствуют норме.
На основании клинических, ренгенологических и биохимических данных ревматологом по месту жительства был поставлен диагноз анкилозирующего спондилоартрита и назначена терапия: метотрексат (повторные курсы), Метипред (4 таблетки утром) и нимесулид по 100 мг один раз в сутки. Болевой синдром купировался практически сразу: через 2 дня восстановился сон, пациент перестал просыпаться среди ночи из-за боли. До настоящего момента находился на диспансерном наблюдении у ревматолога.
Настоящее обострение псориатического артрита наступило примерно 2–1,5 месяца назад. Больной был госпитализирован в МНПЦДК ДЗМ филиал клиники имени В. Г. Короленко.
Приводим данные лабораторных анализов, выходящие за границы нормальных показателей:
Общий анализ крови: лейкоциты 15,8 (4–9).
Анализ мочи: глюкоза 2,8 ммоль/л.
Бх крови: мочевина 2,23 (2,5–8,30), глюкоза: 7,22 (4,0–6,1), холестерин 5,8 (0–5,2), СРБ 92 (0–10).
Заболевания суставов являются одним из частых видов патологии человека, причем насчитывают до 100 нозологических форм. По данным статистики, не менее 20 млн человек в мире страдает этими заболеваниями. Среди больных с различными формами хронических воспалительных заболеваний суставов на первом месте по частоте в настоящее время, бесспорно, стоит ревматоидный артрит (РА). Однако также важное место занимает ПА, который по современной классификации относят к группе ревматоидных заболеваний. У больных хроническими моноартритами псориатические артриты встречаются чаще (7,1%), чем болезнь Бехтерева — анкилозирующий спондилоартрит (5,3%). Фактическая частота ПА, несомненно, намного выше, так как многие больные, особенно с распространенными высыпаниями на коже, лечатся в дерматологических стационарах и не учитываются статистикой. Кроме того, нередко ПА своевременно не распознается и не регистрируется, так как он может в течение длительного времени протекать без характерных высыпаний на коже. И тогда больным ставится ошибочно диагноз РА, инфекционно-аллергического полиартрита и т. д.
Впервые описание артрита, ассоциированного с псориазом, было дано во Франции в 1818 г. Но до 1950-х годов ПА рассматривался как вариант РА. И только открытие ревматоидного фактора позволили отделить ПА от РА в самостоятельное заболевание.
Сообщения русского невролога В. М. Бехтерева (1893), немецкого врача А. Штрюмпеля (1897), французского врача П. Мари (1898), а также Б. Коннора (XVII в.) считаются первыми описаниями другого заболевания, входящего в группу спондилоартропатий, — анкилозирующего спондилита. В конце XIX в. болезнь получила имя Бехтерева, и до сих пор данный эпоним используется не только в России.
Анкилозирующий спондилит, или болезнь Бехтерева
Анкилозирующий спондилит (АС), или болезнь Бехтерева (ББ), — хроническое, прогрессирующее воспалительное ревматическое заболевание, преимущественно поражающее осевой скелет. Частыми клиническими проявлениями служат внеаксиальные (энтезит и артрит периферических суставов) и внескелетные повреждения (псориаз, воспалительные заболевания кишечника, передний увеит и др.). Прогрессирование заболевания, в первую очередь, связано с пролиферацией костной ткани, проявляющейся в основном ростом синдесмофитов (и/или энтезофитов) и процессом анкилозирования, как правило, крестцово-подвздошных суставов [1].
АС со временем вызывает тотальное поражение позвоночника с формированием в итоге «бамбуковой палки» от крестца до шеи и вовлечением в анкилоз ребер, таза и суставов туловища. Диагноз АС устанавливается на основании модифицированных Нью-Йоркских критериев заболевания — трех клинических и одного рентгенологического:
1) боль в нижней части спины, уменьшающаяся после физических упражнений, а в состоянии покоя постоянная, длящаяся не менее 3 месяцев;
2) ограничение подвижности поясничного отдела позвоночника в сагиттальной и фронтальной плоскостях;
3) уменьшение экскурсии грудной клетки по отношению к норме, соответствующей полу и возрасту;
4) двусторонний сакроилеит не менее II стадии или односторонний сакроилеит III–IV стадии.
Диагноз АС вероятен при наличии хотя бы одного клинического признака и обязательного рентгенологического признака. Клинический диагноз АС подтверждается наличием всех трех клинических признаков, обязательным является наличие рентгенологического признака [2].
ПА представляет собой одну из основных форм воспалительных заболеваний суставов и позвоночника. Для него характерно хроническое прогрессирующее течение. Нередко ПА ассоциируется с псориазом. При этом часто развиваются эрозивный артрит, резорбция костей, множественные энтезиты и спондилоартрит [3].
Эта тяжелая системная патология встречается у 5–42% больных псориазом. При этом общепопуляционная частота псориаза 1–3%, а ПА — 1% [4].
Установлено пять клинических вариантов ПА:
* ГБОУ ВПО МГМСУ им. А. И. Евдокимова МЗ РФ, Москва
** МНПЦДК ДЗМ, Москва
Псориатический артрит
В последнее время во всем мире отмечается тенденция к раннему появлению суставных симптомов и быстрому прогрессирующему течению псориатического артрита с последующей инвалидизацией. Современная медицина может приостановить прогрессирование болезни, поэтому так важно вовремя обращаться за медицинской помощью. Клиника «Парамита» в Москве окажет помощь пациентам на любой стадии заболевания.
Общие сведения
По данным статистики заболеваемость ПсА составляет 3 – 8 на 100000 населения. Воспалительные процессы в суставах при псориазе чаще появляются у людей на фоне уже имеющихся кожных высыпаний (70% от всех заболевших). Но бывает и наоборот, когда псориатический артрит является единственным проявлением заболевания, что значительно осложняет своевременную диагностику. Таких больных около 15%, у стольких же заболевших имели место одновременно кожные и суставные симптомы.
Почему и как развивается болезнь
Причины развития псориаза полностью не установлены. Считается, что в развитии псориатического артрита основная роль отводится иммунной системе и наследственной предрасположенности. Установлено, что около 40% больных ПсА имеют близких родственников, страдающих псориазом.
Под действием каких-либо пусковых факторов-триггеров (нервного стресса, инфекции, переохлаждения, злоупотребления спиртным и др.) у генетически предрасположенных лиц происходит сбой в работе иммунной системы. В норме иммунные клетки вырабатывают информационные молекулы – цитокины, регулирующие воспалительные реакции. Сбой в работе иммунитета приводит тому, что нормальное соотношение цитокинов, поддерживающих и подавляющих воспаление, нарушается, развивается цитокиновый шторм, и воспаление приобретает неконтролируемый характер.
Генетическая предрасположенность проявляется в наличии в организме определенных антигенов. Так, при наличии антигена В38 псориатический артрит быстро прогрессирует с развитием деструктивного процесса, разрушающего суставную поверхность. Наличие антигенов В17 и Cw6 говорит о возможном вовлечении в процесс небольшого количества суставов, а антигена В57 — множественного поражения.
Патогенез заболевания связан с выработкой к антигенам антител. Комплексы антиген-антитело откладываются в синовиальной оболочке, вызывая воспалительный процесс, который длительное время поддерживается при помощи цитокинового шторма. Продолжительно протекающий псориатический артрит разрушает хрящевую ткань, вызывает разрежение костной ткани (остеопороз) и ее разрастание с развитием деформации сустава, его неподвижности (анкилоза) и утратой функции.
Клинические формы псориатического артрита
Выделяют следующие варианты ПсА:
Симптомы псориатического артрита
Признаки псориатического артрита зависят от характера его течения.
Первые признаки
Псориатический артрит начинается в среднем через 6 лет после появления изменений на кожных покровах. Но в последние годы все чаще ПсА предшествует кожным высыпаниям.
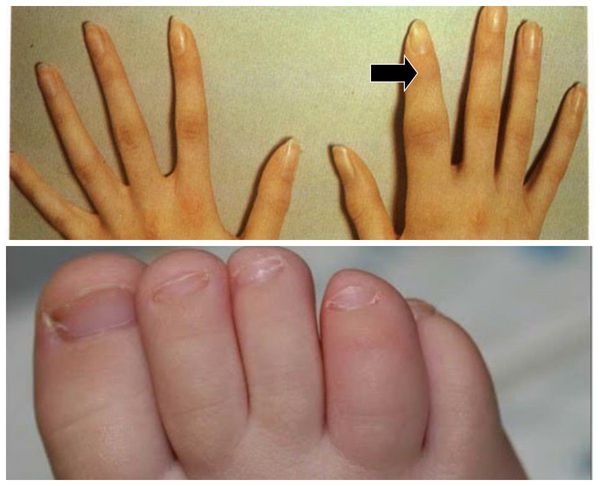
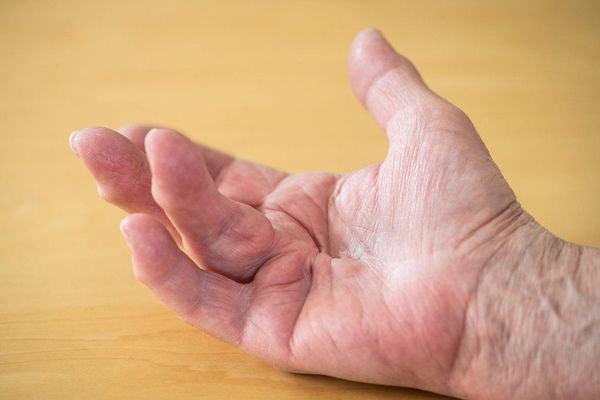
Заболевание обычно начинается с появления лихорадки, недомогания, покраснения и отека дистальных межфаланговых суставчиков пальцев рук и ног с развитием редискообразной деформации кончиков пальцев. Поражение сразу нескольких межфаланговых суставчиков пальца с вовлечением в процесс мягких тканей носит название дактилита (воспаления пальца). Палец опухает, приобретает красновато-синюшный цвет и внешне напоминает сосиску. Все это сопровождается сильными болями.
Гораздо реже первые симптомы псориатического артрита появляются в одном-двух крупных суставах. Поражения асимметричные, чаще всего поражаются голеностопы, а затем воспаление поднимается как по лестнице с поражением колена. Характерна утренняя скованность движений, которая через некоторое время проходит. Реже происходит симметричное поражение крупных суставов, чаще всего, коленных – ревматоидоподобная форма.
Явные симптомы
К характерным признакам псориатического артрита относятся:
Опасные симптомы, рекомендации
К врачу нужно обращаться немедленно, если:
Чем опасен ПсА
Псориатический артрит протекает по-разному. Но даже незаметное течение может привести со временем к стойкой утрате трудоспособности. Чтобы выяснить степень опасности заболевания, нужно пройти обследование.
Степени псориатического артрита
В течении заболевания выделяют следующие степени активности:
Хондропротекторы что это как выбрать, насколько они эффективны
Боль в суставах в состоянии покоя
Возможные осложнения
Нелеченный псориатический артрит может прогрессировать и приводить к полной утрате суставной функции и инвалидности. Во время обострения в некоторых случаях возникают следующие осложнения:
Что делать во время обострения псориатического артрита
При обострении, сопровождающемся высокой температурой, отеком, покраснением, суставными болями, необходимо выполнить следующие рекомендации:
Возможные локализации воспалительного процесса
Псориатический артрит может поражать разные суставы:
Все об артрите и его симптомах читайте тут.
Как установить правильный диагноз?
Диагностика псориатического артрита проводится по данным анамнеза (опроса пациента) и характерных признаков заболевания. Подтверждается диагноз лабораторными и инструментальными исследованиями:
Лечение псориатического артрита
После установление окончательного диагноза проводится лечение псориатического артрита. Оно должно быть комплексным и подбираться для каждого больного индивидуально. Цель лечения:
Применяются медикаментозные и немедикаментозные методы лечения псориатического артрита. При необходимости используют народные средства и хирургические методы.



.jpg)