Псориатический артрит чем лечится
Псориатический артрит. Современные аспекты диагностики и лечения
Приводятся сведения о псориатическом артрите как хроническом системном заболевании. Изложены клинические проявления псориатического артрита. Псориатический артрит ассоциируется с псориазом, сопровождается патологией разных суставов с различной степенью тя
The article provides information on psoriatic arthritis, a chronic systemic disease. Detailed clinical manifestations of psoriatic arthritis. Psoriatic arthritis associated with psoriasis, accompanied by various pathologies of joints with varying degrees of severity. The information about the methods of diagnosis and treatment of patients.
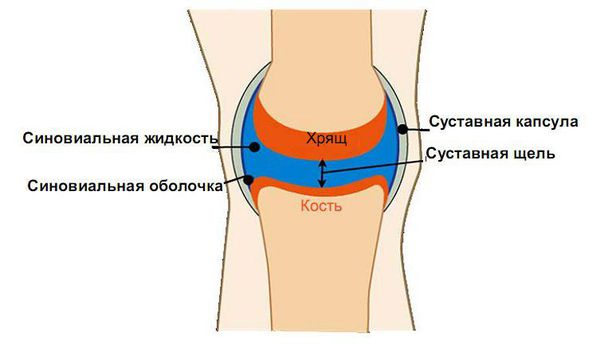
Псориатический артрит — это хроническое системное прогрессирующее заболевание, ассоциированное с псориазом, относится к группе серонегативных спондилоартропатий, сопровождающихся синовиитом различной степени выраженности, включающим пролиферацию синовиальной оболочки в сочетании с суставным выпотом [1–3].
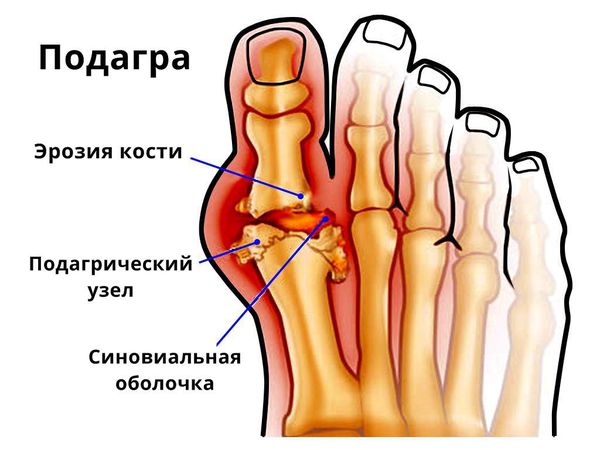
Характерная клиника для псориатического артрита формируется за счет развития эрозивного артрита, костной резорбции, множественных энтезитов и спондилоартрита [4].
Распространенность псориаза в популяции составляет от 2% до 8%, а псориатического артрита у больных псориазом колеблется от 13,5% до 47%. Псориатический артрит развивается в возрасте 20–50 лет, с равной частотой как у мужчин, так и у женщин [1, 5].
По данным современной литературы современное течение псориатического артрита характеризуется торпидным, резистентным к проводимой терапии течением, с формированием инвалидизирующих форм, с утратой трудоспособности в 30% случаев [1, 6, 7].
В настоящее время в патогенезе как псориаза, так и псориатического артрита ведущая роль отводится иммунной системе и генетической предрасположенности. Так, основным феноменом является формирование сложной сети взаимодействий иммунокомпетентных клеток, кератиноцитов, клеток синовиальной оболочки и цитокинов, относящихся к наиболее значимым маркерам нарушения процессов иммунорегуляции при воспалительных заболеваниях [1, 8]. При псориатическом артрите, как и при других спондилоартритах, наблюдаются разнообразные изменения профиля про- и противовоспалительных цитокинов, которые образуют регуляторную сеть и, оказывая плейотропное действие, участвуют в патогенетических механизмах данного вида артрита, являясь индукторами воспаления и тканевой деструкции [1, 2, 9].
Генетическая детерминанта псориатического артрита, по данным отечественных и зарубежных исследователей, чаще всего определяется комплексом антигенов гистосовместимости и его определенными гаплотипами [10]. Кроме того, при псориатическом поражении суставов большое значение придается антигенам B27, B38, DR7, DR4, Cw6 и другим. Считается, что наличие антигена В38 ассоциируется с быстрым прогрессированием костно-хрящевой деструкции уже в ранний период развития заболевания, антигены В17 и Cw6 являются прогностическим фактором ограниченного числа пораженных суставов, антигенная структура В57 — множественного количества суставов, DR4 ассоциируется с деструктивным полиартритом [2, 4, 11].
Полиморфизм псориатических изменений кожи в сочетании с разнообразными формами поражения суставов, позвоночника и зачастую внутренних органов явился причиной разнообразной терминологии, встречающейся в научной литературе: псориатическая артропатия, псориатический артрит с системными и внесуставными проявлениями, псориатическая болезнь и др. [12, 13]. Однако при постановке диагноза следует помнить, что по МКБ-10 данная патология определяется как псориатический артрит (L 40.5). Выделяют следующие клинико-анатомические варианты суставного синдрома псориатического артрита [14]:
Степень активности псориатического артрита характеризуется следующими номинациями:
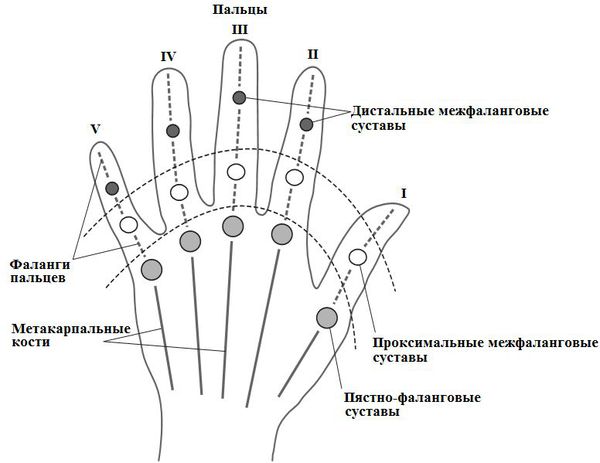
Клинико-анатомический вариант поражения суставов устанавливается по преобладанию одного из симптомокомплексов в клинической картине заболевания. Так, например, при дистальном варианте будут преобладать изолированные поражения дистальных межфаланговых суставов [15, 16]. Асиметричное поражение будет наблюдаться при олигоартрической локализации процесса. Характерная локализация — это крупные суставы, чаще всего коленные. При полиартрическом варианте процесс будет носить симметричный характер и поражаться будут как крупные, так и мелкие суставы. Для остеолитического варианта псориатического поражения суставов будет характерна костная резорбция: внутрисуставная, акральный остеолиз, истинная костная атрофия. Для спондилоартрического варианта характерно развитие сакроилеита и анкилозирующего спондилоартрита [14].
Помимо типичных форм, существуют атипичные варианты течения острого псориатического артрита:
При псориатическом артрите могут регистрироваться различные коморбидные состояния. Наиболее часто наблюдаются артериальная гипертензия, ишемическая болезнь сердца, ожирение и сахарный диабет.
Для диагностики псориатического артрита актуальными являются биохимические исследования крови и рентгенологические исследования суставов и позвоночника. Рентгенологические изменения при псориатическом артрите будут представлены следующими изменениями [14]:
Для того чтобы выставить диагноз «псориатический артрит», актуальными диагностическими критериями можно считать следующие [14]:
Критерии исключения псориатического артрита:
Дифференциальную диагностику при псориатическом артрите проводят с болезнью Бехтерева, реактивным артритом, подагрой, недифференцированной спондилоартропатией.
Лечебный маршрут псориатического артрита должен быть комплексным, так как при отсутствии адекватной терапии возможна деформация суставов с последующей инвалидизацией пациента. Основные цели лечения при псориатическом артрите: снижение активности воспалительного процесса в суставах, позвоночнике и энтезисах — местах прикрепления сухожилий; уменьшение проявлений псориаза кожи и ногтей; замедление прогрессирования разрушения суставов; сохранение качества жизни и активности пациентов [16, 17]. Несмотря на то, что в настоящее время не существует лекарственных средств для полного излечения псориатического артрита, современные препараты позволяют управлять болезнью, снимая симптомы заболевания. В качестве симптоммодифицирующих препаратов используются нестероидные противовоспалительные препараты (мелоксикам, нимесулид, целекоксиб, диклофенак и др.), глюкокортикостероидные средства (преднизолон, бетаметазон, триамцинолон). Препаратами выбора болезньмодифицирующих лекарственных средств являются метотрексат, циклоспорин, сульфасалазин, лефлуномид [14].
В период ремиссии или минимальной выраженности псориатического артрита показано санаторно-курортное лечение (Сочи, Мацеста, Пятигорск, Кемери, Кисловодск, Талги, Немиров, Краинка, Миргород) и бальнеотерапия (сероводородные, радоновые, сульфидные ванны). Бальнеотерапия используется крайне осторожно и только под наблюдением врача, в противном случае возможно обострение суставного синдрома.
Пациентам с псориатическим артритом в период ремиссиии рекомендуют вести подвижный образ жизни и ежедневно заниматься лечебной физкультурой.
Таким образом, современное течение псориатического артрита проявляет тенденцию к более раннему началу заболевания, с малопредсказуемым течением и склонностью к формированию инвалидизирующих форм. Однако улучшить прогноз течения псориатического артрита позволяет систематический врачебный контроль и целенаправленная терапия с контролем лабораторных показателей.
Литература
ГБОУ ДПО КГМА МЗ РФ, Казань
Артрит псориатический причины, симптомы, методы лечения и профилактики
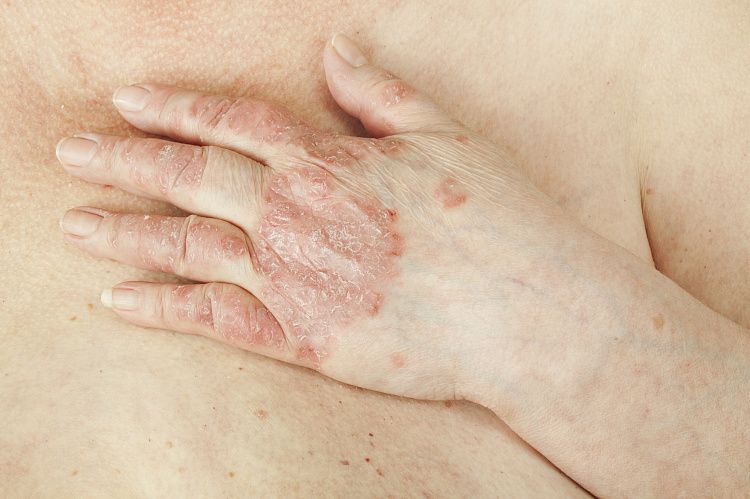
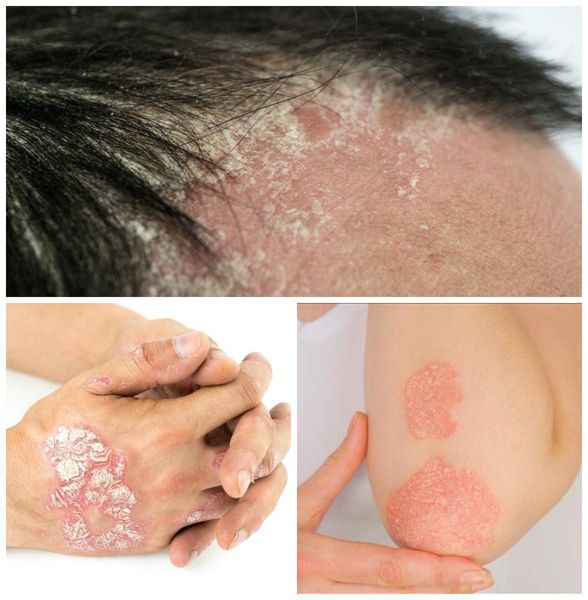
Псориатический артрит — это хроническая патология пациентов, у которых наблюдается псориаз. Выражается в развитии и длительном течении воспалительных процессов в суставах, связках и костях тела. Локация поражения — стопы, кисти, пальцы рук и ног, фаланги. Возникает из-за повреждений кожи, расстройств работы внутренних органов, наследственности и других факторов. Болезнь невозможно полностью вылечить, но при помощи лечебных и профилактических процедур можно ослабить симптоматику и облегчить общее состояние больного.
Симптомы псориатического артрита
Псориатическая форма схожа в проявлениях с ревматоидной — нарушается подвижность суставов, происходит разрушение костно-хрящевых тканей. Другие признаки заболевания:
Статью проверил
Дата публикации: 24 Марта 2021 года
Дата проверки: 24 Марта 2021 года
Дата обновления: 24 Декабря 2021 года
Содержание статьи
Причины
Главная причина появления болезни — это осложнения при псориазе, кожном заболевании хронической формы течения, вызванном ускоренным ростом клеток. У больных псориазом образуются специфические бляшки, которые впоследствии шелушатся, могут провоцировать кровотечения, трещины, нагноение, воспаления. На тяжёлой стадии возникает псориатическая форма артрита. Другие причины патологии:
Стадии развития псориатического артрита
Чтобы избавить от боли и облегчить состояние пациента, врачи применяют лечебные терапии, исходя из стадии развития заболевания. Официальная классификация отсутствует, но в современной медицине приняты 4 основные степени:
Разновидности
Классификация патологии насчитывает более 10 видов и форм, но врачи обычно наблюдают 5 самых распространённых:
Асимметричный псориатический артрит
Асимметричный олигоартрит поражает одиночные суставы. Как правило, воспаляются от 1 до 3 суставных элементов — колени, локти, плечи, бёдра, фаланги.
Симметричный псориатический артрит
Ревматоидноподобная форма болезни, при которой поражаются несколько парных суставов. Сопровождается болезненностью различной локации и другими симптомами.
Дистальный псориатический артрит
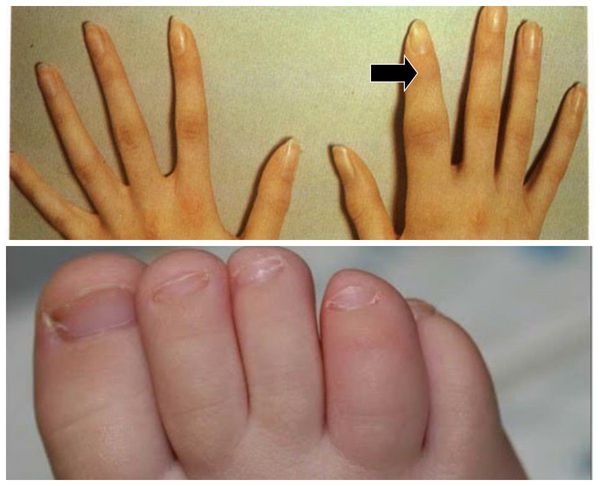
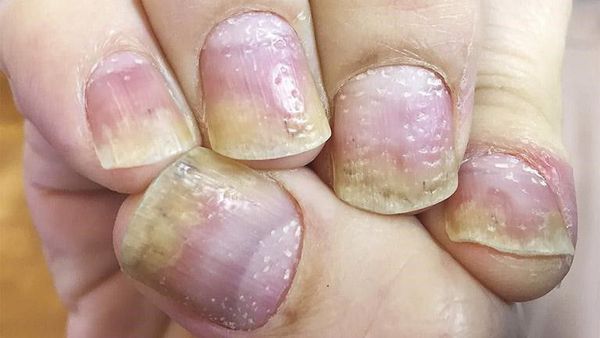
Локализуется в фалангах и межфаланговой части пальцев ног и рук в непосредственной близости к ногтевым пластинам. Также может поразить ногти, вызывая их пожелтение и расселение.
Спондилолизный псориатический артрит
Нарушения распространяются на позвоночник — поясничный, крестцовый, грудной, шейный отделы. Затрагивает зону позвонков, межпозвонковых и межрёберных дисков.
Деформирующий псориатический артрит
Самая тяжёлая форма, которая характеризуется выраженной деформацией дистальных участков на кистях и стопах. Представляет собой разрушение целостности суставных и костных тканей, сопровождается болью, воспалением, отёками, гноем.
Диагностика
Исследованиями пациентов занимаются дерматолог и ревматолог, дополнительно могут быть привлечены невролог, иммунолог и другие специалисты. Для мониторинга состояния больного врачи используют современные методы диагностики:
Также возможно проведение артроскопии и пункции синовиальной жидкости. Пройти обследование можно в сети клиник ЦМРТ:
Что такое псориатический артрит? Причины возникновения, диагностику и методы лечения разберем в статье доктора Бабинцевой Марины Юрьевны, эндокринолога со стажем в 27 лет.
Определение болезни. Причины заболевания
Псориатический артрит (Psoriatic аrthritis) — это хроническое иммуноопосредованное воспалительное заболевание костно-суставной системы, которое развивается у пациентов с псориазом.
В клинике псориатического артрита преобладают симптомы воспаления: боль, отёк, покраснение, повышение температуры в области поражённого сустава с постепенным снижением его функции.
Распространённость
Причины псориатического артрита
Псориаз — это системный процесс, в который могут вовлекаться суставные ткани. Заболевание не полностью изучено. Точные причины псориаза и псориатического артрита неизвестны.
Наследственная предрасположенность проявляется под воздействием неблагоприятных факторов среды, которые изменяют состояние иммунной системы организма. К таким факторам относят:
Симптомы псориатического артрита
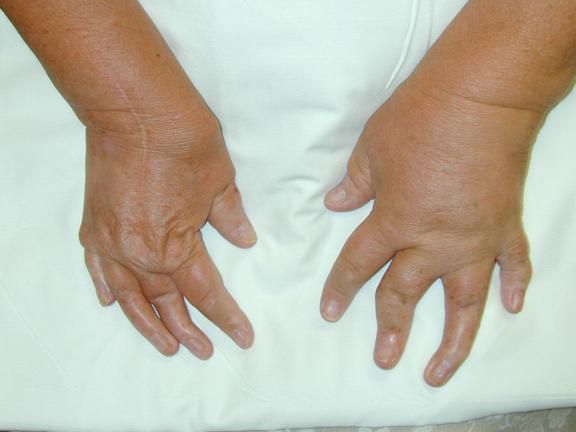
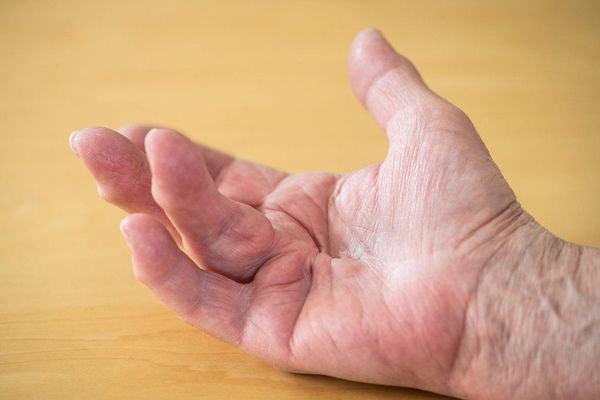
Основной симптом псориатического артрита — это поражение суставов, которое характеризуется типичными проявлениями артрита: болью, припухлостью и ограничением подвижности суставов. Характерной особенностью этого заболевания является асимметричность и хаотичность воспаления суставов.
Иногда псориатический артрит протекает в форме симметричного полиартрита. Такой артрит напоминает ревматоидный характер суставного синдрома: у пациента возникает боль, припухлость, ограничение движений, утренняя скованность более чем в четырёх симметричных суставах рук и ног (преимущественно суставов кистей, стоп и коленей).
Для псориатического артрита типично:
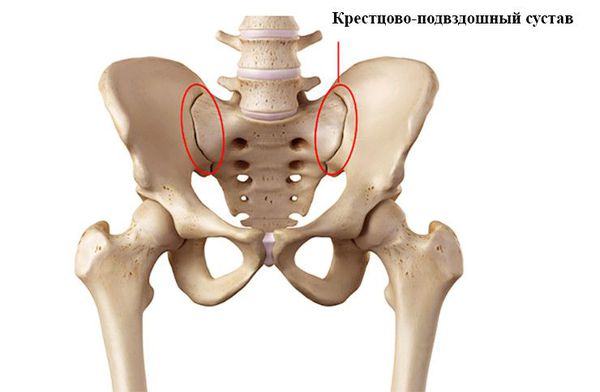
При вовлечении осевого скелета пациента беспокоят воспалительные боли в спине, главным образом в шейном и поясничном отделах. Эта боль возникает или усиливается ночью, утром или когда человек долго находится в одном положении. Утром пациенты обычно чувствуют скованность суставов, после разминки она уменьшается или проходит. Также может возникать боль в грудной клетке при дыхании. Сакроилеит проявляется перемежающейся болью в ягодичных мышцах.
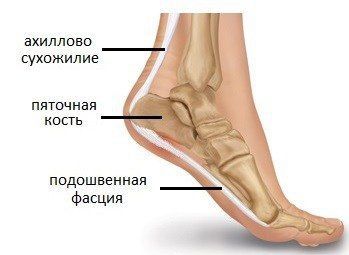
Ещё одним частым клиническим проявлением псориатического артрита являются энтезиты — воспаление в местах прикрепления сухожилий мышц к кости. Чаще всего страдает область пятки: место прикрепления подошвенной фасции и ахиллова сухожилия к пяточной кости. Также могут поражаться остистые отростки позвонков, верхний край надколенника, крылья подвздошных костей и др. [5]
При высокой степени активности артрита к клинической картине может присоединяться лихорадка с подъёмами температуры до 38–39 °C.
Патогенез псориатического артрита
Псориатический артрит входит в симптомокомплекс псориаза. Кроме суставов и соединительной ткани псориаз поражает кожу, внутренние органы и лимфатические узлы, а также нарушает микроциркуляцию.
Патогенез псориатического артрита связан с взаимодействием клеточных и гуморальных (жидкостных) факторов иммунной системы.
Главная роль в этом процессе принадлежит провоспалительным цитокинам. Это информационные молекулы, которые синтезируются активированными иммуноцитами и клетками эпидермиса и обеспечивают воспалительный ответ организма.
Провоспалительные цитокины также вызывают гиперчувствительность воспринимающих нервных волокон. В результате возбуждённые болевые рецепторы начинают отвечать на обычные неболевые воздействия, и человек ощущает боль в суставе при лёгком давлении и движении.
Классификация и стадии развития псориатического артрита
Варианты псориатического артрита по клинической картине:
У детей встречаются два клинических варианта заболевания, которые не исключают друг друга:
Формы псориатического артрита, которые отражают основные черты патологического процесса, степень его тяжести, степень прогрессирования костно-суставной деструкции, наличие и выраженность системных проявлений и т. д.:
Степени активности:
Осложнения псориатического артрита
Осложнения псориатического артрита условно можно разделить на суставные и системные.
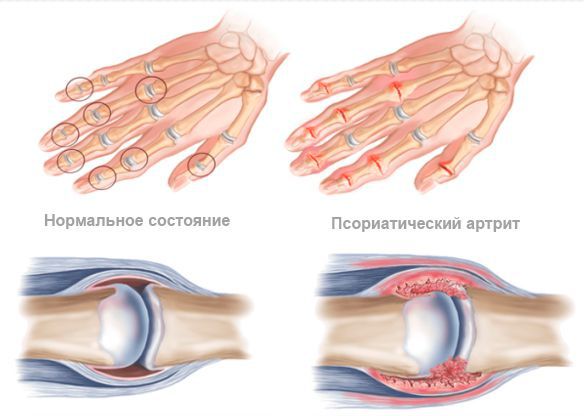
Суставные осложнения связаны в первую очередь с эрозией суставных поверхностей, разрушением костей концевых фаланг. В результате прогрессирует функциональная недостаточность суставов, вплоть до четвёртой степени, при которой суставы полностью неподвижны из-за костных анкилозов (сращений суставных концов костей).
К системным проявлениям псориатического артрита относят поражение следующих органов:
При псориатическом артрите происходят метаболические нарушения, например дислипидемия — изменение уровня липидов в крови с увеличением «вредных» липопротеидов низкой плотности. В сочетании с прогрессирующим атеросклерозом это повышает риск сердечно-сосудистых смертей у таких пациентов.
Диагностика псориатического артрита
Диагноз « псориатический артрит » ставится на основании клинической картины, лабораторных тестов и рентгенологических данных.
Клинические проявления
В клинической картине отмечается два основных симптомокомплекса: суставной синдром и наличие характерных псориатических высыпаний на коже.
Поражение осевого скелета возможно и без сопутствующего артрита, но чаще оно наблюдается при воспалении в периферических суставах. Псориатический сакроилеит обычно является односторонним. Часто это единственное проявление поражения осевого скелета (изолированный псориатический сакроилеит).
Псориаз кожи может быть как распространённым, так и ограниченным — в виде единичных бляшек. Высыпания обычно появляются на волосистая части головы, за ушными раковинами, на локтевых и коленных суставах, в области пупка и межъягодичной складки. Иногда единственным проявлением патологии является псориаз ногтей в виде напёрстковидного псориаза, онихолизиса, подногтевого гиперкератоза и др.
Лабораторная диагностика
Инструментальная диагностика
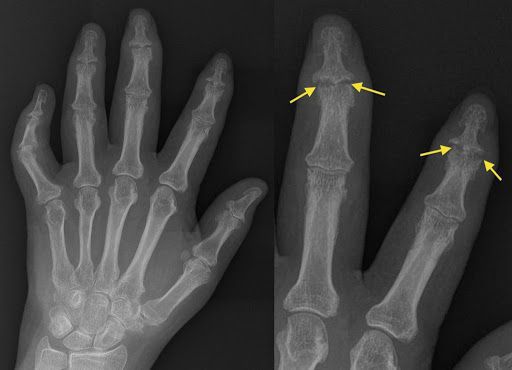
Рентгенологическая картина псориатического артрита имеет свои особенности. На первых этапах видно сужение суставных щелей. Когда болезнь прогрессирует, развиваются эрозивные изменения в дистальных межфаланговых суставах. Эрозия сначала поражает края суставов, затем распространяется к центру. Также может наблюдаться разрушение концевых фаланг, в результате возникает костная деформация по типу «карандаш в стакане».
Заподозрить у пациента псориатический артрит также позволяют:
Дифференциальная диагностика
Псориатический артрит сложно отличить от других болезней, если суставной синдром возникает до развития кожных проявлений.
Дифференциальную диагностику проводят со следующими заболеваниями:
Лечение псориатического артрита
Терапевтические цели лечения псориатического артрита:
В лечении используются нестероидные противовоспалительные препараты (НПВП), глюкокортикоиды (ГКС), синтетические и таргетные синтетические базисные противовоспалительные препараты, а также генно-инженерные биологические препараты с различным механизмом действия.
НПВП и ГКС — это «симптом-модифицирующие препараты», которые уменьшают боль, отёчность и другие симптомы артрита, энтезита и дактилита. При назначении НПВП учитываются сопутствующие заболевания пациента. При заболеваниях желудочно-кишечного тракта преимущественно назначаются селективные ингибиторы ЦОГ-2, при патологии сердечно-сосудистой системы — неселективные ингибиторы ЦОГ. В ряде случаев для профилактики осложнений со стороны желудочного тракта назначаются специальные протективные препараты (Нольпаза, Омез и т. д.).
ГКС в основном вводят внутрисуставно. Системное применение (т. е. для всего организма) при псориатическом артрите нецелесообразно, так как может вызвать обострение псориаза, вплоть до пустулёзных форм.
Если терапия НПВП и ГКС неэффективна, к лечению подключают синтетические и таргетные синтетические базисные противовоспалительные препараты, а также генно-инженерные биологические препараты. Все они обладают «болезнь-модифицирующим эффект», т. е. воздействуют на механизм развития болезни.
Среди cБПВП первым назначают Метотрексат, начиная с минимальной дозировки 10 мг/нед. У Метотрексата много побочных действий, поэтому перед его назначением пациента обследуют: определяют уровень печёночных ферментов, креатинина, глюкозы, выполняют общий клинический анализ крови, анализ на ВИЧ и вирусные гепатиты, делают рентгенографию грудной клетки. При назначении Метотрексата обязательно нужно принимать фолиевую кислоту в дозе не менее 5 – 10 мг/нед. Если у пациента есть противопоказания к приёму Метотрексата, назначают другие препараты этой группы.
Среди генно-инженерных биологических препаратов (ГИБП) используются ингибиторы фактора некроза опухоли α (Инфликсимаб, Адалимумаб и др.), моноклональные антитела к интерлейкину 12 и 23 (Устекинумаб) и к интерлейкину 17 (Секукинумаб).
Прогноз. Профилактика
Ранняя диагностика и лечение псориатического артрита замедляют поражение суставов, снижают риск обострений и осложнений, что улучшает качество жизни пациента. Поэтому важно вовремя обратиться к врачу и выполнять все его предписания.
Профилактика
Первичная профилактика псориатического артрита не разработана, т. е. пока не существует мер, которые помогли бы предотвратить развитие этой болезни.
Вторичная профилактика направлена на снижение активности процесса, замедление темпов прогрессирования артрита и сохранение функции суставов. Основная роль среди мер вторичной профилактики отводится подбору адекватной стандартной терапии, а также включению в лечение генно-инженерных базисных препаратов. Также целесообразно проводить скрининговую диагностику артрита у пациентов с псориазом или с семейным анамнезом псориаза и псориатического артрита. Таким пациентам рекомендуется проходить осмотры у ревматолога, а при наличии суставных жалоб врач должен назначить дополнительную диагностику: УЗИ или рентген суставов, анализы крови.
Медикаментозная терапия псориатического артрита
*Пятилетний импакт фактор РИНЦ за 2020 г.
Читайте в новом номере
П сориатический артрит (ПА) является одним из основных воспалительных заболеваний суставов и позвоночника и наряду с идиопатическим анкилозирующим спондилоартритом (ББ) и реактивными артритами составляет основное содержание серонегативных спондилоартритов (ССА). Это заболевание представляет собой хронический прогрессирующий системный воспалительный процесс, ассоциированный с псориазом (Пс), который характеризуется преимущественной локализацией воспалительного процесса в тканях опорно–двигательного аппарата и приводит к развитию эрозивного артрита, внутрисуставного остеолиза и спондилоартрита [1]. Распространенность Пс в популяции составляет 1–3%, а распространенность артрита среди больных Пс, по данным разных авторов, колеблется от 13,5% до 47,0%, что свидетельствует об относительно большой распространенности ПА.
Артрит стоп «Сосискообразная» дефигурация пальев стоп. Акральный псориаз.
Клинические проявления ПА и его течение чрезвычайно многообразны – от моно–олигоартрита или изолированного энтезита до генерализованного поражения суставов и позвоночника с яркой внесуставной симптоматикой. Нередко с самого начала заболевание сопровождается выраженными экссудативными явлениями в пораженных суставах, максимальной активностью воспалительного процесса, быстро прогрессирующим течением с развитием стойкой функциональной недостаточности опорно–двигательного аппарата уже в течение первых двух лет болезни. Все это приводит к существенному снижению качества жизни и к ранней инвалидизации больных.
Псориатический артрит (Рентгенограмма кистей) Множественный внутрисуставной остеолиз. Анкилозированные лучезапястные суставы и суставы запястья
В развитии и клинической эспрессии ПА принимают участие многие факторы, включая генетические, иммунологические и приобретенные [1]. Первостепенное значение принадлежит иммунопатологическим нарушениям – как гуморальным, так и клеточным (табл. 1). Многочисленные исследования демонстрируют при ПА гиперпродукцию циркулирующих иммунных комплексов, содержащих IgA, поликлональную гаммапатию, преобладание СД4+ Т–лимфоцитов в клеточных инфильтратах синовии, депрессию ответа лимфоцитов на специфические и неспецифические антигены, повышенную экспрессию тромбоцит–зависимого фактора роста. Значение иммунных нарушений в реализации псориатического синовита находит свои доказательства в обнаружении фиксированных на клетках покровного и подпокровного слоев синовиальной оболочки иммуноглобулинов и комплемента, ее инфильтрации иммунокомпетентными клетками, высоком уровне провоспалительных цитокинов в синовиальной жидкости и синовиальной оболочке, эффективности селективных иммуноактивных средств. Стимуляция пролиферации кератиноцитов, основной клетки, ответственной за напластование чешуек и корочек при Пс синовиальными Т–лимфоцитами, демонстрирует тесную взаимосвязь основных синдромов при ПА и нозологическую его самостоятельность.
Объем терапевтических мероприятий при ПА определяется основными параметрами патологического процесса, которые включают клинико–анатомический вариант суставного синдрома, спектр возможных системных проявлений и их выраженность, степень лабораторной активности, характер псориаза и стадию его развития. При остеолитическом и спондилоартритическом вариантах, наиболее тяжелых и неблагоприятных в прогностическом плане, необходимо проведение особенно активной терапии, с включением интенсивных методов лечения. Напротив, при олигоартритическом и дистальном вариантах, характеризующихся мало прогрессирующим течением и длительным сохранением функциональной способности опорно–двигательного аппарата, терапия может быть ограничена лишь применением нестероидных противовоспалительных препаратов (НПВП), локальным применением глюкокортикостероидов (ГКС) и назначением сульфасалазина.
При яркой висцеральной патологии, которая, как правило, протекает на фоне максимальной лабораторной активности, как это наблюдается и при злокачественной форме ПА, терапия должна включать системное применение ГКС, высокие дозы цитостатических иммуносупрессоров, комбинированное применение болезнь–модифицирующих препаратов, пульс–терапию большими дозами метотрексата и метилпреднизолона. При ПА нередко требуются лекарства, направленные на нормализацию обмена веществ и восстановление функции пораженных органов и систем организма (например, назначение аллопуринола при развитии вторичной подагры у больных с генерализованным поражением кожи, коррекция гипергликемии или гиперлипидемии, которые при ПА встречается существенно чаще, чем в популяции, антиаритмических препаратов, гепатопротекторов, коррекция гипопротеинемии, отеков или азотвыделительной функции при вторичном реактивном амилоидозе и т.д.). Терапевтическая тактика при распространенном вульгарном или экссудативном Пс (и тем более пустулезном и эритродермическом) предполагает применение активной наружной терапии с использованием индифферентных мазей, препаратов цинка, кортикостероидных мазей, дериватов витамина Д, ароматических ретиноидов, как и метотрексата или циклоспорина А, десенсибилизирующих средств и т.д.
Чрезвычайно важно применение таких препаратов, которые активно воздействовали бы прежде всего на основные синдромы ПА – суставной и кожный. Это тем более актуально, что между этими синдромами существует тесная взаимосвязь и взаимообусловленность. Параллелизм течения кожного и суставного синдрома является одним из диагностических критериев данного заболевания. Эта взаимобусловленность находит свое выражение в одновременном развитии кожного и суставного синдромов в дебюте заболевания, синхронности обострений этих синдромов, изменении характера дерматоза при возникновении артрита или спондилоартрита, что выражается как в появлении более распространенных его форм, так и в трансформации ограниченного вульгарного Пс в распространенный вульгарный или в экссудативный, возникновении торпидных форм дерматоза к ранее эффективной терапии, а также исчезновении четко выраженной сезонности обострений Пс, наблюдавшейся до поражения суставов.
Выделение клинико–анатомических вариантов суставного синдрома ПА, уточнение диапазона висцеральных проявлений и характера течения, а также выяснение некоторых патогенетических факторов, имеющих значение в развитии осложненного Пс, позволило подойти к обоснованию дифференцированной терапии этого заболевания. В основе лечебных мероприятий должно лежать не только уменьшение активности процесса в каждый конкретный момент, но главным образом прерывание или уменьшение дальнейшего прогрессирования заболевания, предупреждение стойкой недостаточности опорно–двигательного аппарата, что, по существу, и представляет содержание вторичной профилактики.
Также как и при многих других ревматических заболеваниях, основу медикаментозной терапии составляют симптом–модифицирующие (СМП) и болезнь–модифицирующие препараты (БМП). Среди первых фигурируют НПВП и ГКС. При выборе НПВП и его суточной дозы следует учитывать активность воспалительного процесса, эффективность и переносимость препарата, возможность сочетания с другими видами терапии, наличие сопутствующих заболеваний. У больных ПА с преимущественным поражением позвоночника наиболее эффективны производные индолуксусной кислоты, как это наблюдается и при ББ. Иногда под влиянием традиционных НПВП возможно обострение кожного Пс, что связано с их влиянием на продукцию лейкотриенов.
Лечение ГКС при ПА имеет ряд особенностей по сравнению с другими ревматическими заболеваниями [4]. Клинический опыт позволяет констатировать, что терапия ГКС при ПА менее эффективна, чем, например, при ревматоидном артрите (РА), и что введение ГКС внутрисуставно или в пораженные энтезы оказывает более отчетливое положительное действие, чем их системное применение. Это может быть связано со многими обстоятельствами, в частности, с небольшим участием гуморальных иммунных нарушений в развитии и прогрессировании заболевания, трудностями адекватной оценки степени активности воспалительного процесса и, соответственно, определении показаний к назначению ГКС, незначительной выраженности и необлигатности воспаления синовиальной оболочки. Некоторые авторы считают, что анкилозы крестцово–подвздошных суставов и суставов позвоночника или фиброзный анкилоз тазобедренных суставов могут сформироваться и без предшествующего синовита. В частности, такой точки зрения придерживается Fassbender H.G., который полагает, что при ПА первично наблюдается поражение энтезов, т.е. мест прикрепления к кости суставной капсулы, сухожилий и связок с последующей оссификацией этих образований и лишь вторично в процесс вовлекается синовиальная оболочка с развитием ее воспаления. Это обстоятельство позволило автору называть псориатический артрит «псориатической остеоартропатией», подчеркивая решающее значение изменений в костной ткани, во всяком случае на ранних этапах заболевания [2]. Позже эта точка зрения нашла свое доказательство при использовании компьютерной томографии, а патологические изменения в опорно–двигательном аппарате при ПА стали рассматривать с позиций энтез–ассоциированной патологии [3]. Особенности ответа организма на ГКС при ПА, возможно, определяются низкой плотностью ГКС–рецепторов в тканях, а также нарушением взаимодействия ГКС с ГКС–рецепторами.
Интересно, что при длительной терапии ГКС у больных ПА не развивается выраженный синдром Кушинга или стероидный остеопороз, а синдром отмены наблюдается лишь в исключительных случаях. Следует иметь в виду, что системная терапия ГКС нередко приводит к дестабилизации Пс с формированием торпидных к проводимой терапии форм дерматоза, а в редких случаях способствует трансформации относительно благоприятного дерматоза в пустулезный Пс, который является фактором высокого риска тяжелого течения ПА.
И все же терапия ГКС довольно широко применяется при этом заболевании. Результаты ретроспективного многоцентрового исследования в 10 ревматологических центрах Италии показали, что 24,4% больных ПА принимают ГКС в малых дозах, не превышающих 10 мг. Нередко эти препараты назначают и в качестве bridge–терапии на первых этапах базисного (патогенетического) лечения метотрексатом, циклоспорином или сульфасалазином (табл. 2).
Прямым показанием к системному применению ГКС является прежде всего злокачественная форма ПА, при которой ответ на такую терапию во многом определяет дальнейший исход заболевания [4]. Доза преднизолона при этом должна быть не менее 30–40 мг/сут. ГКС обрывают гектическую лихорадку, существенно снижают активность воспалительного процесса в опорно–двигательном аппарате, включая проявления артрита и спондилоартрита, способствуют разрешению общих и системных проявлений, столь характерных для этого варианта ПА. Менее эффективно действие ГКС на эритродермический или пустулезный Пс, закономерно имеющие место при злокачественной форме. Обычно ГКС должны применяться в комбинации с метотрексатом или циклоспорином А (ЦсА). Доза метотрексата составляет 20–25 мг/нед, и при этом его предпочтительнее вводить парентерально (внутримышечно или внутривенно). Системное применение ГКС показано также больным с распространенным экссудативным артритом, максимальной лабораторной активностью воспалительного процесса на протяжении 3–х и более мес, ярко выраженных висцеритах (аортит, формирующийся порок сердца, диффузный гломерулонефрит, периферическая нейропатия), распространенном вульгарном, экссудативном или тем более атипичном (пустулезном, эритродермическом) Пс. ГКС могут применяться для лечения и профилактики побочных явлений метотрексата. Во всяком случае их назначение в малых дозах существенно смягчает токсические проявления цитотоксической терапии.
При ПА широко проводится и локальная терапия ГКС, причем не только суставного синдрома, но и кожного. Показанием к внутрисуставному их введению является прежде всего активный артрит в ограниченном числе пораженных суставов. Лечение бетаметазоном проводят при наличии высокой местной активности и упорном синовите. Их целесообразно вводить и в пораженные энтезы при наличии дактилита, талалгии или энтезитов иной локализации. Топические ГКС широко применяются и для лечения Пс, ассоциированного с артритом. В ряде случаев без них невозможно провести эффективную терапию кожного синдрома. Хотя локальная терапия ГКС также может привести к дестабилизации Пс и развитию распространенных его вариантов, но это происходит реже, чем при их системном применении.
Теоретическим обоснованием применения при ПА БМП явились результаты многочисленных исследований, свидетельствующие об иммунном воспалении, как основе тканевых изменений этого заболевания. Необходимость применения БМП подчеркивает и хроническое прогрессирующее течение ПА, которое подчас не удается прервать или замедлить другими методами лечения. Близость клинических проявлений ПА к РА и ББ дала основание использовать при осложненном Пс те принципы БМТ, которые разработаны и с успехом применяются при основных воспалительных заболеваниях суставов и позвоночника и которые направлены на подавление иммунопатологических нарушений – главной мишени терапевтического воздействия. Но лечение ПА имеет и свои отличительные особенности. Среди БМП, применяющихся при этом заболевании, фигурируют не только метотрексат, циклоспорин, сульфасалазин, лефлуномид и препараты биологического действия, но и колхицин, дериваты фумаровой кислоты, микофенолат мофетил, ароматические ретиноиды, дериваты витамина Д, соматостатин и другие, многие из которых способствуют разрешению как суставных, так и кожных проявлений заболевания (табл. 3). Далеко не все они нашли широкое применение в терапии осложненного Пс из–за относительно низкой эффективности и возможности развития серьезных побочных реакций при их длительном применении. Производные хинолина при ПА оказывают более слабое действие на суставный синдром, чем при РА, и в то же время они способствуют переходу стационарной стадии дерматоза в прогрессирующую, ОВПс в ПусПс или эксфолиативную эритродермию и даже появлению первых псориатических эффлоресценций. Отрицательная динамика кожного синдрома при таком лечении достигает 41,7%, поэтому их применение не рекомендуется при этом заболевании [5].
БМП терапия при ПА представлена и препаратами золота (ПЗ). Мишенью для них являются макрофаги и эндотелиальные клетки, принимающие участие на разных этапах развития патологического процесса, включая самые ранние. ПЗ тормозят высвобождение цитокинов, в частности, ИЛ–1 и ИЛ–8, усиливают функциональную активность нейтрофилов и моноцитов, ингибируют презентацию антигена Т–клеткам, уменьшают инфильтрацию Т– и В–лимфоцитами синовиальной оболочки и пораженной псориазом кожи, тормозят дифференциацию макрофагов.
Впервые о положительном действии солей золота при ПА было сообщено в 1973 г. В последующем во многих работах была показана высокая эффективность ауротерапии при осложненном Пс, позволяющая позитивно влиять на многие параметры суставного синдрома и контролировать воспалительную активность. Pioro M.H. и Cash J.M. [6] провели анализ опубликованных открытых исследований по изучению эффективности и переносимости ауротиомалата натрия. Достоверное улучшение, по данным различных авторов, наблюдалось у 63% – 82% больных, принимающих препарат в течение 12 мес., что позволило рассматривать ауротиомалат натрия, как альтернативу при рефрактерном течении ПА.
Раlit J. и соавт. [7] в многоцентровом двойном слепом плацебо–контролированном исследовании сравнивали эффективность и безопасность ауротиомалата и ауранафина у 82 больных ПА. Длительность лечения составила 6 мес. Отмечено достоверное снижение суставного индекса Ричи, интенсивности боли по визуальной аналоговой шкале и СОЭ у больных, принимающих как ауротиомалат, так и ауранафин, хотя более высокий эффект был получен при парентеральном введении солей золота. А.П. Бурдейный расценивает терапевтическую активность ПЗ у больных ПА выше, чем сульфасалазина и метотрексата [8]. По мнению автора, ПЗ оказывают положительное действие как на проявления артрита, так и на воспалительный процесс в осевом скелете, и способны замедлить темпы рентгенологического прогрессирования ПА.
При индуцировании полной или частичной клинико–лабораторной ремиссии ауротерапию следует проводить неопределенно долго. Однако и в случае положительного ее эффекта нередко дальнейшее применение ПЗ прекращают, что приводит к последующему обострению заболевания. В противоположность мнению, что повторные курсы ауротерапии менее эффективны по сравнению с первым курсом, исследованиями Klinkhoff A.V. и Teufel A. [9] показано, что второй курс лечения ПЗ дает положительный эффект, сравнимый с эффектом, полученным в конце первого курса.
Одним из обстоятельств, затрудняющих широкое внедрение ПЗ в комплексную терапию ПА, является их способность вызывать обострение Пс [10]. Это выражается в появлении новых папул и синдрома Кебнера, периферическом росте бляшек, распространении дерматоза на ранее непораженные участки, появлении выраженного воспалительного компонента кожных высыпаний. Обычно при лечении ауротиомалатом обострение Пс наступает на 5–16 нед. от начала терапии, хотя возможно появление пустулезных элементов уже после первой инъекции препарата. Однако риск обострений дерматоза несомненно завышен. Многие исследователи не наблюдали обострений дерматоза даже при длительном применении солей золота, а в некоторых случаях регистрировали положительную динамику кожного синдрома.
При клиническом испытании натрия ауротиомалата у 12 больных ПА c давностью заболевания от 5 до 19 лет, суммарной дозой препарата от 310 до 1260 мг и длительностью терапии у большинства больных до 26 нед, мы выявили отчетливую положительную динамику суставного синдрома уже спустя 16 нед от начала лечения, при этом в 1,5–2 раза уменьшилась интенсивность боли в суставах и позвоночнике, число воспаленных суставов и функциональный индекс, в 2,7 раза – выраженность утренней скованности и в 2,3 – ее продолжительность. В дальнейшем сохранялись достоверные положительные сдвиги. К концу курса лечения число воспаленных суставов уменьшилось в 3,1 раза по сравнению с исходным показателем, а утренняя скованность полностью прошла у каждого второго больного. Существенные сдвиги отмечены и в лабораторной активности. Так, максимальная активность заболевания из 5 больных оставалась лишь у одного, а умеренная активность из 7 – у 4. Существенных изменений в характере Пс не наблюдалось. Не было зарегистрировано увеличение площади кожных высыпаний или их распространение на ранее непораженные области.
Таким образом, имеющиеся данные позволяют дать высокую оценку натрия ауротиомалата, как одного из БМП в лечении ПА. Ауротерапия позволяет контролировать течение этого заболевания, воздействует на симптоматику поражения периферических суставов и осевого скелета, уменьшает число рецидивов суставного синдрома, снижает клиническую и лабораторную активность заболевания. ПЗ могут быть назначены при любом варианте суставного синдрома (кроме спондилоартритического), быстро прогрессирующем течении, серопозитивности по ревматоидному фактору, что хотя и редко, но наблюдается при ПА, низкой эффективности или плохой переносимости метотрексата и сульфасалазина, отсутствии выраженных системных проявлений.
Сульфасалазин является одним из стандартных препаратов в лечении ПА. Доказана высокая терапевтическая эффективность сульфасалазина при всех ССА. При сравнительном изучении эффективности препаратов базисного действия, таких как сульфасалазин, ауронафин, ауротиомалат, этретинат, фумаровая кислота, колхицин, азатиоприн, метотрексат, у 1022 больных ПА по материалам, представленным в Medline и Eхcerpta Medica, наиболее выраженная положительная динамика отдельных параметров патологического процесса отмечена при лечении сульфасалазином и высокими дозами метотрексата [11]. Эффективность азатиоприна, этретината, колхицина была выше по сравнению с плацебо, но явно уступала сульфасалазину и метотрексату. Проведено несколько двойных слепых рандомизированных плацебо–контролируемых исследований, в которых была доказана эффективность сульфасалазина при ПА, особенно у больных с активным периферическим артритом. За 36 недель лечения сульфасалазином в дозе 2000 мг/сут статистически достоверно уменьшалась общая активность заболевания (как по оценке врача, так и больного), боль в суставах, скованность, число воспаленных суставов [12]. Этот препарат активно воздействует на проявления периферического артрита и практически не влияет на воспалительный процесс в осевом скелете. Сульфасалазин не вызывает обострение дерматоза, а у части больных способствует разрешению псориатических эффлоресценций.
Болезнь–модифицирующие свойства метотрексата при ПА являются общепризнанным фактом. Его отличает наиболее выгодное соотношение эффективности и переносимости по сравнению с другими цитотоксическими препаратами. Как известно, метотрексат для лечения Пс впервые был применен в 1951 г., причем одновременно с его апробацией при РА. Он относится к препаратам патогенетического действия и рассматривается, как одно из наиболее мощных и эффективных средств, используемых для лечения широкого круга иммуновоспалительных заболеваний человека. Выбор метотрексата продиктован прежде всего его высокой терапевтической эффективностью в отношении кожных проявлений Пс [13]. Он является препаратом выбора при лечении генерализованного экссудативного, пустулезного и эритродермического Пс, т.е. наиболее тяжелых вариантов этого дерматоза, которые, как правило, протекают с системными проявлениями и часто способствуют развитию артрита и/или спондилита. Метотрексат, являясь структурным аналогом фолиевой кислоты, тормозит синтез нуклеиновых кислот, активно вмешивается в репродукцию клеток и тем самым угнетает ускоренный эпидермопоэз.
При ПА доказано положительное влияние метотрексата на ряд параметров суставного синдрома и активность воспалительного процесса, включая больных, ранее рефрактерных к другим базисным препаратам [6]. В многоцентровом двойном слепом 6–ти–мес. испытании он оказался в 8,9 раз более эффективным, чем ауротиомалат, при существенно меньшем количестве побочных эффектов [14]. Положительное влияние метотрексата на суставной синдром у больных осложненным Пс связано не только с его высокой концентрацией в синовиальной жидкости, но и в воспаленных энтезах, тем более, что ПА можно рассматривать, как пример генерализованной энтезопатии.
Мы также показали высокую эффективность метотрексата при лечении 100 больных ПА. По комплексной оценке тяжелое течение заболевания наблюдалось у 78%. Длительность терапии достигала 9 лет. Программа лечения строилась индивидуально. Первоначальная доза составляла 10–15 мг/нед, позже при необходимости она могла быть увеличена до 30 мг/нед. Метотрексат назначался как внутрь, так и парентерально. После достижения терапевтического эффекта дозу постепенно уменьшали до поддерживающей, обычно не превышающей 10 мг/нед.
Существенный положительный эффект наблюдался уже через 3–4 нед от начала терапии. К концу второго месяца лечения все показатели суставного синдрома снизились в 2–3 раза. Особенно отчетливую динамику претерпели такие показатели, как продолжительность и интенсивность утренней скованности, суставной индекс. За этот же период у каждого четвертого больного полностью купировалась ригидность, а у некоторых – боль в суставах и позвоночнике. Максимальная активность, которая была у 45% больных, после 2–х мес. терапии определялась только у 19%. Отчетливой динамике подвергся и кожный синдром. Практически у всех больных удалось прервать прогрессирующую стадию Пс. Обратное развитие кожных высыпаний наблюдалось также при универсальной эритродермии и пустулезном Пс. К концу второго месяца терапии результаты лечения оценены как хорошие в 84,4%, удовлетворительные – в 9,4% и отсутствие эффекта – в 6,2%. Столь яркое и быстрое положительное действие метотрексата не может быть объяснено только иммунодепрессивным эффектом, а связано с его прямым антивоспалительным действием, обусловленным аденозиновым механизмом, что выгодно отличает этот препарат от других базисных средств.
После 6 мес. терапии отмечено дальнейшее подавление воспалительного процесса в суставах и позвоночнике, о чем свидетельствует снижение ряда параметров суставного синдрома (табл. 4). У 18,4% больных удалось получить полную ремиссию и у 63,2% – частичную. За это время существенная положительная динамика дерматоза отмечена у 91% больных. Число больных с высокой лабораторной активностью уменьшилось почти в 3 раза по сравнению с аналогичным показателем до лечения.
Непрерывная терапия метотрексатом в течение 12 месяцев вела к дальнейшему снижению воспалительного процесса, что выражалось в положительной динамике практически всех показателей, характеризующих суставной синдром, а также степени активности, хотя темпы этого снижения были и менее впечатляющие по сравнению с первым полугодием. Длительный, на протяжении ряда лет прием метотрексата существенно влиял на течение ПА, обеспечивая низкие значения лабораторных показателей воспалительного процесса. У 1/3 больных наблюдалась клиническая и лабораторная ремиссия, а у остальных имела место небольшая субъективная симптоматика и слабо выраженные экссудативные явления в пораженных суставах.
Отмечая высокую эффективность метотрексата у больных ПА, следует иметь в виду, что он полностью не подавляет воспалительный процесс. Отрицательная рентгенологическая динамика наблюдалась у каждого третьего больного и проявлялась возникновением новых эрозий, в увеличении выраженности остеолиза или формировании новых синдесмофитов. На фоне базисной терапии прогрессирование костной деструкции обычно протекает субклинически, без четких симптомов обострения ПА. Это дает основание к использованию более высоких доз метотрексата или проведению интенсивной терапии метотрексатом и метилпреднизолоном. Синхронная пульс–терапия 100 мг метотрексата с 250 мг метипреднизолона (1 раз в 2 нед, всего 4 процедуры) показала значительное улучшение у всех больных, вплоть до полного купирования суставного синдрома и разрешения кожных проявлений Пс (при этом спектр побочного действия оставался примерно таким же, как и при назначении 15–20 мг/нед).
Длительное многолетнее применение метотрексата существенно влияло на кожный синдром. У большинства больных распространенный вульгарный Пс перешел в ограниченный. Обострения дерматоза не носили присущий им ранее генерализованный характер и не сопровождались столь ярким экссудативным компонентом, как это было до начала базисной терапии. Пс утрачивал отчетливую сезонность обострений, а их появление удавалось быстро купировать увеличением еженедельной дозы метотрексата. Он, кроме того, обрывал длительную лихорадку, способствовал обратному развитию полиадении, купировал или замедлял течение псориатического нефрита и других висцеритов.
Показания к назначению того или иного препарата не могут быть сформулированы без анализа его побочного действия. Метотрексат влияет не только на иммунокомпетентные клетки, но тормозит деление и вызывает гибель других клеток, что приводит к развитию «цитостатической болезни», своеобразного полисиндромного заболевания, обусловленного действием на организм цитостатических факторов. Важное значение в развитии осложнений имеет индивидуальная чувствительность организма, незначительный разрыв между лечебной и токсической дозой, склонность препарата к кумуляции.
На фоне терапии метотрексатом побочные явления возникают нередко, и необходима высокая квалификация врача по предупреждению, выявлению и лечению подобных осложнений. Метотрексат был отменен у 9 из 100 больных в связи с развитием стойкого эрозивного стоматита и кишечной диспепсии, геморрагического энтероколита, токсического гепатита с печеночно–клеточной недостаточностью, значительной лейкопении, аллергической реакции с преимущественным поражением кожи. Но все же токсичность метотрексата не превышает токсичность других БМП. Тщательное обследование больных, отобранных для такой терапии, постоянный контроль за возникновением побочных эффектов с регулярным исследованием лабораторных тестов, своевременное проведение мероприятий, направленных на ликвидацию возникших осложнений, позволяют с успехом проводить лечение метотрексатом на протяжении ряда лет. В большинстве случаев побочные реакции удается полностью ликвидировать уменьшением суточной и/или еженедельной дозы препарата, переходом на одноразовый прием в неделю, изменением пути введения препарата, назначением кортикостероидов в малых дозах или гепатопротекторов, а также фолиевой или фолиновой кислот (табл. 5).
Конкретными показаниями к проведению базисной терапии метотрексатом являются злокачественная форма ПА, быстро прогрессирующее течение заболевания, генерализованное поражение суставов, высокая лабораторная активность на протяжении 3–х и более месяцев, экссудативный, пустулезный или эритродермический Пс, выраженные трофические нарушения, упорный диффузный гломерулонефрит. С учетом современных представлений показания к иммуносупрессивной терапии могут быть расширены. Ее следует начинать в ранней стадии заболевания, особенно при тяжелых формах, еще до появления деструктивных изменений в костно–суставном аппарате.
Среди других цитотоксических препаратов при ПА нашли применение циклоспорин А (ЦсА) и лефлуномид. Эффективность ЦсА близка к эффективности метотрексата, но переносимость этого препарата значительно хуже. В многоцентровом контролированном исследовании сравнивали терапевтическую эффективность ЦсА, сульфасалазина и препаратов симптоматического действия (НПВП, анальгетики или преднизолон не выше 5 мг/сут) [15]. ЦсА в дозе 3 мг/кг/сут оказался более эффективен на проявления периферического артрита, чем симптом–модифицирующие препараты и сульфасалазин. В то же время у ЦсА и сульфасалазина не было преимущества перед НПВП и малыми дозами преднизолона по их влиянию на спондилоартрит. ЦсА способен контролировать рентгенологическое прогрессирование у 60% больных ПА при непрерывной 24–мес терапии [16]. Другой цитостатический препарат метаболического действия – лефлуномид, который используется в терапии РА, оказался эффективным и при ПА, причем он способен контролировать не только активность заболевания, но и течение основных синдромов – суставного и кожного [17,18]. Лефлуномид тормозит темпы рентгенологического прогрессирования заболевания, снижает прирост эрозий, уменьшает индекс площади и тяжести псориаза (PASI).
В качестве препаратов патогенетического действия при ПА идут поиски и других средств. В этом плане заслуживает внимания колхицин. Пока проведено мало клинических испытаний по изучению его эффективности и безопасности. Возможно, он способен задерживать прогрессирование внутрисуставного остеолиза. Но определенно его следует назначать больным ПА с вторичным реактивным амилоидозом, при этом колхицин будет действовать не только на все этапы образования и отложения в тканях эозинофильного белка, но и на амилоидогенный стимул.
Приведенные данные позволяют с оптимизмом смотреть на будущее развитие медикаментозной терапии такого своеобразного заболевания, как ПА. В последнее время разрабатываются высокоэффективные препараты биологического действия. В частности, показана высокая эффективность при ПА ингибиторов фактора некроза опухоли, причем складывается впечатление, что их терапевтический потенциал при ПА выше, чем при РА. При разработке программы лечения в каждом конкретном случае следует учитывать гетерогенность этого заболевания и строить ее с учетом клинико–анатомического варианта суставного синдрома, активности заболевания, наличия системных проявлений, эффективности и переносимости ранее проводимой терапии и особенностей Пс. Длительное лечение БМП позволяет контролировать активность ПА и течение основных его синдромов, замедляет темпы прогрессирования заболевания, способствует сохранению трудоспособности больных и улучшает качество их жизни.
фирмы «ЭБЕВЕ Фарма Гес. м.б.х. Нфг. КГ» (Австрия)
127473 Москва, 3–й Самотечный пер., д. 3
Телефон: (095) 933–8702; факс: (095) 933–8715
1. Бадокин ВВ. Избранные лекции по клинической ревматологии. Под ред. В.А.Насоновой и Н.В.Бунчука. М., 2001, 82–90.
2. Fassbender H.G. Reumatologia 1998; 36, suppl 1: 45–6.
3. McGonagle D., Conaghan P.G., Emery P. Arthritis Rheum 1999; 42: 1080–86.
4. Бадокин В.В., Агабабова Э.Р., Шубин С.В. Научно–практическая ревматология 2001;4:48–55.
5. Wolf R., Ruocco V. Rheuma (Derm 97. Malta, 1997, L21.
6. Pioro M.H., Cash J.M. Rheum. Dis Clin North Am 1995; 21: 129–49.
7. Palit J., Hill J., Capell N.A. et al. Br. J. Rheumatol 1990; 29: 280–3.
8. Бурдейный А.П., Агабабова Э.Р., Коротаева Т.В., Харамильо Л.Ф. Тер архив 1992; 5: 54–9.
9. Klinhoff A.V., Teufel A. J Rheumatol 1995; 22: 1655–56.
10. Smith D.L., Wernick R. Arch Dermatol 1991; 127: 268–70.
11. Jones G., Crotty M., Brooks P. Cochrane Database Syst Rev 2000; 3: CD000212.
12. Сlegg D.O., Reda D.J., Mejias E. et al. Arthritis Rheum 1996; 39: 2013–20.
13. Вright R.D. Cutis 1999; 64: 332–34.
14. Lacaille D., Stein H.B., Klinkhoff A.V. Arthritis Rheum. 1996; 39: suppl, № 1367.
15. Salvarani C., Саntini F., Olivieri I. Clin Eхp Rheumatol 2002; 20, suppl 28: S71–5.
16. Мacchioni Р., Boiardi L., Cremonesi T. et al. Rheumatology Int 1998; 18: 27–33
17. Liang G.C., Barr W.G. J Clin Rheumatol 2001; 7: 366–70.
18. Cuchacovich M., Sato L. Ann Rheum Dis 2001; 60: 913–23.