Промедол или трамадол что лучше
Промедол или трамадол что лучше
Интенсивность боли определяет больной, а не его родственники.
Для оценки эффективности лечения рекомендуется ведение дневника боли с фиксированием даты, времени приема, дозы, пути введения, продолжительности действия и побочных эффектов.
Ступень 1. Лечение слабой боли начинают с нестероидных противовоспалительных средств, которые продаются в любой аптеке без рецепта врача. Препараты подбираются с учетом противопоказаний и индивидуальной переносимости больного. Чем эффективнее лекарство снимает боль, тем вреднее оно для желудка, поэтому при высоком риске гастропатии одновременно рекомендуется омепразол или нольпаза.
Ступень 2. Лечение боли умеренной интенсивности.
На этом этапе к максимальной дозе нестероидного противовоспалительного препарата добавляется минимально эффективная доза трамадола в таблетках. Постепенно доза трамадола увеличивается до 400 мг в сутки (по 50 мг до 8 раз в день или по 100 мг 3-4 раза в день), а таблетки меняются на внутримышечные инъекции по 100 мг 4 раза в сутки каждые 6 часов. Обезболивающее действие наступает через 30-40 минут после приема таблетки или через 5-10 минут после внутримышечной инъекции. Длительность действия от 4 до 6 часов.
Побочные действия. Трамадол часто вызывает тошноту с рвотой, запоры и сонливость. При тошноте и рвоте таблетки можно заменить на инъекции.
Медикаментозная коррекция побочных эффектов такая же, как и при обезболивании на 3 ступени (см. ниже).
Взаимодействие с другими препаратами:
Транквилизаторы, седативные средства взаимно потенцируют эффекты.
Осторожность необходима при одновременном назначении с нейролептиком, антидепрессантом, карбамазепином. Нельзя вводить в одном шприце с диклофенаком, реланиумом.
Комбинации снижают болевой синдром меньшей дозой трамадола и позволяют как можно дольше задержаться на 2 ступени обезболивающей лестницы. При грамотном обезболивании потребность в наркотических анальгетиках можно значительно отсрочить.
При умеренной боли вместо трамадола врач может назначить пластырь дюрагезик 12,5 мкг/час или таргин в таблетках в дозе 2,5 мг/5 мг
«Предлагают потерпеть»: как устроена помощь пациентам с онкозаболеваниями и болевым синдромом
Онкологические заболевания могут вызывать боль. Она значительно снижает качество жизни и терпеть ее не нужно. Тем более, что в арсенале врачей есть разные виды обезболивающих препаратов. Но на практике часто оказывается, что доступ к обезболиванию ограничен.
Причины боли
Откуда возникает боль при онкологическом заболевании? Часто причина боли — сама опухоль. Она может поражать кости, мягкие ткани, кожу, внутренние органы, сдавливать магистральные сосуды и нервы, вызывать кишечную непроходимость, нарушать отток желчи и мочи.
Например, при канцероматозе брюшины (опухолевые узлы на брюшине — прим. авт.) поражается тонкий слой клеток, который покрывает все органы брюшной полости. Брюшина очень чувствительный орган, и люди с канцероматозом всегда испытывают боль. Многие онкологические пациенты мало двигаются, что приводит к трофическим язвам и пролежням, которые тоже вызывают боль. Еще боль может быть связана с проводимым лечением — операцией, химио- или лучевой терапией, — поясняет Сергей Савчук.
 |
У каждого своя
Боль, как любое ощущение, субъективна. То есть интенсивность боли может измерить только тот, кто ее чувствует. Для оценки боли есть специальные шкалы. На приеме врач может попросить пациента оценить свою боль по 10-балльной шкале, где 0 — полное отсутствие боли, а 10 — максимально возможная боль, которую человек не может терпеть.
Алексей работает специалистом по паллиативной медицине, большая часть его деятельности связана с подбором обезболивания для пациентов с онкологическими заболеваниями.
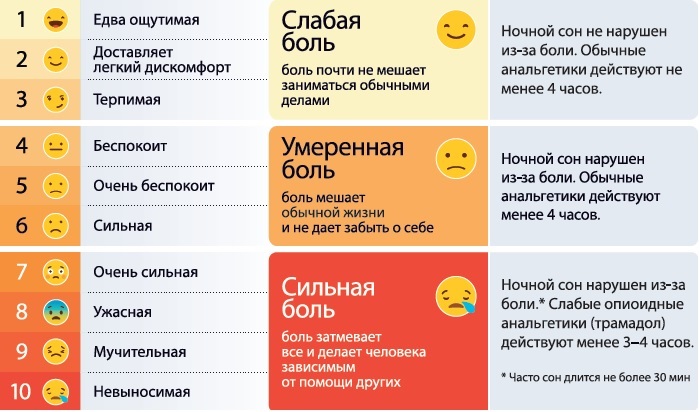 |
Пример шкалы боли. Источник: портал «Про Паллиатив»
Всемирная организация здравоохранения рекомендует при назначении обезболивающих придерживаться следующих принципов:
Орально — предпочтение обезболивающим в форме таблеток.
По часам — препарат нужно принимать через фиксированные промежутки времени, не дожидаясь, когда возникнет боль.
Индивидуально — врач подбирает обезболивание с учетом особенностей организма пациента и сопутствующих заболеваний.
С вниманием к деталям — врач должен предупредить пациента обо всех возможных побочных эффектах и о том, как их можно предотвратить.
На практике эти принципы почти не соблюдаются. И пациентам с онкологическими заболеваниями часто очень сложно получить адекватное обезболивание.
Один на один
У отца Светланы из Красноярска рак желудка. После отказа в лечении из-за перенесенного инсульта и сопутствующих заболеваний его направили в поликлинику по месту жительства — мужчина нуждался в обезболивании.
Участковый терапевт назначила НПВС в уколах, довольно быстро средство перестало помогать. Врач выписала рецепт на Трамадол — ни о каком подборе дозы и речи не было. Не предупредили о возможных побочных эффектах. Начались запоры. Папа очень страдал и слег. Вмешалась пандемия, врача вызвать домой стало практически невозможно, без осмотра по телефону выписывали рецепты и оставляли в регистратуре поликлиники. Мы сказали, что состояние стало хуже, смогла прийти участковый врач, и хотя папа ей сказал, что оценивает боль на 3 (он тогда больше от запора страдал), нам выписали наркотическое обезболивающее тоже без плавного перехода сразу три раза в день, — рассказывает Светлана.
По словам женщины, все проблемы случились из-за невозможности найти общий язык с врачом:
Терапевт придерживалась своей схемы, не слышала нас, вернее, не хотела слышать. Назначение всегда было одно для любого препарата — три раза в день, хотя в аннотации к препарату написано — два раза в день, через 12 часов. Дозы сразу были большие. В 21 веке в городе-миллионнике, краевом центре, мы остались один на один со своими проблемами, как будто живем в глухой деревне со стареньким фельдшером, — сетует Светлана.
«Приходите завтра»
Путь получения рецепта на обезболивающие очень тернист. Часто пациента сначала направляют к онкологу в районную поликлинику. Онколог осматривает человека и выдает консультативное заключение. В нем должно быть указано, что у пациента болевой синдром или что он нуждается в адекватном обезболивании. Дальше врач-онколог отправляет пациента к участковому терапевту за рецептом. Терапевт выписывает рецептурный бланк, и пациент едет в специальную аптеку, где по рецепту получает лекарство.
Зачастую этот путь занимает много времени, потому что на любом из этапов что-то может пойти не так. Во-первых, к онкологу довольно сложно попасть с улицы — нужна запись или направление. Может так получиться, что поликлиника, где есть онколог, не совпадает с адресом регистрации пациента, и ему приходится ехать в поликлинику по месту жительства, чтобы попасть к участковому терапевту. Терапевты очень неохотно идут на то, чтобы выписать рецепт человеку, не относящемуся к его участку, — объясняет Сергей Савчук.
Алексей Ильюхов приводит другие примеры трудностей:
Терапевт может сказать: “Ой, я столько не выпишу”. Или: “Ой, вы знаете, у нас в поликлинике принято, чтобы на рецепте еще руководитель расписался, но его сейчас нет. Приходите завтра”.
Следующая на очереди аптека. Рецепт идет в определенную аптеку — не все работают с наркотическими анальгетиками.
Человек приезжает за лекарством в аптеку и запросто может столкнуться с ситуацией, когда этого препарата в аптеке нет. Или есть, но немного другой, например, в другой дозировке. Тогда ему препарат не выдают. Он разворачивается, едет ко мне назад, и я выписываю ему новый рецепт. И пациент опять едет в аптеку. А она уже закрылась. На практике мы звоним сначала в аптеку, находим нужный препарат, бронируем его и информацию об аптеке даем пациенту, — перечисляет Алексей Ильюхов.
Врач-терапевт, которая лечит папу Светланы, несколько раз делала ошибки, выписывая рецепт. Мама Светланы ехала в аптеку за лекарством, а потом назад в поликлинику — переписывать рецепт.
Часто проблемы возникают у тех пациентов, которые не могут передвигаться и прийти в поликлинику на очный прием.
Терапевт, вызванный на дом, может сказать, что не в его компетенции — определять, нуждается ли онкопациент в обезболивании. Онкологи домой приходят крайне редко — в амбулаторном звене их мало, они физически не успевают ходить по вызовам. Я во всех выписках пишу, что пациент должен быть обеспечен адекватным обезболиванием, даже если пока оно ему не нужно. Это должно сократить путь получения обезболивания в случае необходимости на один шаг, — комментирует Сергей Савчук.
Законный драгдилер
Откуда возникают эти трудности? По словам Анны Повалихиной, одна из причин — нормативная зарегулированность: оборот наркотических лекарственных препаратов регламентируется несколькими федеральными законами, многочисленными постановлениями Правительства РФ и приказами федеральных органов исполнительной власти. Медицинским и фармацевтическим работникам непросто самостоятельно разобраться, как применять на практике этот массив нормативных правовых актов.
Алексей Ильюхов видит эту причину иначе:
 |
В поликлинике Светлане грозили наркоконтролем из-за того, что они «скачут по лекарствам»:
По словам Алексея, мешают работе и мифы в головах коллег-врачей:
Некоторые, например, считают, что наркотики нужны только в самом крайнем случае, потому что зависимость сразу, и вообще от них умирают быстрее, поэтому людей, как правило, недообезболивают, предлагают потерпеть. Еще огромная проблема — мы не умеем небольно обезболивать. Трамадол в ряде учреждений, в том числе в детских стационарах будут колоть в мышцу. Стандартная доза 5 мл — это много и больно. А можно сделать укол в вену или дать таблетку. Если речь идет о ребенке, то он будет до последнего терпеть и не говорить, где болит, чтобы ему не сделали еще больнее.
Незначительные изменения
По словам Анны Повалихиной, в последние годы требования, касающиеся обезболивания наркотическими средствами, упростились. В частности:
— не нужно больше возвращать упаковки (ампулы, флаконы) от использованных в медицинских целях наркотических и психотропных лекарственных препаратов.
— закреплены назначение и выписка наркотических и психотропных лекарственных препаратов не только пациентам с выраженным болевым синдромом, но и с нарушением сна, судорожными состояниями, тревожными расстройствами, фобиями, психомоторным возбуждением.
— увеличено предельно допустимое количество отдельных наркотических и психотропных лекарственных препаратов для одного рецепта.
 |
Но Алексей говорит, что изменения не очень значительные:
Обещают сделать электронные рецепты по примеру больничных листов. Это хорошо, но не уверен, что эта штука сразу заработает с наркотическими анальгетиками — куда девать завод, который делает эти рецепты, и что делать с кладовщиками, которые хранят запас рецептов?
Куда обращаться пациенту, если отказывают в обезболивании или текущее обезболивание не убирает болевой синдром?
Круглосуточная бесплатная горячая линия Росздравнадзора для приема обращений о нарушении порядка назначения и выписки обезболивающих препаратов — 8-800-550-99-03. Телефоны горячих линий Росздравнадзора в регионах.
Горячая линия помощи неизлечимо больным людям Благотворительного фонда помощи хосписам «Вера» — 8-800-700-84-36. Специалисты линии круглосуточно и бесплатно оказывает информационную, юридическую, социальную, психологическую, духовную поддержку нуждающимся в паллиативной помощи и их близким, а также консультативную помощь специалистам, которые занимаются уходом за неизлечимыми больными.
Круглосуточная бесплатная горячая линия Благотворительного фонда AdVita — 8-800-700-89-02. Специалисты линии могут порекомендовать нерецептурные обезболивающие, чтобы снять болевой синдром, дать юридическую информацию в случае, если в выдаче обезболивающего средства вам отказывают.
На какие законодательные инициативы можно опираться, чтобы отстаивать свои права?
Анна Повалихина выделяет основные:
Федеральный закон от 21.11.2011 N 323-ФЗ «Об основах охраны здоровья граждан в Российской Федерации», статья 19 (редакция от марта 2019 года): пациентам гарантировано «облегчение боли, связанной с заболеванием, состоянием и (или) медицинским вмешательством, методами и лекарственными препаратами, в том числе наркотическими лекарственными препаратами и психотропными лекарственными препаратами».
Для пациентов, нуждающихся в паллиативной помощи, назначение обезболивающих лекарственных препаратов, в том числе наркотических, закреплено пунктом 24 Положения об организации оказания паллиативной помощи, утвержденного Приказами Министерства здравоохранения РФ и Министерства труда и социальной защиты РФ от 31 мая 2019 г. N 345н/372н.
Что делать медикам, если они хотят разобраться в тонкостях назначения наркотических препаратов?
На портале «Про Паллиатив» Благотворительного фонда помощи хосписам «Вера» размещены материалы, которые помогут медикам освоить все аспекты назначения наркотических препаратов и избежать ошибок при выписке рецептов, а также практическое руководство для медицинских работников по оформлению рецептурных бланков на лекарственные препараты при лечении болевого синдрома.
Очень хороший месяц
С новой схемой обезболивания наш дорогой больной прожил очень хороший месяц: встал с постели, гулял, даже на даче побывать успел. К сожалению, сейчас ситуация ухудшилась. Но мы понимаем, что болезнь прогрессирует и ухудшения неизбежны, — заключает Светлана.


