Признаки жировой дистрофии печени что это такое и как лечить
Стеатоз печени
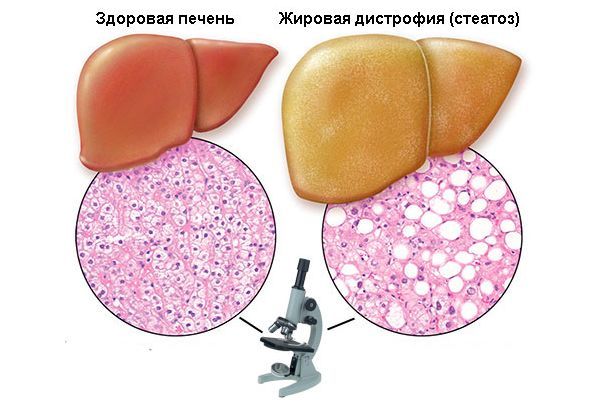
Стеатоз (жировая дистрофия печени, жировая инфильтрация печени) – заболевание, входящее в группу гепатозов – патологий, характеризующихся нарушением обменных процессов в печеночных клетках с последующим развитием дистрофии ткани.
При стеатозе в гепатоцитах происходит накопление жира. Когда его становится очень много, он разрывает клетку и выходит в межклеточное пространство. Впоследствии вокруг жировой капли формируется оболочка, превращая ее в кисту. Первоначально жировых кист в печени очень мало, они единичные. Однако по мере прогрессирования процесса могут страдать целые группы клеток, а потом стеатоз может захватить всю ткань, вызывая диффузное ожирение печени.
Причины и классификация стеатоза
Существуют две основные причины развития стеатоза:
Поэтому в зависимости от причины различают две формы заболевания – первичную и вторичную.
Первичный стеатоз зачастую возникает в результате метаболических нарушений, спровоцированных эндогенными факторами (ожирением, гиперлипидемией, сахарным диабетом). Вторичная форма является ответом на внешнее воздействие, при котором в организме возникают сбои в обменных процессах. Это может происходить из-за бесконтрольного приема лекарственных препаратов, употребления алкоголя, длительного парентерального питания, оперативного вмешательства на органы пищеварительного тракта.
Симптомы
Заболевание обычно протекает медленно. Очень часто симптомы патологического процесса вообще отсутствуют. В таких случаях его выявляют случайно при обследовании совершенно по другому поводу.
Наиболее распространенными клиническими признаками стеатоза являются:
Диагностика
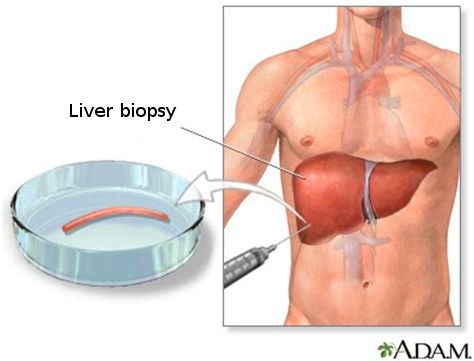
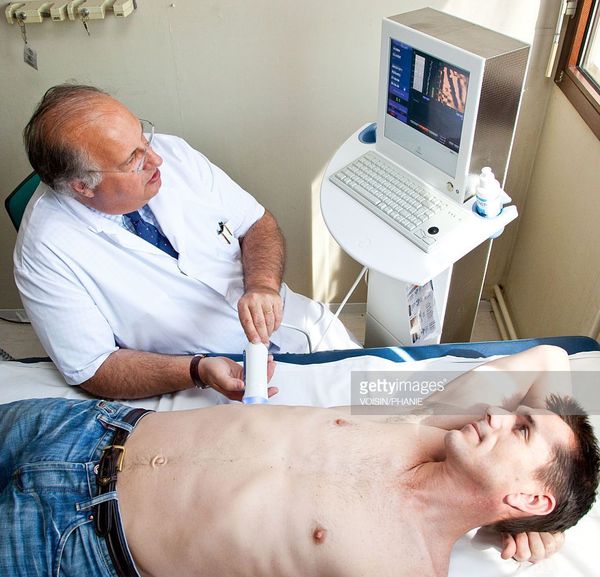
Развитие стеатоза печени заподозрить сложно, поскольку признаки заболевания неспецифичны. Наиболее информативным методом диагностики является биопсия печени. Также иногда назначаются УЗИ, КТ или МРТ.
Кроме того, пациенту рекомендуется сдать кровь на маркеры аутоиммунного повреждения печени, на гормоны щитовидной железы, а также на наличие специфических антител к ряду вирусных инфекций.
Лечение
Лечение стеатоза заключается в устранении причин, вызвавших заболевание, с последующей нормализацией процессов метаболизма. При этом врач в любом случае оценивает алиментарный статус и назначает диету. В основе лечебного питания – ограничение употребления жиров животного происхождения и быстрых углеводов. Параллельно с этим пациентам рекомендуют посильные физические нагрузки, благодаря которым происходит ускорение утилизации жирных кислот.
Медикаментозное лечение часто играет вспомогательную роль. Пациентам назначают:
К таким препаратам относится Фосфоглив*. Он может устранять причины повреждений и способствовать восстановлению клеток печени.
Что такое жировой гепатоз, неалкогольная жировая болезнь печени (НАЖБП)? Причины возникновения, диагностику и методы лечения разберем в статье доктора Васильева Романа Владимировича, врача общей практики со стажем в 14 лет.
Определение болезни. Причины заболевания
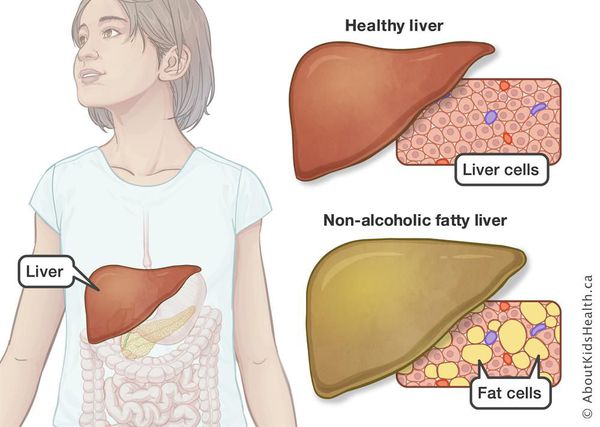
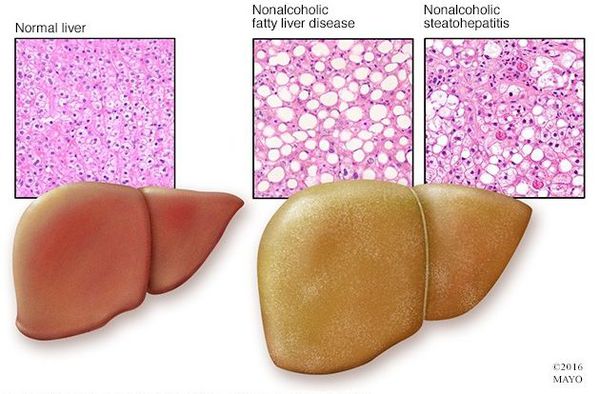
Неалкогольная жировая болезнь печени / НАЖБП (стеатоз печении или жировой гепатоз, неалкогольный стеатогепатит) — это неинфекционное структурное заболевание печени, характеризующееся изменением ткани паренхимы печени вследствие заполнения клеток печени (гепатоцитов) жиром (стеатоз печени), которое развивается из-за нарушения структуры мембран гепатоцитов, замедления и нарушения обменных и окислительных процессов внутри клетки печени.
Все эти изменения неуклонно приводят к:
Метаболический синдром — широко распространённое состояние, характеризующееся снижением биологического действия инсулина (инсулинорезистентность), нарушением углеводного обмена (сахарный диабет II типа), ожирением центрального типа с дисбалансом фракций жира (липопротеинов плазмы и триглицеридов) и артериальной гипертензией. [2] [3] [4]
В большинстве случаев НАЖБП развивается после 30 лет. [7]
Факторами риска данного заболевания являются:
Основными причинам развития НАЖБП являются: [11]
При наличии гипертонической болезни, ожирения, сахарного диабета, регулярном приёме лекарств или в случае присутствия двух состояний из вышеперечисленных вероятность наличия НАЖБП достигает 90 %. [3]
Симптомы жирового гепатоза, неалкогольной жировой болезни печени (НАЖБП)
У большинства больных данное заболевание на ранних стадиях протекает бессимптомно — в этом и заключается большая опасность.
У 50-75% больных могут появляться симптомы общей (хронической) усталости, снижение работоспособности, недомогание, слабость, тяжесть в области правого подреберья, набор веса, длительное повышение температуры тела без всякой причины, красные точки на коже в области груди и живота. Печень часто увеличена. Возникают расстройства пищеварения, повышенное газообразование, кожный зуд, редко — желтуха, «печёночные знаки».
Часто НАЖБП сопутствуют заболевания желчного пузыря: хронический холецистит, желчнокаменная болезнь. Реже, в запущенных случаях, возникают признаки портальной гипертензии: увеличение селезёнки, варикозное расширение вен пищевода и асцит (скопление жидкости в брюшной полости). Как правило, данные симптомы наблюдаются на стадии цирроза печени. [7]
Патогенез жирового гепатоза, неалкогольной жировой болезни печени (НАЖБП)
К накоплению холестерина, а именно липидов (жироподобных органических соединений) в печени, приводят, прежде всего, следующие факторы:
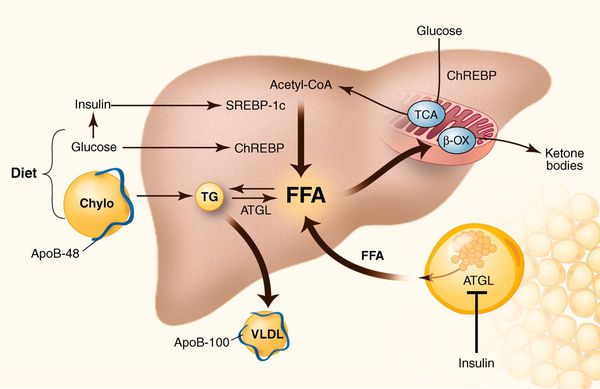
У пациентов с ожирением в ткани печени повышенно содержание свободных жирных кислот, что и может быть причиной нарушения функций печени, так как жирные кислоты химически активны и могут привести к повреждению биологических мембран гепатоцитов, образуя в них ворота для поступления в клетку эндогенного жира, в частности липидов (преимущественно низкой и очень низкой плотности), а транспортом является сложный эфир — триглицерид. [2]
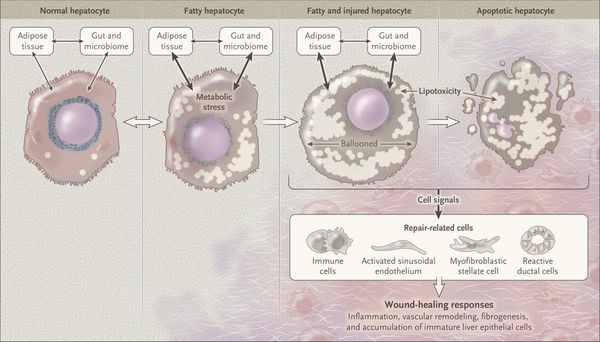
Таким образом, гепатоциты заполняться жиром, и клетка становиться функционально неактивной, раздувается и увеличивается в размерах. При поражении более миллиона клеток макроскопически печень увеличивается в размерах, в участках жировой инфильтрации ткань печени становиться плотнее, и данные участки печени не выполняют своих функций либо выполняют их с существенными дефектами.
Перекисное окисление липидов в печени приводит к синтезу токсичных промежуточных продуктов, которые могут запускать процесс апоптоза (запрограммированной гибели) клетки, что может вызывать воспалительные процессы в печени и сформировать фиброз. [2]
Также важное патогенетическое значение в формировании НАЖБП имеет индукция цитохрома P-450 2E1 (CYP2E1), который может индуцироваться как кетонами, так и диетой с высоким содержанием жиров и низким содержанием углеводов. [7] CYP2E1 генерирует токсические свободные радикалы, приводящие к повреждению печени и последующему фиброзу.
Продукты перекисного окисления липидов, некрозы гепатоцитов, ФНО и ИЛ-6 активируют стеллатные (Ito) клетки, вызывающие повреждение гепатоцитов и формирование фиброзных изменений.
Классификация и стадии развития жирового гепатоза, неалкогольной жировой болезни печени (НАЖБП)
В настоящий момент общепринятой классификации НАЖБП не существует, однако ряд авторов выделяет стадии течения заболевания и степени неалкогольного стеатогепатита (НАСГ).
Оценка стеатоза печени и гистологической активности НАЖБП по системе E.M. Brunt: [9] [10] [11]
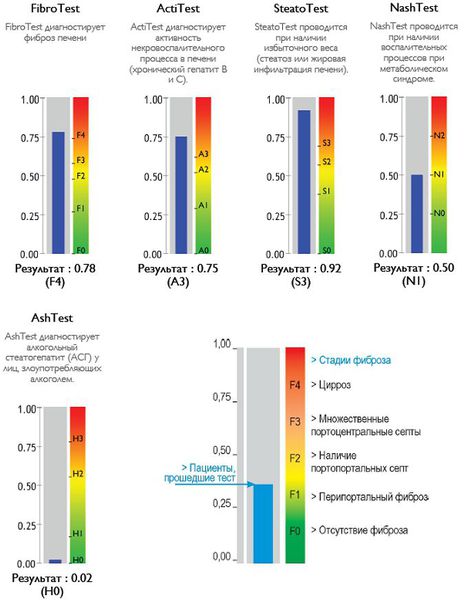
Также можно условно разделить степени стеатоза, фиброза и некроза по результату теста ФиброМакс — степени выраженности жировой инфильтрации:
Осложнения жирового гепатоза, неалкогольной жировой болезни печени (НАЖБП)
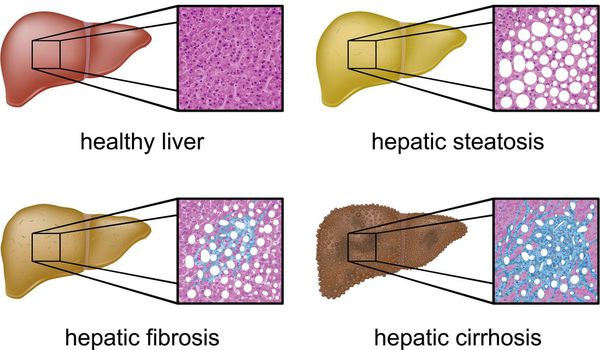
Наиболее частые осложнения НАЖБП — это гепатит, замещение нормальной паренхиматозной ткани печени фиброзной — функционально нерабочей тканью с формированием в конечном итоге цирроза печени.
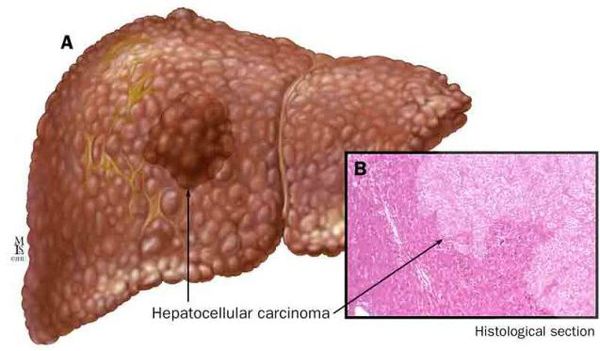
К более редкому осложнению, но всё же встречающемуся, можно отнести рак печени — гепатоцеллюлярную карциному. [9] Чаще всего она встречается на этапе цирроза печени и, как правило, ассоциируется с вирусными гепатитами.
Диагностика жирового гепатоза, неалкогольной жировой болезни печени (НАЖБП)
В диагностике НАЖБП используются лабораторные и инструментальные методы исследования.
В первую очередь оценивается состояние печени на предмет воспалительных изменений, инфекционных, аутоиммунных и генетических заболеваний (в том числе болезней накопления) с помощью общеклинических, биохимических и специальных тестов. [7]
Далее проводится оценка выполняемых печенью функций (метаболическая/обменная, пищеварительная, детоксикационная) по способности выработки определённых белков, характеристикам жиров и углеводов. Детоксикационная функция печени оценивается преимущественно при помощи С13-метацетинового теста и некоторых биохимических тестов.
С помощью эластометрии исследуется эластичность мягких тканей. Злокачественные опухоли отличаются от доброкачетсвенных повышенной плотностью, неэластичностью, они с трудом поддаются компрессии. На мониторе FibroScan более плотные ткани окрашены в голубой и синий цвет, жировая ткань — жёлто-красный, а соединительная ткань — зелёный. Высокая специфичность метода позволяет избежать необоснованных биопсий.
После проведённой диагностики, устанавливается окончательный диагноз и проводится соответствующее лечение.
Лечение жирового гепатоза, неалкогольной жировой болезни печени (НАЖБП)
С учётом механизма развития заболевания разработаны схемы курсового лечения НАЖБП, направленные на восстановление структуры клеточных мембран, обменных и окислительных процессов внутри клеток печени на молекулярном уровне, очистку печени от внутриклеточного и висцерального жира, который затрудняет её работу.
В процессе лечения производится:
После лечения наступает заметное улучшение дезинтоксикационной (защитной), пищеварительной и метаболической функции печени, пациенты теряют в весе, улучшается общее самочувствие, повышается умственная и физическая работоспособность.
Курсовые программы лечения занимают от трёх до шести месяцев и подбираются в зависимости от степени выраженности метаболических нарушений. К ним относятся:
Программы включают в себя предварительное обследование, постановку диагноза и медикаментозное лечение, которое состоит из двух этапов:
Прогноз. Профилактика
На ранних стадиях заболевания прогноз благоприятный.
Профилактика НАЖБП предполагает правильное питание, активный образ жизни и регулярную календарную диспансеризацию.
К правильному питанию можно отнести включение в свой рацион питания омега-3 полиненасыщенных жирных кислот, коротких углеводов, ограничение потребления приправ, очень жирной и жаренной пищи. Разнообразие рациона питания также является ключевым моментом полноценного питания. Показано потребление продуктов, богатых растительной клетчаткой.
Для активного образа жизни достаточно ходить пешком от 8 000 до 15 000 шагов в сутки и уделять три часа в неделю физическим упражнениям.
В отношении календарной диспансеризации следует ежегодно выполнять УЗИ органов брюшной полости и оценивать уровень своих печёночных ферментов (АЛТ, АСТ, общий билирубин), особенно при приёме каких-либо лекарственных препаратов на постоянной основе.
Фосфоглив® при жировом гепатозе

Механизм развития жирового гепатоза печени
В основе патогенетических механизмов жирового гепатоза лежат:
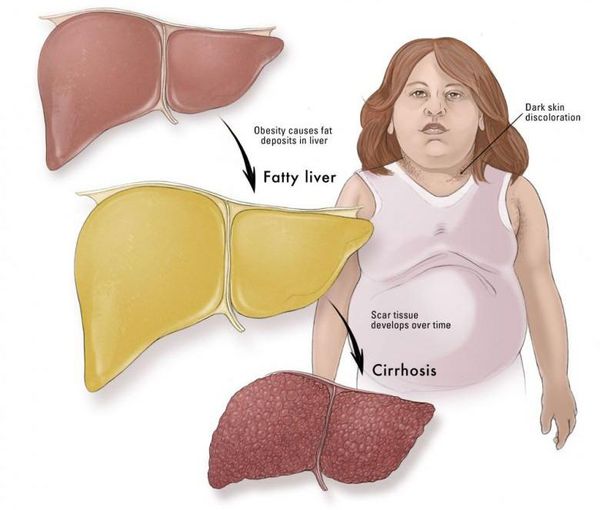
Характерной особенностью патологического состояния является повышение количества триглицеридов более чем на 10 % от общей сухой массы печени. Из-за этого при гепатозе происходит отложение жировых капель в гепатоцитах, развитие «ожирения» печеночных клеток, их последующая гибель и замещение фиброзной соединительной тканью.
Жир в клетках печени может накапливаться по нескольким причинам:
На сегодняшний день распространенность стеатоза в общей популяции достигает 40 %.
Степени гепатоза
В зависимости от количества и места накопления жира принято выделять 4 степени жирового гепатоза печени:
Причины жирового гепатоза
К основным причинам развития жирового гепатоза печени относят:
Клинические признаки гепатоза
Основные симптомы заболевания
На ранней стадии заболевания симптомы жирового гепатоза печени практически не наблюдаются. Это объясняется способностью гепатоцитов к активной регенерации. Однако по мере накопления жира клетки печени перестают справляться со своей функцией. У пациентов появляются следующие симптомы:
Диагностика
Диагностика жирового гепатоза включает в себя сбор анамнеза, оценку самочувствия и физикального статуса пациента, а также лабораторные и инструментальные методы обследования печени.
Лабораторные методы исследования:
Инструментальные диагностические методики:
Лечение жирового гепатоза печени
В связи с наличием большого разнообразия причин, обуславливающих развитие патологического процесса, лечение жирового гепатоза считается достаточно сложной задачей, требующей грамотного комплексного подхода. Обязательными условиями успешной терапии являются:
Диета
Пациентам с повышенной массой тела рекомендуется диетическое питание, направленное на нормализацию жирового и холестеринового обмена. В соответствии с принципом диеты № 5 в суточный рацион больного гепатозом должны входить:
Блюда готовятся на пару, запекаются или отвариваются и подаются только в теплом виде. Прием горячей, холодной, острой и жареной пищи запрещен. Питание должно быть дробным – 5–6 раз в день.
В список продуктов, рекомендованных при лечении гепатоза печени, входят:
Запрещенные продукты при гепатозе:
Лечение жирового гепатоза печени при помощи здоровой диеты требует строгого соблюдения принципов сбалансированного питания. Оптимальная потеря веса – не более 1 кг за неделю. В случае резкого снижения массы тела возможно развитие стеатоза, способного повлечь за собой воспаление, усиление активности фиброгенеза и увеличение скорости развития фиброза.
Медикаментозная терапия
Медикаментозное лечение жирового гепатоза печени проводится в 2 этапа.
Симптоматическое лечение гепатоза печени предусматривает использование противовоспалительных средств, пищеварительных ферментов, витаминов, препаратов антифиброзного действия и пробиотиков, нормализующих микрофлору кишечника.
Фосфоглив* при лечении жирового гепатоза
Фосфоглив* – современный гепатопротектор, нашедший широкое применение в гастроэнтерологии и гепатологии. Этот препарат патогенетического действия обладает восстанавливающими, противовоспалительными и антифиброзными свойствами и может использоваться для лечения гепатоза. В состав гепатопротектора входят два активных компонента: эссенциальные фосфолипиды и глицирризиновая кислота.
Эссенциальные фосфолипиды способствуют:
Применение Фосоглива* в комплексном лечении гепатоза способствует:
Препарат обладает благоприятным профилем безопасности и имеет доказательства клинической эффективности. Для достижения максимального действия при лечении гепатоза печени Фосфоглив* следует принимать курсами согласно инструкции по применению.
Лекарство при жировой дистрофии печени

Факторы риска жировой дистрофии печени
Существует несколько факторов, благоприятствующих развитию неалкогольной жировой болезни печени (НАЖБП):
Формы НАЖБП
НАЖБ, возникающая из-за избыточного накопления в печеночных клетках жиров триглицеридов, подразделяется на 2 формы:
В зависимости от длительности течения болезни неалкогольный стеатоз подразделяют на острый и хронический.
Клинические проявления жировой дистрофии печени
Симптомы ранних стадий
Для ранних стадий неалкогольной жировой болезни печени характерно бессимптомное течение. Чаще всего у пациентов отсутствуют жалобы, в отдельных случаях отмечается слабость, повышенная утомляемость, дискомфорт в правом подреберье. При объективном осмотре у 50–75 % больных выявляется гепатомегалия (увеличение печени), у 25 % – увеличенная селезенка.
Симптомы острого заболевания
Острая жировая дегенерация печени – это патологическое состояние, достаточно редко встречающееся в клинической практике. Оно возникает при отравлении ядовитыми грибами, антибиотиками, фосфорными и мышьяковистыми соединениями. Также данная форма жировой дистрофии печени является одним из самых тяжелых осложнений беременности, развивающимся из-за недостатка клеточных ферментов. Для острой жировой дистрофии характерна ярко выраженная симптоматика:
При этом печень имеет нормальные или уменьшенные размеры. Подобное состояние может повлечь за собой развитие острой печеночно-почечной недостаточности и нарушение свертываемости крови (ДВС-синдром), иногда приводящие к смерти пациента. При более благоприятном исходе происходит трансформация острой жировой дистрофии печени в хроническую форму.
Симптомы хронического заболевания
Хроническое течение неалкогольной жировой болезни печени характеризуется слабо выраженной симптоматикой:
К нехарактерным признакам жировой дистрофии печени относят:
В ходе диагностического осмотра обнаруживается незначительная болезненность и увеличение нижнего края печени.
Отсутствие своевременного адекватного лечения может повлечь за собой развитие таких серьезных осложнений, как фиброз, цирроз печени, инфаркт и инсульт.
Диагностика НАЖБП
Диагностика неалкогольной жировой болезни печени включает в себя сбор анамнеза, физикальный осмотр, измерение индекса массы тела, а также лабораторное и инструментальное обследование.
Лабораторные диагностические методы:
Лечение
Немедикаментозное лечение. Лечение неалкогольной жировой болезни печени проводится с учетом данных лабораторных и инструментальных исследований. Пациентам с повышенной массой тела или ожирением рекомендуется снизить вес. В данной ситуации назначается диета, дозированные физические нагрузки и поведенческая терапия. При отсутствии эффекта немедикаментозной коррекции показан прием специальных фармакологических препаратов, действие которых направлено на уменьшение массы тела. В отдельных случаях может быть применено хирургическое лечение.
Медикаментозная терапия. Для повышения чувствительности к инсулину может рекомендоваться прием инсулиносенситайзеров. Пациентам с повышенным уровнем содержания липидов и холестерина в крови обычно назначаются статины.
В качестве препаратов комплексного лечения жировой дистрофии печени, предотвращающих прогрессирование заболевания и предупреждающих развитие побочных эффектов медикаментозной терапии стеатоза, применяются гепатопротекторы. Данные средства, оказывающие избирательное действие на печень, способствуют нормализации функциональной активности органа и повышению его устойчивости к неблагоприятному воздействию внешних и внутренних причинных факторов.
Фосфоглив* в терапии НАЖБП
Фосфоглив* – это современный гепатопротекторный препарат, которое может использоваться при лечении жировой дистрофии печени. В его состав входит два активных компонента: эссенциальные фосфолипиды и глицирризиновая кислота.
Применение Фосфоглива* в комплексном лечении НАЖБП способствует более выраженному противовоспалительному и антифиброзному эффекту, а также оказывает благоприятное влияние на психосоматические симптомы, существенно улучшая качество жизни пациентов.
Жировой гепатоз
Жировой гепатоз – это вторичный или самостоятельный патологический синдром, характеризующийся накоплением жира в ткани печени. Причиной развития данного состояния является употребление алкоголя; заболевания, сопровождающиеся метаболическими нарушениями (сахарный диабет, патология щитовидной железы, мальабсорбция и другие), а также прием некоторых лекарственных препаратов. Жировой гепатоз не имеет специфической клинической картины и длительное время протекает бессимптомно. Диагностика заключается в проведении биопсии печени, а также визуализирующих исследований (МРТ печени, сцинтиграфии, УЗИ). Лечение консервативное, прогноз благоприятный.
Общие сведения
Жировой гепатоз – патологический процесс, заключающийся в перерождении печеночной ткани с жировой дистрофией гепатоцитов. Морфологические изменения характеризуются внутриклеточным и/или межклеточным накоплением капель жира. Данная патология встречается у трети пациентов с неалкогольной жировой болезнью печени и у большинства больных с алкогольным поражением.
Жировой гепатоз является начальным этапом алкогольной болезни печени и может привести к необратимым цирротическим изменениям и летальному исходу. В настоящее время жировой гепатоз считается глобальной проблемой не только гастроэнтерологии, но и интегральной медицины, поскольку данное заболевание связано с повышенным риском развития цирроза печени, сердечно-сосудистой патологии, эндокринных и обменных нарушений, аллергическими заболеваниями, варикозной болезнью и другими тяжелыми изменениями.
Причины
Этиологические факторы жирового гепатоза многообразны и разноплановы. Дистрофические изменения гепатоцитов могут развиваться вследствие токсического воздействия, особенностей питания, нарушений углеводного и жирового метаболизма. Нарушения питания, прием алкоголя, использование лекарственных препаратов – факторы, которые имеют место практически у каждого пациента. Среди основных причин рассматриваются:
Патогенез
Кезависимо от первичной причины заболевания, при жировом гепатозе (особенно неалкогольной этиологии) имеет место инсулинорезистентность, в свою очередь, дистрофические изменения в печени являются одним из патогенетических звеньев метаболического синдрома. Накопление жира в гепатоцитах и между ними обусловлено избыточным поступлением жиров вследствие гиперлипидемии или алкогольного поражения, нарушением их утилизации в процессе перекисного окисления, а также сниженным выведением молекул жиров из клеток вследствие нарушения синтеза апопротеина, образующего транспортные формы жиров (этим объясняется алипотропное ожирение печени).
Классификация
Выделяют две формы жирового гепатоза, являющиеся самостоятельными нозологическими единицами: алкогольную жировую дистрофию печени и неалкогольный стеатогепатит. Среди всех пациентов, которым проводится биопсия печени, неалкогольный стеатоз регистрируется в 7-8% случаев. Алкогольное поражение более распространено – встречается в 10 раз чаще.
В зависимости от типа отложения жира в дольке печени различают следующие морфологические формы: очаговую диссеминированную (зачастую не имеет клинических проявлений), выраженную диссеминированную, зональную (жир накапливается в разных отделах печеночной дольки) и диффузную (микровезикулярный стеатоз).
Жировой гепатоз классифицируют на:
Симптомы жирового гепатоза
Сложность данной патологии заключается в том, что, несмотря на значительные морфологические изменения, у большинства пациентов отсутствуют специфические клинические признаки. 65-70% пациентов – женщины, причем большинство из них имеют избыточный вес. У многих больных имеет место инсулиннезависимый сахарный диабет. У подавляющего большинства пациентов отсутствуют симптомы, характерные для поражения печени.
Возможно неопределенное ощущение дискомфорта в брюшной полости, слабо выраженные ноющие боли в области правого подреберья, астенизация. Печень увеличена, при пальпации может быть незначительно болезненна. Иногда заболевание сопровождается диспепсическим синдромом: тошнотой, рвотой, нарушением стула. Возможна некоторая желтушность кожных покровов. При диффузном поражении печени могут возникать эпизоды геморрагий, гипотензия, обморочные состояния, что объясняется высвобождением в результате воспалительного процесса туморонекротизирующего фактора.
Диагностика
Клинические симптомы неспецифичны, консультация гепатолога позволяет предположить жировой гепатоз и определить диагностическую тактику. Биохимические пробы печени также не выявляют существенных изменений, сывороточные трансаминазы могут быть повышены в 2-3 раза, при этом их нормальные показатели не исключают наличие жирового гепатоза. Основные методы диагностики направлены на исключение других заболеваний печени:
Диагностическая программа обязательно включает методы оценки сопутствующих заболеваний, которые влияют на прогрессию повреждения печени и прогноз для пациента. С целью оценки детоксикационной функции печени проводят С13-метацетиновый дыхательный тест. Результаты данного исследования позволяют судить о количестве функционирующих гепатоцитов.
Лечение жирового гепатоза
Лечение пациентов проводится амбулаторно или в отделении гастроэнтерологии. Лечение консервативное, проводится в нескольких направлениях. Обязательно оценивается алиментарный статус и назначается диетотерапия. С целью уменьшения действия основного патогенетического фактора (инсулинорезистентности) обязательна коррекция избыточной массы тела. Потеря даже 5-10% массы тела приводит к значительному улучшению углеводного и жирового обмена. Однако скорость похудения должна составлять 400-700 г в неделю, более быстрое снижение веса может привести к прогрессированию жирового гепатоза и развитию печеночной недостаточности, а также формированию конкрементов в желчном пузыре. Основные направления:
Таким образом, ключевыми моментами лечения жирового гепатоза являются устранение этиологического фактора (в том числе употребления алкоголя), нормализация веса и питания. Медикаментозная терапия имеет вспомогательное значение. Для пациентов, страдающих алкоголизмом, первоочередным является лечение у нарколога.
Прогноз и профилактика
Жировой гепатоз имеет относительно благоприятный прогноз. В большинстве случаев устранения причины заболевания достаточно для восстановления печени. Трудоспособность пациентов сохранена. Обязательно следует выполнять рекомендации гастроэнтеролога по режиму питания, физической активности, исключить употребление алкоголя. В случае продолжающегося действия гепатотропных факторов воспалительные и дистрофические изменения печени прогрессируют, возможен переход заболевания в цирроз.