Признаки гепатоспленомегалии что это
Гепатомегалия печени
Чаще всего патологические изменения печени происходит на фоне острого отравления. От гепатомегалии страдают не только у взрослые пациенты, но и новорождённые.
Существует несколько типов гепатомегалии:
Симптомы
Симптоматика болезни зависит от степени увеличения органа. Чем серьезнее патология, тем более ярко выражены симптомы.
Среди основных симптомов, свидетельствующих о гепатомегалии, называют:
Обнаружить патологию можно, пропальпировав область правого подреберья. Здоровый орган практически не прощупывается. Увеличенная печень заметно выступает на несколько сантиметров. Попытки нащупать печень провоцируют боль и дискомфорт.
При умеренной форме заболевания симптомы могут долгое время не проявляться, и пациент может не подозревать о наличии у него гепатомегалии. Обнаружить патологию в данном случае можно случайно во время планового обследования.
Причины
Гепатомегалия печени возникает на фоне перечня заболеваний, к которым относятся:
Диагностика
Чтобы врач мог с уверенностью поставить диагноз гепатомегалия, необходимо провести тщательное комплексное обследование. От результатов диагностики зависит тактика лечения гепатомегалии и основного заболевания, которое спровоцировало увеличение органа. Необходима консультация врача-терапевта, гастроэнтеролога.
Во время консультации врач выслушивает жалобы пациента, собирает сведения об истории болезни, проводит пальпацию печени. При наличии болей в животе, рвоты и тошноты, необычного цвета стула, ощущений тяжести, желтушности кожных покровов, пациенту следует рассказать врачу об этом. Также доктору нужно знать, какие препараты принимает пациент, каков характер его питания и как часто и в каких количествах он употребляет алкоголь.
Для постановки диагноза гепатомегалия назначают следующие виды исследований:
Дополнительно для уточнения характера происходящих в печени процессов может быть назначена биопсия лапароскопическим методом под общим наркозом.
Также для изучения причин увеличения печени и получения более обширной информации пациенту проводят эхогепатографию.
Лечение
План лечения гепатомегалии строится на основе результатов, полученных после полного обследования. Основным направлением терапии выступает борьба с симптомами и устранение причин, которые привели к нарушениям в работе печени. Одним из важнейших факторов, положительно влияющих на процесс выздоровления, является соблюдение строгой диеты.
Согласно общепринятой классификации по Певзнеру, больным с гепатомегалией печени показан Стол №5. Общее число калорий суточного рациона не должно превышать 2400–2900 Ккал. Из них на белки приходится – 100 г, на жиры – 80 г, на углеводы – 450 г.
В список разрешенных для употребления продуктов входят:
Категорически запрещается употреблять в пищу:
Профилактика
Предсказать скорость полного выздоровления пациента довольно сложно. Реабилитация определяется степенью проявления синдрома и масштабом повреждения органа. Наиболее неблагоприятный прогноз ожидает пациентов с циррозом, токсическим повреждением печени или первичным неопластическим процессом.
Умеренная гепатомегалия при общих заболеваниях, в том числе вирусных инфекциях, характеризуется высокой эффективностью восстановления.
Гепатоспленомегалия ( Гепатолиенальный синдром )
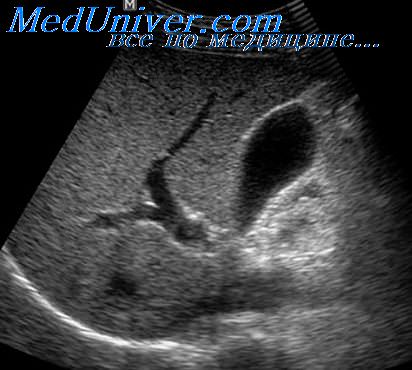
Гепатоспленомегалия – вторичный патологический синдром, который сопровождает течение многих заболеваний и характеризуется значительным одновременным увеличением в размерах печени и селезенки. Клинические проявления зависят от патологии, которая привела к этому состоянию, общие признаки – тяжесть в подреберьях и эпигастрии, болезненность живота при пальпации. Диагностика основана на обнаружении больших размеров селезенки и печени при клиническом обследовании, проведении УЗИ и МРТ органов брюшной полости. Специфического лечения гепатоспленомегалии не существует, данный синдром разрешается на фоне терапии основного заболевания.
МКБ-10
Общие сведения
Гепатоспленомегалия, или гепатолиенальный синдром, является одним из клинических проявлений разных патологических состояний. Чаще всего значительное увеличение печени и селезенки обнаруживается при скрининговом осмотре или обследовании пациента по поводу других заболеваний. Гепатоспленомегалия – не отдельная нозологическая единица, а лишь синдром определенной патологии. Чаще всего она встречается в возрастной группе до 3-х лет – это обусловлено увеличившейся частотой внутриутробных инфекций и онкопатологии у детей. Достаточно часто при наличии гепатоспленомегалии у пациента не обнаруживается других клинических проявлений какого-либо заболевания. Подобные случаи требуют длительного наблюдения, своевременных повторных обследований для выявления вызвавшей гепатоспленомегалию патологии.
Причины гепатоспленомегалии
Привести к гепатоспленомегалии могут заболевания гепатобилиарной системы или патология других органов. В норме край печени может пальпироваться и у здоровых людей, он острый, ровный и эластичный. При патологии свойства печеночного края меняются: при сердечно-сосудистых заболеваниях он становится округлым и рыхлым; при онкологических – твердым, бугристым. Нижний край селезенки в норме не пальпируется.
У новорожденных детей наиболее частой причиной гепатоспленомегалии является гемолитическая болезнь, у детей младшего возраста – внутриутробные инфекции и онкологическая патология. у взрослых причиной гепатомегалии могут быть различные патологические состояния. Чаще всего это:
В начале основного заболевания может быть увеличена только селезенка (при патологии системы крови) или только печень (при гепатитах и других заболеваниях печеночной ткани). Сочетанное поражение этих двух органов обусловлено общей системой кровоснабжения, иннервации и лимфооттока. Именно поэтому при тяжелых заболеваниях изначально может регистрироваться только гепатомегалия либо спленомегалия, а по мере прогрессирования патологии неизбежно поражаются оба этих органа с формированием гепатоспленомегалии.
Симптомы гепатоспленомегалии
Симптоматика гепатоспленомегалии во многом определяется фоновым заболеванием, которое привело к увеличению печени и селезенки. Изолированная гепатоспленомегалия характеризуется чувством тяжести и распирания в правом и левом подреберье, определением округлого образования, выступающего из-под реберной дуги (край печени или селезенки). При наличии какой-либо патологии, приводящей к гепатоспленомегалии, пациент предъявляет характерные для этого заболевания жалобы.
Быстрое увеличение печени характерно для вирусных гепатитов, онкопатологии. Выраженная болезненность печеночного края во время пальпации присуща воспалительным заболеваниям печени и злокачественным новообразованиям, а при хронической патологии появляется во время обострения либо из-за присоединения гнойных осложнений.
Значительное увеличение селезенки возможно при циррозе, тромбозе селезеночной вены. Характерным симптомом тромбоза является развитие желудочно-кишечного кровотечения на фоне выраженной спленомегалии. При варикозном расширении вен пищевода размеры селезенки, наоборот, значительно сокращаются на фоне кровотечения (это связано с уменьшением давления в системе воротной вены).
Диагностика
Заподозрить гепатоспленомегалию гастроэнтеролог может при обычном осмотре: во время проведения пальпации и перкуссии выявляются увеличенные размеры печени и селезенки. Такой простой метод исследования, как перкуссия (выстукивание), позволяет дифференцировать опущение органов брюшной полости от их истинного увеличения.
Перкуссия селезенки может представлять определенные трудности из-за ее малых размеров и тесного соседства с желудком и кишечником (наличие газа в этих органах затрудняет выстукивание). В норме селезеночная тупость определяется между IX и XI ребром, составляет около 5 см в поперечнике, длинник не должен превышать 10 см.
Пальпация органов брюшной полости является более информативным методом. Следует помнить о том, что за увеличенную печень можно принять опухоль правой почки, толстой кишки, желчного пузыря. Эмфизема легких, поддиафрагмальный абсцесс, правосторонний плеврит могут провоцировать гепатоптоз, из-за чего нижний край органа будет пальпироваться значительно ниже края реберной дуги, хотя истинные размеры при этом не будут увеличены. Пальпация селезенки должна производиться в положении на правом боку. Имитировать спленомегалию могут опущение левой почки, опухоли и кисты поджелудочной железы, новообразования толстой кишки.
Консультация гастроэнтеролога показана всем пациентам, у которых выявлена гепатоспленомегалия. Диагностический поиск направлен на определение заболевания, которое привело к увеличению печени и селезенки. Он включает:
Сочетание гепатоспленомегалии с изменениями печеночных проб говорит о поражении паренхимы печени, болезнях накопления. Обнаружение лимфомиелопролиферативных процессов, изменений в общем анализе крови указывает на гематологическую патологию. Характерные симптомы и клиника поражения сердечно-сосудистой системы позволяет заподозрить застойную сердечную недостаточность.
Лечение гепатоспленомегалии
При обнаружении изолированной гепатоспленомегалии, отсутствии других клинических проявлений и изменений в анализах осуществляется наблюдение за пациентом в течение трех месяцев. Если за это время размеры печени и селезенки не уменьшатся, пациент с гепатоспленомегалией должен быть госпитализирован в отделение гастроэнтерологии для тщательного обследования и определения тактики лечения. Мероприятия при гепатоспленомегалии направлены на лечение основного заболевания, также проводится симптоматическая терапия.
Для улучшения состояния пациента осуществляется дезинтоксикационная терапия – она позволяет вывести из организма ядовитые продукты обмена, которые накапливаются при нарушении функции печени. Желчегонные препараты, спазмолитики и гепатопротекторы облегчают состояние больного с гепатоспленомегалией и улучшают качество его жизни. Патогенетической терапией гепатитов является применение противовирусных и гормональных препаратов. При гематологических заболеваниях может назначаться химиотерапия, проводиться пересадка костного мозга.
Прогноз и профилактика
Признаки гепатоспленомегалии что это
Основные симптомы и признаки: болезненность живота в правом и левом верхних квадрантах, ощутимое увеличение органов при пальпации.
Жировая дистрофия печени: Увеличенная, однородно эхогенная печень с редко расположенными печеночными венами
Опухоль или метастазы в печени: Гипоэхогенные или эхогенные образования, увеличение печени и селезенки, застой желчи
Высокозлокачественная лимфома, лимфогранулематозные инфильтраты при болезни Ходжкина: Увеличение печени и селезенки, увеличение лимфатических узлов
Кистозная печень: Многочисленные анэхогенные узелки (могут быть эхогенными при возникновении кровоизлияния внутрь кисты)
Тромбоз воротной вены: Увеличение селезенки, венозные коллатерали (реканализация пупочной вены, извилистые вены)
Тромбоз селезеночной вены: Дилатация селезеночных вен с отсутствием явного кровотока
Синдром Бадда-Киари: Окклюзия крупных печеночных вен; вены обычно обладают повышенной эхогенностью, в них отсутствует явный кровоток
Констриктивный перикардит: Анэхогенное округлое образование с эхогенными стенками, кальцинации
Эхинококковая киста печени: Увеличенная гипоэхогенная печень, обструкция полой вены
Фиброз печени: Грубая эхо-структура печени, перипортальный фиброз, признаки портальной гипертензии
Состояния, которые не диагностируются при ультразвуковом исследовании
Распространенные: сепсис различной этиологии, инфекционный мононуклеоз, вирусный гепатит А, токсическое повреждение печени.
Менее распространенные: наследственная гиперлипидемия, гемохроматоз, подострый инфекционный эндокардит, саркоидоз, болезни крови (гемолитическая анемия, хронический миелолейкоз, тромбоцитоз, остеомиелофиброз), малярия.
Увеличение печени. Симптомы и лечение гепатомегалии печени.
1. Что означает увеличение печени?
Увеличение печени означает, что ее размер становится больше, чем должен быть в норме. В медицине увеличение печени называется гепатомегалия. Как правило, гепатомегалия печени – это не заболевание, а симптом какой-то проблемы с печенью. Есть много возможных причин увеличения печени, в том числе – гепатит.
Иногда увеличение печени может привести к печеночной недостаточности. Это происходит при некоторых заболеваниях, когда большая часть печени повреждается и не может справляться со своей функцией.
Печень у человека находится с правой стороны брюшной полости. Это жизненно важный орган, который помогает организму избавляться от токсинов и вырабатывает вещества, необходимые для жизнедеятельности и различных биологических процессов. Например, для свертывания крови. Поэтому при увеличении печени очень важно выяснить причины этого явления и справиться с проблемой.
2. Признаки и симптомы увеличения печени
Если печень увеличена совсем немного, в большинстве случаев это не вызывает вообще никаких симптомов. Но при сильной гепатомегалии печени могут появляться:
В ходе медицинского обследования врач может обнаружить увеличение печени с правой стороны живота. Чтобы точно установить причину гепатомегалии печени, могут проводиться самые разные анализы, исследования и тесты:
3. Причины болезни
Причины увеличения печени могут быть самыми разными.
Воспаление или жировая дистрофия печени могут вызвать гепатомегалию, и возникают они в результате таких факторов, как:
Увеличение печени может происходить из-за роста аномальных образований, в том числе:
Проблемы с кровотоком – еще одна из возможных причин увеличения печени. К этому могут привести разные условия, в том числе:
4. Лечение заболевания
Если увеличение печени не лечить, есть риск развития печеночной недостаточности. При гепатомегалии печени важно найти ее причину и назначить правильное лечение. Схема лечения зависит от того, чем именно вызвана проблема. Например, увеличение печени из-за алкоголя требует отказа от него. Хотя, скорее всего, врач рекомендует отказаться от спиртного при любой проблеме с печенью. При некоторых заболеваниях помогают лекарства, хирургические процедуры и другие виды лечения.
Признаки гепатоспленомегалии что это

Поиск
Гепатолиенальный синдром в практике педиатра
М.Н. КАНКАСОВА, О.Г. МОХОВА, О.С. ПОЗДЕЕВА
Ижевская государственная медицинская академия, 426034, г. Ижевск, ул. Коммунаров, д. 281
Канкасова Маргарита Николаевна ― кандидат медицинских наук, доцент кафедры детских инфекций, e-mail: [email protected]
В статье представлены основные причины развития гепатолиенального синдрома у детей и клинико-лабораторные особенности при различных заболеваниях. Отмечено, что наибольшая распространенность ГЛС отмечается у детей до 3-х лет, нозологическая структура ― различна в зависимости от возраста. Изложен алгоритм диагностики гепатолиенального синдрома. Подчеркнута роль комплексной оценки анамнеза, анализа клинических данных со стороны всех органов и систем, важность применения адекватного комплекса лабораторно-инструментальных методов исследования.
Ключевые слова: гепатолиенальный синдром, дети, клиника, диагностика.
M.N. KANKASOVA, O.G. MOKHOVA, O.S. POZDEEVA
Izhevsk State Medical Academy, 281 Kommunarov Str., Izhevsk, Russian Federation, 426034
Hepatolienal syndrome in the practice of a pediatrician
Kankasova M.N. ― Cand. Med. Sc., Associate Professor of the Department of Children’s Infections, e-mail: [email protected]
The article presents the main causes for hepatolienal syndrome in children and clinical-laboratory features in various diseases. It is highlighted that the maximal prevalence of HLS is observed in children younger than 3 y.o., and its nosoogical structure is different depending on the child’s age. The algorithm of HLS diagnostics is described. The role of comprehensive evaluation of anamnesis is stressed, as well as the clinical data of all organs and systems analysis, and the significance of using a relevant complex of laboratory research methods.
Key words: hepatolienal syndrome, children, clinics, diagnostics.
Гепатолиенальный синдром (ГЛС) ― сочетанное увеличение печени и селезенки, обусловленное вовлечением в патологический процесс обоих органов. Это объясняется тесной связью этих органов с системой воротной вены, общностью их иннервации и путей лимфооттока, а также принадлежностью к единой системе мононуклеарных фагоцитов [1]. Как самостоятельная нозологическая форма ГЛС не существует, это синдром, который встречается при многих заболеваниях и является поводом для углубленного обследования ребенка с целью выяснения причин. У детей гепатолиенальный синдром встречается чаще, чем у взрослых, что обусловлено анатомо-физиологическими особенностями растущего организма, своеобразием реакции системы мононуклеарных фагоцитов на повреждающий фактор. ГЛС встречается при острых и хронических заболеваниях печени, инфекционных и паразитарных заболеваниях, некоторых болезнях нарушения обмена веществ, новообразованиях, врожденных и приобретенных заболеваниях сосудов портальной системы, системных заболеваниях крови, болезнях сердечно-сосудистой системы [1, 2, 3]. У детей основными причинами ГЛС являются врожденные и приобретенные инфекционные заболевании, новообразования, болезни крови, наследственные заболевания обмена веществ [1, 3]. Нозологическая структура ГЛС различна в зависимости от возраста. Наиболее часто ГЛС встречается у детей первых 3-х лет жизни. В этиологической структуре ГЛС у детей раннего возраста преобладает инфекционная патология и новообразования. У детей 1-го года жизни в структуре инфекционной патологии доминируют врожденные инфекции, формирующие TORCH-синдром [3].
Необходимо учитывать, что патогенез гепатолиенального синдрома в каждом конкретном случае определяется основным заболеванием, а степень увеличения печени и селезенки зависит от длительности и стадии патологического процесса, но не всегда отражает его тяжесть [4].
Наиболее сложной задачей для врача является определение причины развития ГЛС. Алгоритм диагностики причин ГЛС строится на тщательном выяснении жалоб, данных анамнеза и эпиданамнеза, а также на результатах физикального и лабораторно-инструментальных методах обследования. При сборе анамнеза следует выяснить анамнез жизни, генеалогический анамнез, ранее перенесенные заболевания, проведенные профилактические прививки, прием гепатотоксических препаратов. Для постановки диагноза необходимо уточнить данные о начальном периоде заболевания; динамику развития основного симптомокомплекса; возраст, в котором возникли первые признаки болезни; наличие схожих симптомов у других членов семьи. Эпиданамнез должен включать информацию о контактах с больными желтухой, лихорадящими больными в детских коллективах и среди родственников, перенесенных операциях, инъекциях и других манипуляциях. При физикальном обследовании необходимо определить размеры печени и селезенки, консистенцию, характер края и болезненность органов, соотношение гепатомегалии и спленомегалии. Размеры органов значительно варьируют, на основании чего выделяют легкую, умеренную и значительную степень увеличения органов. Легкое увеличение ― на 1-2 см выше возрастной нормы по отношению к краю реберной дуги, умеренное ― 2-5 см, значительное ― 5-10 см и более. Степень увеличения печени и селезенки имеет диагностическое значение. При большинстве заболеваний отмечается легкое или умеренное увеличение органов. Значительная гепатомегалия чаще обусловлена опухолями печени и болезнями накопления (гликогенозами), значительная спленомегалия чаще выявляется при онкогематологических заболеваниях (хронический миелолейкоз), гемолитических анемиях, болезнях накопления, синдроме портальной гипертензии [1, 3, 4]. При острых инфекционных заболеваниях регистрируется мягкая или умеренно плотная консистенция органов; при инфекциях, характеризующихся выраженной лихорадкой и органными поражениями ― плотноватая; при хронических инфекционных заболеваниях консистенция печени и селезенки ― плотная; «каменистая» ― при паразитарных поражениях и опухолевых процессах. Пальпация печени и селезенки может вызывать болезненные ощущения ― от незначительной кратковременной чувствительности до постоянной болезненности, что наблюдается при быстром и значительном увеличении этих органов [4]. Особое внимание надо уделить выявлению признаков дисморфогенеза. Многие болезни накопления характеризуются специфическими особенностями во внешности [3]. Для диагностики заболеваний, синдромом которых является увеличение печени и селезенки, необходимо оценить физическое и нервно-психическое развитие, учитывать наличие у больного других клинических симптомов и синдромов: лихорадка, синдром интоксикации и степень его выраженности, желтуха, лимфаденопатия, экзантема, изменение со стороны внутренних органов 4.
Большое значение в адекватной диагностике причин ГЛС имеет лабораторная диагностика. Общий клинический анализ крови дает возможность выявить признаки гиперспленизма ― лейкопения, тромбоцитопения, эритроцитопения. Проводятся биохимические исследования для определения функционального состояния печени. Для верификации инфекционных и паразитарных заболеваний используют серологические, молекулярно-генетические, иммунобиологические методы исследования; специальные и молекулярно-генетические методы для диагностики наследственных заболеваний обмена веществ. С целью диагностики поражения печени и селезенки, а также портальной гипертензии в настоящее время широко применяются различные методы визуализации: ультразвуковое исследование с режимом цветового допплеровского картирования, компьютерная томография, магнито-резонансная томография, фиброэластрография печени. При необходимости выполняется биопсия печени с последующим морфологическим исследованием биоптата, молекулярно-генетический анализ [1].
С целью диагностики основных лабораторных синдромов и оценки функционального состояния печени используются биохимические маркеры [5]:
Врожденные и приобретенные инфекционные заболевания
Печень и селезенка вовлекаются в патологический процесс при большинстве инфекционных заболеваний. Это объясняется тем, что система мононуклеарных фагоцитов участвует в иммунном ответе при инфекционном процессе [1, 4]. Поражение печени вызывают гепатотропные вирусы (HAV, HBV, HCV, HDV, HEV, HGV), вирусы семейства герпесов и в первую очередь цитомегаловирус (ЦМВИ), вирус Эпштейна ― Барр (ВЭБ), вирус герпеса человека 6 типа (ВПГ-6), ВИЧ-инфекция, аденовирусная, иерсиниозгенерализованный, лептоспироз, сепсис, малярия и др., а также паразитарные заболевания: эхинококкоз, описторхоз и др. [4, 5]. Характер поражения печени при инфекционных и паразитарных заболеваниях варьирует от гепатомегалии без нарушений функций печени до тяжелых форм гепатита. При острых вирусных гепатитах печень чаще умеренно болезненна или чувствительна, поверхность ее гладкая, умеренной плотности. Незначительное увеличение селезенки отмечается только у 50-60% больных острым гепатитом [5]. При диагностике заболеваний инфекционной и паразитарной этиологии, протекающих с ГЛС необходимо учитывать анамнез и сочетание его с признаками инфекционного процесса (лихорадкой, интоксикационным синдромом, лимфаденопатией, экзантемой, миалгией, артралгией и др.) и лабораторными синдромами (цитолиза, мезенхимального воспаления, холестаза) при развитии гепатитов [2, 5]. Согласно современным данным ЦМВ, ВЭБ, ВПГ-6 обладают гепатотропностью. Спектр герпес-индуцированных поражений печени весьма широк: от бессимптомного гепатита (острого и хронического) до фульминантных форм и цирроза печени [5]. Под термином герпесвирусный гепатит следует понимать не вообще вовлечение печени в патологический процесс при герпесвирусных инфекциях, а самостоятельную форму, при которой поражение печени возникает изолированно и не сопровождается клиническими синдромами и симптомами, свойственными герпесвирусным инфекциям (гипертермия, лимфаденопатия, атипичные мононуклеары и др.). Клинически острые герпесвирусные гепатиты не отличаются от вирусных гепатитов: заболевание проявляется повышением температуры, симптомами интоксикации, желтухой, гепатоспленомегалией, лабораторно ― повышением уровня коньюгированного билирубина и активности печеночно-клеточных ферментов [5, 6].
Хронический гепатит (ХГ). Этиологические факторы: вирусы гепатитов с парэнтеральным механизмом заражения (HBV, HCV, HDV, HGV), герпесвирусы. Реже ХГ индуцированы лекарственными препаратами. К ХГ относят также аутоиммунный гепатит [2, 5]. Гепатомегалия ― ведущий синдром ХГ. Печень ― плотная, чувствительная или болезненная при пальпации, поверхность гладкая, край закруглен. В большинстве случаев отмечается равномерное увеличение правой и левой доли. Увеличение селезенки отмечается не у всех больных. Спленомегалия характерна для хронического гепатита В высокой активности. Селезенка увеличивается умеренно, имеет плотноэластичную или плотную консистенцию, ровную поверхность. Основные клинические синдромы ХГ, сочетающиеся с гепатомегалией: астеновегетативный, диспепсический, геморрагический, болевой (боль и тяжесть в правом подреберье). У части больных могут быть выражены внепеченочные знаки: телеангиоэктазии (сосудистые звездочки) на коже, пальмарная эритема. При обследовании выявляются нарушения функций печени (синдром цитолиза, мезенхимального воспаления, гепато-целюлярной недостаточности, возможно холестаза), могут быть нарушения функции селезенки (анемия, лейкопения, тромбоцитопения) [5, 6].
Медикаментозный гепатит (МГ). Наиболее часто регистрируется придлительном приеме противотуберкулезных препаратов, приеме НПВС, противосудорожных препаратов, нейролептиков, антидепрессантов, средств для наркоза. Протекает с желтухой, гепатомегалией, спленомегалия не характерна. В ряде случаев может быть латентное течение без клинических симптомов. Лекарственные поражения печени могут начинаться как острый гепатит, принимать затяжное течение и прогрессировать до цирроза. Клинически, биохимически и морфологически трудно отличить от поражения печени другой этологии. Характерными особенностями медикаментозных гепатитов является отсутствие признаков инфекционного процесса, маркеров вирусных гепатитов. После отмены лекарственных препаратов процесс в печени регрессирует [5, 7].
Наследственные болезни печени (пигментные гепатозы). Синдром Жильбера ― это генетически обусловленный частичный дефект захвата непрямого билирубина и его коньюгация в результате недостатка глюкуронилтрансферазной системы печени, без полного энзимного дефекта. Заболевание чаще проявляется в период полового созревания. Характеризуется легким увеличением печени без значительного уплотнения и болезненности, умеренной желтухой с периодическим ее усилением, вызванным физическим напряжением, интеркуррентными заболеваниями, погрешностями в диете. Селезенка не увеличена. Неспецифические симптомы: вялость, повышенная утомляемость, незначительные боли в правом подреберье, диспепсические расстройства. В биохимических анализах ― повышение свободной фракции билирубина. Показатели других функциональных проб печени не меняются. Прогрессирования изменений в печени нет. При лечении фенобарбиталом уровень неконьюгированного билирубина снижается, желтуха исчезает [2, 5].
Синдром Криглера ― Найяра. Развивается у новорожденных. Характеризуется значительным увеличением неконьюгированной фракции билирубина в результате полного дефекта глюкуронилтрансферазной системы и полным отсутствием коньюгированного билирубина. Показатели печеночно-клеточных ферментов не изменяются или повышаются незначительно. При приеме фенобарбитала способность больных коньюгировать билирубин не изменяется. Заболевание протекает тяжело в связи с развитием ядерной желтухи [2].
Синдром Дабина ― Джонсона. В основе лежит селективный дефект транспорта коньгированного билирубина в просвет желчных канальцев. Наблюдается в любом возрасте. Характеризуется незначительной или умеренной гепатомегалией без спленомегалии; периодически возникающей желтухой, сопровождающейся потемнением мочи и осветлением кала; неспецифическими симптомами (слабость, утомляемость, снижение аппетита, диспепсические явления, боль в правом подреберье); повышением уровня коньюгированной фракции билирубина. Другие показатели функциональных проб печени не изменяются [2, 5].
Синдром Ротора является разновидностью синдрома Дабина ― Джонсона. Клиническая симптоматика аналогична, однако дефект экскреции билирубина гепатоцитами менее выражена, чем обусловлено отсутствие нарушения их экскреторной функции [2, 5].
Цирроз печени. Заболевание полиэтиологическое, является конечной стадией ряда хронических заболеваний печени. Наиболее частыми причинами цирроза печени у детей являются хронические вирусные гепатиты (В, С, D, цитомегаловирусный, аутоиммунный), муковисдидоз, некоторые наследственные болезни обмена веществ, аномалии развития желчевыводящих путей. Помимо клинических проявлений основного заболевания, гепатоспленомегалия является постоянным синдромом цирроза печени независимо от этиологии. Печень плотной консистенции, безболезненная, бугристая, с заостренным краем, имеет тенденцию к уменьшению в размерах. Биохимические маркеры: синдром цитолиза, гепатоцо-целлюлярной недостаточности, мезенхимально-воспалительный, гипербилирубинемия за счет увеличения коньюгированной и неконьюгированной фракций. Селезенка значительно увеличена, плотная и безболезненная. Выражен синдром портальной гипертензии, возможны признаки гиперспленизма. Неспецифические синдромы: астеновегетативный, диспепсический, геморрагический, лихорадка или длительный субфебрилитет, отставание в физическом развитии, внепеченочные знаки [2, 5].
Наследственные болезни обмена веществ
Это группа заболеваний насчитывает около 800 нозологических форм. Такими заболеваниями являются болезни накопления, встречающиеся среди членов семьи и близких родственников, обусловленные генетическими дефектами ферментов, участвующих в обмене углеводов, липидов, аминокислот, металлов и др. Болезни накопления относятся к редким (орфанным заболеваниям). Для всех заболеваний этого класса характерны полисистемность поражения, наличие гепатомегалии или гепатоспленомегалии, прогредиентное течение ― возникновение и прогрессирование заболевания после некоторого периода времени [2].
Гликогеновая болезнь (ГБ; гликогенозы) ― группа заболеваний, в основе которых лежит дефект какого-либо одного или более ферментов, участвующих в обмене гликогена. Характеризуется избыточным накоплением гликогена с нормальной или измененной структурой в различных органах и тканях, чаще в печени, мышцах, почках. В настоящее время выделяют 15 типов ГБ, среди которых поражения печени отмечаются при I, III, IV, VI, IX типах, проявляющиеся характерной клинической картиной: заболевания проявляются на 1-м году жизни увеличением размеров живота, гепатомегалией. Для I, III, VI и IX типов гликогенозов характерны гипогликемические состояния, типичный внешний вид: «кукольное лицо», низкий рост, тонкие конечности. Постепенно к 3-4 годам становятся выраженными симптомы интоксикации и значительная гепатомегалия (5-10 и более сантиметров из-под края реберной дуги), при этом левая и правая доли печени увеличены равномерно. Консистенция печени плотноватая с гладкой поверхностью и заостренным краем, при пальпации безболезненная. В биохимических анализах отмечается слабо или умеренно выраженный синдром цитолиза, низкий уровень сахара натощак. Спленомегалия не характерна, за исключением случаев, когда развивается цирроз печени. Ниболее тяжело протекает гликогеноз IV типа, отличающийся прогрессированием и неблагоприятным прогнозом. В отличие от других печеночных форм гликогенозов при IV типе не наблюдается значительной гипогликемии [1, 8, 9].
Наследственный гемохроматоз (НГ) ― это полисистемное заболевание, в основе которого лежит генетически обусловленное нарушение метаболизма железа, приводящее к его избыточному накоплению в органах, главным образом ― в печени, токсическому повреждению органов с последующим развитием фиброзной ткани, что ведет к необратимому нарушению функции гепатоцитов и развитию цирроза печени. Однотипные изменения происходят и в других органах. Печень увеличена значительно, плотной консистенции, с гладкой поверхностью, безболезненна. У некоторых больных отмечается увеличение селезенки. Характерна умеренная гиперферментемия, показатели других функциональных проб печени могут быть неизмененными. Заподозрить диагноз гемохроматоза возможно у больного с сочетанием следующих синдромов: гепатомегалии, артралгии, болей в животе, бронзово-серый цвет кожных покровов, наличие сахарного диабета. В общем анализе крови сочетание высокого уровня гемоглобина с низким показателем концентрации гемоглобина в эритроцитах (MCH), повышение сывороточного железа и сывороточного ферритина, снижение показателей общей железо-связывающей способности сыворотки (ОЖСС) [5, 10].
Болезнь Вильсона ― Коновалова (гепатоцеребральная дистрофия) ― заболевание, в основе которого лежит нарушение экскреции меди из организма, приводящее к избыточному накоплению этого микроэлемента в тканях и сочетанному поражению паренхиматозных органов, прежде всего печени и головного мозга. У детей болезнь Вильсона ― Коновалова манифестирует одним из вариантов поражения печени, которое клинически проявляется в возрасте старше 4-5 лет. Выраженность поражения печени может варьировать от бессимптомного течения с небольшими биохимическими отклонениями до цирроза печени. Ранние клинические проявления заболевания могут быть индуцированы различными неблагоприятными факторами: инфекциями (преимущественно гепатотропными), черепно-мозговой травмой и др. Неврологические симптомы появляются позднее, чем поражение печени (изменение поведения, гиперкинезы снижение интеллекта) [1, 11, 12].
Дефицит альфа 1-антитрипсина ― в основе заболевания лежит дефицит ингибитора протеаз альфа1-антитрипсина, синтезируемого в печени, приводящий к ее поражению и формированию эмфиземы легких. Поражение печени обусловлено накоплением его в ткани печени. Заболевание проявляется клинически уже в первые 3 месяца жизни. Характеризуется гепато- и спленомегалией, желтухой. Биохимически ― гипербилирубинемия за счет прямой фракции, синдром цитолиза и холестаза. Из внепеченочных синдромов характерна одышка, имеющая прогрессирующий характер и малопродуктивный кашель. Тяжесть течения гепатита и исход могут быть различны. В большинстве случаев он прогрессирует и приводит к развитию ХГ и ЦП [2].
Среди группы наследственных заболеваний обмена веществ особую актуальность приобретают лизосомные болезни накопления. Это обширный класс наследственных болезней обмена веществ, который включает около 60 нозологических форм. Патогенетические механизмы этих заболеваний имеют сходство и обусловлены мутациями генов, обеспечивающих контроль внутрилизосомального гидролиза таких метаболитов, как гликозоаминогликаны, гликолипиды, гликопротеины. Следствиями этих изменений является внутрилизосомное накопление нерасщепленных метаболитов в клетках различных тканей. Такое накопление приводит к нарушению нормального функционирования органов. Многие лизосомальные болезни накопления характеризуются поражением печени и селезенки. Клинические проявления лизосомных болезней накопления довольно вариабельно от тяжелого повреждения плода и ранней монифестации до легких малосимптомных форм. В настоящее время выделяют следующие группы лизосомальных болезней накопления: мукополисахаридозы, липидозы, муколипидозы, гликопротеинозы, нейрональные цероидные липофусцинозы, другие болезни накопления [1, 13].
Мукополисахаридозы (МПС). Среди всех болезней накопления в педиатрической практике с наибольшей частотой встречаются мукополисахаридозы [1, 14]. При этой патологии в результате недостаточности лизосомных ферментов изменяется катаболизм основного вещества соединительной ткани ― гликозаминогликанов. Происходит их накопление в лизасомах, что приводит к постепенной гибели клеток, грубой клеточной патологии, возникновению характерной клинической картины. Согласно современной классификации выделяют 15 типов МПС. Наиболее распространен мукополисахаридоз 1 типа (синдром Гурлера). Признаки заболевания отсутствуют в периоде новорожденности, и появляются на 1-ом году жизни, постепенно прогрессируют, становятся очевидными к концу первого года. Внешние признаки различных типов мукополисахаридозов довольно специфичны. Заболевания характеризуются задержкой роста, диспропорциональным строением скелета, грубыми чертами лица, костными деформациями, тугоподвижностью крупных и мелких суставов. Значительная гепатоспленомегалия ― постоянный синдром при всех типах МПС. При пальпации печень и селезенка плотные, с гладкой поверхностью, безболезненные. Характерна патология со стороны ЦНС, органа зрения, сердечно-сосудистой системы и слуха, пахово-машоночные и пупочные грыжи [13, 14].
Липидозы. Болезнь Ниманна ― Пикатип относится к сфинголипидозам, сопровождается нарушением обмена сфингомиелина в результате дефекта лизосомального транспортного белка. Сфингомиелин накапливается в печени, мозге, ретикулоэндотелиальной системе. Заболевание имеет 2 варианта дебюта (на 1-ом году жизни и в более старшем возрасте). При первом варианте характерна манифестация в первые 6 месяцев жизни: увеличение размеров живота за счет значительной гепатоспленомегалиии. Консистенция органов плотная, поверхность гладкая, пальпация безбелезненная. В ряде случаев может быть желтуха, при развитии которой в биохимических анализах отмечается повышение билирубина с преобладанием коньюгированной фракции, гиперферментемия. При дальнейшем прогрессировании болезни в клинической картине начинают преобладать неврологические симптомы. При дебюте в более старшем возрасте возможно более благоприятное течение [15, 16].
Болезнь Гоше 1-го типа ― заболевание из группы сфинголипидозов, обусловленное недостаточной активностью одного из лизосомальных ферментов ― глюкоцереброзидазы, в результате чего глюкоцереброзид накапливается в лизосомах макрофагов с образованием клеток Гоше, которые в избытке откладываются во многих органах и системах. Выделяют 3 типа болезни Гоше с общностью генетического дефекта. Самый частый тип первый. Манифестация заболевания в любом возрасте. Наиболее ранний симптом ― значительная спленомегалия, селезенка плотная, безболезненная. Увеличение печени выражено в меньшей степени и развивается в более поздние сроки. Функции печени, как правило, не страдают. При прогрессировании может развиваться синдром портальной гипертензии, геморрагический синдром, связанный с тромбоцитопенией. Диагноз следует предположить у больных с необъяснимой сплено- и гепатомегалией, цитопенией и симптомами поражения трубчатых костей в различной степени выраженности [2, 17, 18].
Новообразования. Опухоли печени бывают доброкачественные и злокачественные. Среди доброкачественных опухолей наиболее часто встречается гемангиома. Манифестация может быть в любом возрасте. Основной клинический симптом ― увеличение и уплотнение печени, реже чувство тяжести и боли в правом подреберье. Симптомы интоксикации и желтуха нехарактерны. Показатели функциональных проб печени не изменены. Гемангиоэндотелиома ― врожденная опухоль, клинически проявляется у детей раннего возраста увеличением размеров живота и увеличением и уплотнением печени. В ряде случаев может быть желтуха и асцит. В биохимических анализах ― синдром цитолиза и диспротеинемия. Злокачественные опухоли подразделяются на первичные и вторичные (метастатические). К первичным опухолям относятся гепатоцеллюлярная карцинома, холангиокарцинома, гепатобластома, первичный рак печени. В клинической картине доминируют симптомы опухолевой интоксикации и гепатомегалия, боль и чувство тяжести в правом подреберье. Печень увеличена значительно, плотная, нередко ― с неровной поверхностью, умеренно болезненная. На поздних стадиях наблюдается желтуха, увеличение селезенки, синдром портальной гипертензии. В биохимических анализах ― гиперферментемия, при желтухе ― гипербилирубинемия за счет преимущественного повышения коньюгированной фракции [5].
При лимогранулематозе умеренная гепатомегалия сочетается со спленомегалией. Может быть увеличение размеров живота, желтуха с кожным зудом. Характерны симптомы опухолевой интоксикации (субфебрилитет, ночные обильные поты; потеря массы тела более 10%), постепенное, групповое, ассиметричное увеличения лимфатических узлов. Верификация диагноза проводится по результатам гистологического и иммуногистохимического исследования биоптатов лимфатических узлов [19, 20].
Заболевания крови. ГЛС является одним из проявлений острых и хронических лейкозов, гемолитических анемий. При различных заболеваниях степень увеличении печени и селезенки может быть различной. Гепатоспленомегалия при лейкозах сочетается с интоксикационным, лихорадочным, анемическим, геморрагическим синдромами, генерализованной лимфаденопатией. При острых лейкозах гепатомегалия и спленомегалия выражены незначительно. По консистенции печень плотноватая, безболезненная. При хронических лейкозах печень и селезенка плотные, безболезненные. Хронический лимфолейкоз вызывает сначала увеличение печени, а затем ― селезенки. При хроническом миелолейкозе спленомегалия предшествует гепатомегалии. При этом селезенка может достигать очень больших размеров, край ее закруглен с легко определяющейся на ней инцизурой. Биохимические маркеры печени не изменены. Необходимо учитывать, что вирусы гепатитов могут быть также одной из причин поражения печени при лейкозах. Диагностическое значение имеют изменения в общем анализе крови и результаты исследования биоптатов костного мозга [21, 22].
Гемолитические анемии ― группа болезней, различных по причинам возникновения, общей чертой которых является синдром гемолиза. Для всех гемолитических анемий характерна триада: анемия, увеличение селезенки, желтуха. Заболевания протекают по типу чередования обострений (кризов) и ремиссий. В период обострений значительно увеличивается и уплотняется селезенка, у части пациентов отмечается умеренное увеличение печени без нарушения ее функций. Лабораторные данные: в общем анализе крови ― снижение уровня гемоглобина, эротроцитов, микроцитоз, ретикулоцитоз, цветной показатель повышен или в пределах нормы. Биохимические признаки гемолиза ― увеличение неконьюгированной фракции билирубина, повышение сывороточного железа и сывороточного ферритина [23, 24].
Врожденные и приобретенные заболевания вен селезенки, воротной вены
Эти заболевания, протекающие с расстройством кровообращения в системе воротной и селезеночной вен вследствие тромбозов или облитерации сосудов, врожденных или приобретенных дефектов, тромбофлебита, являются причиной ГЛС. При этих заболеваниях доминирует спленомегалия над гепатомегалией. При этом отсутствует желтуха и признаки нарушения функционального состояния печени. Характерно раннее появление синдрома портальной гипертензии. При синдроме Бадда ― Киари (облитерирующий эндофлебит печеночных вен) развиваются отеки нижних конечностей, на передней стенке живота, выражен симптом «голова медузы». При этом нет эффективности от применения диуретических средств при лечении асцита [2].
Таким образом, ГЛС часто встречается в практике педиатра, являясь одним из проявлений большой группы заболеваний. В построении диагностического алгоритма важным является правильная интерпретация данных анамнеза и жалоб, профессиональный осмотр и выделение ведущих клинико-лабораторных синдромов, что позволит в более короткие сроки установить диагноз, своевременно назначить адекватную терапию и предупредить развитие тяжелых необратимых состояний.