Признаки чесотки и чем лечить
Чесотка
Обзор
Чесотка — это заразное кожное заболевание, возбудителем которого является микроскопический чесоточный клещ (зудень), проделывающий ходы в коже.
Основной и, нередко, первый признак чесотки — сильный зуд, обостряющийся ночью. Также на коже появляется сыпь в местах, где клещи проделывали ходы. Ртом и передними конечностями они прорывают ходы в верхнем слое кожи (эпидермисе). Клещи-самцы передвигаются между чесоточными ходами в поисках партнера для спаривания. После спаривания самец погибает, а самка начинает откладывать яйца. Через 3-4 дня вылупляются личинки и вылезают на поверхность кожи, где достигают полового созревания через 10–15 дней. Самцы остаются на поверхности кожи, а самки прогрызают новые ходы. Затем цикл повторяется. Если чесотку не лечить, жизненный цикл клещей может повторяться бесконечно. Чесоточных клещей не смыть ни мылом, ни горячей водой, а также не соскрести с кожи.
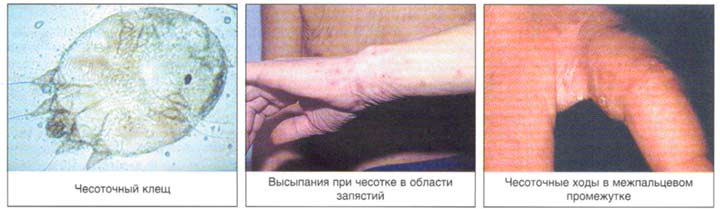
Чесоточные клещи предпочитают жить в теплых местах: в складках тела, между пальцами, под ногтями, в ложбинке под ягодицами или грудью, в паху. Они также могут прятаться под ремешком часов, браслетами или кольцами. Излюбленными местами чесоточного зудня у маленьких детей также являются подошвы ног и ладони.
Как правило, чесоточные клещи передаются при длительном кожном контакте либо во время полового акта с зараженным человеком. Наиболее активны клещи ночью, поэтому в это время суток, в одной постели наиболее вероятно заражение. Вероятность заболеть при кратковременном контакте, например, при рукопожатии или объятиях, низка.
Клещ может выживать вне человеческого организма в течение 24–36 часов, что делает возможным заражение через одежду, полотенце или постельное белье, хотя такие случаи редки. Заболевание может быстро распространяться, так как в течение некоторого времени люди обычно не знают, что заражены. С момента заражения до появления первых симптомов чесотки может пройти до 8 недель. Это называется инкубационным периодом.
Чесотка широко распространена в густонаселенных областях с ограниченным доступом к медицинскому обслуживанию и чаще всего встречается в следующих тропических и субтропических регионах:
В развитых странах вспышки чесотки иногда случаются в местах большого скопления людей, например, в школах, детских садах и домах престарелых. Чаще это происходит зимой. Возможно, потому что в это время года люди проводят больше времени в помещениях и ближе друг к другу.
Назвать точное число случаев заболевания чесоткой сложно, так как многие люди не обращаются к врачу, а лечатся дома при помощи лекарств, продающихся без рецепта. Или врачи лечат чесотку без специальной регистрации, не сообщая об этом в органы санитарного надзора. Согласно официальной статистике в России чесоткой болеют 65-85 человек на 100 тысяч. Однако по результату анализа фармацевтического рынка противочесоточных препаратов в аптеках продается в 50-57 раз больше.
Чесоткой может заразиться кто угодно, но некоторые более подвержены заболеванию из-за близкого контакта с большим количеством людей. Группы риска:
При подозрении на чесотку обратитесь к дерматологу. При своевременном начале лечения это заболевание легко преодолеть без последствий и осложнений. В лечении обычно используют местные средства, содержащие акарициды — вещества, убивающие чесоточных клещей. При выявлении этого заболевания нужно внимательно следить за здоровьем близких, так как кто-то из них мог заразиться тоже. На время лечения необходимо избегать близких контактов с людьми, в том числе половых отношений.
Симптомы чесотки
Основные симптомы чесотки включают в себя сильный зуд кожи, усиливающийся вечером и ночью. Зуд зачастую является первым признаком чесотки. Однако с момента заражения до появления зуда может пройти от 4 до 6 недель. Иногда это время уходит на выработку аллергической реакции организма на испражнения клещей, что и сопровождается зудом. Если чесотка возникла повторно, её симптомы появляются уже в течение 1-2 дней, так как в этом случае иммунитет уже умеет распознавать паразитов.
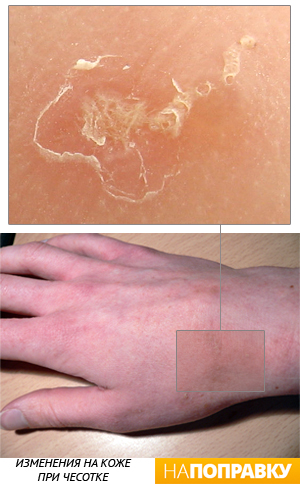
Сыпь при чесотке может сильно отличаться у разных людей и выглядеть как красные пятна, точки или узелки, корочки на расчесанной коже и др. Самостоятельно отличить сыпь при чесотке от других кожных и аллергических заболеваний очень сложно. Расчесывание кожи может привести к присоединению инфекции и гнойничковой сыпи, а также вызывает огрубение кожи — образование коросты.
Чесоточные ходы можно обнаружить на любой части тела. Это короткие (до 1 см) извилистые линии серебристого цвета с едва заметной точкой на одном конце, которую можно разглядеть под увеличительным стеклом. У взрослых чесоточные ходы чаще обнаруживаются в следующих местах:
Сыпь, как правило, появляется по всему телу, кроме головы. Особенно сильная сыпь появляется в следующих местах:
У пожилых людей, маленьких детей и людей с ослабленным иммунитетом сыпь также может появиться на шее и голове. У мужчин, как правило, появляется одно или несколько зудящих выпуклых пятен диаметром 3–10 мм на коже пениса или мошонке.
У младенцев и маленьких детей чесоточные ходы обычно появляются в других местах, а именно:
Чесоточные клещи оставляют красные пятна и серебристые линии в местах, где они вгрызаются в кожу. Чесотка у детей грудного возраста может сопровождаться появлением на ступнях и ладонях пузырей и гнойничков.
Диагностика чесотки
Лечением и диагностикой чесотки занимается дерматолог. Специализированные отделения для лечения этого заболевания есть в кожно-венерологических клиниках. Чесотку диагностируют на основе характерных симптомов, кожных проявлений и данных о заболевании нескольких человек, находящихся в близком контакте. Однако наличие чесоточного клеща нужно подтвердить с помощью лабораторных анализов.
Также врач должен будет исключить другие кожные заболевания со схожими симптомами и половые инфекции, для чего вас могут направить на дополнительные анализы.
Самым простым способом обнаружения чесоточных ходов на коже является прокрашивание их с помощью настойки йода, анилиновых красителей или чернил. На зудящий участок кожи наносится красящий раствор, который потом стираются при помощи тампона со спиртом. Если на этом участке кожи есть чесоточные ходы, часть красителя затечет в них, и на коже останутся темные линии.
Для подтверждения диагноза врач может осмотреть пораженный участок кожи с помощью лупы или специального прибора, позволяющего сильно увеличить изображение. Это исследование называется дерматоскопия. Кроме того, с кожи берут соскоб, чтобы исследовать материал под микроскопом. Обычно удается обнаружить самого клеща, его испражнения и яйца.
Лечение чесотки
Если вы заразились чесоткой, немедленно обратитесь к дерматологу, так как откладывая лечение, вы подвергаете опасности других людей. Самостоятельное лечение нередко заканчивается возобновлением чесотки, так как нарушаются схемы и правила использования лекарственных препаратов.
Дети, посещающие школу или детский сад, на время лечения не допускаются до занятий. Если в детском коллективе есть и другие заболевшие, как правило, остальным детям тоже назначается профилактическое лечение. Тоже самое касается членов семьи больного и людей, бывших с ним в близком контакте.
Взрослым из декретированных групп на время лечения выдается больничный лист. Для профилактики заражения окружающих нужно свести к минимуму телесные контакты с другими людьми на время лечения, пользоваться индивидуальными средствами гигиены, постельным бельем, полотенцем, воздержаться от секса.
Средства от чесотки
Для лечения чесотки применяют средства для местного использования. Они втираются в кожу на ночь. Время воздействия лекарственного вещества должно быть обычно не меньше 12 часов. Обычно для лечения чесотки используется крем или мазь. При чесотке у детей обрабатывают всю поверхность кожи. У взрослых средство наносят на тело, исключая область лица и головы на сухую кожу. Нельзя наносить средство после горячей ванны. При нанесении на горячую кожу средство быстро впитывается, а не остается в области чесоточных ходов. Также следуйте советам ниже.
Если через две недели зуд не пройдет, а на коже появятся новые чесоточные ходы, обратитесь к врачу повторно. Иногда выздоровление затягивается на месяц и более. Врач может порекомендовать еще один курс лечения или назначить другой препарат. При возникновении продолжительных побочных эффектов обратитесь к врачу. Помимо средств от чесотки врач может назначить антигистаминные средства — лекарства, помогающие снять зуд и воспаление кожи. Этот тип лекарств может вызывать сонливость. Если это происходит, воздержитесь от управления автомобилем или тяжелой техникой.
Помимо использования лекарственных средств необходима санитарно-гигиеническая обработка квартиры и вещей больного. В день начала лечения выстирайте все постельное белье, одежду для сна и полотенца при температуре не ниже 50° С. Предметы, которые невозможно постирать, нужно положить в пластиковый пакет не менее чем на 3 суток. За это время все чесоточные клещи погибнут. Вымойте полы в доме и тщательно пропылесосьте ковры и мебель, включая кресла и диван.
Осложнения при чесотке
Расчесывание зудящей кожи может привести к ее травме, что повышает уязвимость организма перед гнойными бактериальными инфекциями, например, стрептодермией. В этом случае на коже появляются красные пятна, гнойнички, которые покрываются желто-бурыми корочками. Для лечения вторичной инфекции могут назначаться антибиотики.
Известны случаи, когда чесотка вызывала обострение уже имеющегося кожного заболевания, например, экземы. Тогда его лечение назначают параллельно лечению чесотки. Избавление от паразитов обычно приводит к резкому улучшению состояния кожи.
Новрежская (корковая, крустозная) чесотка
Норвежская, корковая или крустозная чесотка — более тяжелая форма чесотки, когда в коже живут тысячи или даже миллионы паразитов. Обычная чесотка может перерасти в норвежскую у человека со слабой иммунной системой. Это заболевание поражает все тело, включая голову, шею, ногти и волосистую часть кожи головы. В отличие от обычной чесотки, при этой разновидности заболевания, как правило, не появляется кожного зуда.
Увеличение числа клещей приводит к образованию толстых шишковатых корок (коросты) на коже. Корковую чесотку часто принимают за псориаз (заболевание, из-за которого на коже появляются красные, шелушащиеся высыпания, покрытые серебристо-белыми чешуйками).
Норвежская чесотка чаще возникает у:
Результаты исследований показали, что здоровый иммунитет нарушает репродуктивный цикл чесоточных клещей. Например, у большинства людей с чесоткой на теле находится всего от пяти до пятнадцати клещей, но при ослабленном иммунитете их число значительно возрастает. У больных норвежской чесоткой на теле могут быть тысячи или даже миллионы клещей, из-за чего эта форма заболевания крайне заразна. Даже минимальный телесный контакт с больным, его постельным бельем или одеждой может привести к заражению.
Корковая чесотка лечится такими же препаратами, что и обычная, однако режим и дозировка могут отличаться, о чем должен рассказать врач. Противочесоточные средства чередуются с препаратами, которые размягчают жесткие корки на коже и способствуют их отторжению. Только после очищения кожи от коросты противочесоточные средства начинаются полноценно работать.
Куда обратиться за медицинской помощью при чесотке?
Если вы подозреваете чесотку, обратитесь в дерматологическую клинику, которую можно найти здесь. Кроме того, с помощью сервиса НаПоправку вы можете быстрой найти хорошего дерматолога, который назначит вам обследование и необходимое лечение.
Современные подходы к лечению чесотки
Опубликовано в журнале:
РУССКИЙ МЕДИЦИНСКИЙ ЖУРНАЛ »» ТОМ 11, № 17, 2003
К.м.н. B.C. Новоселов, Е.Е. Румянцева
ММА имени И.М. Сеченова
Росту заболеваемости чесоткой способствуют такие привычные социальные явления наших дней, как миграция населения, множество беженцев, несоблюдение личной гигиены определенной частью населения, раннее начало половой жизни и другие. Социальные факторы усугубляют такие особенности чесотки, как контагиоз-ность инкубационного периода и более частая встречаемость атипичных форм заболевания [2].
Этиология
Чесотка (или, исходя из видового названия возбудителя, scabies) вызывается чесоточным клещом Sarcoptes scabiei. В ветеринарии подобные заболевания называются саркоптозом — по родовому названию возбудителя. По аналогии, патологический процесс, возникающий у человека при попадании чесоточных клещей от животных, называется псевдосаркоптозом.
Чесоточный зудень относится к постоянным (облигат-ным) паразитам, характерной чертой которых является передача только от человека к человеку. Тип паразитизма определяет особенности клиники и эпидемиологии заболевания, тактики диагностики и лечения. Большую часть жизни клещи проводят в коже хозяина и лишь во время короткого периода расселения ведут эктопаразитический образ жизни на поверхности кожи. S. scabiei паразитирует в поверхностных слоях кожи, но при осложненном течении может поражать и более глубокие ее слои [1,3].
Жизненный цикл клеща представлен двумя периодами: репродуктивным и метаморфическим. Репродуктивный цикл клеща следующий: яйцо, имеющее овальную форму, откладывается самкой в чесоточном ходе, в котором затем вылупляются личинки. Чесоточный ход может сохраняться до 1,5 месяцев и служить источником заражения. Метаморфический период определяется появлением личинки, которая через ход проникает в кожные покровы и после линьки превращается в протонимфу, затем в телеонимфу, которая, в свою очередь, становится взрослой особью в папулах, везикулах, на кожных покровах.
Эпидемиология
Клиника
Инкубационный период при чесотке в случае заражения самками практически отсутствует, так как внедрившаяся самка обычно практически сразу начинает прогрызать ход и откладывать яйца, при заражении личинками он составляет около 2 недель, что соответствует времени метаморфоза клещей [5].
Зуд, усиливающийся в вечернее время, является первым и основным субъективным симптомом болезни, а также фактором, подавляющим численность популяции и поддерживающим ее на определенном уровне без летального исхода. Его интенсивность чаще всего нарастает по мере увеличения продолжительности заболевания. Она зависит от численности паразита и индивидуальных особенностей организма. К последним относятся: состояние нервной системы (степень раздражения нервных окончаний паразитом при движении) и сенсибилизация организма к клещу и продуктам его жизнедеятельности (фекалии, оральный секрет, изливаемый при прогрызании хода, секрет желез яйцевода).
Распределение чесоточных ходов по кожному покрову не случайно и определяется скоростью регенерации эпидермиса, строением и термическим режимом кожи. Участки кожи (кисти, запястья и стопы), где располагаются чесоточные ходы, имеют пониженную температуру, минимальный или отсутствующий волосяной покров и максимальную толщину рогового слоя эпидермиса. Последний фактор позволяет вылупиться личинкам из всех яиц, а не отторгнуться вместе с роговыми чешуйками [5,6].
Следует отметить, что высыпания у грудных детей часто захватывают такие участки кожного покрова, которые исключительно редко поражаются у взрослых: лицо и голова, подошвы и ладони. Причем иногда явления чесотки на лице и голове «замаскированы» картиной острой мокнущей экземы, торпидной к терапии. У детей первых месяцев жизни чесотка вначале нередко может производить впечатление детской крапивницы, так как на коже спины, ягодиц и лица имеется большое количество расчесанных и покрытых кровянистыми корочками волдырей. У детей чесотка может осложняться тяжелой пиодермией и сепсисом, вплоть до смерти больного [1]. У школьников осложнения пиогенного характера часто маскируют чесотку под клиническую картину детской почесухи, острой экземы или пиодермии [1].
Диагностика
Диагностическим клиническим критерием постановки диагноза является наличие чесоточных ходов, папул, везикул. Наиболее типичные поражения в виде ходов, серозных корок, папул, везикул появляются в области кистей, локтевых суставов, животе, ягодицах, молочных железах, бедрах. Также встречаются стертые формы чесотки, которые приводят к ошибочной диагностике и часто расцениваются, как аллергодерматоз.
Выделяют отдельные формы чесотки: узелковую (постскабиозная лимфоплазия кожи), чесотку у детей, норвежскую, псевдочесотку [6].
Диагноз чесотки устанавливается на основании клинических проявлений, эпидемиологических данных и результатов лабораторных исследований. Известны методы извлечения клеща иглой, тонких срезов, послойного соскоба, щелочного препарирования кожи. Экспресс-диагностика чесотки проводится с применением 40% водного раствора молочной кислоты. Реже диагноз ставится на основании положительного эффекта при лечении ex juvantibus одним из противочесоточных препаратов (табл. 1) [2,3,6,7,10].
Таблица 1.
Критерии диагностики чесотки
Клинические критерии диагностики чесотки
Эпидемиологические критерии диагностики чесотки
Зуд, усиливающийся в вечернее и ночное времяНаличие зудящего дерматоза у одного или нескольких членов семьиНаличие типичных чесоточных ходов и их реактивных вариантов, изолированных везикул, фолликулярных папул, зудящих лентикулярных папул
Наличие зудящего дерматоза среди членов инвазионноконтактного коллектива (общежитие, детсий сад, интернат, детский дом, казарма и т.п.)
Возникновение заболевания после тесного телесного контакта в постели в вечернее и ночное время, в том числе половогоНаличие характерных для чесотки симптомов: Арди, Горчакова, Базена, Михаэлиса, Сезари
Последовательное появление новых больных в очаге
Преобладание стафилококкового импетиго на кистях, запястьях,
Реализация непрямого пути заражения только при наличии нескольких больных в очаге или высоком паразитарном индексе у одного больного
Лабораторные критерии: обнаружение возбудителя чесотки одним из доступных методов
Лечебные критерии диагностики: исчезновение зуда после первой обработки и разрешение высыпаний к концу недели терапии exjuvantibus
Лечение
В настоящее время для лечения чесотки применяется достаточно большое количество препаратов и схем. В таблице 2 представлены лекарственные средства, наиболее часто используемые в дерматологической практике, с оценкой их эффективности.
В любом случае перед началом терапии целесообразно принять горячий душ, пользуясь мочалкой и мылом, с целью механического удаления с поверхности кожи клещей, секрета сальных желез, а также для разрыхления поверхностного слоя эпидермиса, что, в свою очередь, облегчает проникновение противоскабиозных препаратов. Однако водные процедуры противопоказаны при наличии явлений вторичной пиодермии.
Таблица 2.
Эффективность основных противочесоточных средств
Для лечения детей до 3 лет применяют 10% раствор, который готовят путем разбавления 20% суспензии равным объемом кипяченой воды. Детям препарат рекомендуется слегка втирать в кожу волосистой части головы и лица, но так, чтобы он не попал в глаза, что вызывает сильное жжение (для этого можно после процедуры надеть ребенку варежки).
При распространенных или осложненных формах заболевания, когда в процессе лечения врач отмечает появление свежих высыпаний на коже, а больной жалуется на продолжающийся зуд в вечернее и ночное время, рекомендуется удлинить курс лечения до трех дней или назначить повторный двухдневный курс через три дня после окончания первого.
Бензилбензоат, входящий в состав водно-мыльной суспензии, обладает не только антипаразитарным действием, хорошо проникает в кожу, но и имеет мягкий анестезирующий эффект. Он успешно применяется для ускоренного лечения, что особенно важно при неблагоприятной эпидемической обстановке. Недостатком данного препарата является сильное местное раздражающее действие, что может вызвать болезненность при нанесении его на кожу [2,8].
Обработка по методу Демьяновича, которую проводят двумя растворами: №1 (60% раствор тиосульфата натрия) и №2 (6% раствор хлористоводородной кислоты), ранее часто применялась в дерматологической практике. Данный метод рекомендуется при нераспространенной чесотке, в других случаях его лучше комбинировать с последующим трехдневным втиранием серной мази. Метод основан на акарицидном действии серы и сернистого ангидрида, выделяющихся при взаимодействии гипосульфита натрия и соляной кислоты. Среди недостатков можно отметить: трудоемкость, низкую эффективность при применении в амбулаторных условиях, а также часто возникающие медикаментозные дерматиты [2].
Мази, содержащие серу или деготь (мазь Виль-кинсона, 20-30 % серная мазь), втирают в течение 10 мин в кожу всего тела, за исключением лица и волосистой части головы. Особенно энергично надо втирать мазь в местах излюбленной локализации высыпаний (кисти, запястья, локти, живот). Втирания производят пять дней подряд (лучше на ночь). Через день после последнего втирания мази моются с мылом, меняют нательное и постельное белье, верхнюю одежду. В области с более нежной кожей (половые органы, околососковая область, пахово-бедренные и другие складки) во избежание раздражения мазь втирают осторожнее. Сера, помимо противочесоточного, обладает также кератоли-тическим действием, что обеспечивает лучший доступ препарата к возбудителю. При осложнении пиодермией следует в первую очередь купировать эти явления с помощью антибиотиков, сульфаниламидов или дезинфицирующих мазей. В случае резко выраженной экземати-зации назначают антигистаминные препараты и корти-костероиды местно. Среди недостатков данного способа лечения выделяют: длительность применения, неприятный запах, загрязнение белья, частое развитие осложнений. Эти мази обычно не назначают лицам с нежной кожей (особенно детям), а также больным с экземой [9].
Лосьон линдана 1% наносят однократно на всю поверхность кожи и оставляют на 6 часов, затем смывают. Наиболее удобен линдан в виде порошка в условиях жаркого климата (15,0-20,0 г порошка втирают в кожу 2-3 раза в день, через сутки принимают душ и меняют белье). Препарат может быть использован также в виде 1% крема, шампуня или 1-2% мази. Обычно достаточно однократной обработки человека с экспозицией в 12-24 часа для полного излечения. Линдан обладает высокой эффективностью и низкой себестоимостью, но в связи с достаточной токсичностью его применение категорически запрещено у детей (особенно до 2 лет), беременных, больных с множественными расчесами, больных, страдающих экземой, атопическим дерматитом, так как он может вызвать обострение заболеваний. Токсичность линдана связана с его способностью проникать через гематоэнцефалический барьер и накапливаться во всех жировых тканях, преимущественно в белом веществе мозга, сохраняясь там в течение 2 недель, что может служить причиной необратимых умственных расстройств, вплоть до эпилептических припадков и шизофрении. Описаны также случаи апластиче-ской анемии после лечения данным препаратом [8].
В последнее время, в связи с длительным его применением, появились случаи так называемой лин-дан-устойчивой чесотки, когда даже многократная обработка этим препаратом в течение продолжительного времени не приводит к выздоровлению.
Кротамион применяют в виде 10% крема, лосьона или мази. Втирают после мытья 2 раза в день с суточным интервалом или 4 раза с интервалом 12 часов в течение 2 суток. Препарат характеризуется низким уровнем ска-бицидной активности и, следовательно, необходимостью ежедневных обработок в течение нескольких (до пяти) дней. В литературе описаны как тяжелые побочные эффекты, так и случаи резистентности клещей к препарату.
Перметрин является эффективным и безопасным препаратом для лечения чесотки. После однократной обработки на ночь процент излечившихся составляет 89-98%. Препарат оставляют на 8-12 часов (на ночь), после чего следует вымыться с мылом и надеть чистое белье. Процедуру можно повторить в период от 7 до 10 дней, если остается живой возбудитель.
Раствор эсдепалетрина и пиперонила бутоксида наносят в вечернее время (18-19 часов) на кожные покровы пациента от шейной области до подошв (сначала на кожу туловища, затем конечностей). В первую очередь обрабатывают зараженного, а потом и других членов семьи. Аэрозоль позволяет наносить раствор на всю поверхность кожи и обеспечивает проникновение действующих веществ в кожу и чесоточные ходы. Через 12 часов после экспозиции препарата необходимо тщательно вымыться. Препарат применяется во всех возрастных группах и не имеет противопоказаний. При необходимости возможно повторное использование препарата через 10-12 дней после первичной обработки. Эффективность данного средства составляет 80-91%, причем даже в случае излечения зуд и другие симптомы могут сохраняться еще 8-10 дней.
Ивермектин является ветеринарным препаратом, относится к группе полусинтетических макроциклических лактонов, получаемых из почвенного актиномицета Streptomyces avermictilis. Механизм действия основан на усилении тормозных ГАМК-ергических процессов в нервной системе паразитов, что приводит к их обездвиживанию и гибели. Как противогельминтный препарат, применяется при некоторых филяриатозах и стронгилоидозе. Кроме того, используется для лечения чесотки. Детям до 5 лет прием препарата противопоказан. Ивермектин в настоящее время в России не зарегистрирован [7,0].
Успех лечения чесотки зависит не только от rpaмот-ного применения скабицидных средств у больного и окружающих его лиц, но и от проведения санитарной обработки вещей, одежды и помещений.
Белье больных, подлежащее кипячению, кипятят, тщательно проглаживают или проветривают на воздухе в течение 5 дней, а на морозе в течение 1 дня.
Контроль излеченности проводится через 3 дня после окончания лечения, а затем каждые 10 дней в течение 1,5 мес [9].
Успех лечения определяется как самим препаратом, так и его концентрацией, выбор которых зависит от возраста больного, наличия беременности, степени развития процесса, наличия осложнений и их тяжести. Важную роль играет правильное применение препарата. Втирать любое средство нужно только руками, лучше в вечернее время. Это связано с ночной активностью возбудителя и с тем, что 6-8 часов сна достаточно для гибели активных стадий чесоточного клеща. На местах с более нежной кожей следует ограничивать интенсивность втирания, а во избежание возникновения дерматита проводить их по направлению роста пушковых волос.
Для предупреждения лекарственного дерматита и фиксации зуда (по механизму условного рефлекса) рекомендуется с первых дней противочесоточного лечения назначать гипосенсибилизирующие и антигистаминные средства.