Приступ желчного что делать
Что такое холецистит острый? Причины возникновения, диагностику и методы лечения разберем в статье доктора Размахнин Е. В., хирурга со стажем в 24 года.
Определение болезни. Причины заболевания
Острый холецистит — это стремительно прогрессирующий воспалительный процесс в желчном пузыре. Камни, расположенные в этом органе — наиболее частая причина данной патологии.
Около 20% пациентов, поступающих в дежурный хирургический стационар — это больные с осложнёнными формами желчнокаменной болезни, к которым и относится острый холецистит. [6] У пожилых пациентов это заболевание встречается намного чаще и протекает тяжелее ввиду большого количества уже имеющихся соматических заболеваний. К тому же с возрастом процент встречаемости гангренозных форм острого холецистита возрастает. Бескаменный острый холецистит встречается нечасто и является следствием инфекционных заболеваний, сосудистой патологии (тромбоза пузырной артерии) или сепсиса.
Обычно заболевание провоцируют погрешности в диете — приём жирной и острой пищи, который приводит к интенсивному желчеобразованию, спазму сфинктеров в желчевыводящих путях и желчной гипертензии.
Способствующими факторами являются заболевания желудка, а в частности гастриты с пониженной кислотностью. Они приводят к ослаблению защитных механизмов и проникновению микрофлоры в желчевыводящие пути.
При тромбозе пузырной артерии на фоне патологии свертывающей системы крови и атеросклероза возможно развитие первично гангренозной формы острого холецистита.
Провоцирующими факторами при наличии желчнокаменной болезни могут также послужить физическая активность, «тряская» езда, которая приводит к смещению камня, закупорке пузырного протока и последующей активации микрофлоры в просвете пузыря. [5]
Имеющаяся желчнокаменная болезнь не всегда приводит к развитию острого холецистита, прогнозировать это достаточно сложно. В течение всей жизни камни в просвете пузыря могут себя не проявлять, а могут в самый неподходящий момент привести к серьёзному осложнению с угрозой для жизни.
Симптомы острого холецистита
В клинической картине заболевания выделяют болевой, диспепсический и интоксикационный синдромы.
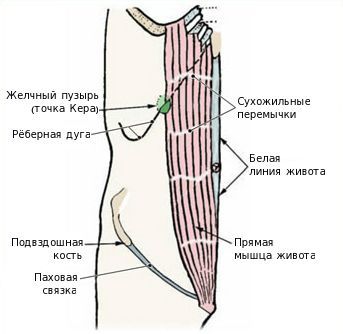
Обычно начало заболевания проявляется печёночной коликой: интенсивные боли в правом подреберье, отдающие в поясничную, надключичную область и эпигастрий. Иногда при наличии явлений панкреатита боли могут приобретать опоясывающий характер. Эпицентр боли обычно локализуется в так называемой точке Кера, находящейся на пересечении наружного края правой прямой мышцы живота и края рёберной дуги. В этой точке желчный пузырь соприкасается с передней брюшной стенкой.
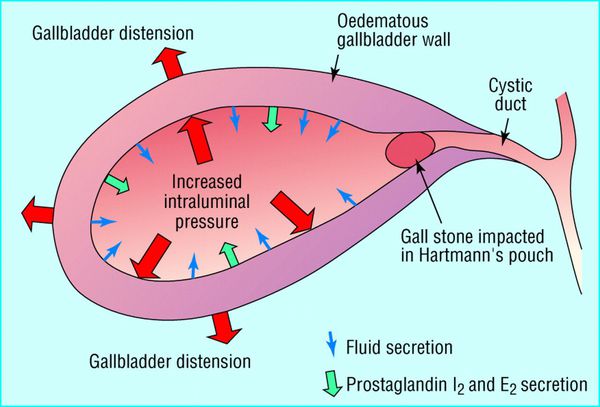
Появление печёночной колики объясняется резко возрастающей билиарной (желчной) гипертензией на фоне рефлекторного спазма сфинктеров, находящихся в желчевыводящих путях. Повышение давления в билиарной системе ведёт к увеличению печени и растяжению глиссоновой капсулы, которая покрывает печень. А так как капсула содержит огромное количество рецепторов боли (т.е. ноцерорецепторов), это приводит к возникновению болевого синдрома. [8]
Возможно развитие так называемого холецистокардиального синдрома Боткина. В таком случае при остром холецистите возникают боли в области сердца, и даже могут появиться изменения на ЭКГ в виде ишемии. Подобная ситуация может ввести врача в заблуждение, и в результате гипердиагностики (ошибочного медицинского заключения) ишемической болезни он рискует не распознать острый холецистит. В связи с этим требуется тщательно разбираться в симптомах заболевания и оценивать клиническую картину в целом, учитывая анамнез и параклинические данные. Возникновение синдрома Боткина связано с наличием рефлекторной парасимпатической связи между желчным пузырем и сердцем.
После купирования печёночной колики полностью боль не проходит, как при хроническом калькулёзном холецистите. Она несколько притупляется, принимает постоянный распирающий характер и локализуется в правом подреберье.
При наличии осложнённых форм острого холецистита болевой синдром меняется. С возникновением перфорации желчного пузыря и развитием перитонита боль становиться разлитой по всему животу.
Интоксикационный синдром проявляется повышением температуры, тахикардией (учащением пульса), сухостью кожных покровов (или, наоборот, потливостью), отсутствием аппетита, головной болью, болями в мышцах и слабостью.
Степень подъёма температуры зависит от выраженности протекающего воспаления в желчном пузыре:
Диспепсический синдром выражается в виде тошноты и рвоты. Рвота может быть как однократной, так и многократной при сопутствующем поражении поджелудочной железы, не приносящей облегчения.
Патогенез острого холецистита
Ранее считалось, что основным фактором, ведущим к развитию острого холецистита, является бактериальный. В соответствии с этим назначалось лечение, направленное на устранение воспалительного процесса. В настоящее время представления о патогенезе заболевания изменились и соответственно поменялась лечебная тактика.
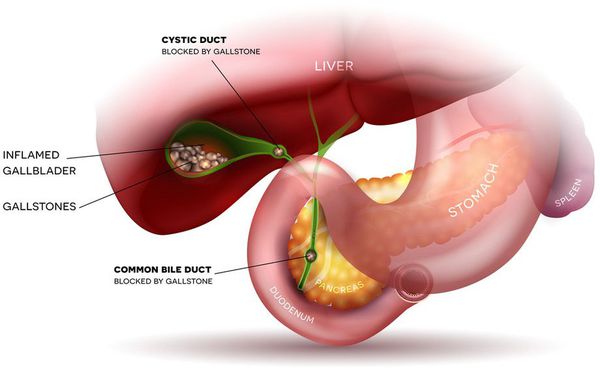
Развитие острого холецистита связано с блоком желчного пузыря, который запускает все последующие патологические реакции. Блок чаще всего образуется в результате вклинивания камня в пузырный проток. Это усугубляется рефлекторным спазмом сфинктеров в желчевыводящих путях, а также нарастающим отёком. [14]
В результате билиарной гипертензии происходит активация микрофлоры, находящейся в желчевыводящих путях, и развивается острое воспаление. Причём выраженность билиарной гипертензии напрямую зависит от степени деструктивных изменений в стенке желчного пузыря.
Повышение давления в желчевыводящих путях является пусковым механизмом развития многих острых заболеваний гепатодуоденальной зоны (холецистит, холангит, панкреатит). Активация внутрипузырной микрофлоры ведёт к ещё большему отёку и нарушению микроциркуляции, что, в свою очередь, значительно увеличивает давление в желчевыводящих путях — порочный круг замыкается.
Классификация и стадии развития острого холецистита
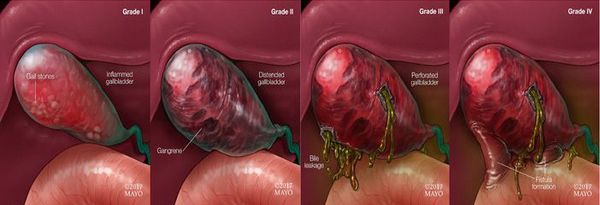
По морфологическим изменениям в стенке желчного пузыря выделяют четыре формы острого холецистита:
Разная выраженность воспаления предполагает и разную клиническую картину.
При катаральной форме воспалительный процесс затрагивает слизистую оболочку желчного пузыря. Клинически это проявляется болями средней интенсивности, интоксикационный синдром не выражен, возникает тошнота.
При флегмонозной форме воспаление затрагивает все слои стенки желчного пузыря. Возникает более интенсивный болевой синдром, лихорадка до фебрильных цифр, рвота и метеоризм. Может пальпироваться увеличенный болезненный желчный пузырь. Выявляются симптомы:
При гангренозной форме на первый план выступает интоксикационный синдром: тахикардия, высокая температура, дегидратация (обезвоживание), появляются симптомы раздражения брюшины.
При перфорации желчного пузыря (гангренозно-перфоративная форма) превалирует клиническая картина перитонита: напряжение мышц передней брюшной стенки, положительные симптомы раздражения брюшины (с. Менделя, с. Воскресенского, с. Раздольского, с. Щеткина — Блюмберга), вздутие живота и выраженный интоксикационный синдром. [11]
Формы холецистита без соответствующего лечения могут перетекать из одной в другую (от катаральной к гангренозной), также возможно изначальное развитие деструктивных изменений в стенке пузыря.
Стадии острого холецистита
Осложнения острого холецистита
Осложнения могут возникнуть при длительном течении нелеченных деструктивных форм острого холецистита.
В случае отграничения воспаления возникает перивезикальный инфильтрат. Его обязательный компонент — желчный пузырь, находящийся в центре инфильтрата. В состав чаще всего входит сальник, может включаться поперечно-ободочная кишка, антральный отдел желудка и двенадцатиперстная кишка. Возникает обычно спустя 3-4 суток течения заболевания. Одновременно с этим боли и интоксикация могут несколько уменьшиться, а диспепсический синдром купироваться. При правильно выбранном консервативном лечении инфильтрат может рассосаться в течение 3-6 месяцев, при неблагоприятном — абсцедироваться с развитием перивезикального абсцесса (характерен выраженный интоксикационный синдром и усиление болей). Диагностика инфильтрата и абсцесса основывается на анамнезе заболевания, данных объективного осмотра и подтверждается с помощью ультразвукового исследования.
Перитонит — наиболее грозное осложнение острого деструктивного холецистита. Он возникает при перфорации стенки желчного пузыря и излитии желчи в свободную брюшную полость. В результате этого возникает резкое усиление болевого синдрома, боль становиться разлитой по всему животу. Интоксикационный синдром утяжеляется: пациент вначале возбуждён, стонет от боли, но с прогрессированием перитонита становится апатичным. Перитониту также характерны выраженный парез кишечника, вздутие живота и ослабление перистальтики. При осмотре определяется дефанс (напряжение) передней брюшной стенки и положительные симптомы раздражения брюшины. Ультразвуковое исследование выявляет присутствие свободной жидкости в брюшной полости. При рентгенологическом исследовании заметны признаки пареза кишечника. Необходимо экстренное оперативное лечение после кратковременной предоперационной подготовки.
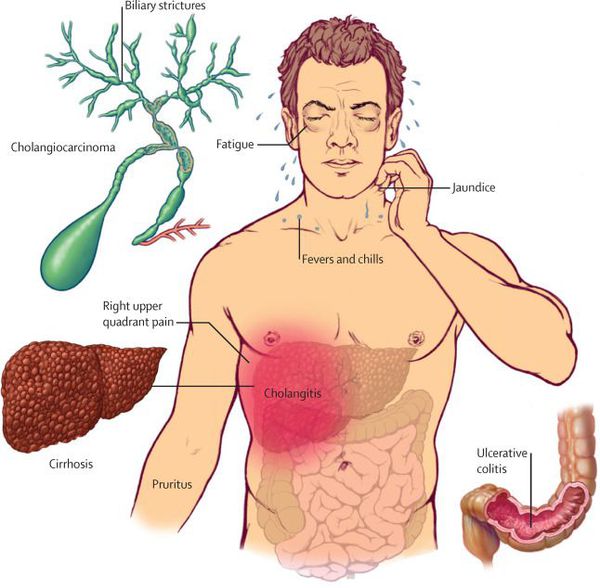
Другим серьёзным осложнением острого холецистита является холангит — воспаление переходит на билиарное дерево. По сути этот процесс — проявление абдоминального сепсиса. Состояние пациентов при этом тяжёлое, выражен интоксикационный синдром, возникает высокая гектическая лихорадка с большими суточными колебаниями температуры, проливными потами и ознобами. Печень увеличивается в размерах, возникает желтуха и цитолитический синдром.
При УЗИ выявляется расширение внутри- и внепечёночных протоков. В анализах крови — гиперлейкоцитоз, повышение уровня билирубина за счёт обеих фракций, возрастает активность аминотрансфераз и щелочной фосфотазы. Без соответствующего лечения подобные пациенты достаточно быстро погибают от явлений печёночной недостаточности.
Диагностика острого холецистита
Диагностика основывается на совокупности анамнеза, объективных данных, лабораторных и инструментальных исследований. При этом должен соблюдаться принцип от простого к сложному, от менее инвазивного к более инвазивному.
При сборе анамнеза (во время опроса) пациенты могут указывать на наличие желчнокаменной болезни, предшествующих печёночных колик, нарушение диеты в виде употребления жирной, жареной или острой пищи.
Клинические данные оценивают по проявлениям болевого, диспепсического и интоксикационного синдромов. При наличии осложнений, сопутствующего холедохолитиаза и панкреатита возможен синдром холестаза и умеренно выраженный цитолитический синдром.
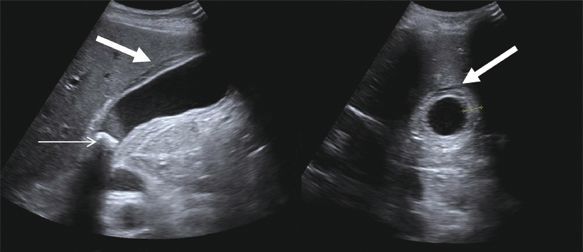
Из инструментальных методов диагностики наиболее информативным и наименее инвазивным является ультразвуковое исследование. При этом оцениваются размеры желчного пузыря, его содержимое, состояние стенки, окружающих тканей, внутри- и внепечёночных желчных протоков, наличие свободной жидкости в брюшной полости.
В случае острого воспалительного процесса в желчном пузыре при УЗИ определяется увеличение его размеров (иногда значительное). Сморщивание же пузыря говорит о наличии хронического холецистита.
При оценке содержимого обращают внимание на наличие камней (количество, размеры и расположение) или хлопьев, которые могут свидетельствовать о наличии застоя желчи (сладжа) или гноя в просвете пузыря. При остром холецистите стенка желчного пузыря утолщается (более 3 мм), может достигать 1 см, иногда становится слоистой (при деструктивных формах холецистита).
При анаэробном воспалении можно увидеть пузырьки газа в стенке пузыря. Наличие свободной жидкости в околопузырном пространстве и в свободной брюшной полости говорит о развитии перитонита. При наличии билиарной гипертензии на фоне холедохолитиаза или панкреатита наблюдается расширение внутри- и внепечёночных желчных протоков.
Оценка ультразвуковых данных даёт возможность определиться с лечебной тактикой ещё на этапе приёмного покоя: ведение пациента консервативно, операция в экстренном, срочном или отсроченном порядке. [15]
Рентгенологические методы исследования проводятся при подозрении на блок желчевыводящих путей. Обзорная рентгенография малоинформативна, так как камни в просвете желчного пузыря обычно рентген неконтрастные (около 80%) — они содержат малое количество кальция, и визуализировать их удается редко.
При развитии такого осложнения острого холецистита, как перитонит, можно выявить признаки пареза желудочно-кишечного тракта. Для уточнения характера блока желчевыводящих путей используются контрастные методы исследования:
Если постановка диагноза и проведение дифференциальной диагностики затруднены, выполняется компьютерная томография живота. С её помощью можно детально оценить характер изменений в желчном пузыре, окружающих тканях и желчевыводящих протоках.
При необходимости дифференциальной диагностики с другой острой патологией органов брюшной полости можно выполнить диагностическую лапароскопию и визуально оценить имеющиеся изменения желчного пузыря. Данное исследование может быть выполнено как под местной анестезией, так и под эндотрахеальным наркозом (последний предпочтительнее). При необходимости прямо на операционном столе решается вопрос о переходе на лечебную лапароскопию, то есть выполнение холецистэктомии — удаление желчного пузыря.
Лабораторная диагностика заключается в выполнении общего анализа крови, где выявляется лейкоцитоз, сдвиг лейкоцитарной формулы влево и повышение СОЭ. Степень выраженности этих изменений будет зависеть от выраженности воспалительных изменений в желчном пузыре. [2]
В биохимическом анализе крови может быть небольшое повышение уровня билирубина и активности аминотрансфераз за счёт реактивного гепатита в прилежащей печёночной ткани. Более выраженные изменения биохимических показателей возникают при развитии осложнений и интеркуррентных заболеваний.
Лечение острого холецистита
Пациенты с острым холециститом подлежат экстренной госпитализации в хирургическое отделение стационара. После проведения необходимых диагностических мероприятий определяется дальнейшая тактика лечения. При наличии тяжёлых осложнений — перивезикального абсцесса, деструктивного холецистита с перитонитом — пациенты подлежат экстренной операции после кратковременной предоперационной подготовки. [1]
Подготовка заключается в восстановлении объёма циркулирующей крови, дезинтоксикационной терапии путём проведения инфузии кристаллоидных растворов в объёме 2-3 литра. По необходимости проводиться коррекция сердечной и дыхательной недостаточности. Выполняется периоперационная антибиотикопрофилактика (до, во время и после оперативного вмешательства).
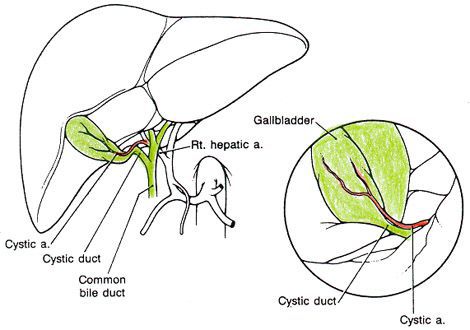
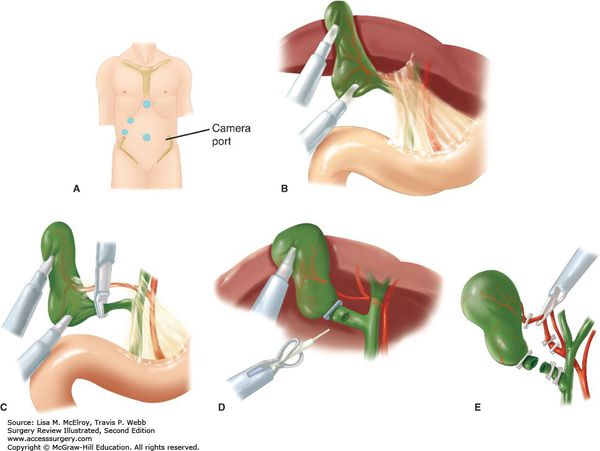
Оперативный доступ выбирается в зависимости от технических возможностей клиники, индивидуальных особенностей пациента и квалификации хирурга. Наиболее часто используется лапароскопический доступ, который наименее травматичен и позволяет произвести полноценную ревизию и санацию. [12]
Минидоступ по травматичности не уступает лапароскопическому и имеет преимущества в виде отсутствия необходимости накладывать пневмоперитонеум (ограничивать подвижность диафрагмы). [10] При возникновении технических трудностей, выраженном спаечном процессе в брюшной полости и разлитом перитоните целесообразнее использовать лапаротомный доступ: верхнесрединная лапаротомия, доступ по Кохеру, Федорову, Рио — Бранка. При этом верхнесрединная лапаротомия менее травматична, так как в данном случае мышцы не пересекаются, однако при косых подреберных доступах более адекватно открывается подпечёночное пространство для выполнения оперативного вмешательства.
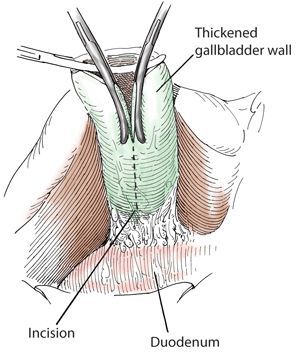
Операция заключается в выполнении холецистэктомии. Следует учесть, что наличие перивезикального инфильтрата предполагает определённые технические трудности при мобилизации шейки желчного пузыря. Это ведёт к повышенному риску повреждения элементов гепатодуоденальной связки. [13] В связи с этим не следует забывать о возможности выполнения холецистэктомии от дна, которая позволяет более чётко идентифицировать элементы шейки. [16]
Также существует операция «Прибрама», заключающаяся в удалении передней (нижней) стенки желчного пузыря, прошивании пузырного протока в области шейки и мукоклазии (снятии слизистой оболочки) путём электрокоагуляции задней (верхней) стенки. Выполнение этой операции при выраженном инфильтрате в области шейки пузыря позволит избежать риска ятрогенных повреждений. Она применима как при лапаротомном, так и при лапароскопическом доступе.
Если тяжёлые осложнения острого холецистита отсутствуют, то при поступлении пациента в стационар назначается консервативная терапия, направленная на деблокирование желчного пузыря. Применяются спазмолитики, М-холинолитики, инфузионная терапия для купирования интоксикации, назначаются антибиотики.
Эффективным методом является выполнение блокады круглой связки печени раствором новокаина. Блокаду можно выполнять как вслепую по специальной методике, так и под контролем лапароскопа при выполнении диагностической лапароскопии и под контролем УЗИ.
При неэффективности консервативной терапии в течение 24 часов, ставится вопрос о проведении радикальной операции — холецистэктомии.
Немаловажное значение для определения лечебной тактики имеет время, прошедшее с момента начала заболевания. Если промежуток составляет до пяти суток, то холецистэктомия выполнима, если более пяти суток, то лучше придерживаться максимально консервативной тактики при отсутствии показаний к экстренной операции. Дело в том, что на ранних этапах перивезикальный инфильтрат ещё достаточно рыхлый, его можно разделить во время операции. Позднее инфильтрат становиться плотным, и попытки его разделения могут закончиться осложнением. Конечно же, период в пять суток достаточно условный.
При отсутствии эффекта от консервативного лечения и наличии противопоказаний для выполнения радикальной операции — тяжёлая патология сердечно-сосудистой и дыхательной систем, прошествие пяти суток с момента начала заболевания — лучше прибегнуть к декомпрессии желчного пузыря путём наложения холецистостомы. [4]
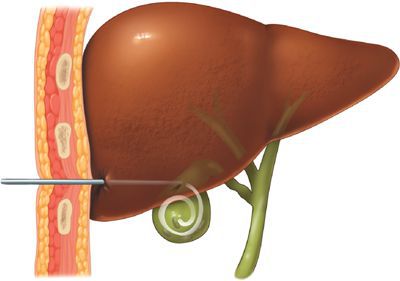
Холецистому можно наложить тремя способами: из минидоступа, под лапароскопическим контролем и под контролем УЗИ. [9] Наиболее малотравматично выполнять эту операцию под УЗИ наведением и местной анестезией. [3] Эффективны также одно- и двукратные пункции желчного пузыря с санацией его просвета под УЗИ наведением. [7] Необходимое условие — прохождение пункционного канала через ткань печени для профилактики желчеистечения.
После купирования острого воспалительного процесса радикальную операцию проводят в холодном периоде через три месяца. Обычно этого времени достаточно для рассасывания перивезикального инфильтрата.
Прогноз. Профилактика
Прогноз при своевременном и адекватном лечении обычно благоприятный. После радикальной операции необходимо определенный период времени (не менее трёх месяцев) придерживаться диеты № 5 с исключением жирных, жареных и острых блюд. Приём пищи должен быть дробным — небольшими порциями 5-6 раз в день. Необходим приём ферментов поджелудочной железы и растительных желчегонных средств (до операции они противопоказаны).
Профилактика заключается в своевременной санации камненосителей, то есть в выполнении холецистэктомии в плановом порядке пациентам с хроническим калькулёзным холециститом. Ещё основоположник билиарной хирургии Ганс Кер сказал, что «носить камень в желчном пузыре, не то же самое, что серьгу в ухе». При наличии холецистолитиаза следует избегать факторов, ведущих к развитию острого холецистита — не нарушать диету.
Приступ при желчнокаменной болезни. Что делать?
Неотложная помощь при желчной колике:
Врачи настоятельно не рекомендуют пытаться справиться самостоятельно, поскольку интенсивные боли могут свидетельствовать о развитии осложнений.
Существуют показания к операции в межприступный период. При ЖКБ операция считается необходимой при наличии конкрементов в желчном пузыре диаметром более 1 см. Возможно оперативное лечение классическим методом или наиболее распространённым способом на сегодняшний день: с помощью лапароскопии.
Эксперт сайта Похмелье.рф, врач-гастроэнтеролог Даниэла Пургина предупреждает от типичной ошибки.
Не принимайте при болях желчегонные препараты. Это распространённая ошибка, очень часто пациенты самостоятельно начинают принимать эти препараты, но это необоснованно и в некоторых случаях может только усугубить ситуацию. Единственные препараты, которые в случае болей можно принимать самостоятельно — это спазмолитики.
Как протекает заболевание
Процесс образования отложений в желчном пузыре обычно достаточно долгий и происходит в результате постоянного оседания плотных частиц желчи. В большинстве случаев камни состоят из билирубина, солей кальция — а основным связывающим веществом является холестерин. Эти твёрдые новообразования нарушают естественный процесс оттока желчи из пузыря. В результате слаженная работа организма даёт сбой на этом участке, человеку становится плохо — и появляются ярко выраженные симптомы, по которым врач сможет выявить проблему. О том, какова симптоматика заболевания, читайте далее.
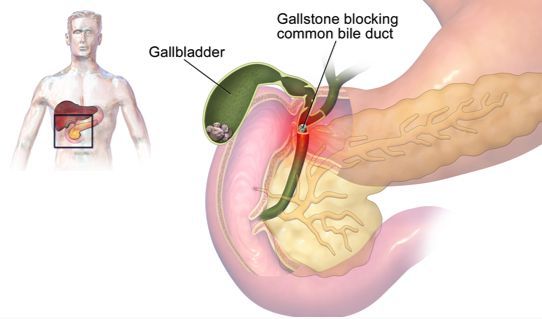
Иногда вследствие вибрации (например, при езде в транспорте) или под действием других провоцирующих факторов (употребление жирной, острой еды, избытка белка) желчный пузырь интенсивно сокращается, и камни могут попадать в устье пузыря, вызывая при этом его закупорку, или в желчные протоки. При этом возникает механическое растяжение стенок желчного, вследствие чего появляется острая боль. При отсутствии адекватного и своевременного лечения может развиться клиника острого воспаления желчного пузыря — холецистита, а при попадании камней в желчные протоки — острого панкреатита (воспаления поджелудочной железы).
Признаки того, что в желчном пузыре есть камни
Симптомы болезни зависят от многих факторов:
Во многих случаях больной не догадывается о наличии проблемы до тех пор, пока камни находятся в просвете желчного и не мешают процессу физиологического отведения его секрета. Основная клиника развивается, как правило, резко: вследствие частичной или полной закупорки устья (шейки) желчного пузыря. При этом у больного развивается клиника желчной колики.
Если камень имеет небольшие размеры, то он может самостоятельно миновать пузырь и попасть в желчные протоки. Это ещё опаснее, так как развивающиеся осложнения в виде острого панкреатита могут иметь летальный исход.
Но не всегда болезнь проявляет себя остро. Длительное существование камней в желчном пузыре может привести к изменениям в его стенках, развитию хронического воспаления — хронического холецистита.
Основные жалобы пациентов, страдающих желчнокаменной болезнью:
Не всегда боль в области желчного пузыря — симптом жкб. Читайте статью о том, как различаются болевые ощущения в зависимости от заболевания органа и как лечить боли в желчном пузыре.
Как проявляет себя приступ жкб
Желчнокаменная болезнь — патологический процесс образования камней в желчном пузыре и желчных протоках. Желчнокаменная болезнь может до определённого времени протекать бессимптомно. В таких случаях о существовании каменных отложений пациент узнаёт при УЗИ брюшной полости, которое может выполняться по совсем другой причине.
Например, случайной находкой во время УЗИ может стать эхогенная взвесь в желчном пузыре, из которой при неблагоприятных обстоятельствах позднее сформируются камни.
В остальных случаях первым симптомом камней в желчном пузыре является желчная колика. Главным проявлением желчной колики являются сильные пароксизмальные (приступообразные) боли в области правого подреберья. Боль может доходить до правой лопатки, а также переходить в область позвоночника. Болезненный приступ возникает из-за блокирования оттока желчи камнем. Колика длится от нескольких минут до нескольких часов, после чего постепенно проходит.
Сопутствующими симптомами могут быть:
Длительно протекающая ЖКБ сопровождается пожелтением слизистых оболочек и кожных покровов. В случае интенсивной желтухи может возникнуть зуд кожи, обесцвечивание кала и окрашивание мочи в бурый цвет. Это так называемая подпечёночная желтуха, поскольку она вызвана процессом, развивающимся вне печени и как бы ниже её: в пузыре и желчных путях. Когда приступ желчной колики переходит в острый холецистит и далее в острый холангит, концентрация билирубина в крови увеличивается, что раздражает кожу и вызывает зуд.
Диагноз ЖКБ основывается на типичной клинической картине: желчных коликах с тошнотой и рвотой. Желтуха, кожный зуд, изменение окраски мочи и кала являются дополнительными симптомами, указывающими на происхождение боли. (Читайте также статью о том, как по характеру боли заподозрить разные заболевания органа и как лечить боли в желчном пузыре.)
Выполнение инструментальных исследований, таких как УЗИ брюшной полости (иногда рентгенография брюшной полости), позволяет подтвердить диагноз и точно определить расположение камней. В диагностике заболеваний желчного пузыря используются лабораторные исследования (трансаминаз, ГГТ, ЩФ, концентрации билирубина с разделением на фракции). В ряде случаев проведение эндоскопических исследований ЭРХПГ (эндоскопическая ретроградная холангиопанкреатография) и ЭУС (эндоскопическая ультрасонография) позволяет миниинвазивно удалить конкременты или расширить устья желчных путей.
Случай из практики врача-гастроэнтеролога Даниэлы Пургиной, эксперта сайта Похмелье.рф.
В моей практике был случай нетипичных болей при желчной колике: у пациентки боли локализовались за грудиной. При этом на первом УЗИ не было выявлено конкрементов, их удалось обнаружить лишь при повторном исследовании, которое выполнялось для поиска причины болей.
Как протекает желчнокаменная болезнь у детей
Желчнокаменная болезнь в детском возрасте имеет свои особенности: наличие камней в желчевыводящих протоках у детей не сопровождается развитием острого воспалительного процесса в желчном пузыре, следовательно, для детей не характерны классические симптомы калькулёзного холецистита.
Выделяют 3 варианта течения желчнокаменной болезни:
Характер боли зависит от размеров и количества камней. Если камни множественные, легко перемещающееся при изменении положения тела, то боль будет острая и приступообразная. Большие и единичные камни дают тупую и тянущую боль.
Дети могут указывать на различную локализацию болей: по всему животу, в области пупка, в эпигастральной области, в правом подреберье. Также дети могут жаловаться на:
При диагностике следует исключить наиболее распространённые заболевания ЖКТ и не забывать про паразитарные заболевания желчевыводящих путей: аскаридоз, эхинококкоз, фасциолёз.
Чем опасна желчная колика
Опасность желчной колики, помимо её мучительного характера для пациента, заключается в возможности развития угрожающих жизни осложнений:
Причиной панкреонекроза при желчной колике является блокировка оттока панкреатического секрета («сока») из поджелудочной железы:
Ишемический приступ, вплоть до развития инфаркта миокарда, вызывается рефлекторно за счёт спазма коронарных сосудов: вследствие того, что сердце и желчный пузырь имеют общую иннервацию через блуждающий нерв. Часто желчнокаменная болезнь, как проявление холестериновой болезни, сопровождается атеросклерозом и развитием холестериновых бляшек в сосудах, включая коронарные артерии. Даже небольшой спазм коронарных артерий в условиях уменьшения их внутреннего просвета приводит к ухудшению кровоснабжения сердца и ишемии миокарда.
Немаловажно, что и сама ишемическая болезнь сердца способна спровоцировать желчную колику, поэтому дифференциальная диагностика этих состояний представляет определённые трудности даже для опытных клиницистов.
Кому грозит желчнокаменная болезнь
Желчнокаменная болезнь (ЖКБ) — одно из самых распространённых заболеваний пищеварительной системы. Первопричиной возникновения камней являются два основных фактора: хронический застой желчи и слишком сильная концентрация солей в её составе (такое может случиться из-за нарушения обменных процессов на клеточном уровне).
ЖКБ — это патологическое состояние, при котором образуются камни в просвете желчного пузыря. В большинстве случаев это заболевание диагностируется у пациентов среднего и старшего возраста, чаще всего у представительниц женского пола, страдающих избыточной массой тела и имеющих светлый цвет волос. Среди европейцев и американцев треть женщин и четверть мужчин сталкиваются с этим диагнозом.
Выявить болезнь не так просто, требуются инструментальные методы исследования. Поэтому в основном болезнь диагностируется уже когда большие размеры камней нарушают естественный отток желчи.
Факторами риска развития желчнокаменной болезни являются:
Часто острый приступ ЖКБ провоцируется ошибками в рационе: например, обильным приёмом пищи, богатой жирами.
Камни в желчном пузыре — не единственная проблема, которая может возникнуть из-за неправильного состава желчи или из-за нарушений в её перемещении по нашему организму. Чем ещё могут грозить проблемы с желчью, откуда она вообще берётся в нашем организме и зачем нам нужна, читайте в отдельной статье.
Почему возникает желчнокаменная болезнь
Причины возникновения этой болезни обусловлены особенностями обмена веществ наряду с особенностями режима питания и наследственными факторами.
Образованию отложений в желчном пузыре могут поспособствовать:
Холестериновые камни в желчном пузыре или протоках образуются в тех случаях, когда в составе желчи находится чрезвычайно большое количество холестерина и отмечается недостаток желчных солей. Одним из важных факторов появления камней является неполноценное опорожнения желчного пузыря физиологическим способом. Это может быть связано с врождёнными патологиями или особенностями строения пищеварительной системы у конкретного пациента.
У человека повышен риск ЖКБ, если он:
Может ли вегетарианская диета спровоцировать ЖКБ
Наши читатели часто спрашивают, может ли вегетарианская диета увеличивать риск развития ЖКБ. Если есть только фрукты и овощи, то это действительно может способствовать застою в желчном пузыре. Потому что в таком случае не будет жира и белка, которые провоцируют необходимые сокращения органа.
Если же исключать животную пищу, но притом принимать растительный белок и жир, то ничего страшного с пузырём не будет.
Как поставить точный диагноз
Диагностирует заболевание и даст рекомендации врач-гастроэнтеролог или терапевт.
Диагноз устанавливается после детального изучения жалоб и анамнеза пациента, а также по результатам дополнительных лабораторных и инструментальных методов обследования:
Современная медицина предлагает две основные группы методов, направленные на борьбу с эти патологическим состоянием: консервативные и хирургические.
Лечение ЖКБ без операции
Решение о необходимости удаления желчного пузыря принимается в каждом случае индивидуально, в зависимости от возраста пациента, сопутствующих заболеваний, тяжести состояния и других факторов.
Если камни по размеру небольшие и нет особо сильных нарушений оттока желчи через устье желчных протоков, то врач может иногда рекомендовать консервативное лечение. В терапевтических целях для излечения больных от ЖКБ и снятия болевой симптоматики используются следующие методы:
Важно! Согласно рекомендациям ведущих международных медицинских сообществ (Европейская ассоциация по изучению болезней печени, Американская ассоциация гастроэнтерологов), препараты урсодезоксихолевой кислоты не являются лечением ЖКБ, так как не устраняет проблему — патологически функционирующий желчный пузырь. Если при помощи них растворить камни, то они часто образуются снова.
Существует процедура безоперационного дробления камней, но она малоэффективна, грозит опасными осложнениями и рецидивами. Поэтому в конце концов, потратив время, деньги и нервы, пациент обычно всё-таки вынужден удалять весь орган. Вот почему врачи направляют больных на дробление камней крайне редко, например, если операция противопоказана. Подробнее о том, как проходит процедура измельчения камней и почему она более рискованна, чем удаление органа, читайте в статье про дробление камней в желчном пузыре.
Эксперт сайта Похмелье.рф, врач-гастроэнтеролог Даниэла Пургина развеивает распространённое заблуждение.
Камни можно раздробить? Это скорее не заблуждение, а устаревшая методика, которая на данный момент не используется, поскольку чревата осложнениями в виде попадания осколков камней в общий желчный или панкреатический протоки. А это может привести к нарушению оттока желчи или ферментов поджелудочной железы.
Когда необходимо удалить орган
Так как в основе ЖКБ — неправильно функционирующий желчный пузырь, в большинстве случаев рекомендована операция по его удалению — холецистэктомия. Врачи могут рекомендовать сделать операцию:
Например, однозначно стоит удалить орган, который уже совсем не функционирует. Толку от него нет, а опасный источник воспаления в организме оставлять нежелательно. Подробнее о том, почему работа органа может остановиться и как этого избежать, читайте в статье про отключенный желчный пузырь.
Несмотря на риск осложнений, которые могут произойти во время или после хирургического вмешательства, преимущества этой тактики неоспоримы тогда, когда это единственный способ сохранить жизнь больному.
Данная операция проводится по двум наиболее распространённым методикам:
Если возникли осложнения, тактику лечения определяет врач-хирург. Это зависит от индивидуальных особенностей пациента, наличия сопутствующих патологий и материально-технического оснащения клиники. Независимо от выбранной хирургической тактики, после завершения оперативного вмешательства у больного снижаются риски многих осложнений, связанных с наличием камней в желчном пузыре.
После операции у пациентов может возникать расстройство стула и боли в правом подреберье, некоторое время остается повышенным риск развития панкреатита. Тем не менее, эти неприятные явления все же несут меньший риск для здоровья, чем наличие камней в желчном пузыре. Они могут быть устранены с помощью лекарств.
В чём особенности питания при желчнокаменной болезни
При желчнокаменной болезни приём пищи должен быть не менее трёх раз в сутки, оптимально 4–6 раз в день небольшими порциями. Голодать не рекомендуется, поскольку голодание способствует застою и сгущению желчи.
Не рекомендуется употреблять:
Лично я всегда рекомендую пациентам прислушиваться к своему организму и не употреблять те продукты, которые вызывают неприятные ощущения. эксперт сайта похмелье.рф, гастроэнтеролог Даниэла Пургина
Важным компонентом диеты при заболеваниях желчного пузыря является клетчатка, которая стимулирует перистальтику и предотвращает застой желчи в желчном пузыре. Поэтому следует включать в рацион овощи, продукты с отрубями.
Поскольку нарушение желчеоттока может вызвать дефицит жирорастворимых витаминов (витамины A, D, E, K), может оказаться нужным их дополнительный приём. Названия витаминных препаратов, их дозировку и способ применения должен подсказать врач.
Каждая диетическая ошибка является фактором риска для наступления желчных колик. Будьте внимательны!
Желчнокаменная болезнь: как пережить сезон обострений?
Наиболее частым провоцирующим фактором обострения желчнокаменной болезни является нарушение диеты. Поэтому необходимым условием профилактики обострений является соблюдение принципов правильного питания. Если же обострение все-таки возникло, а попасть к доктору в ближайшее время не получается, то можно самостоятельно начать приём спазмолитических препаратов.
Если боль носит интенсивный характер, то не стоит её терпеть, необходимо вызвать скорую помощь. Дело в том, что при возникновении интенсивных болей может потребоваться хирургическое лечение.
Совет заболевшим от врача-гастроэнтеролога Даниэлы Пургиной, эксперта сайта Похмелье.рф.
При выявлении желчнокаменной болезни заранее обсудите с вашим лечащим врачом тактику дальнейших действий: в каком случае и какими препаратами вы самостоятельно сможете снять колику, а в каком случае необходимо незамедлительно обратиться за медицинской помощью.
Профилактика заболевания и развития осложнений
Если у больного при обследовании обнаруживается ЖКБ или появляются первые симптомы этого заболевания, то рекомендуется незамедлительное обращение к врачу-терапевту или гастроэнтерологу для определения тактики лечения.
Профилактика ЖКБ предусматривает соблюдение следующих условий:
При своевременной диагностике любых нарушений и адекватной коррекции патологического состояния удаётся избавить пациента от возможных опасных последствий со стороны желчного пузыря и других органов.
Важное место в профилактике ЖКБ занимают физические упражнения. Регулярное умеренные физические нагрузки положительно отражаются на функции желчного пузыря, нормализуют секрецию желчи и препятствуют патологическому образованию отложений.
Особое внимание профилактике необходимо уделять людям с наследственно отягощённым анамнезом: у родственников которых были диагностированы случаи камнеобразования. Наиболее вероятно наследование патологии по материнской линии. Нередки случаи, когда в семьях одновременно больны несколько человек. С другой стороны, это может быть обусловлено не только генетикой, но и неправильно организованным режимом и составом питания в конкретной семье.
История о том, почему опасно сохранять желчный пузырь с камнями
Рассказывает пациентка, которая пережила желчную колику и потом удалила желчный пузырь, чтобы больше такого не случалось.
Моя история о том, как я пережила желчную колику. Сразу хочу оговориться, что приступ случился неожиданно, как гром среди ясного неба. В то время я понятия не имела, что у меня есть какие-то проблемы с желчным пузырём. Мне тогда было слегка за 30, состояние здоровья было хорошим, и необходимости проверять свои внутренние органы я не чувствовала.
Только через 2 года стало понятно, что случилось, отчего и почему. И я узнала, что такие приступы случаются чаще всего из-за употребления в пищу чего-то необычного: жирного, солёного или острого. Видимо, так же получилось и у меня.
Как проходил приступ желчной колики
Приступ случился дома. Я что-то делала на кухне — и вдруг почувствовала недомогание, накатила какая-то слабость и тошнота. Стало плохо так, как при резком падении давления. Сразу же начал болеть живот. Боль была тупой, спастической, выше пупка и отдавала вправо.
Когда-то я лечила гастрит, поэтому у меня всегда под рукой была но-шпа. Боль была похожа на ту, которая появляется при гастрите после тяжёлой еды. Поэтому я сразу же приняла таблеточку но-шпы, благо она находилась рядом, в кухонном шкафчике.
Боль начала резко усиливаться, и я ушла с кухни в жилую комнату. Сначала просто села на диван в надежде переждать время, пока подействует таблетка и боль успокоится. Но боль начала резко нарастать. Через несколько минут я поняла, что не в состоянии даже позвать на помощь. Малейшее движение или более глубокий вдох резко усиливали боль. Так я замерла сидя на несколько минут. Но становилось только хуже.
Накатила какая-то паника и чувство беспомощности. Ещё через несколько минут стало почему-то очень жарко и душно. Я из последних сил сняла с себя одежду и улеглась на диван. В таких случаях человек инстинктивно ищет позу, которая бы облегчила состояние. Поворочавшись, я поняла, что немного легче, когда я лежу на животе.
Ещё через несколько минут и поворачиваться стало невозможно. При этом я не могла даже пикнуть. Наверное, от болевого шока появился обильный пот. Он буквально ручейками стекал по телу. До сих пор удивляюсь, как я не потеряла сознание; боль была адской. Дома в это время никого не было, а я даже не могла пошевелиться. Звонок в скорую был абсолютно невозможен, хотя телефон находился в двух шагах.
Мой приступ продолжался где-то около часа. Боль постепенно начала стихать, потоотделение прекратилось, жар исчез, стало возможно нормально дышать. Через несколько минут я почувствовала, что могу пошевелить рукой или ногой, а ещё через несколько минут смогла перевернуться на бок и сесть. Ещё около часа ушло на то, чтобы успокоиться.
Как был поставлен диагноз
Я сделала грубую ошибку, которую никому не советую повторять. После такого страшного приступа я понадеялась, что больше это не повторится. И не стала выяснять, что же произошло.
О том, что это была желчная колика по причине застрявшего в желчном протоке мелкого камешка, стало известно спустя 2 года. То, что мой желчный пузырь весь забит мелкими холестериновыми камнями, выяснилось совершенно случайно.
Я попала в районную больницу с почечной коликой, и по ошибке в направлении на УЗИ мне написали «осмотр брюшной полости», а не «осмотр почек». Так случайно и выяснилось, что мой желчный пузырь, по выражению доктора, уже несколько лет представляет собой «бомбу замедленного действия».
И только тогда мне объяснили, чем это всё чревато и как протекает желчная колика. Вот тогда я и поняла, что это был за приступ 2 года назад и как печально всё могло закончиться. Причем всё это время приступ мог в любой момент повториться…
Окончательный диагноз: ЖКБ (желчекаменная болезнь) — был поставлен через несколько месяцев, после повторного УЗИ в республиканском диагностическом центре, в мае 2011 года.
По результатам УЗИ был поставлен диагноз желчнокаменная болезнь.
Почему я решила удалить желчный пузырь
Несколько врачей в один голос посоветовали как можно скорее удалить желчный пузырь. Объяснили так: я могу прожить долгую жизнь, не замечая никакого дискомфорта в области печени.
Но в любой момент из моего набитого мелкими камнями желчного пузыря может выйти конкремент и застрять в протоке без шансов выйти самостоятельно. И тогда у меня максимум 3 часа на срочное оперативное вмешательство. Иначе в таких случаях желчный пузырь лопается — и человек неизбежно умирает в адских муках. А с учетом того, что я живу за городом, мои шансы на спасение мизерны.
Так я решилась на операцию. Но проводят её по предварительной записи, и ждать пришлось больше года. Операция (лапароскопическая холецистэктомия) была проведена лишь в августе 2012.
Желчный пузырь удалили, чтобы избежать повторения опасной желчной колики.
Как я себя чувствовала после лечения
Осложнений после операции не было. На память остались лишь 5 небольших шрамов на животе: 4 точечных и один длиной 3 см — в месте, откуда вытащили желчный пузырь.
После операции пару недель пришлось посидеть на диете № 5. После восстановления организма врачи разрешили употреблять в пищу всё, что хочется. Ограничивать приходится только жирное и объем порций, не допускать переедания.
Основа консервативного лечения желчнокаменной болезни — здоровый образ жизни и соблюдение диеты. Также читайте статью о том, что можно и что нельзя есть при болезнях печени.
Вы можете задать вопрос врачу-гепатологу в комментариях. Спрашивайте, не стесняйтесь!
Статья опубликована: 2019-01-01
Статья обновлялась в последний раз: 18.07.2019
Не нашли то, что искали?
Попробуйте воспользоваться поиском
Бесплатный путеводитель по знаниям
Подпишитесь на рассылку. Мы будем вам рассказывать, как пить и закусывать, чтобы не навредить здоровью. Лучшие советы от экспертов сайта, который читают больше 200 000 человек каждый месяц. Прекращайте портить здоровье и присоединяйтесь!

Думаете, что умеете пить?
Пройдите тест, проверьте себя!
268973 человек прошли опрос, но только 2% ответили на все вопросы верно. Какая оценка будет у вас?