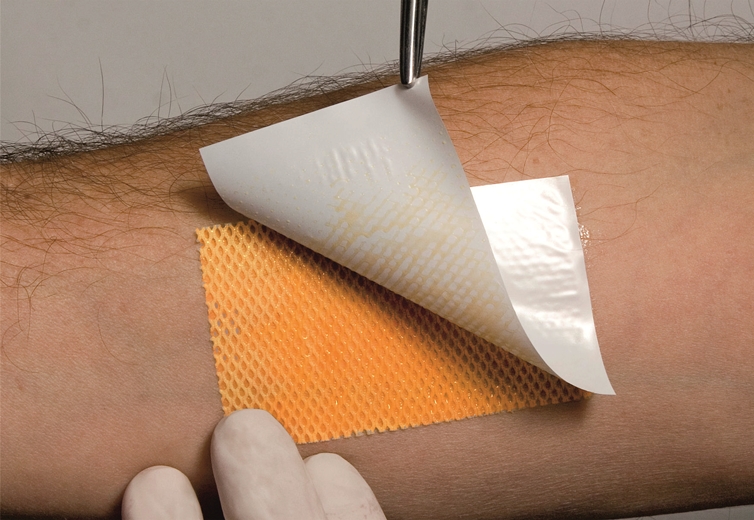
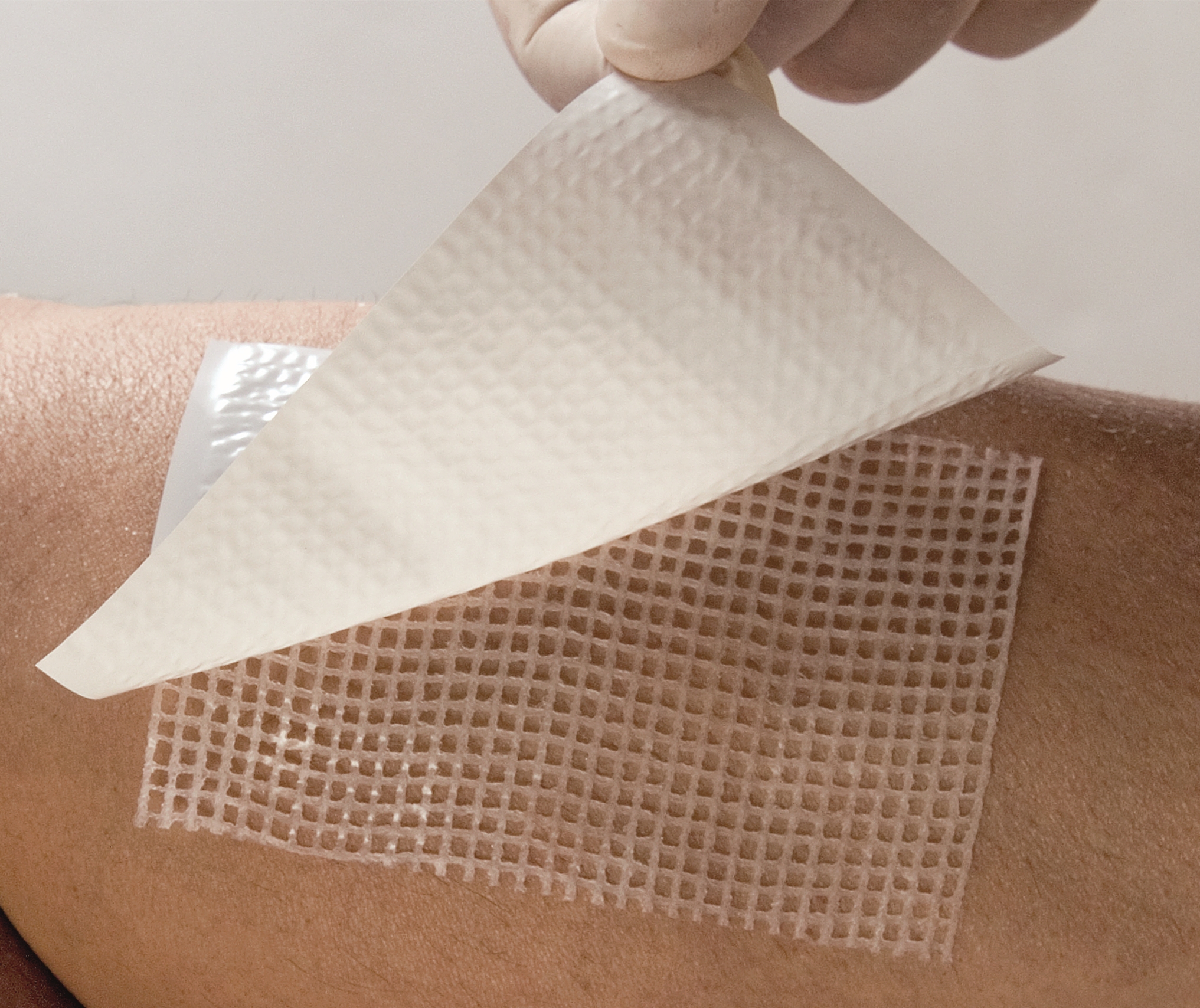
При возникновении пролежней что делать
Причины развития, основные характеристики и стадии пролежней
Длительное вынужденное нахождение в лежачем положении, ослабление функций организма и недостаточный уход за кожей приводят к образованию пролежней у тяжелобольных людей. Чаще всего возникновение такой проблемы наблюдается у людей, перенесших инсульты или переломы костей. Лечение пролежней представляет собой непростую задачу, поэтому, как и любое другое заболевание, их образование лучше предупредить. Для этого близкие больного должны иметь четкое представление, что такое пролежни, через какое время появляются пролежни и что нужно сделать, чтобы предотвратить их развитие.
Компетентные специалисты клиники реабилитации Юсуповской больницы в Москве оказывают консультации по уходу за лежачими больными, разъясняя, через сколько появляются пролежни, какие препараты для их лечения наиболее эффективны. В случае обнаружения пролежней на поздних, запущенных стадиях, может быть предложена госпитализация больного в стационар клиники реабилитации, где ему будет оказана профессиональная помощь.
Основные характеристики и локализация пролежней у лежачих больных
Пролежни представляют собой патологические изменения кожных покровов, мышечной и костной ткани. Их развитие связано с нарушением кровообращения, иннервации и лимфообращения на отдельных участках тела. Чаще всего они обусловлены длительным контактом с твердыми поверхностями.
К основным характеристикам пролежней относятся:
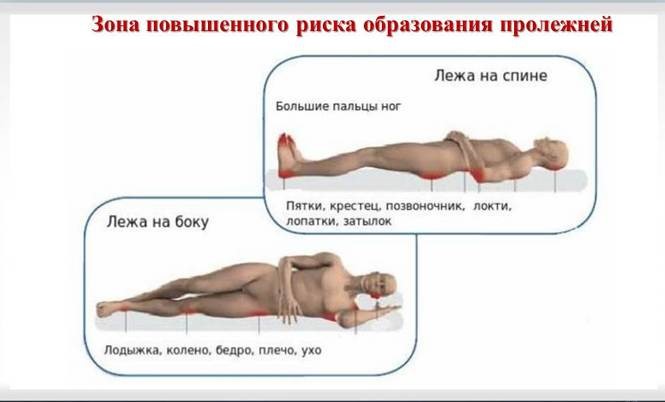
Локализация пролежней напрямую зависит от положения, в котором вынужден находиться больной:
Стадии развития пролежней
Пролежни характеризуются поэтапным возникновением. Выделяют четыре основных стадии их развития.
На первой стадии происходит возникновение венозной эритемы на участке, который соприкасается с твердой поверхностью. К её появлению приводит нарушение оттока крови.
На второй стадии наблюдается истончение верхнего слоя кожи, шелушение эпидермиса, появление пузырьков на пораженных участках. Венозный застой вызывает нарушение питания тканей, появление избыточного количества жидкости, набухание и разрыв клеток эпидермиса. К самым важным признакам пролежней данной стадии относят шелушение и истончение кожного покрова, нарушение его целостности.
На третьей стадии пролежни становятся ранами, в некоторых случаях – с гнойными выделениями. О пролежнях третьей стадии можно говорить, если у больного поражены глубокие слои кожи, появились нагноения и начался некроз.
Четвертая стадия характеризуется появлением локальных полостей, дефектов, образование которых связано с омертвением тканей, расширением зоны некроза, а также возникновением гнойных выделений и воспалительных процессов.
Причины развития пролежней
Образование пролежней может быть обусловлено следующими факторами:
Кроме того, появление пролежней может быть спровоцировано факторами, которые связаны с индивидуальными особенностями пациента:
К развитию пролежней у лежачих больных может привести курение, сахарный диабет, недостаток воды, лишний или недостаточный вес, недержание мочи и кала, крошки и мелкие предметы в постели, пуговицы на нижнем белье, травмы, повышенное потоотделение.
Профилактика пролежней у лежачих больных
Формирование пролежней у лежачих больных происходит в очень короткие сроки, так как отмирание клеток может начаться через несколько дней, а иногда и даже несколько часов после воздействия негативных факторов. Лечение сопряжено со множеством трудностей и не всегда заканчивается положительным результатом. Поэтому особое внимание близким больного следует уделить профилактике развития пролежневых ран.
Необходимо соблюдать следующие правила ухода за тяжелобольным человеком:
Профессиональный уход за лежачими больными предлагает клиника реабилитации Юсуповской больницы. Специалисты клиники обладают большим опытом обращения с тяжелобольными пациентами. В клинике строго соблюдаются все необходимые правила ухода, абсолютная стерильность. Для удобства пациентов оборудованы комфортабельные палаты, укомплектованные специальными кроватями с противопролежневыми матрацами.
Грамотный врачи подбирают индивидуальную схему лечения пролежней с применением самых современных и эффективных лекарственных средств. Выбор препарата зависит от общего состояния больного, стадии пролежней и наличия сопутствующих заболеваний.
Задать вопросы об условиях госпитализации в клинику реабилитации, узнать стоимость предоставляемых услуг и записаться на прием к специалисту можно по телефону Юсуповской больницы или на сайте клиники, связавшись с нашими врачами-координаторами.
Опрелости и пролежни: как лечить на разных стадиях
У тяжелобольных людей, особенно лежачих, со временем меняется состояние кожи — она становится сухой, чувствительной и тонкой. Это происходит из-за уменьшения уровня выработки коллагена и жиров. Такая кожа легко травмируется и долго заживает. Если за ней ухаживать неправильно, появится раздражение, присоединится инфекция — возникнут опрелости и пролежни.
В этой статье мы расскажем, что это такое и как лечить.
Но сначала — базовые правила ухода за лежачим больным. Их важно знать в том числе и для лечения опрелостей и пролежней.
Помните: опрелости и пролежни — не самостоятельные заболевания. Это — следствия плохого ухода.
Пролежни образуются в результате постоянного сдавливания мягких тканей. Проще говоря, когда человек долго лежит в одном положении, какие-то части тела постоянно сдавливаются. Кровообращение и питание нарушается, мягкие ткани начинают потихоньку отмирать. Это называется некроз мягких тканей.
Процесс образования пролежней «запускается» уже через два часа неподвижности тела!
Для пролежней характерно изменение цвета кожи с четкими границами, припухлость, мокнущие раны. Если их своевременно не лечить, объем и глубина поражений стремительно увеличиваются. Чаще всего пролежни возникают на пятках, коленях, локтях, копчике, ягодицах. Это зависит от того, в какой позе преимущественно лежит человек.
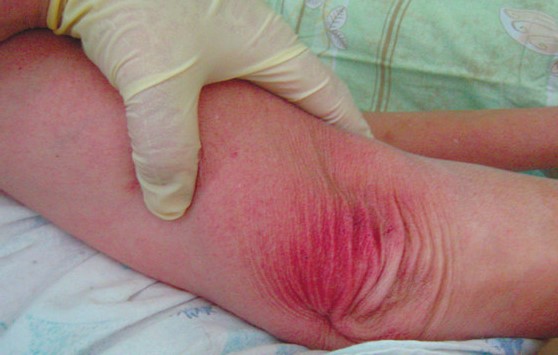
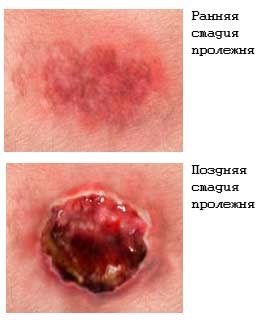
Как выглядит: Бледный участок кожи или, наоборот, устойчивое покраснение. Кожные покровы не повреждены. Если надавить пальцем в центр зоны покраснения, кожа побледнеет. Это говорит о том, что микрокровообращение не нарушено.
Пролежень 1 стадии на спине. Фото: ЦПП
Пролежень 1 стадии. Фото: Центр ЕЦДО
Как лечить
Важно не допустить, чтобы процесс образования пролежней развивался дальше. Следите, чтобы человек не лежал на травмированном месте, используйте защитные пленочные дышащие повязки (по типу “второй кожи”).
Кстати, в этой статье мы подробно рассказываем, какие повязки бывают и в каких случаях, что применять.
Можно легонько массировать здоровую кожу вокруг зоны покраснения — поглаживать ее по часовой стрелке. Допустимо использовать для массажа активирующие средства. Они улучшают микроциркуляцию крови в тканях, что ведет к улучшению обменных процессов в тканях, а следовательно, и к улучшению их состояния и повышению устойчивости к воздействию негативных факторов.
К таким средствам относятся специальные кремы и гели с камфорой или гуараной. Но, помните, ни в коем случае нельзя использовать камфорный спирт и ему подобные средства.
Эта статья поможет разобраться в многообразии пенок, сухих шампуней, кремов и лосьонов для гигиены, в том числе в особых случаях — при пролежнях, установленной стоме, недержании мочи и кала.
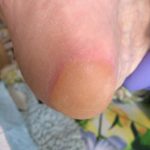
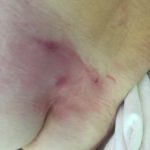
Как выглядит: Цвет кожи — синюшно-красный, пятна с четкими краями; кожа с поверхностными повреждениям — потертостостями, пузырями. Обычно уже сопровождается болью.
Пролежень 1 стадии. Фото: Центр паллиативной помощи, г.Москва
Пролежень 2 стадии. Фото: Центр паллиативной помощи, г.Москва
Лечение пролежней
Что такое пролежни?
Пролежни, как правило, возникают у тяжелобольных пациентов, длительное время прикованных к постели, или людей в инвалидном кресле. Пролежни – повреждения кожи, подлежащих тканей, которые возникают из-за нарушения их питания, длительного давления на конкретную область тела. Пролежни часто возникают на участках кожи, расположенных над костными выступами: локти, колени, бедра, ягодицы, крестец.
У тех, кто использует инвалидное кресло, повреждения имеют следующую локализацию:
• Ягодицы, крестец;
• Лопатки, позвоночник;
• Задняя часть ног, рук – места, которыми опираются на кресло.
У лежачих больных, повреждения могут быть на:
• Затылке, висках;
• Ушных раковинах;
• Плечах, лопатках;
• Бёдрах, пояснице, крестце;
• Пятках, коленях, подколенной области.
Причины возникновения пролежней
Основная причина возникновения патологии кожи – сдавление тканей между костью, а также твёрдой поверхностью, которой касается тело человека. Например, мягкие ткани сдавливаются между костью – инвалидным креслом или костью – кроватью, что приводит к нарушению циркуляции крови в мелких сосудах. В результате – к клеткам сдавленной зоны перестают поступать кислород, питательные вещества. Участок ткани мертвеет, погибает.
Иными причинами пролежней становятся трение, скольжение. Трение об одежду, простыни возникает, если пациент меняет позу самостоятельно, либо его пересаживают, переворачивают члены семьи, медицинский работник.
Скольжению способствует высокий подъем кровати в области головы. Тогда пациент соскальзывает вниз. Также причина – попытка удержаться в полусидячем, сидячем положении без опоры.
Факторы, связанные с некорректным уходом за больным:
• Неопрятная постель;
• Несвоевременная смена нательного белья;
• Твёрдая, неровная поверхность кровати;
• Бёдрах, пояснице, крестце;
• Пренебрежение гигиеническими процедурами.
Факторы, которые связаны с индивидуальными особенностями больного:
• Истощение, тучность больного;
• Пожилой возраст;
• Заболевания сердечно-сосудистой системы;
• Нарушения иннервации тела (например, инсульты);
• Нарушения обменных процессов организма (водно-солевого обмена, ограничение в питье, сахарный диабет);
• Несбалансированное питание, недостаток белковой пищи, нарушения белкового обмена;
• Неконтролируемые процессы дефекации, мочеотделения.
Также к факторам, провоцирующим пролежни, относят лишний/недостаточный вес, курение, аллергическую реакцию на препараты по уходу за кожей, швы, складки, пуговицы на белье, травмы и заболевания головного, спинного мозга, потоотделение из-за повышенной температуры тела.
Степени и симптомы пролежней
Первые субъективные ощущения, которые может испытывать больной:
• Покалывание на коже там, где вероятно может развиться пролежень. Это связано с застоем крови, лимфы, питающих нервные окончания;
• Онемение (потеря чувствительности). Наступает на поражённом участке тела примерно через 3 часа.
Видимые признаки пролежня:
• Застой периферической крови, лимфы. Вначале проявляется в форме венозной эритемы сине-красного цвета, не имеет чётких границ. Места локализации – участки костных, мышечных выступов, соприкасающиеся с ложем. Интенсивность окрашивания кожи постепенно нарастает;
• Слущивание эпидермиса с предварительным образованием пузырьков с гноем или без них.
Это основные признаки начинающегося пролежня. Нужно срочно принимать меры, которые не допустят дальнейшего усугубления патологии.
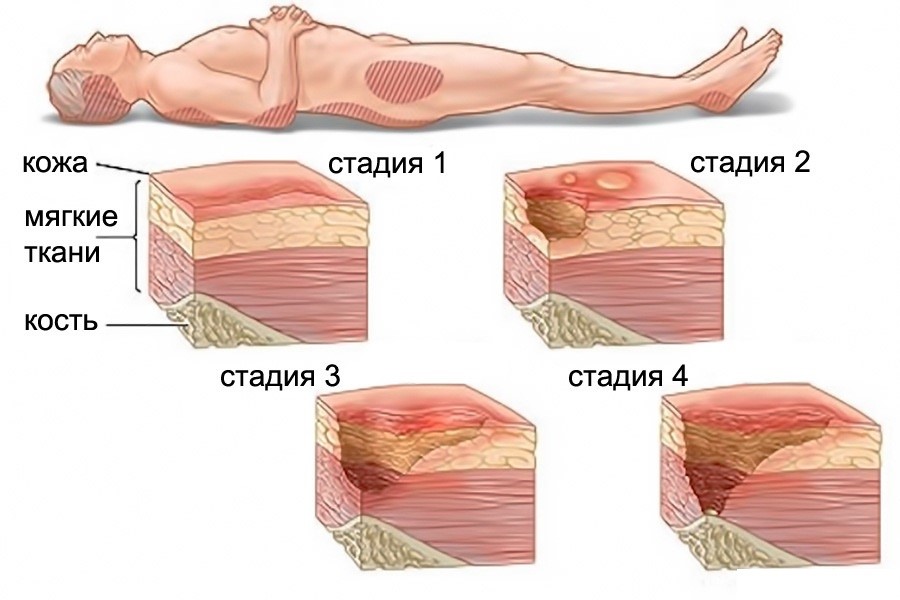
Развитие пролежней проходит в 4 стадии, которые сопровождаются разными симптомами.
Стадия I – начальная. Её признаки следующие:
• Кожа не повреждена;
• Есть покраснения (светлая кожа). Кожа при надавливании не меняет цвет;
• Цвет темной кожи зачастую не меняется. Кожа при надавливании не белеет. Иногда выглядит раздражённой, цианотичной или багровой;
• Поражённый участок кожи может быть чувствительным, болезненным, быть мягче, прохладнее/теплее по сравнению с иными участками.
Стадия II – пролежень превращается в открытую рану. Признаки:
• Эпидермис, часть дермы или повреждаются, или отсутствуют;
• Пролежень – отёчная, красно-розовая рана (похож на язву);
• Может иметь внешний вид неповреждённого или лопнувшего пузыря с жидкостью.
Стадия III – глубокая рана. Внешний вид:
• Некроз, как правило, достигает не только кожи, но и жировой ткани;
• Язва становится похожей кратер;
• Дно раны может иметь омертвевшую желтоватую ткань;
• Повреждение может распространяться между слоями ещё здоровой дермы.
Стадия IV – обширный некроз тканей. Внешний вид:
• В ране могут выступать сухожилия, мышцы, кости;
• Дно раны тёмное, твёрдая омертвевшая ткань;
• Поражение распространено далеко за пределы очага.
Лечение пролежней с учётом стадий их развития
Стадия I
Лечение пролежней на первой (начальной) стадии включает, проведение мероприятий, препятствующих развитию дальнейшего поражения кожи:
• Защита от давления на ткани, с применением специальных матрацев, поролоновых вкладышей, подушек;
• Контроль состояния поражённых областей кожи, смена позы больного 1 раз в 2 часа;
• Использование препаратов, которые стимулируют кровообращение, а также иммуностимуляторов;
• Местная обработка тканей 3 раза в день. На воспалённые зоны наносятся мази, гидрогелевые покрытия.
Стадия II
Считается переходной. На этой стадии:
• Производят обработку образовавшейся раны, изъязвления;
• Ежедневно выполняются перевязки;
• Используются средства, содержащие антибиотики, антибактериальные повязки;
• После санации раны применяют повязки с мазью, способствующие регенерации дермы. Важно – не допустить возникновение гноя.
Поражённый участок кожи должен оставаться чистым. В этом случае произойдёт купирование процесса, наступит выздоровление.
Стадия III
Требует уже хирургического лечения, что позволит иссечь омертвевшие ткани. Используют средства комбинированной терапии – обезболивающие, противовоспалительные препараты, стимулирующие местный иммунитет, регенерацию тканей. Также применяют ферментные мази, способствующие очищению поверхности кожи. Требуется постоянный контроль врачей.
Стадия IV
На этой стадии необходимо хирургическое вмешательство. Выполняется глубокая санация пролежня, очищение от гноя. После делают перевязки. Для глубокого очищения применяются анестезирующие средства, так как оно может вызвать кровотечение. После удаления некротической ткани, гноя, главная задача – уход, с учётом особенностей течения заболевания.
Больного укладывают на специальное сооружение, а не на постель. Это необходимо, чтобы исключить давление, трение поражённого участка. Если рана длительное время не затягивается, то отсутствующие участки можно реконструировать путём пластической операции, с применением кожи и тканей пациента. Для того, чтобы ускорить регенерацию тканей применяют инновационные методики. Например, лазерное лечение, вакуум-терапия. Применение гидроактивных, гидрогелиевых повязок даёт качественный лечебный эффект.
Перевязочные средства для лечения пролежней
Для очищения и заживления ран применяют специальные лечебные повязки.
Вид повязки зависит от стадии развития пролежня.
Различают четыре стадии:
• Первая стадия.Поверхность кожи не повреждена, отмечается ее покраснение, место пролежня может быть отечным, возможна болезненность, особенно при надавливании. Гидрогелевые покрытия ГелеПран с лидокаином защищают кожу, обладают отличными увлажняющими и воздухообменными свойствами. Прозрачность позволяет контролировать состояние пораженного участка.
• Вторая стадия. Имеются нарушения целостности кожного покрова, пролежни выглядят как маленькая язвочка или волдырь.
При возникновении глубоких пролежней необходимо обратиться к врачу-хирургу.
Только специалист определяет стадию развития пролежней!Имеются противопоказания.
Проконсультируйтесь со специалистом!
Профилактика пролежней
Для устранения первых признаков пролежня необходимо:
• Менять позы больного 1 раз в 2 часа. Если отсутствуют противопоказания, рекомендовано применять специальные подушки, которые изменят положения конечностей, тела относительно поверхности ложа и образуют зазоры между постелью и кожей;
• Следить за изголовьем кровати больного. Оно должно быть вровень или ниже с ним;
• Контролировать влажность кожи больного с помощью гигиенических средств – моющий крем, раствор, пенка, спрей, тёплые ванны (запрещено применять горячую воду). Эти процедуры следует делать минимум 2 раза в сутки. Если есть неконтролируемая дефекация, то удалять загрязнения необходимо максимально быстро;
• Своевременно удалять излишнюю влагу с эпидермиса, кожных складок (остатки жидкой пищи, вода, моча, пот, раневой экссудат). Для этого применяют специальные адсорбирующие прокладки, салфетки, полотенца;
• Регулярно перестилать постель. Менять постельное белье нужно не реже 1 раза в сутки;
• Использовать противопролежневые матрасы ячеистого или баллонного типа. Они оснащены бесшумными компрессорами, что нужно для поддержания, смены жёсткости основания. Матрасы также имеют регулируемое и программируемое надувание разных участков.
• Не проводить интенсивный массаж. Допускается исключительно лёгкое поглаживание области кожи с признаками пролежня. В процессе массажа не должно быть трения;
• Применять для пациентов в инвалидных креслах специальные подушки, которые могут быть заполнены гелем, воздухом, пеной. Также важно следить за изменением положения тела в кресле.
Пролежни – патологии, возникновение которых лучше избежать. Но если этого сделать не удалось, то при возникновении поражённых очагов кожи развитие происходит очень быстро и характеризуется длительным лечением раны. Исходы пролежней достаточно опасны.
Образовавшиеся дефекты, а также последствия пролежней лечат исключительно в условиях стационара.
Профилактика пролежней: алгоритм действий
Пролежни – это дистрофический процесс на коже и в мышечном слое, появляющийся вследствие нарушенного кровотока и лимфотока в тканях. Пролежни появляются вследствие сдавливания костных выступов твердой поверхностью извне. Наиболее подвержены их появлению люди с ограниченной подвижностью, которые вследствие своего недуга находятся в статичном лежачем положении.
Своевременная диагностика и лечение пролежней обеспечит комфортную жизнь без тяжелого процесса реабилитации. Врачи Юсуповской больницы подходят к разработке плана терапии индивидуально и комплексно, основываясь на последних достижениях медицины.
Причины появления пролежней
Профилактика и лечение пролежней: алгоритм
Лечение пролежней, как правило, состоит из регулярных перевязок имеющихся ран и предупреждения появления новых пролежней. Терапию подбирает лечащий врач, ссылаясь на индивидуальные потребности пациента, непереносимость им определенных лекарственных препаратов и стадии самого заболевания. Самостоятельно подбирать препараты не желательно, поскольку неумелый подход может лишь усугубить ситуацию. Обработка раны происходит один-два раза в день неагрессивными препаратами, такими как, например, хлоргексидин, после чего накладывается повязка с ранозаживляющими мазями. Если уход за лежачим больным происходит дома без участия специалиста, перед обеззараживающими манипуляциями сначала следует оценить общее состояние пролежня – установить, имеется ли в ране наличие некроза (серо-желтые или черные мягкие ткани по краям раны), а также классифицировать степень пролежня. Современная медицина определяет несколько видов пролежней:
Пролежни любой стадии желательно лечить под контролем опытного врача. Медицинский персонал Юсуповской больницы регулярно проводит повышение квалификации, что позволяет всегда лечить наших пациентов самыми современными методиками и препаратами.
Профилактика пролежней у лежачих больных: алгоритм действий
Лечением пролежней в Юсуповской больнице занимаются лучшие хирурги столицы. Наши врачи подбирают специализированное комплексное лечение, основываясь на последних достижениях современной медицины. Лежачим пациентам Юсуповской клиники оказывается качественный уход за пролежнями. Алгоритм действий медицинского персонала согласовывается с высококвалифицированными врачами. В своей работе мы используем проверенные и надёжные средства, прошедшие многоэтапную проверку в европейских лабораториях. Для того чтобы записаться на прием к врачу, следует обратиться к координатору на нашем сайте, либо позвонить по телефону Юсуповской больницы.
Как правильно ухаживать за кожей с пролежнями
Пролежни – крайне болезненное и опасное состояние кожи. Лучше предупредить их появление. Но если они уже появились, важно правильно ухаживать за таким больным.
Почему появляются пролежни
Факторы риска: неподвижность тела, твердая поверхность, загрязнение кожи и белья, неосторожные манипуляции, повреждающие кожу. Появлению пролежней способствуют некачественное питание, избыточный вес или, наоборот, истощение, сердечно-сосудистые заболевания, сахарный диабет, потоотделение, аллергические реакции кожи.
Почему пролежни опасны для пожилых
Пролежни могут быть опасными для жизни, если долго не заживают. При этом стоит помнить, что у пожилого человека меньше жира и слабые мышечные ткани, меньшее количество кровеносных сосудов, они становятся тонкими, в итоге любые раны заживают медленнее.
У пожилого больного человека больше рисков получить пролежни из-за следующих причин: невозможность двигаться (инсульт или постинсультное состояние, лежачий больной, травмы, послеоперационное состояние), сонливость (из-за этого человек реже меняет положение тела), слабая чувствительность (человек может не ощущать дискомфорта), плохое заживление ран.
Что делать, чтобы пролежни не появлялись
Самое важное – частая смена положения тела. По правилам ухода, лежачего пациента нужно переворачивать каждые 2 часа.
Ежедневно осматривайте всю поверхность кожи вашего близкого заболевшего человека. Нужно успеть вовремя заметить первые признаки: покраснения или изменение цвета кожи.
Нужен уход за лежачим?
Обязательно делайте мягкий массаж тканей, особенно в местах соприкосновения с твердыми поверхностями. Бережно ухаживайте за кожей вашего пожилого больного. Надо избегать любых манипуляций, в которых можно повредить кожу. Например, не выдергивайте белье из-под больного, аккуратно приподнимайте больного при использовании судна, избегайте сползания в полусидячем положении, если нужна помощь – лучше переодевать, менять постельное белье, выполнять гигиенические процедуры вдвоем.
Соблюдайте тщательную гигиену больного, вовремя меняйте белье, проводите гигиенические процедуры. Используйте средства ухода за кожей, с учетом состояние кожи больного.
Опытная профессиональная сиделка поможет вам в качественном уходе за лежачим больным.
Уход за кожей с пролежнями
Как мы уже отмечали, пролежни возникают от сдавливания тканей. В первую очередь, его надо ослабить, чтобы кровообращение восстановилось. Это приведет к постепенному заживлению раны.
Крайне важно избежать инфекций. Используйте антисептические и антибактериальные средства. В особенно запущенных случаях врач пропишет применение антибактериальных препаратов внутрь.
Повязки помогут тканям быстрее зажить. Лучше использовать бинты, а если это пластыри – то только на бумажной основе, они менее травмирующие для кожи. Нельзя натягивать пластырь, чтобы не появлялись складки на кожи. Также помните, что при смещении, переворачивании больного повязка может сбиться, и чтобы не образовались новые повреждения, осторожно разглаживайте повязку на месте пролежня.
По статистике, через несколько недель пролежни заживают. После 6 месяцев лечения заживают более 70% пролежней II стадии, 50% пролежней III стадии и 30% пролежней IV стадии.