При цдк кровоток скудный что это значит
УЗИ брюшной полости с ЦДК: описание метода, подготовка, показания и противопоказания к проведению – МЕДСИ
УЗИ брюшной полости с ЦДК
Ультразвуковое исследование брюшной полости позволяет обследовать определенный орган. А цветовое допплеровское картирование (ЦДК) дает возможность специалисту в режиме реального времени видеть на мониторе не только сам обследуемый орган, но и все жидкости в нем и вокруг. Этот вид диагностики дает широкое представление о состоянии внутренних органов человека, поэтому с помощью УЗИ с ЦДК можно на ранних стадиях выявить опухоли, патологии и множество различных заболеваний.
Проведение процедуры
Техника проведения цветового допплеровского картирования мало чем отличается от обычного УЗИ брюшной полости. Пациент ложится на кушетку, врач наносит на его живот специальный гель, по которому двигается датчик. Непосредственно в организм человека ничего не вводится. Основное отличие в проведении подобной процедуры от обычного УЗИ заключается в изображении на мониторе. На нем врач будет видеть не просто черно-белую картинку, а изображение с цветными вкраплениями, обозначающими сосудистую систему исследуемого органа. Стоит также заметить, что никакими болевыми или неприятными ощущениями обследование не сопровождается.
Варианты проведения
УЗИ с ЦДК проводится не только в районе брюшной полости. Также обследоваться может:
Подготовка к процедуре
Комплекс подготовительных действий перед диагностикой будет зависеть от того, какая часть тела человека будет обследоваться. Если процедура назначена на УЗИ конечностей, то особых указаний не будет. Пациенту просто рекомендуется не употреблять алкогольные и табачные изделия и не есть продукты, ускоряющие движение крови в сосудах.
Показания к проведению УЗИ с ЦДК
Цветное допплеровское картирование – очень распространенный вид диагностики на данный момент. Пациенту может быть назначена эта процедура при подозрении на множество разных болезней. Крайне часто этот вид обследования проходят беременные.
Когда может быть назначена допплерография при беременности?
Когда может быть назначено УЗИ щитовидной железы с ЦДК?
Когда может быть назначено УЗИ с ЦДК конечностей?
Противопоказания
УЗИ с ЦДК относится к ряду безопасных для организма человека процедур, поэтому она доступна практически всем и не имеет прямых противопоказаний.
Однако, отказаться от этой процедуры стоит людям, недавно делавшим колоноскопию и лицам с незажившими ранами и ожогами в области проведения обследования.
Допплерография ― допплеровское ультразвуковое исследование щитовидной железы
Из истории допплеровского эффекта
В основе допплеровского исследования при УЗИ применяется эффект Допплера. Что это такое? Открытие этого явления Кристианом Допплером относится к 1842 году. В его основе ― возможность определения направления и скорости движущихся волновых сред в зависимости от длины волны и частоты.
Теоретический вывод К.Допплера был подтвержден в 1850 году на природе света. Как всегда, новое достижение в науке подверглось критике. В 1952 году Йозеф Пецваль представил в Академию наук свою работу, которой он пытался опровергнуть выявленный К.Допплером эффект странными суждениями о том, что теория Допплера опубликована всего на 8 страницах и не содержит сложных математических доказательств.
В 21 веке эффект Допплера был успешно применен в ультразвуковой диагностике с целью определения кровотока в органах. В частности ― в щитовидной железе.
Значение допплеровского УЗИ щитовидной железы
Допплерография щитовидной железы является важным способом изучения её ФУНКЦИОНАЛЬНОГО состояния, а именно ― величины напряжения частей щитовидной железы (долей, перешейка, их крупных и средних сегментов, а также узлов). Допплеровское УЗИ ЩЖ проводится в двух режимах ― ЦДК (цветовое допплеровское картирование/кодирование) и ЭДК (энергетическое допплеровское картирование/кодирование), а также двумя взаимно дополняющими способами: 1) определением интенсивности внутреннего кровотока и 2) оценки скорости кровотока (пиковой систолической скорости в системах верхней и нижней щитовидных артерий).
Изучение состояния и изменений только в серой шкале (В-режим) выявляет структурные особенности (т.е. анатомическое и гистологическое устройство) состояния щитовидной железы. Но допплеровское исследование значительно дополняет диагностику, сообщая о функциональном состоянии измененных участков в железе и всего органа в целом.
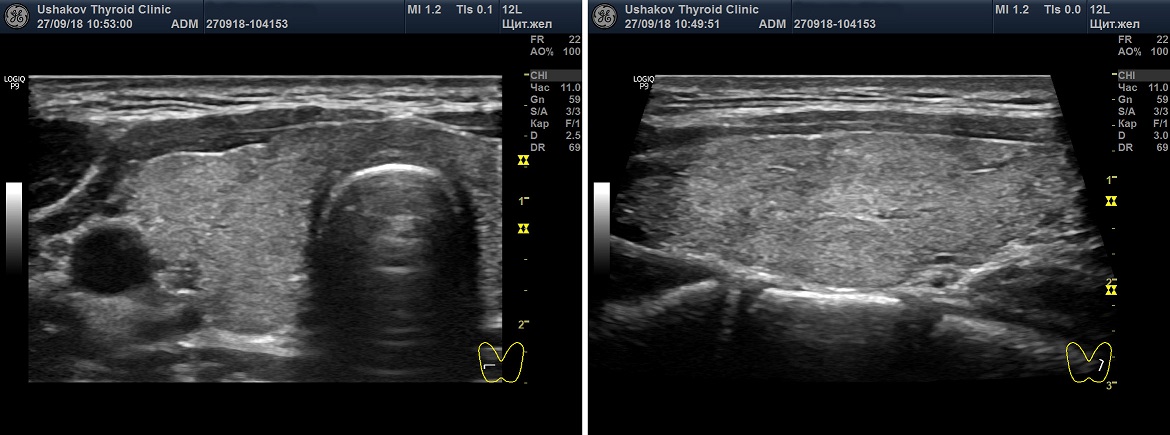
Общие сведения о допплеровском УЗИ ЩЖ
• Все современные ультразвуковые аппараты оснащены технической возможностью допплеровского УЗИ.
• Любое УЗИ щитовидной железы обязательно должно проводиться с допплеровской диагностикой кровотока железы. Отсутствие этой части исследования при УЗИ указывает на неполноценность диагностики.
• При УЗИ щитовидной железы врач должен выявить интенсивность кровотока и наибольшую пиковую скорость в щитовидных артериях.
Если Вам сообщают, что допплеровское исследование щитовидной железы проводится отдельно от исследования «УЗИ щитовидной железы» и его цена дополнительная, то это ― признак административной хитрости.
Не существует каких-то особых показаний к допплерографии щитовидной железы. Все состояния щитовидной железы подлежат ультразвуковой допплеровской диагностике.
При каждом УЗИ щитовидной железы показана и обязательна Допплерография. ПРЕИМУЩЕСТВА же допплерографии заключаются в:
• Оценке функционального напряжения всей железы и ее частей (в т.ч. узлов),
• Выявлении признака рака узлов щитовидной железы.
Что должно быть в Протоколе УЗИ
Врач-УЗИ (сонолог) должен сообщить в документе «Протокол УЗИ ЩЖ» следующее:
• Интенсивность кровотока отдельно для каждой доли и перешейка ЩЖ,
• Определять интенсивность кровотока тремя признаками: малое, умеренное (среднее) и значительное усиление кровотока,
• Для каждой доли ЩЖ ― максимальную пиковую систолическую скорость кровотока (максПССК) в конкретном числовом значении, применяя величины в см\с,
• Для узла (-ов) щитовидной железы указывать ― интенсивность кровотока (малая, умеренная, значительная), характер распределения сосудов (упорядоченное или неупорядоченное).
Васкуляризация ― что это такое?
В «Протоколах УЗИ ЩЖ» врачи часто применяют слово «васкуляризация». Эта васкуляризация, по их выражению, может быть «не измененной», «увеличенной», «уменьшенной» и пр. Что такое васкуляризация щитовидной железы?
По-латински сосуд (кровеносный) ― vas (вас). Следовательно, «васкуляризация» ― это «сосудистость». Вот врачи и пишут о сосудистости щитовидной железы. Это выражение воспринимается странно. Как-то не по-русски. Но это никто не замечает, поскольку по-латыни не так заметно и, к тому же, «васкуляризацию» используют все врачи УЗИ. Васкуляризация стала привычной… врачам.
Эта «васкуляризация» пришла в профессиональный обиход из англоязычных научных статей. В таком заимствовании не было и нет потребности, но стремление «наших» к загранице так велико, и так хочется ПИСАТЬ НАУЧНО УМНО, что вместо русских слов специалисты в данном случае стали применять эту «васкуляризацию».
Заметьте, что англичане склонны сокращать. Вместо словосочетания «щитовидная железа» (у них ― Thyroid Gland) говорящие и пишущие на английском языке врачи применяют лишь одно слово ― Thyroid. Почти также у них произошло с «васкуляризацией».
В действительности, при УЗИ врачи видят наполнение сосудов кровью, а количество сосудов существенно не меняется. Поэтому правильно писать не о васкуляризации (сосудистости), а о кровотоке.
В научных и научно-популярных изданиях от Клиники щитовидной железы доктора А.В. Ушакова вы, читатель, никогда не увидите слово «васкуляризация» применительно к описанию реальной ультразвуковой картины. Лишь в качестве подобного пояснения значения терминов для пациентов и специалистов. Грамотно писать и говорить о «кровотоке», то есть об интенсивности и скорости «кровотока» железы.
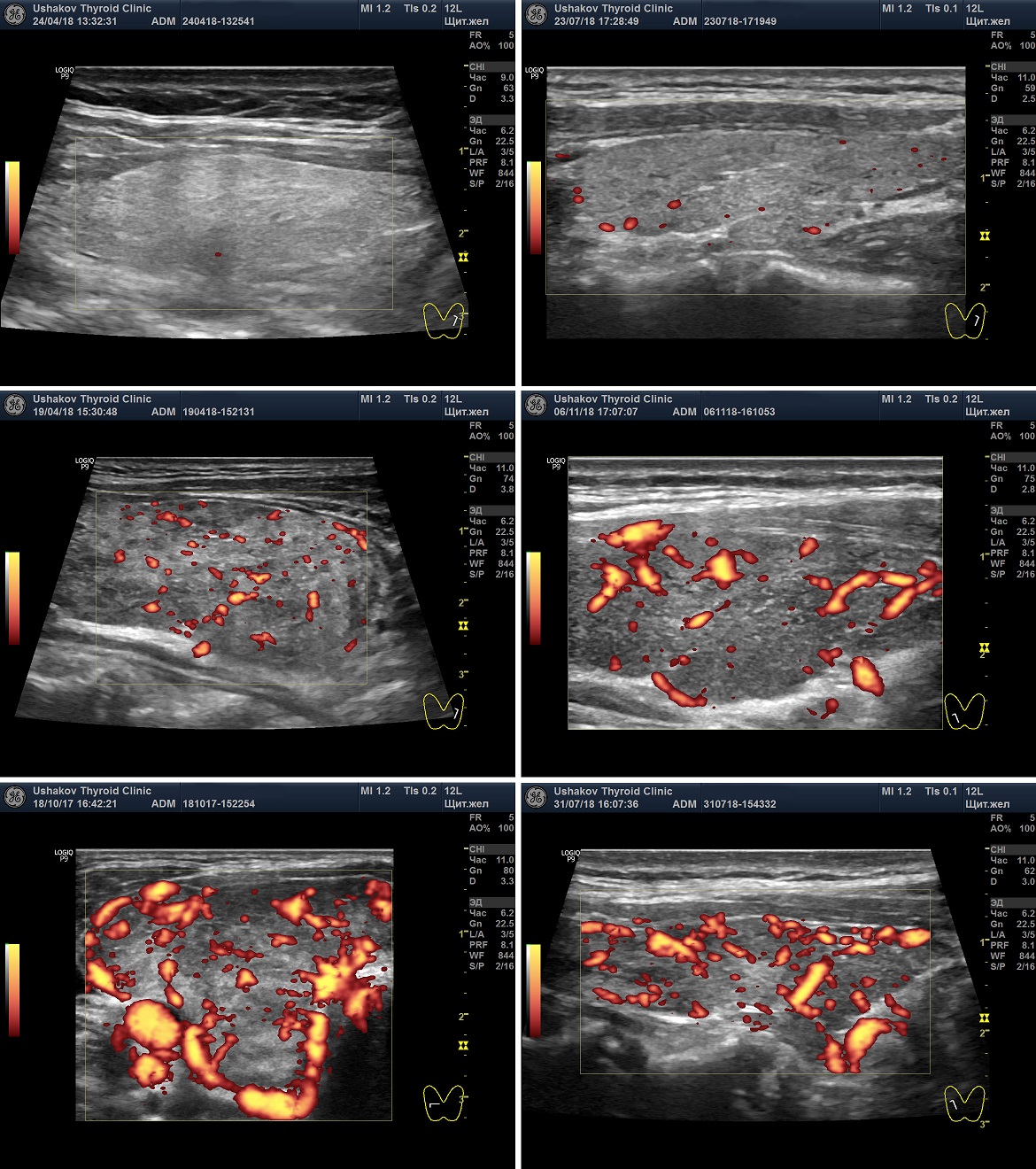
Интенсивность кровотока щитовидной железы
Кровоток в ЩЖ определяется в режиме ЦДК или ЭДК. Многие врачи применяют ЦДК, а не ЭДК, несмотря на меньшее количество искажений при ЭДК. Наша Клиника предлагает всем коллегам выполнять оценку интенсивности кровотока в ЩЖ с помощью ЭДК, а скорость крови в режиме ЦДК, так как ЦДК позволяет цветом различать артерии от вен.
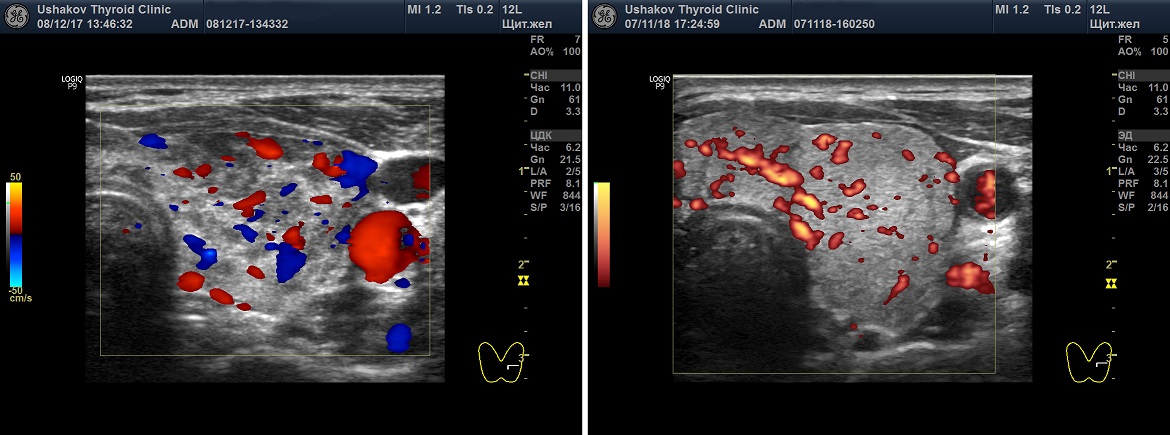
Допустим, врач правильно настроил допплеровские параметры своего УЗ-аппарата (в зависимости от настроек интенсивность кровотока может оказаться разной). Врач должен раздвинуть на своем видимом поле допплеровскую карту максимально широко, охватывая всю видимую часть ЩЖ. Попытка определить интенсивность кровотока в маленьком допплеровском окошке усложнит процесс и может способствовать ошибке.
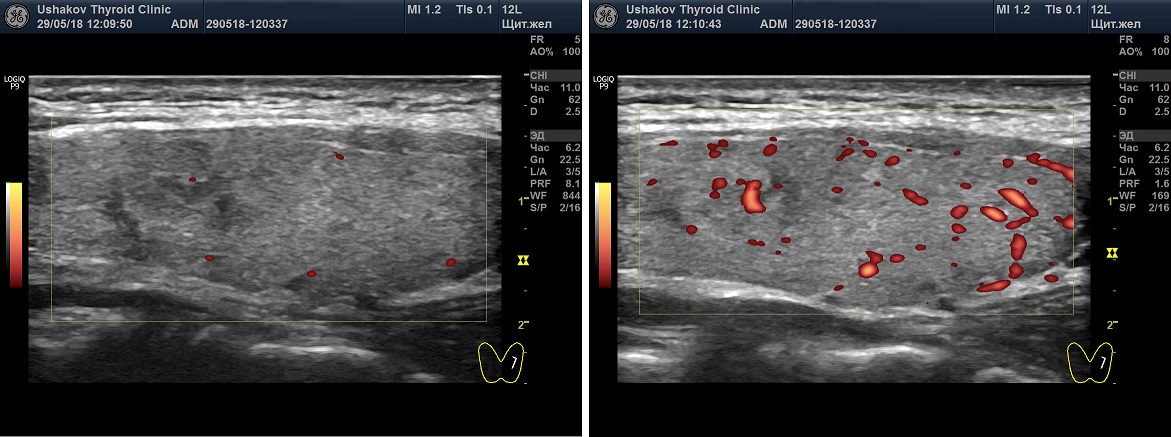
Специалист должен просмотреть датчиком каждую долю и перешеек ЩЖ, продвигая датчик вдоль и поперек, определяя, таким образом, количество сосудистых элементов, которые программа окрашивает в цвета. При ЭДК ― обычно в алый цвет, при ЦДК ― в два цвета ― красный и синий.
Существуют 6 вариантов интенсивности кровотока в ткани щитовидной железы:
• Ослабленный,
• Нормальный (в составе нормального – оптимальный),
• Малого усиления,
• Умеренного усиленный,
• Значительно усиленный,
• Очень значительно усиленный.
Ослабленная интенсивность кровотока ― сосудистые элементы не видны или имеется 1-2 малого диаметра.
Нормальная интенсивность кровотока ― сосудистые элементы в доле ЩЖ от 3-4 до 10, без расширения магистральных сосудов.
Оптимальная интенсивность кровотока ― сосудистые элементы в доле ЩЖ около 5-7, без расширения магистральных сосудов.
Малое усиление интенсивности кровотока ― сосудистые элементы в доле ЩЖ от 10-12 до 20-25, с расширением некоторых сосудов.
Умеренное усиление интенсивности кровотока ― сосудистые элементы в доле ЩЖ от 20-25 до 35-40, с расширением магистральных сосудов внутри и по периметру доли.
Значительное усиление интенсивности кровотока ― сосудистые элементы в доле ЩЖ более 40, с расширением многих сосудов.
Очень значительное усиление интенсивности кровотока ― почти полное заполнение щитовидной железы сосудистыми элементами.
О чём сообщает интенсивность кровотока в ЩЖ? Это очень важный вопрос! Наши коллеги думают о том, что на кровоток влияют какие-то активные химические вещества организма и связывают это с аутоиммунным тиреоидитом (АИТ). Нигде и ни в каких изданиях по УЗИ (статьях и руководствах) специалистов разных стран, кроме нашей Клиники, вы не встретите чёткого и конкретного пояснения механизма изменения кровотока в сосудистой сети щитовидной железы. Из текста этих «научных» работ видно, как авторы осторожны в своих выводах (Некоторые из них пишут, что якобы усиление кровотока может быть признаком воспаления). Просто удивительно, как им в голову не приходит, что мышечный тонус сосудов прямо управляется периферической вегетативной НЕРВНОЙ СИСТЕМОЙ (пВНС)! Ведь научной медицине известно, что именно пВНС регулирует тонус сосудов (Причина также проста ― многие десятилетия во всём мире врачей не обучают знаниям о пВНС и влиянии нервной системы на деятельность органов).
Итак, величина интенсивности кровотока в щитовидной железе прямо сообщает о том, с какой интенсивностью нервная система перенапрягает части железы. Ведь часто видно, что количество сосудистых элементов (т.е. интенсивность кровотока) не одинаково в правой и левой долях и может быть разным внутри одной доли (в её крупных частях (сегментах). Эта особенность не может быть контролируема только химически, так как химические вещества одинаково распределены в крови, но именно нервные стимулы могут по-разному влиять на разные части ЩЖ. Всё это было подробно пояснено доктором А.В. Ушаковым в его справочном руководстве для врачей «Клиническая ультразвуковая диагностика доброкачественной патологии щитовидной железы» (2018).
Какой вывод следует, если при допплеровском исследовании выявлено усиление кровотока? О чём думать? Усиление кровотока (или васкуляризации) прямо сообщает об увеличении нервной стимуляции щитовидной железы. То есть свидетельствует об избыточном перенапряжении ткани железы. Такое состояние способствует истощению и затем разрушению (деструкции) клеток щитовидной железы. В ответ на гибель клеток, с током крови в ткань ЩЖ проникают иммунные клетки (лимфоциты), очищают от разрушенных элементов ткани и способствуют регенерации. Это реальность, заметная при УЗИ, известная МЕДИЦИНЕ, как науке, но исключенная и неизвестная врачам, которые, как они думают, занимаются «наукой».
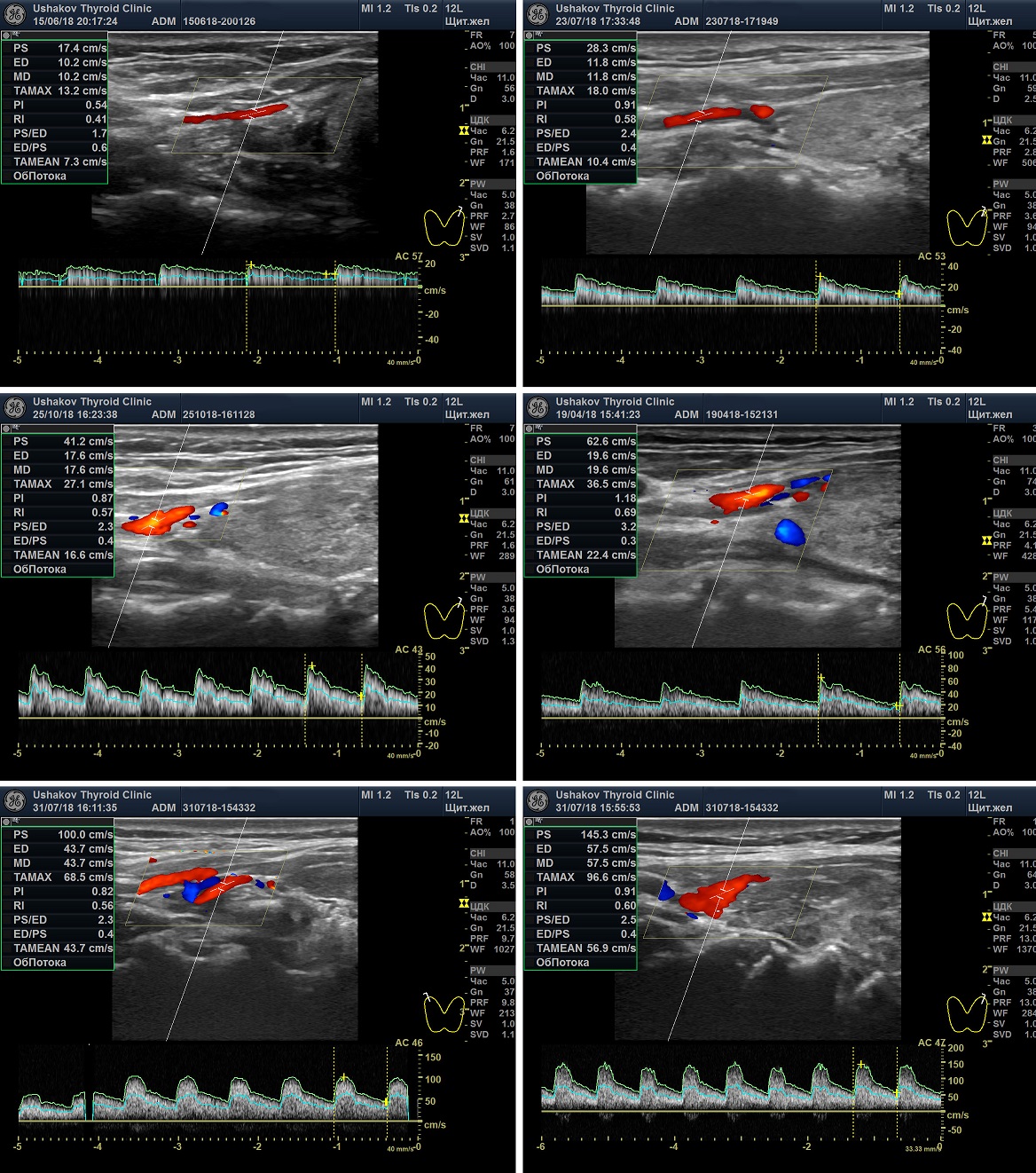
Скорость кровотока
Специальный допплеровский режим позволяет измерить скорость кровотока в верхней и нижней артериях долей щитовидной железы.
Определяется пиковая скорость крови, то есть наибольшая скорость среди разных потоков внутри артерии. Дело в том, что стенки сосудов тормозят движение крови, а центральная область сосуда движется с большей скоростью. Поэтому современные аппараты УЗИ способны определить скорость разных зон в сосуде и показать наибольшую, т.е. ПИКОВУЮ скорость кровотока. При этом определяется пиковая скорость в момент прохождения пульсовой волны, создаваемой сокращением сердца ― Пиковая Систолическая Скорость Кровотока (ПССК).
Но в зависимости от места расположения метки в щитовидной артерии, имеющей изгибы, сужения (с расширениями) и ответвления, пиковая скорость может быть разной. Поэтому важно, чтобы врач не только формально выявил ПССК, но выявил максимальную ПССК. Для этого врачу требуются знания, навык и, конечно, ― время.
Наиболее удобной для измерения ПССК является верхняя щитовидная артерия в связи с более поверхностным её нахождением, а также постоянством расположения самой артерии и её передне-медиальной ветви. Даже если условия предоставляют возможность и требуют оценки ПССК в нижней щитовидной артерии, всегда требуется измерение вместе с тем ПССК верхней артерии. Такая практика сохранит преемственность в диагностике. То есть можно будет сравнить значения с предыдущими, настоящими и последующими данными.
Варианты оценки Пиковой Систолической Скорости Кровотока
(По данным Клиники щитовидной железы доктора А.В. Ушакова, 2018)
• Ослабленная ПССК ― менее 20 см/с.
• Нормальная ПССК ― 20-30 см/с.
• Оптимальная ПССК ― 23-28 см/с.
• Малое усиление ПССК ― 30-50 см/с.
• Умеренное усиление ПССК ― 50-80 см/с.
• Значительное усиление ПССК ― более 80 см/с,
• Очень значительное усиление ПССК ― более 120 см/с.
Если имеется усиление ПССК, то приходится судить об усиленном влиянии на ткань щитовидной железы и её сосуды со стороны периферической вегетативной нервной системы (пВНС). Увеличение ПССК может определяться при разных состояниях гормонального обмена ― эутиреозе, гипотиреозе и гипертиреозе. Это связано с ведущей ролью пВНС в деятельности щитовидной железы.
Эти значения справедливы для кровотока в сосудах узлов ЩЖ. По ПССК сосудов узлов можно судить о том, насколько активен процесс в ткани узлов щитовидной железы. Такой процесс может быть связан не только с интенсивностью образования гормонов, но и с явлениями размножения клеток (пролиферации) или их разрушения (деструкции). Всё это должен оценивать компетентный специалист и пояснять пациенту.
В Клинике щитовидной железы доктора А.В. Ушакова каждому пациенту определяется интенсивность кровотока и ПССК для долей щитовидной железы. Результаты сообщаются в «Протоколе УЗИ ЩЖ», в т.ч. распечатываются снимки долей в режиме ЭДК и со значениями ПССК.
Интенсивность кровотока узлов щитовидной железы
При описании узлов в Протоколе УЗИ врач должен сообщить об интенсивности узлового кровотока и его особенностях расположения в узле. В режиме ЦДК или ЭДК.
Кровоток узла может быть ослабленным, малым, умеренным и значительным. Эта характеристика важна для оценки скорости и течения процессов в узлах. Определение величины интенсивности кровотока узлов поможет в прогнозе изменений узлов в соответствии с их стадиями.
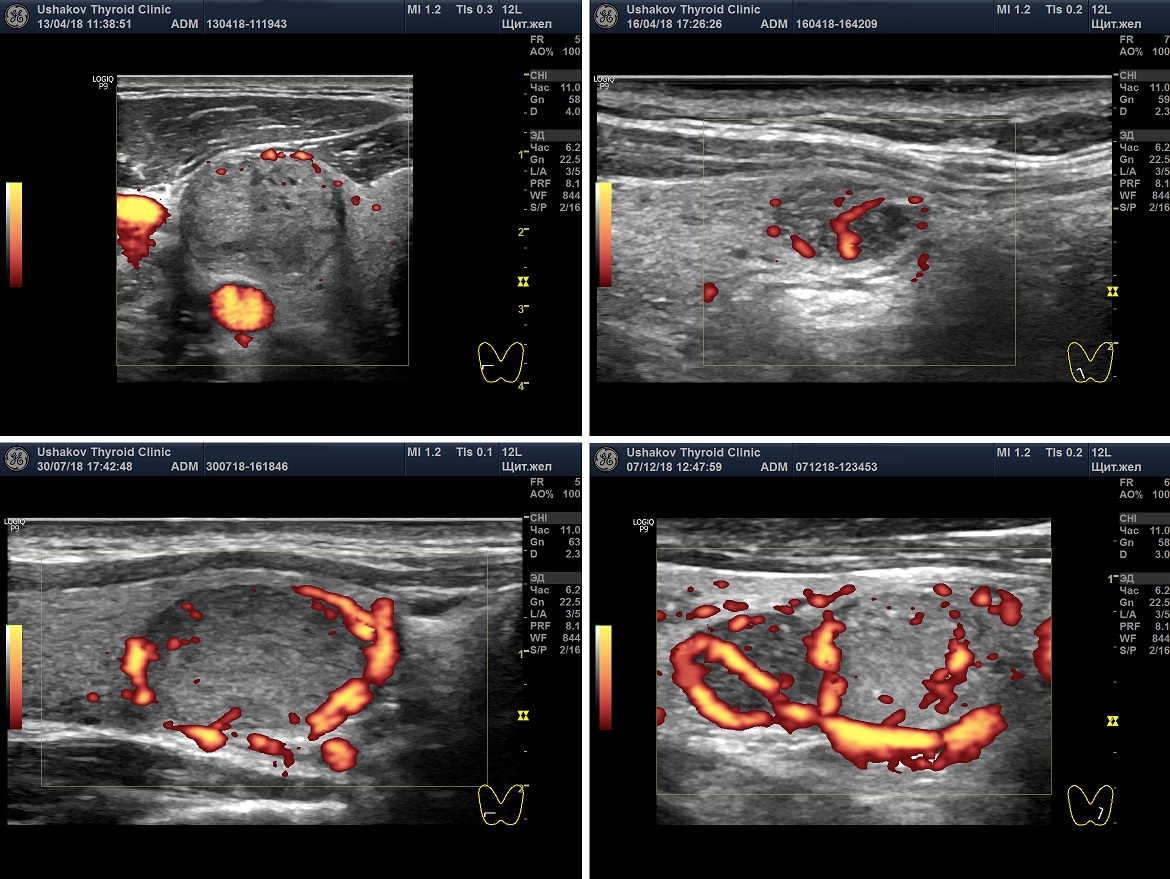
Сосуды узла могут определяться по периметру и внутри узла. Информация о том, что кровоток узла «смешанный» (то есть внутри и вокруг узла) не имеет особой клинической ценности, так как может также часто встречаться как в доброкачественных, так и в злокачественных узлах.
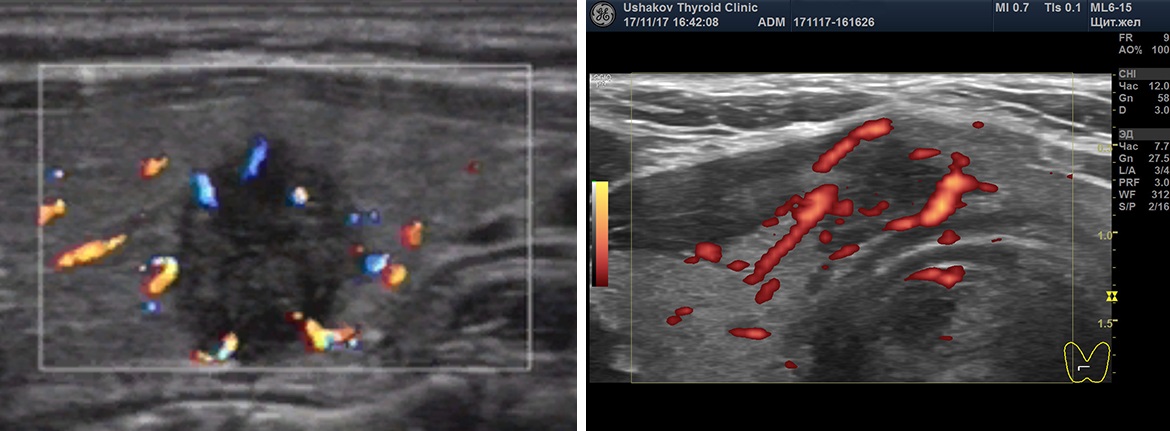
Клиника щитовидной железы доктора А.В. Ушакова ввела такой признак оценки кровотока как его «упорядоченность». Под упорядоченностью кровотока узла понимается расположение сосудов в соответствии с естественным сегментарным устройством ткани узла. Упорядоченность кровотока узлов может быть в разной степени выражена. Беспорядочный кровоток (т.е. независимо от сегментов) относится к важному признаку злокачественности ткани узла. Такое беспорядочное расположение сосудов возникает при неравномерном и несегментированном прорастании сосудов вместе с образованием раковой ткани.
В завершении…
Вы ознакомились с обзором допплерографии щитовидной железы для пациентов. Врачебные особенности такой диагностики гораздо шире, имеют свои особенности и правила, которые доктор А.В. Ушаков передаёт врачам УЗИ (сонологам) во время непосредственного обучения и в своих монографиях.

Цветовое допплеровское картирование в диагностике опухолей матки
Диагностическое значение цветового допплеровского картирования (ЦДК) трудно переоценить. Сущность этого метода состоит в возможности визуализации всех движущихся жидкостей организма в режиме реального времени и проведении анализа их движения. Исследование кровотока в сосудах новообразований, которые имеют свои характерные особенности, позволяет считать этот метод важным в дифференциальной диагностике доброкачественных и злокачественных опухолей матки [5].
ЦДК позволяет оценить три параметра кровотока одновременно: направление, скорость и характер (однородность и турбулентность). В силу высокой разрешающей способности применяемой в настоящее время аппаратуры возможна визуализация и идентификация мельчайших сосудов вплоть до системы микроциркуляторного русла, невидимых при сканировании в В-режиме [3,4].
Система васкуляризации опухоли, как правило, представлена множеством мелких, очень тонких, аномальных по форме и расположению сосудов, хаотично разбросанных в пределах опухолевых тканей. Кровоток в этих сосудах характеризуется крайне низким сосудистым сопротивлением, высокой скоростью и разнообразным направлением. Изображение кровотока при этом отличается выраженной яркостью цветового сигнала, а в «окраске» опухолевых тканей могут преобладать как основные цвета, так и «мозаичная» форма картирования. Эти особенности кровотока обусловлены наличием большого количества артериовенозных анастомозов среди новообразованных сосудов, которые обеспечивают высокую кинетическую энергию кро-вотока и объясняют широкую вариабельность его направления [5].
Метод ЦДК обладает высокой чувствительностью, специфичностью и точностью в ранней диагностике опухолевых заболеваний внутренних половых органов и их диф-ференцировке по степени злокачественности. Оцененный с помощью ЦДК уровень васкуляризации позволяет прогнозировать быстроту роста выявленного образования [4, 5].
Миома матки. Исследования, выполненные A. Kuljak и I. Zalud [18], показали, что из 291 наблюдения доброкачественных онколей матки в 157 (54%) случаях отмечались признаки васкуляризации опухоли, о чем свидетельствует обнаружение цветовых сигналов в ткани новообразования. Из 17 случаев злокачественных опухолей матки интенсивная васкуляризация выявлена в 16 (94%) наблюдениях, что подтверждено последующими морфологическими исследованиями.
Анализ кривых скоростей кровотока при миоме матки позволил установить следующие особенности. У всех пациенток отмечалось снижение резистентности в обеих маточных артериях. Диастолический кровоток всегда обнаруживался в основных артериях, кровоснабжающих миоматозные узлы. Cреднее значение индекса резистентности на уровне кровотока миометрия составило 0,54. Степень васкуляризации больше зависела от размеров опухоли, нежели от ее локализации. Численные значения индекса резистентности в маточных артериях в среднем составили 0,74+/-0,09 при васкуляризированных узлах и 0,80+/-0,10 при аваскуляризированной миоме матки (контроль 0,84+/-0,09) [5, 18-20].
Установлено, что рост миоматозных узлов напрямую зависит от увеличения кровотока в сосудистой системе матки. Кровоснабжение миоматозных узлов осуществляется из сосудов, представляющих собой ответвления терминальных отделов маточной артерии. Миоматозные узлы растут за счет пролиферации гладких мышечных клеток и фиброзной соединительной ткани, образуя псевдокансулу. Поэтому при ЦДК чаще видны сосуды, располагающиеся на периферии миоматозного узла. Расширенные сосуды, просматриваемые в наружной трети миоматозного узла, чаще всего представлены расширенными венами и артериями. Плотность расположения сосудов зависит от гистологического строения узла и от его локализации. Большее количество артерий отмечается но периферии узла, так как они являются продолжением аркуатных сосудов матки. В центральной части сосуды визуализируются в очень небольшом количестве. В этих случаях при морфологическом исследовании отмечаются некротические, дегенеративные и воспалительные изменения миоматозного узла [5, 16, 18-20].
Частота визуализации сосудов внутриопухолевого кровотока, но данным различных авторов, характеризуется большим разбросом (54-100%). Это обусловлено использованием различных доступов (трансвагинальное и трансабдоминальное сканирование). Установлено, что степень васкуляризации миоматозных узлов зависит не только от их размеров, но и от локализации [5,13,16,18-20].
По данным F. Aleem и М. Predanic [12], наиболее васкуляризованы субсерозные миоматозные узлы. При изучении показателей кровотока в этих узлах отмечены наиболее низкие численные значения индекса резистентности (ИР 0,43), что, по-видимому, зависит от крупного сечения артерии, проходящей через ножку субсерозного миоматозного узла. Интерстициальные и субмукозные миоматозные узлы характеризуются более высокой сосудистой резистентностью (ИР 0,59 и 50 соответственно).
Отмечается также снижение показателей сосудистой резистентности в маточных артериях и артериях неизмененного миометрия.
По данным S.E. Huang [17], внутриопухолевые значения пульсационного индекса пропорциональны размерам матки. Однако они не выявили зависимости показателей пульсационного индекса от клеточной пролиферации и ангиогенеза.
Принимая во внимание значительный разброс численных значений индекса резистентности в разных зонах миоматозного узла, авторы рекомендуют проводить регистрацию кривых скоростей внутриопухолевого кровотока как минимум в 3 участках узла. Измерения проводятся в подозрительных зонах узла (участки сниженной эхогенности, кистозные полости), которые, как правило, располагаются в центре узла опухоли [5, 16, 18, 19].
Карцинома эндометрия. Рак эндометрия является довольно частой патологией и занимает второе место среди всех злокачественных заболеваний женских половых органов. Статистические данные последних лет свидетельствуют о существенном увеличении заболеваемости раком эндометрия. В нашей стране она ежегодно увеличивается приблизительно на 6% [2].
Многочисленные исследования свидетельствуют о том, что основное внимание при диагностике рака эндометрия отводится определению толщины М-эха [10]. В менопаузе этот показатель, превышающий 5 мм, рассматривается как ведущий эхографический признак данной патологии, что требует комплексного обследования для уточнения диагноза (раздельное диагностическое выскабливание).
С точки зрения В.Н. Демидова [1, 2], наиболее характерными признаками рака эндометрия являются следующие:
— неоднородность внутренней структуры образования;
— неровность контуров;
— более высокая эхогенность но сравнению с мышцей матки;
— большие размеры образования, составляющие половину толщины матки или более;
— повышенная звукопроводимость;
— наличие жидкостных включений неправильной формы и различной величины;
— заметное увеличение размеров образований при динамическом наблюдении;
— отсутствие четкого изображения контуров матки вследствие перехода опухолевого процесса на смежные органы.
В настоящее время известно, что в большинстве случаев рак эндометрия возникает на фоне предраковых заболеваний. Г.М. Савельева и В.Н. Серов [7] наблюдали переход доброкачественных неопластических процессов в рак у 79% больных. К предраковым заболеваниям относят атипическую гиперплазию, аденоматозные полипы, железисто-кистозную гиперплазию в менопаузе (особенно рецидивирующую) или развивающуюся на фоне нейроэндокринных нарушений. Другие виды патологии эндометрия переходят в рак крайне редко.
Однако применение ЦДК с анализом кривых скоростей кровотока является более точным методом диагностики карциномы эндометрия, так как в подавляющем болыиинстве случаев заболевания отмечаются патологические кривые скорости кровотока, характерные для сосудов со сниженной резистентностью.
Однако более оправдано оценивать кривые скоростей кровотока в специфических сосудах (внутри- и периопухолевых). Пульсациоиный индекс является менее чувствительным критерием, чем индекс резистентности сосудов [20].
С. Ракиц и соавт. [6] провели проспективный анализ 64 случаев патологии эндометрия с использованием классической серой шкалы в сочетании с цветовым допплеровским картированием для диагностики рака эндометрия. Патологический кровоток, неоваскуляризация характеризовались присутствием «горячих точек» в эндометрии. «Горячие точки» заметно отличались от окружающих кровеносных сосудов. «Горячие точки» представляют собой последовательность вновь образованных хаотичных шунтов и альтернативных изменений в кровотоке. Индексы резистентности и пульсации измерялись в отдельных кровеносных сосудах, что позволило доказать отсутствие мышечной оболочки в стенке артериальных сосудов в бассейне неоваскуляризации. В случае патологии диастолический кровоток был ускорен, но индексы оставались низкими. Границы объемов для ИР 0,4 и ИП 1 в исследовании не отличались от общепринятых.
Л.Е. Терегулова [9], обследуя 218 пациенток с гистологически подтвержденным раком эндометрия, пришла к выводу, что ультразвуковое исследование позволяет определить степень развития рака эндометрия, глубину инвазии и распространенность процесса, так как с ростом аденокарциномы эндометрия вначале становятся доступными для регистрации венозные, а затем артериальные сосуды с характерным для злокачественных опухолей низким индексом резистентности: ИР