При тошноте что пить взрослому
Тошнота и рвота. Практические рекомендации по лечению
Определения
Тошнота – неприятное субъективное ощущение, часто сопровождающееся вегетативными симптомами (слюноотделение, холодный пот, тахикардия и др.); может быть как предшественником рвоты, так и самостоятельным клиническим проявлением.
Рвотные позывы – это ритмичные, мучительные спастические движения диафрагмы и мышц живота, обычно сопутствующие тошноте и заканчивающиеся рвотой.
Рвота – насильственный выброс содержимого желудка через рот, происходящий не всегда после предшествующей тошноты. Тошнота приносит больше дискомфорта пациенту, который вполне может перенести 2–3 раза за день рвоту, тогда как хроническая тошнота может быть серьезным изнуряющим симптомом, существенно снижающим качество жизни.
Частота – тошноту и рвоту испытывают 50–60% инкурабельных онкологических больных (до 40% – в терминальном периоде других неизлечимых заболеваний).
Причины – раздражение желудка, гастростаз, уремия, обструкция толстого кишечника, длительные запоры, инфекции, кашель, психогенные факторы, лекарственные препараты, биохимические и обменные нарушения.
Патогенез
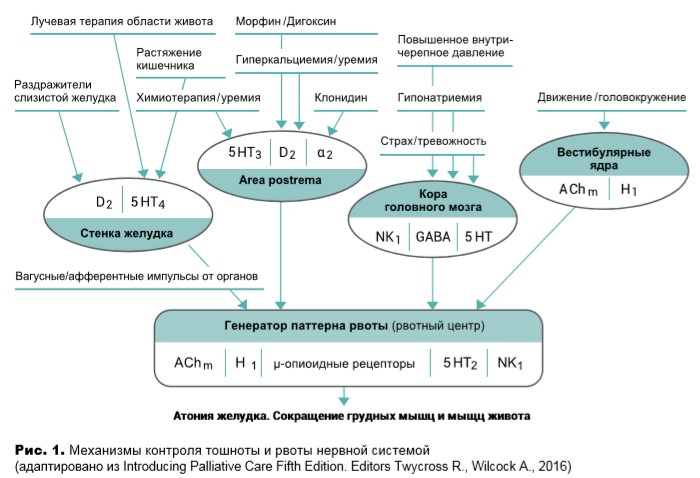
Патогенез возникновения тошноты и рвоты является сложным процессом. Тошнота – следствие вегетативной стимуляции, тогда как рвотные позывы и рвоту осуществляет соматическая часть нервной системы (рис.1).
Тошнота связана с атонией верхних отделов желудочно-кишечного тракта: желудка, нижнего пищеводного сфинктера и привратника желудка, вследствие чего происходит ретроградный заброс содержимого.
К рвоте приводит согласованное действие желудочно-кишечного тракта, диафрагмы и мышц живота. Акт рвоты обусловлен сокращением дыхательных мышц и мышц живота, выталкивающих содержимое из атоничных верхних отделов желудочно-кишечного тракта наружу.
Рвотный центр нервной системы регулирует сложный физиологический процесс, получая и объединяя сигналы от многих источников.
Сокращения названий типов рецепторов: AСhm = мускариновые холинергические; α2 = α2адренергические; D2 = дофаминовые 2-го типа; GABA = гамма-аминомасляная кислота; 5HT, 5HT2, 5HT3 = 5-гидрокситриптаминовый (серотониновый) не определенного типа, 2-го типа, 3-го типа; Н1 = гистаминовые 1-го типа; NK1 = нейрокининовый 1-го типа. Противорвотные препараты действуют как антагонисты указанных рецепторов, при этом центральные противорвотные эффекты клонидина и опиоидов являются агонистическими. Area postrema ‒ часть ромбовидной ямки в продолговатом мозге.
Оценка
Сбор и анализ анамнеза обычно позволяют установить возможную причину тошноты и рвоты, что и определяет тактику лечения.
Основные принципы медикаментозного лечения
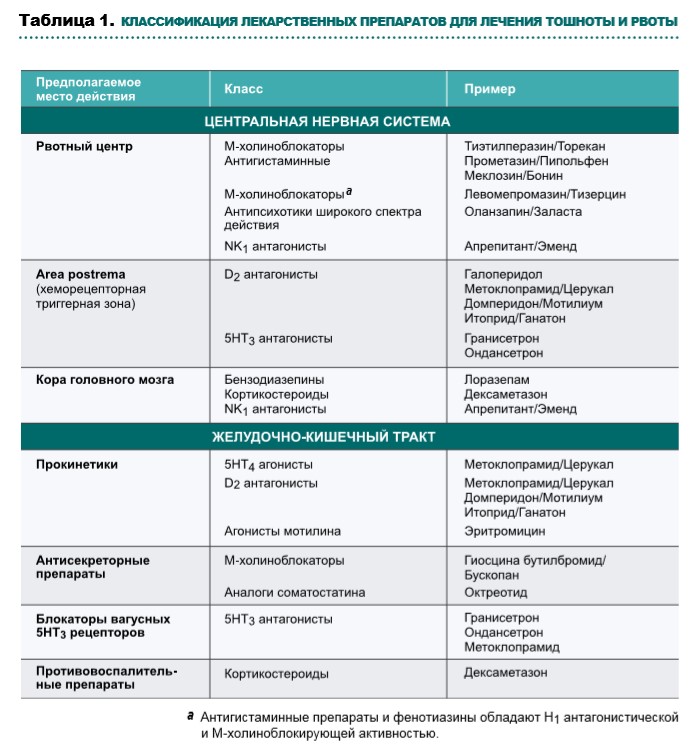
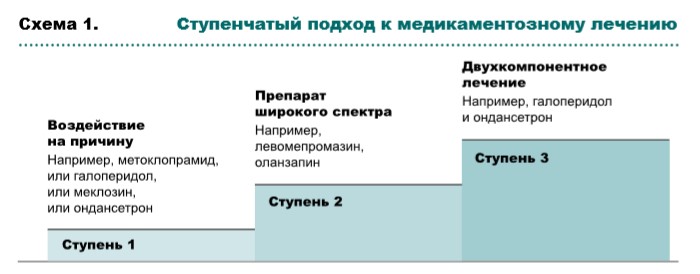
Выбор лекарственных препаратов при оказании паллиативной помощи зависит от выявленных причин тошноты и рвоты, механизмов действия препаратов (рис. 1, табл. 1, схема 1), профиля побочных эффектов и возможных способов введения. По возможности необходимо повлиять на усугубляющие факторы, такие как прием лекарственных препаратов, выраженный болевой синдром, кашель, инфекционные осложнения, гиперкальциемию.
Cтупень 1. Противорвотные этиологические препараты
а. Гастрит, гастростаз, функциональная непроходимость (нарушения перистальтики) толстого кишечника
Прокинетик с противорвотным действием:
● через рот 10 мг 3–4 раза в день (р/д) и 10 мг по необходимости;
● непрерывная подкожная инфузия (НПИ, международный опыт введения препарата) 30–40 мг/24 ч и 10 мг п/к по необходимости;
● п/о, НПИ, обычно максимум 100 мг/24 ч.
Противорвотные препараты, воздействующие на хеморецепторную триггерную зону:
● п/о 0,5–1,5 мг на ночь и по необходимости;
● п/к/НПИ 2,5–5 мг/24 ч и 1 мг п/к по необходимости;
● п/о, п/к, НПИ, обычно максимум 10 мг/24 ч.
в. Церебральные причины (повышенное внутричерепное давление, компрессия опухолью, вестибулярные расстройства)
Противорвотные препараты, действующие на рвотный центр:
● п/о по 1 драже 6,5 мг 1–3 р/д;
● или ректально по 1 суппозиторию 6,5 мг 1–3 р/д в/м, п/к по 1 мл (6,5 мг/мл) 1–3 р/д. Назначать в сочетании с дексаметазоном
г. Механическая обструкция толстого кишечника, колики и/или необходимость уменьшить секрецию в ЖКТ
Противорвотное средство со спазмолитическим и антисекреторным действием:
● путем НПИ 60–120 мг/24 ч и 20 мг п/к при необходимости, обычная максимальная доза – 300 мг/24 ч.
Если присутствует частая рвота или сохраняется тошнота, рекомендуется вводить лекарственные препараты подкожно или путем НПИ (данный метод все еще мало применим в российской практике, хотя используется во многих странах). Для обеспечения нужного эффекта следует начинать с экстренного введения стартовой дозы «по необходимости» с последующим титрованием до регулярной дозы. Ее необходимо контролировать ежедневно и обращать внимание на экстрадозы «по необходимости».
Если проводимая терапия малоэффективна, следует пересмотреть возможные причины, проанализировать выбор противорвотного препарата и способ его введения. В случае неэффективности терапии рекомендуется перейти на противорвотные препараты широкого спектра, при отсутствии положительного ответа ‒ на двухкомпонентную терапию.
Cтупень 2. Препараты широкого спектра:
● п/о, п/к (международный опыт): 6–6,25 мг на ночь и по необходимости;
● обычная максимальная доза 50 мг/24 ч ‒ либо однократно на ночь, либо 25 мг 2 р/д;
● необходимо рассмотреть возможность НПИ.
Cтупень 3. Двухкомпонентная терапия (комбинация противорвотных препаратов с различным механизмом действия):
Следует избегать одновременного применения прокинетиков (оказывают действие через холинергическую систему) и М-холиноблокаторов (действуют конкурентно антагонистически).
Тошнота может быть проявлением судорог (например, при менингеальном карциноматозе), в этом случае следует применять противосудорожные препараты или бензодиазепины.
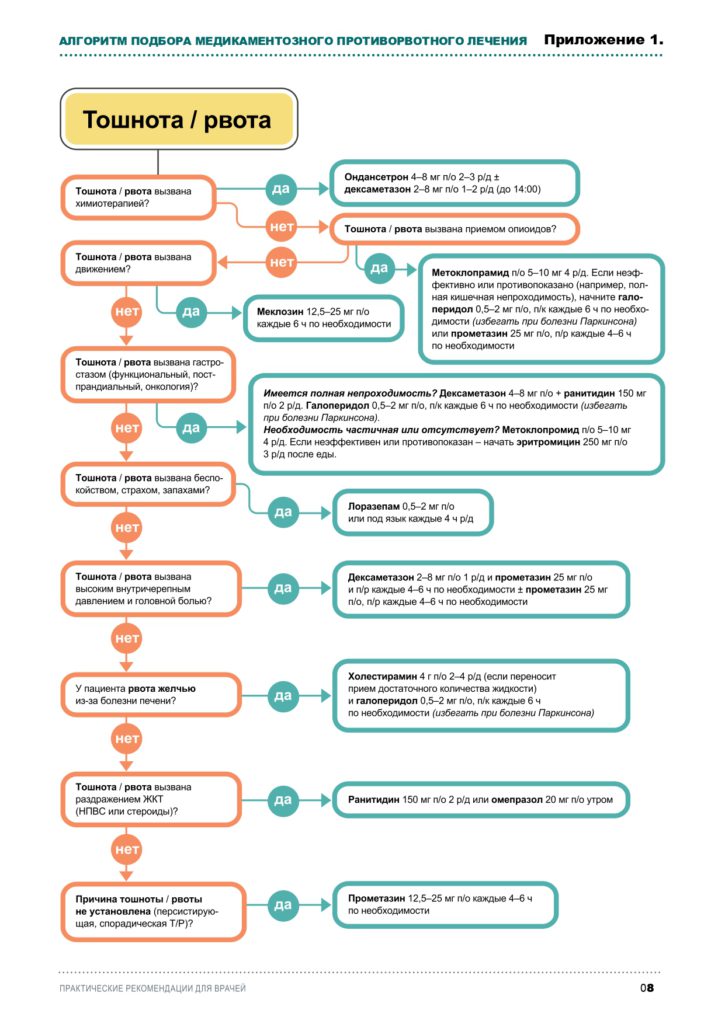
При отсутствии механической непроходимости толстого кишечника рассмотреть вопрос о переходе на пероральный прием препаратов через три дня после достижения положительного эффекта от НПИ или подкожного введения. Режим двухкомпонентной терапии при улучшении состояния пациента можно упростить через 1–2 недели путем постепенного уменьшения дозы одного или двух противорвотных препаратов. Алгоритм выбора лекарственного средства для купирования рвоты представлен также в Приложении 1.
Полезные советы
Старайтесь помочь пациенту, чтобы перевести его из состояния измученности в состояние возможности контроля симптома!
Благодарим за помощь в подготовке материалов:
Кравченко Т.В. (главного врача ГБУЗ ЦПП ДЗМ),
Гуркину С.П. (заместителя главного врача по организации стационарной помощи ГБУЗ ЦПП ДЗМ),
Ибрагимова А. Н. (руководителя филиала «Первый Московский Хоспис им. Веры Миллионщиковой» ГБУЗ ЦПП ДЗМ).
Скачать памятку «Тошнота и рвота в паллиативной помощи» в формате pdf можно здесь:
Пищевое отравление: как оказать себе первую помощь
Неудачный поход в кафе или вечеринка с большим количеством алкоголя могут стать причиной недомогания и расстройства пищеварения. Рассказываем, как облегчить состояние при отравлении и когда стоит обратиться к врачу. О том, как их избежать, мы поговорили с кандидатом медицинских наук, гастроэнтерологом GMS Clinic Алексеем Головенко.
Пищевое отравление может быть связано со многими факторами: блюда, зараженные бактериями или их токсинами, избыток алкоголя, различные токсические вещества в продуктах. Что бы ни стало причиной, вначале симптомы заболеваний очень похожи и отличить, что происходит, достаточно сложно.
Первая помощь: нормализовать водный баланс
« Первые трое суток после отравления мы рекомендуем поддерживающую терапию: важно профилактировать обезвоживание и обеспечить достаточное поступление калорий », — рассказывает Алексей Головенко.
При рвоте и диарее мы теряем большое количество жидкости, которую нужно восполнять. Когда потери не очень обильные, достаточно просто пить воду.
Пейте небольшими глотками, но часто — это поможет справиться с тошнотой, не провоцируя рвотный рефлекс. Если пить не получается, можно начать с рассасывания кубиков льда.
При обильных потерях жидкости начинают проявляться признаки обезвоживания: сухость во рту и сухость кожных покровов, слабость, головокружение, снижение количества мочи или ее потемнение, учащение сердцебиения или частоты дыхания. В этом случае понадобится возмещать покинувшие организм глюкозу и электролиты — необходимые для поддержания водно-солевого баланса калий и натрий.
« Можно приготовить раствор по простому рецепту: в одном литре воды развести пол чайной ложки соли и 6 чайных ложек сахара и пить по стакану. Если под рукой нет ничего подходящего, подойдут сладкие газировки или спортивные напитки с электролитами, но без кофеина », — добавляет эксперт.
Самым надежным решением будет купить в аптеке регидрирующие препараты — порошки, которые содержат все необходимые микроэлементы в сбалансированном составе. Можно приобрести любые ОРС (оральные регидрирующие солевые препараты), или ORS, oral rehydration solution, если вы за границей.
Детям специальные растворы иногда заменяют на разбавленный в два раза яблочный сок — при таком лечении ребенку будет проще выпить больше жидкости.
« Мы советуем соблюдать простой принцип: сколько жидкости вышло, столько должно вернуться. Поэтому следует выпивать стакан воды после каждого эпизода жидкого стула или рвоты. Если недомогание продолжается более суток, лучше восполнять жидкость в большем объеме. Особенно важно обращать внимание на самочувствие ребенка: у детей быстрее наступает обезвоживание и их сложнее заставить пить, поэтому при ухудшении состояния могут потребоваться вмешательство врача и перфузионная терапия », — комментирует Алексей Олегович.
Какие лекарства нужны
В первые часы после отравления будут полезны любые энтеросорбенты: они помогают вывести токсины и быстрее очистить кишечник от продуктов жизнедеятельности бактерий. Если прошло уже больше суток от отравления, принимать эти препараты не нужно.
Еще одно важное правило: не нужно принимать противорвотные или противодиарейные препараты, не посоветовавшись с врачом. Во-первых, блокируя рвоту или стул, мы мешаем организму выводить токсины, а во-вторых, эти препараты обладают рядом серьезных побочных эффектов. Противодиарейные препараты, например, могут усугубить течение некоторых видов диареи и даже привести к повреждению стенки кишечника.
« Большая часть кишечных инфекций вирусной этиологии. Поэтому бежать за антибиотиками при расстройстве пищеварения не только неправильно (эти препараты может назначить только врач), но и бессмысленно », — предупреждает эксперт.
Что можно есть в первые дни
Принимать пищу можно спустя несколько часов от последнего эпизода рвоты или жидкого стула. Строгих рекомендаций нет: скорее всего, вы сами почувствуете, когда захочется есть. Начинать лучше с легких продуктов: риса, хлеба, соленых крекеров или бананов.
« Одна из самых проверенных диет — BRAT (banana, rice, applesauce and toast) — включает в себя бананы, рис, яблочное пюре и хлеб. Этот набор содержит необходимые микроэлементы, клетчатку и достаточно легко усваивается. При нормализации стула можно переходить на привычную вам диету », — рассказывает Алексей Олегович.
В первые дни стоит воздержаться от продуктов, усиливающих моторику желудочно-кишечного тракта: напитков, содержащих кофеин или алкоголь, молочных продуктов, а также острых, жареных или жирных блюд.
Когда стоит обратиться к врачу?
Как правило, специфического лечения отравления не требуется. Важно соблюдать постельный режим, восполнять потерянные объемы жидкости и постепенно возвращаться к привычному рациону. Если же принятые меры не приносят облегчения и самочувствие ухудшается — не стесняйтесь вызвать скорую помощь.
Симптомы и лечение пищевого отравления
Незапланированный перекус в кафе, обильная еда на празднике или просто некачественный йогурт могут на какое-то время просто вырвать вас из жизни. Отравление пищей — довольно неожиданное и неприятное событие. Обстоятельств, при которых вы можете вдруг отравиться существует великое множество, и некоторые из них просто невозможно предусмотреть. Однако симптомы от съеденного гамбургера или продегустированного винограда на рынке всегда одинаковые.
Основные симптомы отравления пищей
Пищевое отравление у взрослого человека или ребенка может протекать с проявлением целого набора симптомов. Основные среди них:
чувство тошноты и регулярные позывы к рвоте;
частый жидкий стул с неприятным, резким запахом;
болевые ощущения в области живота;
слабость и ломота во всем теле;
повышение температуры тела и озноб;
потливость и головокружение.
Обычно первые проявления возникают через 2, реже — через 6 часов. Если не принимать препараты от отравления или кишечной инфекции, быстро прогрессируют и человек чувствует себя еще хуже. Главное в этот момент выбрать правильное средство, и не оставлять ситуацию без контроля. Лучше вам не станет, а вот проблемы со здоровьем могут возникнуть серьезные.
Причины пищевого отравления
Основными причинами пищевого отравления считаются:
грибы, растущие вдоль дорог или просто несъедобные поганки;
химические вещества, к которым относятся соли тяжелых металлов, красители.
Пищевые инфекции могут возникать в результате приема испорченной пищи, в которой уже размножились болезнетворные бактерии:
Clostridium botulinum — микроорганизмы, вызывающие ботулизм;
кишечная палочка и многие другие.
Самыми опасными продуктами в плане отравления считаются молочные, сырые яйца, мясные и рыбные блюда, кондитерские изделия с кремом, консервы, в том числе домашнего производства, скоропортящиеся продукты или те, у которых нарушена упаковка. Изделия, приготовленные в общепите с нарушением правил и технологических процессов, тоже можно причислить к данной группе.
Даже если продукт внешне выглядит вполне аппетитно, да и запах не напоминает ни о чем плохом, он может вызвать отравление, если приготовлен человеком, страдающим бактериальным заболеванием.
Существует несколько правил, в соответствии с которыми вы можете максимально исключить из рациона вредные продукты:
не покупайте в магазине товары с истекшим сроком годности;
отложите нарушенную упаковку колбасы, сосисок или любого другого продукта;
никогда не пробуйте на вкус даже знакомые продукты с необычным запахом;
старайтесь соблюдать температурный режим при хранении разных продуктов дома;
не ешьте продукты, более 2 часов пролежавшие в жарком помещении или на солнце.
Как лечить пищевое отравление?
Итак, что делать при пищевом отравлении, если ситуация выходит из-под контроля? Принцип действий в любом случае должен быть следующим:
Сорбенты. Основное правило при отравлении — удалить из организма раздражитель полностью, заблокировать его действие и не дать нанести еще больший вред. В данном случае верным помощником станет Полисорб. Это препарат-сорбент, помогающий выводить из организма все вещества, которые не удалось устранить при помощи рвоты. Попадая в желудок, он идентифицирует чуждые элементы, обволакивает и, лишая способности действовать, и выводит естественным путем.
Дополнительная жидкость. В результате отравления организм человека теряет большое количество жидкости. Этот процесс провоцируют понос и рвота. Если не пополнять запас жидкости, могут возникнуть серьезные проблемы со здоровьем в дальнейшем. Вместе с жидкостью вымываются полезные вещества. При первых же симптомах отравления следует начинать пить больше воды, для пополнения запаса микроэлементов рекомендуется принимать Регидрон.
Диета. Потребление пищи в этот период следует ограничить. Отдайте предпочтение сухарям, нежирному куриному бульону, геркулесовой каше на воде, киселям.
Температура. Если отравление протекает с сильным повышением температуры, следует обратиться к помощи врача.
Что нельзя принимать при отравлении
При отравлении грибами, фастфудом, овощами и фруктами или другой пищей без рекомендации врача не следует принимать:
антибиотики и биопрепараты;
сульфаниламиды и противорвотные средства;
лекарства, останавливающие диарею;
Почему при отравлении рекомендуют Полисорб?
Полисорб — инновационный препарат российского производства. Представляет собой белый мелкодисперсный, практически воздушный порошок. Обладает рядом характерных особенностей:
размешивается в воде, образуя белесый коллоидный раствор;
не имеет вкуса и запаха;
стандартная схема применения для взрослого человека: 1 столовая ложка средства на половину стакана теплой воды, принимать каждый час на протяжении 5 часов подряд;
со второго по 7 день рекомендован четырехкратный прием;
курс приема препарата — от 10 до 14 дней;
может применяться для лечения младенцев, кормящих и беременных женщин;
работает только в просвете кишечника, не всасывается в кровь.
Прекрасно подходит как для разового применения при отравлении, так и для курсового регулярного приема один раз в 2-3 месяца. Применяется в целях профилактики, для чистки организма от токсинов.
Почему Полисорб подойдет вам?
Рекомендован к применению людям всех возрастов.
Начинает действовать через 1-4 минуты после приема.
Не содержит консервантов, красителей и подсластителей. Нейтрален на вкус.
Мягко выводит вредное и нормализует микрофлору кишечника.
Дозировка препарата рассчитывается индивидуально в зависимости от его веса согласно инструкции.
Если у Вас возникли сложности для подсчета индивидуальной дозы препарата Полисорб, вы можете получить бесплатную консультацию по телефону: 8-800-100-19-89 или в разделе консультации.