При плоскостопии после бега болят ноги что делать
Плоскостопие и спорт
При плоскостопии происходит деформация стоп. Сильная нагрузка на ноги провоцирует отёчность, боль, пациент быстро устаёт, профессиональная карьера спортсмена невозможна. Однако мнение о том что заболевание и спорт несовместимы ошибочно. В зависимости от тяжести болезни и сопровождающих симптомов врач разрешает или запрещает заниматься интересующими видами спорта.
Какой спорт вреден и полезен при плоскостопии
Высокую нагрузку стопы получают в обуви, снижающей амортизацию стопы, например в коньках. Прыжковые элементы негативно сказываются на состоянии ног. При плоскостопии не рекомендуется заниматься следующими видами спорта:
К занятиям, разрешённым при заболевании, относятся:
Коньки
Все виды спорта на льду, связанные с использованием коньков, запрещены для людей с плоскостопием. Нога фиксируется в определенном положении при помощи плотной колодки обуви и шнуровки, производятся резкие толкательные движения во время занятий, что понижает амортизационные возможности стопы и приводит к дальнейшей деформации.
Бег, ходьба
Классический бег разрешается при соблюдении следующих условий:
Требуется начинать с коротких пробежек, постепенно добавляя расстояние и время занятия. Это позволит укрепить стопы. Резкое повышение нагрузок может привести к дополнительному травмированию ног и развитию плоскостопия. Выбирать кроссовки для бега нужно внимательно, следуя ряду требований:
Использование утяжелителей во время бега запрещено. При появлении болевого синдрома тренировку нужно прекратить и обратиться к врачу.
Ходьба подразумевает меньшую нагрузку на ноги, чем при беге, позволяет поддерживать физическую форму. Распространена скандинавская ходьба — ходьба с палками, где часть веса при прогулке переносится на палки. Самостоятельно начинать применять палки не рекомендуется. Требуется изучить технику и при возможности посетить несколько занятий профессионала.
Выполнение определённых асан (упражнений) позволит улучшить состояние больного. Комплекс составляется из упражнений в положении стоя. Во время занятий следует уделять особое внимание технике, правильно располагая бёдра, стопы. Йога проводится с босыми ногами.
Танцы
Виды танцев с распределением веса на носки такие как балет, бальные танцы запрещены, как и энергичные виды, подразумевающие прыжки. Художественной гимнастикой при плоскостопии заниматься не желательно. Постоянное нахождение веса на носках провоцирует деформацию стопы. Прыжковые элементы негативно влияют не только на стопы, но и на колени, позвоночник.
Плавание
В зависимости от индивидуальных показаний врач определит подходящий стиль плавания. Чаще всего рекомендуют кроль, сопровождающийся интенсивным движениями ногами. Для повышения нагрузки на стопы во время плавания можно использовать ласты. Во время занятий укрепляются не только своды стопы, также мышцы ног, спины, позвоночник.
Футбол
На основании результатов инструментальных обследований, сопровождающих симптомов и степени развития плоскостопия врач либо разрешит либо запретит занятия футболом. При сильных изменениях стопы тренировки сопровождаются мигренями, дискомфортом и болью в ногах. При наличии болезненных ощущений требуется прекратить тренировки и обратиться к врачу. На начальных стадиях заболевания занятия на любительском уровне разрешены.
Плоскостопие
Специалисты реабилитационного центра “Лаборатория движения” помогут в восстановлении функций опорно-двигательного аппарата
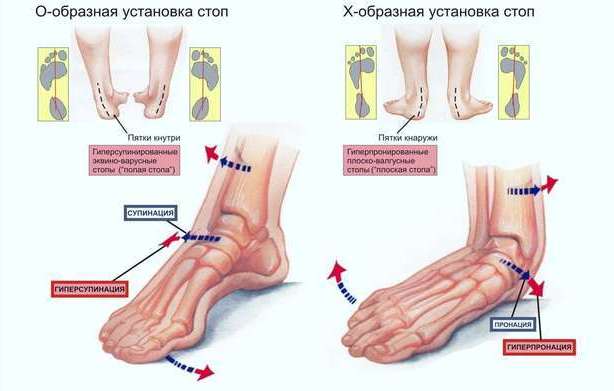
Уплощение свода стопы, приводящее к чрезмерной нагрузке на нижние конечности и нарушению нормального функционирования тазобедренных и коленных суставов, называется плоскостопием. Прогрессирующая ортопедическая патология, отрицательно влияющая на общее состояние человека, вполне поддается коррекции. Главное – своевременно выявить деформацию и как можно раньше приступить к комплексному лечению.
Рассказывает специалист ЦМРТ
Дата публикации: 25 Июня 2021 года
Дата проверки: 30 Ноября 2021 года
Содержание статьи
Диагностика плоскостопия
Изменение формы стопы с уплощением её продольного или поперечного свода бывает врожденным и приобретенным. Врожденное является следствием генетической аномалии или неправильного положения плода в полости матки. Приобретенная деформация может быть травматической, рахитической, статической и паралитической. Для постановки окончательного медицинского диагноза используются следующие методы определения плоскостопия:
Актуальными методами диагностики, отличающимся достаточной информативностью, является рентгенография стопы при плоскостопии, оптическая топография Diers, магнитно-резонансная томография, компьютерная томография, плантография и динамическая электромиографию.
Лечение плоскостопия
Симптоматическое плоскостопие, обусловленное снижением высоты свода стопы, хорошо поддается консервативным методам лечения, При тяжелом мобильном и ригидном плоскостопии, связанном с серьезными опорно-двигательными проблемами, рекомендуется хирургическая коррекция.
Комплекс корригирующих консервативных методик включает массажные и физиотерапевтические процедуры, лечебную физкультуру, исправление деформаций с помощью специальных подошвенных ортезов.
Массаж
Ведущими методами лечения уплощений сводов стопы является массаж и самомассаж. Специальные техники направлены на улучшение крово- и лимфообращения, устранение болезненности, укрепление ослабленных большеберцовых мышц и сгибателей пальцев. Растирания, выжимания, поглаживания, потряхивания, сгибания и разгибания с акцентом на участки, испытывающие максимальную физическую нагрузку, способствуют восстановлению нормального анатомического строения и оказывают благотворное действие на весь организм. Для достижения эффекта массаж при плоскостопии рекомендуется делать дважды в день. Также данная методика является основным средством профилактики деформаций у детей и подростков.
Физиотерапия при плоскостопии
Для улучшения обменных процессов в тканях, коррекции кровообращения и микроциркуляции, устранения мышечных и суставных болей и опосредованного укрепления сводов стопы используется физиотерапия. На текущий момент физиопроцедуры при плоскостопии признаны наиболее безопасным методом лечения.
Самым современным способом коррекции плоско-вальгусного плоскостопия является метод функционального биологического управления (БОС) с применением аппарата электромиографии. С его помощью активизируется работа икроножных мышц, и стабилизируются функции нижних конечностей.
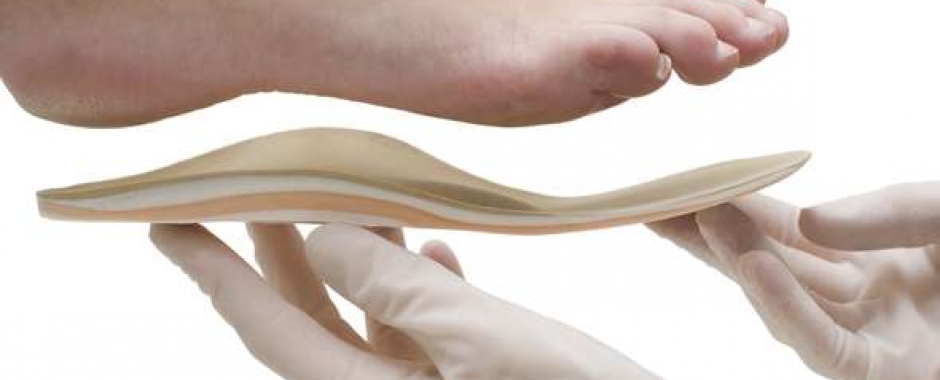
Стельки при плоскостопии
Впечатляющий терапевтический эффект оказывает коррекция специальными подошвенными ортезами. Ортопедические стельки при плоскостопии способствуют перераспределению и снижению нагрузки на своды стопы, установке голеностопного сустава в физиологически правильное положение, улучшению состояния ног и позвоночника. Самым оптимальным решением является изготовление индивидуальных изделий с конкретным рельефом, полностью соответствующим «топографии» подошвы.
Кроме того, для пассивного восстановления свода стопы и стабилизации положения пятки применяются клиновидные вставки – супинаторы и межпальцевые ортезы. В целях профилактики, для дополнительной амортизации и уменьшения болезненности, используются полустельки. Они являются оптимальным решениям для ног, испытывающих повышенные нагрузки при длительном стоянии или хождении на каблуках.
Хирургическое лечение
Для восстановления анатомии и нарушенной биомеханики стопы при тяжелой и быстро прогрессирующей патологии, не поддающейся консервативным методикам, назначается оперативное лечение. Оно предусматривает протезирование с опорой на импланты (металлические, биопластические и углеводородные), проведение остеотомии, артродеза. Данный метод чаще всего применяется при более распространенных поперечных деформациях.
Операция при плоскостопии помогает быстро ликвидировать болевой синдром, улучшить функциональность и косметические показатели стопы. Однако каждая коррекция, выполненная хирургическим путем, требует активной послеоперационной реабилитации.
Другие методы лечения
Для устранения функциональных нарушений в комплексном лечении плоскостопия активно используются дополнительные методики:
Упражнения при плоскостопии
Важнейшей составной частью восстановительного лечения является лечебная физкультура. Комплекс упражнений ЛФК при плоскостопии направлен на увеличение свода стопы и коррекцию продольных и поперечных деформаций. Регулярная зарядка помогает укрепить большеберцовые мышцы и сгибатели пальцев, исправить положение пятки. Гимнастика для стоп сочетается с формированием правильной осанки и последующим массажем.
Часто задаваемые вопросы
Чем опасно плоскостопие и на что оно влияет?
Деформация продольного или поперечного свода стопы влечет за собой серьезные изменения во всем организме, затрагивающие не только опорно-двигательный аппарат, но и внутренние органы. В 90% случаев плоскостопие приводит к ускоренному развитию остеохондроза и деформирующего артроза.
Как определить плоскостопие по отпечатку стопы?
На ровный пол необходимо положить чистый лист бумаги. Затем поставить на него стопы, предварительно нанеся на них жирный крем. При этом туловище должно быть абсолютно прямым, а масса тела распределена равномерно. Далее вдоль отпечатка стопы, по самому центру, провести прямую линию. Если отпечаток узкой части не выходит за 1/3 этой линии – стопа нормальная. Если же достигает половины расстояния, существует вероятность развития плоскостопия.
Дают ли инвалидность при плоскостопии?
Человеку могут установить инвалидность после медико-социальной экспертизы, подтверждающей 3-ю степень плоскостопия, осложненного запущенной формой артроза стопы.
Какую обувь носить при плоскостопии?
При плоскостопии рекомендуется носить специальную ортопедическую обувь или применять подошвенные ортезы, которые снижают нагрузку на стопу.
Что делать, если при плоскостопии болят ноги?
Самое разумное решение – обратиться за помощью к врачу, который в индивидуальном порядке порекомендует оптимальное лечение.
Боли в области икры: дифференциальный диагноз
В статье представлен дифференциальный диагноз болевого синдрома в области икроножной мышцы, развивающегося вследствие хронической венозной недостаточности, острой венозной недостаточности, хронической артериальной недостаточности, острой артериальной недостаточности, остеохондроза, остеоартроза, полинейропатии, дерматомиозита, миозита, фибромиалгии, травмы мышц.
Боли в области икроножной мышцы (икры) – универсальный симптом, который может наблюдаться при большом количестве заболеваний.
Основной мышечный массив задней поверхности голени (икра) образован двумя мышцами – располагающейся поверхностно икроножной мышцей и более глубоко расположенной камбаловидной мышцей. Сухожилия этих мышц объединяются вместе и прикрепляются к пяточной кости, образуя т.н. ахиллово сухожилие. Мышцы икры обеспечивают движение в голеностопном суставе (сгибание и разгибание), что необходимо для обеспечения ходьбы, удержания равновесия тела в вертикальном положении и амортизации при движениях.
Артериальное кровоснабжение икроножной мышцы происходит из собственных артерий, берущих начало из подколенной артерии. Венозный отток осуществляется по сопровождающим артерии венам, которые в толще мышцы образуют широкие выстланные эндотелием полости – суральные синусы. Иннервируются вышеуказанные мышцы из большеберцового нерва (L3-4).
Хроническая венозная недостаточность.
На сегодняшний день в генезе боли при хронических заболеваниях вен выделяют три основных компонента: дистензионный, ишемический и воспалительный.
Дистензионный компонент возникает вследствие перерастяжения венозной стенки избытком крови при нарушении механизмов ее оттока. Подобные нарушения могут быть следствием дисфункции мышечно-венозной помпы, играющей ведующую роль в обеспечении венозного оттока в вертикальном положении тела. Застой крови в венах голени может возникать в результате снижения активности мышц икры, например вследствие длительного пребывания в неподвижном вертикальном или сидячем положении, в результате поражения клапанного аппарата поверхностных (варикозная болезнь) или глубоких (посттромботический синдром) вен, что сопровождается нарушением нормального центростремительного движения крови и ее забросом в дистальные отделы при каждом мышечном сокращении (рефлюкс), а также при поражении соответствующих мышц и смежных с ними суставов. Подобные боли часто возникают после длительных статических нагрузок и легко купируют ночным отдыхом и/или путем придания конечностям возвышенного положения.
Воспалительный компонент является отражением общепринятой на сегодняшний день концепции лейкоцитарной агрессии, как ведующего компонента патогенеза хронических заболеваний вен. Суть ее заключается в том, что при уменьшении скорости венозного оттока и появлении признаков венозного стаза в венах голени происходит лейкоцитарно-эндотелиальное взаимодействие с экспрессией ссответвующих адгезивных молекул на поверхности клеток, что приводит к миграции белых кровяных телец в толщу сосудистой стенки и их дегрануляции. Освобожденные свободные радикалы кислорода, протеолитические ферменты и цитокины оказывают не только повреждающее воздействие на структурные компоненты венозной стенки, в первую очередь, коллагеновый каркас, но и активируют безмиелиновые С-ноцицепторы, отвечающие за передачу болевого импульса. Таким образом, воспалительный компонент венозной боли отражает не только застой крови в венах голени, но и процесс активного развития хронических заболеваний вен, который может в итоге привести к появлению варикозной трансформации. Присоединение воспалительного компонента делает венозную боль более стойкой и не купирующейся возвышенным положением конечности и ночным отдыхом.
Ишемический компонент связан с тяжелыми воспалительными изменениями венозной стенки с запустеванием vasa vasorum, что приводит к серьезной морфологической перестройке страдающих вен. Следует предполагать, что ишемический компонент встречается при тяжелых формах хронических заболеваний вен и может обеспечивать постоянную болезненность самих варикозных узлов.
Классические боли при венозной недостаточности носят тупой распирающий характер, усиливаются после длительного пребывания в положении стоя или сидя, уменьшаются или полностью проходят после ночного отдыха или придания конечности возвышенного положения. Часто боли сопровождаются преходящим отеком мягких тканей в области нижней трети голени и судорогами икроножной мышцы в ночные часы.
Острая венозная недостаточность – тромбоз глубоких вен голени. В результате внезапного затруднения венозного оттока из нижних конечностей и развития острого венозного полнокровия могут наблюдаться весьма интенсивные постоянные распирающие боли в области икроножной мышцы, незначительно уменьшающиеся при придании конечности возвышенного положения, сопровождающиеся увеличением объема мышцы и ее уплотнением, цианозом кожи и усилением подкожного сосудистого рисунка. Степень выраженности симптомов будет зависеть от локализации тромбоза – чем больше вен окажется вовлечено в процесс, тем более острыми будут проявления. При изолированном тромбозе суральных синусов могут наблюдаться умеренной интенсивности четко локализованные боли, усиливающиеся при подошвенном сгибании голеностопного сустава и при надавливании в место проекции синуса на кожу.
Хроническая артериальная недостаточность развивается вследствие окклюзии артерий атеросклеротическим или аутоиммунно-воспалительным процессом. В подобных случаях мышцы испытывают кислородное голодание, переходят на анаэробный путь метаболизма, что приводит к накоплению кислых продуктов, раздражающих болевые рецепторы. При артериальной недостаточности боли в икроножных мышцах наблюдаются при ходьбе и вынуждают человека остановиться (синдром «перемежающейся хромоты»), на начальных стадиях процесса в покое боли не беспокоят. Боли сопровождаются похолоданием конечностей, зябкостью, кожа становится бледной, шелушащейся, легко ранимой, теряется волосяной покров. При прогрессировании заболевания мышцы и подкожная клетчатка истончаются.
Острая артериальная недостаточность – внезапная закупорка артерий вследствие ее тромбоза или эмболии приводит к остро возникшей ишемии конечности. В этом случае боли в икроножной мышцы будут наблюдаться в покое, носить интенсивные характер, сопровождаться нарушениями чувствительности и двигательной функции вплоть до развития паралича и мышечной контрактуры.
Остеохондроз поясничного отдела позвоночника (корешковый синдром) – вторая по частоте причина появления болей в области икроножных мышц. В основе лежит сдавление корешка спинномозгового нерва в месте его выхода из позвоночного канала. В результате возникают проецированные боли в том месте, куда идут нервные волокна – в том числе в область икры. При этом боли могут быть связаны как с компрессией нервов и генерацией в них болевых импульсов, так и с тоническим мышечным сокращением и последующим развитием фиброзно-дистрофических изменений в мышечной ткани. При корешковом синдроме боли связаны с определенными движениями и изменением положения тела (например, наклон туловища вперед, в стороны, сгибание конечности в тазобедренном суставе). Как правило, боли усиливаются при длительном пребывании в провоцирующем положении и уменьшаются после разминки, лечебной физкультуры, массажа, тепловых воздействий. При мышечно-тоническом синдроме возможно обнаружить участки повышенного тонуса в воде плотных болезненных очагов в тоще мышцы. Со временем мышца может диффузно уплотняться в связи с развитием в ней фиброзных изменений. Впоследствии в связи с нарушением вегетативной иннервации может происходить присоединение застойного (вазодилатация) или ишемического (вазоконстрикция) компонента болевого синдрома.
Периферическая полинейропатия может быть осложнением сахарного диабета, следствием токсического воздействия на организм этилового спирта и пр. Для диабетической полинейропатии характерно сочетание ночных или утренних болей в покое, локализующихся в дистальных отделах нижних конечностей, с ощущениями ползанья мурашек, жжения, онемения, мышечной слабостью и снижением кожной и (в первую очередь) вибрационной чувствительности. При этом боли могут носить очень интенсивный характер. Поражение вегетативных нервов может приводить к трофическим нарушениям и присоединению сосудистого компонента болевого синдрома.
Неврит большеберцового нерва характеризуется болями приступообразного характера, возникающими по ходу нервных волокон. При этом в промежутках между приступами боль полностью отсутствует.
Патология коленных суставов – в первую очередь, остеоартроз – характеризуется болями в околосуставной области при нагрузке. Боли локализуются преимущественно в области передней и внутренней поверхностей коленного сустава, усиливаются при длительном пребывании в вертикальном положении тела, при долгой ходьбе. Особенно характерно усиление болей при подъеме и особенно спуске по лестнице. На начальных стадиях заболевания в покое боли полностью проходят (при этом не требуется придавать конечности возвышенное положение). При развитии активного воспаления могут появляться боли в начале движения и утренняя скованность в суставах. В процессе развития заболевания возможно присоединение мышечно-тонического компонента болевого синдрома, при котором икроножная мышца находится в постоянном напряжении и становится плотной и болезненной при пальпации. При скоплении выпота в полости сустава могут образовываться ограниченные ее скопления в заворотах суставной капсулы – кисты Беккера, которые могут усугублять болевой синдром, сдавливать нервы и вены с развитием нейропатического и сосудистого компонента.
Дерматомиозит, полимиозит – аутоиммунное воспаление мышечной ткани, характеризующиеся постоянными тупыми упорными болями, усиливающимися при движениях в голеностопном суставе, в сочетании с мышечной слабостью и симптомами интоксикации. Мышцы становятся отечными, болезненными при пальпации, со временем может наблюдаться их уплотнение, тяжистость, узловатость, фиброз, образование кальцинатов вплоть до полной атрофии. При аутоиммунных заболеваниях, как правило, выявляются поражения других органов и систем, в первую очередь кожи: эритема и отек периорбитальной области, шелушащаяся эритема пальцев и кистей, покраснение околоногтевых валиков, очаги гиперпигментации-депигментации кожи – при дерматомиозите; отек-индурация-атрофия кожи при склеродермии, эритема на лице, поражение почек, сердца при волчанке и пр. Между тем, поражение икроножных мышц при аутоиммунных миозитах встречается нечасто.
Миозиты также могут быть проявлением онкологических, паразитарных заболеваний (трихинеллез, токсоплазмоз, цистицеркоз) или являться осложнением простуды, травмы или перенапряжения икроножной мышцы.
Перенапряжение, растяжение, разрыв мышцы могут сопровождаться выраженными интенсивными болями в зоне повреждения, резко усиливающимися при попытках движений. Могут присоединяться явления воспаления (миозит).
Статья добавлена 24 июля 2014 г.
Можно ли бегать при плоскостопии
Любая физическая нагрузка требует серьезного подхода и отношения. Это необходимо для того чтобы занятия не только принесли пользу, но и не причинили вред здоровью. Разберемся, как быть, если у вас плоскостопие.
Стопа человека и ее функции
Такая болезнь как плоскостопие знакома многим. И это не удивительно, ведь по статистике около 80% населения земли страдает от той или иной формы этого заболевания опорно-двигательного аппарата.
Стопа является своеобразной «рессорой», которая необходима для снижения ударной нагрузки на позвоночник и суставы при беге или ходьбе. Уникальное строение позволяет удерживать равновесие.
В правильном состоянии стопа имеет высокий свод, который позволяет ей выполнять все функции. В некоторых случаях свод уплощается, нарушая естественные амортизационные возможности. При этом появляются не только дискомфорт и боль. В особо запущенных случаях плоскостопие приводит к проблемам с позвоночником, изменению суставов нижних конечностей, которые могут быть необратимыми.
Принято различать следующие виды плоскостопия:
Можно или нельзя бегать при плоскостопии
Существует мнение большого количества врачей-ортопедов, что плоскостопие и бег – вещи несовместимые. Причем это относится к любой стадии заболевания. Такое суждение было правильным несколько десятилетий назад. Однако современные разработки в области конструирования обуви для спорта, создание специальных супинаторов и стелек дает возможность заняться любимым видом спорта даже тем, кто имеет плоский свод стопы.
Так, первая степень зачастую внешне незаметна и характеризуется усталостью в ногах после долгой ходьбы и физических нагрузок. Вечером стопа может отекать, появляется болезненность при надавливании. При этой стадии бег в сочетании со специальными упражнениями может стать хорошей профилактикой плоскостопия для укрепления мышечного и суставного аппарата.
Вторая степень заболевания характеризуется более выраженной симптоматикой. Уплощение просматривается визуально. Боли появляются уже не только в районе стопы, но и в области коленных суставов. Физические нагрузки возможны, но они должны быть дозированными. Бегать можно трусцой недолгое время. Обязательно ношение специальной обуви и использование ортопедических стелек.
При третьей степени плоскостопия стопа деформирована сильно, присутствуют постоянные боли. Наблюдается отечность, болезненность в пояснице, тазобедренных и коленных суставах. Неприятные ощущения наблюдаются даже во время непродолжительной спокойной ходьбы. Пальцы ног деформируются, часто появляются пяточные шпоры, шишки. Совершенно понятно, что в этом случае речь о беге уже идти не может.
Бег и плоскостопие. Важные правила
При отсутствии противопоказаний можно приступать к пробежкам, соблюдая основные правила безопасности:
Следует ответственно относиться к своему здоровью, прислушиваться к рекомендациям врачей и соблюдать их. И тогда бег станет отличным помощником для улучшения качества жизни и укрепления здоровья даже при плоскостопии.