При ковиде расстройство кишечника чем лечить
Расстройства ЖКТ при COVID-19 и обострение хронических заболеваний кишечника
Как COVID-19 влияет на работу органов пищеварительной системы? Какие желудочно-кишечные симптомы характерны для коронавирусной инфекции и как долго они могут сохраняться после выздоровления? Может ли новый вирус стать отправной точкой для дебюта заболевания ЖКТ и обязательно ли приводит к обострению хронических заболеваний кишечника? Есть ли разница между желудочно-кишечными расстройствами, вызванными коронавирусом, и гастроинтестинальной симптоматикой, которая появилась на фоне приема лекарственных препаратов?
Специально для сайта Здоровые люди доцент кафедры гастроэнтерологии и нутрициологии БелМАПО, к.м.н. Елена Адаменко ответила на наиболее частые вопросы, связанные с COVID-19 и его влиянием на органы пищеварения.
Какое влияние вирусная инфекция может оказывать на работу органов пищеварения у условно здорового человека без хронических заболеваний?
Прежде всего стоит напомнить, что наряду с респираторным в настоящее время общепризнан и фекально-оральный путь передачи вируса SARS-CoV-2. По данным исследований, при инфицировании вирус обнаруживается в тканях органов системы пищеварения: желудка, печени, пищевода, тонкой и толстой кишки. При этом РНК вируса может сохраняться в кале пациента даже спустя 40 дней после выздоровления, которое подтверждается лабораторными анализами.
Согласно последним данным, каждый пятый пациент, заболевший COVID-19 инфекцией, помимо классических респираторных проявлений, испытывает неприятные симптомы со стороны желудочно-кишечного тракта. Чаще всего речь идет о потере аппетита (жалобы на нее предъявляет каждый третий заболевший). Также характерными желудочными симптомами могут быть тошнота, рвота, боли в животе. Наиболее часто в литературе упоминается диарея, согласно метанализам, диареей страдает 12% заболевших. В некоторых случаях при вирусном инфицировании гастроинтестинальные проявления могут появиться даже раньше респираторных.
Желудочно-кишечные симптомы – не обязательный компонент клинической картины COVID-19, их может и не быть. Самыми частыми и характерными симптомами заражения являются все-таки слабость и одышка.
Важно отметить, что наличие гастроинтестинальной симптоматики никак не влияет на исход заболевания. Научные данные показывают, что смертность пациентов с COVID-19 с желудочно-кишечными проявлениями не отличается от общей смертности в популяции.
А если у человека изначально есть хронические заболевания ЖКТ, могут ли они утяжелять течение коронавирусной инфекции?
Вообще все пациенты с COVID-19 и любой имеющейся серьезной хронической патологией относятся к группе высокого риска неблагоприятного исхода. И есть еще один ключевой критерий – возраст. Чем старше пациент, чем серьезнее заболевание, тем выше риск.
Итальянский национальный институт здравоохранения сообщил, что только в 0,8% случаев смертей от коронавируса пациенты не имели сопутствующих заболеваний. В 50% случаев – одно и более хроническое заболевание, в 48,5% случаев – у пациентов было 3 и более ранее диагностированных заболевания.
По данным итальянских и китайских ученых, артериальная гипертензия, сахарный диабет и ожирение являются одними из наиболее доминирующих сопутствующих заболеваний наряду с сердечно-сосудистыми. Естественно, что различные иммунодефициты, злокачественные новообразования, почечная недостаточность, заболевания печени – это все тоже связано с худшим прогнозом.
Обязательно ли коронавирусная инфекция вызовет обострение хронического заболевания ЖКТ?
Нет. Например, среди наших пациентов с хроническими воспалительными заболеваниями кишечника (ХВЗК), которые находятся на иммуномодулирующей терапии, многие переносят инфекцию бессимптомно.
Есть ли принципиальное различие между желудочно-кишечными симптомами, которые вызваны непосредственно COVID-19, и желудочно-кишечными проявлениями, которые возникли на фоне проводимой терапии?
Если говорить о диарее как наиболее часто упоминаемом желудочно-кишечном симптоме COVID-19, то здесь, конечно, разграничить сложно. Потому что новая коронавирусная инфекция может протекать с диареей, но есть также и лекарственные средства, которые могут провоцировать ее развитие.
Если у пациента диагностирован COVID-19 и среди прочих симптомов отмечается диарея, врачи изначально расценивают ее как инфекционную (вызванную вирусом). Но если в течение 3-4 дней на симптоматической терапии нет улучшений, а наоборот, есть некоторое утяжеление состояния, встает вопрос о возможной бактериальной природе диареи. Назначаются дополнительные исследования для поиска причины. При бактериальной составляющей, естественно, подходы к лечению диареи несколько меняются.
Например, сегодня все чаще говорят о таком заболевании как псевдомембранозный колит, который нередко развивается после приема антибиотиков и сопровождается диареей. Соответственно, необходимо исключить антибиотикоассоциированную диарею (псевдомембранозный колит – самое тяжелое ее проявление).
При тяжелом течении псевдомембранозного колита качество жизни существенно ухудшается и требует назначения специфической терапии. При легком течении антибиотикоассоциированной диареи организм может справиться и сам.
Как долго могут сохраняться желудочные симптомы ковида после того, как человек уже считается выздоровевшим?
Однозначного ответа на этот вопрос нет, многое зависит от индивидуальных особенностей. Сошлюсь на клиническое итальянское исследование. Ученые оценивали стойкие симптомы у 143 пациентов, которые были выписаны из больницы после выздоровления от COVID-19. Эти симптомы оценивались через 60 дней после разрешения ковид-19-инфекции. Оказалось, что на момент оценки только у 18 человек вообще не было никаких симптомов. Жалобы на 1-2 симптома были у 32%, а у 55% было 3 и более симптома.
У 44% пациентов наблюдалось ухудшение качества жизни, наиболее часто они жаловались на утомляемость (53%), одышку (43%), боль в суставах (27%) и боль в груди (21%). Желудочно-кишечные проявления – диарея, потеря аппетита, боли в животе – отмечались в небольшом проценте случаев.
А что можно сказать о влиянии SARS-CoV-2 на печень?
В некоторых случаях пациент может «пожелтеть» – склеры глаз, кожные покровы. Но это происходит при массивных повреждениях печени, когда нарушается выработка билирубина.
Что касается болевых ощущений, то сама по себе печень нервных окончаний не имеет, поэтому не болит. Но если печень остро повреждена или быстро увеличивается в объеме, она растягивает фиброзную оболочку (капсулу) печени, и тогда пациент может испытывать болезненные ощущения в правом подреберье. Схваткообразными болями могут сопровождаться также нарушения в желчевыделительной системе.
Если на фоне коронавирусной инфекции у пациента диагностировано поражение печени, назначается специфическая терапия параллельно с противовирусной.
Отмечу, что Европейская ассоциация по изучению болезней печени определила пациентов с заболеваниями печени, в частности, с циррозом печени, и пациентов после перенесенной трансплантации печени, как группу высокого риска неблагоприятного исхода при инфицировании COVID-19.
Нужно ли в целях профилактики как-то укреплять свою печень и/или помогать ей восстановиться?
Нужно. Следует избегать того, что повреждает печень: в первую очередь алкоголя. Причем, неважно, насколько напиток крепкий: если там есть этиловый спирт, печень будет под ударом. Также нужно быть осторожными с приемом гепатотоксичных лекарств: в частности, тех же нестероидных противовоспалительных средств. Их прием может быть оправдан только в том случае, если польза от их применения будет выше риска поражения органа. И решать это должен, разумеется, врач.
Что касается людей, которые переносят инфекцию бессимптомно?
У них нет явных клинических проявлений, значит, мы можем предположить, что поражение органов незначительно, организм восстановится сам.
Может ли ковид стать отправной точкой для дебюта заболевания?
Любая инфекция, не только COVID-19, может стать пусковым механизмом для развития какого-то хронического заболевания. Даже банальное переохлаждение.
К нам сейчас часто приходят пациенты, которые перенесли COVID-19. И мы у них диагностируем гастроэзофагальную рефлюксную болезнь, или какое-то другое поражение желудочно-кишечного тракта, которые до этого не были диагностированы. Но возникает вопрос: они не были диагностированы потому, что человек не обращался, или это спровоцировал ковид? Вот на эти вопросы сложно ответить наверняка. ЖКТ – такой орган, который и у условно здорового человека периодически дает о себе знать. Например, единицы людей ни разу в жизни не испытывали изжогу. Но много ли тех, кто после того, как испытал изжогу, обращается к врачу для обследования? Как правило, к врачу идут только тогда, когда эти симптомы начинают мешать в повседневной жизни.
У людей с целиакией, болезнью Крона COVID-19 протекает по-особенному?
Нет, по тем же законам. Все зависит по степени тяжести инфекции. Если человек является носителем вируса и нет клинических проявлений COVID-19, значит, лечится основное заболевание (целиакия, болезнь Крона и т. д.).
Но когда отмечаются клинические проявления коронавирусной инфекции, состояние оценивается в совокупности симптомов.
Если преобладают проявления COVID-19, больше усилий прилагается на то, чтобы подавить вирус. Если преобладают проявления хронической болезни, то основные усилия направлены на купирование хронической болезни. Т. е. все зависит от степени тяжести болезней и их проявлений.
Структура статьи
Хотя новая коронавирусная инфекция (COVID-19) наиболее тяжело поражает легкие, сейчас хорошо известно, что эта инфекция характеризуется высокой активностью воспаления, поражением кровеносных сосудов с образованием в них тромбов и поражением различных органов и систем организма.
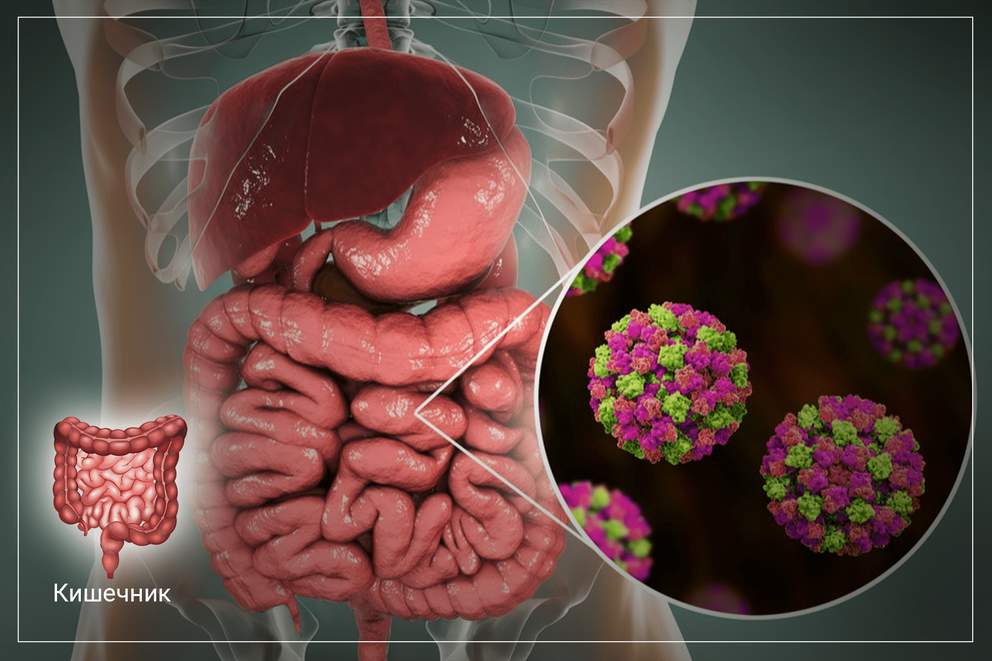
Желудочно-кишечный тракт – входные ворота для вируса.
Вирус проникает в организм не только через дыхательные пути, но и через клетки желудочно-кишечного тракта и печени, на поверхности которых также обнаружены рецепторы (или входные ворота) для вируса. Поэтому особенностью COVID-19 является высокая частота симптомов со стороны органов пищеварения. Примерно у 15% больных, переносящих COVID-19, наблюдаются тошнота и рвота, потеря аппетита, послабление стула, боль в животе. Иногда эти симптомы оказываются первыми проявлениями болезни, то есть предшествуют симптомам со стороны дыхательной системы, лихорадке и др. Именно поэтому экспертами в мире сделано заключение, что все пациенты с впервые появившимися желудочно-кишечными жалобами, должны проходить тестирование на COVID-19.
Кроме того, примерно у 1/3 больных, особенно при тяжелом течении COVID-19, наблюдаются изменения в биохимическом анализе крови, свидетельствующие о поражении печени (повышение АСТ, АЛТ, билирубина, щелочной фосфатазы, гамма-глутамилтрансферазы).
Более высок риск заражения вирусом, а также осложнений этой инфекции у больных, имевших до COVID-19 какое-либо хроническое заболевание органов пищеварения. Кроме того, отрицательное действие на органы пищеварения может оказывать назначаемое сложное лечение COVID-19, в частности нестероидные противовоспалительные (ибупрофен и др.), антибиотики, противовирусные препараты и др.
Как себя вести в период пандемии пациенту с хроническим заболеванием печени и желудочно-кишечного тракта?
В связи с риском более тяжелого течения COVID-19 и развития обострения заболевания пациентам, имеющим хронические заболевания органов пищеварения, необходимо особенно тщательно соблюдать все санитарно-эпидемиологические меры для снижения риска инфицирования.
Таким пациентам показано проведение профилактической вакцинации. Исключение составляют больные аутоиммунными заболеваниями (такими как аутоиммунный гепатит, болезнь Крона, язвенный колит, аутоиммунный панкреатит). В таких случаях пациенту рекомендуется проконсультироваться со специалистом гастроэнтерологом перед принятием решения о вакцинации.
К наиболее уязвимым категориями больных, имеющих более высокий риск осложнений в связи с развитием COVID-19, относятся:
Все пациенты групп риска в период пандемии должны продолжать лечение своего основного заболевания, согласованное с лечащим врачом.
В частности, должна быть продолжена терапия противовирусными препаратами хронического гепатита В и С. В случаях впервые выявленного в период пандемии вирусного гепатита противовирусная терапия может быть назначена. Следует иметь в виду информацию, что некоторые противовирусные препараты (софосбувир и другие), применяющиеся для лечения вирусного гепатита, как показали исследования, оказывают подавляюще действие на COVID-19. Возможность начала противовирусной терапии или целесообразность отложить ее проведение на постэпидемический период необходимо согласовать с лечащим врачом- гепатологом.
Пациенты с аутоиммунными заболеваниями, получающие иммуносупрессивные препараты (преднизолон, азатиоприн, метотрексат, биологические препараты моноклональных антител и др), должны продолжать лечение, не снижая дозировок и не предпринимая самостоятельных попыток отмены лечения. Наиболее важным для больного является поддержание ремиссии аутоиммунного заболевания. К тому же эта иммуносупрессивная терапия в случаях инфицирования снижает риск развития наиболее тяжелой формы COVID-19, сопровождающейся так называемым цитокиновым штормом.
Если Вы все-таки заболели COVID-19
Важно сообщить врачу, проводящему терапию COVID-19, об имеющемся у Вас хроническом заболевании, а также о принимаемых лекарственных препаратах.
Это позволит врачу выбрать наиболее безопасное для Вас лечение, избежать назначения лекарств, которые могут неблагоприятно взаимодействовать с постоянно принимаемыми Вами препаратами.
Если у Вас хроническое заболевание печени, при инфицировании COVID-19 следует избегать передозировки парацетамола (не более 2 грамм в сутки), а также минимизировать прием нестероидных противовоспалительных препаратов. Не отменять постоянно получаемое по поводу заболевания печени лечение, обсудить с лечащим врачом добавление препарата урсодезоксихолиевой кислоты для профилактики и лечения лекарственного повреждения печени.
Если у Вас аутоиммунное заболевание печени или кишечника, врачи рекомендуют продолжать постоянно принимаемую терапию, но прием таких препаратов как азатиоприн, метотрексат может быть временно приостановлен.
Последствия COVID-19 у больных с заболеваниями органами пищеварения
Перенесенная тяжелая инфекция может привести к обострению и декомпенсации хронического заболевания печени, особенно на стадии цирроза печени. Редко наблюдается тяжелая реакция на применяемые препараты для лечения COVID-19 в виде лекарственного гепатита. Такое заболевание может развиться и у пациентов с прежде здоровой печенью. Еще реже вирус и лекарства могут спровоцировать развитие впервые аутоиммунного заболевания печени.
Поэтому все пациенты, перенесшие COVID-19, должны контролировать биохимический анализ крови после разрешения инфекции и при сохранении отклонений в биохимических показателях обратиться к врачу-гепатологу.
Поэтому во всех случаях развития после COVID-19 болей в животе, изжоги, тошноты, диареи и вздутия кишечника следует обратиться к врачу гастроэнтерологу и провести полное обследование для уточнения причины и проведения соответствующего лечения.
Правильная помощь при кишечном коронавирусе
Напряженная эпидемиологическая ситуация во всем мире не теряет своей актуальности. Covid-19, является вирусным заболеванием, которое поражает не только дыхательную систему, но и может вызывать осложнения со стороны пищеварительного тракта. Любой вирус склонен к мутациям, которые приводят к появлению новых форм болезни. Кишечный коронавирус не менее опасен для здоровья и жизни, чем легочная форма данного заболевания, поэтому данное состояние не должно оставаться без внимания.
Характеристики состояния
С момента проникновения вируса в организм и до момента появления клинических симптомов кишечного коронавируса проходит от 2 до 5 суток. Данное состояние не протекает в бессимптомной форме. В отличие от респираторной формы, после того как человек переболел кишечной формой коронавируса, в его организме вырабатывается неустойчивый иммунитет. Клиническая картина данного состояния во многом напоминает гастроэнтерит.
У пациентов, имеющих хронические заболевания желудочно-кишечного тракта, клиническая симптоматика кишечного коронавируса выражена в большей степени.
Причины
Диарея при коронавирусной инфекции может быть как первичной, так и вторичной, Первичный вариант заболевания развивается от непосредственного влияния вируса на организм. При передаче вируса фекально-оральным способом, в просвете кишечника патогенный микроорганизм прикрепляется к клеткам эпителия слизистой оболочки органа и провоцирует развитие воспалительного процесса.
Вторичный вариант кишечной формы коронавируса является осложнением, возникающим после комплексного лечения Covid-19. В 90% случаев, комплексная терапия данного инфекционного заболевания включает прием антибиотиков, так как это позволяет предотвратить присоединение вторичной бактериальной инфекции. Антибиотики, в свою очередь, оказывают губительное влияние не только на болезнетворные микроорганизмы, но и на полезную кишечную микрофлору. Человек сталкивается с таким явлением, как дисбактериоз.
Клинические симптомы
У 50% пациентов с диагностированным Covid-19 первично проявляются кишечные симптомы коронавирусной инфекции. Такие респираторные симптомы заболевания, как одышка, сухой кашель, боль в горле, повышение температуры тела, могут развиться позже. К наиболее вероятным симптомам кишечного коронавируса, можно отнести:
Дополнительно, клиническая картина кишечной формы коронавируса может быть дополнена головной болью, головокружением, лихорадочным состоянием, общей слабостью, повышенной потливостью и мышечной болью.
Продолжительность так называемой острой фазы инфекционного поражения ЖКТ индивидуальна. В среднем, этот период составляет от 4 до 10 дней. По сравнению с респираторной формой коронавируса, кишечная форма заболевания протекает тяжелей, а ее симптомы более выражены.
Расстройства стула при кишечном коронавирусе у человека сохраняются на протяжении 2-5 дней. Рвотные позывы могут сохраняться в течение 2-4 дней.
Опасность кишечного коронавируса
Это состояние опасно не только тем, что развивается воспалительная реакция, но и тем, что при рвоте и диареи организм человека теряет большое количество жидкости, в результате чего может возникнуть обезвоживание (дегидратация). Особой опасности подвергаются люди преклонного возраста, имеющие дополнительные хронические заболевания. Для них такое состояние несет угрозу не только здоровью, но и жизни.
Диагностика
По аналогии с респираторной формой коронавируса, диагностика кишечной формы заболевания проводиться с помощью лабораторного ПЦР исследования. Во внимание берется характер жалоб пациента.
Лечение
Как и при респираторной форме данного заболевания, чаще назначается симптоматическое комплексное лечение. При выраженных клинических проявлениях назначается курсовой прием интерферонов, которые являются одним из главных звеньев иммунитета. Ключевое значение имеет восстановление водно- солевого баланса. С этой целью назначается обильный питьевой режим, а также препараты, содержащие необходимый набор электролитов. Наиболее популярен препарат Регидрон в форме порошка для приготовления раствора. Препарат используется в качестве регидратационной терапии при диареи, независимо от причины ее развития. Доказательной эффективностью при лечении всех форм Covid-19 обладает селен, который помогает усилить общую сопротивляемость организма.
Обязательным пунктом комплексного лечения является диета. Пациентам назначают щадящий режим, который предусматривает полное исключение из рациона жаренной и жирной пищи, алкоголя, приправ и специй, соусов. С заботой о здоровье кишечника, предпочтение отдается слизистым супам, кашам на воде, отварной рыбе, молочным киселям и другим продуктам, способствующим обволакиванию стенок ЖКТ.
При любой степени выраженности проявлений кишечного коронавируса, важно не откладывать визит к врачу. Независимо от того, имеет заболевание первичную или вторичную природу, это патологическое состояние нарушает баланс кишечной и желудочной микрофлоры, что провоцирует или усугубляет диарею. Восстановлению микрофлоры кишечника способствует прием метапребиотика Стимбифид Плюс. В состав Стимбифид плюс входят 3 активных компонента, эффективно восстанавливающих баланс собственной микрофлоры кишечника человека.
Нормальная микрофлора помогает ускорить процесс выздоровления при кишечной форме коронавирусной инфекции, укрепить защитные силы организма и предупредить развитие обезвоживания организма. Эффективность средства доказана как при лечении кишечной формы коронавируса, так и для профилактики заболевания. Метапребиотик одинаково безопасно использовать в любом возрасте. Полный курс приема метапребиотика Стимбифид Плюс поможет снизить до минимума риск развития осложнений респираторной и кишечной форм коронавирусной инфекции.
Воспалительные изменения в кишечнике на фоне коронавирусной инфекции
Актуальность
Итальянские исследователи показали, что повышенный уровень кальпротектина у пациентов с COVID-19 свидетельствует о том, что коронавирус вызывает воспалительный ответ в кишечнике.
Ученые предполагают, что COVID-ассоциированная диарея является следствием воспаления слизистой, вызванного вирусом и связана с появлением воспалительных клеток, включая нейтрофилы и лимфоциты, в кишечной слизистой.
Итальянские врачи недавно описали клинический случай у пожилого пациента с тяжелым острым язвенным колитом, который умер вскоре после инфицирования SARS-CoV-2.
По имеющимся данным, более 25% с коронавирусной болезнью имеют гастроинтестинальные симптомы, механизм которых в большинстве случаев не известен.
Дизайн исследования и результаты
Исследователи изучили связь между гастроинтестинальными симптомами, РНК SARS-CoV-2 в кале и уровнем фекального кальпротектина у 40 госпитализированных пациентов. Пациенты не нуждались в нахождении в отделении интенсивной терапии и не имели других причин, объясняющих симптомы со стороны желудочно-кишечного тракта (ЖКТ).
Пациенты были разделены на 3 группы: 18 пациентов (средний возраст 58 лет) без диареи, 13 пациентов (средний возраст 66 лет) с диареей, которая прекратилась не менее 48 часов назад и 9 пациентов (средний возраст 78 лет), у которых имелась активная диарея в течение 48 предыдущих часов.
Заключение
Таким образом, у пациентов с коронавирусной инфекцией повышается уровень фекального кальпротектина, что говорит в пользу кишечного воспаления, вызываемого вирусом.
Источник: Maria Effenberger, Felix Grabherr, Lisa Mayr, et al. Gut, 2020.
При ковиде расстройство кишечника чем лечить
Мы выполняем более 2 тысяч видов лабораторных исследований, в их числе анализы на инфекции, гормоны, аллергены и многие другие
Какие анализы можно сдать?
Диагностика COVID-19
Все виды лабораторных анализов на диагностику коронавирусной инфекции
Неврология
Оформление больничных листов
Государственная лицензия на экспертизу временной нетрудоспособности.
Онлайн консультация
Получите ответы на все вопросы, не выходя из дома и в удобное время
Гинекология
Терапия
Принимает опытный врач терапевт!
Записаться на приём
Мы постоянно улучшаем нашу материально-техническую базу для того, чтобы предоставлять услуги наивысшего качества.
Интересная статистика за 2020 год по сети филиалов «Лайт»
Наши клиники в Пермь
Центральная поликлиника:
С понедельника по пятницу с 7.00 до 21.00
Суббота, воскресенье с 7.00 до 20.00
Процедурный кабинет:
С понедельника по пятницу с 7.00 до 18.30
Суббота с 7.00 до 16.00
Воскресенье с 8.00 до 13.30
С понедельника по пятницу с 7.00 до 20.00
Суббота с 8.00 до 18.00
Воскресенье с 8.00 до 14.00
С понедельника по пятницу с 7.00 до 20.00
Суббота с 8.00 до 18.00
Воскресенье — выходной
Процедурный кабинет:
С понедельника по пятницу с 7.00 до 13.30
Суббота с 8.00 до 12.00
С понедельника по пятницу с 7.00 до 20.00
Суббота, воскресенье с 8.00 до 18.00
Процедурный кабинет:
С понедельника по пятницу с 7.00 до 18.30
Суббота с 8.00 до 16.00
Воскресенье с 8.00 до 13.30