При ковиде не могу спать что делать
Бессонница после коронавируса
Специалисты реабилитационного центра “Лаборатория Движения” помогут в восстановлении после перенесенной коронавирусной инфекции (COVID-19)
Одним из последствий новой коронавирусной инфекции является нарушение сна. И даже после устранения воспаления и полного выздоровления спектр тревожных расстройств остается на прежнем уровне. Так называемый феномен COVID-сомнии влечет за собой определенные проблемы психического здоровья. Поэтому в данной ситуации особую актуальность приобретает вопрос: Как лечить бессонницу после ковида?
Рассказывает специалист РЦ «Лаборатория движения»
Дата публикации: 28 Октября 2021 года
Дата проверки: 30 Ноября 2021 года
Содержание статьи
Может ли быть бессонница при коронавирусе?
Несмотря на то, что прямая связь между заболеваемостью и ухудшением качества сна не доказана, у 76% переболевших наблюдаются различные проявления ковид-ассоциированной инсомнии. Причем, чаще они встречаются в возрастной категории до 40 лет. Более подвержены бессоннице женщины, медики и представители других специальностей, работающие в условиях высокого риска заражения, а также жители мегаполисов.
У пациентов с лабораторно подтвержденным наличием COVID-19 во время инкубационного периода продолжительность сна снижается, в фазу выраженных симптомов — увеличивается. Подобное нарушение, связанное с вирусной нагрузкой, нередко сопровождается множественными сновидениями или кошмарами. Кроме того, существует предположение, что большое количество инсомний, прогрессирующих во время пандемии, может быть обусловлено бессимптомным течением коронавирусной инфекции.
Почему возникают проблемы со сном?
Существует множество факторов, обуславливающих развитие коронасомнии:
Кроме того, бессонницу после ковида связывают с обильными вечерними трапезами, злоупотреблением алкоголем, использованием перед сном светоизлучающих электронных гаджетов. У неинфицированных людей нарушения сна могут обуславливаться чувством «ожидания» болезни.
Что делать с бессонницей при коронавирусе?
Для устранения или минимизации проявлений коронасомнии врачи советуют:
Как восстановить сон после коронавируса?
Многие пациенты, перенесшие коронавирусную болезнь, замечают, что им стало тяжело спать лежа. При серьезных нарушениях сна и циркадных ритмов необходимо обратиться к врачу. Профильный специалист в индивидуальном порядке порекомендует лекарственные препараты и проведет курс краткосрочной когнитивно-поведенческой терапии.
Советы врачей при плохом сне
Подобное состояние может быть обусловлено поражением легких и последующими проблемами с дыханием. В данной ситуации категорически не рекомендуется использовать снотворные препараты. Прежде всего, необходимо провести мониторинг дыхательных функций и на его основании подобрать соответствующее лечение.
Бессонница при коронавирусе
Важное о коронавирусе
Новая коронавирусная инфекция не устаёт поражать врачей и учёных многообразием проявлений, непредсказуемостью сценария и «всеядностью» возбудителя. При выраженной тропности вируса SARS-CoV-2 к лёгочной ткани и эндотелию кровеносных сосудов он способен прямо или косвенно поражать практически все органы и системы. Репликация вируса может происходить в тканях сердечной мышцы, в периферических нервных узлах, в структурах головного и спинного мозга. Те органы, куда вирус не добирается сам, становятся жертвой цитокинового шторма – несоразмерного иммунного ответа, ведущего к саморазрушению организма.
Может ли быть бессонница при коронавирусе?
Причины бессонницы при ковиде
Многие врачи не без основания считают, что потеря сна при коронавирусе обусловлена не столько нейрогенным, сколько психосоматическим и гормональным факторами. Большая часть населения убедилась, что COVID-19 – далеко не обычный сезонный грипп и несёт реальную угрозу жизни. Это вызывает стресс и выброс в кровь адреналина (гормон стресса) и норадреналина (гормон бодрствования). Продукция «эликсира сна» мелатонина наоборот сокращается.
Люди беспокоятся по поводу сопутствующих заболеваний, опасаются за судьбу близких, просто не знают, чем они заболели, пока не сданы анализы. Проблемы со сном обуславливают и непосредственные проявления болезни – невралгические боли, миалгия, кашель, стеснённость в груди не дают нормально заснуть. Многим из-за особенностей телесной конституции не комфортно спать на животе, а именно такая поза показана для устранения застоя в лёгких.
Помимо бессонницы пациенты жалуются на нарушение дыхания, потливость, тревожные и кошмарные сны. Довольно часто во сне люди тонут в водоёмах, задыхаются под завалами, ломают рёбра, становятся жертвами удавов. Это может быть как отражением в подсознании внешней информации об остром респираторном дистресс-синдроме (ОРДС) из прессы и интернета, так и реальными предвестниками поражения лёгких.
Нарушения сна могут быть связаны с приемом лекарственных препаратов, прямо не связанных с лечением ковида. Это психостимуляторы, антидепрессанты, некоторые бетаблокаторы, применяемые при артериальной гипертензии, препараты от болезни Альцгеймера. Если в приёме таких лекарств нет жизненной необходимости, на период острого респираторного заболевания от них лучше отказаться или снизить дозу, заранее необходимо посоветоваться с врачом. Самостоятельное назначение или отказ от каких-либо лекарств может навредить вашему здоровью.
Врачи ковидных стационаров отмечают, что для тяжёлого течения болезни более характерно помутнение сознания, вызванное тяжелой интоксикацией и гипоксией. Тяжёлым пациентам уже не до бессонницы. Но если у вас пропал сон при коронавирусе, это вовсе не означает, что всё обойдётся, и не нужно следовать предписаниям врача и соблюдать постельный режим.
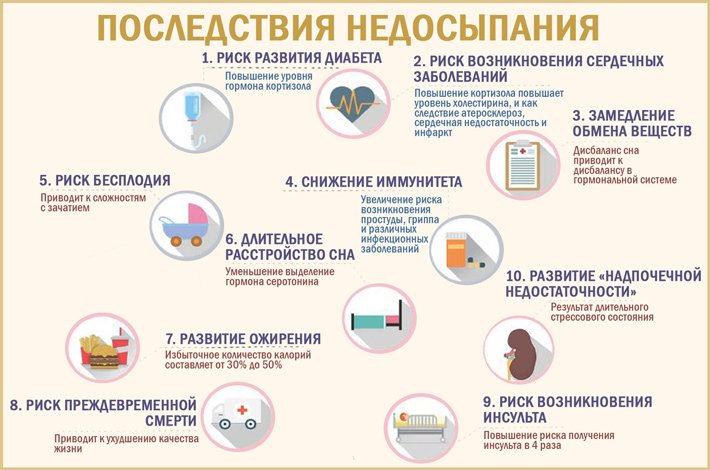
Последствия нарушения сна
Народная мудрость гласит: «С болезнью надо переспать». Чем меньше внешних сигналов поступает в мозг, тем проще организму бороться с инфекцией и преодолевать её последствия. Бессонница если не усугубляет течение заболевания, то, как минимум, не приближает вас к выздоровлению. А когда дела пошли на поправку, плохой сон не даёт восстановиться в оптимальные сроки.
Регулярное и длительное нарушение сна после коронавируса свидетельствует, скорее всего, о достаточно серьёзном поражении нервных центров, ответственных за сон и бодрствование, либо эпифи́за (epiphysis cerebri) — железы внутренней секреции, расположенной в области среднего мозга и ответственной за выработку гормона сна мелатонина. Это вещество регулирует циркадный (суточный) ритм у всех высших животных и даже у некоторых растений.
В отдельных случаях проблемы со сном после коронавируса могут быть обусловлены уже имевшимися психологическими или психическими расстройствами, которые обострились на фоне стресса, гипоксии и интоксикации.
Нарушения сна могут привести к устойчивым депрессивным состояниям, тревожным расстройствам, раздражительности, снижению когнитивных навыков и общей работоспособности. ОКР — обсессивно-компульсивные расстройства (в советской психотерапевтической практике они метко назывались «навязчивыми состояниями») — принимают подчас причудливые циклические формы. Пациент опасается, что не сможет заснуть, постоянно думает об этом и действительно не может заснуть.
Усугубляются хронические заболевания сердечно-сосудистой системы, желудка, периферической нервной системы. Индивид становится тяжелым в общении. Человек сам не понимает, что с нарушением сна надо что-то делать.
Что делать с бессонницей при коронавирусе?
Проявления ОКР и проблемы со сном после ковида, возникающие чаще трёх раз в неделю и усугубляющие постковидный синдром, требуют обращения к психотерапевту, психологу или узкому специалисту-сомнологу. Не исключено, что для определения эффективного лечения потребуется тщательное обследование, в том числе в стационаре.
Если не все так плохо, возможно самостоятельное лечение в домашних условиях, однако на консультацию к специалисту всё-таки записаться стоит. Это особенно актуально для лиц в возрасте 40+, как женщин, так и мужчин, у которых поражения в результате ковида могут наложиться на возрастную гормональную перестройку.
Лекарства
Итак, у вас бессонница при коронавирусе — что же делать в домашних условиях? Если болезнь только началась и протекает в лёгкой форме, следует ограничиться приёмом препаратов с мелатонином (Мелаксен, Меларена). Любые седативные средства могут серьёзно усугубить ситуацию, вызвав угнетение дыхательного центра, что крайне нежелательно при ковиде. Анальгетики стоит принимать только при температуре выше 38,5-39°C. Во-первых, следует дать организму самому бороться с инфекционным агентом, во-вторых, большинство болеутоляющих препаратов снижает естественный синтез мелатонина и нарушает сон. Следует исключить любые психостимуляторы – алкоголь, кофе, антидепрессанты.
Существует гипотеза, что нарушение сердечной деятельности и сна при лихорадочных состояниях может быть обусловлено дефицитом ионов магния. Врачи рекомендуют принимать препараты магния в активной фазе болезни и в период реконвалесценции. Также показаны микроэлементы — хром и селен.
Когда худшее осталось позади, перечень лекарственных препаратов можно расширить за счёт легких седативных средств растительного происхождения (аптечные экстракты пустырника, пассифлоры, афобазол, персен). Более сильные седативные препараты, а также болеутоляющие средства при невралгиях, головной боли, ломоте в суставах нужно принимать только по предписанию врача.
Народные методы
Народная медицина знает множество способов избавления от тревоги и плохого сна, в том числе после ковида. Вот несколько рецептов 5 :
Бессонница после коронавируса
Ввиду молодости коронавирусной инфекции ученые не могут уверенно сказать о длительности постковидного синдрома, в том числе в части когнитивных и неврологических нарушений. Практика показывает, что нарушения сна, памяти, ментальной работоспособности могут продолжаться как минимум полгода после выздоровления. На сроки восстановления влияет тяжесть течения болезни, возраст пациента и наличие патологий центральной нервной системы до коронавируса.
Как восстановить сон после коронавируса?
Бесспорных методик пока просто нет, поскольку до конца неизвестен механизм поражения нервных центров отвечающих за сон. На первом плане пока остаются общие рекомендации по разумному чередованию труда и отдыха, соблюдению правил питания, полному отказу от вредных привычек или хотя бы минимизации приема алкоголя и курения. Занятия спортом после ковида нужно возобновлять с предельной осторожностью, особенно если перенесён ОРДС, но вот прогулки перед сном не помешают в любом случае. Спать нужно в хорошо проветриваемом помещении на удобной постели, располагающей к полноценному отдыху.
Советы врачей при плохом сне
Бессонница – это не самостоятельное заболевание, а проявление нервного или гормонального расстройства, которое развилось самостоятельно или под воздействием инфекции. Нарушения сна после ковида не фатальны, но существенно снижают качество жизни и способны вызвать новые дисфункции в организме. Почему при коронавирусе бессонница настигает далеко не всех, пока до конца не ясно. Избавиться от неприятного явления самостоятельно не просто, лучше обратиться за советом к психологу, психотерапевту или неврологу. Категорически нельзя лечить бессонницу алкоголем и другими психоактивными веществами и сильными седативными препаратами. Это сформирует болезненную зависимость — алкоголь заменит естественную выработку гормона сна мелатонина.
Отзывы переболевших COVID-19 с бессонницей
Переболели с женой дома, достаточно тяжело, но к счастью без одышки и цитокинового шторма. Во время болезни про бессонницу не думал, лежал в полузабытьи с температурой 39,5. Зато сейчас внутри как будто сломались внутренние часы. Раньше просыпался без будильника в нужное время. Теперь ставлю два будильника в телефоне.
Александр, 50 лет
Болела не серьезно, почти на ногах, думала что всё обойдётся. А не тут-то было. Уже месяц толком не могу спать ночью и зеваю на работе днём. Пью на ночь мелаксен, но без особого эффекта.
Валентина, 36 лет
Отлежала в больнице две недели. К счастью без ИВЛ. Сейчас остаточные явления со стороны легких и что-то с головой. Памяти нет. Запахи не чувствую. Отвратительно сплю. Про бессонницу при ковиде не врут! Ворочаюсь до часу-двух, потом пью снотворное, проваливаюсь до 5 утра и снова ни в одном глазу!
Дарья, 45 лет
Бессонница при коронавирусе? Не, не слышал! Хотя переболели всей семьёй. Мы с женой в легкой форме, а вот тёща де недели с температурой 40 лежала. Думали уже её в больницу отправлять. Она реально почти не спала из-за кашля. И сейчас постоянно по ночам бодрствует. Читает, сериалы смотрит. Говорит спать не могу, боюсь задохнуться во сне.
Михаил, 25 лет
Нарушение сна – характерный симптом легких и среднетяжелых форм коронавирусной инфекции. Он отмечается в 35-42% случаях у выздоравливающих после ковида пациентов. Препараты в основном малоэффективны, восстановление нормального сна происходит постепенно, причем у ряда пациентов – не до конца. Примерно та же ситуация наблюдается с восстановлением обоняния, что свидетельствует о нейротропности патогена SARS-CoV-2.
Видео по теме
Примечания:
1 Бьёт по нервам. Правда ли, что потеря обоняния – признак сравнительно лёгкой формы ковида: https://www.gazeta.ru/social/2020/12/23/13411370.shtml
2 Ковидные заметки. Дневник пациента, сравнительно легко переболевшего ковидом дома: https://twitterguru.ru/kovidny-e-zametki/
9 комментариев к “Бессонница при коронавирусе”
У меня поставлен диагноз коронавирус. Уже 7 день протекает болезнь. Темп. постоянная 37.3 Боль в груди, бессоница. Что можно попить от бессоницы?
Про бессонницу
Я по этому пути иду уже приблизительно 9 месяц..
Есть выводы и могу всем посоветовать следующее:
-не впадать в панику!! Очень хорошо что вы теперь понимаете что это «всего лишь» последствия ковида. Мне было тяжелее — я не знал что со мной происходит, это трэш, если бы я знал что это последствия ковида и нужно просто ждать я бы не был так перепуган)) СОВЕТ походы к сомнологам психиатрам и прочим думаю в большинстве случаев вопрос не решат! нуу это не их компетенция.. Что делать? Ждать! Если без паники и таблеток то приблизительно через 6 месяцев восстановитесь, будут заново воссозданы нейронные связи и всё будет норм, если будете «лечиться» бензодиазипинами типа Феназепам то проблему наживёте уже по настоящему..
Так же хочу обрадовать/успокоить не переживайте — вы спите!)) да вы всё слышите целую ночь до утра мыслительный процесс переживание что вы не спите, утром болит в груди и учащённый пульс как будто вы стали «сердечником» но это не сердце! невралгия типа..
Ну так вот, не сомневайтесь, вот при всём этом вы всё же спали!))
Если вы сомневаетесь спали или нет, то ответ да спали. Кто не спит тот уже не сомневается, официально медицина говорит что приблизительно через 2 недели без сна человек умирает, но я скажу хватит и 5 дней что бы потерять способность думать и говорить, нет мозги ползают как червяк и язык как то ворочается но вот на панику например сил нет, самоощущение почти никакое ниже плинтуса и еле дышите.. Если вы ходите на работу то поверьте вы спите. Секунду через секунду или ещё как но сон есть, подёргивания конечностей например явный признак отключения определённых участков мозга и тд..
Итак что же делать??
Во первых не паниковать и ждать
Во вторых физическая активность — желательно 10000 шагов в день, ставите программку шагомер на смартфон и вперёд! Перед»отходом ко сну»))
Я ещё и гантелями махал.
Излишнее перенапряжение снимать тиларидженом, его вам с удовольствием выпишут в психдиспансере,там врачи учасливые и внимательные))
И.. и терпеливо ждать полноценной жизни!
Особо мнительные и перепуганные как например я могут успеть приобрести панические атаки, которые тоже можно отменить просто успокоившись!
Для экстрималов кто хочет почувствовать сон можете не спать 36 часов и расслабившись например тиларидженом обязательно уснёте! Но перезагрузка не произойдёт на следующую ночь всё будет по-прежнему..
Всем терпения и хороших снов!
Пс я сейчас выключаюсь на 5-7 часов но периодически всю ночь «бдю» но теперь понимаю что всё же спал))
Демин Евгений
сегодня
Я по этому пути иду уже приблизительно 9 месяц..
Есть выводы и могу всем посоветовать следующее:
-не впадать в панику!! Очень хорошо что вы теперь понимаете что это «всего лишь» последствия ковида. Мне было тяжелее — я не знал что со мной происходит, это полный трэш, если бы я знал что это последствия ковида и нужно просто ждать я бы не был так перепуган)) Даю совет походы к сомнологам психиатрам и прочим думаю в большинстве случаев вопрос не решают! нуу это не их компетенция.. Что делать? Ждать! Если без паники и таблеток то приблизительно через 6 месяцев восстановитесь, будут заново воссозданы нейронные связи и всё будет норм, если будете «лечиться» бензодиазипинами типа Феназепам то проблему наживёте уже по настоящему..
Так же хочу обрадовать/успокоить не переживайте — вы спите!)) да вы всё слышите целую ночь до утра мыслительный процесс переживание что вы не спите, утром болит в груди и учащённый пульс как будто вы стали «сердечником» но это не сердце! невралгия типа..
Ну так вот, не сомневайтесь, вот при всём этом вы всё же спали!))
Если вы сомневаетесь спали или нет, то ответ да спали. Кто не спит тот уже не сомневается, официально медицина говорит что приблизительно через 2 недели без сна человек умирает, но я скажу хватит и 5 дней что бы потерять способность думать и говорить, нет мозги ползают как червяк и язык как то ворочается но вот на панику например сил нет, самоощущение почти никакое ниже плинтуса и еле дышите.. Если вы ходите на работу то поверьте вы спите. Сесуду через секунду или ещё как но сон есть, подёргивания конечностей например явный признак отключения определённых участков мозга и тд..
Итак что же делать??
Во первых не паниковать и ждать
Во вторых физическая активность — желательно 10000 шагов в день, ставите программку шагомер на смартфон и вперёд! Перед «отходом ко сну»))
Я ещё и гантелями махал.
Излишнее перенапряжение снимать тиларидженом, его вам с удовольствием выпишут в психдиспансере,там врачи учасливые и внимательные))
И.. и терпеливо ждать полноценной жизни!
Особо мнительные и перепуганные как например я могут успеть приобрести панические атаки, которые тоже можно отменить просто успокоившись!
Для экстрималов кто хочет почувствовать сон можете не спать 36 часов и расслабившись например тиларидженом обязательно уснёте! Но перезагрузка не произойдёт на следующую ночь всё будет по-прежнему..
Всем терпения и хороших снов!
Пс я сейчас выключаюсь на 5-7 часов но периодически всю ночь «бдю» но теперь понимаю что всё равно спал
Да, есть такое. Встречается редко как постковид. 9 месяцев это серьезно, с таким подходом вы точно выздоровете. Главное не паниковать и успокоится и надо это бессонницу принять как есть и просто жить с ним. Самое главное это не смертельно, со временем все пройдёт с учетом всех тех рекомендаций которые даны. Если совсем не спите, можно этот нейролептик выпить, доза маленькая, даже четвертинка 1 мг вырубает человека, привыкания нет и потом постепенно надо уходить от него.
Болею ковидом, две недели пролежала в госпитале,выписали с + пцр тесте.сна нет,подскажите как наладить
Болею коронавирусом, 2 недели лечился в больнице, тяжёлого течения и приступов не было. Выписали сижу дома бессонница не могу уснуть. Ничего не действует. Теплое молоко и чай мяти пью вечером засыпаю на полчаса. Просыпаю и так хожу сутками. Есди честно очень неприятно, и непонятно сколько так будет. Не спиться и постоянно кушать хочется. Раньше в один раз сутки нормально ел и в другое время стакан чая хватало. А тут не спишь 5 буханок не хватает наверное не говоря о другой еде. Может есть у кого советы и рекомендации.
При ковиде не могу спать что делать
Согласно мировым данным, до 88 % пациентов с COVID-19 страдают от бессонницы. Кроме того, нарушения сна, связанные с работой в условиях коронавирусной инфекции, испытывает 30 % медперсонала. Распространенность нарушений сна в период второй и третьей волн варьировала от 3 % до 88 %. Причем больше страдали пациенты (74,8 %), медработники — 36 %, население в целом — 32,3 %. Больные COVID-19 испытывали трудности со сном в остром периоде, а также бессонницу, депрессию и тревогу 6 месяцев спустя.
В интервью «МВ» заведующая неврологическим отделением РКМЦ Управления делами Президента Республики Беларусь, врач-невролог-сомнолог, кандидат мед. наук, доцент Наталия Чечик рассказала, на что обратить внимание при диагностике и лечении расстройств сна, в т. ч. возникших на фоне COVID-19.
Наталия Чечик, заведующая неврологическим отделением РКМЦ Управления делами Президента Республики Беларусь, врач-невролог-сомнолог, кандидат мед. наук, доцент. Наталия Михайловна, когда можно говорить, что у пациента бессонница? Что значит здоровый сон?
Бессонница, или инсомния, — это расстройство сна, связанное с невозможностью либо его начать, либо качественно поддерживать, либо ощущать восстанавливающий эффект сна. При бессоннице человек не спит не менее трех ночей в неделю в течение трех месяцев.
Бессонница бывает острая и хроническая. Острая появляется, как правило, как реакция на стресс и заканчивается после короткого курса лечения. Рекомендуется соблюдение режима и гигиены сна. Назначаются седативные препараты (рецептурные и безрецептурные), поведенческая терапия.
Острая инсомния нередко излечивается самостоятельно, без медикаментов, исчезает вместе с вызвавшим ее стрессом. Но если это состояние длится более 3 месяцев (сохраняются стресс, провоцирующие и поддерживающие факторы), инсомния переходит в хроническую форму, клинически присоединяются коморбидные расстройства: неустойчивое артериальное давление, боли в сердце, головные боли и т. д. Классификация инсомнии насчитывает около 50 различных форм хронической бессонницы.
Продолжительность здорового сна у взрослого человека — 7–8 часов. Нормальный 8-часовой сон состоит из 4–6 циклов, каждый по 90 минут, любой цикл содержит 2 фазы: быстрый (15–25 % от всего сна) и медленный (75–85 %) сон.
В фазе быстрого сна мы видим сновидения, реализуем свои эмоции. В эту фазу происходит переработка информации, поступившей в мозг в период бодрствования, включение механизмов памяти, стабилизация эмоциональной сферы и др.
Во время глубокого сна восстанавливаются энергетические запасы мозга и организма в целом, происходит синтез белков, гормонов, ферментов. Сон — восстановительный процесс организма, и его дефицит вызывает когнитивные, обменные, гормональные нарушения, повышенный уровень стресса.
Почему возникает бессонница, каковы причины и особенности нарушения сна при COVID-19?
Основная причина бессонницы — гиперактивация. Если она связана с мозговыми нарушениями, то называется корковой, если с заболеванием вегетативной нервной системы — симпатической, если с гормональными нарушениями щитовидной железы — эндокринной.
Эмоциональная гиперактивация ассоциирована с тревогой, внутренним напряжением, страхами, когнитивная — с навязчивыми мыслями, поведенческая — с нарушениями гигиены сна, депривацией сна, сменной работой, джетлагом. Гиперактивация может быть вторичной, т. е. возникать при психических расстройствах (тревожных, депрессивных, аффективных), хроническом болевом синдроме.
Одна из главных причин развития бессонницы — снижение синтеза мелатонина. В современных условиях этому способствуют искусственное освещение, посменная работа, смена часовых поясов в течение суток, прием некоторых лекарственных средств, различные заболевания.
К слову, функции мелатонина не ограничиваются снотворным действием. Этот гормон обеспечивает регуляцию биоритмов, нормализацию АД, снижает энергетические затраты миокарда, нормализует моторику и секрецию желудка, регулирует работу эндокринной системы, оказывает антидепрессивный эффект, обладает противораковыми свойствами, а также способствует укреплению иммунной системы. При снижении количества мелатонина снижается и выработка Т-лимфоцитов, Т-киллеров, убивающих инфекцию, соответственно, ослабляется антивирусный иммунитет.
С возрастом синтез мелатонина уменьшается. Есть предположения, что этим можно объяснить, почему люди старше 65 лет более подвержены заражению COVID-19.
Если говорить о бессоннице на фоне COVID-19, то по сей день в сомнологии открытым остается вопрос о связи между заболеваемостью коронавирусом (вирусная нагрузка), острым респираторным дистресс-синдромом и нарушениями сна, поскольку симптоматика в клинической практике не всегда вписывается в логику причинно-следственных связей. Исходя из литературных данных и наших собственных наблюдений, можно выделить две причины инсомнии.
Первая — психологическая — стресс, тревога, страх перед заболеванием, одиночество и отсутствие поддержки близких во время изоляции. Вторая причина связана непосредственно с вирусным поражением головного мозга и центральной нервной системы (ЦНС). Одна из составляющих этого поражения — воздействие на гипоталамо-гипофизарно-надпочечниковую систему, которая вырабатывает гормоны, защищающие нас от стресса. Кроме того, вирус поражает структуры, отвечающие за сам сон, — ретикулярную формацию, подкорковые ядра, ядра ствола мозга.
Вирус может достигать ЦНС через носовые, а также гематогенные маршруты. Последующая секреция иммунологических медиаторов сопровождается возбудительными реакциями со стороны нервной и эндокринной систем. Также во время болезни головной мозг испытывает интоксикацию — корковая причина инсомнии. Интоксикация вызывает повышенную сонливость и заторможенность: человек спит днем, ночью уснуть не может, в итоге нарушаются циркадные ритмы. С другой стороны, возникают болевые синдромы, головные боли, которые в свою очередь тоже нарушают сон.
Кроме бессонницы наблюдаете ли еще какие-либо расстройства сна на фоне COVID-19?
Как осложнение коронавирусной инфекции развиваются опасные состояния с нарушением дыхания — обструктивное и центральное апноэ сна. Синдром обструктивного апноэ сна (СОАС) характеризуется храпом, периодическим спадением верхних дыхательных путей на уровне глотки и прекращением легочной вентиляции при сохраняющихся дыхательных усилиях, снижением уровня кислорода крови, грубой фрагментацией сна и избыточной дневной сонливостью.
Центральное апноэ сна возникает вследствие поражения дыхательного центра. Синдром апноэ сна вызывает нарушение газообмена, гипоксию, гипоксемию, ухудшение оксигенации головного мозга, сердца, обусловливает степень тяжести кардиологических, сосудистых заболеваний, когнитивных нарушений. СОАС является фактором риска развития инфарктов сердца и мозга, синдрома внезапной смерти во сне вследствие нарушения сердечного ритма.
Еще одно осложнение COVID-19 — синдром беспокойных ног во сне, вызванный полинейропатией, которая может развиваться в постковидном либо остром периоде. У человека возникают неприятные ощущения (боль, онемение) в нижних конечностях, из-за чего он беспорядочно двигает ногами во сне, чтобы как-то облегчить это состояние, и просыпается.
У пациентов, переболевших COVID-19, наблюдаются астенические и тревожные расстройства.
В центре разработаны и внедрены программы реабилитации для перенесших COVID-19 и получивших неврологические осложнения. Мы уже обследовали 100 пациентов, обратившихся с различными расстройствами сна после перенесенной коронавирусной инфекции. Сейчас обрабатываем полученные данные, смотрим, какие фазы сна нарушены, как часто встречаются дыхательные расстройства и т. д.
Врачи общей практики отмечают, что на бессонницу постоянно жалуются пожилые пациенты…
На самом деле это может быть псевдоинсомния. Во-первых, с возрастом потребность в сне уменьшается до 6–7 часов. Во-вторых, у пожилых людей, которые не работают, нарушается режим дня: они могут вздремнуть в обед или уснуть часов в 8 вечера. Конечно, к 2 часам ночи они уже выспались, но пробуждение в это время воспринимают как бессонницу. То есть у пожилых людей сон может быть фрагментированным. Общее время сна за сутки тем не менее составляет 6–7 часов, и этого достаточно в пожилом возрасте. Хотя и в таком случае они могут не чувствовать себя отдохнувшими: сказываются плохое общее состояние, подавленность, возможно, тревожно-депрессивные расстройства, энцефалопатия. Люди, которые трудились в ночную смену, страдают бессонницей вследствие сформированного нарушения циркадных ритмов.
Каким образом полноценный сон способствует хорошему самочувствию?
Сон играет важную роль в регуляции клеточных процессов, а также гуморального иммунитета. Недосыпание может снизить негативный иммунный ответ и повысить риски развития психических расстройств.
Функция здорового сна — анаболическая, т. е. синтез гормонов, ферментов, белков, которые вос-станавливают структуры тканей организма и тем самым обеспечивают увеличение продолжитель-ности жизни. Выработка соматотропного гормона, способствующего синтезу белка и таким образом росту и развитию организма в детском возрасте, у взрослых обеспечивает регенерацию тканей. Женщины наверняка замечали: стоит хорошо выспаться, как морщинки разглаживаются.
В глубоком сне осуществляется очистительная функция головного мозга. Очищение в организме происходит посредством лимфатических сосудов, которых нет в ЦНС. В ЦНС есть гематоэнцефалический барьер, который полностью ее защищает от вредных воздействий. Очищение здесь происходит путем вымывания вредных веществ, продуктов жизнедеятельности головного мозга спинномозговой жидкостью в период глубокого медленного сна. Соответственно, если медленного сна недостаточно, очистительная функция не выполняется, происходит накопление патологического белка — амилоида. Все это приводит к нарушениям памяти, внимания и заканчивается выраженными когнитивными расстройствами, деменцией.
Как диагностировать и лечить бессонницу, в т. ч. возникшую на фоне COVID-19? На что стоит обратить внимание врачам общей практики?
Самый достоверный способ диагностики нарушений сна — полисомнография. Это не рутинный метод, но он вполне доступен в крупных клиниках. В нашем центре лаборатория сна существует уже 10 лет. Пройти обследование может каждый, кто страдает нарушением сна. Показание определяет врач любой специальности. Полисомнография позволяет выявить, какой цикл сна нарушен, проконтролировать ночную сатурацию, обнаружить дыхательную, сердечно-сосудистую патологию во сне, проследить колебания артериального давления, диагностировать синдром апноэ сна, синдром беспокойных ног и т. д. Мы выявляем основную причину расстройства сна — первично оно или возникло вследствие патологии внутренних органов или систем. После обследования подбираем лечение.
К сожалению, терапевты иногда недооценивают серьезность ситуации с нарушениями во сне. Нельзя назначить снотворный препарат, не разобравшись в причине бессонницы. Действие различных групп снотворных препаратов не учитывается.
К расстройствам сна нужно подходить дифференцированно, воздействовать на причину.
Классификация насчитывает до 50 видов бессонницы, поэтому ключевое значение имеет их точная диагностика и адекватная терапия.
Терапевт должен исключить заболевания, при которых бессонница является симптомом. Кроме того, необходимо провести психотерапевтическое тестирование на выявление депрессии, тревоги и др. Пожилому пациенту можно предложить некоторое время вести дневник сна, чтобы проследить, достаточно ли он спит в сутки. Врач общей практики может поставить предварительный диагноз и направить к узкому специалисту, в т. ч. сомнологу.
У перенесших COVID-19, особенно в тяжелой форме, развиваются астенические, тревожные расстройства, одним из симптомов которых является бессонница. Таким пациентам стоит поработать с психологами, психотерапевтами. Как правило, необходимо комплексное лечение: общеукрепляющее, снимающее тревогу, страх, напряжение, а также психотерапевтические методы коррекции.
Особое внимание уделяется назначению мелатонина, который вошел в протоколы профилактики и лечения начальных проявлений COVID-19 благодаря его свойствам иммунной защиты. Мелатонин назначается при бессоннице, особенно у пожилых людей, когда синтез его недостаточен.
Эффективны ли при бессоннице валериана, ромашка и т. п.?
Это действительно неплохие средства. Нормализовать легкие расстройства сна можно с помощью народных средств, таких как мед с молоком на ночь.
Полезны продукты, богатые триптофаном, недостаток которого может привести к бессоннице, — индейка, бананы, сыр, кунжут.
Обязательна гигиена сна: не переедать на ночь, не употреблять вечером тяжелые, жирные продукты, например, красное мясо (организм продолжает работать, переваривая пищу). Алкоголь оказывает быстрое усыпляющее действие, но продукты его распада, наоборот, вскоре вызывают пробуждение.
С какими редкими видами нарушений сна к вам обращались? Поделитесь случаями из практики.
Примечательны случаи парасомнии — снохождение, сноговорение, ночные кошмары, страхи, сонный паралич и т. д. Также один из самых известных видов — синдром ночной еды, который может быть проявлением нарушения пищевого поведения. Были пациенты, которые вставали ночью поесть, причем делали это в состоянии сна, а проснувшись утром ничего не помнили.
Быстрый сон называется парадоксальным, потому что в эту фазу головной мозг работает так же активно, как и при бодрствовании, а мышцы полностью релаксированы.
Когда происходит задержка перехода из фазы быстрого сна в бодрствование, у человека возникает такое состояние, как сонный паралич, или т. н. синдром старой ведьмы. Человек не может двигаться, а мозг не полностью пробудился. При этом возникают кошмарные сновидения. Существует легенда: умирая, старая ведьма садится человеку на грудь и передает свои способности. Сонный паралич возникает при стрессах, эмоциональном потрясении. Когда я преподавала в университете, одна из моих студенток провела опрос среди своих однокурсников. Выяснилось, что сонный паралич в различной степени испытывали около 90 % студентов.
Нередко встречаются пациенты с бруксизмом. Это серьезное нарушение, при котором зубы стираются почти наполовину. Таких пациентов направляем к ортодонтам, чтобы изготовить специальные капы.
Встречался в моей практике и синдром снохождения, а также случаи вокализации — смех, напевание во сне, издавание других звуков.
Наблюдались пациенты с гиперсомнией, когда длительность сна значительно превышает норму либо человек засыпает в самый неподходящий момент днем на фоне всплеска эмоций или смеха. Одним из проявлений таких состояний является нарколепсия. До конца это явление не изучено, выявляется врожденный недостаток орексин-содержащих нейронов, участвующих в регуляции циклов сон/бодрствование.
Другой причиной являются скрытые психологические проблемы пациента. Так, у нас обследовалась девочка, у которой был скрытый конфликт с матерью. Чтобы избежать ссор, когда мама приходила с работы, девочка уходила спать. Впоследствии это трансформировалось в засыпание днем — во время работы и в другие неожиданные моменты.
С каждым пациентом приходится разбираться индивидуально, причины бессонницы самые разные. Нужно постоянно учиться, читать, ведь каждый день перед тобой очень много загадок. Приходишь на работу — и всякий раз предстоит решить какой-то ребус. Это большая ответственность.