При боли в яичнике что выпить
Боль в яичниках
Боль в яичниках – распространенный симптом, свидетельствующих о заболеваниях женской половой сферы. Боли могут иметь различный характер и интенсивность, отдавать в соседние области и органы. Подобное состояние не должно оставаться без внимания, ведь любую патологию гораздо проще вылечить на ранних стадиях. Высококвалифицированный врач-гинеколог нашей клиники проведет качественную диагностику, отличит нормальные физиологические боли от патологического болевого синдрома, назначит индивидуальный курс лечения, чтобы вернуть пациенткам их бесценное здоровье.
Причины болей в яичниках
Многие пациентки считают, что боль в яичниках – это всегда признак воспаления, но существуют и иные болезни, проявляющиеся аналогичным симптомом. Кроме того, существуют физиологические боли, которые могут появиться и у здоровых женщин. Чаще всего причинами болей являются:
У здоровых женщин боль в яичниках может являться проявлением так называемого овуляторного синдрома. Это значит, что болезненные ощущения возникают в момент разрыва фолликула, из которого выходит зрелая яйцеклетка. Обычно это происходит в середине цикла. Боль при таком состоянии может локализоваться то с одной, то с другой стороны. Овуляторный синдром не является патологическим состоянием.
Боли в яичниках: диагностика и лечение в нашей клинике
Если вы обнаружили у себя боль в области яичников, не стоит откладывать посещение врача. Опытный специалист нашего медицинского центра проведет тщательный анализ ваших жалоб, назначат ряд диагностических мероприятий для уточнения диагноза и разработают эффективную тактику лечения.
Для исследования яичников применяются следующие методы:
Лечение может быть как консервативным, так и хирургическим в зависимости от выявленной причины боли.
Популярные вопросы
Когда боль в яичниках – норма?
Ответ: В норме яичники могут болеть вследствие циклических изменений, связанных с созреванием и выходом из фолликула яйцеклетки в момент овуляции. В остальных случаях боль является признаком патологии и требует внимания специалиста.
Можно ли принять обезболивающее лекарство, если болят яичники?
Ответ: Самостоятельный прием обезболивающих препаратов допускается при болях, вызванных кистой крупного размера. Если же есть подозрение, что болевые ощущения вызваны иным острым заболеванием, настоятельно рекомендуем не заниматься самолечением, а как можно скорее обратиться к врачу-гинекологу.
Как точно определить, что болят именно яичники, а не соседний орган?
Ответ: Определить точную локализацию боли в малом тазу довольно сложно, часто сделать это может только врач. Следует обращать внимание на характер боли, ее интенсивность при пальпации.
Нестероидные противовоспалительные препараты в гинекологической практике
Болевой синдром сопровождает целый ряд распространенных гинекологических заболеваний и может быть основной жалобой, предъявляемой больной. Боль приносит не только физическое страдание, она всегда сопровождается тяжелыми эмоциональными переживаниями. Нейр
Болевой синдром сопровождает целый ряд распространенных гинекологических заболеваний и может быть основной жалобой, предъявляемой больной. Боль приносит не только физическое страдание, она всегда сопровождается тяжелыми эмоциональными переживаниями. Нейрофизиологи утверждают, что боль в большой мере является производной высшей нервной деятельности. Мы способны осознавать боль, давать ей оценку; в то же время боль может влиять на восприятие мира в целом, искажать его. В конечном итоге долго не проходящая боль оказывается в центре всей человеческой жизни. Она может овладеть сознанием и изменить личность.
Наверное, практически каждая женщина хоть раз в жизни сталкивалась с таким состоянием, как болезненные менструации. У некоторых болевой синдром во время менструации выражен настолько сильно, что женщина оказывается полностью нетрудоспособной. В то же время в гинекологической практике нам приходится часто выполнять всевозможные инвазивные вмешательства, сопровождающиеся болевым синдромом, подчас довольно сильным, при которых обычно не принято использовать общий наркоз. В этой ситуации приходится прибегать к ненаркотическим анальгетикам, эффективность которых может в значительной степени варьировать. В данной статье мы намерены затронуть проблемы, связанные с болевым синдромом в гинекологической практике, и предложить варианты терапии этого состояния.
Дисменорея или болезненные менструации являются одной из наиболее распространенных причин пропуска работы или учебы. На многих государственных предприятиях до сих пор существует такое понятие, как «женский день», что позволяет женщине 1 раз в месяц пережить «критические дни» не на рабочем месте.
Дисменорея подразделяется на первичную и вторичную. Под первичной дисменореей понимают болезненные менструации при отсутствии патологических изменений со стороны половых органов. При вторичной дисменорее болезненные менструации обусловлены наличием гинекологических заболеваний, чаще всего это эндометриоз, воспалительные заболевания половых органов, миома матки и др. По данным различных авторов, частота встречаемости дисменореи в зависимости от возраста колеблется от 60 до 92%. Очевидно, что первичная дисменорея встречается преимущественно у подростков, в то время как вторичная характерна для более старшей возрастной группы.
Первичная дисменорея обычно развивается через 6-12 мес после менархе, когда появляются первые овуляторные циклы. Симптомы дисменореи обычно возникают с началом менструации, редко за день до ее начала, и характеризуются схваткообразными, ноющими, дергающими, распирающими болями, которые могут иррадиировать в прямую кишку, придатки и мочевой пузырь. Помимо этого, могут наблюдаться тошнота, рвота, головная боль, раздражительность, вздутие живота и другие вегетативные явления.
Среди подростков пик встречаемости дисменореи приходится на 17-18 лет, т. е. на момент окончательного становления менструальной функции и формирования овуляторного менструального цикла. Эта закономерность, в частности, указывает на существенную роль овуляции в патогенезе первичной дисменореи.
Хотя до сих пор нет однозначных представлений об этиологии первичной дисменореи, тем не менее большинство исследователей сходятся на том, что ведущую роль в развитии этого заболевания играет дисбаланс простагландинов в матке.
Еще в 1978 г. было показано, что простагландин F2α (ПГF2α) и простагландин Е2 (ПГЕ2) во время менструации накапливаются в эндометрии и вызывают симптомы дисменореи [1]. Простагландин F2α и ПГЕ2 синтезируются из арахидоновой кислоты через так называемый циклооксигеназный путь. Активность этого ферментного пути в эндометрии регулируется половыми гормонами, точнее последовательной стимуляцией эндометрия в начале эстрогенами, а затем прогестероном. К моменту менструации в эндометрии накапливается большая концентрация простагландинов, которые вследствие лизиса клеток эндометрия высвобождаются наружу. Высвободившиеся из клеток простагландины воздействуют на миометрий, что приводит к чередованию констрикций и релаксаций гладкомышечных клеток. Маточные сокращения, обусловленные простагландинами, могут продолжаться несколько минут, а давление в матке достигать 60 мм рт. ст. Длительные сокращения матки приводят к развитию ишемии и, как следствие, к накоплению продуктов анаэробного метаболизма, которые, в свою очередь, стимулируют С-тип болевых нейронов. Другими словами, первичную дисменорею можно назвать «маточной стенокардией».
Роль простагландинов в развитии первичной дисменореи подтверждается исследованием, в ходе которого было выявлено, что концентрация простагландинов в эндометрии коррелирует с тяжестью симптомов, т. е. чем выше концентрация ПГF2α и ПГЕ2 в эндометрии, тем тяжелее протекает дисменорея [2].
Многие факторы способны модулировать эффект простагландинов на матку. К примеру, усиленные физические упражнения могут повышать тонус матки, возможно, за счет снижения маточного кровотока. Многие спортсменки отмечают, что усиленные тренировки во время менструации значительно усиливают симптомы дисменореи. Помимо воздействия на матку, ПГF2α и ПГЕ2 обладают способностью вызывать бронхоконстрикцию, диарею и гипертензию; в частности, диарея особенно часто сопровождается первичной дисменореей.
Для высокой продукции простагландинов в эндометрии необходимо последовательное воздействие на него вначале эстрогенов, а затем прогестерона. Очевидно, что женщины с ановуляторным менструальным циклом крайне редко страдают первичной дисменореей вследствие отсутствия у них достаточной секреции прогестерона. В связи с этим наличие овуляции является одним из факторов, обусловливающих симптомы дисменореи.
Наиболее распространенными препаратами, использующимися для лечения первичной дисменореи, являются оральные контрацептивы и нестероидные противовоспалительные средства (НПВС). Действие оральных контрацептивов в основном направлено на выключение овуляции, поскольку, как отмечалось выше, именно овуляторный менструальный цикл обеспечивает циклическую стимуляцию эндометрия, что способствует накоплению простагландинов, ответственных за развитие симптомов дисменореи. Такой метод лечения достаточно эффективен, однако при его выборе необходимо учитывать ряд факторов. Во-первых, большинство больных первичной дисменореей составляют подростки, не живущие половой жизнью, для которых проблема сопутствующей проводимому лечению контрацепции не столь актуальна, зато убежденность в неотвратимой прибавке лишнего веса «от гормонов» у них чрезвычайно крепка. Во-вторых, не во всех случаях возможно назначение оральных контрацептивов, поскольку у них есть целый ряд противопоказаний.
В-третьих, терапевтический эффект от назначения оральных контрацептивов развивается лишь через 2-3 мес от начала их приема, чем и обусловлена нерациональность их назначения в случаях особенно тяжелого течения заболевания. Таким образом, оральные контрацептивы при лечении первичной дисменореи оптимально назначать в тех случаях, когда пациентке, помимо лечения, требуется надежная контрацепция, а также при легкой и умеренной выраженности симптомов.
Другим, не менее эффективным подходом к лечению первичной дисменореи является назначение НПВС, в частности препарата ибупрофен (нурофен), наиболее широко применяющегося в клинической практике во всем мире.
Нурофен (ибупрофен) является производным фенилпропионовой кислоты. Препарат угнетает синтез простагландинов, ингибируя активность циклооксигеназы. После приема внутрь ибупрофен, входящий в состав нурофена, быстро абсорбируется из желудочно-кишечного тракта, максимальная концентрация его в плазме крови определяется через 1-2 ч. Ибупрофен метаболизируется в печени, выводится почками в неизмененном виде и в виде конъюгатов, период полувыведения составляет 2 ч. В отличие от других НПВС нурофен почти не обладает побочными эффектами, в редких случаях могут наблюдаться легкие расстройства пищеварения. Для лечения первичной дисменореи нурофен назначается в первоначальной дозе 400 мг, затем препарат применяют в дозе 200-400 мг каждые 4 ч; максимальная суточная доза составляет 1200 мг. Очевидно, что доза препарата должна подбираться в зависимости от выраженности симптомов заболевания.
В том случае, если обезболивающего эффекта нурофена недостаточно, возможно использовать комбинированный препарат нурофен плюс. В данном препарате ибупрофен объединен с кодеином, анальгетиком, действующим на опиатные рецепторы ЦНС. Приведенная выше комбинация обеспечивает более выраженный обезболивающий эффект.
Именно высокая эффективность НПВС в отношении лечения не только основных, но и сопутствующих симптомов первичной дисменореи послужила подтверждением гипотезы о роли простагландинов в патогенезе этого заболевания, в связи с этим НПВС выступают как препараты первой линии в лечении первичной дисменореи.
Хотя первичная дисменорея относится к числу наиболее распространенных гинекологических заболеваний, сопровождающихся болевым синдромом, целый ряд других гинекологических патологий нередко требует использования эффективных анальгетиков.
Вторичная дисменорея, как уже отмечалось выше, обусловлена наличием органических нарушений гениталий (табл.).
Существует ряд факторов, которые позволяют отличить вторичную дисменорею от первичной.
Наиболее частой причиной вторичной дисменореи является эндометриоз.
Однако болевой синдром не всегда оказывается ассоциирован с эндометриозом даже в тех случаях, когда заболевание выражено в значительной степени. К примеру, билатеральные большие эндометриоидные кисты яичников чаще всего бессимптомны, если только не происходит их разрыв, в то же время выраженный дискомфорт может быть следствием минимального количества активных эндометриоидных гетеротопий.
Несмотря на то что разработана патогенетическая терапия эндометриоза, включающая использование агонистов гонадотропинрилизинг-гормона и производных 19-норстероидов, довольно часто, на первых этапах лечения, а иногда и на более продолжительных сроках к основным препаратам приходится добавлять анальгетики. Это обусловлено тем, что базовые препараты оказывают максимальное воздействие не сразу, а в ряде случаев оказываются не способны в полной мере ликвидировать болевой синдром. Таким образом, в терапии эндометриоза также находят себе место препараты нурофен или нурофен плюс.
Повседневная гинекологическая практика не обходится без таких процедур, как введение и удаление внутриматочных спиралей, лечения патологии шейки матки, проведения биопсии эндометрия, гистеросальпингографии и т. д. Безусловно, в большинстве случаев для проведения этих вмешательств можно вообще не использовать обезболивающих препаратов. Еще не забыта эра абортов, производившихся без какого-либо обезболивания, однако в современных условиях этот подход представляется достаточно архаичным и негуманным. Все перечисленные выше процедуры можно проводить при достаточно эффективном обезболивании, добиваясь тем самым хорошей эмоциональной переносимости данных вмешательств. С этой целью также можно использовать нурофен плюс, лучше за 20-30 мин до процедуры и после ее завершения. Одно-двукратный прием этого препарата, в зависимости от выраженности болевого синдрома, устранит отрицательное эмоциональное восприятие со стороны пациентки.
Хотелось бы коснуться еще одного, довольно распространенного болевого синдрома. Речь идет о так называемом тазовом ганглионеврите. Это вариант радикулита, при котором происходит защемление нервных стволов, выходящих в области малого таза. Пациентки с данным заболеванием чаще всего жалуются на периодически возникающие боли в подвздошных областях. Как правило, при обследовании не удается выявить ни признаков воспалительного процесса в придатках матки, ни каких-либо иных патологических изменений. Болевой синдром у этих пациенток довольно хорошо купируется приемом анальгетиков из группы НПВС, в частности нурофена.
С 2001 г. в нашей клинике для лечения больных миомой матки мы стали применять метод эмболизации маточных артерий. После процедуры у пациенток обычно отмечается различный по выраженности болевой синдром. Длительность этого синдрома также разнится, но в среднем составляет 8 дней. Мы опробовали различные схемы обезболивания у данной категории пациенток и остановились на схеме, предполагающей использование нурофена и нурофена плюс. Нам, в частности, удалось отметить более выраженное обезболивающее воздействие данного препарата, быстрое наступление эффекта и хорошую переносимость.
Таким образом, нурофен и нурофен плюс находят достаточно широкое применение в гинекологической практике и эффективно избавляют женщин от болевого синдрома.
А. Л. Тихомиров, доктор медицинских наук, профессор
Д. М. Лубнин
МГМСУ, кафедра акушерства и гинекологии, Москва
По вопросам литературы обращайтесь в редакцию.
Что такое воспаление яичников? Причины возникновения, диагностику и методы лечения разберем в статье доктора Шеломиенко Т. В., гинеколога со стажем в 16 лет.
Определение болезни. Причины заболевания
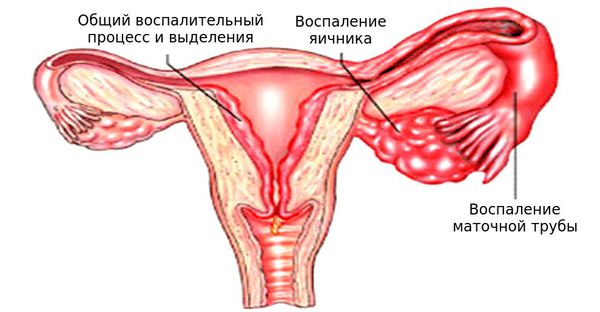
Воспаление яичников — это распространённое заболевание, при этом диагноз «Воспаление яичников» в медицинских терминах обозначается как «Аднексит», «Сальпингит» или «Сальпингоофорит». При воспалении яичников в воспалительный процесс вовлечены не только яичники, но и маточные трубы, поэтому правильным будет диагноз «Сальпингоофорит» — воспаление маточных труб с яичниками (придатков матки).
Диагнозы «Левосторонний сальпингоофорит» или «Правосторонний сальпингоофорит» сейчас не ставятся, так как этот процесс развивается с обеих сторон. Даже если женщину беспокоит боль внизу живота лишь с одной стороны, при обследовании выявляют, что воспаление двустороннее.
Причина воспаления придатков матки — бактериальная инфекция. Инфекция при сальпингоофорите попадает в матку и придатки следующими путями:
Микробная флора может быть:
Основной контингент больных — это молодые женщины, живущие половой жизнью. Однако сальпингоофоритом может страдать и девушка-подросток, которая никогда не имела половых контактов. При этом путь передачи инфекции будет не восходящим, а нисходящим, гематогенным или лимфогенным из очага инфекции, имеющегося в организме.
К факторам риска относят:
Симптомы воспаления яичников
Симптомы заболевания:
Патогенез воспаления яичников
Для понимания, что происходит при воспалении придатков матки (яичников и маточных труб), надо иметь представление об их строении и функциях.
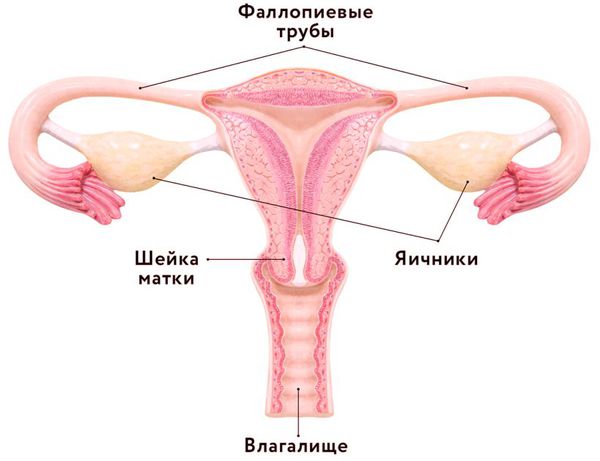
Яичники — парные женские половые железы, расположенные в полости малого таза. Это небольшие по размеру, но очень сложные по строению внутренние органы. От правильной работы яичников зависит полноценная деятельность женской репродуктивной системы [1] .
Функции яичников:
Малейший сбой в работе яичников отражается на работе всей женской репродуктивной системы.
Маточные трубы (яйцеводы, фаллопиевы трубы) — это два канала длиной 10-12 см и диаметром до 4-5 мм. Они расположены по обе стороны матки: одна из сторон фаллопиевой трубы соединена с маткой, а другая прилегает к яичнику. Своё название фаллопиевы трубы получили по фамилии известного итальянского анатома Габриэля Фаллопия, впервые описавшего их в середине 16 века.
Маточная труба состоит из:
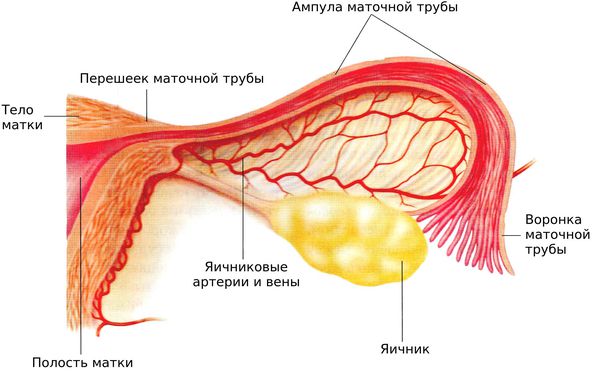
Воронка — это расширенный конец маточной трубы, который открывается в брюшину. Воронка маточной трубы окаймлена многочисленными бахромками или «фимбриями», которые способствуют захвату яйцеклетки.
Фимбрии колеблются, создавая ток, который «засасывает» вышедшую из яичника яйцеклетку в воронку маточной трубы. За воронкой следует ампула маточной трубы, далее — самая узкая часть фаллопиевой трубы — перешеек. Перешеек трубы переходит в её маточную часть, которая открывается в полость матки маточным отверстием.
Как и матка, стенки маточной трубы состоят из трёх слоёв:
Таким образом, в организме женщины маточные трубы выполняют одну, но очень важную, транспортную функцию — по ним оплодотворённая яйцеклетка проникает в матку с помощью специальных ресничек, расположенных на внутренней оболочке труб. Попав в матку, она прикрепляется и растёт.
Воспалительный процесс в маточных трубах и яичниках негативно сказывается на их структуре и функциях:
Острое воспаление яичников, своевременно диагностированное и правильно пролеченное, как правило, не переходит в хроническое. Хронический сальпингоофорит — это результат несвоевременного обращения к врачу, неправильного лечения или несоблюдения врачебных назначений. При своевременном обращении к врачу и правильно назначенном лечении шансы справиться с острым сальпингоофоритом и не допустить перехода заболевания в хроническую форму велики. Но иногда хронический процесс развивается, минуя острую стадию. Это может быть связано с особенностями иммунитета женщины или наличием хронического очага инфекции (например тонзиллита). Иногда женщина забывает сообщить врачу о наличии острого сальпингоофорита в анамнезе. Но если при обследовании выявляется характерная симптоматика (и это подтверждается дополнительными методами диагностики), то ставится диагноз «Хронический сальпингоофорит». Для хронического сальпингоофорита характерно преобладание бессимптомных и субклинических форм. Это ухудшает прогноз, так как возможны осложнения болезни или длительный период хронического воспаления в малом тазу. Достаточно высок процент пациенток, неизлеченных от острого сальпингоофорита из-за позднего обращения либо малоэффективной терапии. [2] [4] .
Классификация и стадии развития воспаления яичников
Сальпиногоофорит по форме течения:
По причинам возникновения:
Осложнения воспаления яичников
Осложнения острого сальпингоофорита могут быть очень опасными для здоровья и даже для жизни женщины. Без правильного и своевременного лечения острый сальпингоофорит переходит в хроническую форму.
Заболевание может привести к следующим осложнениям:
При первых признаках заболевания необходимо немедленно обращаться к врачу, не заниматься самолечением, соблюдать все врачебные предписания и не доводить болезнь до тяжёлых осложнений.
Диагностика воспаления яичников
Характерные жалобы при остром воспалительном процессе придатков матки (либо при обострении хронического процесса) — боли внизу живота, повышение температуры тела, выделения из половых путей.
Гинеколог должен грамотно собрать анамнез: сведения об образе жизни, перенесённых болезнях, в каком возрасте произошла первая менструация, живёт ли женщина половой жизнью, какими гинекологическими заболеваниями болела, были ли беременности, и чем они закончились.
Факты, позволяющие врачу заподозрить сальпингоофорит:
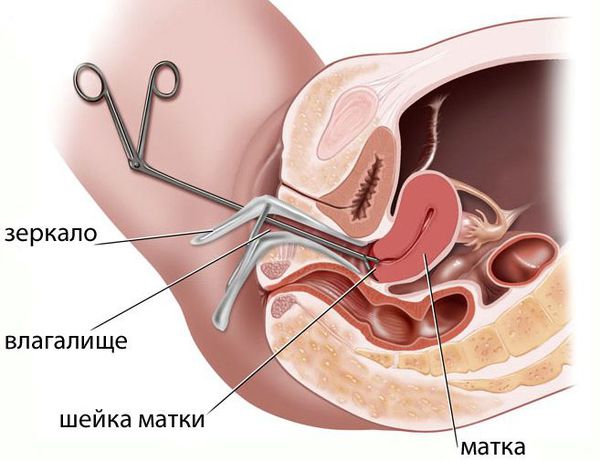
После сбора анамнеза выполняют тест на беременность, которая может быть и внематочной. Далее врач проводит гинекологический осмотр на кресле. При остром воспалении в области придатков матки при пальпации возникают выраженные болезненные ощущения, при хроническом — придатки могут быть просто чувствительны. Болевые ощущения также могут возникать при пальпации в области матки. Признаки воспаления заметны также во время осмотра шейки матки при помощи зеркал.
Анализы, обычно назначаемые при сальпингоофорите: общий анализ крови и общий анализ мочи. При остром сальпингоофорите на воспаление в анализе крови укажет повышенное число лейкоцитов — защитных клеток крови (лейкоцитоз) и ускорение СОЭ (скорости оседания эритроцитов). Общий анализ мочи показывает состояние мочеполовой системы, поэтому врач обращает внимание на число лейкоцитов (лейкоцитурия) и на присутствие в моче бактерий (бактериурия). При выраженных изменениях в общем анализе мочи потребуется консультация уролога.
К инструментальным методам диагностики относятся:
УЗИ показано всем женщинам с подозрением на сальпингоофорит. Для оценки кровотока в органах малого таза врачом УЗИ может дополнительно использоваться допплерография. КТ и МРТ применяются гораздо реже, только при необходимости в дообследовании. Они дают лечащему врачу более полную картину в сложных случаях.
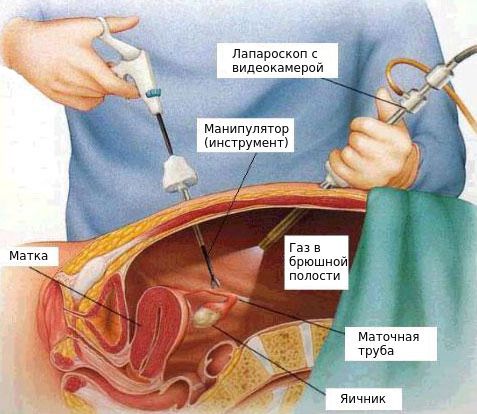
Лапароскопия назначается при остром сальпингоофорите в двух ситуациях:
Дифференциальная диагностика
Сальпингоофорит похож на следующие заболевания:
Лечение воспаления яичников
К противовоспалительным средствам относят НПВС — нестероидные противовоспалительные средства. Это группа препаратов, противовоспалительное и жаропонижающее свойства которых важны при терапии как острого, так и хронического сальпингоофорита в стадии обострения. Чаще всего применяются ректально в виде свечей. Кроме того, допустимо назначение фитотерапии, то есть препаратов с противовоспалительными свойствами растительного происхождения.
Дезинтоксикационная терапия проводится в стационаре. Это инфузионная терапия в виде капельниц с физиологическим раствором, назначаемые внутривенно для снятия интоксикации при тяжёлом течении заболевания.
Дополнительно назначаются вагинальные противовоспалительные свечи и противогрибковые средства, принимаемые в таблетках. Свечи — это местная терапия вагинита, а противогрибковые препараты применяют при длительной антибактериальной терапии для профилактики молочницы.
Прогноз. Профилактика
При своевременном обращении за медицинской помощью и соблюдении врачебных рекомендаций прогноз благоприятный. Сексуально активных женщин необходимо информировать о вреде абортов и обследовать на половые инфекции. При выявлении инфекции у пациентки на обследование к врачу-урологу направляют также её партнёра.
Меры профилактики:
При первых же симптомах острого сальпингоофорита либо при обострении хронического следует обратиться к гинекологу. В случае длительной ремиссии (отсутствии обострений) гинеколога необходимо посещать один раз в год.