Превышен паратгормон что значит
Гиперпаратиреоз. Заболевание (пара)щитовидных желез.
Эта тема стала вызывать живой интерес среди врачей разных специальностей. Прежде всего потому, что гиперпаратиреоз может быть в основе таких распространённых патологий, как мочекаменная болезнь, желчнокаменная болезнь, гипертоническая болезнь, язвенная болезнь желудка. Особенно, если эти 4 патологии присутствуют одновременно. Есть еще 5 патология, часто сопровождающая этот квартет – остеопороз, но он может быть не виден, пока не будет поведено исследование костей методом рентгена или рентгеновской денситометрии.
Гиперпаратиреоз (ГПТ) – синдром, обусловленный повышенной/патологической продукцией паратгормона – основного гормона, регулирующего кальций-фосфорный обмен в организме и обмен витамина Д.
ГПТ занимает 3 место по распространённости среди эндокринных заболеваний после сахарного диабета 1 и 2 типа, диффузно-токсического зоба. Чаще встречается у женщин. Сейчас ГПТ стал лучше диагностироваться (во-первых, про него знают, во-вторых, усовершенствовались методики его диагностики).
Ещё раз повторюсь, основные появления ГПТ:
или сочетание трех из данных патологий, особенно с началом в молодом возрасте, может являться поводом для диагностики ГПТ.
Коралловидные камни почек – самостоятельная причина для диагностики ГТП.
По статистике 27% пациентов с АГ имеют бессимптомное течение гиперпаратиреоза.
Кроме того, рак молочной железы и простаты, могут провоцироваться гиперпаратиреозом.
Другие проявления гиперпаратиреоза встречаются в различной степени выраженности у разных пациентов:
NB!Сейчас участились случаи сочетания гиперпаратиреоза и диффузно-узлового зоба, поэтому все! больные с узловыми образованиями должны быть обследованы на уровень паратгормона в крови, кальций общий, ионизированный, фосфор.
Синдром других заболеваний – вторичный гиперпаратиреоз,
Третичный гиперпаратиреоз (чаще вследствие почечной недостаточности уже на гемодиализе!). Это формирование аденомы паращитовидных желез при длительно существующем вторичном гиперпаратиреозе.
Из лабораторных анализов обращает на себя внимание различие в концентрации кальция/фосфора при разных формах ГПТ.
При гиперпаратиреозе может наблюдаться дислипидемия, то есть атеросклероз! (повышение ЛПОНП-липопротеидов очень низкой плотности – «плохих жиров», повышен коэффициент атерогенности), что устраняется после оперативного вмешательства.
Итак, диагностика ГПТ включает:
Медикаментозные тесты диагностики.
Показания к оперативному вмешательству:
Противопоказания к операции – ХПН (хроническая почечная недостаточность).
Мимпара используется только при вторичном и третичной ГПТ!
Данных для использования при первичном гиперпаратиреозе нет.
При первичном гиперпаратиреозе (до операции), под контролем уровня кальция крови;
дополнительная жидкость( 2-2.5-3 л/сут)+лечение бисфосфонатами.
Гиперпаратироез, если он вызван нехваткой витамина Д и кальция, может быть пролечен медикаментозно, и понятно какими препаратами – витамина Д и кальция. Витамин Д используется в больших дозах – 40000 единиц еженедельно первые 8 недель, потом по 20000 в неделю под контролем биохимии крови.
Превышен паратгормон что значит
Паратиреоидный гормон (ПТГ) – полипептидный гормон, который синтезируется паращитовидными железами и играет важную роль в регуляции уровня кальция и фосфора в организме.
Паратгормон, паратирин, ПТГ.
Parathyroid hormone, intact PTH, parathormone, parathyrin.
Твердофазный хемилюминесцентный иммуноферментный анализ («сэндвич»-метод).
Пг/мл (пикограмм на миллилитр).
Какой биоматериал можно использовать для исследования?
Как правильно подготовиться к исследованию?
Общая информация об исследовании
Паратиреоидный гормон (ПТГ) вырабатывается паращитовидными железами, расположенными попарно на задней поверхности каждой из долей щитовидной железы. Интактный ПТГ (цельная молекула гормона) состоит из 84 аминокислот, имеет короткий период полужизни (около четырех минут) и является главной биологически активной формой гормона. У его N- и C-терминальных фрагментов период существования более длительный, их активность и метаболизм изучаются.
ПТГ играет важную роль в регуляции фосфорно-кальциевого обмена и обеспечивает поддержание стабильной концентрации кальция и фосфора во внеклеточной жидкости. Уровень ПТГ тесно связан с количеством кальция, витамина D, фосфора, кальция, магния в организме, регуляция его секреции осуществляется по принципу обратной связи. При снижении концентрации кальция в крови (гипокальциемии) выделение ПТГ паращитовидными железами усиливается, а при повышении (гиперкальциемии) – наоборот, снижается. Данные механизмы направлены на поддержание стабильного уровня кальция в крови. Повышение ПТГ способствует активации остеокластов, резорбции костной ткани и высвобождению кальция из костей, усиливает всасывание кальция из кишечника, задерживает выделение кальция почками и ингибирует обратную реабсорбцию фосфора. Антагонистом ПТГ является гормон кальцитонин, секретируемый С-клетками щитовидной железы. В норме при достижении нормальной концентрации кальция в крови продукция ПТГ снижается.
При патологии и избыточном синтезе ПТГ (гиперпаратиреозе) развивается гиперкальциемия, гиперфосфатурия, генерализованный остеопороз, кальцификация сосудов, поражение слизистой желудочно-кишечного тракта. Недостаточная секреция ПТГ (гипопаратиреоз) сопровождается гипокальциемией и гиперфосфатемией, может привести к судорогам, тетании.
Важно одновременно оценивать уровень свободного, или ионизированного, кальция в крови и ПТГ с учетом клинических проявлений и результатов других лабораторных и инструментальных исследований, это позволяет провести дифференциальную диагностику очень схожих патологических состояний и разработать правильную тактику лечения.
Для чего используется исследование?
Когда назначается исследование?
Что означают результаты?
Нормальный уровень ПТГ при низком кальции в крови – признак гипопаратиреоза (недостаточного синтеза ПТГ паращитовидными железами). Высокий ПТГ и повышенная концентрация кальция в крови указывают на гиперпаратиреоз. Уровень ПТГ оценивается совместно с уровнем кальция крови.
Причины повышения уровня паратиреоидного гормона
Причины снижения уровня паратиреоидного гормона
Что может влиять на результат?
Кто назначает исследование?
Эндокринолог, терапевт, онколог, ревматолог, ортопед, травматолог.
Паратиреоидный гормон, интактный
Паратиреоидный гормон (ПТГ) – полипептидный гормон, который синтезируется паращитовидными железами и играет важную роль в регуляции уровня кальция и фосфора в организме.
Паратгормон, паратирин, ПТГ.
Parathyroid hormone, intact PTH, parathormone, parathyrin.
Пг/мл (пикограмм на миллилитр).
Какой биоматериал можно использовать для исследования?
Как правильно подготовиться к исследованию?
Общая информация об исследовании
Паратиреоидный гормон (ПТГ) вырабатывается паращитовидными железами, расположенными попарно на задней поверхности каждой из долей щитовидной железы. Интактный ПТГ (цельная молекула гормона) состоит из 84 аминокислот, имеет короткий период полужизни (около четырех минут) и является главной биологически активной формой гормона. У его N- и C-терминальных фрагментов период существования более длительный, их активность и метаболизм изучаются.
ПТГ играет важную роль в регуляции фосфорно-кальциевого обмена и обеспечивает поддержание стабильной концентрации кальция и фосфора во внеклеточной жидкости. Уровень ПТГ тесно связан с количеством кальция, витамина D, фосфора, кальция, магния в организме, регуляция его секреции осуществляется по принципу обратной связи. При снижении концентрации кальция в крови (гипокальциемии) выделение ПТГ паращитовидными железами усиливается, а при повышении (гиперкальциемии) – наоборот, снижается. Данные механизмы направлены на поддержание стабильного уровня кальция в крови. Повышение ПТГ способствует активации остеокластов, резорбции костной ткани и высвобождению кальция из костей, усиливает всасывание кальция из кишечника, задерживает выделение кальция почками и ингибирует обратную реабсорбцию фосфора. Антагонистом ПТГ является гормон кальцитонин, секретируемый С-клетками щитовидной железы. В норме при достижении нормальной концентрации кальция в крови продукция ПТГ снижается.
При патологии и избыточном синтезе ПТГ (гиперпаратиреозе) развивается гиперкальциемия, гиперфосфатурия, генерализованный остеопороз, кальцификация сосудов, поражение слизистой желудочно-кишечного тракта. Недостаточная секреция ПТГ (гипопаратиреоз) сопровождается гипокальциемией и гиперфосфатемией, может привести к судорогам, тетании.
Важно одновременно оценивать уровень свободного, или ионизированного, кальция в крови и ПТГ с учетом клинических проявлений и результатов других лабораторных и инструментальных исследований, это позволяет провести дифференциальную диагностику очень схожих патологических состояний и разработать правильную тактику лечения.
Для чего используется исследование?
Когда назначается исследование?
Что означают результаты?
Возраст
Референсные значения
Уровень ПТГ оценивается совместно с уровнем кальция крови.
Нормальный уровень ПТГ при низком кальции в крови – признак гипопаратиреоза (недостаточного синтеза ПТГ паращитовидными железами). Высокий ПТГ и повышенная концентрация кальция в крови указывают на гиперпаратиреоз.
Причины повышения уровня паратиреоидного гормона
Причины снижения уровня паратиреоидного гормона
Что может влиять на результат?
Кто назначает исследование?
Эндокринолог, терапевт, онколог, ревматолог, ортопед, травматолог.
Литература
Подписка на новости
Оставьте ваш E-mail и получайте новости, а также эксклюзивные предложения от лаборатории KDLmed
Гиперпаратиреоз
Гиперпаратиреоз
Гиперпаратиреоз — избыток выработки парагормона паращитовидными (околощитовидными) железами. Причины возникновения гиперпаратиреоза: первичный гиперпаратиреоз, вторичный гиперпаратиреоз, третичный гиперпаратиреоз.
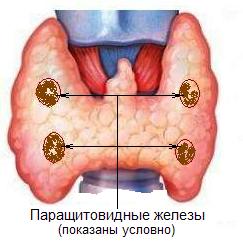
Анатомия паращитовидных желез
Если о щитовидной железе знают практически все, то лишь единицы слышали об устройстве паращитовидных желез. У 80% людей на Земле есть две пары паращитовидных желез, однако у 15% мужчин и женщин наблюдается от 3 до 12 органов, то есть аномальное количество желез.
Эти органы расположены на задней поверхности щитовидке и внешне похожи на тонкий диск желтого цвета. Железы снабжаются кровью из артерий щитовидки.
Зачем нужны паращитовидные железы? Все очень просто. Эти тонкие диски провоцируют паратгормон, который повышает всасывание кальция в кишечнике. При заболеваниях желез повышенная секреция кальция приводит к вымыванию этого важного вещества из костей, ведет к множеству проблем ввиду высокого содержания кальция в крови.
Симптомы гиперпаратиреоза
К сожалению, нередко первичный гиперпаратиреоз протекает без явных симптомов, а заболевание диагностируется уже на более поздних стадиях. Единственным явным признаком болезни является невысокий уровень паратгормона, однако некоторые пациенты жалуются и на такие симптомы, как:
По статистике, наиболее распространенным проявлением болезни являются жалобы на мышечные боли. Высокая концентрация кальция в крови нарушает нервно-мышечную передачу, что неизбежно приводит к миопатии.
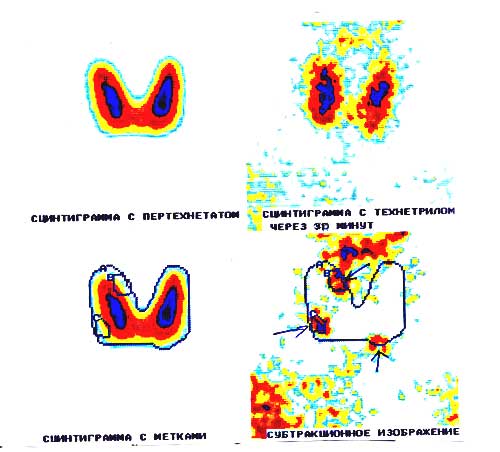
Приведенные симптомы могут быть и не связаны с первичным гиперпаратиреозом, а сигнализировать совсем о других болезнях. Поэтому, чтобы диагностировать недуг, врач-эндокринолог обязательно направит пациента на обследование. Как правило, назначается анализ крови (ионизированный кальций, паратгормон и витамин Д), мочи, УЗИ щитовидной железы, компьютерная томография.
Первичный гиперпаратиреоз
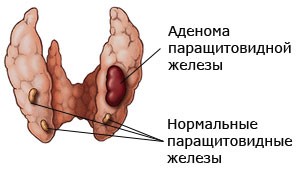
Возникает у пациентов с аденомой (доброкачественная опухоль паращитовидной железы), реже — рак одной или нескольких желез, в результате происходит неконтролируемая выработка паратгормона, вне зависимости от уровня кальция в крови.
Распространенность гиперпаратиреоза
Распространенность ПГПТ по разным данным от 0,005% до 0,1% среди пациентов стационаров и поликлиник. Чаще заболевание диагностируется у женщин страше 45 лет. Женщины болеют ПГПТ в 4 раза чаще, чем мужчины. К примеру, в США, этой патологией страдает одна из 500 женщин и 1 из каждых 2000 мужчин старше 40 лет. В настоящее время, первичный гиперпаратиреоз встречается не так уж и редко, как предполагалось раньше.
Проявления гиперпаратиреоза
Основные лабораторные проявления заболевания: увеличение уровня ионизированного кальция, увеличение паратгормона, снижение уровня фосфора в крови. К типичным проявлениям ПГПТ относят: — поражение скелета (резорбция кости с образованием кист, опухолей, патологических переломов); — поражением почек (нефролитиаз, нефрокальциноз); — метаболические изменения (расстройство фосфорно-кальциевого обмена) В зависимости от проявления тех или иных симптомов выделяют следующие клинические формы ПГПТ: — костная; — почечная; — смешанная костно-почечная — метаболическая; — бессимптомная.
Лабораторным симптомом первичного гиперпаратиреоза является гиперкальцимия. Уровень кальция всегда превышает нормативное значение.
Лечение гиперпаратиреоза
Основным методом лечения первичного гиперпаратиреоза является хирургическое удаление аденомы, гиперплазированной паращитовидной железы.
Паратиреоэктомия, полное удаление железы, используется редко, обычно первичный гиперпаратиреоз требует удаления 3-3,5 участков железы.
Прогноз лечения первичного гиперпаратиреоза вполне благоприятен, при одиночной аденоме он составляет 90-95%. Однако хирургическая операция является очень трудной, успех терапии во многом зависит от опыта эндокринолога.
К сожалению, радикального медикаментозного лечения недуга не существует. Вводятся высокие дозы эстрогенов, снижается уровень кальция в сыворотке крови, увеличивается минеральная плотность костей.
Вторичный гиперпаратиреоз
Заболевание развивается у пациентов со стойким и длительным снижением кальция в крови. В результате чего, происходит повышение активности паращитовидных желез и их гиперплазия. В зависимости от первичного гиперпаратиреоза, при вторичном, восстановление уровня кальция в крови сопровождается нормализацией работы паращитовидных желез.
Снижение кальция в крови может быть обусловлено заболеваниями внутренних органов. Вот несколько из самых частых причин развития вторичного гиперпаратиреоза:
Симптомы вторичного гиперпаратиреоза обусловлены изначальными симптомами болезни. Однако на этой стадии недуг начинает развиваться, человек мучается от неприятных ощущений.
К специфическим симптомам вторичного гиперпаратиреоза можно отнести:
В целях профилактики и лечения вторичного гиперпаратиреоза используют консервативную терапию, при ее неэффективности используют хирургические методы.
Третичный гиперпаратиреоз
Изредка, если причина вторичного гиперпаратиреоза не ликвидируется, одна или все из паращитовидных желез становится автономно функционирующими и не поддаются контролю организма. Клетки паращитовидных (околощитовидных) желез начинают избыточно вырабатывать паратгормон. Основное лечение третичного гиперпаратиреоза, это предотвращение хронической почечной недостаточности с ранним началом медикаментозной терапии с использованием специальной диеты. При возникновении третичного гиперпаратиреоза прибегают к хирургическому лечению. Существует два основных вида оперативных вмешательств при третичном гиперпаратиреозе: Субтотальная паратиреоидэктомия — неполное удаление паращитовидных (околощитовидных) желез. Тотальная паратиреоидэктомия с аутотрансплантацией — удаление всех паращитовидных (околощитовидных желез) с пересадкой фрагмента одной из них в мышцу руки. Тот или иной объем операции хирург-эндокринолог выбирает индивидульно в каждой конкретной ситуации.
При своевременно обнаружении продукции паратгормона прогноз лечения благоприятен. Если же лечение гиперпаратиреоза не было проведено, болезнь прогрессирует в катастрофу. Могут развиться такие тяжелые осложнения, как:
При лечении любой формы гиперпаратиреоза пациентам важно пить много жидкости, активно двигаться, контролировать давление.
Лечение гиперпаратиреоза обязательно должны соблюдать особую диету, ведь необходимо бороться с повышенным содержанием кальция.
Псевдогиперпаратиреоз
Псевдогиперпаратиреозом называют синдром гиперкальциемии, провоцирующий развитие злокачественных опухолей. Повышение уровня кальция в крови не сочетается с уровнем паратгормона, а опухоли продуцируют вещества, схожие по действию с паратгормоном. Гиперкальциемия бывает связана с локальным раком или миеломной болезнью. Опухоль воздействует на костную ткань, в результате чего кальций выходит в кровь.
Лечение псевдогиперпаратиреоза включает следующие манипуляции:
Прогноз лечения псевдогиперпаратиреоза благоприятный при условии грамотного диагноза и рациональной терапии. Болезнь зачастую имеет наследственный характер, поэтому помимо посещения эндокринолога рекомендуется консультация генетика.
Заболевания паращитовидных желез
Что такое паращитовидная железа?
Паращитовидные железы – это мелкие структуры, расположенные по соседству со щитовидной железой, либо находящиеся непосредственно на ней. Из-за своих маленьких размеров и тесной взаимосвязи со щитовидной железой паращитовидные железы были признаны самостоятельными железами внутренней секреции довольно поздно. В начале 20 века симптомы дефицита паращитовидных желез относили к отсутствию щитовидной железы. В то время хирурги при операциях по удалению щитовидной железы по неосторожности удаляли также и паращитовидные железы. В первой половине 20 века было установлено, что дефицит паращитовидных желез можно восполнить применением солей кальция. Позже ученым удалось выделить активные экстракты паращитовидных желез и охарактеризовать их как железы внутренней секреции, секретирующие паратгормон.
Паращитовидных желез всего 4. Они расположены с передней стороны щитовидной железы. Несмотря на то, что паращитовидные железы анатомически тесно связаны с щитовидной железой, функционально они не зависимы.
Когда кровь проходит через сосуды, пронизывающие паращитовидные железы, они сразу определяют уровень кальция и реагируют увеличением либо снижением выработки паратгормона (паратиреоидный гормон, ПТГ).
Функции паращитовидных желез
Единственная функция паращитовидных желез – контроль уровня кальция в крови и поддержание его в очень узких пределах между 8,5 и 10,5. Тем самым, паращитовидные железы контролируют также содержание кальция в костях, а также участвуют в регуляции функций нервной и мышечной систем. Кальций – элемент, благодаря которому происходит сокращение мышц. Уровень кальция также важен для нормального проведения возбуждения по нервным волокнам.
Знание этих двух основные функций кальция позволяет объяснить, почему при снижении его уровня в крови ниже 8,5 человек чувствует покалывание в пальцах либо спазм в мышцах (такие явления наблюдаются непосредственно после операции на паращитовидных железах). Подобно этому, слишком высокий уровень кальция может вызывать подавленное состояние, сонливость, делать человека более раздражительным, а иногда даже вызывать проблемы с памятью.
Гормоны щитовидной железы, содержащие йод (Т3, Т4), регулируют обмен веществ в организме. Паращитовидные железы регулируют уровень кальция и не влияют на обмен веществ. Однако в щитовидной железе, помимо йодированных гормонов вырабатывается также гормон кальцитонин, или тиреокальцитонин, который влияет на обмен кальция и фосфора, и тем самым также на развитие костной ткани.
При различных травмах костей кальцитонин способствует переходу кальция из крови в костную ткань и стимулирует регенерацию кости. Таким образом, его действие противоположно действию паратгормона.
Нормальная активность паращитовидных желез
Паращитовидные железы богаты кровеносными сосудами, благодаря чему они регулируют уровень кальция в крови 24 часа в сутки.
Если уровень кальция в крови снижен, то клетки железы начинают вырабатывать больше паратгормона. Попадая в кровь, ПТГ циркулирует в крови и воздействует на клетки, способные увеличить содержание кальция в крови. Так, паратгормон оказывает сильное влияние на клетки костей, высвобождая из них кальций и переводя его в кровь. Другой путь увеличения уровня кальция в крови – воздействие паратгормона на клетки внутренних стенок кишечника, благодаря чему они абсорбируют больше кальция из поступающей в организм пищи.
Если уровень кальция в крови слишком высок, клетки паращитовидной железы вырабатывают меньше паратгормона, либо не вырабатывают его вовсе, тем самым приводя к его снижению.
Этот механизм обратной связи действует постоянно, поэтому уровень кальция в крови колеблется в очень узких пределах. В нормальных условиях этот механизм идеально отрегулирован, благодаря чему уровень кальция в костях остается нормальным.
Таким образом, ПАРАТГОРМОН
Заболевания и нарушения паращитовидных желез
Когда паращитовидные железы вырабатывают слишком много, либо слишком мало паратиреоидного гормона, это неблагоприятно влияет на организм, приводя к развитию различных нарушений.
1. Гиперпаратироидизм
Симптомы гиперпаратироидизма
Последствия гиперпаратироидизма
Аденома паращитовидных желез
Аденома паращитовидных желез может проявляться костным (остеопороз, патологические переломы), почечным (нефролитиаз), желудочно-кишечным (язва желудка, панкреатит), сердечно-сосудистым (артериальная гипертония) клиническими синдромами. Диагностика аденомы паращитовидной железы включает лабораторные анализы (определение уровня паратгормона, кальция, фосфора, щелочной фосфатазы), и ряд различных обследований, в том числе биопсию с цитологическим исследованием материала.
Развитие этих заболеваний зависит, в первую очередь, от длительности гиперфункции паращитовидных желез и ее степени. Кости постепенно теряют плотность, процесс прогрессирует. Панкреатит и язвы желудочно-кишечного тракта – более редкое явление. Решение подвергнуться операции на паращитовидных железах принимает сам пациент. Но надо помнить, что симптомы гиперпаратироидизма обычно не сильно выражены и становятся явными лишь через несколько лет после его возникновения.
Помните, что оперативное лечение гиперпаратироидизма в 95% случаев эффективно. Осложнения бывают менее чем в 1% случаев.
2. Гипопаратироидизм
Симптомы гипопаратироидизма
Симптомы могут варьировать от слабо выраженных (дрожь в руках, пальцах, мышц вокруг рта) до сильно выраженных мышечных судорог и тетании и конвульсий (очень редко). Недостаточность паращитовидных желез бывает очень редко, но определенно может возникнуть после операции на щитовидной или паращитовидных железах, а также быть врожденной, когда ребенок рождается без паращитовидных желез
Лечение гипопаратироидизма
Наиболее эффективным способом лечения гипопаратироидизма является применение кальциевых добавок и витамина Д.