Превенар 13 и превенар 23 чем отличаются
Вопросы и ответы о вакцинации против пневмококковой инфекции
Сегодня на наши вопросы отвечает заведующая кафедрой инфекционных болезней у детей педиатрического факультета ФГАОУ ВО РНИМУ им. Н.И. Пирогова Минздрава России, доктор медицинских наук, профессор, генеральный директор ООО «ДИАВАКС» Шамшева Ольга Васильевна.
Ольга Васильевна, здравствуйте! Сегодня мы поговорим о вакцинопрофилактике пневмококковой инфекции, которая относительно недавно (в 2014 г.) была включена в Национальный календарь профилактических прививок РФ. Расскажите, пожалуйста, что это за инфекция и почему вакцинацию против нее рекомендуют начинать так рано – в возрасте 2 месяцев?
А если сроки введения пневмококковой вакцины все же были нарушены?
ОВ: В таком случае рекомендуется как можно раньше начать или продолжить вакцинацию по известным схемам (см. ниже), в зависимости от возраста ребенка на момент начала вакцинации. Несмотря на то, что вероятность развития пневмококкового менингита по мере с возрастом снижается, актуальность этой инфекции в этиологии развития пневмонии и острого среднего отита остается безусловной.
Какие вакцины существуют для профилактики пневмококковой инфекции?
ОВ: существуют два типа вакцин – конъюгированные (13-валетная вакцина Превенар-13 или 10-валентная вакцина Синфлорикс (в настоящее время не применяется)) и полисахаридные 23-валентные вакцины (Пневмовакс 23 и Пневмо 23).
В чем отличия двух типов пневмококковых вакцин?
Полисахаридные вакцины индуцируют иммунный ответ таким образом, что долгосрочная иммунологическая память не развивается, поэтому требуется проведение ревакцинации. Они могут применяться только с возраста 2-х лет. Но данные вакцины обеспечивают больший охват серотипов пневмококка. Конъюгированные вакцины, напротив, индуцируют долгосрочный иммунный ответ, не требуют введения ревакцинирующих доз при начале вакцинации в возрасте старше 24 месяцев (за исключением особых категорий лиц со сниженным иммунным ответом на вакцинацию), содержат меньшее количество серотипов пневмококка. Однако серотипы, входящие в состав конъюгированных вакцин, относятся к наиболее распространенным у детей и взрослых.
Существуют ли возрастные ограничения для вакцинации против пневмококковой инфекции?
ОВ: В Национальном календаре профилактических прививок РФ указан возраст до 5 лет. В возрасте старше 5 лет вакцинация рекомендуется для детей из группы риска или по желанию родителей.
Кто относится к группе риска среди детей?
Это дети с иммунодефицитными состояниями, онкологическими заболеваниями, ВИЧ-инфицированные, получающие иммуносупрессивную терапию; лица после удаления селезенки или с отсутствием адекватного функционирования этого органа; с установленным кохлеарным имплантом; с подтеканием спиномозговой жидкости; страдающие хроническими заболеваниями легких (бронхиальной астмой и др.); с хроническими заболеваниями других органов (сердца, почек, сахарный диабет), находящиеся на гемодиализе; подлежащие трансплантации или получившие трансплантацию органов, тканей и костного мозга.
Как должна проводиться вакцинация у перечисленных категорий детей старше 2-х лет?
ОВ: В 2 этапа. Сначала вводится конъюгированная вакцина (Превенар 13), а затем – полисахаридная пневмококковая вакцина. Минимальный интервал между введениями этих вакцин составляет 8 недель.
Каким категориям детей также можно рекомендовать вакцинацию против пневмококковой инфекции?
ОВ: Это дети 2-18 лет, перенесшие менингит, пневмонию или острый средний отит; часто болеющие дети; дети, инфицированные микобактериями туберкулеза; дети из организованных коллективов, особенно закрытого и полузакрытого типа. Всем детям данных категорий рекомендуется однократное введение конъюгированной пневмококковой вакцины.
Какие существуют рекомендации по вакцинопрофилактике пневмококковой инфекции у взрослых?
ОВ: Согласно Национальному календарю – взрослым из групп риска, включая лиц, подлежащих призыву на военную службу, а также лиц старше 60 лет, страдающих хроническими заболеваниями легких.
Кто из взрослых людей относится к группе риска по развитию пневмококковой инфекции?
ОВ: Выделяют группу иммунокомпетентных (с нормально функционирующей иммунной системой) лиц (страдающих алкоголизмом; курильщики; работники вредных для дыхательной системы производств, сварщики; медицинские работники; лица с ожирением; лица старше 65 лет; реконвалесценты менингита, пневмонии и острого среднего отита) и иммунокомпрометтированных лиц (аналогично таковым, перечисленным для детского возраста). Лицам первой категории рекомендуется однократной введение полисахаридной 23-валентной вакцины, в отдельных случаях – с последующим введением конъюгированной вакцины с интервалом 1 год и более.
У иммунокомпрометтированных больных рекомендуется введение вакцины Превенар 13, а затем (не ранее чем через 8 нед.) – полисахаридной 23-валентной вакцины.
В принципе привиться может каждый человек, если он заботится о своем здоровье.
Каковы противопоказания для вакцинации?
ОВ: Это тяжелые реакции на введение предыдущей дозы; аллергические реакции на любой компонент вакцины; острые инфекционные заболевания или обострение хронического заболевания.
Какие могут развиться поствакцинальные реакции?
ОВ: в течение первых 3-х суток после вакцинации возможны повышение температуры тела, недомогание, местные реакции (отек, покраснение, болезненность в месте инъекции). Описанные реакции разрешаются самостоятельно или с помощью жаропонижающих препаратов. В очень редких случаях возможно развитие острых аллергических реакций, артралгий и других реакций.
Мы отвечаем на интересующие вас вопросы в специальном разделе! Чаще всего это вопросы индивидуального характера в отношении вакцинации, иммунитета и тому подобного.
Привиться от пневмонии: можно или нет?
В 2020 и 2021 годах этот вопрос стал актуален как никогда. Пневмония – воспаление легких – одно из самых частых и самых опасных осложнений вируса COVID-19. Вероятность развития бактериального осложнения в легких на фоне коронавируса так высока, что многие официальные протоколы лечения включают в себя антибиотики, как правило, азитромицин или амоксициллин, с первого дня постановки диагноза. Именно поражение легких приводит к госпитализациям, подключению больного к аппаратам ИВЛ и иногда, к сожалению, к летальному исходу.
Можно ли избежать бактериальной пневмонии при помощи вакцинации? Если привиться от пневмококковой инфекции, этого достаточно? Какая прививка подходит для ребенка, а какая – для взрослого? Разбираемся вместе.
Что вызывает пневмонию и можно ли от нее привиться?
У детей возбудителями бактериальной формы этого заболевания являются:
Оставшаяся часть статистики приходится на инфицирование энтеробактериями, золотистым стафилококком, стрептококком группы А Streptococcus pyogenes, хламидией Chlamydia psitacci (возбудителем орнитоза) и Coxiella burnetti (возбудителем Ку-лихорадки). Это достаточно редкие и специфические варианты, при которых переносчиками инфекции выступают, к примеру, грызуны, птицы и крупный рогатый скот.
Статистика по взрослым пациентам несколько отличается от детской. В группу риска входят в первую очередь пожилые люди: например, среди возбудителей появляется Legionella pneumophila. 75-80% зафиксированных кейсов инфицирования ей приходится на людей старше 50 лет. Однако первенство по-прежнему держит Streptococcus pneumoniae, ответственный за 30-50% воспалений легких у взрослых людей.
Таким образом, защититься от тяжелого осложнения возможно, если сделать прививки от Streptococcus pneumonia и Haemophilus influenza типа b – так можно предотвратить до 70% вероятности заражения.
Превенар 13 или Пневмовакс 23?
Оба они производятся в США, прошли все клинические испытания и дают хороший иммунный ответ. Что из них выбрать – зависит от того, сколько пациенту лет. Дело в том, что цифры в названии действительно имеют значение – Пневмовакс 23 защищает от 23 серотипов пневмококковой инфекции, а Превенар – только от самых распространенных тринадцати. Однако Пневмовакс 23 имеет ряд ограничений, делающих его неподходящим для маленького ребенка:
Для плановой иммунизации людей старше 50 лет Пневмовакс 23, напротив, является предпочтительным вариантом, а CDC (Центр по контролю и профилактике заболеваний США) также рекомендует выбрать Пневмовакс 23 курящим пациентам. Это объясняется тем, что курильщики входят в группу риска по болезням легочной системы.
Надо ли прививаться от гемофильной инфекции и чем?
Остается еще вопрос с HIB, Haemophilus influenza, которая еще недавно считалась необходимой только для малышей, подверженных повышенному риску заболевания. К сожалению, сейчас это уже не так. В текущей ситуации для ребенка, родители которого следуют Национальному календарю, оптимальной является иммунизация при помощи Пентаксима или Инфанрикса Гекса. Это позволяет одновременно защитить его от нескольких болезней и при этом отделаться только одним уколом. По Нацкалендарю первая доза вводится в возрасте 3 месяцев, последующие – в 4,5 месяца и в 6 месяцев. Еще одна инъекция, закрепляющая эффект, делается в 18 месяцев (полутора лет).
Если маленькому пациенту ранее уже были поставлены АКДС или АДС-М от столбняка и дифтерии, необходимо проконсультироваться с вашим педиатром. Дело в том, что, в отличие от импортных Инфанрикса Гекса и Пентаксима, они не содержат антигенов, защищающих от HIB. Возможно, оптимальным будет включение в индивидуальный график Хиберикса или другого его аналога, который борется непосредственно с гемофильной палочкой.
Взрослым пациентам рекомендуется вакцинация против HIB, если у них есть патология, сопровождающаяся сильным снижением естественной защиты организма: например, удалена селезенка, им необходимо пройти химиотерапию, есть ВИЧ. Так или иначе, рекомендацию вам может дать лечащий терапевт, исходя из преимуществ иммунизации именно для вас.
Иммунизация против пневмококка
Пневмококковые вакцины можно вводить одновременно с любыми вакцинами из национального календаря, кроме БЦЖ, но в разные участки тела.
Вакцинация против пневмококковой инфекции вызывает наименьшее количество отказов и споров среди родителей, так как многие наслышаны о широком распространении пневмококка.
Его носительство достигает 70% в популяции. Пневмококковая инфекция вызывает не только ОРЗ, пневмонии, отиты, но и такие тяжелые заболевания как менингит, артрит, миокардит, сепсис, тяжело поддающиеся терапии.
Самоизлечение от пневмококковой инфекции встречается достаточно редко и чаще возникает необходимость в проведении длительных курсов антибиотикотерапии. Трудности в лечении объяснятся устойчивостью данного микроба к антибиотикам, в связи с широким применением данной группы препаратов в последние годы.
Эта причина является основной, определяющей необходимость вакцинации. Обращаю внимание, вакцинация пневмококковыми вакцинами не защищает от всех ОРЗ, иммунитет формируется только к конкретному виду возбудителя, который входит в состав вакцины. Соответственно, если возбудителем заболевания является вирус, либо другой бактериальный агент, списывать заболевание на неэффективность данной прививки неверно.
Какая вакцина лучше Превенар 13 или Пневмо 23?
Известны 96 серотипов пневмококков, из них только 20 вызывают тяжелые заболевания, остальные в большинстве не представляют опасности для здоровья человека. Вакцинация пневмококковыми вакцинами защищает только от тех пневмококков, серотипы которых входят в данную вакцину.
Среди вакцин в настоящее время в РФ зарегистрированы 2 типа:
Конъюгированная вакцина включает 13 наиболее распространённых серотипов, данный тип вакцин вызывает стойкий иммунитет в отличие от полисахаридных, разрешена в применении с 2х-месячного возраста.
Длительность иммунного ответа при введении полисахаридных вакцин не более 5 лет, в связи с чем требуется ревакцинация данной вакциной каждые 5 лет.
Но полисахаридные вакцины содержат большее количество серотипов, поэтому часто болеющим детям, пациентам с хроническими заболеваниями, иммунодефицитными состояниями, пожилым можно рекомендовать после вакцинации Превенар 13 введение дополнительно дозы Пневмо 23!
При сочетании 2х типов пневмококковых вакцин иммунитет против пневмококка будет стойким и защитит практически от всех основных патогенных серотипов пневмококка.
Можно ли заболеть пневмококковой инфекцией после вакцинации?
Нет. Пневмококковые вакцины неживые, они содержат только антигены бактерий, поэтому не вызывают заболеваний.
Когда лучше прививаться?
Поэтому многие родители задаются вопросом: «зачем столько мучать ребенка в раннем возрасте, у него и так большая нагрузка по вакцинации?». Ответ прост. Пневмококк может поражать в любом возрасте, но инфекции в раннем детстве протекают гораздо тяжелее. Вот почему вакцинация против пневмококка введена в национальный календарь в числе первых и рекомендована с 2х месяцев жизни.
Как правильно вакцинироваться при нарушении сроков введения?
Ниже будут представлены схемы вакцинации пневмококковыми вакцинами согласно Приказу МЗ РФ №125н от 21.03.2014 в рамках календаря профилактических прививок по эпидпоказаниям. Обращаю внимание, индивидуальные схемы вакцинации имеют отличия.
Вакцинация конъюгированными вакцинами:
Пропущенные вакцинации конъюгированными вакцинами не требуют повторения, схема определяется исходя их возраста ребенка. Примеры нарушенных сроков вакцинации:
— 1 доза до года. При возрасте ребенка от 12-23 месяцев вводится 2 дозы с интервалом 8 недель, старше 2 лет вводится одна доза однократно.
— 1 доза в возрасте 12-23 месяцев, тогда в любом случае требуется всего одна доза.
Дальнейшие ревакцинации при получении полного курса Превенар 13 не требуются. Сформированный иммунитет является стойким.
Полисахаридные вакцины рекомендовано включать в схему последовательной вакцинации. На первом этапе проводится полный курс вакцинации конъюгированной вакциной, на втором – полисахаридной.
Ревакцинация полисахаридными вакцинами при наличии показаний проводится с интервалом между введениями не менее 5 лет.
Можно ли сочетать пневмококковую вакцину с другими прививками?
Да. Пневмококковые вакцины можно вводить одновременно с любыми вакцинами из национального календаря, кроме БЦЖ, но в разные участки тела.
Противопоказания к вакцинации пневмококковыми вакцинами:
Итак, основные выводы:
Данная страница не существует!
Услуги инфекционной клиники
Диагностика, профилактика и лечение
Фиброэластометрия и УЗ-диагностика молочных желез, щитовидной железы, мошонки, брюшной полости
Биохимия. Анализ крови: общий, клинический. Анализы на витамины, микроэлементы и электролиты. Анализ на ВИЧ-инфекцию, вирусные гепатиты, бактерии, грибки и паразиты
Максимально точное определение выраженности фиброза печени неинвазивным методом при помощи аппарата FibroScan 502 TOUCH
Гинеколог в H-Сlinic решает широчайший спектр задач в области женского здоровья. Это специалист, которому вы можете полностью доверять
Дерматовенерология в H-Сlinic — это самые современные и эффективные алгоритмы диагностики и лечения заболеваний, передающихся половым путем, грибковых и вирусных поражений, а также удаление доброкачественных невусов, бородавок, кондилом и папиллом
Возможности вакцинопрофилактики гораздо шире Национального календаря прививок. H-Clinic предлагает разработку плана вакцинации и современные высококачественные вакцины в наличии
Терапевт в H-Сlinic эффективно решает задачи по лечению заболеваний, которые зачастую могут становиться большой проблемой при наличии хронического инфекционного заболевания
Врач-кардиолог H-Сlinic проведет комплексную диагностику сердечно-сосудистой системы и при необходимости назначит эффективное терапию. Сердечно-сосудистые проблемы при инфекционных заболеваниях, требуют специфичных подходов, которые мы в состоянии обеспечить
Наша цель — новое качество вашей жизни. Мы используем современные диагностические алгоритмы и строго следуем наиболее эффективным протоколам лечения.
Общая терапия, Инфекционные заболевания, Гастроэнтерология, Дерматовенерология, Гинекология, Вакцинация, УЗИ и фиброэластометрия, Кардиология, Неврология
Биохимия, Общий/клинический анализ крови, Витамины и микроэлементы/электролиты крови, ВИЧ-инфекция, Вирусные гепатиты, Другие инфекции, бактерии, грибки и паразиты, Комплексы и пакеты анализов со скидкой
В наличии и под заказ качественные бюджетные решения и препараты лидеров рынка лечения инфекционных болезней. Аптека H-Clinic готова гибко реагировать на запросы наших клиентов. Мы поможем с оперативным поиском препаратов, которые обычно отсутствуют в сетях.
Пневмококк и его инфекции
Пневмококк и его инфекции
От пневмококка нас защищают две разные вакцины. Остается выбрать, чем привиться. Рисунок в полном размере.
Автор
Редакторы
Когда мы слышим слово «пневмококк», первое, что приходит на ум, — это пневмония. К сожалению, эта бактерия куда опаснее, и в некоторых случаях может стать причиной менингита и даже сепсиса, уносящего жизни за считанные часы. Спастись от пневмококка и детям, и взрослым помогают пневмококковые вакцины. Давайте разберемся, как они это делают — в продолжении нашего спецпроекта о вакцинации.
Вакцинация
Генеральный партнер спецпроекта — Zimin Foundation.
Изобретение вакцин кардинально изменило жизнь человечества. Многие болезни, уносившие тысячи, а то и миллионы жизней ежегодно, теперь практически не встречаются. В этом спецпроекте мы не только рассказываем об истории возникновения вакцин, общих принципах их разработки и роли вакцинопрофилактики в современном здравоохранении (этому посвящены первые три статьи), но и подробно говорим о каждой вакцине, включенной в Национальный календарь прививок, а также вакцинах против гриппа и вируса папилломы человека. Вы узнаете о том, что собой представляет каждый из возбудителей болезней, какие существуют варианты вакцин и чем они различаются между собой, затронем тему поствакцинальных осложнений и эффективности вакцин.
Для соблюдения объективности мы пригласили стать кураторами спецпроекта Александра Соломоновича Апта — доктора биологических наук, профессора МГУ, заведующего лабораторией иммуногенетики Института туберкулеза (Москва), — Сусанну Михайловну Харит — доктора медицинских наук, профессора, руководителя отдела профилактики НИИ детских инфекций (Санкт-Петербург), — Сергея Александровича Бутрия — педиатра, автора блога «Заметки детского врача», — а также Рузанну Игоревну Аванесян — кандидата медицинских наук, педиатра клиники «Фэнтези».
Вакцины против пневмококка включены в бóльшую часть календарей вакцинации, и сделано это не просто так. Пневмококки — крайне распространенные бактерии: их можно назвать главной причиной детской пневмонии, особенно у детей младше пяти лет [1]. У взрослых 10–30% внебольничных пневмоний связаны именно с этими бактериями. Но борьба с пневмококком ведется не только из-за его способности вызывать инфекцию в легких. Например, в США каждый год регистрируется около 2000 случаев пневмококкового менингита, а в России пневмококк ответственен за 25% всех случаев менингита бактериального происхождения (подробнее о менингите читайте в нашей статье «Менингит: многоликий убийца» [2]). Кроме того, пневмококк — частая причина отитов и может вызывать осложнения при заражении гриппом, поскольку именно он нередко становится причиной вторичной инфекции.
Внебольничной называют пневмонию, которая возникла в повседневных для человека условиях, а внутрибольничной — ту, которая развилась после посещения больницы или во время пребывания в стационаре.
Неудивительно, что с конца XIX века изучению пневмококка уделялось крайне пристальное внимание, ведь связанные с ним инфекции и тогда уносили жизни сотен тысяч людей по всему миру. В 1881 году почти одновременно выделить и вырастить в лабораторных условиях этот микроорганизм удалось американскому врачу Джорджу Миллеру Штернбергу и всем известному французу Луи Пастеру (рис. 1). А примерно через 10 лет стало ясно, что пневмококк является главной причиной тяжелой формы воспаления легких — крупозной пневмонии (подробнее о ней — в главе о пневмококковых инфекциях). Эти знания стали толчком к изобретению вакцин против пневмококка.
Рисунок 1а. Ученые, сыгравшие роль в исследовании пневмококка. Джордж Миллер Штернберг, американский бактериолог. Работал над изучением возбудителей малярии, пневмонии, туберкулеза и брюшного тифа.
Рисунок 1б. Ученые, сыгравшие роль в исследовании пневмококка. Луи Пастер — знаменитый химик и микробиолог, работал над созданием основ вакцинации.
Что мы знаем о пневмококке
Пневмококки — это грамположительные аэробные бактерии вида Streptococсus pneumoniae. Они имеют шаровидную форму, что понятно из названия: «кокк» на древнегреческом означает «зерно». Корень «пневмо» здесь тоже не случаен, ведь именно пневмококки ответственны за развитие у детей тяжелых инфекций, часто заканчивающихся воспалением легких, — пневмоний.
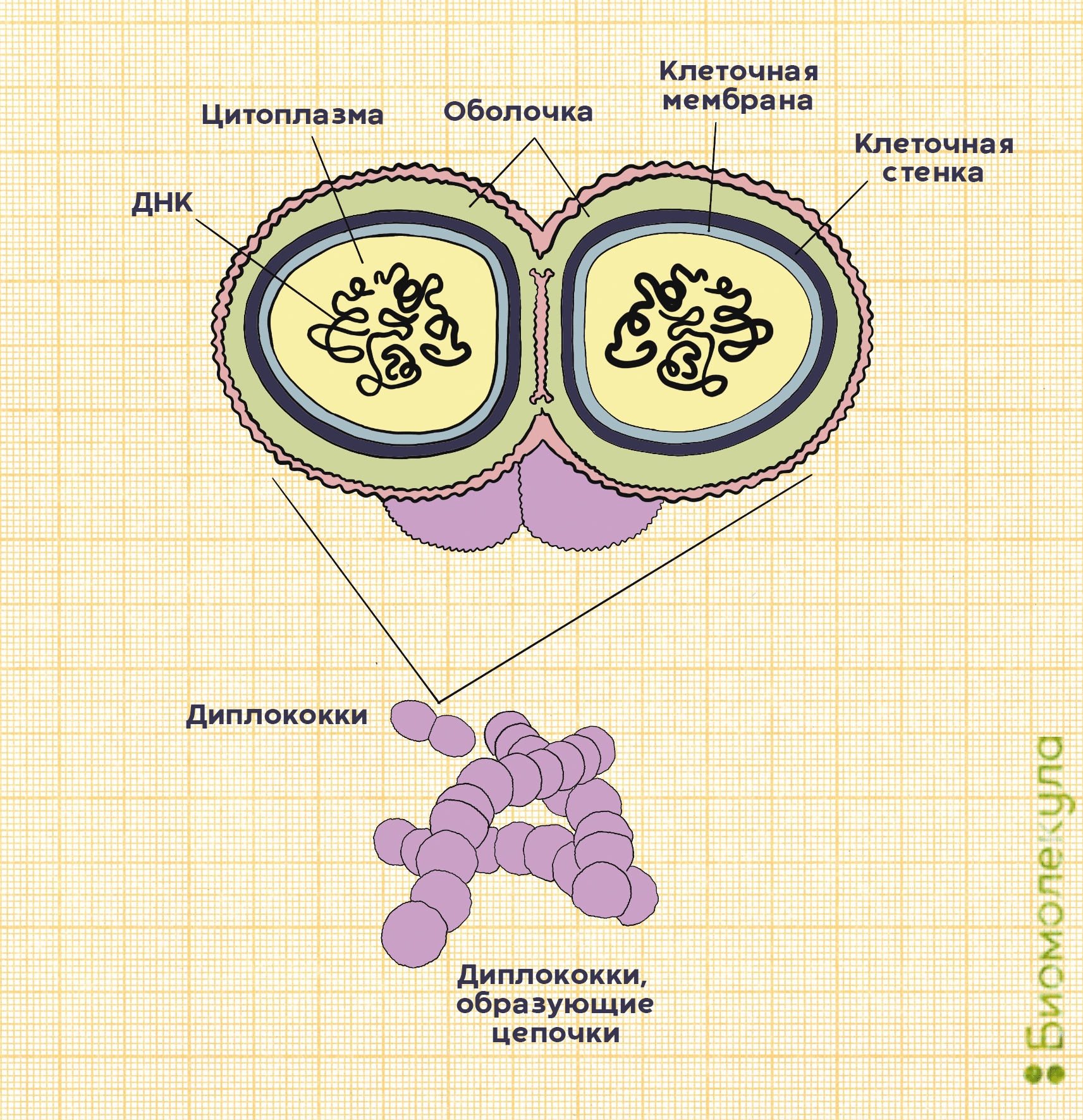
На самом деле в каждой бактерии S. pneumoniae целых два кокка, объединенных полисахаридной оболочкой, защищающей микроорганизм от атаки иммунной системы (рис. 2). Так как пневмококк относится к стрептококкам, он обладает типичными свойствами для этого рода бактерий. Например, отдельные пневмококки способны собираться в цепочки.
Рисунок 2а. Строение бактерий Streptococcus pneumoniae. Снаружи они окружены полисахаридной капсулой; именно по ее составу ученые отличают одни штаммы бактерий от других.
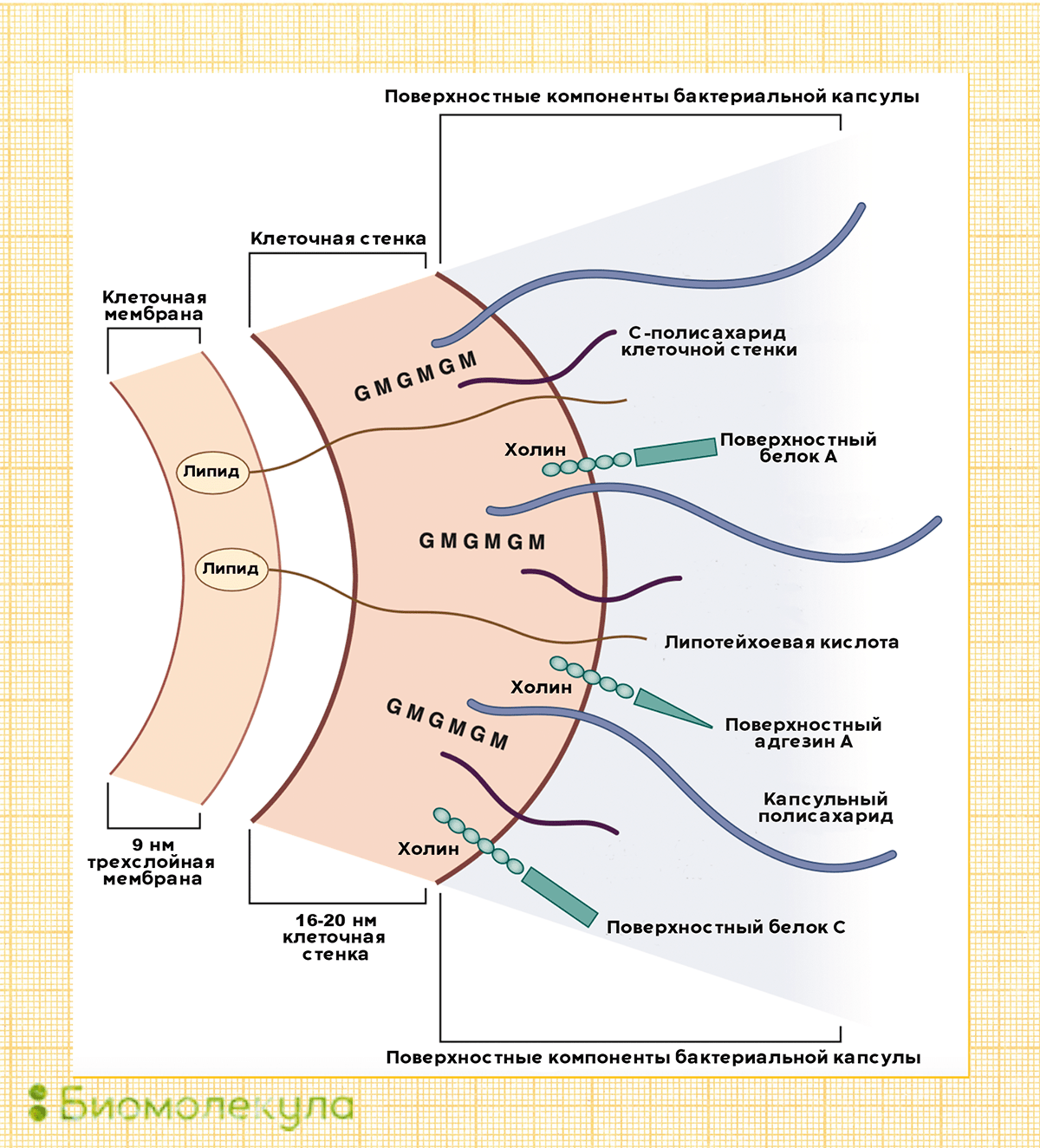
Рисунок 2б. Поверхностные полисахариды Streptococcus pneumoniae — основные факторы вирулентности бактерий. Кроме них оказывать влияние на вирулентность пневмококков могут и белки, такие как поверхностный адгезин А (PsaA) и поверхностные белки А (PspA) и C (PspC).
Основные факторы вирулентности пневмококка, влияющие на его способность вызывать заболевания, — это полисахариды оболочки. Именно в ответ на них у переболевшего или вакцинированного человека начинают вырабатываться антитела.
В зависимости от того, какие полисахариды входят в состав бактериальной капсулы, различают разные серотипы пневмококка. Всего насчитывается около 100 серотипов, но из них только некоторые наиболее часто (в 72% случаев) становятся причиной детских инвазивных инфекций [3]. Среди таких особенно вредоносных пневмококков можно выделить типы: 1, 3, 4, 5, 6А, 19А, 6В, 14, 19F, 23F, 18C и 9V.
Из-за того, что полисахаридные составы разных серотипов довольно сильно различаются, антипневмококковый иммунитет обычно эффективен по отношению только к отдельным вариантам бактерий. То есть если ребенок перенес инфекцию, вызванную бактерией с серотипом 1, он всё еще беззащитен перед остальными пневмококками. Однако иногда говорят и о перекрестном иммунитете для некоторых серотипов, например, 6А и 6В. Тогда иммунитет против одного защищает и от другого.
Как можно заразиться пневмококком
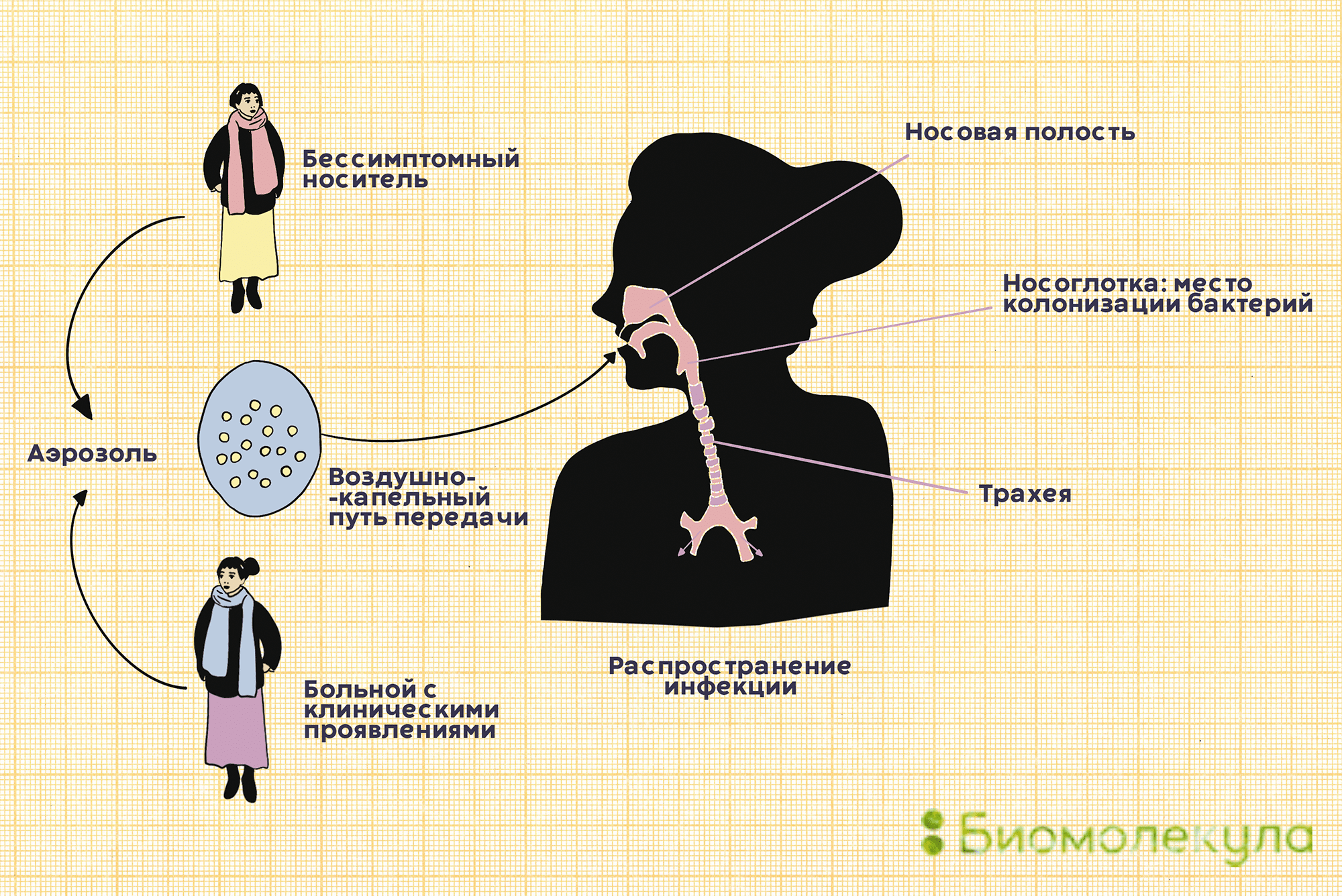
Пневмококки распространены в большинстве регионов мира. Основной путь их передачи — воздушно-капельный. С кашлем, чиханием или во время разговора бактерии изо рта человека-носителя попадают в воздух вместе с крохотными капельками слюны, а затем оседают на слизистых других людей (рис. 3).
Рисунок 3. Пневмококк передается от человека к человеку воздушно-капельным путем. Заразиться можно как от больного с клиническими проявлениями, так и от бессимптомного носителя.
Часто пневмококки обитают в нашей носоглотке, не причиняя никакого вреда. Считается, что с бактерией сталкиваются до 70% всех здоровых взрослых. Однако иногда они становятся причиной серьезной болезни.
Какими бывают пневмококковые инфекции
Пневмококки могут стать причиной тяжелых инвазивных заболеваний (табл. 1):
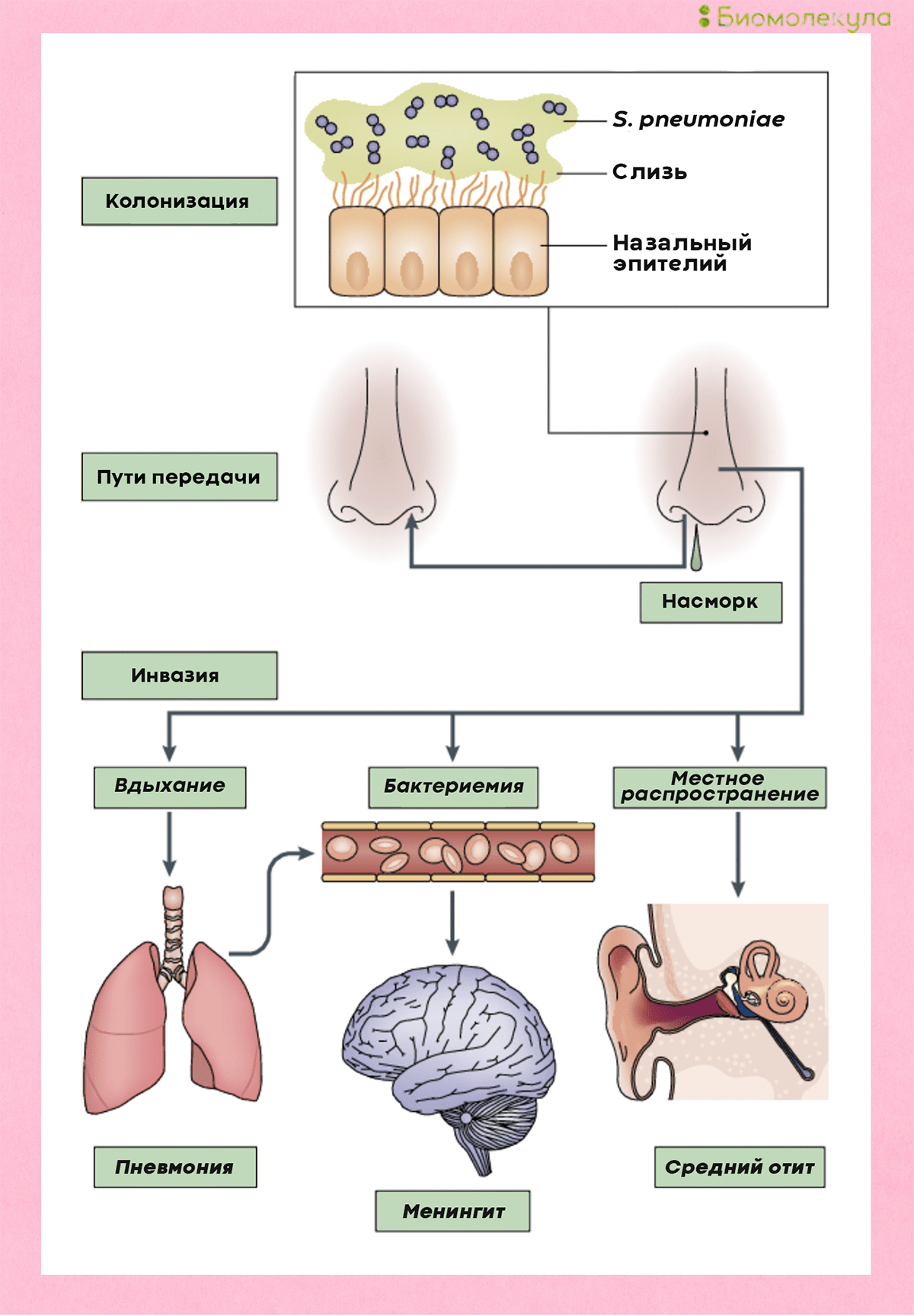
Закрепившись на поверхности слизистых оболочек верхних дыхательных путей, бактерии попадают в легкие и кровоток, иногда добираясь даже до мозга (рис. 4) [4].
Рисунок 4. Развитие пневмококковой инфекции. Попадая в организм при вдыхании, бактерии колонизируют слизистую носа, откуда могут проникать в кровь, вызывая менингит, а также становиться причиной воспаления легких и отита.
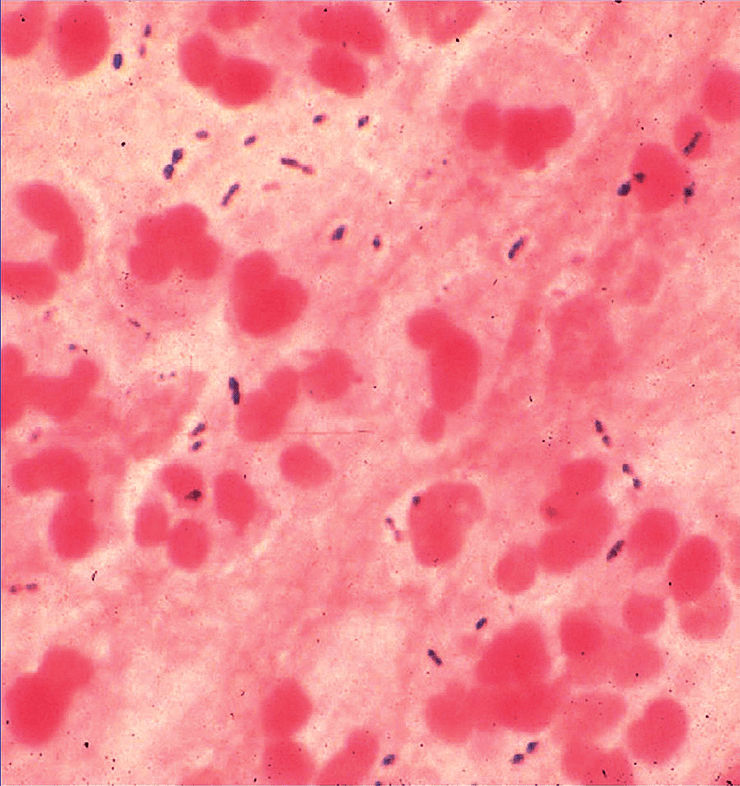
У больного регистрируют пневмококковую инфекцию, если бактерию удается выявить в обычно стерильном биологическом материале — крови, моче, мокроте, спинномозговой жидкости — в зависимости от того, где наблюдается воспаление (рис. 5).
Рисунок 5. Образец мокроты больного с установленной пневмококковой инфекцией. Наряду с полиморфоядерными клетками четко видны немного удлиненные кокки, по отдельности и парами. Окраска по Граму, увеличение 440×.
Таблица 1. Виды пневмококковых заболеваний| Заболевание | Какие органы поражает | Симптомы | Осложнения |
|---|---|---|---|
| Пневмония | Легкие | Кашель с выделением гнойной мокроты, высокая температура, боли в районе груди, одышка | Дыхательная и сердечная недостаточности, абсцесс легкого |
| Острый отит | Воспаление среднего уха — барабанной полости, слуховой трубы | Заложенность, шум и боль в ухе, повышение температуры тела, нарушение равновесия. Боль может быть очень сильной, отдавать в шею, челюсть, область глаз. В случае гнойного отита после прорыва гноя через барабанную перепонку — выделение гноя из уха | Инфекция внутреннего уха, при распространении инфекции на кости и в полость черепа — мастоидит, менингит, абсцесс мозга |
| Синусит | Воспаление слизистой оболочки околоносовых пазух и полости носа | Боль в районе переносицы или над глазом, головная боль, насморк, заложенность носа, чихание, повышение температуры тела | Конъюнктивит, неврит зрительного нерва, тромбоз сосудов головного мозга, менингит, абсцесс, сепсис |
| Менингит | Оболочки головного и спинного мозга | Сильная головная боль, высокая температура, напряженность затылочных мышц, чувствительность к свету и звуку, спутанность сознания, сонливость, раздражительность | Глухота или неполная потеря слуха (у 50% заболевших), эпилепсия, гидроцефалия, нарушения умственного развития |
| Сепсис | Системное воспаление, вызванное попаданием инфекции в кровь и ткани организма | Высокая или пониженная температура, учащенное сердцебиение и дыхание, снижение давления, рвота, невозможность есть, отказ органов, спутанность сознания | Артрит, эндокардит, полиорганная недостаточность, смертность среди детей может доходить до 20%, среди пожилых — до 30–40% |
Отдельного внимания здесь заслуживает пневмония — воспаление легких, — которой и прославились пневмококки. Помимо очаговых форм воспаления, эти бактерии способны вызывать и тяжелые формы болезни (например, крупозную пневмонию, летальность при которой колеблется в пределах 1–9%).
Крупозную пневмонию, сопровождающуюся сужением гортани, можно узнать по ее характерному течению. Болезнь длится 7–11 дней, и на ее первых стадиях в альвеолах пораженных легких скапливается много жидкости. Такая пневмония часто имеет масштабный характер и переносится очень тяжело. Часто ей сопутствует плеврит — воспаление плевральной оболочки, окружающей легкие [5]. При крупозной пневмонии температура тела повышается до 40 °C, а одышка становится заметной уже в первые сутки болезни. На 3–4 день появляется сильный кашель с отделением «ржавой» мокроты. Если поражено всё легкое целиком, во время кашля наблюдается колющая боль в груди.
Отит чаще всего встречается у детей, особенно до двух лет, и может рецидивировать. Пневмококки являются причиной заболевания примерно в 30–40% всех случаев. Болезнь может протекать тяжело, с очень сильной болью и временной потерей слуха, но прогноз, как правило, благоприятный. Тем не менее распространение инфекции за пределы среднего уха очень опасно, ведь уши находятся близко к мозгу. Если пневмококк попадет в полость черепа, может развиться менингит — воспаление оболочек головного мозга, о котором мы уже рассказывали в статье «Менингит: многоликий убийца» [2].
Синусит — воспаление носовых пазух — само по себе очень распространенное заболевание: в России им ежегодно болеют порядка 10 млн человек. При этом основной причиной синуситов являются вирусы. Бактерии вызывают всего около 10% всех случаев болезни [6]. Если синусит лечить, он не причинит особого вреда, но игнорирование гайморита и других его форм может приводить к неприятным последствиям — например, к воспалению зрительного нерва и ухудшению зрения.
Как лечат пневмококковые инфекции
Основное средство для лечения пневмококковых инфекций — антимикробные препараты: бета-лактамные антибиотики, макролиды или фторхинолоны [7]. Чтобы ускорить выздоровление, основное лечение проводят в комплексе с симптоматическим. Например, при пневмонии могут помочь муколитические средства, разжижающие мокроту. Другие полезные здесь препараты — жаропонижающие, противовоспалительные и обезболивающие.
После антибиотиков больным рекомендуют принимать пре- и пробиотики для того, чтобы поддержать микробиом кишечника [8], который антибактериальные препараты могут угнетать.
На «Биомолекуле» есть отдельный спецпроект, посвященный устойчивости к антибиотикам у бактерий и современным способам борьбы с этим опасным явлением.
Пневмококк против антибиотиков
Пневмококк, как и многие другие бактерии, способен со временем приобретать устойчивость к антибиотикам, которые используются для его уничтожения. По современным данным, около 30% всех пневмококков устойчивы как минимум к одному антибактериальному препарату. Чаще других неэффективными против пневмококков оказываются эритромицин и тетрациклин [9].
Риск столкнуться с устойчивой инфекцией выше:
Самым эффективным способом борьбы с лекарственной устойчивостью пневмококков признана вакцинация. Внедрение пневмококковых вакцин позволило значительно сократить число случаев инвазивных инфекций, вызванных штаммами бактерий с антибиотикорезистентностью. Тем не менее, пока антибиотики очень широко применяются, а вакцины не могут защитить ото всех штаммов бактерий, вспышки таких заболеваний будут повторяться.
Бремя пневмококка
Мировая заболеваемость пневмококковыми инфекциями велика, хотя с приходом нового коронавируса SARS-CoV-2 в 2020 году доля вирусных пневмоний, в общем, заметно выросла. Тем не менее, по приблизительным оценкам, в 2000–2015 годах пневмококк был причиной пневмонии у детей до пяти лет в 34% случаев [10]. А в 2018 году в США, где ведется тщательный учет всех случаев инвазивных пневмококковых инфекций, заболеваемость среди детей до пяти лет составила 7 на 100 тыс. населения. Не так много, если сравнивать с цифрами до начала широкого распространения пневмококковых вакцин: 235 случаев на 100 тысяч детей в возрасте 6–11 месяцев и 35,2 случая на 100 тысяч детей от 2 до 4 лет [11].
Если говорить о распространенности тех или иных серотипов, она постоянно меняется, и не последнюю роль здесь также играет вакцинация. В результате широкого охвата вакцинами на первый план выходят серотипы, которые не входят в состав профилактических препаратов. И со временем эта проблема может вылиться в снижение действенности программ по иммунизации как таковых [12]. В ответ на эту угрозу есть решение — разработка новых вакцин с дополнительными антигенами в составе. Правда, процесс этот не быстрый.
Основными носителями инфекции и раньше, и сейчас остаются дети. На распространенность болезни среди них сильно влияют условия жизни в регионах: в бедных, густонаселенных странах она может достигать 85% [13]. Сразу после детей следуют пожилые люди. Среди факторов риска, увеличивающих вероятность развития болезни, можно также выделить:
Про менингитный пояс мы рассказывали в статье «Менингит: многоликий убийца» [2].
Вакцины против пневмококковой инфекции
Первые попытки массовой вакцинации против пневмококка предприняли в начале XX века; тогда для иммунизации взрослых мужчин в США и Африке пробовали использовать вакцины с цельными убитыми клетками пневмококков. Эти препараты показали достаточно высокую эффективность против пневмонии: 50–80% [14], [15].
Подробнее о том, как изготавливают субъединичные вакцины, можно узнать из статьи «Разработка вакцин: чем и как имитировать болезнь?» [16].
Препараты против пневмококков делят на два типа: полисахаридные (полисахариды Streptococcus pneumoniae и вспомогательные вещества) и конъюгированные (пневмококковые конъюгаты — полисахарид + белок и вспомогательные вещества).
Полисахаридные вакцины
Со временем, с распространением конъюгированных вакцин и ростом охвата иммунизацией, этот показатель для штаммов полисахаридной 23-валентной вакцины заметно снизился [21].
Сегодня полисахаридные вакцины производят компании «Мерк» и «Санофи Пастер», на рынке Китая представлены собственные локальные вакцины, производимые Институтом биологических продуктов Чэнду и компанией Walvax Biotechnology. Все они включают бактериальные полисахариды, растворенные в изотоническом солевом растворе с добавлением фенола или тимеросала в качестве консерванта.
Главный недостаток полисахаридных вакцин — относительно быстрое снижение напряженности иммунитета, который вырабатывается после прививки. Ревакцинацию такими препаратами нужно проводить каждые 3–5 лет. Второй значимый минус их использования — низкая эффективность при вакцинации маленьких детей до двух лет, которые составляют основной резервуар инфекции.
Сегодня полисахаридные вакцины рекомендованы для иммунизации пожилых людей старше 65 лет, а также детей старше 2 лет и взрослых из группы риска.
Конъюгированные вакцины
В настоящее время активно ведутся испытания новых конъюгированных пневмококковых вакцин, которые будут защищать от 20 серотипов и больше. В США и ЕС уже запущен процесс регистрации 20-валентной вакцины для взрослых от 18 лет и старше от компании Pfizer.
Вторым недостатком конъюгированных вакцин, помимо небольшого количества серотипов, является их относительно высокая цена из-за сложности технологии получения. Вопрос стоимости в этом случае стоит остро, ведь многие страны с низким уровнем доходов просто не могут позволить себе включить эти препараты в национальные календари иммунизации.
В мире наиболее популярна 13-валентная конъюгированная вакцина «Превенар 13» (Pfizer), в составе которой антигены 13 серотипов возбудителя: 1, 3, 4, 5, 6A, 6B, 7F, 9V, 14, 18C, 19A, 19F и 23F. Ее рекомендуют детям от 2 месяцев до 6 лет, пожилым людям старше 65 лет и взрослым из групп риска по пневмококку. В Китае компания Walvax Biotechnology производит собственный 13-валентный препарат. Для Африки и Азии не так давно разработали отдельную 10-валентную вакцину «Пневмосил», которая включает наиболее распространенные в этой части света штаммы пневмококка и отличается меньшей стоимостью, что позволяет широко применять ее в регионах с повышенным риском смертности от пневмонии.
Что внутри у «Превенара 13»
Чтобы получить вакцину, которая будет защищать от 13 разных серотипов пневмококков, все эти бактерии сперва нужно вырастить на питательной среде (соевом пептонном бульоне), после чего выделить антигены — полисахариды их оболочки, тщательно их очистить, а затем использовать для получения коротких активных сахаров. Но и это еще не всё. Поверхностные сахариды бактерий перед тем, как попасть в препарат, по отдельности связываются с носителем — дифтерийным белком CRM197 (нетоксичным вариантом дифтерийного токсина).
Отдельные гликоконъюгаты (комплексы сахарид—белок) снова очищают и соединяют для получения одного препарата. Каждая доза «Превенара 13» содержит примерно 2,2 мкг каждого из серотипов S. pneumoniae, за исключением 4,4 мкг сахаридов серотипа 6B. В вакцине также содержится 34 мкг белка-носителя CRM197, 100 мкг полисорбата 80, 295 мкг сукцинатного буфера и 125 мкг фосфата алюминия.
Отметим, что «Превенар 13», содержащий дифтерийный белок, не защищает от дифтерии — это распространенное заблуждение. Против дифтерии существуют отдельные препараты: например, коклюшно-дифтерийно-столбнячная вакцина АКДС, о которой на «Биомолекуле» есть отдельная статья [23].
Широкое внедрение конъюгированных вакцин против пневмококка началось в 2000 году, когда была введена 7-валентная вакцина (использование знакомой нам 13-валентной пневмококковой вакцины началось на 10 лет позже). Во многом толчком к введению новых препаратов послужили прекрасные результаты исследований эффективности вакцин против гемофильной палочки в 90-х годах, созданной по тому же принципу.
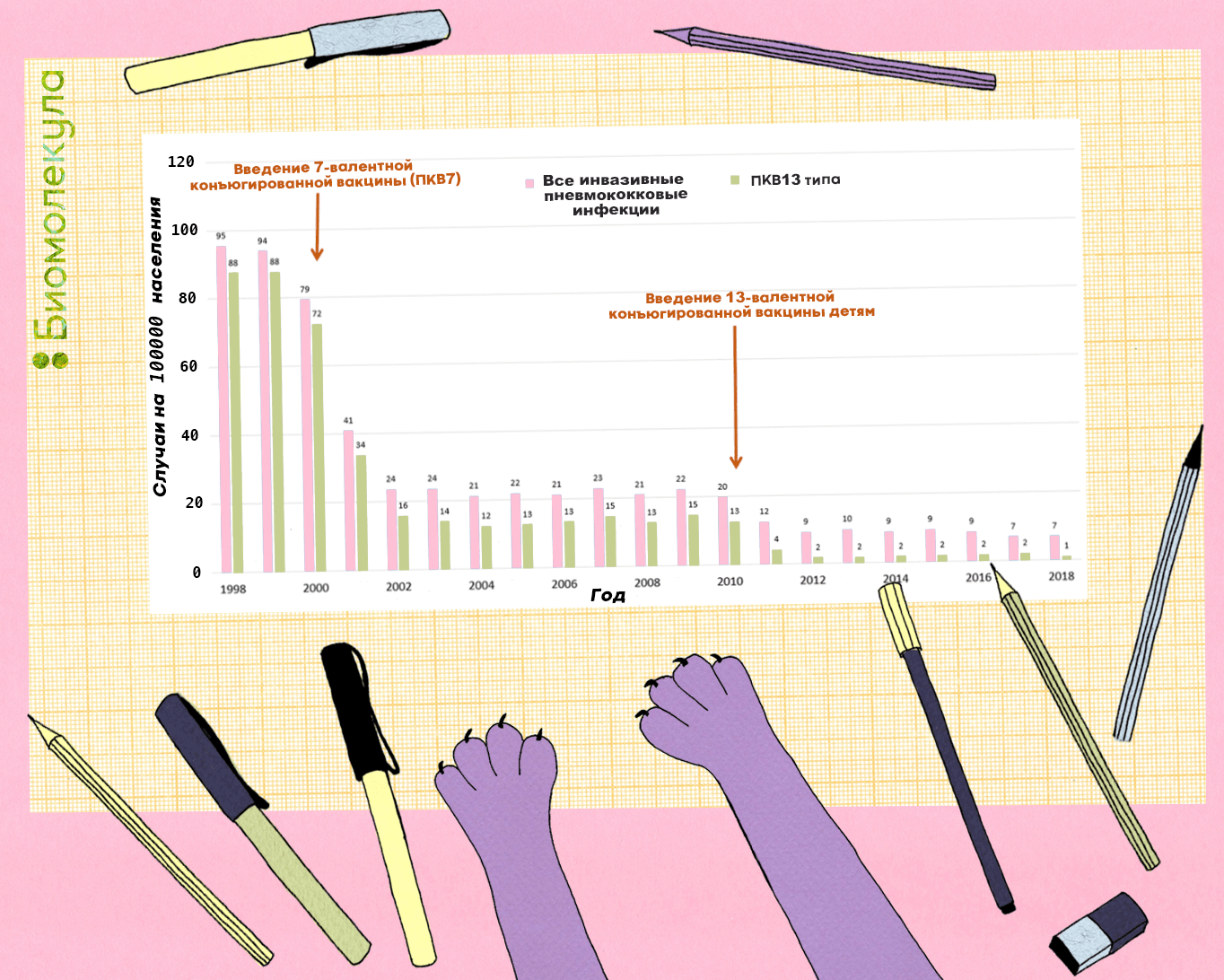
Эффективность конъюгированных вакцин в борьбе с инвазивными заболеваниями подтверждена множеством исследований [24], [25]. Например, в 2014 году было показано, что после введения широкой вакцинации против пневмококка конъюгированными 7- и 13-валентной вакцинами в южной части Израиля число случаев отита у детей младше двух лет сократилось на 60% [26]. При этом высеваемость штаммов, содержащихся в 13-валентной вакцине, заменившей 7-валентную, у детей со средним отитом сократилось на 85%. В США, в свою очередь, широкий охват вакцинами привел к практическому исчезновению вакцинных серотипов (рис. 6).
Рисунок 6. Распространенность инвазивных инфекций, вызванных пневмококком, среди детей до пяти лет в США, 1998–2018 гг. После введения 13-валентной конъюгированной вакцины число случаев детских инвазивных инфекций, ассоциированных с вакцинными штаммами, снизилось до 1 на 100 тыс. населения.
На сегодняшний день именно конъюгированные вакцины являются препаратами выбора при иммунизации детей до пяти лет с целью защиты от пневмококка. Их можно вводить, начиная с двухмесячного возраста, и они надежно защищают от самых агрессивных штаммов. Да, полисахаридные вакцины содержат антигены целых 23 серотипов возбудителя, но часть из них относительно безобидные, а потому эффективность прививок и длительность получаемого после конъюгированных вакцин иммунитета в данном случае перевешивают.
Отметим, что, чтобы достичь максимального эффекта после прививки конъюгированной вакциной, прививать детей следует до встречи с возбудителем, а не тогда, когда уже наблюдаются рецидивирующие отиты и синуситы бактериального происхождения. Вторичная вакцинация после спонтанного инфицирования гораздо менее эффективна, чем первичная (примерно на 20–30%) [27].
Как вакцинируют от пневмококка в мире
И детей, и взрослых во всем мире принято вакцинировать конъюгированными вакцинами. Полисахаридные вакцины применяют только для вакцинации детей и взрослых из групп риска, то есть тех, кому особенно важна защита от максимального числа штаммов пневмококка. В этом случае предпочтительно получить сперва конъюгированную вакцину, а затем, спустя какое-то время, — полисахаридную. Последняя вводится однократно.
Споры о том, какой график детской вакцинации лучше, пока всё еще ведутся. Так, в США «золотой стандарт» включает 3 дозы конъюгированной вакцины в младенчестве, как правило, с интервалом 4–8 недель, и одну ревакцинацию на втором году жизни. Графики 3+0 (3 дозы с интервалом 4 недели) и 2+1 (2 дозы с интервалом 8 недель, ревакцинация в 9–18 месяцев), рекомендованные ВОЗ, также считаются эффективными в странах с масштабными программами вакцинации [28]. Однако в некоторых исследованиях в странах с низким охватом вакцинами эти графики не позволяли сформировать надежный, длительный иммунитет ко всем вакцинным штаммам [29].
О коллективном иммунитете и важности широкого охвата вакцинацией мы рассказали в статье «Вакцинация перед школой: гайд для родителей» [30].
Спорным также остается вопрос возможности совмещения «Превенара 13» и «Менактры» — вакцины против менингококка. В США вводить эти вакцины в один день строго не рекомендуется детям с удаленной или плохо функционирующей селезенкой, а также детям с ВИЧ. Это связано с возможным снижением эффективности иммунизации против пневмококковой инфекции. В то же время в Австралии эти вакцины советуют вообще не совмещать.
Догоняющая вакцинация
Догоняющая вакцинация должна проводиться как можно раньше, так как риски осложнений после пневмококковой инфекции для маленьких детей выше.
В США, если первая доза вакцины была введена ребенку до возраста 12 месяцев, вторую дозу вводят с минимальным интервалом 4 недели. Интервал между 2 и 3 дозами зависит от срока получения второй дозы. Если она была получена до 7-месячного возраста, третью прививку делают через 4 недели, если позднее — через 8 недель (табл. 2).
Таблица 2. Догоняющая вакцинация детей против пневмококковой инфекции в США.Источник: CDC.| Возраст начала вакцинации | 1 доза | 2 доза | 3 доза | 4 доза |
|---|---|---|---|---|
| До 1 года | Как можно раньше после достижения ребенком 2 мес. | Не ранее, чем через 4 недели после 1 дозы | Не ранее, чем через 4 недели после 2 дозы, если она была введена до достижения возраста 7 мес. Не ранее, чем через 8 недель после 2 дозы, если она была введена в возрасте старше 7 мес. Вводится по достижении 12 мес. Не нужна, если вторая доза получена после 2 лет. | Не ранее, чем через 8 недель после третьей дозы, показана детям от 1 до 5 лет, получившим все 3 предыдущие дозы до достижения возраста 12 месяцев, а также детям из групп риска |
| 1–2 года | Как можно раньше | Не ранее, чем через 8 недель после 1 дозы | — | — |
| Старше 2 лет | Как можно раньше до возраста 5 лет | — | — | — |
Если ребенок получает первую дозу вакцины поздно (после 12 месяцев), количество инъекций снижается до двух с минимальным интервалом 8 недель; если вакцинация начата после двух лет — потребуется всего одна доза вакцины. С одной стороны, это может показаться заманчивым. Зачем делать три прививки, если можно подождать и сделать всего одну? Однако здесь важно понимать, что чем младше ребенок, тем сложнее ему бороться с пневмококком, а значит, вакцина нужна как раз самым маленьким — детям до года.
Вакцинация против пневмококка в России
В России Национальным календарем профилактических прививок (НКПП) предусмотрена трехкратная вакцинация конъюгированными пневмококковыми вакцинами детей в возрасте 2, 4,5 и 15 месяцев. Из таких вакцин в РФ зарегистрированы «Превенар 13» и «Синфлорикс», получить их бесплатно в нашей стране стало возможным с 2014 года (табл. 3).
Таблица 3. Вакцины против пневмококковой инфекции, доступные в России.| Вакцина | Производитель | Характеристика | Показания к применению |
|---|---|---|---|
| Полисахаридные конъюгированные | |||
| «Превенар 13» | НПО «Петровакс Фарм», Россия (в рамках сотрудничества с компанией Pfizer, США) | 13 серотипов: 1, 3, 4, 5, 6А, 6B, 7F, 9V, 14, 18C, 19A,19F, 23F | Дети от 2 месяцев, взрослые из групп риска |
| «Синфлорикс» | GlaxoSmithKline Biologicals, Бельгия | 10 серотипов: 1, 4, 5, 6B, 7F, 9V, 14, 18C, 19F, 23F | Дети от 6 недель до 5 лет |
| Полисахаридные | |||
| «Пневмо 23» | Sanofi Pasteur, Франция | 23 серотипа: 1, 2, 3, 4, 5, 6B, 7F, 8, 9N, 9V, 10A, 11A, 12F, 14, 15B, 17F, 18C, 19A, 19F, 20, 22F, 23F, 33F | Дети от 2 лет и взрослые из групп риска |
| «Пневмовакс 23» | Merck, США | ||
Если детские прививки не получены вовремя, ФМБА России также рекомендует пройти догоняющую вакцинацию по графику, представленному в таблице 4.
Для детей старше двух лет и взрослых с иммунодефицитными состояниями дополнительно рекомендуется получение четырех доз 23-валентной полисахаридной вакцины с интервалами 3, 5 и еще 5 лет. Первую дозу следует вводить через 1 год после окончания основной вакцинации. Для непривитых взрослых из других групп риска (хронические заболевания сердца, легких, печени и почек) после введения конъюгированной вакцины предлагается однократная вакцинация полисахаридной вакциной. Для здоровых детей старше 5 лет догоняющая вакцинация против пневмококка не предусмотрена.
По эпидемическим показателям в России против пневмококка прививают:
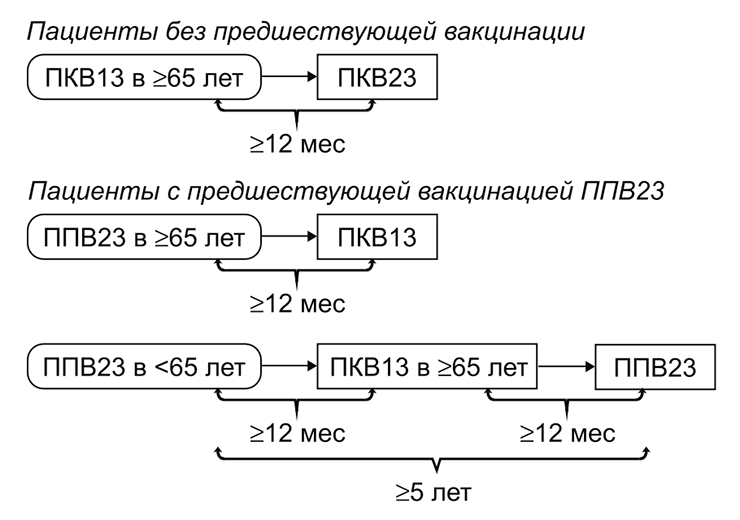
Вакцинацию пожилых людей проводят, опираясь на их предшествующий опыт вакцинации. Если человек не прививался или не знает, какие прививки делал, его вакцинируют конъюгированной вакциной, а затем — полисахаридной с интервалом 6–12 месяцев. Если ранее человек уже прошел вацинацию полисахаридным препаратом, ему рекомендуют ввести «Превенар 13» с минимальным интервалом 12 месяцев после предыдущей дозы и затем, при необходимости, проходить ревакцинацию 1 раз в 5 лет (рис. 7).
Рисунок 7. Рекомендации по вакцинации людей старшего возраста против пневмококка. ПКВ — пневмококковая конъюгированная вакцина; ППВ — пневмококковая полисахаридная вакцина.
Безопасность пневмококковых вакцин
Безопасность пневмококковых вакцин подробнее всего изучена для детей до двух лет, как у наиболее широко вакцинируемой группы населения. Самые частые реакции на конъюгированные вакцины — это покраснение, уплотнение и отек в месте инъекции. Кроме того, довольно часто после прививки наблюдаются:
Другие, более редкие побочные эффекты включают крапивницу, сыпь, потерю чувствительности (гипотонические-гипореактивные эпизоды), посинение кожи (цианоз), гранулоцитопению, респираторные симптомы, желудочно-кишечные расстройства и аллергические реакции [31]. Кроме того, при одновременном введении пневмококковых и противогриппозных вакцин может быть увеличен риск фебрильных судорог [32].
С полисахаридными вакцинами дела обстоят примерно также, однако здесь нужно учитывать, что получают такие вакцины в основном не маленькие дети, а взрослые и пожилые люди. Наиболее часто после прививки 23-валентной вакциной наблюдаются: боль, покраснение и уплотнение в месте укола, головная боль, озноб, утомляемость и боль в мышцах [33]. Такие симптомы могут сохраняться 2–3 дня после появления. Лихорадка наблюдается менее чем у 3% привитых. Известны также редкие случаи анафилактической реакции на вакцину у детей [34].
Как видно, пневмококковые вакцины отличаются довольно высокой реактогенностью (АКДС, о которой мы уже рассказывали [23], всё равно остается чемпионом по побочным эффектам), но все нежелательные явления после них временные и проходят сами через 1–3 дня без вмешательства врачей. Чтобы снять неприятные симптомы после прививки, специалисты иногда могут назначать противовоспалительные препараты (например, ибупрофен).
Противопоказания к вакцинации
Среди противопоказаний к вакцинации против пневмококка:
Важно отметить, что прививать против пневмококка, начиная с двухмесячного возраста, можно недоношенных детей, детей с врожденной инфекцией, с гемолитической болезнью новорожденных, ВИЧ-инфекцией и других детей, имеющих по состоянию здоровья отвод от вакцинации БЦЖ. Все эти дети относятся к группе риска, а это значит, что заражение пневмококком у них чаще, чем у других, способно привести к летальному исходу.
Что ждет нас в будущем?
Несмотря на то, что современные вакцины успешно справляются с пневмококком, поиск новых вакцинных препаратов не прекращается. Ведь остаются нерешенными некоторые важные проблемы, влияющие на эффективность иммунизации. Главная из них — это ограниченное число штаммов возбудителя, против которых направлено действие конъюгированных и полисахаридных препаратов. Да, эти вакцины способны защищать от 75–90% всех бактерий, которые вызывают тяжелые детские инвазивные инфекции, но со временем этот показатель, скорее всего, будет продолжать падать. Не в пользу конъюгированных вакцин говорит и их высокая цена.
Поэтому, наряду с модифицированными вакцинами на основе поверхностных полисахаридов бактерий, ученые работают над получением совершенно новых вакцин-кандидатов. Среди наиболее перспективных сегодня платформ — вакцины на основе поверхностных пневмококковых белков [35] и цельноклеточные вакцины [36]. Белковые вакцины, как и цельноклеточные, в перспективе смогут защищать от более широкого спектра возбудителей, если в их составе будут содержаться консервативные белки, которые есть у большинства пневмококков. Кроме того, ожидается, что они смогут конкурировать с конъюгированными вакцинами по цене.
Как бы то ни было, добившись неоспоримого успеха в борьбе с детской пневмонией, ученые всего мира не позволят пневмококку взять реванш, и сделают все возможное, чтобы защитить будущие поколения от тяжелых инфекций, вызванных этой скромной и порой незаметной бактерией.