Преэклампсия беременных что это симптомы и лечение
Преэклампсия — грозное осложнение беременности
Преэклампсию еще иногда называют поздним гестозом. Это патология беременности, при которой из-за повышения артериального давления вместе с увеличением количества белка в моче в организме матери начинает развиваться полиорганная недостаточность (необратимый сбой в работе многих органов и систем). В результате нормальное развитие плода нарушается и возрастает риск преждевременных родов.
Чаще всего преэклампсия начинается в 3-м триместре, но может возникнуть и на сроке 20 недель беременности. По статистике ВОЗ, наиболее подвержены заболеванию молодые первородящие женщины, тогда как вероятность преэклампсии при вынашивании второго ребенка колеблется от 1,5 до 4%.
Причины возникновения преэклампсии до сих пор до конца не изучены. Существует около 40 научных гипотез происхождения осложнения.
На сегодняшний день наиболее перспективной считается так называемая плацентарная версия. В результате нарушения прикрепления растущей плаценты плода к матке, в кровь женщины попадают вещества, которые делают ее кровеносные сосуды более проницаемыми. Они спазмируются, увеличивается свертываемость крови, повышается артериальное давление, что приводит к поражению всех внутренних органов.
К группе риска также относятся беременные, страдающие гипертонией, хроническими заболеваниями почек, нарушениями в работе эндокринной системы и различными аутоиммунными заболеваниями.
Единственная на сегодняшний день клинически доказанная профилактика развития преэклампсии — это прохождение скрининга. Сегодня в России, согласно Приказу Минздрава 1132, всем беременным, ставшим на учет в женскую консультацию на раннем сроке, выполняют ранний пренатальный скрининг. Он позволяет выявить степень вероятности развития целого ряда осложнений течения беременности, включая и преэклампсию.
Женщинам, у которых в ходе скрининга обнаруживают высокий риск появления преэклампсии, назначают прием 150 мг ацетилсалициловой кислоты строго в одно и то же время, начиная с 12-13 недели беременности. Крайне важно пропить курс аспирина до 16-й недели беременности, чтобы специальные спиральные артерии успели выпрямиться и сформировать фитоплацентарный комплекс, который будет «кормить» ребеночка (доставлять питательные вещества от матери к плоду). Если этого не происходит, начинается сосудистый спазм, спиральная артерия не раскручивается, питание в полной мере не осуществляется со всеми вытекающими отсюда негативными последствиями для ребенка.
В своей практике мы часто сталкиваемся со страхами будущих мам, что этот препарат «сделает кровь слишком жидкой и вызовет кровотечение» или «даст осложнение на желудок». Эти мифы не имеют никакого отношения к реальному положению дел. Современные лекарства, содержащие ацетилсалициловую кислоту, абсолютно безопасны, поскольку покрыты специальной защитной оболочкой, а их прием регламентирован Минздравом.
К профилактическим мерам также можно отнести ежедневное ведение дневника водного баланса, в котором беременная точно фиксирует, сколько жидкости в сутки было выпито и сколько выделено с мочой. Анализ этих данных поможет врачу точнее определить степень заболевания и дальнейшую тактику лечения.
Преэклампсия и эклампсия
Автор: Созинова А.В., акушер-гинеколог, ведет непрерывную практику с 2001 года.
Преэклампсия и эклампсия – это тяжелые стадии гестоза и представляют собой грозное осложнение беременности. По статистическим данным, процент преэклампсии составляет 5-10%, а эклампсии 0,5% среди общего количества рожениц, беременных и родильниц.
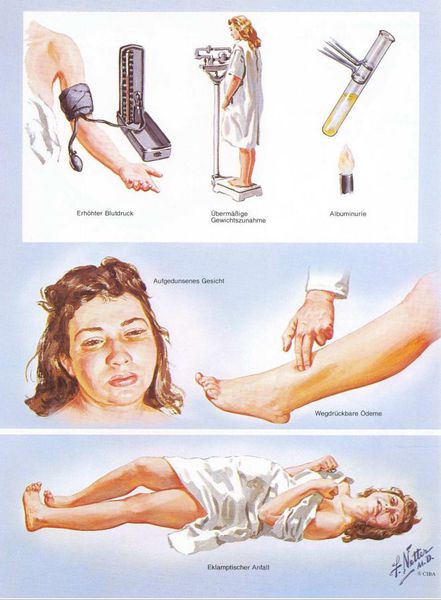
Преэклампсия – это предсудорожное состояние, которое характеризуется значительным подъемом артериального давления, высоким содержанием белка в моче и выраженными отеками (не главный прогностический признак).
Эклампсия – это судорожный приступ, который либо разрешается, либо переходит в кому.
Преэклампсию и эклампсию классифицируют в зависимости от периода, связанного с беременностью:
Преэклампсия имеет 2 степени тяжести: умеренную и тяжелую.
Эклампсия в зависимости от превалирующих проявлений делится на мозговую, коматозную, печеночную и почечную.
Причины
Причины развития преэклампсии и эклампсии до сих пор точно не установлены. Известно 30 и более теорий, объясняющих причины и механизмы развития преэклампсии и эклампсии. Но общее мнение всех врачей заключается в наличии патологии плаценты, формирование которой нарушается в ранние сроки беременности.
При нарушении прикрепления плаценты (поверхностно внедренная плацента) или дефиците рецепторов для плацентарных белков, плацента начинает синтезировать вещества, которые вызывают сужение сосудов (вазоконстрикторы), что приводит к генерализованному спазму всех кровеносных сосудов в организме для повышения давления в них и увеличения поступления кислорода и питательных веществ к плоду. Это приводит к артериальной гипертензии и полиорганным повреждениям (в первую очередь поражаются головной мозг, печень, почки).
Не последнюю роль в развитии преэклампсии и эклампсии играет наследственность и хронические заболевания.
Симптомы эклампсии и преэклампсии
Признаки преэклампсии
Преэклампсия является лишь коротким промежутком между нефропатией и судорожным приступом. Преэклампсия – это нарушение функций жизненно важных органов организма, ведущим синдромом которой является поражение центральной нервной системы:
Также для преэклампсии характерны боли в верхней части живота («под ложечкой»), в правом подреберье, тошнота, рвота.
Неблагоприятным прогностическим признаком является усиление сухожильных рефлексов (этот симптом свидетельствует о судорожной готовности и высокой вероятности развития эклампсии).
При преэклампсии нарастают отеки, иногда в течение нескольких часов, но выраженность отеков в оценке тяжести состояния беременной значения не имеют. Тяжесть преэклампсии устанавливают на основании жалоб, протеинурии и артериальной гипертензии (повышение артериального давления для нормотоников выше 140/90 мм рт. ст. должно настораживать). Если артериальная гипертензия составляет 160/110 и больше, говорят о тяжелой преэклампсии.
Поражение почек проявляется в виде уменьшения количества выделяемой мочи (олигоурия и анурия), а также в высоком содержании белка в моче (0,3 грамма в суточном количестве мочи).
Признаки эклампсии
Эклампсия – это приступ судорог, который состоит из нескольких фаз:
Диагностика
Дифференциальную диагностику преэклампсии и эклампсии в первую очередь необходимо проводить с эпилептическим припадком («аура» перед приступом, судороги). Также данные осложнения следует отличать от уремии и заболеваний мозга (менингит, энцефалит, кровоизлияния, новообразования).
Диагноз преэклампсии и эклампсии устанавливается по совокупности инструментальных и лабораторных данных:
Лечение эклампсии и преэклампсии
Больная с преэклампсией и эклампсией обязательно госпитализируется в стационар. Лечение должно быть начато немедленно, на месте (в приемном покое, дома в случае вызова бригады скорой помощи, в отделении).
В терапии данных осложнений беременности участвуют врач – акушер-гинеколог и врач-реаниматолог. Женщину госпитализируют в палату интенсивной терапии, где создается лечебно-охранительный синдром (резкий звук, свет, прикосновение могут спровоцировать судорожный приступ). Дополнительно назначаются успокоительные средства.
Золотым стандартом лечения данных форм гестоза является внутривенное введение раствора сернокислой магнезии (под контролем АД, частоты дыхания и сердечных сокращений). Также для предотвращения судорог назначаются дроперидол и реланиум внутривенно, возможно в сочетании с димедролом и промедолом.
Одновременно восполняют объем циркулирующей крови (внутривенные вливания коллоидов, препаратов крови и солевых растворов: плазма, реополиглюкин, инфукол, раствор глюкозы, изотонический раствор и прочее).
Управление артериальным давлением осуществляют назначением гипотензивных препаратов (клофелин, допегит, коринфар, атенолол).
В сроке беременности до 34 недель проводится терапия, направленная на созревание легких плода (кортикостероиды).
Экстренное родоразрешение показано при отсутствии положительного эффекта от терапии в течение 2-4 часов, при развитии эклампсии и ее осложнений, при отслойке плаценты или подозрении на нее, при острой кислородной недостаточности (гипоксии) плода.
Доврачебная помощь при приступе эклампсии:
Повернуть женщину на левый бок (для предупреждения аспирации дыхательных путей), создать условия, снижающие травматизацию больной, не применять физическую силу для остановки судорог, после приступа очистить ротовую полость от рвотных масс, крови и слизи. Вызвать скорую помощь.
Медикаментозное купирование приступа эклампсии:
Внутривенно введение 2,0 мл дроперидола, 2,0 мл реланиума и 1,0 мл промедола. После окончания приступа проводят вентиляцию легких маской (кислород), а в случае коматозного состояния интубируют трахею с дальнейшим проведением ИВЛ аппаратом.
Осложнения и прогноз
Прогноз после перенесенного приступа (комы) эклампсии и преэклампсии зависит от тяжести состояния больной, наличия экстрагенитальных заболеваний, возраста и осложнений.
Некоторые исследования при беременности
Важно! Все материалы носят справочный характер и ни в коей мере не являются альтернативой очной консультации специалиста.
Этот сайт использует cookie-файлы для идентификации посетителей сайта: Google analytics, Yandex metrika, Google Adsense. Если для вас это неприемлемо, пожалуйста, откройте эту страницу в анонимном режиме.
Гипертензия, вызванная беременностью. Преэклампсия. Эклампсия
Общая информация
Краткое описание
Преэклампсия – это полисистемный синдром у беременных, который обычно проявляется повышением АД и протеинурией (22).
В легкой форме это осложнение беременности встречается у 3% женщин и чаще всего не оказывает серьезного влияния на здоровье ребенка и матери.
Тяжелая форма преэклампсии встречается у 1-2% беременных (19). При этом поражаются прежде всего почки, печень, свертывающая система крови и головной мозг, а также плацента. Тяжелая форма преэклампсии может вызвать серьезные нарушения здоровья матери и ребенка и даже привести к смерти (25, 18).
В развитых странах эклампсия встречается в 1 случае на 2000 беременностей (34), в развивающихся – c частотой от 1/100 до 1/1700 родов (29).
В РК гестоз встречается у 15-27 % беременных (1). При этом эклампсия остается одной из главных причин материнской смертности в мире (10-15%) (16).
Все попытки объяснить причины возникновения преэклампсии пока не дали каких-либо результатов. На сегодняшний день известно более 30 теорий развития этого осложнения. Поиски эффективных методов профилактики также пока не увенчались успехом. Таким образом, единственным методом лечения с доказанной эффективностью остается родоразрешение в том лечебном учреждении, где новорожденному и матери может быть оказана адекватная помощь.
Код протокола: H-O-021 «Гипертензия, вызванная беременностью. Преэклампсия. Эклампсия»
Для стационаров акушерско-гинекологического профиля
О12 – Вызванные беременностью протеинурия и отеки без гипертензии (гестационная протеинурия)
Автоматизация клиники: быстро и недорого!
— Подключено 300 клиник из 4 стран
Автоматизация клиники: быстро и недорого!
Мне интересно! Свяжитесь со мной
Классификация
| Клинический диагноз | МКБ-10 |
| Хроническая гипертензия | О10, О10.0, О10.1, О10.2, О10.4, О10.9 |
| Отеки беременных | О12.0 |
| Преэклампсия легкой степени | О11, О12, О12.1, О12.2, О13, О16 |
| Преэклампсия средней степени | О14, О14.0 |
| Преэклампсия тяжелой степени | О14.1, О14.9 |
| Эклампсия | О15, О15.0, О15.1, О15.2, О15.9 |
Диагностика
Ф изикальное обследование
Гипертензия. Диагноз гипертензии ставится тогда, когда диастолическое давление превышает или равно 110 мм рт. ст. при разовом измерении или превышает или равно 90 мм рт. ст. при двукратном измерении с интервалом в 4 часа.
Систолическое АД увеличено более, чем на 30 мм. рт. ст. от исходного, но не выше 160 мм. рт. ст.
Тяжелая гипертензия. Диастолическое АД превышает или равно 120 мм рт. ст. при однократном измерении или более, или равно 110 при двукратном измерении с интервалом в 4 часа.
Систолическое АД увеличено более, чем на 30 мм. рт. ст. от исходного и выше 160 мм. рт. ст.
Диастолическое давление 90 мм рт. ст. и систолическое 140 мм рт. ст. с читается пограничным, при этом не является заболеванием, а лишь указывает на необходимость тщательного наблюдения за состоянием матери и плода.
Несмотря на повышенные цифры АД, значительное число беременностей протекает нормально, указывая, что в некоторой степени гипертензия положительно воздействует на маточно-плацентарный кровоток в условиях повышенного сосудистого сопротивления и является компенсаторным механизмом.
Отеки. Умеренные отеки наблюдаются у 50-80% беременных с физиологически протекающей беременностью. Преэклампсия, протекающая без отеков, признана более опасной для матери и плода, чем преэклампсия с отеками. Быстро нарастающие генерализованные отеки, особенно в области поясницы, являются плохим прогностическим признаком.
Протеинурия. Протеинурия не считается патологической, пока она не равняется или не превышает 300 мг за 24 часа или в 2-х пробах, взятых с интервалом в 4 часа (2a). Кроме того, необходимо исключить наличие инфекции мочевыделительной системы. Патологическая протеинурия у беременных является первым признаком поражения внутренних органов.
Для тяжелой преэклампсии характерно:
1. Т яжелая форма гипертензии плюс протеинурия.
2. Л юбая форма гипертензии плюс один из ухудшающих симптомов:
— церебральные симптомы (головная боль, расстройство зрения);
— олигурия (менее 30 мл/час);
— боль в эпигастральной области;
— обширные отеки (особенно внезапно появившиеся);
— количество тромбоцитов менее 100 *1млрд/л;
— нарушение функции печени;
Для эклампсии характерно наличие крайних форм мозговой симптоматики – судороги, кома.
Степень тяжести преэклампсии определяется по наиболее выраженному клиническому или лабораторному признаку.
Л абораторные исследования
В приемном покое (CITO!):
— общий анализ мочи (белок);
— клинический анализ крови (гемоглобин, тромбоциты, время свертывания).
В отделении стационара:
— общий анализ мочи (определение белка в отдельной порции и суточном объеме, возможно взятие повторного анализа мочи на наличие белка через 4 часа);
— биохимический анализ крови (билирубин общий, остаточный азот, креатинин, АЛТ, АСТ, общий белок плазмы);
— кровь на группу и резус-фактор.
И нструментальные исследования
Измерение АД, ЦВД (при подозрении на преэклампсию средней и тяжелой степени), КТГ (в сроке гестации после 32 недель), УЗИ + допплерометрия.
Правила измерения АД:
1. Наиболее точные показания дает ртутный сфигмоманометр (по нему должны быть откалиброваны все используемые аппараты) (1b).
2. Пациентка должна быть расслаблена, желательно после отдыха (не менее 10 мин.).
3. Положение – полусидя или сидя (манжета должна располагаться на уровне сердца пациентки), лежа – на боку.
4. Манжета аппарата для измерения давления должна соответствовать окружности плеча пациентки (лучше больше, чем меньше).
5. Достаточно измерения на одной руке.
6. Уровень систолического давления оценивается по I тону Короткова (появление), а диастолического – по V (прекращение).
7. Показатели должны быть зафиксированы с точность до 2 мм рт. ст.
П оказания для консультации специалистов
Что такое преэклампсия (гестоз)? Причины возникновения, диагностику и методы лечения разберем в статье доктора Дубового А. А., акушера со стажем в 13 лет.
Определение болезни. Причины заболевания
Преэклампсия — это осложнение беременности, при котором из-за увеличения проницаемости стенки сосудов развиваются нарушения в виде артериальной гипертензии, сочетающейся с потерей белка с мочой (протеинурией), отеками и полиорганной недостаточностью. [1]
Сроки развития преэклампсии
Причины преэклампсии
По сути, причина преэклампсии — беременность, именно при ней возникают патологические события, в конечном счете приводящие к клинике преэклампсии. У небеременных преэклампсии не бывает.
В научной литературе описывается более 40 теорий происхождения и патогенеза преэклампсии, а это указывает на отсутствие единых взглядов на причины ее возникновения.
Факторы риска
Установлено, что преэклампсии чаще подвержены молодые и нерожавшие женщины (от 3 до 10%). [2] У беременных с планируемыми вторыми родами риск ее возникновения составляет 1,4-4%. [3]
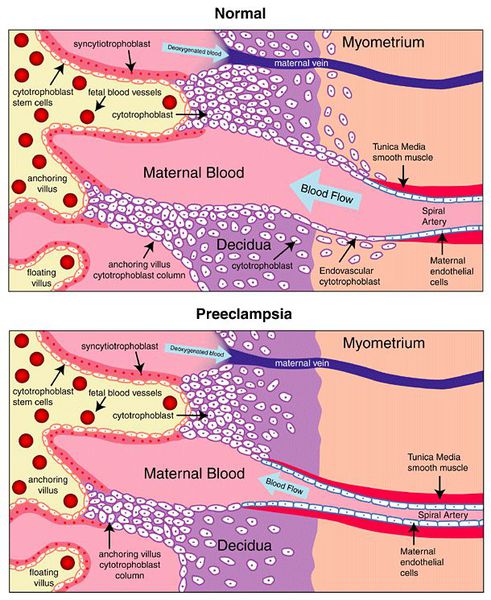
Пусковым моментом в развитии преэклампсии в современном акушерстве считается нарушение плацентации. Если беременность протекает нормально, с 7 по 16 неделю эндотелий (внутренняя оболочка сосуда), внутренний эластичный слой и мышечные пластинки участка спиральных артерий, вытесняется трофобластом и фибриносодержащим аморфным матриксом (составляющие предшественника плаценты — хориона). Из-за этого понижается давление в сосудистом русле и создается дополнительный приток крови для обеспечения потребностей плода и плаценты. Преэклампсия связана с отсутствием или неполным вторжением трофобласта в область спиральных артерий, что приводит к сохранению участков сосудистой стенки, имеющей нормальное строение. В дальнейшем воздействие на эти сосуды веществ, вызывающих вазоспазм, ведет к сужению их просвета до 40% от нормы и последующему развитию плацентарной ишемии. При нормальном течении беременности до 96% из 100-150 спиральных артерий матки претерпевают физиологические изменения, при преэклампсии же — всего 10%. Исследования подтверждают, что наружный диаметр спиральных артерий при патологической плацентации вдвое меньше, чем должно быть в норме. [4] [5]
Симптомы преэклампсии
Раньше в отечественном акушерстве то, что сейчас называется термином «преэклампсия», называлось «поздний гестоз», а непосредственно под преэклампсией при беременности понимали тяжелую степень позднего гестоза. Сегодня в большинстве регионов России перешли на классификацию, принятую ВОЗ. Ранее говорили о так называемом ОПГ-гестозе (отеки, протеинурия и гипертензия).
1. Артериальная гипертензия
Преэклампсия характеризуется систолическим АД>140 мм рт. ст. и/или диастолическим АД>90 мм рт. ст., измеряется дважды с интервалом 6 часов. По меньшей мере два повышенных значения АД являются основанием для диагностики АГ во время беременности. Если есть сомнения, рекомендуется провести суточное мониторирование АД (СМАД).
2. Протеинурия
Чтобы диагностировать протеинурию, необходимо выявить количественное определение белка в суточной порции (в норме при беременности — 0,3 г/л). Клинически значимая протеинурия во время беременности определена как наличие белка в моче ≥ 0,3 г/л в суточной пробе (24 часа) либо в двух пробах, взятых с интервалом в 6 часов; при использовании тест-полоски (белок в моче) — показатель ≥ «1+».
Умеренная протеинурия — это уровень белка > 0,3 г/24 часа или > 0,3 г/л, определяемый в двух порциях мочи, взятой с интервалом в 6 часов, или значение «1+» по тест-полоске.
Выраженная протеинурия — это уровень белка > 5 г/24 часа или > 3 г/л в двух порциях мочи, взятой с интервалом в 6 часов, или значение «3+» по тест-полоске.
Чтобы оценить истинный уровень протеинурии, нужно исключить наличие инфекции мочевыделительной системы, а патологическая протеинурия у беременных является первым признаком полиорганных поражений. [1]
3. Отечный синдром
Триада признаков преэклампсии, описанная Вильгельмом Цангемейстером в 1912 г. (ОПГ-гестоз), сегодня встречается лишь в 25-39%. Наличие отеков в современном акушерстве не считается диагностическим критерием преэклампсии, но важно, когда нужно оценить степень ее тяжести. Когда беременность протекает нормально, отеки встречаются в 50-80% случаев, амбулаторное ведение безопасно для лёгкого отечного симптома. Однако генерализованные, рецидивирующие отеки зачастую являются признаком сочетанной преэклампсии (нередко на фоне патологии почек). [6]
Американский врач-хирург и художник-иллюстратор Фрэнк Генри Неттер, которого справедливо прозвали «Микеланджело медицины», очень наглядно изобразил основные проявления преэклампсии. [7]
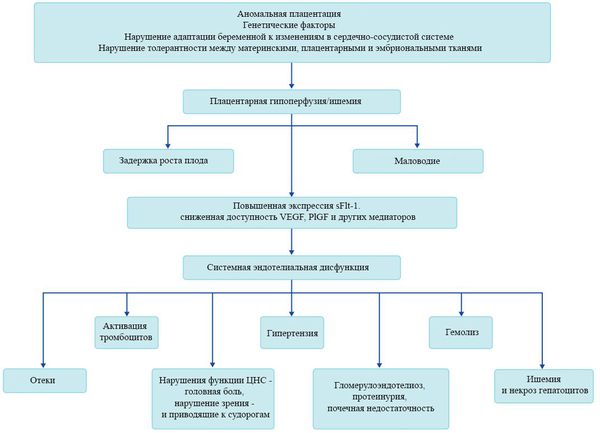
Патогенез преэклампсии
В ответ на ишемию при нарушении имплантации (см. рисунок) начинают активно вырабатываться плацентарные, в том числе антиангиогенные факторы и медиаторы воспаления, повреждающие клетки эндотелия. [8] Когда компенсаторные механизмы кровообращения на исходе, плацента с помощью прессорных агентов активно «подстраивает» под себя артериальное давление беременной, при этом временно усиливая кровообращение. В итоге этого конфликта возникает дисфункция эндотелия. [9]
При развитии плацентарной ишемии активируется большое количество механизмов, ведущих к повреждению эндотелиальных клеток во всем организме, если процесс генерализуется. В результате системной эндотелиальной дисфункции нарушаются функции жизненно важных органов и систем, и в итоге мы имеем клинические проявления преэклампсии.
Нарушение плацентарной перфузии из-за патологии плаценты и спазма сосудов повышает риск гибели плода, задержки внутриутробного развития, рождения детей малых для срока и перинатальной смертности. [10] Кроме того, состояние матери нередко становится причиной прерывания беременности на раннем этапе — именно поэтому дети, родившиеся от матерей с преэклампсией, имеют более высокий показатель заболеваемости респираторным дистресс-синдромом. Отслойка плаценты очень распространена среди больных преэклампсией и связана с высокой перинатальной смертностью.
Классификация и стадии развития преэклампсии
В Международной классификации болезней (МКБ-10) преэкслампсия кодируется как О14. Выделяют умеренную и тяжёлую форму заболевания.
Эклампсия – состояние, при котором в клинических проявлениях преэклампсии преобладают поражения головного мозга, сопровождаемые судорожным синдромом, который не может быть объяснен другими причинами, и следующим после него периодом разрешения. Эклампсия может развиться на фоне преэклампсии любой степени тяжести, а не является проявлением максимальной тяжести преэклампсии.
Осложнения преэклампсии
Основные осложнения при преэклампсии у беременных:
Диагностика преэклампсии
Диагностика преэклампсии заключается прежде всего в установлении наличия указанных выше симптомов. В ряде случаев представляет сложность дифференциальная диагностика преэклампсии и существовавшая до беременности артериальная гипертензия.
Дифференциальная диагностика гипертензивных осложнений беременности
| Клинические признаки | Хроническая гипертензия | Преэклампсия |
|---|---|---|
| Возраст | часто возрастные (более 30 лет) | часто молодые ( [1] |
2. Антигипертензивная терапия
Цель лечения — поддерживать АД в пределах, которые сохраняют на нормальном уровне показатели маточно-плодового кровотока и снижают риск развития эклампсии.
Антигипертензивную терапию следует проводить, постоянно контролируя состояние плода, потому что снижение плацентарного кровотока провоцирует у него прогрессирование функциональных нарушений. Критерием начала антигипертензивной терапии является АД ≥ 140/90 мм рт. ст.
Основные лекарственные средства, используемые для лечения АГ в период беременности:
3. Профилактика и лечение судорог
Для профилактики и лечения судорог основным препаратом является сульфат магния (MgSO4). Показанием для противосудорожной профилактики является тяжелая преэклампсия, если есть риск развития эклампсии. При умеренной преэклампсии — в отдельных случаях решает консилиум, потому что при этом повышается риск кесарева сечения и есть ряд побочных эффектов. Механизм действия магния объясняется нарушением тока ионов кальция в гладкомышечную клетку.
Кроме того, необходимо контролировать водный баланс, уделять внимание лечению олигурии и отека легких при их возникновении, нормализации функции ЦНС, реологических свойств крови, улучшение плодового кровотока.
Прогноз. Профилактика
Сегодня до 64% смертей от преэклампсии предотвратимы.
Основные факторы качественной и своевременной помощи:
К сожалению, сегодня нет достаточно чувствительных и специфичных тестов, которые бы обеспечивали раннюю диагностику/выявление риска развития преэклампсии.
Факторы риска развития преэклампсии: [2]
1. антифосфолипидный синдром;
2. заболевания почек;
3. преэклампсия в анамнезе;
4. предстоящие первые роды;
5. хроническая гипертензия;
7. жительницы высокогорных районов;
8. многоплодная беременность;
9. сердечно-сосудистые заболевания в семье (инсульты/инфаркты у близких родственников);
10. системные заболевания;
12. преэклампсия в анамнезе у матери пациентки;
13. возраст 40 лет и старше;
14. прибавка массы тела при беременности свыше 16 кг.
Установлено, что для преэклампсии характерен недостаточный ангиогенез — процесс образования сосудов. [11] В нем участвуют около 20 стимулирующих и 30 ингибирующих ангиогенез факторов, их список постоянно пополняется. Наиболее изучен и представляют особый интерес с точки зрения исследования патогенеза преэклампсии два проангиогенных фактора: сосудисто-эндотелиальный фактор роста (VEGF) и плацентарный фактор роста (PlGF), антиангиогенный фактор — Fms-подобная тирозинкиназа (Flt-1) и ее растворимая форма (sFlt-1).
Повышение содержания этого sFlt-1 с одновременным снижением VEGF и PlGF начинается за 5-6 недель до клинических проявлений преэклампсии. [12] Данный факт позволяет прогнозировать развитие преэклампсии у женщин из группы риска в первом триместре беременности. Однако другими исследователями отмечено, что несмотря на высокую чувствительность теста (96%), изолированное определение sFlt-1 не может быть использовано при диагностике преэклампсии из-за низкой специфичности. Таким образом, обнаружение изменений в соотношении уровня PlGF и sFlt-1 в течение беременности может сыграть важную вспомогательную роль для подтверждения диагноза преэклампсии.
Сегодня существуют коммерческие наборы, которые позволяют проводить иммуноферментное исследование, чтобы определить вероятность развития преэклампсии, на основании определения содержания PlGF (DELFIA Xpress PlGF kit, PerkinElmer; США), предложены скрининговые тесты для прогнозирования и ранней диагностики преэклампсии, основанные на определении соотношения sFlt-1 и PlGF (Elecsys sFlt-1/PlGF, Roche, Швейцария).
Из-за нарушения инвазии трофобласта увеличивается сосудистое сопротивление в маточной артерии и снижается перфузия плаценты. Повышение пульсационного индекса и систолодиастолического отношения в маточной артерии в 11-13 недель беременности является лучшим предиктором преэклампсии, и его настоятельно рекомендуется использовать в клинической практике у беременных из группы риска.
Профилактика преэклампсии
Из-за того, что исчерпывающая информация об этиологии и патофизиологии преэклампсии отсутствует, разработка эффективных профилактических мер представляет определенные трудности.
Сегодня доказан прием только 2 групп препаратов для профилактики преэклампсии: [1] [2]
• Аспирин в низких дозах (75 мг в день), начиная с 12 недель до родоразрешения. При этом необходимо брать письменное информированное согласие пациентки, поскольку согласно инструкции по применению, прием аспирина противопоказан в первом триместре.
• Беременным с низким потреблением кальция (