Предлежание плаценты при беременности что
Предлежание плаценты
В норме она находится в верхнем сегменте матки — именно там обычно прикрепляется плодное яйцо. Но иногда имплантация не происходит своевременно в верхних отделах матки, и плодное яйцо опускается в нижний сегмент. Это может быть связано со следующими причинами:
Например, у многорожавшей женщины истончены стенки матки, сосуды расположены неправильно. В итоге имплантация не может произойти там, где положено, и плодное яйцо прикрепляется слишком низко.
В течение беременности плацента может подниматься, и это называется «миграцией». Но иногда она так и остается в нижнем сегменте матки с полным или частичным переходом на внутренний зев шейки матки. Это и есть предлежание плаценты.
Если она расположена на расстоянии до 3 см от внутреннего зева шейки матки, говорят о низкой плацентации, которая тоже опасна.
Плод при этом испытывает гипоксию, поскольку отслоившийся участок плаценты перестает участвовать в газообмене.
При предлежании плаценты кровотечение возможно на любом сроке, хоть в первом, хоть в третьем триместре. Спровоцировать отслойку могут самые обыденные вещи: физическая нагрузка, кашель, половой акт, натуживание при дефекации, влагалищное исследование, прием горячей ванны, прогревание в сауне. При этом кровотечение начинается внезапно (нередко в ночное время) и безболезненно.
Раньше считалось, что женщина с предлежанием плаценты должна с 16-ти недель беременности лежать в стационаре. Сегодня мы ведем таких пациенток амбулаторно. Но это тот самый случай, когда беременная должна беречь себя, как хрустальную вазу. Показан полный половой покой, исключение любых физических нагрузок и стресса, авиаперелетов.
Кровянистые выделения — как незначительные, так и обильные — могут начаться в любой момент. Если это происходит, необходимо принять горизонтальное положение и вызвать «Скорую помощь» для дальнейшей госпитализации. При небольшом кровотечении назначаются кровоостанавливающие лекарства, токолитики, препараты железа для профилактики анемии.
Если начинается массивное кровотечение, то беременность вне зависимости от срока завершается путем операции кесарево сечение.
Нет, вне зависимости от вида предлежания — полного, бокового или краевого. А вот при низкой плацентации это допустимо.
«Такой вариант можно рассмотреть, если плацента расположена в 3 сантиметрах и выше от внутреннего зева шейки матки, нет кровотечения и соматических осложнений. Все зависит от акушерской ситуации. Но, на мой взгляд, лучше не рисковать», — отмечает врач.
Как правило, беременным с предлежанием плаценты делают операцию кесарево сечение на сроке 37-38 недель.
Случай из практики:
В Роддом №4 на сроке 35-36 недель поступила беременная с массивным кровотечением. Бригада «Скорой помощи» предупредила о ситуации, и специалисты роддома заранее подготовили операционную. Экстренно провели операцию кесарево сечение, и постфактум обнаружили предлежание плаценты и отслойку. Извлекли живого недоношенного ребенка весом 2500 гр, 6-7 баллов по шкале Апгар.
Полное предлежание плаценты
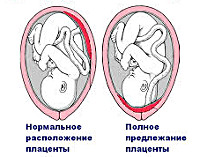
Полное предлежание плаценты — вариант размещения плацентарной ткани, при котором она полностью перекрывает внутренний зев матки. Проявляется безболезненными кровянистыми выделениями разной интенсивности, возникающими преимущественно во второй половине гестационного срока. В диагностике используют трансвагинальное УЗИ, реже — МРТ и влагалищное обследование. Единственный возможный способ родоразрешения — выполнение кесарева сечения. При признаках незрелости плода и прекратившемся кровотечении рекомендуется инфузионная и противоанемическая терапия, токолитики, гемостатики, дезагреганты, по показаниям — глюкокортикостероиды.
Общие сведения
Частота полного (центрального) предлежания плаценты составляет около 0,08% от всех случаев беременности. Патология в три раза чаще встречается у повторно рожающих пациенток, у женщин в возрасте 35 и более лет. По данным отечественной статистики, полное предлежание плацентарной ткани наблюдается в 0,03-0,11% родов. На протяжении последних десятилетий такая акушерская патология встречается чаще, что предположительно связано с увеличившимся числом внутриматочных вмешательств и абортов. Поскольку при центральном предлежании риск гибели плода достигает 17-26%, основной задачей специалистов является своевременное обнаружение аномалии и выбор оптимальной тактики ведения беременной.
Причины полного предлежания плаценты
Атипичная локализация плаценты возникает при невозможности имплантации плодного яйца в нужном месте. Существуют две группы причин, при которых повышается вероятность полного предлежания:
Полное предлежание плаценты чаще диагностируют при многоплодной беременности, у женщин старше 35 лет, беременных с частыми родами, гипоплазией матки, двурогой или седловидной маткой. Вероятность нетипичной локализации плаценты повышается при наличии аналогичной проблемы в прошлом, курении, употреблении определённых наркотических веществ (напр., кокаина).
Патогенез
С учётом участка первичной нидации плодного яйца специалисты в сфере акушерства и гинекологии рассматривают два механизма формирования предлежащей плаценты. При первичной истмической плаценте из-за грубых морфологических изменений в стенке матки или недостаточного уровня протеаз оплодотворённое яйцо изначально внедряется в эндометрий в области перешейка. При вторичной истмической плаценте имплантация происходит внизу матки и лишь затем распространяется на область зева. При этом на участке decidua capsularis частично сохраняются ворсины, формируется ветвистый, а не гладкий хорион. Дальнейшая клиническая картина обусловлена неспособностью плацентарной ткани к растяжению и возникновением кровотечения вследствие вскрытия межворсинчатых пространств при отслаивании плаценты от маточной стенки.
Классификация
Полное предлежание соответствует III и IV степени атипичного расположения плаценты по результатам эхографического исследования. С учётом особенностей расположения плацентарной ткани в области зева матки различают два вида полного предлежания:
Симптомы полного предлежания плаценты
Типичным признаком перекрытия маточного зева плацентарной тканью являются безболезненные ярко-алые выделения из влагалища, которые появляются со второго триместра. По результатам наблюдений, приблизительно у трети беременных с полным предлежанием подкравливание начинается до 30 недели, у трети — на 33-34 и у оставшейся трети — с 36. Выделения имеют разную интенсивность, появляются спонтанно в покое либо на фоне физических нагрузок или гипертонуса матки. У большинства пациенток до начала родов такие кровотечения возникают неоднократно и прекращаются самостоятельно. У каждой пятой женщины появление кровотечения сопровождается клиникой преждевременного прерывания беременности — острой схваткообразной болью внизу живота и повышением тонуса матки.
Осложнения
Наиболее грозное осложнение полного предлежания плаценты — её отслоение с обильным акушерским кровотечением, которое зачастую сопровождается потерей ребёнка и является угрозой для жизни беременной. Значительная кровопотеря иногда осложняется гиповолемическим шоком, ДВС-синдромом, некрозом почечных канальцев и гипофиза. Постоянные потери крови при спонтанных кровотечениях приводят к возникновению анемии, плацентарной недостаточности и внутриутробной гипоксии плода. Кроме того, у таких пациенток повышается вероятность приращения плаценты, патологического поперечного и косого положения ребёнка, преждевременного разрыва амниотического мешка и начала родов, слабости родовых сил.
Диагностика
При своевременной постановке на учёт в женской консультации и регулярном наблюдении у специалистов центральное предлежание плаценты обычно выявляется задолго до появления клинической симптоматики. Для диагностики используют методы, которые позволяют визуализировать плод и его оболочки в полости матки, а также оценить глубину крепления плаценты к маточной стенке:
Влагалищное исследование производят крайне редко и только в условиях развёрнутой операционной, где в случае усиления кровотечения можно быстро выполнить кесарево сечение. Во время пальпации между предлежащей частью плода и пальцами акушера-гинеколога определяется губчатая ткань. Для динамической оценки состояния ребёнка рекомендована кардиотокография плода. Предлежание дифференцируют от эктопической шеечной беременности, преждевременного отслоения нормально расположенной плаценты, эрозии, полипа и рака шейки матки, повреждения вен влагалища при их варикозе. При значительной анемии и подозрении на системные заболевания крови с повышенной кровоточивостью показана консультация гематолога. По показаниям к ведению пациентки привлекают терапевта, анестезиолога-реаниматолога, неонатолога.
Лечение полного предлежания плаценты
Ни консервативных, ни оперативных методов изменения местоположения плаценты не существует. Естественные роды при полном предлежании невозможны, родоразрешение осуществляется методом кесарева сечения. Акушерская тактика направлена на снижение риска преждевременных родов и быстрое извлечение плода при угрозе массивного кровотечения. Пациентка с подозрением на полное предлежание тканей плаценты подлежит срочной госпитализации. Если плод недоношен, родовая деятельность отсутствует, а кровянистые выделения прекратились, возможно выжидательное консервативное ведение. Беременную переводят на полный постельный режим с исключением любой физической активности. После перенесенной кровопотери показаны:
При сохраняющемся кровотечении, которое представляет угрозу для беременной, экстренно выполняют кесарево сечение. Плановое вмешательство проводится при гестационном сроке от 36-37 недель, если масса плода превышает 2500 г и есть признаки зрелости его легочной ткани. Доступ и объём операции определяется особенностями расположения и глубиной прикрепления плаценты. Разрез выполняется корпорально или в нижнем маточном сегменте. При обильных непрекращающихся кровотечениях после извлечения ребёнка вводят утеротонические средства, на ткани матки накладывают матрасные или стягивающие швы. Если эффект отсутствует, перевязывают маточные, яичниковые и внутренние подвздошные артерии. В крайних случаях и при истинном приращении плаценты матку экстирпируют. В послеоперационном периоде в обязательном порядке вводят антибактериальные средства.
Прогноз и профилактика
Прогноз зависит от своевременности выявления патологии и обоснованности врачебной тактики. Показатели материнской смертности беременных с полностью предлежа щей плацентой близки к нулю, однако у таких женщин обычно отмечается повышенная кровопотеря во время операции. Уровень перинатальной смертности достигает 10-25%, основной причиной гибели детей является их недоношенность. С учётом установленных факторов риска с целью первичной профилактики рекомендуется своевременное лечение инфекционно-воспалительных заболеваний женской половой сферы, планирование беременности с отказом от абортов, необоснованных инвазивных процедур (диагностических выскабливаний, консервативной миомэктомии и т. п.). Для профилактики осложнений важна ранняя постановка на учёт у акушера-гинеколога и проведение УЗИ в рекомендованные сроки.
Предлежание плаценты
УЗИ сканер HS60
Профессиональные диагностические инструменты. Оценка эластичности тканей, расширенные возможности 3D/4D/5D сканирования, классификатор BI-RADS, опции для экспертных кардиологических исследований.
При нормальном течении беременности плацента обычно располагается в области дна или тела матки, по задней стенке, с переходом на боковые стенки, т.е. в тех областях, где лучше всего кровоснабжаются стенки матки. На передней стенке плацента располагается несколько реже, так как передняя стенка матки подвергается значительно большим изменениям, чем задняя. Кроме того, расположение плаценты по задней стенке предохраняет ее от случайных травм.
Различают также и низкое расположение плаценты, когда её край находится на более низком уровне, чем это должно быть в норме, но не перекрывает область внутреннего зева.
Причины формирования низкого расположения или предлежания плаценты
Существует несколько причин формирования низкого расположения или предлежания плаценты. Наиболее частыми причинами являются патологические изменения внутреннего слоя матки (эндометрия) вследствие воспаления, оперативных вмешательств (выскабливания, кесарево сечение, удалением миоматозных узлов и др.), многократных осложненных родов. Кроме того, нарушения прикрепления плаценты могут быть обусловлены миомой матки, эндометриозом, недоразвитием матки, истмикоцервикальной недостаточностью, воспалением шейки матки, многоплодной беременностью. Следует отметить, что предлежание плаценты более характерно для повторно беременных женщин, чем для первородящих. В связи с этими факторами, плодное яйцо, попадающее в полость матки после оплодотворения не может своевременно имплантироваться в верхних отделах матки, и этот процесс осуществляется только тогда, когда плодное яйцо опустилось уже в ее нижние отделы.
Наиболее частым проявлением при предлежании плаценты является повторяющееся кровотечение из половых путей. Кровотечения могут возникать в различные периоды беременности, начиная с самых ранних ее сроков. Однако чаще всего они наблюдаются уже во второй половине беременности вследствие формирования нижнего сегмента матки. В последние недели беременности, когда сокращения матки становятся более интенсивными, кровотечения могут усиливаться.
Причина кровотечений заключается в повторяющейся отслойке плаценты, которая неспособна растягиваться вслед за растяжением стенки матки при прогрессировании беременности или начале родовой деятельности. При этом плацента частично отслаивается, и кровотечение происходит из сосудов матки. Плод не теряет кровь. Однако ему угрожает кислородное голодание, так как отслоившаяся часть плаценты не участвует в газообмене.
Провоцирующими факторами возникновения кровотечения при беременности могут быть: физическая нагрузка, резкое кашлевое движение, влагалищное исследование, половой акт, повышение внутрибрюшного давления при запоре, тепловые процедуры (горячая ванна, сауна).
При полном предлежании плаценты кровотечение часто появляется внезапно, без болевых ощущений, и может быть очень обильным. Кровотечение может прекратиться, но спустя некоторое время возникнуть вновь, или может продолжаться в виде скудных выделений. В последние недели беременности кровотечение возобновляется и/или усиливается.
При неполном предлежании плаценты кровотечение может начаться в самом конце беременности. Однако чаще это происходит в начале родов. Сила кровотечения зависит от величины предлежащего участка плаценты. Чем больше предлежит плацентарной ткани, тем раньше и сильнее начинается кровотечение.
Повторяющиеся кровотечения при беременности, осложненной предлежанием плаценты в большинстве случаев приводят к развитию анемии.
Беременность при предлежании плаценты часто осложняется угрозой прерывания, что, обусловлено теми же причинами, что и возникновение неправильного расположения плаценты. Преждевременные роды чаще всего имеют место у пациенток с полным предлежанием плаценты.
Для беременных с предлежанием плаценты характерно наличие пониженного артериального давления, что встречается в 25%-34% наблюдений.
Гестоз (нефропатия, поздний токсикоз) также не является исключением для беременных с предлежанием плаценты. Это осложнение, протекающее на фоне нарушения функции ряда органов и систем, а также и с явлениями нарушений свертываемости крови в значительной степени ухудшает характер повторяющихся кровотечений.
Предлежание плаценты часто сопровождается плодово-плацентарная недостаточностью, нехваткой кислорода для плода и задержкой его развития. Отслоившаяся часть плаценты выключается из общей системы маточно-плацентарного кровообращения и не участвует в газообмене. При предлежании плаценты нередко формируется неправильное положение плода (косое, поперечное) или тазовое предлежание, которые в свою очередь сопровождаются определенными осложнениями.
В акушерской практике широко укоренился термин «миграция плаценты», который, на самом деле, не отражает реальной сущности происходящего. Изменение расположения плаценты осуществляется за счет изменения строения нижнего сегмента матки в процессе беременности и направленности роста плаценты в сторону лучшего кровоснабжения участков стенки матки (к дну матки) по сравнению с ее нижними отделами. Более благоприятный прогноз с точки зрения миграции плаценты отмечается при её расположении на передней стенке матки. Обычно процесс «миграции плаценты протекает в течение 6-10 нед и завершается к середине 33-34 неделям беременности.
Диагностика предлежания плаценты
Выявление предлежания плаценты не представляет особых сложностей. О наличии предлежания плаценты могут свидетельствовать жалобы беременной на кровотечения. При этом повторяющиеся кровотечения со второй половине беременности, как правило, связаны с полным предлежанием плаценты. Кровотечение в конце беременности или в начале родов чаще связано с неполным предлежанием плаценты.
При наличии кровотечений следует внимательно осмотреть стенки влагалища и шейку матки при помощи зеркал для исключения травмы или патологии шейки матки, которые также могут сопровождаться наличием кровяных выделений.
При влагалищном исследовании беременной также легко выявляются четкие диагностические признаки, указывающие на неправильное расположение плаценты. Однако такое исследование необходимо выполнять максимально бережно, с соблюдением всех необходимых правил предотвращения возможного кровотечения.
В настоящее время наиболее объективным и безопасным методом диагностики предлежания плаценты является ультразвуковое исследование (УЗИ), которое позволяет установить сам факт предлежания плаценты и вариант предлежания (полное, неполное), определить размеры, структуру и площадь плаценты, оценить степень отслойки, а также получить точное представление о миграции плаценты.
О характере локализации плаценты во II и III триместрах беременности (до 27 недель) судят по соотношению расстояния от края плаценты до области внутреннего зева, с величиной диаметра (БПР) головы плода.
При выявлении неправильного расположения плаценты следует проводить динамическое исследование для контроля за ее «миграцией». Для этих целей целесообразно выполнение как минимум трехкратного эхографического контроля на протяжении беременности в 16, 24-26 и в 34-36 недель.
УЗИ следует проводить при умеренном наполнении мочевого пузыря. С помощью УЗИ возможно также определение наличия скопления крови (гематомы) между плацентой и стенкой матки при отслойке плаценты (в том случае если не произошло излитие крови из полости матки). Если участок отслойки плаценты занимает не более 1/4 площади плаценты, то прогноз для плода является относительно благоприятным. В том случае если гематома занимает более 1/3 площади плаценты, то чаще всего это приводит к гибели плода.
Медицинское сопровождение беременных с предлежанием плаценты
Характер ведения и лечение беременных с предлежанием плаценты зависит от выраженности кровотечения и величины кровопотери.
В первой половине беременности если кровяные выделения отсутствуют, то беременная может находиться дома под амбулаторным контролем с соблюдением режима исключающего действие провоцирующих факторов способных вызвать кровотечение (ограничение физической нагрузки, половой жизни, стрессовых ситуаций и т.п.)
Наблюдение и лечение при сроке беременности свыше 24 недель осуществляется только в акушерском стационаре.
Лечение, направленное на продолжение беременности до 37-38 недель возможно, если кровотечение необильное, а общее состояние беременной и плода удовлетворительное. Даже, несмотря на прекращение кровянистых выделений из половых путей, беременные с предлежанием плацента ни при каких условиях не может быть выписана из стационара до родов.
Ведение беременных в акушерском стационаре предусматривает: соблюдение строгого постельного режима; применение лекарств обеспечивающих оптимизацию нормализацию сократительной деятельности; лечение анемии и плодово-плацентарной недостаточности.
Показаниями к кесареву сечению в экстренном порядке независимо от срока беременности являются: повторяющиеся кровотечения; сочетание небольших кровопотерь с анемией и снижением артериального давления; одномоментная обильная кровопотеря; полное предлежание плаценты и начавшееся кровотечение.
Операцию выполняют по жизненным показаниям со стороны матери независимо от срока беременности и состояния плода.
В том случае если беременность удалось доносить до 37-38 недель и сохраняется предлежание плаценты, в зависимости от сложившейся ситуации в индивидуальном порядке выбирают наиболее оптимальный способ родоразрешения.
Абсолютным показанием к кесареву сечению в плановом порядке является полное предлежание плаценты. Роды через естественные родовые пути в этой ситуации невозможны, так как перекрывающая внутренний зев плацента, не позволяет предлежащей части плода (головка плода или тазовый конец) вставиться во вход таз. Кроме того, в процессе нарастания сокращений матки, плацента будет отслаивается все более и более, а кровотечение значительно усиливается.
При неполном предлежании плаценты и при наличии сопутствующих осложнений (тазовое предлежание, неправильное положение плода, рубец на матке, многоплодная беременность, выраженное многоводие, узкий таз, возраст первородящей старше 30 лет и др.) следует также выполнить кесарево сечение в плановом порядке.
Если вышеуказанные сопутствующие осложнения отсутствуют и нет кровяных выделений, то можно дождаться момента начала самостоятельной родовой деятельности с последующим ранним вскрытием плодного пузыря. В том случае если после вскрытия плодного пузыря все-таки началось кровотечение, то необходимо решить вопрос о выполнении кесарева сечения.
Если при неполном предлежании плаценты кровотечение возникает до начала родовой деятельности, то вскрывают плодный пузырь. Необходимость и целесообразность этой процедуры обусловлена тем, что при вскрытии плодных оболочек головка плода вставляется во вход в таз и прижимает отслоившуюся часть плаценты к стенке матки и таза, что способствует прекращению дальнейшей отслойки плаценты и остановке кровотечения. Если кровотечение после вскрытия плодного пузыря продолжается и/или шейка матки незрелая, то производят кесарево сечение. В случае остановки кровотечения возможно ведение родов через естественные родовые пути (при благоприятной акушерской ситуации).
Кровотечение может начаться и на ранних этапах развития родовой деятельности с момента первых схваток. В этом случае также показано раннее вскрытие плодного пузыря.
Таким образом, ведение родов при неполном предлежании плаценты через естественные родовые пути возможно, если: кровотечение остановилось после вскрытия плодного пузыря; шейка матки зрелая; родовая деятельность хорошая; имеется головное предлежание плода.
Другими типичными осложнениями в родах при неполном предлежании плаценты являются слабость родовой деятельности и недостаточное снабжение плода кислородом (гипоксия плода). Обязательным условием ведения родов через естественные родовые пути является постоянный мониторный контроль за состоянием плода и сократительной деятельностью матки.
После рождения ребенка кровотечение может возобновиться из-за нарушения процесса отделения плаценты, так как плацентарная площадка располагается в нижних отделах матки, сократительная способность которых снижена.
Обильные кровотечения нередко возникают в раннем послеродовом периоде в связи со снижением тонуса матки и повреждением обширной сосудистой сети шейки матки.
Профилактика предлежания плаценты
Профилактика предлежания плаценты заключается в уменьшении количества абортов, в раннем выявлении и лечении различных воспалительных заболеваний органов репродуктивной системы и гормональных нарушений.
УЗИ сканер HS60
Профессиональные диагностические инструменты. Оценка эластичности тканей, расширенные возможности 3D/4D/5D сканирования, классификатор BI-RADS, опции для экспертных кардиологических исследований.